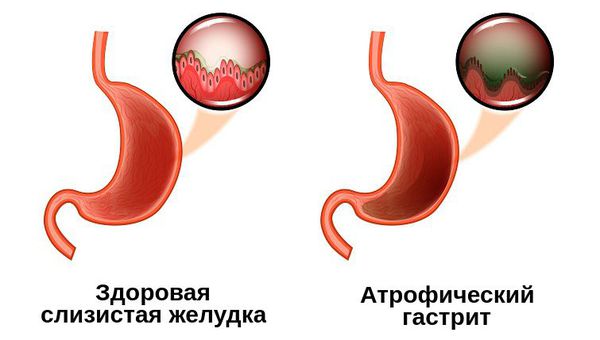
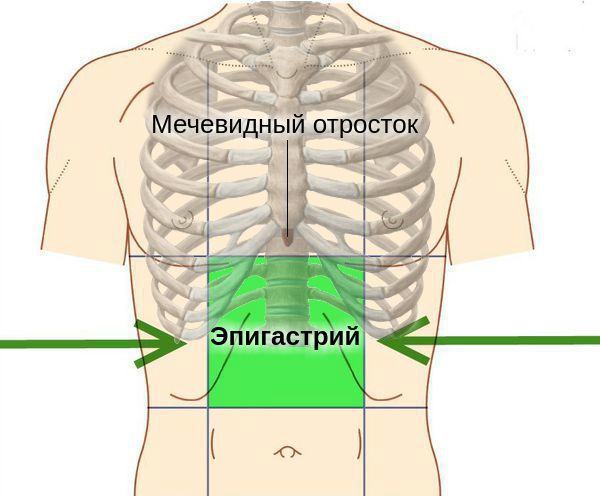
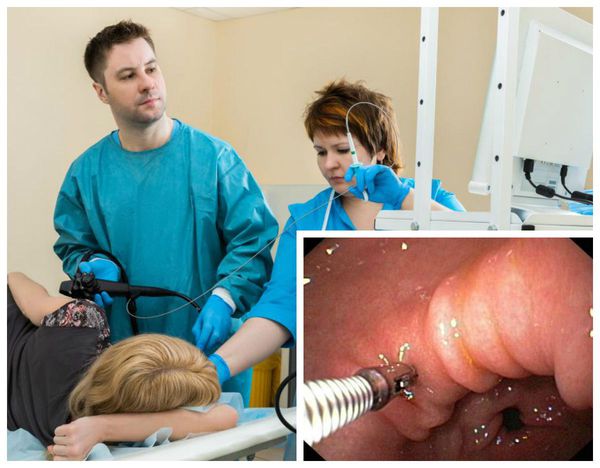
Заворот желудка
Заворот желудка — это смещение органа с поворотом вокруг одной из осей, которое сопровождается нарушениями пассажа пищи и расстройствами кровообращения. Патология клинически проявляется интенсивной болью в эпигастрии вплоть до болевого шока, развивающейся внезапно на фоне полного здоровья. Характерные симптомы: мучительные, но безуспешные позывы к рвоте, вздутие живота, икота. Для диагностики заворота используют рентгенологические методы, лапароскопию, реже — эндоскопическую визуализацию. Состояние является абсолютным показанием к хирургическому лечению — расправлению заворота с последующей фиксацией желудка.
Общие сведения
Патология встречается намного реже, чем другие смещения или повороты органов брюшной полости. Среди всех видов заворота поражение желудка занимает около 0,5%. С одинаковой частотой регистрируется у мужчин и женщин. Болезнь чаще диагностируется в молодом и среднем возрасте. Для заворота, вызванного врожденными пороками развития или дисплазиями, характерна манифестация в раннем детском возрасте. Заболевание сопровождается высокой летальностью, которая зачастую обусловлена запоздалой диагностикой.
Заворот желудка
Причины
Четкие этиологические факторы болезни в современной гастроэнтерологии не установлены, что связано с редкой встречаемостью заворота желудка. Ряд ученых в качестве причин патологии называют конституциональные особенности — удлинение или отсутствие связочного аппарата желудка, врожденные аномалии органов живота. Выделяют несколько производящих факторов:
- Диафрагмальная грыжа. Является основной причиной заболевания. При скользящей грыже или постоянном нахождении части желудка в грудной полости создаются благоприятные условия для изменения нормального положения органа. Риск заворота возрастает при релаксации диафрагмы.
- Грубая пища. Употребление растительных продуктов, богатых клетчаткой, повышает перистальтику желудка и является пусковым фактором заворота. Поэтому у вегетарианцев заболевание встречается чаще. Нарушение анатомических соотношений органов возможно и после обильного застолья с жирной и тяжелой пищей.
- Повышение внутрибрюшного давления. Вероятность заворота повышается при многократной рвоте, длительном кашле или хронических запорах. Все эти причины изменяют давление внутри брюшной полости. Повреждение желудка иногда вызывается поднятием тяжестей, многочисленными наклонами туловища.
- Послеоперационные осложнения. Возникновение заворота возможно в отдаленном периоде после резекции участка тонкой кишки, фундопликации по Ниссену. Иногда это ургентное состояние провоцируется стволовой ваготомией, применяемой при лечении язвенной болезни.
Патогенез
Заболевание обычно начинается внезапно при сочетании аномалий связочного аппарата и одного из пусковых факторов. В его основе лежит частичное или полное перекрытие выходных отверстий желудка, что сопровождается нарушением прохождения пищи в нижележащие отделы ЖКТ. Другой патофизиологический механизм заворота — прогрессирующая ишемия стенки желудка.
Специалисты выделяют 2 фазы патогенеза. На первом этапе заворот не достигает 180°, поэтому часть желудочного содержимого поступает в кишечник. Во второй фазе поворот органа завершается и составляет более 180°. При этом происходит полное перекрытие кардиального и пилорического сфинктера, развивается высокая кишечная непроходимость. При тотальном пережатии кровеносных сосудов возникает некроз, ишемическая гангрена желудка.
Классификация
По происхождению завороты систематизируют на первичные и вторичные. По степени обструкции просвета желудка выделяют частичные и полные формы заболевания. В зависимости от клинического течения бывают острые и хронические поражения желудка. Для определения прогноза и выбора хирургической тактики важна анатомическая классификация, которая включает 2 варианта заворота:
- Поперечный (мезентерико-аксиальный). Встречается в 3-4 раза чаще и предполагает поворот вокруг условной линии, соединяющей большую и малую кривизну желудка. Представлен двумя подтипами: изоперистальтическим и антиперистальтическим.
- Продольный (органо-аксиальный). Патологический поворот органа происходит вокруг оси, ведущей от кардиального отдела к привратнику. Более часто встречается заворот желудка кзади и кверху с проникновением его в сальниковую сумку.
Симптомы заворота желудка
При хроническом течении заворота патогномоничные признаки отсутствуют. Характерны боли в животе, которые возникают после еды. Болевой синдром носит приступообразный характер, локализован в эпигастральной области или в левом подреберье. Одновременно появляется чувство переполнения желудка, вздутие, отрыжка воздухом. Чтобы облегчить состояние, человек принимает коленно-локтевую позу либо ложится на левый бок.
Клинические проявления острого заворота желудка представлены классической триадой Борхардта: отсутствием рвоты, срыгиванием после нескольких глотков воды, невозможностью проведения эндоскопа через кардиальный сфинктер. У человека внезапно развиваются сильные боли в области эпигастрия, которые имеют схваткообразный характер. Симптомы, как правило, связаны с обильным приемом пищи или физической нагрузкой. При прикосновении к передней брюшной стенки боли усиливаются.
Для острого варианта заворота типично вздутие верхней половины живота. Больные жалуются на мучительную икоту и безрезультатные рвотные позывы. Пациенты принимают сидячее положение или лежат на левом боку, приведя колени к животу. Иногда боли настолько сильные, что человек теряет сознание. Наблюдается бледность или землистая окраска кожных покровов, на лбу выступает холодный пот.
Осложнения
Наиболее часто не диагностированный заворот желудка осложняется некрозом, перфорацией стенки органа. Желудочное содержимое выходит в брюшную полость, вызывая разлитой перитонит. Это состояние относят к прогностически неблагоприятным, особенно у пациентов, страдающих тяжелыми сопутствующими болезнями. При переполнении пищей и газами возникает разрыв желудка. Реже встречаются осложнения, вызванные смещением соседних органов.
При отсутствии медицинской помощи летальность достигает 20-50%. В раннем периоде заворота больные погибают из-за болевого шока, разрыва селезенки. Нарушение висцерального кровотока ведет к тромбозу мезентериальных сосудов, который проявляется инфарктом кишечника. Близкое расположение патологического очага к диафрагме обуславливает развитие реактивных плевритов, пневмонии.
Диагностика
Постановка диагноза затруднена вследствие сходства клинической картины с другими ургентными хирургическими состояниями. Диагностику острого заворота осложняет невозможность использовать эндоскопические и рентгенологические методы визуализации. Опытный гастроэнтеролог или хирург может заподозрить заболевание при физикальном обследовании. Для подтверждения диагноза назначаются инструментальные методики:
- Рентгеноскопия желудка. Рентгенологическими признаками заворота служат горизонтальный уровень жидкости в желудке, большой дополнительный газовый пузырь. Характерно изменение формы и контуров желудка — он напоминает перевернутую чашу или вытянутое узкое кольцо.
- ЭФГДС. Информативна только при частичных заворотах, когда сохраняется возможность проведения зонда дальше пищевода. Исследование применяется для исключения перфорации, пенетрации и других жизнеугрожающих состояний. При эндоскопической визуализации зачастую имеются признаки гастрита, эзофагита.
- Лапароскопия. Процедура рекомендуется как альтернатива диагностической лапаротомии и предоставляет возможность детально осмотреть положение желудка и состояние его стенки. При исследовании выявляют анатомический тип заворота, степень вовлечения в патологический процесс других брюшных органов.
Лечение заворота желудка
Хирургическое лечение
Консервативная терапия неэффективна. Оперативное вмешательство производится после короткой предоперационной подготовки: эвакуации желудочного содержимого, коррекции витальных функций организма. Методом выбора является открытая операция, при неосложненных формах прибегают к лапароскопической технике. С учетом степени заворота и наличия сопутствующих болезней подбирается оптимальный вариант хирургического вмешательства:
- Гастропексия. Фиксация желудка к стенке брюшной полости проводится для предотвращения рецидива. При сочетанных заворотах желудка и толстого кишечника перед гастропексией выполняют деторзию кишечника.
- Резекция желудка. Радикальная операция рекомендована пациентам с органическими стенозами пилоро-дуоденальной зоны, а также при опухолях желудка. Методика имеет сомнительные отдаленные последствия, поэтому в современной хирургии используется редко.
Прогноз и профилактика
При своевременной диагностике заворота и применении современных оперативных техник прогноз благоприятный. Более опасны повороты на 270°-360°, которые сопровождаются некрозом желудочной стенки. Неспецифическая профилактика заворота заключается в ограничении грубой растительной пищи, избегании тяжелой физической работы. Необходимо ранее выявление больных с диафрагмальными грыжами и назначение им адекватного лечения.
|
Литература 1. Редкие заболевания в абдоминальной хирургии/ А.Г. Хасанов, Ш.Х. Ганцев, Р.А. Нигматулин, М.М. Мурзанов, К.Ш. Ганцев. — 2005. 2. Редкий случай из практики: лапароскопическое устранение острого заворота желудка/ А.И. Чернооков, А.Н. Антонов, С.В. Джантуханова// Хирургия и интенсивная терапия. — 2008. 3. Хирургические болезни: учебник/ М.И. Кузин. — 2002. |
Код МКБ-10 K31.8 |
Заворот желудка — лечение в Москве
Также:
Двухполостной желудок, hourglass contraction of stomach
Версия: Справочник заболеваний MedElement
Категории МКБ:
Стриктура в виде песочных часов и стеноз желудка (K31.2)
Разделы медицины:
Гастроэнтерология
Общая информация
Краткое описание
Стриктура желудка в виде песочных часов — желудок, имеющий сужение посередине. Обычно такое сужение вызвано сокращением ткани в результате рубца, оставшегося после язвы.
Примечание. Из данной подрубрики исключены:
— Желудок в виде песочных часов врожденный (Q40.2);
— Сужение желудка в виде песочных часов (K31.8).
Этиология и патогенез
Стриктура желудка в виде песочных часов является осложнением язвенной болезни желудка. Рубцевание язвы, локализующейся на середине малой (иногда — большой) кривизны (медиогастральная язва), может привести к рубцовому
стенозу
— перехвату на протяжении канала тела желудка. При этом формируется двуполостной желудок, имеющий вид песочных часов. Верхний мешок более объемный, поскольку
фундальный
отдел желудка и его свод в норме склонны нести резервуарную функцию.
В выраженной форме двуполостной желудок имеет вид большого кардиального мешка, который посредством узкого канала сообщается с малым пилорическим мешком.
К образованию желудка в виде песочных часов может привести
перивисцерит
, то есть переход воспаления с серозной оболочки желудка при язвенной болезни на соседние органы с возникновением спаек.
Некоторые авторы в качестве разновидности желудка в виде песочных часов описывают так называемый «каскадный желудок». При этой форме желудка рубцовое стяжение исходит из задней стенки желудка, вследствие чего возникает перегиб нисходящей части желудка кзади. При наполнении такого желудка вначале заполняется кардиальная часть и только при определенном уровне ее заполнения контрастная смесь переливается широким потоком, как бы каскадом, в нижнюю часть желудка.
Эпидемиология
Пол: Все
Возраст: преимущественно зрелый и пожилой
Признак распространенности: Крайне редко
Соотношение полов(м/ж): 0.5
Стриктура желудка в виде песочных часов — встречается редко (по некоторым данным, преимущественно у женщин).
По некоторым данным, до 3% всех пациентов, обследованных радиологически, имели деформацию желудка в виде песочных часов до начала применения эрадикационных схем терапии. С развитием противоязвенной терапии случаи выявления становятся единичными.
Факторы и группы риска
— пожилые пациенты;
— хроническое, рецидивирующее течение язвенной болезни желудка;
— большие и/или множественные язвы в области тела желудка.
Клиническая картина
Клинические критерии диагностики
диспепсия, отрыжка, рвота, регургитация, боли в эпигастрии, связанные с приемом пищи.
Cимптомы, течение
При стриктуре желудка в виде песочных часов симптоматика напоминает таковую при гипертрофическом пилоростенозе (см. Гипертрофический пилоростеноз у взрослых — K31.1), но с более выраженным «язвенным» компонентом.
Характерные проявления:
— чувство переполнения желудка;
— боли в
эпигастрии
, связанные с приемом пищи;
—
диспепсия
;
— рвота;
— отрыжка;
—
регургитация
.
Наряду с перечисленными проявлениями отмечаются истощение, обезвоживание и признаки потери электролитов.
Симптоматика варьирует в зависимости от степени (выраженности) рубцового сужения, остроты язвенного процесса, нарушений моторики желудка, развивающихся процессов брожения и гниения в желудке.
В некоторых случаях на поверхности живота в проекции желудка наблюдается и/или одновременно пальпируется отчетливое округлое образование, возникающее после приема пищи.
Аускультативно определяется шум плеска.
При перкуссии над различными участками желудка отмечается качественно различный звук; данное проявление имеет постоянный характер.
Диагностика
1. Рентгенологическое исследование с контрастированием: картина желудка в виде песочных часов сочетается с отчетливо видимой язвенной нишей. Контуры желудка принимают очертания буквы В. Признаки язвы лучше выявляются при исследовании больных в вертикальном положении в косых и боковой проекциях.
В области рубцового поражения желудок имеет неровные, волнистые контуры. Продольные складки, как правило, не прослеживаются. В отличие от раковой деформации, отсутствуют признаки обрыва складок, а глубина рубцового втяжения превышает его протяженность по контуру желудка.
Опорожнение замедляется.
2. ФГДС — определяются язвенно-рубцовые поражения наряду с деформацией тела желудка, при отсутствии признаков
пилоростеноза
.
3. УЗИ — позволяет визуализировать форму желудка, остаточную жидкость, оценить перистальтику, однако не способно визуализировать язвенные дефекты.
Лабораторная диагностика
Специальных тестов, свидетельствующих о наличии или отсутствии стриктуры желудка в виде песочных часов, не существует.
Лабораторная диагностика может проводиться для:
— выявления этиологии процесса (язвенная болезнь желудка);
— проведения дифференциальной диагностики (серологические исследования на сифилис, онкомаркеры, биопсия слизистой);
— определения наличия и выраженности изменений
гомеостаза
(анемия, дегидратация, гипокалиемия, гипохлоремия,
алкалоз
, гипопротеинемия).
Дифференциальный диагноз
Осуществляется дифференциальная диагностика стриктуры желудка в виде песочных часов со следующими заболеваниями и состояниями:
— сифилитическая деформация желудка;
— опухоль желудка;
— заворот (перекрут) желудка;
— врожденная деформация желудка;
— перистальтика желудка в виде песочных часов;
— состояние после операции бандажирования желудка;
— пострезекционные изменения желудка;
— пилоростеноз;
— сегментарная гипертоническая перетяжка;
— гипотонически удлиненный желудок;
— каскадный желудок;
— фиксированная кардиофундальная грыжа пищеводного отверстия диафрагмы;
— перивисцерит с образованием спаек.
Осложнения
—
перфорация
;
—
пенетрация
;
—
малигнизация
;
— кровотечение;
—
гипотрофия
;
— анемия;
— дегидратация;
— нарушение водно-электролитного состава и кислотно-щелочного состояния.
Лечение
Лечение при стриктуре желудка в виде песочных часов, если снято подозрение о раке желудка, в ряде случаев может оставаться консервативным.
Направления терапии:
— лечение язвенной болезни (эрадикация возбудителя, ингибирование секреции, применение гастропротекторов);
— устранение спазма и отека;
— улучшение моторики;
— коррекция
ОЦК
, устранение элекртолитного дисбаланса, коррекция
КЩС
;
— коррекция дефицита питания (зондовое питание, дополнительное парентеральное питание);
— коррекция анемии.
При наличии грубого рубцевания и ухудшении состояние больного, показано оперативное лечение.
Варианты операций:
— наложение гастро-гастроанастомоза;
— во избежание возможности развития рака в язвенных рубцах — субтотальная
резекция
желудка с анастомозом верхнего желудочного мешка (в пределах неизмененной его стенки) с тощей кишкой и закрытием наглухо дуоденальной культи по Billroth II.
Прогноз
Прогноз при стриктуре желудка в виде песочных часов зависит от множества факторов, включая возраст пациента, наличие осложняющих оперативное лечение хронических заболеваний, степень нарушения питания и гомеостаза, патанатомические характеристики процесса и прочие.
Госпитализация
В плановом порядке в отделение хирургии.
Профилактика
Адекватная терапия язвенной болезни желудка.
Информация
Источники и литература
-
http://anatomeda.ru
-
http://medical-dictionary.thefreedictionary.com
-
http://meduniver.com
-
http://www.medical-enc.ru
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Недостаточность привратника желудка
Привратник желудка — это участок его перехода в двенадцатиперстную кишку. Другое название органа — сфинктер (пилорус, клапан). Основная функция привратника — контроль поступления частично переваренной пищи из желудка в тонкий кишечник. В норме мышца постоянно находится в сомкнутом состоянии, время от времени пропуская небольшие порции полупереваренной пищи далее по пищеварительному тракту. При недостаточности привратника желудка этот процесс нарушается, поэтому патология требует комплексного лечения.
Содержание:
- Что такое недостаточность привратника желудка?
- Как проявляется недостаточность привратника желудка?
- Лечение недостаточности привратника желудка
- Профилактика заболевания
- Диета при недостаточности привратника желудка
Что такое недостаточность привратника желудка?

Это заболевание, при котором мышечное кольцо пилоруса смыкается не полностью, в результате чего происходит нарушение процесса пищеварения. Патология обычно диагностируется:
- у пожилых людей вследствие ослабления тонуса мышц во всем организме;
- у беременных женщин на фоне гормональных изменений;
- как врожденная патология, требующая хирургического вмешательства.
Недостаточность привратника желудка может появиться вследствие:
- патологий нервной системы;
- новообразований в органах пищеварения;
- гастрита, дуоденита и других воспалительных заболеваний;
- частых перееданий, неправильного режима питания;
- изменения гормонального фона.
Здоровый привратник обеспечивает защиту чувствительной слизистой кишечника от воздействия желудочного сока. Помимо этого, еда успевает расщепиться и образовать химус.
Как проявляется недостаточность привратника желудка?
Чем больше просвет в пилорусе, тем сильнее дают о себе знать признаки заболевания:
- боли немного правее и ниже солнечного сплетения;
- после еды начинаются тошнота и позывы к рвоте;
- появление налета на языке (обычно желтого цвета);
- отрыжка с горьким послевкусием;
- тяжесть и дискомфорт в эпигастральной области.
Симптоматика имеет сходство с другими заболеваниями пищеварительной системы. Помимо недостаточности, привратник желудка может быть подвержен спазмам, язвам и эрозиям, появлению полипов и других патологий. По этой причине каждому пациенту требуется пройти обследование и получить консультацию врача-гастроэнтеролога.
Недостаточность привратника желудка: как лечить и вылечить?
Комплексная терапия патологии включает прием лекарственных препаратов, коррекцию питания и соблюдение диеты. Полностью избавиться от заболевания невозможно. Вместе с тем прием лекарств позволит устранить болезненные симптомы и поддержать функционирование органов пищеварения.

«Метоклопрамид», «Метамол», «Апо-Метоклоп» и другие препараты группы прокинетиков способствуют улучшению моторики желудочно-кишечного тракта, а также помогают устранить тошноту и рвоту.
Средства отпускаются по рецепту врача, схема приема составляется индивидуально для каждого пациента. Препараты, в соответствии с инструкцией, повышают тонус нижнего сфинктера пищевода, ускоряют опорожнение желудка и ускоряют продвижение пищи по тонкому кишечнику, не вызывая при этом диареи.
«Алмагель», «Ренни» и другие препараты из группы антацидов нейтрализуют агрессивное действие соляной кислоты и устраняют изжогу. При недостаточности привратника сфинктер смыкается не полностью, кардия не может удерживать содержимое желудка, и оно проникает в пищевод, раздражая его.
«Алмагель» и другие антациды, как сказано в аннотации, обладают обволакивающим эффектом, а также имеют адсорбирующее действие, защищая стенки желудка. В результате приема препаратов pH желудочного сока снижается, усиливается желчевыделение, что способствует нормализации стула.
«Амоксициллин», «Тетрациклин» и другие антибиотики назначаются при выявлении возбудителя язвы — бактерии Helicobacter pylori. Препараты отпускаются по рецепту, схему их приема определяет лечащий врач.
«Амоксициллин» быстро и полностью всасывается из пищеварительного тракта, при этом не разрушая кислотную среду желудка. Максимальная продолжительность терапии, согласно инструкции, составляет 2 недели. При длительном приеме «Амоксициллина» также рекомендуется пропить курс противогрибковых препаратов по назначению врача.
«Ибупрофен» — обезболивающее средство, которое врач может назначить при сильном дискомфорте в эпигастральной области. Препарат обладает противовоспалительным, жаропонижающим и анальгетическим действием. Вместе с тем «Ибупрофен» не рекомендуется принимать при эрозивно-язвенных изменениях слизистой желудка и кишечника, заболеваниях печени, почечной недостаточности и других патологиях. С полным списком показаний и противопоказаний можно ознакомиться в инструкции к препарату.

Назначения врача могут отличаться от списка, представленного выше. Все зависит от индивидуальных показаний и переносимости отдельных компонентов препаратов. Перед приобретением лекарств всегда советуйтесь с лечащим врачом.

Профилактика заболевания
Если привратник желудка не смыкается, поможет только медикаментозное или хирургическое лечение. Вместе с тем, если вам известно о неблагоприятной наследственности, вы можете своевременно принять меры, чтобы не допустить развития заболевания. Для этого необходимо:
- соблюдать режим питания;
- избегать курения и регулярного употребления алкоголя;
- своевременно обращаться к гастроэнтерологу при появлении признаков заболевания органов желудочно-кишечного тракта;
- регулярно выполнять физические упражнения.
Диета при недостаточности привратника желудка

После приема пищи важно не менее двух часов находиться в вертикальном положении. Оптимальный вариант — встать из-за стола слегка голодным, переедание не допускается для исключения приступов.
| Можно | Нельзя |
|---|---|
| Нежирные супы и жидкие каши. | Жирные, жареные, острые и копченые продукты. |
| Яйца всмятку, паровой омлет. | Жареная яичница. |
| Молоко, творог, натуральный йогурт, нежирные сливки. | Жирные кисломолочные продукты. |
| Кисель, некислый морс, вода без газа. | Чай, кофе, газированные напитки. |
| Сладости и хлеб допускаются в ограниченных количествах. | Шоколад. |
| Фрукты и овощи. | Томаты в любом виде. |
Недостаточность привратника желудка — одна из тех патологий, на фоне которых стремительно начинают развиваться и другие болезни желудочно-кишечного тракта. Для того чтобы этого не допустить, важно вовремя пройти обследование и лечение. При соблюдении диеты, регулярных физических нагрузках и медикаментозном лечении заболевание можно взять под контроль и снизить его проявления.
Вся информация в статье носит рекомендательный характер. Перед применением лекарств
проконсультируйтесь с врачом.
Не знаете, что выбрать?
Оставьте свои контакты, и мы поможем вам
Самовывоз через 1 час
Срок хранения 48 часов
Оплата при получении
Любая сумма заказа
Перегиб желчного пузыря – патологическое состояние органа, при котором нарушается правильная анатомическая форма. Это приводит к сбоям в функционировании органа, увеличивается его лабильность, застаивается желчь. Почему возникает данная патология, как определить проблему, чем опасен перегиб, возможные последствия, какие существуют методы лечения – этим вопросам посвящена статья.
Что собой представляет патология
Желчный пузырь принимает непосредственное участие в пищеварительных процессах. Главная функция органа – синтез желчи, без которой невозможно переваривание и усвоение продуктов. Если орган неправильной формы, пищеварения и расщепления жиров происходит с нарушениями, замедляется или полностью останавливается отток желчи.
Специалисты выделяют несколько видов загибов:
- наследственный или фиксированный;
- приобретенный или лабильный.
Врожденный перегиб желчного пузыря образуется на шестой неделе вынашивания малыша, на этапе, когда происходит закладка большинства внутренних органов ребенка. Именно в данный период любое отрицательное воздействие на женский организм повышает риск врожденных нарушений билиарной системы и патологических деформаций желчного пузыря.
Негативные факторы, опасные в первом триместре:
- наличие хронических патологий у женщины, которые обостряются во время вынашивания ребенка;
- инфекции вирусного происхождения, перенесенные в период до 12 недели;
- терапия определенными лекарственными препаратами, назначенная до 12 недели;
- вредные привычки;
- влияние неблагоприятной экологии.
Врожденный загиб ЖП не меняет своего расположения, поэтому его также называют фиксированным. При повышенной активности органа, патологический очаг меняет место расположения и форму. Такой патологический процесс называют – лабильный перегиб желчного пузыря.
Причины образования
Приобретенная патология формируется в результате таких причин:
- заболевание спровоцировано процессами воспалительного характера в органе – панкреатитом, холециститом;
- подъем тяжестей;
- недостаточная двигательная активность, сидячая работа;
- загиб проявляется желчнокаменной болезни;
- резкое изменение веса – ожирение или похудение;
- опущение органов;
- патологии печени, которые приводят к увеличению органа;
- неправильный режим питания, употребление вредных продуктов.
Классификация загиба ЖП
Место изгиба бывает в любом отделе органа:
- патология тела ЖП;
- с перегибом на шейке – наиболее распространенная форма деформации;
- ЖП деформирован в области дна;
- патологическая деформация желчного протока.
Наибольшую опасность представляет патология, расположенная между шейкой и телом органа.
Также специалисты выделяют:
- деформацию нижней трети ЖП;
- патология верхней трети.
Также принято классифицировать перегиб органа по его форме:
- крючкообразная;
- дугообразная;
- в форме песочных часов.
У пациентов встречаются: двойной перегиб желчного пузыря, два и более перегибов, спиралевидная деформация.
Функциональный перегиб желчного пузыря безопасен для здоровья, поскольку правильная форма органа восстанавливается после легкой гимнастики и небольшой физической нагрузки.
Признаки
Как правило, подобная деформация органа не сопровождается характерными проявлениями и не доставляет неприятных ощущений. Многие пациенты обнаруживают патологию только на ультразвуковом исследовании, назначенном в качестве профилактики или для обследования другого органа. Чаще всего симптомы проявляются у новорожденных:
- увеличение живота;
- ребенок проявляет беспокойство после кормления;
- часто и обильно срыгивает.
Наиболее частая причина появления симптомов – введение прикорма.
Характерная симптоматика у школьников:
- утреннее чувство тошноты;
- дискомфорт и ощущение вздутия после еды;
- рвота;
- непереносимость жирных продуктов;
- горький привкус, присутствующий во рту постоянно;
- язык приобретает желтый оттенок.
Если речь идет о приобретенной патологии, симптоматика определяется местом локализации перегиба.
Патология протока ЖП проявляется следующим образом:
- сильная боль в правой части брюшной полости;
- тошнота, сопровождающаяся рвотой;
- частое сердцебиение.
Патологический очаг, расположенный между телом и дном ЖП, имеет следующие признаки:
- дискомфорт в грудной клетке;
- боль ощущается в лопатке и подреберье справа;
- присутствует диспепсия.
Перегиб шейки ЖП проявляется таким образом:
- боль в ребрах справа, распространяющаяся в лопатки;
- кожные покровы становятся желтоватыми;
- лихорадка.
Универсальные симптомы, проявляющиеся независимо от локализации патологии:
- живот увеличивается;
- нарушения пищеварения;
- отрыжка;
- изжога;
- постоянный привкус горечи;
- налет желтого оттенка на языке.
Это важно! При появлении признаков патологии, следует обратиться к гастроэнтерологу, поскольку патология может спровоцировать серьезные последствия.
Осложнения
Деформированный орган теряет способность полноценно, в полном объеме выполнять свои функции. Происходит застой желчи, развивается воспаление и образуются камни. Опасные последствия загиба:
- смещение конкремента;
- закупорка желчевыводящего протока.
Осложнения опасны для здоровья и угрожают жизни, лечение возможно с помощью хирургических методик. Опасным осложнением загиба ЖП является развитие сахарного диабета. Желчный пузырь не вырабатывает желчь, замедляется и даже останавливается расщепление жиров, это препятствует переработке глюкозы.
Желчь также принимается непосредственное участие в очищении организма от продуктов распада. Постоянный дефицит желчи увеличивает концентрацию билирубина, увеличивается нагрузка на печень, появляются признаки желтухи.
Поскольку в организме нарушен синтеза желчи и жиры не расщепляются полностью, человек быстро набирает лишний вес. При этом пациент может соблюдать диету, кушать маленькими порциями, но вес будет увеличиваться.
На фоне дефицита желчи в организме нарушается всасывание жирорастворимых витаминов. Как следствие, снижается острота зрения, развиваются сердечно сосудистые патологии, кожа и волосы приобретают нездоровый внешний вид.
Диагностика
Точный диагноз гастроэнтеролог может поставить только на основании инструментального обследования пациента и определения места расположения деформации. Специалист использует несколько методик.
В рамках первичной диагностики врач проводит:
- опрос пациента – врач должен установить, как давно появились симптомы, насколько ни выражены и интенсивны;
- сбор анамнеза для определения причины появления деформации;
- осмотр – пальпация брюшной полости, особенно тщательно осматривается зона подреберья справа, также врач изучает состояние кожи, слизистых, мерит температуру.
Пациенту назначают ряд стандартных лабораторных исследований. Они позволяют выявить осложнения.
В рамках инструментальной диагностики назначают ультразвуковое исследование.
- Обследование проводят натощак.
- Обследование проводят спустя полчаса после приема медикаментов, активизирующих синтез желчи, или продуктов, обладающих подобным действием. Диагност может определить тип патологии – при фиксированной деформации изменения отсутствуют, в случае приобретенного загиба орган уменьшится.
Лечение
Фиксированный перегиб желчного пузыря не требует специальной терапии, поскольку с таким диагнозом человек живет долгие годы, не подозревая о наличии деформации.
Если речь идет о приобретенной патологии, пациенту назначают комплексную терапию:
- основной этап лечения – прием медикаментов, активизирующих синтез желчи;
- физиотерапия;
- специальный комплекс упражнений;
- соблюдение особого режима питания.
Медикаментозное лечение
При диагнозе – загиб ЖП – назначают препараты с желчегонным и спазмолитическим действием. Гастроэнтеролог подбирает лекарства с учетом общего состояния пациента, интенсивности признаков и собранного анамнеза.
Популярные желчегонные препараты
| № | Название | Действие |
| 1 | Гепабене | Устраняет застойные процессы, активизирует отток желчи, нейтрализует боль и нормализует работу печени. |
| 2 | Аллохол | Распространенный препарат, его часто назначают при патологии из-за его эффективности и невысокой стоимости. Основные компоненты – желчь крупного рогатого скота, экстракты крапивы и чеснока. Средство активизирует синтез желчи и нормализует функционирование желчных протоков. |
| 3 | Фламин | Эффективность препарата обеспечивают флавоноиды и гликозиды растительного происхождения (растение — бессмертник). Средство оказывает комплексное действие – снимает воспаление, нейтрализует патогенную микрофлору, активизирует синтез желчи, устраняет боль и спазмы. |
| 4 | Одестон | Препарат нормализует синтез и отток желчи, но также устраняет спазм, нейтрализуя боль. Недостаток медикамента – большой перечень противопоказаний и побочных проявлений. |
| 5 | Хофитол | Основной компонент медикамента – артишок, который обладает желчегонным действием и защищает печень. Препарат устраняет дискомфорт, застойные процессы. |
| 6 | Урсофальк | Препарат и его аналоги назначают, когда деформация органа сопровождается образованием конкрементов. Урсофальк нормализует функционирование желчного пузыря. |
Это не полный список препаратов, которые назначаются для лечения патологического состояния. Важно не заниматься самолечением, не покупать медикамент без предварительного обследования и осмотра врачом.
В комплексе с медикаментами гастроэнтерологи назначают травяные сборы, обладающие желчегонным эффектом. В состав таких сборов входят кукурузные рыльца, бессмертник, мята, тысячелистник и боярышник.
Оптимальный состав сбора и курс лечения подбирает специалист на основании симптоматики, состояния пациента, наличия сопутствующих патологий и осложнений.
Как правило, принимать травяные отвары необходимо длительное время, чтобы добиться максимальной эффективности.
Лечебная гимнастика
Выполнение специальных упражнений назначают, чтобы:
- замедлить развитие патологических процессов;
- восстановить функционирование органа.
В качестве одного из этапов терапии, а также в профилактических целях специалисты рекомендуют делать следующие упражнения.
- Лечь на живот, руки положить вдоль корпуса. На выдохе одновременно поднять голову, верхнюю часть тела, руки и ноги, задержаться в таком положении пять секунд и на выдохе занять первоначальное положение. Выполнить упражнение пять раз.
- Лечь на спину, руки вытянуть за головой, в области поясницы не должно быть прогиба. Поднять прямые ноги на высоту 20-25 см, зафиксировать на пять секунд. Важно продолжать дышать. Занять первоначальное положение. Сделать упражнение четыре раза.
- Лечь на живот, руки положить вдоль корпуса. Нужно выполнять дыхательную гимнастику – глубоко вдохнуть, задержать дыхание на четыре секунды, выдохнуть не спеша, максимально напрягая мышцы живота. Сделать упражнение десять раз.
Гимнастику лучше всего выполнять под присмотром инструктора, который будет контролировать правильность техники и самочувствие пациента.
Физиотерапия
В случае колик пациенту назначают терапию ультразвуком или электрофорез. Во время процедуры обрабатывают зону органа, где происходит патологический процесс.
Врач также назначает тюбаж – мягкое промывание желчного пузыря с применением специально подобранного, лечебного состава. Процедура устраняет застойные процессы в органе.
Специальное питание
Соблюдение специальной диеты значительно ускоряет процесс выздоровления. Гастроэнтерологи рекомендуют кушать каждые три часа, маленькими порциями. При такой патологии рекомендуют стол 5А. В меню не должно быть острых, соленых, жирных блюд, исключаются любые специи, способные раздражать желчный пузырь и провоцировать воспалительные процессы.
- жирные мясо и рыба, а также бульоны из них;
- субпродукты, копчености, сало;
- колбасы и консервированные продукты;
- сладкие изделия (особенно с кремом), сдобная выпечка;
- жирные молочные продукты;
- бобовые;
- грибы;
- жиры животного происхождения;
- сахар, мед, шоколад, какао, любое варенье;
- цитрусовые фрукты и все сухофрукты;
- острые и чрезмерно жирные соусы.
Абсолютный запрет на сладкие газированные и тонизирующие напитки, алкоголь. Следует по возможности исключить соль. Оптимальный вариант – готовить без соли, а досаливать готовое блюдо в тарелке. Важно исключить такой вид термической обработки, как жарка, продукты можно варить, тушить, использовать пароварку и запекать.
При деформации органа можно кушать следующие продукты:
- нежирные сорта мяса и рыбы, а также бульоны из них;
- свежие овощи, сладкие фрукты, блюда из них;
- каши, макароны;
- молочные продукты с минимальным процентом жирности.
Гастроэнтерологи рекомендуют пить по два литра чистой или минеральной воды (без газа).
Пищу принимают теплой. При условии соблюдения всех советов врача процесс выздоровления пройдет быстро.
Прогнозы
Как правило, при диагнозе перегиб ЖП – прогнозы благоприятные. Если пациент строго выполняет все предписания специалиста – увеличивает физическую нагрузку, грамотно питается, принимает назначенные лекарства – в кратчайшие сроки можно добиться полного выздоровления и исключить развитие осложнений.
Серьезные последствия возможны при появлении конкрементов в деформированном органе. Когда камни перемещаются и закупоривают проток, перекрывается отток желчи. Такая ситуация приводит к разрыву органа. Решение проблемы – оперативное вмешательство и удаление органа.
Насколько опасен перегиб в теле желчного пузыря?
Инфекция может попасть из отдалённых очагов с током крови, из кишечника или лимфогенным путём. Перегиб тела желчного пузыря — это врождённая аномалия развития или приобретённое изменение на фоне перенесенного воспаления самого желчного пузыря, рядом расположенных внутренних органов брюшной полости.
Что такое перегиб желчного пузыря?
- гипертонус, сменяющийся снижением двигательной функции желчевыводящих путей;
- психоэмоциональное перенапряжение;
- стрессовые реакции;
- эндокринные заболевания;
- вегетативная дисфункция;
- патологическая импульсация с патологически измененных внутренних органов брюшной полости;
- более низкое (по сравнению с нормальным) расположение внутренних органов;
- сдавление беременной маткой органов желудочно-кишечного тракта;
- затруднение эвакуаторной функции;
- пониженная физическая активность;
- нерегулярное питание;
- рефлюкс ферментов поджелудочной железы в желчевыводящую систему, что ведёт к её перевариванию.
Причины
Желчный пузырь с перегибом в теле формируется на фоне следующих причин:
- воспаление;
- врождённые аномалии развития;
- преходящие нарушения при поднятии тяжести;
- ожирение;
- врождённые аномалии.
Застой желчи, которая необходима для пищеварения, ведёт к нарушению переваривания пищи, избыточному росту патогенных микроорганизмов кишечника, вторичному вовлечению в воспаление всех органов пищеварительного тракта.
Симптомы
Когда нет воспаления и желчный пузырь с перегибом в теле является врождённым состоянием, жалобы возникают только в результате нарушения диеты, употребления копчёной и других видов нездоровой пищи.
- дискомфорт, ноющие и тянущие ощущения под правой рёберной дугой, которые возникают через несколько часов после еды;
- боль стреляет в правую половину верхнего плечевого пояса;
- горький или привкус металла во рту;
- икота или отрыжка;
- склонность к запорам;
- вздутие живота;
- проблемы со сном;
- возбудимость, раздраженность.
Когда желчный пузырь изогнут в теле или имеются другие деформации, то желтушность кожи, склер не характерна.
При присоединении воспаления развиваются характерные для холецистита симптомы. Но эти явления вялотекущие, на них больные обычно не обращают внимание.
Только развитие острого воспалительного процесса в желчном пузыре и желчевыводящих путях заставляет пациента обраться к врачу.
Латентно протекающая инфекция опасна не только обострениями, но и развитием амилоидоза во внутренних органах, например, в почках на фоне длительно существующей инфекции в организме.
Длительное воспаление ведёт к склеротическим изменениям, изменениям секреторной, концентрационной функции.
Перегиб желчного пузыря в области тела сопровождается признаками воспаления в крови только при присоединении инфекции. Тогда картина крови характеризуется следующими признаками:
- повышение количества лейкоцитов;
- ускорение СОЭ;
- сдвиг лейкоцитарной формулы до юных форм.
Обострения провоцируются следующими факторами:
- нарушение диеты;
- приём алкоголя;
- тяжелый физический труд;
- кишечные инфекции;
- переохлаждение.
Существует ли эффективное лечение деформации?
По интенсивности желчеотделения и изменению конфигурации говорят об аномалии развития или поствоспалительных изменениях.
Непосредственно перегиб или деформация не представляет сложности, но необходимо понять имеется ли инфекция в изменённом органе. Для этого делают дуоденальное зондирование и исследуют состав желчи, что позволяет выявить признаки хронического холецистита.
Если у человека имеются признаки воспаления, то необходимо лечить хроническую инфекцию. При наличии камней необходимо удалять желчный пузырь.
Если патология врождённая, то наблюдают за тем, как течёт заболевание. При часто обостряющихся воспалительных явлениях с камнями или без них осуществляют удаление органа в холодном периоде, т. е. когда явления ярко выраженного воспаления отсутствуют.
Если деформация является приобретённым состоянием, то сначала необходимо устранить источник воспаления. Проводится медикаментозная противовоспалительная терапия, физиолечение, диетическое питание.
Пациенту назначаются желчегонные средства курсами для длительного применения. В случае угрозы развития гнойных осложнений, лучше удалять желчный пузырь в холодном периоде.
Т. о. лечить деформацию необходимо только в случае, когда она является источником проблем для больного. Лечение хирургическое — после предоперационной подготовки выполняется лапароскопическая холецистэктомия.
Прогноз и возможные осложнения
В большинстве случаев, если пациент уделяет должное внимание своему здоровью, заболевание протекает благоприятно. Состояние ухудшается только, когда желчный пузырь воспаляется, перегиб в теле вызывает нарушение оттока желчи. Тогда развивается сильная боль, интоксикация, гипертермия, диспепсия. Могут быть осложнения:
- эмпиема;
- желчный перитонит;
- перфорация стенки.
Это наиболее грозные, угрожающие жизни варианты развития заболевания.
Загиб желчного пузыря у взрослых
Дорогие читатели, сегодня мы с вами поговорим о загибе желчного пузыря. Такой диагноз, к сожалению, ставят после прохождения УЗИ печени и желчного пузыря. Что это такое? Стоит ли пугаться? К чему это может привести? Как себе помочь? Поможет ли диета и какая? Давайте в этом разбираться более подробно.
Нередко загиб желчного пузыря приводит к застою желчи и формированию камней. Но многие взрослые даже на знают о том, что имеют подобную аномалию. Симптомы загиба желчного пузыря часто отсутствуют и лечение никакое не требуется. Но слабость клинических проявлений не всегда говорит о сохранении функциональности органа.
Любые загибы желчного нарушают ток желчи, и это всегда риск для здоровья. Если у вас есть такое нарушение, будьте внимательны к своему самочувствию. Сегодня так просто контролировать работу желчного пузыря — с помощью информативного и доступного метода ультразвуковой диагностики.
Аномалия может быть врожденной и приобретенной. Чаще всего встречается загиб шейки желчного пузыря, в области которой открывается проток, через который проходит желчь. Это место локализации считается довольно опасным, так как может приводить к нарушению желчного оттока. Также специалисты выделяют фиксированные (постоянные) и лабильные (непостоянные) загибы.
Почему возникает загиб желчного
О причинах и возможных последствиях загиба желчного пузыря стоит поговорить со специалистами. Патология встречается очень часто. Но далеко не у всех больных возникают какие-либо жалобы на здоровье при загибе желчного пузыря. Именно отсутствие клинических проявлений и заставляет считать данную аномалию относительно безопасной.
Врожденная аномалия является результатом нарушения эмбрионального развития. Формирование пузыря происходит в первом триместре беременности, когда плод наиболее чувствителен к неблагоприятным внешним и внутренним факторам.
Причины загиба желчного пузыря приобретенного типа совсем другие:
- увеличение размера желчного пузыря, печени или правой почки;
- регулярное нарушение принципов рационального питания, когда человек допускает продолжительное голодание, употребляет много жирных и жареных продуктов, постоянно переедает;
- подвижность желчного пузыря из-за его нетипичного расположения;
- резкие наклоны туловищем;
- малоподвижный образ жизни, когда человек большую часть дня находится в сидячем положении, что приводит к функциональному загибу желчного пузыря;
- повышенная масса тела;
- чрезмерные физические нагрузки, связанные с подъемом тяжестей.
У женщин во время беременности может возникать загиб желчного из-за растущей матки, которая начинает давить на органы билиарной системы. Данное нарушение является обратимым. После родов организм постепенно начинает функционировать в том режиме, в каком находился до беременности.
Но даже кратковременный загиб желчного пузыря, тем более на фоне гормональной перестройки, может приводить к сгущению желчи и образованию конкрементов с развитием желчнокаменной болезни или калькулезного холецистита.
Поэтому если у вас во время беременности выявляют неправильную форму желчного, обнаруживают загибы, необходимо избегать воздействия провоцирующих факторов, главным из которых является несоблюдение принципов здорового питания.
Возможные симптомы
Обычно симптомы врожденного загиба желчного пузыря отсутствуют.
А вот приобретенная аномалия, которая чаще всего связана с продолжительным нарушением диеты и перееданием, сопровождается тянущими болями в области правого подреберья.
Они появляются преимущественно после употребления жирной и острой пищи, алкоголя. Спровоцировать болевой синдром могут интенсивные физические нагрузки, резкие наклоны, а также нервное перенапряжение.
Дополнительные симптомы загиба желчного пузыря:
- приступы тошноты и рвоты, которые появляются на фоне тупой или острой боли в области правого подреберья;
- горький привкус во рту;
- постоянная изжога, отрыжка воздухом;
- вздутие живота;
- нарушения стула;
- снижение аппетита;
- слабость.
Симптомы загиба желчного пузыря у взрослых не всегда очевидны. Боль может быть разлитой, локализоваться не точно в области правого подреберья, а посередине живота, отдавать в лопатку и поясницу.
Если у человека есть хронические болезни желудка, поджелудочной железы или кишечника, то признаки загиба можно принять за обострение имеющихся патологий.
Только качественное обследование поможет поставить точный диагноз и понять, какое лечение необходимо.
Обследование при подозрении на загиб желчного
Главным методом диагностики, который позволяет оценить работу печени и желчного пузыря, выявить малейшие нарушения в функциональности этих органов, является ультразвуковое исследование. С помощью УЗИ удается также осмотреть протоки, которые тоже могут иметь загибы.
Для оценки функциональной способности желчного пузыря проводят сначала обычное ультразвуковое исследование, а потом делают УЗИ желчного пузыря с нагрузкой — после приема желчегонного завтрака, который вызывает усиленный выброс желчи через протоки. Во время обследования диагност видит четкое изменение формы органа, может определить наличие конкрементов, признаки воспалительного процесса.
Дополнительно рекомендуется сдать анализы крови, чтобы оценить общее состояние организма, обнаружить косвенные признаки сопутствующих загибу желчного заболеваний (панкреатит, желчнокаменная болезнь, холецистит).
Особенности питания
Если загиб желчного пузыря не сопровождается постоянным болевым синдромом и патологическими изменениями в функциональности билиарной системы, какое-то специальное лечение не требуется. Необходимо периодически проходить ультразвуковое исследование, чтобы контролировать течение болезни и вовремя реагировать на возникающие изменения.
Но даже бессимптомное течение требует соблюдения определенных правил питания при загибе желчного пузыря:
- отказ от чрезмерно жирных, жареных блюд, остроты, копченостей и маринадов (диета №5);
- частые приемы пищи, но без переедания;
- рекомендуется ограничить простые углеводы, шоколад, кофе, какао, выпечку— употреблять эти продукты не чаще 2-3 раз в неделю;
- отказаться от газированных напитков, бобовых и других блюд, которые провоцируют повышенное газообразование;
- выпивать в день не менее 1,5-2 литров жидкости.
Строгая диета при загибе желчного пузыря необходима во время обострения болевого синдрома или в случае обнаружения острого воспалительного процесса (холецистит). Обычно рекомендуется придерживаться принципов здорового питания.
Просто постарайтесь исключить из рациона продукты с высокой жирностью, на переработку которых необходимо сразу большое количество желчи.
Также ограничения касаются всех острых блюд, потому что они оказывают раздражающее действие на всю бильярдную систему и пищеварительный тракт.
В рамках соблюдения диеты при загибе желчного пузыря у взрослых необходимо питаться разнообразно. Обязательно включайте в рацион нежирные сорта мяса и рыбы, морепродукты, растительную клетчатку, каши.
Не пытайтесь полностью отказаться от жиров — это распространенная ошибка, которая может привести к различным сбоям в организме. Например, низколипидная диета у женщин часто осложняется нарушением менструального цикла, прекращением менструаций.
Придерживайтесь золотой середины и не бросайтесь в крайности.
Жиры необходимы нашему организму, и они могут быть безопасными. Особенно полезны растительные масла, диетическое мясо кролика, куриные грудки, морская рыба, богатая ненасыщенными жирными кислотами, которые предупреждают атеросклероз и поддерживают нормальную работу головного мозга, центральной нервной системы.
Правильное питание при загибе желчного пузыря у взрослых предполагает ежедневное употребление растительной клетчатки и злаковых (отруби, каши). Овощи и фрукты необходимо есть регулярно, чтобы очищать кишечник, обогащать организм витаминами и микроэлементами, уменьшает всасывание низкомолекулярного холестерина, который вызывает атеросклеротические изменения стенок сосудов.
Принципы лечения
Лечение загиба желчного пузыря может преследовать несколько целей:
- улучшить отток желчи и предупредить осложнения;
- уменьшить болевой синдром и другие симптомы заболевания;
- улучшить общее состояние пациента;
- предупредить образование конкрементов и необходимость проводить оперативные вмешательства;
- восстановить функциональность печени, желчного пузыря, поджелудочной железы и других органов пищеварительного тракта.
Желчегонные средства и лекарства
Чаще всего специалисты назначают при загибе желчного пузыря желчегонные средства и лекарства, ускоряющие переваривание пищи. Но подобные препараты могут провоцировать перемещение конкрементов. Поэтому если кроме загиба у вас обнаружена желчнокаменная болезнь, не используйте никакие медикаменты без предварительной консультации врача.
Желчегонные средства могут быть в виде готовых лекарственных форм или травяных сборов. Многие лекарства кажутся одинаковыми, так как имеют схожий состав. Но на самом деле отличия существуют.
Только врач может с высокой вероятностью отсутствия осложнений назначает лекарства против застоя желчи.
Специалисты знают, чем лечить загиб желчного пузыря у конкретного пациента и как вылечить заболевание без повышения риска развития осложнений.
Из желчегонных препаратов используют Одестон, Фламин, Аристохол, Хофитол. При длительном применении подобных средств может возникать диарея.
Лечение желчегонными средствами комбинируют с назначением спазмолитиков.
Они убирают болевой синдром и значительно повышают качество жизни при приобретенном загибе желчного пузыря, который характеризуется хроническими тупыми болями в области правого подреберья.
Лечение травами
Многие лекарственные растения обладают желчегонным действием, способствуют восстановлению функциональности не только желчного пузыря, но и печени, поджелудочной железы, успокаивают слизистую кишечника и снимают признаки воспаления. К таким травам относят ромашку, календулу, пижму, кукурузные рыльца, тысячелистник.
В аптеке можно купить готовые желчегонные сборы, которые продаются в фильтр-пакетах и удобны в использовании. Вы можете составлять собственные композиции из лечебных трав, но помните о том, что терапевтический эффект от применения народных методов наступает только через несколько месяцев регулярного лечения.
Возможные последствия
Не все задумываются над тем, чем грозит загиб желчного пузыря и насколько эта патология может быть опасна. Чтобы оценить степень возможной угрозы, необходимо знать особенности работы пораженного органа.
При загибе желчь, которая используется в определенном количестве для переваривания пищи и усвоения питательных веществ, начинает застаиваться. В крови повышается уровень желчных кислот, что неминуемо ведет к снижению активности утилизации глюкозы.
Может понижаться толерантность к углеводам с развитием сахарного диабета и ожирения.
Сам по себе загиб желчного пузыря провоцирует воспаление стенок органа. Это может приводить к развитию хронического некалькулезного холецистита.
Если желчь подолгу застаивается, она начинает сгущаться с образованием камней. Желчнокаменная болезнь долгие годы может быть в стадии камненосительства, а затем внезапно давать симптомы желчной колики.
На фоне загиба желчного часто развивается дискинезия желчевыводящих путей.
Лечебная физкультура
Лечебная гимнастика и специальные упражнения при загибе желчного пузыря помогают предупредить длительный застой желчи. Но при использовании ЛФК важно избегать резких движений и физического переутомления. В противном случае состояние больного может ухудшиться.
Комплекс упражнений для улучшения работы желчного пузыря
Примерный комплекс упражнений для улучшения работы желчного пузыря и других органов билиарной системы:
- Примите исходное положение лежа на животе с вытянутыми вдоль туловища руками. При этом ступни должны упираться пальцами в пол. На выдохе одновременно приподнимайте голову, грудину, руки и ноги. Зафиксируйтесь в подобной позе на несколько секунд, не нарушая ритма дыхания. Вы почувствуете небольшое напряжение ягодичных мышц. На выдохе вернитесь в исходное положение. Выполняйте упражнение 5-10 раз через небольшие промежутки времени.
- Исходное положение лежа на спине, руки лежат за головой, а поясница плотно прижата к полу. На выдохе приподнимите прямые ноги, оторвите их от пола на 20 см. Держите в таком положении несколько секунд, затем приподнимите ноги выше еще на 20 см — держите несколько секунд. На выдохе медленно опускайте ноги. Повторите упражнение 5 раз.
- Исходное положение лежа на спине с прямыми вытянутыми ногами. Руки находятся вдоль туловища. Постарайтесь сделать глубокий вдох полной грудью. Задержите дыхание на несколько секунд, а затем медленно выдыхайте, с усилием напрягая мышцы пресса. Повторите упражнение 10 раз.
Во время проведения лечебной гимнастики избегайте упражнений, которые предполагают резкие наклоны и повороты туловищем, прыжки. При загибе желчного не рекомендуется часто подниматься по лестнице, путешествовать в горы.
- Вам могут быть полезны статьи:
Перегиб желчного пузыря
Деформация желчного пузыря
Особенности диеты при дискинезии желчевыводящих путей
Полезные травы для печени и поджелудочной железы - Предлагаем посмотреть видео, в котором описывается метод применения легкого желчегонного сбора на травах.
Чем опасен перегиб желчного пузыря и как это лечится?
Как вам, должно быть, известно, желчный пузырь является органом, который накапливает синтезированную в печени желчь, чтобы впоследствии вывести ее в полость двенадцатиперстной кишки во время еды.
Желчь – это единственный компонент пищеварительной среды кишечника, позволяющий расщеплять растительный и животный жир из пищи. Поэтому, хоть его объем и невелик (в среднем, около 50 мл), сам по себе этот орган принципиально важен для любителей сытно поесть.
Кроме того, физически «подвинуть» сам орган или его проток может усиленное сокращение мышц живота, активная перистальтика, смещение других соседствующих с ним органов. А на форму самого «мешочка», которым он и является, часто влияют хронические и острые воспаления. Затянувшийся сепсис приводит к развитию спаечного процесса.
И поскольку такие спайки всегда возникают внутри него, снаружи он может приобретать самую причудливую форму – песочных часов, полумесяца и проч.
Но при любом из этих сценариев главное для нас заключается в том, что перегибы желчного пузыря становятся причиной болезненных симптомов, нарушают отток желчи из него. Особенно это касается случаев их расположения на одном из участков протока или в области его шейки (в месте стыка протока с самим органом).
Как правило, первые его симптомы появляются задолго до наступления по-настоящему опасных последствий наподобие полной закупорки его протока, некроза стенки желчного пузыря (из-за нарушения кровообращения в нем) и др.
Если имеет место незначительное смещение/перегиб, оно долгое время протекает бессимптомно. В то же время симптоматическая картина изменяется по мере присоединения осложнений. Она может разниться и в зависимости от того, что стало его причиной, в каком месте он произошел, насколько сильно он выражен.
В подавляющем большинстве случаев у пациентов наблюдаются следующие симптомы:
- Тошнота – особенно при поглощении жирных блюд;
- Появление желтоватого налета с горьковатым вкусом на задней области языка, ближе к его корню;
- Ноющие, нарастающие с течением времени боли внизу под ребрами справа. Они могут значительно усиливаться в пределах получаса после еды, становиться острыми, стреляющими.
Постепенно, по мере прогрессирования его последствий в виде застоя желчи и сепсиса/камней, к указанным симптомам прибавляются:
- Рвота – обильная, пенистая, с горьким привкусом желчи;
- Переход ноющих болей в острые, их распространение по всей поверхности живота;
- Симптомы интоксикации – мигрень, общая слабость, боль в мышцах и суставах, высокая температура.
Полная закупорка желчного протока вызывает стремительное нарастание всех этих симптомов (за исключением примеси желчи в рвотных массах и во рту) в течение 1-2 суток. При этом пищеварительный тракт больного перестает усваивать жиры, отвечая симптомами болей, вздутия и диареи на каждый прием жирных блюд, а его каловые массы и моча стремительно светлеют.
Это происходит потому, что желто-коричневую окраску продуктам жизнедеятельности придает билирубин – специфический краситель желчи. Так что молочно-серый цвет твердых отходов кишечника – это стопроцентный симптом закупорки или отказа.
Речь нередко идет о врожденном дефекте – наследственном или вызванном нарушениями внутриутробного развития. Но чаще всего врожденные нарушения формы становятся заметны рано, в возрасте от 1 года до 10 лет.
А вот перегиб у взрослых пациентов чаще всего бывает вызван одной из следующих причин:
- Воспаление его тканей;
- Физическое смещение желчного пузыря при опущении/увеличении в размерах расположенных рядом органов. Например, при увеличении печени, селезенки или поджелудочной железы в результате их собственных заболеваний;
- В возрасте старше 60 лет он иногда даже оборачивается вокруг своей оси при напряжении мышц середины спины и пресса живота (допустим, при подъеме тяжестей рывком).
Незначительные, не дающие симптомов перегибы в его теле, шейке или на каком-то участке его протока не требуют лечения. Правда, если такой дефект был обнаружен у пациента еще в детстве, ему наверняка порекомендуют пусть не лечиться, но поберечься всю дальнейшую жизнь. Что же касается взрослых, ухитрившихся «заработать» себе его перегиб вредными пищевыми привычками, физическими нагрузками или инфекцией, то стратегия немедикаментозного лечения будет напрямую зависеть от причин, его вызвавших.
Любое лечение перегиба желчного пузыря начинается с диеты, очень похожей на назначаемую при холецистите и панкреатите.
Так, больным с перегибом рекомендовано:
- Ограничить жирное, сладкое, кислое, острое до 50 г каждого из этих продуктов в день;
- Перейти на вареные, запеченные и тушеные строго на воде (!) блюда;
- Питание необходимо перестроить так, чтобы приемов пищи в день у нас было не менее 5, зато очень маленькими порциями – не более 200 г общего веса в каждом приеме. Это необходимо для равномерного оттока желчи;
- Есть овощи и фрукты без ограничений, но лучше – в протертом и сыром виде;
- Чаще включать в рацион нежирные (!) молочные и кисломолочные продукты, крупы.
При отсутствии камней лечение включает в себя прием желчегонных препаратов – обычно растительных, просто более или менее сложных по составу.
- Из народных средств в этом качестве используют водный отвар кукурузных рылец. Для его приготовления нужно взять 3 ч. ложки сухих кукурузных рылец, залить 1 стаканом кипятка, поставить на водяную баню, т.е. в другую посуду покрупнее, заполненную водой. Нагревать его на водяной бане нужно 20-25 мин, затем снять, добавить еще столько же питьевой воды, сколько у нас осталось отвара, и принимать по 50 мл за 15-20 мин до еды, перед каждым приемом пищи;
- Хорошим противовоспалительным и желчегонным является зверобой. Нужно взять 1 ст. ложку сухой травы зверобоя, залить 1 стаканом воды, довести до кипения на минимальном (!) огне, затем накрыть крышкой и оставить еще на 10 мин. Снять с огня, дать ему полностью остыть, процедить и принимать по ¼ стакана, 3 раза в день, перед едой;
- Из аптечных, уже готовых средств на растительной основе хорошо зарекомендовали себя «Гепабене» и «Фламин». При выраженном воспалении желчного пузыря или его протоков разумнее выбрать «Циквалон» (он оказывает противовоспалительное действие). А для лечения перегиба его шейки показан «Одестон» (стимулирует перистальтику желчного протока и его сфинктера на входе в кишечник).
Если перегиб вызван спазмом, и есть надежда, что он выпрямится после его снятия, врач может порекомендовать провести недельный курс спазмолитиков – «Баралгина» или «Дротаверина».
Вылечить небольшие или «свежие» перегибы также иногда позволяет электрофорез в сопровождении инъекций новокаина.
А инфекционные воспаления органа лечат антибиотиками, но их подбор напрямую зависит от типа возбудителя.
Наличие «неспокойных» (склонных смещаться), множественных, крупных камней, а также значительный перегиб тела или шейки желчного пузыря, который не удается выровнять указанными выше мерами, является показанием к хирургическому удалению всего органа – холецистэктомии.
В принципе, это заболевание многофакторное, способное возникнуть даже по чистой случайности (скажем, если мы в спешке «дернем» слишком тяжелую сумку). Поэтому меры его профилактики не гарантируют от его появления и полностью совпадают с общими рекомендациями по поддержанию здоровья пищеварительного тракта.
Так, для здоровья желчного пузыря желательно:
- Избегать эпизодов дисбактериоза кишечника (его микрофлора при появлении дисбаланса может заразить желчный пузырь через выводящий проток);
- Не допускать инфекций пищеварительного тракта из-за плохо вымытых овощей и фруктов, блюд, поедаемых на открытом воздухе, плохо очищенной или некипяченой воды;
- Питаться регулярно, в одни и те же часы, стараясь не «набивать желудок» тройной порцией пищи за 1 прием;
Также не забудьте, что следует соблюдать умеренность с острыми, жирными, жареными, приправленными уксусом блюдами и крепкими спиртными напитками.
Чем опасен перегиб желчного пузыря в шейке
Вопрос от 20.07., 18:35:
Чем может грозить перегиб желчного пузыря?
Перегиб в области тела или шейки желчного пузыря часто бывает случайной находкой при УЗИ и является врожденной особенностью организма. Больной при этом не испытывает каких-либо жалоб.
В этом случае не требуется назначение лекарственных средств. Считается, что почти треть населения проживает с таким диагнозом. Но так ли уж он безобиден? К сожалению нет.
Данная патология может вызывать целый перечень неприятных симптомов.
Симптомы перегиба желчного пузыря
- Тошнота и рвота являются основными симптомами перегиба;
- сниженная проходимость пищеварительного тракта, это приводит к возникновению запоров, тяжести в желудке, болям в животе;
- в сочетании с болями – потливость, вздутие живота;
- гастральный рефлюкс (заброс пищи в желудок из 12-ти перстной кишки), вызывающий изжогу и отрыжку;
- боли в правом подреберье.
Симптомы схожи с признаками других заболеваний брюшной полости, правильно определить их происхождение и диагностировать заболевание поможет вызов врача на дом. Ведь наличие интенсивных болей справа в сопровождении резкой потливости и сильного вздутия живота указывает на возможное возникновение трещин в желчном пузыре и истекание желчи непосредственно в брюшную полость. Тогда вызов врача на дом должен быть немедленным.
Причины возникновения перегиба желчного пузыря
- Врожденная предрасположенность;
- нарушения оттока желчи;
- воспалительные заболевания желчного пузыря и желчевыводящих путей;
- опущение внутренних органов;
- резкое поднятие тяжестей и другие сильные нагрузки.
Если у детей большей частью сказываются врожденные особенности организма и нарушения оттока желчи, то у взрослых возникновение перегиба чаще всего бывает вызвано воспалительными процессами.
Чем опасен перегиб желчного пузыря
По своей сути не являясь болезнью, а аномалией строения, перегиб может вызывать опасные состояния для жизни. Это связано с нарушением оттока желчи, возникающем из-за перегиба. При возникновении полной непроходимости желчевыводящих путей, может произойти разрыв желчного пузыря и потребоваться срочная госпитализация в хирургическое отделение.
В менее тяжелых случаях подобные спайки неизменно вызывают изменение состава желчи, она становится более густой, что угрожает развитием со временем желчнокаменной болезни.
A PHP Error was encountered
Message: Undefined index: url
Лечение перегиба желчного пузыря
В нормальном состоянии желчный пузырь человека имеет четкую грушевидную форму. Однако вследствие перинатальных патологий или заболеваний, перенесенных человеком уже после появления на свет, орган способен деформироваться. Это серьезная патология, которая нарушает отток желчи, вызывая тем самым проблемы с пищеварением и с печенью. Причем перегиб желчного пузыря всегда сопровождается болью в правом подреберье, которая усиливается во время ходьбы или быстрого бега, и человек, столкнувшийся с рассматриваемыми симптомами, обязательно должен получить квалифицированное лечение.
Формы патологии
Прежде чем говорить о том, по каким правилам должно осуществляться лечение перегиба желчного пузыря, следует кратко перечислить, какие существуют формы данной патологии. Ведь рассматриваемый орган состоит из трех важных частей: дна, тела и шейки. И потому, в зависимости от места локализации, выделяют два вида перегибов:
- деформация, локализующаяся в шейке органа (наиболее распространенный вариант патологии);
- деформация, локализующаяся в теле органа (это чрезвычайно опасное явление, поскольку оно нередко приводит к разрыву мышечной ткани, следствием которого становится острый перитонит брюшной полости).
И лечение необходимо назначать в зависимости от специфики рассматриваемого заболевания.
Кстати, следует отметить, что профессионалами выделяется и так называемый «лабильный перегиб», при котором желчный пузырь поворачивается вокруг своей оси. И в таком случае лечение пациенту вообще не нужно – орган примет исходное положение самостоятельно.
Специфика лечения заболевания
В общем случае лечение перегиба желчного пузыря (если заболевание приобретенное) должно осуществляться следующим образом:
- Больному назначаются специальные желчегонные препараты, которые необходимо принимать курсами (3 – 4 курса продолжительностью 10 – 14 дней в год).
- Во время обострения пациенту показано физиотерапевтическое лечение, а именно, такие процедуры, как электрофорез с новокаином и ультразвук. Ну а после того, как обострение пройдет, желательно начать посещать группу по лечебной физкультуре.
- Очень важно в период обострения заболевания соблюдать диету. Эта диета должна полностью исключать употребление любых кондитерских изделий, а также сахара, варенья и даже натурального меда. Кроме того, больному категорически противопоказаны слишком жирные, острые или соленые блюда.
- Натуральным желчегонным средством являются обыкновенные кукурузные рыльца. Кроме того, пациенту может помочь справиться с заболеванием кукурузное масло (оно улучшает работу больного органа), мякоть тыквы или тыквенный сок.
- Для лечения деформации рассматриваемого органа можно использовать и другие традиционные народные средства (только предварительно обязательно согласуйте их со своим лечащим врачом). В частности, достаточно эффективным лекарством для вас станет обыкновенная цветочная пыльца (нужно залить 0,5 чайной ложечки пыльцы ¼ стакана теплой воды и выпить перед едой). А также можно использовать настой горечавки желтой или другие препараты натурального происхождения. Однако абсолютно во всех случаях лечение рассматриваемой патологии должно осуществляться под контролем профессионального врача!
Как правило, описанных выше мер достаточно для успешной борьбы с заболеванием. Однако бывают и такие случаи, когда невозможно обойтись без хирургического вмешательства (как правило, это становится необходимым, если речь идет о деформации тела органа).
Что же касается такого явления, как врожденная деформация желчного пузыря, то оно, как правило, не доставляет никакого беспокойства человеку, у которого диагностируется. И потому, в подавляющем большинстве случаев, лечение таким пациентам не назначается.
Желудок
Желудок (лат. – ventriculus, др. греч. – gaster) является органом системы пищеварения и желудочно-кишечного тракта (ЖКТ).
Анатомия и физиология

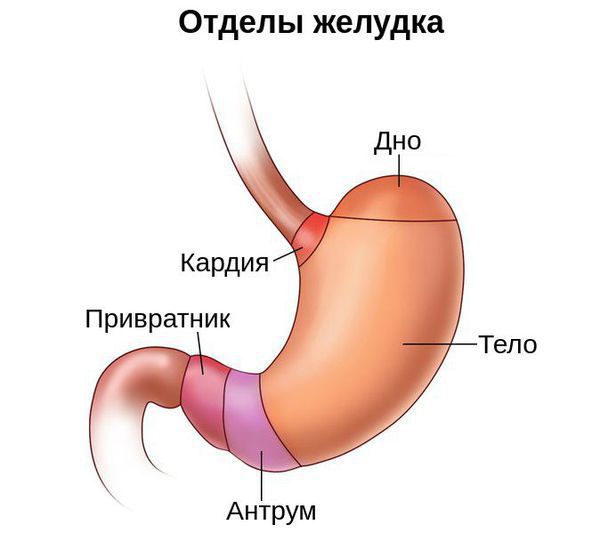
В желудке различают следующие части или отделы:
- Кардиальный. Это начальный отдел у места сообщения желудка с пищеводом.
- Фундальный. Это дно желудка (по лат. – фундус). Представляет собой куполообразное расширение слева от кардиального отдела, и своей формой соответствует куполу диафрагмы, к которому он прилежит.
- Тело. Расширение, следующее за кардиальным и фундальным отделами – это самая большая часть, тело желудка.
- Пилорический. Это суженный конечный отдел органа. В пилорическом отделе различают расширенную пещеру или антральную часть (лат. антрум – пещера), и более суженный канал привратника (лат. пилорус – привратник). Сам привратник представляет круглую борозду, отделяющую пилорический отдел желудка от 12-петрстной кишки.
Помимо отделов в желудке выделяют две стенки: переднюю и заднюю. Переход передней стенки в заднюю обозначен двумя дугообразными линиями – большой и малой кривизной. Большая кривизна выпуклая, и находится в нижней части желудка, а малая кривизна – вогнутая, и расположены в его верхней части.
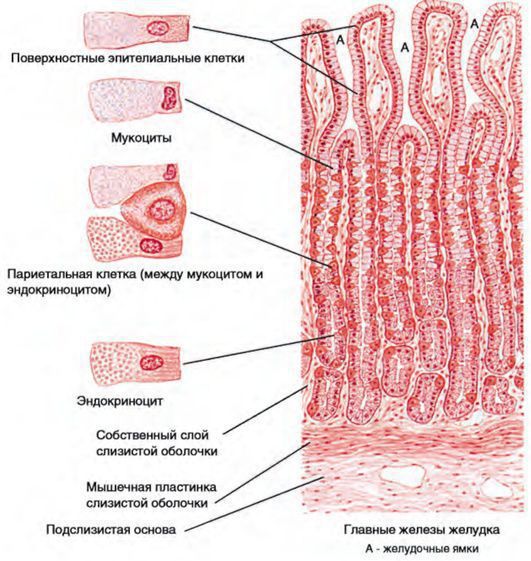
Стенка желудка состоит из трех слоев или оболочек.
Серозная оболочка покрывает орган снаружи. Она состоит из соединительной ткани, и представляет собой часть брюшины.
Под серозной оболочкой расположена мышечная. Она состоит из наружного продольного слоя и расположенного под ним циркулярного слоя. Содружественная работа продольных и циркулярных мышц обеспечивает перистальтику, волнообразные сокращения для продвижения пищевого комка.
Под циркулярным слоем находится косой слой. Косые мышцы подтягивают желудок. Циркулярные мышцы образуют клапаны или сфинктеры. Верхний кардиальный сфинктер отделяет желудок от пищевода. Нижний пилорический сфинктер отделяет желудок от 12-перстной кишки. Таким образом, благодаря сфинктерам желудок представляет собой замкнутую полость, и кислая желудочная среда в отсутствие пищи не смешивается со щелочной средой кишечника.
Изнутри полость желудка выстлана слизистой оболочкой с развитым подслизистым слоем. Слизистая оболочка собрана в складки. Благодаря этому ее площадь увеличивается. Соответственно, увеличивается площадь соприкосновения слизистой оболочки с пищей, и повышается эффективность пищеварения. Вдоль малой кривизны складчатость имеет продольное направление, что облегчает продвижение жидких блюд.
В слизистой оболочке расположены секреторные железы, выделяющие желудочный сок.

- Пепсин. Фермент, обеспечивающий протеолиз, расщепление белков. Первоначально выделяется в виде неактивной формы пепсиногена.
- Соляная кислота. Способствует активации пепсиногена в пепсин.
- Слизь. Защищает слизистую желудка от агрессивного действия соляной кислоты.
- Бикарбонаты. Нейтрализуют избыток соляной кислоты.
Следует заметить, что в желудке всасывается лишь мизерное количество аминокислот, воды, и простых углеводов (моносахаридов). В основном орган играет роль пищевого резервуара. Здесь идет подготовка к всасыванию в тонком кишечнике. Пища перемешивается, увлажняется, и подвергается частичному расщеплению. А соляная кислота не только активирует пепсин, но и выполняет барьерную функцию. Болезнетворные бактерии, грибки, гибнут под ее действием, и не проникают в кишечник.
Желудок выполняет выделительную функцию. Через слизистую оболочку выделяются аминокислоты, белки, мочевина, другие органические соединения. В кишечнике они повторно всасываются или выводятся наружу.
А еще в желудке выделяется гастрин, гастрон, внутренний фактор Кастла, соматостатин, и другие биологически активные вещества. Эти вещества влияют на образование желудочного сока, регулируют обмен белков и углеводов, обеспечивают кроветворение.
Заболевания и симптомы
Воспаление желудочной слизистой, гастрит, является одним из наиболее распространенных заболеваний. В зависимости от того, в какую сторону нарушена секреция желудочного сока, выделяют гастрит:
- Гиперацидный – с повышенной кислотностью.
- Нормоацидный – с нормальной кислотностью.
- Гипоацидный – с сохраненной кислотностью.
В зависимости от причинных факторов выделяют гастрит:
- Тип А. Обусловлен иммунологическими нарушениями с выделением антител против собственной слизистой желудка.
- Тип В. Вызван особыми микроорганизмами, хеликобактериями. В дальнейшем такой гастрит трансформируется в язвенную болезнь.
- Тип С. Развивается из-за рефлюкса, обратного заброса, содержимого 12-перстной кишки в желудок через пилорический сфинктер. Среди других причин – пищевые погрешности, постоянный прием некоторых лекарств, злоупотребление алкоголем.
Грозным заболеванием является рак желудка. Он может развиваться на фоне изменений слизистой при хроническом гастрите, язвенной болезни, или в силу других причин.

- Боль. Локализуется в подложечной или эпигастральной области живота, выше пупка. Боль связана с приемом пищи. Для гиперацидного гастрита и язвенной болезни характерны т.н. голодные боли, когда при пустом желудке соляная кислота раздражает слизистую. Такие боли исчезают после приема пищи. При перфорации, разрыве стенки желудка на фоне язвенной болезни боль резкая, невыносимая, «кинжальная».
- Тошнота. Также связана с приемом пищи. Обусловлена нарушением моторики, сократительной способности, желудка, и застоем пищи в желудке.
- Рвота. Симптом язвенной болезни. После рвоты наступает облегчение. Наличие характерного бурого окраса («кофейная гуща») рвотных масс – признак желудочного кровотечения.
- Изжога. Обусловлена рефлюксом желудочного содержимого в пищевод через кардиальный сфинктер.
- Отрыжка. Возникает из-за нарушения моторики Отрыжка кислым – признак гиперацидности. Отрыжка тухлыми яйцами обусловлена гипоацидностью и застоем пищи в желудке.
- Отвращение к мясу и мясным блюдам. Специфический симптом рака желудка.
Диспепсия (нарушение пищеварения) отражается на внешнем виде пациента. Обращает на себя внимание исхудание, бледность кожи и видимых слизистых оболочек. При заболеваниях желудка зачастую ухудшается усваивание витамина В12. У таких пациентов развивается анемия – малокровие.
Диагностика
Золотым стандартом диагностики желудка является ФГДС – фиброгастродуоденоскопия.
В ходе этого эндоскопического исследования:
- врач визуально оценивает слизистую на предмет воспаления, язвенных дефектов;
- определяет рН, показатель кислотности желудочного сока;
- проводит уреазный тест на наличие хеликобактерий;
- осуществляет биопсию патологических участков слизистой желудка.
ФГДС потеснила зондирование желудка, которое сейчас практически не проводят. Правда, ФГДС не позволяет исследовать желудок извне. Для этого предназначена рентгенография с контрастированием бариевой взвесью. При заполненном барием желудке можно определить язвенные ниши, язвенную деформацию желудка по типу «песочных часов», и другие структурные изменения органа. В последнее время все чаще проводят компьютерную томографию желудка. В сравнении с рентгенографией это более информативный метод диагностики.
Лечение гиперацидного гастрита
Терапией занимается гастроэнтеролог. В основном она проводится амбулаторно, госпитализация показана при обострении. Применяют комплексный подход.
- Диета. Устраняют жирные, жареные, острые, копченые, чрезмерно соленые продукты. Отказываются от алкоголя и кофе. Устраняют курение. Рекомендован стол № 1, при котором тщательно обрабатывается пища химическими, термическими и механическими методами. Как только состояние улучшается, специальная диета не нужна. Но пациент должен употреблять пищу, приготовленную на пару. Показано дробное питание.
- Ингибиторы протонной помпы. Уменьшают выработку соляной кислоты.
- Антациды. Устраняют выделенную соляную кислоту.
- Гастропротекторы. Содержат обволакивающие компоненты, которые создают на поверхности слизистой оболочки защитный слой, препятствующий влиянию повреждающих факторов. Препараты можно применять для профилактики и лечения.
- Спазмолитики. Устраняют спазмы мышечных тканей, что облегчает боль.
Препараты для усиления моторики разных отделов ЖКТ. Они облегчают процесс пищеварения, препятствуют накоплению пищи с последующим гниением и брожением.
- Антибиотики. Препараты показаны при угрозе размножения бактерии хеликобактер пилори. Микроорганизм способствует переходу гастрита в язвенную болезнь желудка и двенадцатиперстной кишки. Предварительно проводят бактериальный посев для определения чувствительности к разным типам антибиотиков, чтобы выбрать наиболее эффективные препараты. Чаще назначают 2-3 лекарства сразу.
- Физиопроцедуры. Применяют электрофорез, магнитотерапию, водолечение. Методики рекомендованы для усиления кровотока в ЖКТ, активации метаболизма и регенерации местных тканей. Постепенно устраняется боль, снижается количество обострений.
Выбор препаратов и других методов лечения зависит от состояния пациента. Обычно назначают сразу несколько методик, чтобы лечить болезнь, не допустить ее рецидива или перехода в тяжелую форму.
Лечение нормоацидного гастрита
Принципы лечения нормоацидного гастрита такие же, как при предыдущем состоянии. Но исключают прием следующих препаратов:
- ингибиторы протонной помпы;
- антациды.
Отсутствие необходимости в применении перечисленных лекарств связано с нормальной выработкой соляной кислоты, у которой кислотность не повышается.
Лечение гипоацидного гастрита
Терапия патологии проводится продолжительно, полностью устранить ее практически невозможно. Она направлена на поддержание целостности слизистой оболочки желудка, предотвращения рецидивов, исключения атрофических процессов и стабилизации кислотности соляной кислоты. Выделяют несколько направлений в лечении.
- Диета. Она показана только в период обострения. Назначают лечебное питание, исключающее жирную, острую, жареную, копченую пищу, фастфуд. Диета должна быть составлена таким образом, чтобы восполнить потребность всех витаминов и микроэлементов, раздробить приемы пищи на 5-6 порций за сутки, уменьшить нагрузку на железы. Как только фаза обострения проходит, можно переходить к привычному питанию, но оно должно быть щадящим.
- Антибактериальная терапия. Ее назначают для уничтожения бактерий из рода хеликобактер пилори. Тип антибиотика выбирают в зависимости от результатов бактериологического посева.
- Ингибиторы протонной помпы. Препараты подавляют обильную выработку соляной кислоты, так как она негативно влияет на стенку слизистой оболочки желудка. Но если у пациента кислотность оказывается ниже 6 единиц, ингибиторы протонной помпы полностью исключают.
- Препараты на основе натурального желудочного сока. Они увеличивают кислотность соляной кислоты, что способствует лучшему перевариванию пищи.
- Желудочные ферменты. Показаны для улучшения процесса переваривания пищи, поэтому их принимают непосредственно перед едой.
- Природные компоненты для повышения кислотности. К ним относят лимонную и янтарную кислоту, сборы трав, отвар шиповника.
- Гастропротекторы. Обволакивают стенки желудка, препятствуя влиянию повреждающих факторов с последующим развитием воспалительного процесса.
При этом типе гастрита тоже показаны физиопроцедуры для улучшения кровотока, активации регенерации тканей.
Лечение рака желудка

- Лучевая, химиотерапия. Методику применяю для уничтожения части раковых клеток, уменьшения степени распространения опухоли, предотвращения развития метастазов. При лучевой терапии используют ионизирующее излучение. При химиотерапии назначают медикаментозные средства, содержащие токсические компоненты для уничтожения опухолевых клеток.
- Хирургическое вмешательство. Назначают процедуру резекции, при которой удаляют опухоль и часть соседних здоровых тканей.
- Диета. Употребляют продукты для восстановления уровня витаминов, микроэлементов, минералов, белков. Употребляют щадящую пищу, подвергнутую разным методам обработки. В тяжелых случаях проводят парентеральное питание.
При злокачественных новообразованиях желудка часто бывает недостаточно хирургического вмешательства. Поэтому после его завершения сразу назначают лучевую или химиотерапию, чтобы удалить остатки раковых клеток.
Лечение диспепсии
При развитии диспепсии пациент должен выработать определенные привычки, которые помогут в лечении:
- устранение стрессов, переживаний, любых эмоциональных нагрузок;
- употребление легких седативных препаратов или антидепрессантов;
- запрет курения, употребления алкоголя;
- занятия адекватной физической нагрузкой в соответствии с состоянием здоровья;
- выработка правильного режима питания с отсутствием вредной пищи, кофе, газировки;
- разделение питания на 5-6 приемов;
- запрет приема НПВС;
- антациды, блокаторы H2-рецепторов, ингибиторы протонной помпы при диспепсии с язвенной формой;
- прокинетики при дискинетической форме;
- антибиотики при обнаружении хеликобактер пилори.
Выбор лекарственных средств зависит только от типа и причины развивающейся диспепсии.
В норме расположение органов под диафрагмой в брюшной полости не предусматривает их попадания в грудной отдел. Этому препятствуют анатомические особенности тела человека. Аномальное выпячивание отрезка пищевода, отдела желудка и петель кишечника носит название грыжи пищеводного отверстия диафрагмы.
Грыжа обычно развивается после 40 лет, чаще встречается у женщин. Нередко заболевание долго не диагностируется, поскольку протекает бессимптомно или же пациент лечится по поводу других заболеваний пищеварительной системы — гастрита, язвы желудка, холецистита.
- Причины патологии
- Симптомы болезни
- Диагностика и лечение
- Хирургическое лечение
- Диетотерапия
- Прогноз и профилактика
Причины патологии
Грыжа пищеводного отверстия диафрагмы бывает врожденной или приобретенной. Врожденная форма является следствием нарушений внутриутробного развития и требует проведения операции в раннем возрасте.
Причинами приобретенной формы заболевания могут быть:
- возрастные дегенеративные изменения соединительной ткани или заболевания, вызывающие эту патологию — геморрой, варикоз,
- плоскостопие;
- хронические заболевания — язва желудка, патологии толстого кишечника, желчнокаменная болезнь;
- травмы живота;
- обструктивный бронхит или бронхиальная астма;
- регулярное переедание, хронические запоры.
Грыжа пищеводного отверстия диафрагмы развивается на фоне провоцирующих факторов, таких как беременность, тяжелый физический труд, поднятие тяжестей, лишний вес, вздутие живота.
Симптомы болезни
Половина случаев заболевания протекает бессимптомно. Иногда характер боли аналогичен дискомфорту при панкреатите или болевому синдрому при инфаркте миокарда.
Боль обычно возникает после физического труда, принятия пищи, при сильном кашле, резких наклонах. В положении лежа и после приема воды боль ощущается меньше.
К другим признакам патологии относятся:
- вздутие живота, отрыжка;
- изжога, неприятный привкус во рту;
- срыгивание пищей после еды без предварительной тошноты;
- боль и жжение в языке;
- длительная икота;
- повышенное слюноотделение;
- нарушения сердечного ритма.
Для грыжи также характерно нарушение проходимости еды по пищеводу, особенно если речь идет о холодной или горячей пище, а также при поспешном употреблении продуктов с плохим пережевыванием и заглатыванием воздуха.
Заболевание может иметь осложнения. Это анемия, эрозивный гастрит, язвы пищевода, желудочно-кишечное кровотечение. При попадании пищи в дыхательные пути грыжа осложняется трахеобронхитом, пневмонией.
Диагностика и лечение
Для определения наличия грыжи пищеводного отверстия диафрагмы используются следующие диагностические методы:
- рентгенологическое обследование;
- эндоскопическая эзофагогастродуонедоскопия;
- эндоскопическая биопсия — для исключения опухолей пищевода;
- анализ кала на скрытую кровь — для определения наличия кровотечения;
- импедансометрия ЖКТ — оценка моторно-двигательной и кислотообразующей функции желудка;
- гастрокардиомониторинг — комбинированное исследование кислотности желудка и проведение ЭКГ.
Лечение включает осуществление медикаментозной терапии, коррекцию питания, выполнение упражнений лечебной гимнастики. Для каждого пациента разрабатывается индивидуальная схема лечения в зависимости от тяжести симптомов и степени выпячивания.
Применение лекарственной терапии направлено на купирование боли и воспаления, а также на нормализацию процесса пищеварения. Но кардинально решить проблему грыжи можно только с помощью хирургического вмешательства. Таким образом, препараты эффективны при грыжах небольших размеров и в ходе подготовки к проведению операции.
Важный этап лечения — это нейтрализация избыточного количества соляной кислоты в желудке. Для этого назначают антациды, ингибиторы протонного насоса и блокаторы рецепторов гистамина. Для восстановления правильного движения пищи по пищеводу в желудок необходим прием прокинетиков.
Эффект медикаментозного лечения подкрепляют выполнением комплекса лечебной гимнастики. Обучением пациента занимается инструктор ЛФК. Упражнения включают нерезкие повороты туловища, наклоны, умеренные махи ногами, поднятие и опускание рук. Все движения должны быть плавными и неторопливыми. Запрещены силовые упражнения со штангой или гантелями, качание пресса и любые интенсивные движения.
Хирургическое лечение
Если грыжа плохо поддается консервативному лечению, существует риск развития пневмонии, сужения пищевода и частых кровотечений, показано проведение операции. Для устранения пищеводной грыжи существует несколько видов хирургического лечения. Среди них лапароскопия — хирургические инструменты вводят через 5 проколов на передней брюшной стенке. Этот метод малотравматичен, не требует длительного восстановления и хорошо переносится пациентом. Через 2-3 дня он может выписаться домой.
Диетотерапия
Соблюдение специальной диеты — это важный метод лечения заболевания. Он позволяет снизить нагрузку на систему пищеварения, уменьшает газообразование, устраняет запоры и срыгивания, нормализует внутрибрюшное давление.
При организации и соблюдении диеты необходимо учитывать следующие важные моменты:
- питание должно быть дробным и частым, до 5-6 раз в день, с основными приемами пищи и перекусами;
- последний прием пищи должен состояться не позже чем за 2 часа до сна;
- запрещены тяжелые для пищеварения острые, копченые и жареные блюда, из рациона полностью исключают приправы, соусы, маринады и специи;
- необходимо обеспечить пациенту нормальный питьевой режим, перед каждым приемом пищи нужно выпивать стакан кипяченой воды;
- диета должна быть низкокалорийной, что способствует снижению веса;
- все продукты проходят тепловую обработку.
Полезные при грыже продукты — это бананы, запеченные яблоки, каши, приготовленные на воде, овощные перетертые супы, отварные или тушеные овощи (кроме капусты). В меню обязательно нужно включать нежирное мясо, отварное или приготовленное на пару. Из напитков полезны зеленый чай, травяные настои и отвары, минеральная вода без газа. Из сладостей разрешены зефир, пастила, кисели.
Запрещены жирное мясо и рыба, перец, лук и чеснок, грибы, любые соления, шоколад, цитрусовые, бобовые продукты, какао, орехи, свежая выпечка, кофе, крепкий чай и все виды алкогольной продукции.
Диета при грыже пищевода не только помогает устранить неприятные симптомы, но и восстанавливает нормальное положение органов и при определенных условиях поможет обойтись без операции.
Прогноз и профилактика
После хирургического вмешательства работа системы пищеварения нормализуется, а осложнения развиваются исключительно редко. Если заболевание было выявлено на ранней стадии, возможен благоприятный результат лечения без операции.
Профилактика заболевания заключается в недопущении запоров и других признаков нарушения пищеварения, выполнении упражнений лечебной физкультуры, исключении тяжелых физических нагрузок и злоупотребления алкогольными напитками. Пациенты с диагностированной грыжей должны находиться под наблюдением у врача-гастроэнтеролога.
Привратник (пилорус) находится в пилорическом отделе желудка, отделяет его от двенадцатипёрстной кишки, регулирует продвижение пищевой кашицы, отвечает за транспортировку соляной кислоты. При заболеваниях этого органа возникают сбои в работе ЖКТ, поэтому при появлении симптомов развития патологии следует начинать комплексную терапию. Лечение заключается в приёме лекарственных препаратов, использовании средств народной медицины, правильном диетическом питании.

Главный редактор, заведующий хирургическим отделением
Задать вопрос
Врач-хирург высшей квалификационной категории, доктор медицинских наук, профессор кафедры общей хирургии АГМУ.
Содержание
- Болезни привратника желудка
- Причины и симптомы спазма привратника желудка
- Недостаточность привратника желудка
- Язва привратника желудка
- Диагностика заболеваний привратника
- Профилактика
- Дуодено-гастральный рефлюкс
- Общие сведения
- Причины
- Симптомы
- Диагностика
- Лечение дуодено-гастрального рефлюкса
- Прогноз и профилактика
- Недостаточность привратника желудка
- Что такое недостаточность привратника желудка?
- Как проявляется недостаточность привратника желудка?
- Недостаточность привратника желудка: как лечить и вылечить?
- Профилактика заболевания
- Диета при недостаточности привратника желудка
- Пилоростеноз
- Общие сведения
- Причины пилоростеноза
- Симптомы пилоростеноза
- Диагностика пилоростеноза
- Лечение пилоростеноза
- Стеноз привратника желудка
- Симптомы
- Причины заболевания
- К какому врачу обратиться?
- Лечение стеноза привратника
- Операция необходима?
Болезни привратника желудка
Привратник представляет собой крючкообразную мышцу, которая принимает участие в процессе переваривания пищи. Сфинктер расположен в нижнем отделе желудка переходит в тонкий кишечник – эта область называется привратниковой частью пищеварительного тракта.
При выделении соляной кислоты в желудок происходит закрытие пилоруса, это явление в гастроэнтерологии называется рефлексом Сердюкова. Но если сократительные способности сфинктера снижаются, происходит его деформация, он не смыкается полностью, что провоцирует развитие различных заболеваний органов пищеварительного тракта.
Основные патологии:
- спазм привратника;
- язвы или эрозии;
- пиростеноз;
- полипы;
- недостаточность привратника.
Причины и симптомы спазма привратника желудка
При спазме сфинктера желудочные мышцы внезапно и сильно сокращаются, что провоцирует появление выраженного болевого синдрома, привратник сужается, на некоторое время пища перестаёт поступать в кишечник. Основные симптомы – тошнота, рвота, появление холодного пота, вздутие, ощущение тяжести в животе, появляется неприятный запах изо рта, через 2 часа после колики выделяется много прозрачной мочи. Приступ может быть кратковременным или продолжаться несколько часов.
Причины спазма:
- нарушение процессов обмена в организме;
- стресс, нервное перенапряжение;
- защитная реакция при отравлении;
- язва нижних или дистальных отделов кишечника;
- переедание или длительное голодание;
- увлечение вредной пищей, злоупотребление крепким чаем, кофе, спиртными напитками, курение.
Спазм может свидетельствовать о развитии гастрита, грыжи пищевода, дефиците витаминов группы B, полипах в желудке, часто патология развивается на фоне сильной аллергии или интоксикации.
Методы лечения спазма привратника
Для устранения спазма лекарственные препараты назначают редко, чтобы избавиться от неприятных ощущений, достаточно перестать нервничать, отказаться от пагубных привычек, нормализовать режим питания, высыпаться. При сильной потере веса и слабости показано внутривенное введение солей и витаминных препаратов.
Народные средства:
- Расслабиться и избавиться от спазма помогут хвойные ванны – залить 300 г сырья 3 л воды, томить на слабом огне четверть часа, вылить в ванну. Вместо свежих иголок, можно добавить 100 мл хвойного аптечного экстракта. Продолжительность процедуры – 20 минут, необходимо всё это время поддерживать температуру воды в пределах 36–37 градусов.
- В 500 мл горячей воды засыпать 15 г промытого риса, варить на маленьком огне 45 минут, процедить. В 200 мл отвара добавить 1 г имбирного порошка, выпить всю порцию лекарства сразу в тёплом виде.
- Смешать 40 г измельчённых сухих мандариновых корок и 20 г порошка имбиря. Залить 200 мл кипятка 1 ст. л. смесь, через 10 минут выпить.
Недостаточность привратника желудка
Заболевание развивается на фоне атонии привратника – сфинктер не полностью смыкается, кардия не может сдерживать желудочный сок, он проникает в пищевод. Признаки патологии – частые отрыжки с привкусом горечи, боль, дискомфорт в пищеводе, тошнота, рвота, на языке появляется налёт жёлтого оттенка.
Патология развивается из-за анатомических особенностей строения желудка, обострения воспалительных процессов.
Недостаточность привратника часто диагностируют у людей в преклонном возрасте – болезнь развивается на фоне общего снижения мышечного тонуса органов пищеварительной системы.
Как лечить функциональную недостаточность привратника
Полностью избавиться от патологии не получится, терапия направлена на ослабление симптомов и поддержку организма.
Основные группы лекарственных препаратов:
- прокинетики – Метамол, способствуют улучшению желудочной моторики;
- антибиотики – Амоксициллин, Тетрациклин, назначают при выявлении бактерии хеликобактер пилори;
- антациды – Алмагель, Ренни, нейтрализуют действие соляной кислоты, устраняют изжогу;
- противорвотные препараты – Реглан, Церуглан;
- обезболивающие средства – Ибупром, Ибупрофен.
Диета и физические упражнения
При недостаточности привратника необходимо соблюдать строгую диету, которая поможет предотвратить появление боли и других неприятных симптомов заболевания. Подобного режима питания следует придерживаться при всех заболеваниях сфинктера.
Принципы диетотерапии:
- Все блюда должны иметь жидкую и полужидкую консистенцию, комфортную температуру.
- Есть нужно небольшими порциями через равные промежутки времени.
- В рационе должно быть больше фруктовых и овощных блюд.
- Разрешается употреблять яйца всмятку, паровой омлет, молоко, творог, натуральный йогурт, нежирные сливки, кисель, мясное и рыбное суфле.
- Нельзя употреблять жирную, копчёную, острую, кислую пищу, чай, кофе, газированные напитки, томаты в любом виде.
- Необходимо избавиться от пагубных привычек.
- Перед каждым приёмом пищи выпивать 200 мл тёплой воды.
- Сладости и хлеб можно есть в ограниченном количестве.
Для незначительного сужения сфинктера нужно каждое утро делать лёгкую гимнастику, укреплять мышцы спины и пресса. Полезен бег и ходьба в умеренном темпе.
Народные средства для лечения заболевания малоэффективны, можно принимать отвар шиповника и другие натуральные препараты, которые способствуют укреплению иммунной системы. При сильной и постоянной изжоге поможет травяной настой – смешать в равных частях тысячелистник и зверобой, 1 ч. л. сбора заварить 250 мл кипятка, остудить. Пить напиток по 120 мл 5 раз в сутки.
При недостаточности пилоруса принимать пищу можно только сидя, нельзя ложиться и заниматься физическим трудом в течение 1,5–2 часов после еды, спать нужно на высокой подушке, одежда не должна давить и стеснять движения.
Важно! При тяжёлой форме патологии, когда привратник сильно открыт, потребуется операция – мышцы сфинктера придётся ушить.
Язва привратника желудка
Заболевания сфинктера провоцируют изменение количества кислоты – развивается язва пилорического канала, в пищевод проникают едкие ингредиентов, эпителий разрушается, образуются эрозии.
Признаки заболевания – сильная боль в животе возникает ночью, при продолжительных перерывах между приёмами пищи, постоянная изжога, отрыжка с тухлым привкусом, вздутие. В редких случаях диагностируют внутреннее кровотечение.
Причины патологии:
- наследственный фактор;
- ослабленный иммунитет, нестабильная кислотность желудочного сока – развиваются язвы хеликобактерного характера;
- воспаления, инфекционные болезни желудка;
- длительный приём нестероидных противовоспалительных препаратов;
- злоупотребление кофеиносодержащими и алкогольными напитками;
- увлечение мучными изделиями, копчёной и острой пищей;
- стресс, бессонница, шоковые состояния;
- почечная и печёночная недостаточность, гастрит, гастродуоденит.
Осложнение язвы – стеноз, просвет сфинктера практически полностью закрыт, что препятствуют прохождению пищи по пищеводу. Патология сопровождается частыми приступами кислой рвоты, лечение проводят только в условиях, требуется хирургическое вмешательство.
Отличительная черта язвы привратника – средства для борьбы с изжогой не приносят облегчения, а только усиливают дискомфорт.
Чем лечить язву привратника
В терапии язвы используют препараты и народные средства для заживления поражённых тканей, устранение болевого синдрома.
Лекарства для лечения язвы пилоруса:
- антациды – Маалокс, Гастал;
- антибиотики – Кларитромицин, Метронидазол;
- холинолитики – Атропин, Гоматропин;
- гастропротекторы – Вентер, Де-Нол, обволакивают слизистую оболочку, защищают её от воздействия соляной кислоты и пепсина;
- блокаторы гистамина – Низатидин.
Для защиты слизистой оболочки следует растопить и довести до кипения 1 кг несолёного сливочного масла, немного остудить, добавить 150 г прополиса, тщательно перемещать до однородной консистенции. Принимать по 5 г лекарства за час до приёма пищи на протяжении месяца.
Для скорейшего заживления язвы необходимо 20 г измельчённого корня сельдерея залить 250 мл прохладной воды, накрыть ёмкость тонкой тканью, оставить на 2 часа. Процедить, пить по 50 мл перед каждым приёмом пищи.
Эндоскопия или хирургическое вмешательство требуется при обнаружении полипов в привратнике. Заболевание протекает бессимптомно, обнаруживают его чаще всего случайно во время диагностики других патологий пищеварительной системы.
Диагностика заболеваний привратника
При появлении боли в животе, изжоги, отрыжки, тошноты, необходимо посетить гастроэнтеролога. После сбора осмотра и сбора анамнеза врач назначит необходимые методы исследования.
Как дифференцируют патологии привратника:
- рентген желудка;
- УЗИ органов брюшной полости;
- гастроскопия;
- изучение электрической активности мышц при помощи энтерографии.
Профилактика
Для предотвращения развития заболеваний пищеварительной системы необходимо соблюдать простые профилактические меры.
Как избежать проблем с привратником желудка:
- правильно и регулярно питаться;
- соблюдать режим дня;
- отказаться от пагубных пристрастий;
- носить удобную просторную одежду;
- не голодать, избегать строгих диет.
Предотвратить развитие осложнений, избежать хирургического вмешательства поможет периодическое обследование и диагностика.
При нарушении функций привратника развиваются различные патологи пищеварительной системы, заболевания имеют разные причины происхождения, отличаются симптомами и методами лечения. Но профилактики и диета одинакова для всех болезней сфинктера.
Дуодено-гастральный рефлюкс
Дуодено-гастральный рефлюкс – это заброс содержимого двенадцатиперстной кишки в полость желудка. Как самостоятельное заболевание встречается редко, гораздо чаще является симптомом другой патологии ЖКТ. Проявляется болевым и диспепсическим синдромами: возникают неопределенные диффузные боли в животе, изжога, отрыжка, тошнота, рвота, желтоватый налет на языке. Диагностика не представляет трудностей: для этого используют ЭГДС, электрогастроэнтерографию, круглосуточную внутрижелудочную рН-метрию. В комплексе лечения применяются прокинетики, препараты для снижения кислотности желудка, антациды.
Общие сведения
Дуодено-гастральный рефлюкс – состояние, которое не всегда является признаком патологии пищеварительного тракта, заброс дуоденального содержимого в желудок выявляется примерно у 15% здорового населения, преимущественно в ночное время. Данное состояние считают патологическим в том случае, если при суточной внутрижелудочной рН-метрии отмечается повышение кислотности желудочного сока выше 5, не связанное с приемом пищи и сохраняющееся более 10% времени.
Дуодено-гастральный рефлюкс сопровождает многие заболевания начальных отделов пищеварительного тракта, однако примерно у 30% пациентов может рассматриваться как изолированная патология. Состояние сопутствует функциональным и органическим заболеваниям ЖКТ, также достаточно часто развивается в послеоперационном периоде холецистэктомии, ушивания язвы ДПК. Отдельные авторы отмечают, что нарушение возникает при 45-100% всех хронических заболеваний желудка и двенадцатиперстной кишки. Мужчины и женщины страдают в одинаковой степени.
Причины
В развитии дуодено-гастрального рефлюкса имеют значение несколько факторов: недостаточность пилорического отдела желудка с зиянием пилоруса, нарушение моторики желудка и двенадцатиперстной кишки, повышение давления в начальных отделах тонкой кишки, агрессивное действие содержимого ДПК на слизистую желудка.
Желчные кислоты и панкреатические ферменты повреждают защитный барьер слизистой оболочки желудка; провоцируют обратную диффузию ионов водорода в глубокие слои стенки желудка (это приводит к повышению кислотности); стимулируют выработку гастрина антральными железами и повреждают липидные мембраны клеток, повышая их чувствительность к компонентам желудочного сока. Кроме того, из-за ретроградного заброса дуоденального содержимого повышается давление в полости желудка.
Заброс содержимого ДПК в желудок часто сопровождает такие заболевания, как хронические гастриты, язвенная болезнь желудка и ДПК, рак желудка, нарушение тонуса сфинктера Одди, дуоденостаз. Нередко состояние возникает у пациентов, перенесших операции удаления желчного пузыря, ушивания дуоденальной язвы. Нарушение моторики желудка и начальных отделов тонкого кишечника является первопричиной рефлюкса при функциональных заболеваниях ЖКТ, а при органической патологии нарушения моторики являются вторичными.
Дискоординация моторики приводит к нарушению эвакуации содержимого желудка и ДПК, что ведет к гастро- и дуоденостазу, обратной перистальтике, забросу дуоденальных масс в полость желудка. Дисмоторные расстройства могут отмечаться в различных отделах пищеварительного тракта, сочетаясь с патологией привратника: нормальным тонусом желудка, сопровождающимся пилороспазмом и дуоденостазом, либо гипотонией желудка в комбинации с зиянием пилоруса, гипертензией ДПК.
Ранее считалось, что состояние является защитной реакцией на воспалительный процесс в желудке и повышенную кислотность поступающего в ДПК желудочного сока: якобы дуоденальный сок при попадании в желудок ощелачивает его содержимое, что препятствует дальнейшему повреждению слизистой двенадцатиперстной кишки.
Однако на сегодняшний день доказано, что желчные кислоты, содержащиеся в дуоденальном соке, не только повреждают слизистый барьер желудка, но и провоцируют обратную диффузию ионов водорода в подслизистый слой, стимулируют секрецию гастрина антральными железами, что приводит к еще большему повышению кислотности в желудке. Таким образом, было обосновано ульцерогенное действие дуодено-гастрального рефлюкса и опровергнута теория его защитной природы.
Симптомы
Симптомы дуодено-гастрального рефлюкса неспецифичны и присущи многим заболеваниям желудочно-кишечного тракта. Прежде всего, это диффузные неопределенные боли в верхних отделах живота, чаще всего спастические, возникающие через некоторое время после еды. Пациенты предъявляют жалобы на повышенный метеоризм, изжогу (при любой кислотности желудка), срыгивания кислотой и пищей, отрыжку воздухом, рвоту с примесью желчи. Обязательным является ощущение горечи во рту, желтоватый налет на языке. Длительно существующий рефлюкс может вызывать серьезные изменения в желудке и пищеводе.
Изначально повышение давления в полости желудка приводит к развитию гастроэзофагеальной рефлюксной болезни. В дальнейшем желчные кислоты и панкреатические ферменты вызывают специфические изменения в слизистой пищевода, кишечную метаплазию, что может привести к развитию аденокарциномы – одной из самых злокачественных опухолей пищевода. Наиболее вероятный исход состояния при несвоевременной диагностике и отсутствии рационального лечения – токсико-химический гастрит типа С. К возникновению данного заболевания предрасполагает постоянный заброс желчи в желудок и химическое повреждение слизистого барьера.
Диагностика
Постановка диагноза дуодено-гастрального рефлюкса на консультации гастроэнтеролога может быть затруднительной, так как это заболевание не имеет специфических признаков. Достаточно часто состояние обнаруживается случайно во время обследований по поводу других заболеваний пищеварительного тракта.
Для верификации диагноза требуется консультация врача-эндоскописта: только он сможет определить необходимый объем обследования, провести дифференциальный диагноз с другой патологией желудка и ДПК (гастритом с повышенной кислотностью, эрозивным гастритом, дуоденитом, язвой желудка). Следует помнить, что сама эзофагогастродуоденоскопия может служить причиной рефлюкса. Отличительным признаком индуцированного ЭГДС и патологического рефлюкса будет наличие желчи в желудке во втором случае.
Наиболее достоверным методом диагностики является круглосуточная внутрижелудочная pH-метрия. Во время исследования регистрируются все колебания кислотности желудочного сока, особенно не связанные с приемами пищи. Для получения более точных результатов изучение колебаний рН желудочного сока проводится за ночной промежуток времени, когда пациент не принимает пищу и не испытывает физических нагрузок.
Подтвердить диагноз помогут электрогастрография, антродуоденальная манометрия – при проведении данных исследований может быть выявлена дискоординация моторики желудка и ДПК, гипотония начальных отделов пищеварительного тракта. Также производится исследование желудочного сока для выявления в нем пищеварительных ферментов поджелудочной железы и желчных кислот. Исключить другие заболевания пищеварительной системы, имеющие сходную с дуодено-гастральным рефлюксом симптоматику (острый холецистит, панкреатит, холангит, желчнокаменную болезнь и др.), поможет УЗИ органов брюшной полости.
Лечение дуодено-гастрального рефлюкса
Обычно состояние больного не требует госпитализации в стационар, однако для проведения полноценного обследования может понадобиться кратковременное нахождение в отделении гастроэнтерологии. Разработаны четкие клинические рекомендации относительно терапии данного состояния. Они включают в себя назначение препаратов, нормализующих моторику начальных отделов пищеварительного тракта, современных селективных прокинетиков (усиливают перистальтику желудка и двенадцатиперстной кишки, улучшая эвакуацию их содержимого), ингибиторов желчных кислот, блокаторов протонной помпы и антацидов.
Однако одного медикаментозного лечения недостаточно, пациента нужно обязательно предупредить о необходимости коренного изменения образа жизни. Следует отказаться от курения, употребления алкоголя, кофе. Неконтролируемый прием лекарственных средств также является предрасполагающим фактором развития рефлюкса, поэтому нужно предостеречь больного от самовольного приема НПВС, желчегонных препаратов и других медикаментов.
Большое значение в развитии состояния имеет неправильное питание и сформировавшееся вследствие этого ожирение. Для достижения желаемого терапевтического эффекта необходимо нормализовать массу тела и не допускать ожирения в будущем. Нужно отказаться от острой, жареной и экстрактивной пищи. В остром периоде заболевания требуется соблюдение специального режима питания: пищу нужно употреблять малыми порциями, не менее 4-5 раз в день. После каждого приема пищи следует сохранять вертикальное положение в течение как минимум часа, не допускать тяжелых физических нагрузок. В диете отдают предпочтение нежирным сортам мяса, кашам, кисломолочной продукции, овощам и сладким фруктам.
Прогноз и профилактика
Прогноз при своевременной диагностике и тщательном соблюдении всех рекомендаций гастроэнтеролога благоприятный. Профилактика заключается в соблюдении правильного режима питания, обеспечивающего нормальную моторику желудочно-кишечного тракта. Большое значение в предупреждении данного заболевания играет отказ от алкоголя и сигарет.
Недостаточность привратника желудка
Привратник желудка — это участок его перехода в двенадцатиперстную кишку. Другое название органа — сфинктер (пилорус, клапан). Основная функция привратника — контроль поступления частично переваренной пищи из желудка в тонкий кишечник. В норме мышца постоянно находится в сомкнутом состоянии, время от времени пропуская небольшие порции полупереваренной пищи далее по пищеварительному тракту. При недостаточности привратника желудка этот процесс нарушается, поэтому патология требует комплексного лечения.
Что такое недостаточность привратника желудка?
Это заболевание, при котором мышечное кольцо пилоруса смыкается не полностью, в результате чего происходит нарушение процесса пищеварения. Патология обычно диагностируется:
- у пожилых людей вследствие ослабления тонуса мышц во всем организме;
- у беременных женщин на фоне гормональных изменений;
- как врожденная патология, требующая хирургического вмешательства.
Недостаточность привратника желудка может появиться вследствие:
- патологий нервной системы;
- новообразований в органах пищеварения;
- гастрита, дуоденита и других воспалительных заболеваний;
- частых перееданий, неправильного режима питания;
- изменения гормонального фона.
Здоровый привратник обеспечивает защиту чувствительной слизистой кишечника от воздействия желудочного сока. Помимо этого, еда успевает расщепиться и образовать химус.
Как проявляется недостаточность привратника желудка?
Чем больше просвет в пилорусе, тем сильнее дают о себе знать признаки заболевания:
- боли немного правее и ниже солнечного сплетения;
- после еды начинаются тошнота и позывы к рвоте;
- появление налета на языке (обычно желтого цвета);
- отрыжка с горьким послевкусием;
- тяжесть и дискомфорт в эпигастральной области.
Симптоматика имеет сходство с другими заболеваниями пищеварительной системы. Помимо недостаточности, привратник желудка может быть подвержен спазмам, язвам и эрозиям, появлению полипов и других патологий. По этой причине каждому пациенту требуется пройти обследование и получить консультацию врача-гастроэнтеролога.
Недостаточность привратника желудка: как лечить и вылечить?
Комплексная терапия патологии включает прием лекарственных препаратов, коррекцию питания и соблюдение диеты. Полностью избавиться от заболевания невозможно. Вместе с тем прием лекарств позволит устранить болезненные симптомы и поддержать функционирование органов пищеварения.
«Метоклопрамид», «Метамол», «Апо-Метоклоп» и другие препараты группы прокинетиков способствуют улучшению моторики желудочно-кишечного тракта, а также помогают устранить тошноту и рвоту.
Средства отпускаются по рецепту врача, схема приема составляется индивидуально для каждого пациента. Препараты, в соответствии с инструкцией, повышают тонус нижнего сфинктера пищевода, ускоряют опорожнение желудка и ускоряют продвижение пищи по тонкому кишечнику, не вызывая при этом диареи.
«Алмагель», «Ренни» и другие препараты из группы антацидов нейтрализуют агрессивное действие соляной кислоты и устраняют изжогу. При недостаточности привратника сфинктер смыкается не полностью, кардия не может удерживать содержимое желудка, и оно проникает в пищевод, раздражая его.
«Алмагель» и другие антациды, как сказано в аннотации, обладают обволакивающим эффектом, а также имеют адсорбирующее действие, защищая стенки желудка. В результате приема препаратов pH желудочного сока снижается, усиливается желчевыделение, что способствует нормализации стула.
«Амоксициллин», «Тетрациклин» и другие антибиотики назначаются при выявлении возбудителя язвы — бактерии Helicobacter pylori. Препараты отпускаются по рецепту, схему их приема определяет лечащий врач.
«Амоксициллин» быстро и полностью всасывается из пищеварительного тракта, при этом не разрушая кислотную среду желудка. Максимальная продолжительность терапии, согласно инструкции, составляет 2 недели. При длительном приеме «Амоксициллина» также рекомендуется пропить курс противогрибковых препаратов по назначению врача.
«Ибупрофен» — обезболивающее средство, которое врач может назначить при сильном дискомфорте в эпигастральной области. Препарат обладает противовоспалительным, жаропонижающим и анальгетическим действием. Вместе с тем «Ибупрофен» не рекомендуется принимать при эрозивно-язвенных изменениях слизистой желудка и кишечника, заболеваниях печени, почечной недостаточности и других патологиях. С полным списком показаний и противопоказаний можно ознакомиться в инструкции к препарату.
«Линекс» и другие пробиотики помогают восстановить нормальную микрофлору кишечника после длительного лечения антибиотиками. Входящие в состав препарата бифидобактерии, лактобациллы и энтерококки способствуют созданию кислой среды в кишечнике за счет брожения лактозы. В свою очередь, кислая среда угнетает рост патогенных бактерий и обеспечивает нормальное переваривание и усвоение пищи. Помимо этого, «Линекс» способствует синтезу витаминов В, К, аскорбиновой кислоты, что повышает резистентность организма к неблагоприятным факторам внешней среды.
Назначения врача могут отличаться от списка, представленного выше. Все зависит от индивидуальных показаний и переносимости отдельных компонентов препаратов. Перед приобретением лекарств всегда советуйтесь с лечащим врачом.
 Профилактика заболевания
Профилактика заболевания
Если привратник желудка не смыкается, поможет только медикаментозное или хирургическое лечение. Вместе с тем, если вам известно о неблагоприятной наследственности, вы можете своевременно принять меры, чтобы не допустить развития заболевания. Для этого необходимо:
- соблюдать режим питания;
- избегать курения и регулярного употребления алкоголя;
- своевременно обращаться к гастроэнтерологу при появлении признаков заболевания органов желудочно-кишечного тракта;
- регулярно выполнять физические упражнения.
Диета при недостаточности привратника желудка
В первую очередь врачи рекомендуют перейти на дробное питание. Принимать пищу необходимо часто (5-6 раз в день), но небольшими порциями. Делать это желательно по графику в одно и то же время.
После приема пищи важно не менее двух часов находиться в вертикальном положении. Оптимальный вариант — встать из-за стола слегка голодным, переедание не допускается для исключения приступов.
Можно Нельзя
| Нежирные супы и жидкие каши. | Жирные, жареные, острые и копченые продукты. |
| Яйца всмятку, паровой омлет. | Жареная яичница. |
| Молоко, творог, натуральный йогурт, нежирные сливки. | Жирные кисломолочные продукты. |
| Кисель, некислый морс, вода без газа. | Чай, кофе, газированные напитки. |
| Сладости и хлеб допускаются в ограниченных количествах. | Шоколад. |
| Фрукты и овощи. | Томаты в любом виде. |
Недостаточность привратника желудка — одна из тех патологий, на фоне которых стремительно начинают развиваться и другие болезни желудочно-кишечного тракта. Для того чтобы этого не допустить, важно вовремя пройти обследование и лечение. При соблюдении диеты, регулярных физических нагрузках и медикаментозном лечении заболевание можно взять под контроль и снизить его проявления.
Вся информация в статье носит рекомендательный характер. Перед применением лекарств проконсультируйтесь с врачом.
Пилоростеноз
Пилоростеноз – рубцовый стеноз привратника преимущественно язвенного генеза, из-за которого нарушается продвижение химуса в кишечник, страдает нутритивный статус, водно-электролитный баланс и гомеостаз организма. Симптоматика характеризуется рвотой и выраженным обезвоживанием, исхуданием, болями и чувством переполнения в желудке, диспепсическими явлениями. Для постановки диагноза используются клинический и биохимический анализы крови, гастрография, ЭГДС, УЗИ, ЭКГ. Лечение включает консервативные (декомпрессия желудка, интестинальное и парентеральное питание, противоязвенная терапия) и хирургические мероприятия.
Общие сведения
Пилоростеноз – органическое сужение выходного отдела желудка, формирующееся при осложненном течении язвенной болезни желудка, реже – при новообразованиях желудка. Данное патологическое состояние развивается не более чем у 15% пациентов с язвенным поражением желудка и ДПК. Среди всех осложнений ЯБЖ пилоростеноз занимает около одной трети случаев. Не менее 20% пациентов с этой патологией – мужчины. Развивается заболевание в трудоспособном и пожилом возрасте. В последние годы уровень заболеваемости стенозом пилорического отдела желудка снижается, что связано с разработкой более эффективных методов противоязвенного лечения (ингибиторы протонной помпы, блокаторы Н2-гистаминовых рецепторов). Особенно актуальна данная клиническая проблема для специалистов в области гастроэнтерологии и хирургии. Врожденный пилоростеноз является предметом изучения педиатрии и рассмотрен в соответствующем разделе сайта.
Причины пилоростеноза
Наиболее частой причиной пилоростеноза является рецидивирующая язва желудка. Повторяющийся воспалительный процесс с изъязвлением, особенно не подвергающийся лечению, сначала приводит к отеку и спазму стенок желудка, а затем к формированию рубцовых стриктур и замедлению пассажа пищи из желудка в начальные отделы тонкой кишки. В результате этого желудок переполняется пищеварительными соками и пищевыми массами, что компенсируется усилением мышечных сокращений его стенок и гиперплазией миоцитов. Постепенно развивается гипертрофия и стеноз пилорического отдела – органическая патология, характеризующаяся сужением пилоруса и замедлением опорожнения желудка. Чаще всего к такому исходу приводит каллезная либо пенетрирующая язва желудка, реже – рубцующаяся язва.
Однако компенсаторные механизмы при пилоростенозе быстро истощаются, в связи с чем вскоре желудок значительно перерастягивается и увеличивается в размерах, его перистальтика ослабевает, застойные явления усугубляются. Возникает рвота съеденной накануне пищей, ведущая к потере большого количества жидкости и электролитов, питательных веществ. При декомпенсации пилоростеноза у пациента отмечается тяжелейший метаболический алкалоз (обусловленный потерей ионов хлора), водно-электролитный дисбаланс, нарушение обмена протеинов. Потери калия ведут к слабости всех мышц, однако основное значение имеет паралич диафрагмы и миокарда, что оканчивается остановкой дыхания и сердечной деятельности. Гипокальциемия знаменуется развитием судорог.
К более редким причинам формирования пилоростеноза относят кровоточащую и прободную язву желудка либо двенадцатиперстной кишки (для них характерен послеоперационный пилоростеноз), рак желудка и другие опухоли этой локализации.
Симптомы пилоростеноза
К характерным клиническим признакам пилоростеноза относят рвоту съеденной накануне (иногда за несколько суток до этого) пищей, шум плеска на голодный желудок (что говорит о застойных явлениях), видимую через переднюю брюшную стенку перистальтику в эпигастрии. Выраженность клинических признаков зависит от стадии заболевания (компенсированная, субкомпенсированная либо декомпенсированная).
На фоне компенсированного пилоростеноза отмечается незначительное сужение выходного отдела желудка, что сопровождается умеренным усилением его сократительной способности. К привычным симптомам язвенной болезни присоединяются чувство переполнения и тяжести в желудке, отрыжка кислотой и изжога, рвота съеденной пищей с примесью кислоты, приносящая больному облегчение. В рвотных массах визуализируется пища, принятая незадолго до приступа. Потери веса не наблюдается либо она незначительная.
При переходе пилоростеноза в стадию субкомпенсации состояние пациентов ухудшается, они отмечают быстрое исхудание и усиление выраженности симптомов. Появляются жалобы на сильные боли и чувство значительной тяжести в эпигастрии, отрыжку тухлым, рвоту практически после каждого приема еды (иногда пищей, принятой много часов назад). Так как после рвоты наступает выраженное улучшение общего состояния, некоторые пациенты вызывают ее искусственно. Сразу после приема пищи перистальтика желудка усиливается, что приводит к появлению желудочных колик, урчания в животе, поноса. Также больные жалуются на постоянную слабость, усталость, сонливость, которые связаны с нарушением нутритивного статуса.
В стадии декомпенсации на первое место выходят симптомы пилоростеноза, маскируя признаки язвенной болезни, которые превалировали до этого. Пациенты кахектичны, очень ослаблены. Боли в желудке становятся не такими интенсивными, однако практически постоянно беспокоит отрыжка тухлым, многократная обильная рвота пищей, съеденной несколько дней назад. Потеря жидкости с рвотными массами приводит к выраженному обезвоживанию, которое проявляется жаждой и снижением темпа диуреза, сухостью кожи и слизистых. Для этой стадии характерна неустойчивость стула – поносы сменяются запорами. Переполненный желудок виден через переднюю стенку живота, регистрируются его судорожные неэффективные сокращения, над эпигастральной областью постоянно выслушивается шум плеска. На этой стадии пилоростеноза обычно наступают необратимые дистрофические изменения в стенке желудка, поэтому восстановить его моторно-эвакуаторную функцию чаще всего уже невозможно.
Диагностика пилоростеноза
Всем пациентам, входящим в группу риска по формированию пилоростеноза (наличие язвы пилоро-дуоденальной локализации, ушивание перфорации желудка в анамнезе, частые рецидивы язвенных дефектов, мужской пол), следует незамедлительно обратиться к гастроэнтерологу при появлении первых признаков нарушения моторной и эвакуаторной функции желудка.
Одним из наиболее простых и доступных методов диагностики моторно-эвакуаторной дисфункции желудка является УЗИ. Ультразвуковое исследование органов брюшной полости позволит визуализировать переполненный желудок, иногда – гипертрофированный мышечный слой в пилорическом отделе. Однако для установления степени тяжести и стадии заболевания нужны более точные методики, такие как гастрография и ЭГДС.
В стадии компенсации пилоростеноза при рентгенографии желудка определяется незначительное увеличение размеров полости желудка, активация его перистальтики. Возможна визуализация рубцово-язвенного стеноза пилоруса. Выведение контраста в кишечник задерживается не более чем на 12 часов. При проведении ЭГДС стеноз привратниковой зоны четко виден, в этой области возможно сужение просвета желудка до 0,5 см. Перистальтика желудка усилена, слизистая оболочка гипертрофирована.
О субкомпенсированной стадии пилоростеноза говорят следующие рентгенологические признаки: значительное увеличение полости желудка, наличие в нем содержимого даже натощак, снижение сократительной способности. На снимках видны три слоя – контрастное вещество, воздух и слизь. Опорожнение желудка занимает от 12 часов до суток. При проведении фиброгастроскопии также отмечается расширение полости желудка в сочетании с сужением пилорического отдела до 0,3 см.
Декомпенсация пилоростеноза на гастрографии проявляется значительным перерастяжением желудка, очень вялой его перистальтикой, выраженным стенозом выходных отделов. Полной эвакуации контрастного вещества не происходит даже через сутки. Эндоскопическая картина дополняется признаками атрофии слизистой оболочки.
Электрогастрография выявляет снижение сократительной способности желудка различной степени выраженности (от редких пиков активности в стадии компенсации до практически полного отсутствия моторной функции при декомпенсации пилоростеноза).
Всем пациентам с пилоростенозом требуется проведение анализа крови на уровень гемоглобина и гематокрита, электролитов и ионов, азотистых шлаков. Обязательно оценивается кислотно-основное состояние крови. Если у больного выявлена гипокалиемия – необходимо проведение ЭКГ для своевременного обнаружения нарушений сердечного ритма.
Лечение пилоростеноза
Лечение пилоростеноза осуществляется в условиях стационара и требует обязательного проведения оперативного вмешательства (желательно на ранних этапах заболевания, когда возможно полное восстановление моторной функции желудка). Консервативные мероприятия используются исключительно в целях предоперационной подготовки.
Сразу после поступления пациента в отделение осуществляется постановка гастрального зонда и эвакуация застойного содержимого желудка (так называемая декомпрессия желудка). Рекомендуется проведение зонда за уровень стеноза с последующим дробным введением пищи в тонкую кишку. Если это сделать невозможно (обычно на стадии декомпенсации критический пилоростеноз на дает возможности провести зонд в кишечник), рекомендуется перевод на полное внутривенное питание.
Медикаментозное лечение включает в себя противоязвенную терапию (ингибиторы протонной помпы, блокаторы Н2-гистаминовых рецепторов и др.), коррекцию водного баланса и уровня электролитов, кислотно-основного состояния крови, нутритивного статуса пациента (парентеральное питание). Для нормализации перистальтики желудка используют прокинетики (их назначение оправдано на стадии компенсации пилоростеноза и в послеоперационном лечении).
Хирургическое лечение пилоростеноза направлено на устранение стенотической деформации желудка и восстановление его нормального функционирования. С этой целью проводят стволовую ваготомию с наложением гастроэнтероанастомоза; эндоскопическую ваготомию и пилоропластику; стволовую ваготомию с гастрэктомией антрального отдела желудка; гемигастрэктомию; гастроэнтеростомию. Выбор вида оперативного вмешательства зависит от стадии пилоростеноза и общего состояния пациента.
Прогноз при раннем начале лечения пилоростеноза обычно благоприятный. Возможность летального исхода ассоциируется с декомпенсированной стадией заболевания, общим истощением, пожилым возрастом. Единственным методом профилактики пилоростеноза у взрослых является раннее выявление и лечение язвенной болезни желудка и двенадцатиперстной кишки.
Стеноз привратника желудка
Пилоростеноз представляет собой патологическое изменение пищеварительного тракта. Оно проявляется сужением выходного отверстия привратника желудка. Следствием этого является нарушение транспортировки масс в кишечник. В запущенном состоянии проблема приводит к серьезным изменениям в организме, гомеостазу. В подавляющем количестве случаев стеноз привратника желудка приобретенный. В стадии декомпенсации требует обязательного хирургического лечения, современные методы сводят травматизацию к минимуму. Компенсированный этап может быть купирован консервативным методом.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.
Симптомы
В зависимости от этапа развития заболевания различаются и проявления. На начальной стадии наблюдается компенсированный пилоростеноз. Ему свойственно:
- ограниченное сужение;
- кисловатая отрыжка;
- ощущение полного желудка после еды.
Возможна рвота, после которой наступает облегчение на незначительный промежуток времени. В целом же состояние пациента характеризуется как удовлетворительное.
Второй этап развития пилоростеноза — субкомпенсация. Отмечаются жалобы на:
- болезненную отрыжку;
- рвоту после еды;
- снижение веса.
Если в это время обратиться за помощью к врачу, то при пальпации в околопупочной зоне отчетливо прослушивается плеск. Завершающий этап развития стеноза представляет собой третью стадию декомпенсации:
- желудок чрезмерно растянут;
- наблюдается истощение организма;
- прогрессирует обезвоживание.
Больного часто рвет, но это не приносит облегчения. Рвотные массы обильные и зловонные, включают остатки многодневной пищи.
Причины заболевания
Признаки стеноза привратника связаны преимущественно с рубцом, сформированным из соединительной ткани. Образуется он при заживлении язвенных поражений слизистой. Рубец стягивает стенку желудка, что приводит к ее малоподвижности. К другим причинам относят:
- наследственность;
- внутристеночный рак;
- длительные монодиеты, однообразное питание.
Что касается наследственного фактора, то у младенцев спустя 2-4 недели после появления на свет обнаруживают проявления врожденного пилоростеноза. Аномалия развития выходного отдела желудка приводит к нарушению проходимости и затруднению эвакуации пищи. В 4 раза чаще порок диагностируется у мальчиков.
Внутристеночный рак развивается практически в любом возрасте. Он поражает ткани желудка, сужает пищеварительный тракт. Еда не транспортируется в кишечник, застойные процессы усугубляются. Со временем прослойка мышц разрастается, желудок становится больше в объеме. Запускается процесс брожения, разложения еды.
К какому врачу обратиться?
Последствия болезни крайне серьезные. Как только появятся первые симптомы стеноза привратника желудка, необходимо обратиться за консультацией к специалисту. Решением этой проблемы занимаются:
Прежде чем назначить лечение, врач должен составить максимально объективную клиническую картину. Для этого он:
- анализирует жалобы и проявления;
- изучает анамнез болезни, образа жизни, семьи;
- проводит осмотр с пальпацией;
- назначает лабораторные и инструментальные анализы.
В качестве диагностических мер прибегают к общему анализу крови и эзофагогастродуоденоскопии. Также важны достоверные результаты:
- рентгенографии;
- электрогастроэнтерографии;
- УЗИ.
На основе этих исследований решается, каким будет лечение: консервативным или хирургическим. После выздоровления необходимо придерживаться профилактических мер.
Лечение стеноза привратника
Терапия при использовании медикаментозных средств подразумевает комплексное воздействие. Препараты необходимы для:
- купирования основных симптомов;
- подготовки к хирургическому вмешательству;
- корректировки водно-электролитного и белкового баланса.
Если стеноз обнаружен на стадии компенсации, то врач назначает лекарства, предназначенные для купирования воспаления при язве. Стихание процесса позволит полностью восстановить проходимость. Параллельно с этим необходимо принимать препараты-прокинетики, нормализующие моторику желудка и кишечника.
В ряде случаев прибегают к эндоскопическому методу лечения. Суженое отверстие между двенадцатиперстной кишкой и желудком расширяют баллоном. Метод блокирует функционирование пилорического клапана, одновременно с этим восстанавливая проходимость. Такой вариант не является универсальным и имеет противопоказания. Если прибегнуть к эндоскопическому вмешательству не представляется возможным, то проводят открытую полостную операцию.
Операция необходима?
К сожалению, довольно часто заболевание диагностируется на второй и третьей стадиях. Здесь не обойтись без вмешательства хирурга. Важно:
- корректно подготовить пациента к операции;
- выбрать оптимальный метод;
- полностью устранить стеноз.
Сложность и продолжительность вмешательства зависят от стадии сужения, формы патологии, причин, вызвавших ее. Возможна операция при стенозе привратника желудка, подразумевающая дренирование.
Консервативная терапия перед вмешательством очень важна, поскольку в большинстве случаев организм пациента ослаблен. В основном это связано с потерей жидкости, минеральных веществ.
После выздоровления необходимо в профилактических целях посещать гастроэнтеролога 2 раза в год. Если появляются жалобы на функционирование ЖКТ, то следует сразу же обращаться к врачу. Питание во время лечения и в период реабилитации должно быть дробным. Еда теплая, не рекомендуется употреблять слишком горячие или холодные продукты, напитки. Важно ограничить острые, кислые, пряные блюда.
Пилоростеноз: причины появления, симптомы, диагностика и способы лечения.
Определение
Пилоростеноз (стеноз привратника желудка) — это сужение отверстия между пилорическим отделом желудка и начальным отделом двенадцатиперстной кишки.

Пилоростеноз может иметь врожденную и приобретенную формы.
Врожденный пилоростеноз может возникать остро или иметь затяжное течение.
По признаку потери веса у ребенка различают три формы течения заболевания:
- легкий пилоростеноз, когда ежедневная потеря веса составляет 0–0,1%;
- среднетяжелый пилоростеноз, когда ежедневная потеря веса составляет до 0,3%;
- тяжелый пилоростеноз, когда ежедневная потеря веса составляет 0,4% и более.
Приобретенный пилоростеноз
По этиологии:
- пилоростеноз вследствие доброкачественных заболеваний;
- пилоростеноз вследствие злокачественных заболеваний.
По стадии развития приобретенный пилоростеноз может быть компенсированным, субкомпенсированным и декомпенсированным.
В зависимости от распространенности сужения:
- очаговый пилоростеноз – сужение сфинктера на ограниченном участке;
- диффузный пилоростеноз – сужение на всем протяжении привратника.
Приобретенный пилоростеноз делят на следующие виды:
- рубцовый стеноз – характеризуется фиброзом (рубцовой тканью) в области привратника. Лечится только хирургическим путем, так как не связан с какой-либо временной причиной – этот стеноз постоянный;
- рубцово-язвенный стеноз – возникает при наличии язвенного поражения слизистой пилорического отдела желудка или начального отдела двенадцатиперстной кишки. Такой стеноз обусловлен либо воспалением и уплотнением тканей вокруг язвы, либо отеком язвы в тех участках, где имеется процесс восстановления через рубцевание. Патология может быть устранена адекватным медикаментозным лечением язвенной болезни и снятием отека вокруг язвы.
Пилоростеноз может быть первичным (возникает при отсутствии патологий желудка) и вторичным (наблюдается при патологии желудка в области его выходного отдела).
Причины появления пилоростеноза
В подавляющем большинстве случаев регистрируются врожденные формы пилоростеноза. Частота заболевания — 4 на 1000 новорожденных, причем преобладающий пол — мужской (4:1).
На сегодня установление причин развития данной патологии вызывает много споров. Семейно-наследственная предрасположенность выявлена в 7% случаев. Некоторые исследователи отмечают связь между врожденным пилоростенозом и кровным родством родителей.
Ученым удалось выделить факторы, которые могут провоцировать развитие данной патологии. Однако убедительных доказательств до сих пор не получено:
- воздействие на организм беременной женщины токсических веществ или неблагоприятной экологической обстановки;
- перенесенные инфекционные заболевания во время беременности (краснуха, обострение герпетической инфекции, цитомегаловирусная инфекция);
- прием беременной женщиной некоторых видов лекарственных средств, например, антибиотиков.
Пилоростеноз формируется в начале 2-го месяца развития эмбриона, то есть на этапе «закладки» желудка.
Наблюдается избыточный рост эмбриональной ткани в области привратника и дифференцирующихся из нее мышечных волокон, в результате происходит утолщение стенки пилорического канала, а на месте мышечной ткани формируется рубцовая.
Причины приобретенного пилоростеноза более очевидны. К ним относят:
- язвенную болезнь желудка и двенадцатиперстной кишки;
- ушивание язвы желудка и двенадцатиперстной кишки;
- опухоли (например, рак желудка);
- хронический гастрит и болезнь Крона;
- опухоли и хронические воспалительные процессы в соседних органах;
- туберкулез желудка;
- безоаровый камень в желудке.
Симптомы пилоростеноза
Первые симптомы врожденного пилоростеноза манифестируют между 2-й и 4-й неделями жизни ребенка, у 5% — сразу после рождения.
Симптомы пилоростеноза у детей
Для острой формы пилоростеноза характерна обильная рвота «фонтаном». Признаком задержки пищи в желудке является рвотная масса без примесей желчи, превосходящая по объему количество пищи (грудного молока или смеси), которую ребенок съел за последнее кормление.
Сначала ребенок с врожденным пилоростенозом не прибавляет в весе, а затем малыш начинает терять вес.
При развитии затяжной формы на первое место выходит потеря веса. Ребенок выглядит бледным, появляется так называемое страдальческое выражение лица, отсутствует характерный блеск глаз (в литературе это называют «лицом старичка»). У таких детей через впавшую переднюю брюшную стенку отчетливо видна волна сокращений кишечника, идущая от левого подреберья к правому.
Опасность данного заболевания для детей заключается в том, что по мере прогрессирования патологического процесса происходит выраженное нарушение водно-солевого баланса, что влечет за собой судороги. Кроме того, может возникнуть обезвоживание организма и язвенные дефекты в желудке и/или кишечнике.
Симптомы пилоростеноза у взрослых
В стадии компенсации состояние больных удовлетворительное. Наблюдается сниженный аппетит, вздутие живота, запоры, отрыжка, изжога, эпизоды рвоты непереваренной пищей, которая была съедена за несколько дней до рвоты.
В стадии субкомпенсации пациент начинает терять вес, самочувствие ухудшается, появляются боли в желудке.
В стадии декомпенсации к вышеперечисленным симптомам добавляется резкое ухудшение самочувствия, потеря веса (кахексия), боли в желудке становятся более интенсивными. Появляется значительная бледность кожных покровов и постоянная слабость. Возможно присоединение судорожного синдрома.
Диагностика пилоростеноза
Основными методами обнаружения пилоростеноза считаются инструментальные:
- УЗИ показывает переполненный желудок с длинным привратником с утолщенными стенками;
Гастроскопия
Исследование слизистой оболочки верхнего отдела желудочно-кишечного тракта с возможностью выполнения биопсии или эндоскопического удаления небольших патологич…
Пациентам с пилоростенозом для оценки общего состояние организма рекомендованы:
- общий анализ крови;
Общий белок (в крови) (Protein total)
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок.
Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР.
Краткая характеристика определяемого вещества Общий бе�…
Глюкоза (в крови) (Glucose)
Материал для исследования
Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм…
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины.
Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea.
Краткая характеристика аналита Мочевина
Моче�…
Креатинин (в крови) (Creatinine)
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat.
Краткая характеристика определя�…
Билирубин общий (Bilirubin total)
Синонимы: Общий билирубин крови; Общий билирубин сыворотки.
Totalbilirubin; TBIL.
Краткая характеристика определяемого вещества Билирубин общий
Билирубин – пигмент �…
Железо сыворотки (Iron, serum; Fe)
Определение концентрации железа в сыворотке крови в комплексе с другими тестами (см. белки, участвующие в обмене железа) используют в диагностике железодефицитны�…
Кальций общий (Ca, Calcium total)
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в …
Калий, натрий, хлор в сыворотке крови (К+, Potassium, Na+, Sodium, Сl-, Chloride, Serum)
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl.
Краткая характеристика определяемых �…
Фибриноген (Fibrinogen)
Фибриноген – белок, предшественник фибрина, составляющего основу сгустка при свертывании крови. Исследование направлено на оценку способности организма к тро�…
ЭКГ за 5 минут
Исследование функциональных возможностей сердца – быстро, безболезненно и информативно.
К каким врачам обращаться
У детей диагностикой и лечением пилоростеноза занимается
педиатр
, детский гастроэнтеролог или хирург.
У взрослых с заболеванием следует обратиться к
гастроэнтерологу
, а при необходимости вас направят к
хирургу
.
Лечение пилоростеноза
Основным методом лечения пилоростеноза является оперативное вмешательство, которое показывает наибольшую эффективность, если проведено на ранних стадиях заболевания, когда возможно полное восстановление моторной функции желудка.
После поступления больного в стационар сначала проводится эвакуация содержимого желудка через гастральный зонд.
Хирургическое лечение пилоростеноза направлено на устранение стенотической деформации желудка и восстановление его нормальной функции.
Пилоромиотомия по методу Фреде и Рамштенда. Операция представляет собой пластику (изменение формы) привратника. Ее проводят при врожденном пилоростенозе.
Лапароскопическая операция проводится в той же технике, что и пилоромиотомия, но без вскрытия брюшной полости. Пациенты после такой операции быстро восстанавливаются.
Эндоскопическая операция проводится с помощью гастроскопа, который вводят как при ЭГДС-исследовании. Эта операция проводится детям с врожденной формой заболевания.
- Баллонная дилятация проводится с помощью специальных расширителей, которые вводят при помощи эндоскопа. Баллон раздувают в просвете привратника, механически увеличивая его сужение. Вероятно, может потребоваться проведение нескольких таких операций, поскольку желаемый результат не всегда достижим с первого раза.
Медикаментозная терапия возможна при язвенной этиологии пилоростеноза. Она включает противоязвенную терапию, коррекцию кислотно-основного состояния, водного баланса, электролитов. При необходимости применяют спазмолитики и проводят антибактериальную терапию.
Осложнения
При неукротимой рвоте существует вероятность развития гиповолемического шока – неотложного состояния, обусловленного быстрым уменьшением объема циркулирующей крови в результате потери жидкости и электролитов.
Острое желудочно-кишечное кровотечение (язвенное или в результате разрыва слизистой на фоне многократной рвоты) – жизнеугрожающие состояние, при котором кровь истекает в просвет пищевода, желудка или кишечника.
Спонтанный разрыв желудка – редкое осложнение, которое возникает только в крайне запущенных случаях.
Профилактика пилоростеноза
Специфической профилактики нет.
Рекомендовано генетическое обследование во время беременности, особенно при наличии пилоростеноза у родственников.
У взрослых в качестве профилактики рекомендовано своевременное ранее выявление и лечение язвенной болезни желудка и 12-перстной кишки.
Источники:
- Клинические рекомендации «Врожденный гипертрофический пилоростеноз». Разраб.: Российская ассоциация детских хирургов». – 2013.
- Ю.А. Козлов, В.А. Новожилов, А.А. Распутин и соавт. Врожденный гипертрофический пилоростеноз: эволюция хирургического доступа // Педиатрия. – 2017; 96 (3): 130–137. DOI: 10.24110/0031-403X-2017-96-3-130-137
- Северинов Д.А., Гаврилюк В.П., Костин С.В. Современные аспекты хирургического лечения гипертрофического пилоростеноза // Вятский медицинский вестник. – 2019. – №4(64). – C. 16-22.
- Ревинская И.И., Клюев А.П. Электрогастрография как метод исследования моторики желудочно-кишечного тракта // Тезисы докладов 54-й научной конференции аспирантов, магистрантов и студентов Белорусского государственного университета информатики и радиоэлектроники. — 2018. — С. 174-175.
- Козлова Ю.А. Непроходимость желудочно-кишечного тракта у детей / Козлова Ю.А., Подкаменева В.В., Новожилова В.А. – М.: ГЭОТАР-Медиа, 2017. – 752 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
3693
09 Февраля
-
3685
09 Февраля
-
3694
08 Февраля
Похожие статьи
Пороки сердца
Пороки сердца: причины появления, симптомы, диагностика и способы лечения.
Сиалоаденит
Сиалоаденит: причины появления, симптомы, диагностика и способы лечения.
Стрептодермия
Стрептодермия: причины появления, симптомы, диагностика и способы лечения.
Гингивит
Гингивит: причины появления, симптомы, диагностика и способы лечения.
Дата публикации 6 декабря 2019Обновлено 16 ноября 2021
Определение болезни. Причины заболевания
Атрофический гастрит — это наиболее коварный тип хронического гастрита, при котором изменяются париетальные клетки желудка, из-за чего слизистая оболочка становится тоньше, а железы желудка, вырабатывающие соляную кислоту, атрофируются. Это закономерно приводит к недостаточной выработке соляной кислоты и нарушению переваривания пищи.
Краткое содержание статьи — в видео:
Первоначально заболевание повреждает слизистую оболочку дна желудка (фундального отдела), а затем нарушает продукцию соляной кислоты и пепсиногена, которые обеспечивают желудочное пищеварение [4].
Так как желудок является начальным звеном пищеварительной системы, нарушение его функции неизбежно влияет на состояние других органов: недостаточно переработанная в механическом и химическом отношении пища нарушает работу тонкого и толстого кишечника, а также поджелудочной железы.
Гастрит с атрофией желёз отличается прогрессирующим течением болезни и более высокой частотой озлокачествления [1]. Известно, что рак желудка не развивается на фоне неизменённой слизистой желудка — ему предшествуют изменения, называемые предраковыми, к которым и относится атрофический гастрит. Длительное течение этой болезни способствует появлению клеток, характерных для тонкого кишечника, вместо желудочных, а избыточное разрастание клеток слизистой провоцирует развитие опухоли.
Атрофический гастрит возникает и прогрессирует по разнообразным причинам, связанным с воздействием на слизистую оболочку желудка. Принято разделять их на две группы — экзогенные (внешние) и эндогенные (внутренние).
Наиболее значимыми факторами развития считаются инфекция Helicobacter pylori (H. pylori) и аутоиммунный гастрит, связанный с выработкой антител к собственным париетальным клеткам [6]. H. Pylori обнаруживают у 80 % с атрофическим гастритом, тогда как аутоиммунный гастрит считается достаточно редким заболеванием. Чаще всего оно встречается у женщин. Он может сопровождаться клиническими проявлениями, а может протекать бессимптомно, т. е. обнаружиться только при гистологическом исследовании после проведения биопсии. При хроническом аутоиммунном гастрите образуются антитела к париетальным клеткам, вырабатывающим соляную кислоту, и внутреннему фактору Касла — белку, который связывает витамин B12, поступающий с пищей, и переводит его в усвояемую форму.
Основной механизм заражения H. pylori неизвестен. Считается, что инфекцией можно заразиться через слюну больного человека, заражённую пищу и воду [13].
К другим факторам относятся курение и различные алиментарные привычки, вызванные пищевыми погрешностями:
- слишком острые блюда, чересчур холодная или горячая пища;
- злоупотребление алкоголем;
- частое употребление газированных напитков и кофе.
Химические вещества, в т. ч. профессиональные факторы, при длительном воздействии, могут также вызвать атрофию желудка. Согласно исследованиям, наиболее часто гастрит развивается при работе в условиях высокой запылённости и при наличии в воздухе взвеси вредных веществ [3].
Важную роль в появлении атрофического гастрита играет длительный приём лекарств. Чаще всего он связан с нестероидными противовоспалительными средствами — аспирином, ибупрофеном, диклофенаком, дифлунизалом, пироксикамом, индометацином, кетопрофеном, напроксеном, сулиндаком и др. Также гастрит может развиться после приёма антибиотиков и таких препаратов, как инсулин, сульфаниламид, гормональные препараты, противотуберкулёзные средства. Кроме того, химическое воздействие на слизистую желудка оказывает рефлюкс — процесс заброса агрессивного содержимого кишечника в желудок, вследствие чего повреждается слизистая желудка и развиваются дальнейшие атрофические изменения.
Существенными причинами появления заболевания также являются возрастные изменения: у людей до 30 лет атрофические процессы встречаются в 5 % случаев, до 50 лет — в 30 % случаев, после 50 лет — в 50-70 % случаев. Возможна и генетически обусловленная перестройка слизистой желудка по типу гипо- и атрофии.
К остальным причинам развития атрофического гастрита относят эмоциональные нагрузки, депрессию, сахарный диабет, гипертиреоз, дефицит железа и витамина В12, гипоксию (нехватку кислорода в тканях) при лёгочной и сердечной недостаточности, а также сочетание взаимоусиление нескольких воздействующих факторов [3].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы атрофического гастрита
Клиническая картина хронического гастрита связана с местными и общими расстройствами. Часто болезнь может протекать бессимптомно, особенно у людей после 50 лет. Симптомы, как правило, связаны с недостаточной работой желудка и зависят от степени поражения определённого звена пищеварения.
Основными функциями желудка являются:
- временное депонирование (застой) пищи — в среднем еда находится в желудке 3-10 часов, причём жидкость эвакуируется быстро, а жирная пища задерживается дольше;
- частичное переваривание — переработка белков и клетчатки, поступающих с пищей;
- частичное всасывание — усвоение простых углеводов, воды, спиртов;
- моторная функция — перемешивание пищи и проведение её до кишечника;
- бактерицидная функция — связана с действием соляной кислоты, поэтому при снижении её выработки часто возникает дисбактериоз;
- кроветворная функция, или синтез фактора Касла — гликопротеина, который вырабатывается париетальными клетками желудка, обеспечивает всасывание витамина В12.
При значительном снижении синтеза и отсутствии соляной кислоты возникают следующие местные проявления:
- Симптомы дисперсии (являются ведущим признаком): ухудшение аппетита, отрыжка, тошнота. Возникает чувство тяжести, переполнения в эпигастрии (под мечевидным отростком), распирания в желудке, слюнотечение, неприятный привкус во рту. Может беспокоить жжение в подложечной области, изжога, горечь во рту, свидетельствующая о рефлюксе — забросе желчи из двенадцатиперстной кишки.
- Синдром избыточного бактериального роста часто усугубляет клиническую картину. Как правило, он связан со снижением бактерицидной функции. Проявляется вздутием живота, урчанием, непереносимостью молочных продуктов, неустойчивым стулом. При частых поносах может наблюдаться дефицит массы тела, симптомы недостаточности пищеварения, признаки микроэлементной и витаминной недостаточности, анемия.
- Анемический синдром связан с нарушением всасывания витамина В12. Из-за нарушений микробиоты может развиваться фолиеводефицитная анемия. Возникает выраженная слабость, больной быстро утомляется. Часто беспокоит одышка при незначительной физической нагрузке
- Болевой синдром связан с растяжением желудка из-за нарушения эвакуации пищи. Боли, как правило, тупые, ноющие, распирающие, усиливающиеся после приёма пищи, разлитые, без чёткой локализации.
- Дистрофический синдром вызван гиповитаминозом (нехваткой витаминов Р, С, А, Д), а также белковой недостаточностью. Проявляется сухостью и бледностью кожи, ухудшением зрения, признаками поливитаминной недостаточности. Полигиповитаминоз значительно снижает иммунитет, из-за чего присоединяются различные инфекции [7].
У людей с атрофическим гастритом отмечается «лакированный» язык, при обострениях язык увеличивается (видны отпечатки зубов), он обложен густым белым налётом. При пальпации (прощупывании) области желудка болезненность обычно отсутствует, но иногда возникает слабо выраженная разлитая болезненность в эпигастральной области.
Выработка соляной кислоты постепенно снижается, вплоть до полного её отсутствия. Часто присоединяется сопутствующая патология: панкреатит, холецистит, энтероколит. В компенсированной стадии, когда потеря париетальных клеток ещё не приводит к значительному снижению кислотности, диспепсические симптомы могут быть менее выражены, большинство функций желудка сохранены, при этом гистологическая оценка выявляет атрофию. Поэтому понятие атрофический гастрит (морфологический диагноз) и гастрит с пониженной кислотностью (функциональное состояние) неоднозначны.
У людей с аутоиммунным гастритом выявляются антитела к париетальным клеткам, сопутствует анемия, вызванная дефицитом витамина B12, и значительное снижение секреции соляной кислоты.
Симптомы общих расстройств:
- При астено-невротическом синдроме доминирует общая слабость, часто возникает потливость, раздражительность, беспокоят боли в сердце, аритмия, неустойчивость артериального давления со склонностью к гипотонии.
- При В12-дефицитной анемии на фоне хронического гастрита тела желудка у человека возникает жжение во рту, на языке, боли в сосочках и теле языка (глоссалгии), изменение чувствительности обеих рук или ног. Симптомы анемии также проявляются слабостью, утомляемостью, сонливостью. Часто у таких больных утрачен интерес к жизни и снижен жизненный тонус.
Клинические симптомы гастрита нельзя сопоставить с гистологическими изменениями. Атрофический гастрит развивается медленно, поражение при этом начинается со дна желудка, переходя на его тело, а затем и на остальную слизистую. Считается, что на первых этапах умеренно выраженного атрофического гастрита клиника малосимптомная, стёртая и не имеет специфических проявлений. Но на дальнейших стадиях появляются симптомы, связанные с моторной и секреторной недостаточность желудка.
Патогенез атрофического гастрита
Эпителий слизистой оболочки желудка двухслойный:
- Поверхностный нежелезистый эпителий — обновляется каждые пять дней, покрывает стенку органа.
- Глубокий железистый слой — состоит из более стабильных длительно живущих клеток, выполняющих определённые функции:
- париетальные клетки — вырабатывают соляную кислоту;
- пилорокардиальные клетки — синтезируют слизь;
- главные клетки — продуцируют пепсин — основной пищеварительный фермент;
- G-клетки — железы эндокринной секреции, вырабатывают гастрин — гормон, регулирующий пищеварение.
При гастрите оба слоя эпителия желудка вовлечены в патологический процесс. Заселение слизистой H. pylori вызывает хроническое повреждение клеток, ослабляет защитные свойства слизистой желудка, что ведёт к повреждению клеточных ядер свободными радикалами и токсинами. При этом изменяется клеточная структура, нарушается специализация клеток, появляются «гибридные» клетки, которые имеют свойства предраковых. Данный процесс называется кишечной метаплазией. В связи с этими изменениями слизистая желудка сначала приобретает вид тонкокишечного эпителия, затем — толстокишечного эпителия. Чем дальше заходит процесс метаплазии, тем больше вероятность развития аденокарциномы — железистого рака желудка.
Данный нарушенный процесс обновления клеток в слизистой желудка лежит в основе образования атрофии при гастрите. Прослеживается определённый патогенетический каскад, спровоцированный Н. pylori: от инфекционного гастрита через стадии атрофии, метаплазии и дисплазии к раку желудка. Особенно опасно появление неполной — толстокишечной — метаплазии.
Повреждение слизистой оболочки желудка при аутоиммунном гастрите реализуется через другой механизм: нарушение иммунитета приводит к образованию антител, повреждению ткани желудка иммунными комплексами. Чаще всего антитела вырабатываются к фактору Касла, который отвечает за всасывание витамина В12, и G-клеткам. Из-за этого постепенно снижается кислотность желудка, изменяется структура слизистой, снижается выработка соляной кислоты. В желудке нарушается всасывание железа и витаминов, развивается В12-дефицитная анемия. При этом заболевании в 90 % случаев выявляются антитела к париетальным клеткам, вырабатывающим соляную кислоту, и к Н+/К+-АТФазе, в 60 % случаев — антитела к фактору Касла.
При резко выраженной атрофии фундальных желёз возникает компенсаторная, рикошетная гиперпродукция гастрина, также увеличивается активность G-клеток. У людей после 50 лет более выражены явления атрофии с метаплазией железистого эпителия по кишечному типу. Риск появления рака желудка на фоне аутоиммунного гастрита в 3-10 раз выше, чем у других людей. Сочетание такого гастрита с инфекционным существенно ухудшает прогноз [5].
Классификация и стадии развития атрофического гастрита
По принятой в Сиднее в 1990 году классификации, диагноз гастрита должен учитывать локализацию патологических изменений, гистологические характеристики, выявленные при исследовании биоптатов, эндоскопические находки и вероятные причины развития болезни [5].
Сиднейская классификация гастритов
| По типу | По локализации изменений |
По эндоскопическими признакам |
По причинам развития |
|---|---|---|---|
| •⠀Острый •⠀Хронический |
•⠀Антральный (в антруме) •⠀Фундальный (в своде желудка) •⠀Пангастрит (во всём желудке) |
•⠀Эритематозный (поверхностный) •⠀Эрозивный (с появлением эрозий) •⠀Геморрагический (с очагами кровоизлияния) •⠀Атрофический (с атрофией желёз) •⠀Гиперплазия складок (с разрастанием клеток слизистой) |
•⠀Тип А (аутоиммунный гастрит) •⠀Тип В (связан с H. pylori) •⠀Тип С (реактивный гастрит) •⠀Особые формы |
| Также выделяют фазы ремиссии и обострения, стадии компенсации и декомпенсации |
В последующем эта классификация дополнялась и уточнялась в связи с новыми научными данными. Сейчас для правильной формулировки диагноза «хронический гастрит» важно установить причину заболевания, распространённость поражения, степени активности и атрофии.
Условно желудок можно поделить на пять отделов: кардия, свод (дно, или фундальный отдел), тело, антрум и привратник. Атрофия может затронуть как один из этих отделов, так и весь желудок. В связи с этим выделяют диффузный атрофический гастрит (в фундальном, антральном или другом отделе) и мультифокальный атрофический гастрит (во всём желудке).
Морфологическая классификация гастрита широко применяется в практике, т. к. именно гистологические характеристики процесса помогают определить прогноз и тактику лечения пациента. Для этого используют визуально-аналоговую шкалу. Она позволяет оценить морфологическую картину слизистой желудка по:
- степени обсеменённости H. pylori (отсутствует, слабая, средняя, сильная);
- по выраженности воспалительного процесса и активности гастрита — лейкоцитарной инфильтрации [1].
Степень атрофии также оценивается по визуально-аналоговой шкале, изображённой на схеме ниже. По выраженности атрофии и её виду выделяют три категории изменений слизистой оболочки желудка:
- Отсутствие атрофии — сохранена типичная клеточная структура слизистой, в препарате видны главные железы с достаточным количеством париетальных и главных клеток.
- Неподтверждённая атрофия — выражена воспалительная инфильтрация, относительно уменьшены главные железы, разрастания соединительной ткани нет.
- Подтверждённая атрофия:
- метапластическая — железы слизистой оболочки замещаются пилорическими или кишечными железами;
- неметапластическая — характерные для желудка железы сохранены, но количество их существенно уменьшено [1].
При этом учитывается локализация и степень выраженности атрофических изменений (слабая, средняя, сильная), а также наличие и площадь очагов кишечной метаплазии.
Развитие болезни проходит определённые стадии:
- Поверхностный гастрит — повреждение слизистой желудка поверхностное, секреция соляной кислоты снижена незначительно, симптомы болезни пока не выражены.
- Очаговый атрофический гастрит — в стенке желудка формируются воспалительные очаги, при этом компенсаторно усиливаются функции сохранённых участков желудка.
- Диффузная форма гастрита — значительные нарушения секреторной активности, слизистая желудка истончается, образуются очаги тонкокишечной метаплазии, при эндоскопии слизистая приобретает мозаичный вид — зоны атрофии перемежаются с островками метаплазии и нормальной слизистой. Площадь изменённых участков и распространённость воспаления влияют на прогноз заболевания и риск ракового перерождения.
Осложнения атрофического гастрита
Выраженный атрофический гастрит всегда сопровождается В12-дефицитной анемией, при которой париетальные клетки, вырабатывающие соляную кислоту, практически отсутствуют. Витамин В12, поступающий с пищей, не всасывается, что приводит к хронической анемии с характерными проявлениями в виде быстрой утомляемости, нарушения зрения и вкусовых ощущений, мышечной слабости, головокружений, чувства покалывания и онемения в конечностях.
Самым серьёзным осложнением атрофического гастрита является рак желудка. Развитие злокачественной опухоли проходит несколько этапов на протяжении нескольких лет [5]. При этом железы желудка перестают вырабатывать соляную кислоту и гастрин, приобретают свойства тонко- или толстокишечных желёз. Такие изменённые железы в процессе зарождения рака становятся всё более незрелыми, метаплазия эпителия переходит от полного типа (тонкокишечного) к неполному (толстокишечному) типу. Такой процесс существенно повышает риск развития опухоли.
При ахлоргидрии — отсутствии соляной кислоты в желудочном соке — происходит к выраженное нарушение пищеварения, ухудшается переработка пищи, снижается всасывание отдельных микроэлементов и витаминов.
Диагностика атрофического гастрита
Гастрит — диагноз морфологический, т. е. он основан не на симптомах, а на изменениях строения слизистой желудка. Поэтому он может считаться объективным только после оценки слизистой желудка, взятой во время биопсии. Этим занимается патоморфолог. Только с помощью морфологического исследования можно достоверно выявить атрофию, воспаление и деструкцию слизистой желудка.
Клинический диагноз гастрита, т. е. диагноз без морфологического исследования, практически не имеет смысла. Симптомы диспепсии, которые заставляют больного обратиться к врачу, носят лишь функциональный характер и не всегда указывают на те морфологические изменения, которые составляют суть гастрита.
Изменения слизистой можно обнаружить при проведении эзофагогастродуоденоскопии (ЭГДС) — осмотре желудка и двенадцатиперстной кишки с помощью эндоскопа (через видео-трубку). Но результаты этого исследования являются субъективными и только косвенным образом могут указывать на наличие гастрита: они не позволяют оценить степень его прогрессирования.
Во время гастроскопии (ФГДС) выявляются истончение слизистой, уменьшение складок и усиление сосудистого рисунка. Чтобы обнаружить дисплазию или метаплазию, можно воспользоваться хромографией. Для этого слизистую желудка окрашивают специальным красителем: изменённые участки приобретают окраску, отличающую их от здоровой ткани. На УЗИ можно обнаружить сопутствующую патологию органов пищеварительной системы — печени, желчного пузыря, поджелудочной железы.
Способность париетальных клеток выделять соляную кислоту изучается при помощи рН-метрии. Это исследование проводится одномоментно с проведением ФГДС. От его результатов зависит тактика лечения и прогноз заболевания. Также он помогает контролировать эффективность терапии. Так как при атрофическом гастрите кислотность снижена, pH может колебаться в пределах 3-6.
Лабораторными маркерами атрофического гастрита являются уровень пепсиогена I, пепсиогена II и гастрина-17 в крови. Определить его можно при помощи гемотеста. Снижение выработки пепсиногена I и II указывает на уменьшение функционирующих главных клеток.
Научно доказана возможность скрининга с помощью анализа крови для выявления атрофического гастрита и рака желудка [8]. Существенное значение имеет определение антител к фактору Кастла и антител к париетальным клеткам желудка в сыворотке крови. Тест значительно чувствителен — положителен у 95 % пациентов с В12-дефицитной анемией, хотя специфичность теста низкая: эти антитела могут присутствовать у небольшого процента людей с сахарным диабетом 1-го типа, тиреотоксикозом и аутоиммунным тиреоидитом.
Диагностика H. pylori необходима при любом варианте гастрита. Выяснив причину болезни, можно устранить инфекцию и прерывать патогенетический каскад заболевания и предупредить грозные осложнения, особенно на ранних стадиях [11]. Методы диагностики инфекции могут быть прямыми и косвенными. Настоятельно рекомендуется использовать несколько методов, чтобы исключить ложноположительные и ложноотрицательные результаты.
Оптимальным методом является морфологическое исследование биоптатов. Также в практике широко используется быстрый уреазный тест — определение H. pylori методом оценки количества аммиака в мочевине, образуемого этими бактериями. К другим способам относятся дыхательный тест и иммуноферментные анализы.
Крайне важно провести диагностику Н. pylori до лечения и после уничтожения бактерий, чтобы контролировать эффективность выбранной схемы терапии. Это связано с появлением штаммов бактерий, устойчивых к антибиотикам.
Дефекты пищеварения хорошо выявляет анализ кала (микроскопическое исследование) — достаточно простой метод, который позволяет обнаружить косвенные признаки снижения выработки соляной кислоты, а также изменения, характерные для патологии других органов пищеварительной системы. Так, при атрофическом гастрите в кале появляется большое количество неизменённых мышечных волокон, перевариваемой клетчатки соединительной ткани и внутриклеточного крахмала.
Важно также исследовать кровь по общим показателям. При атрофическом гастрите и В12-дефицитной анемии в анализе крови можно обнаружить снижение уровня гемоглобина.
Лечение атрофического гастрита
Современная терапия хронического гастрита предполагает воздействие на причины заболевания, в частности устранение H. pylori и лечение аутоиммунного гастрита.
Устранить аутоиммунные механизмы повреждения слизистой желудка можно только благодаря гормональной терапии. Назначение глюкокортикостероидов оправдано только при сопутствующей В12-дефицитной анемии.
Совершенно другой подход при обнаружении инфекции H. pylori и лабораторных подтверждений атрофических изменений. Он предполагает эрадикацию — уничтожение H. pylori. Терапия назначается после проведения суточной рН-метрии. При значении рН менее 6, несмотря на пониженную выработку соляной кислоты, назначаются ингибиторы протонной помпы (ИПП); при анацидном состоянии (рН ≥ 6) ИПП исключаются из схемы эрадикации и назначаются только антибиотики.
Согласно исследованиям американских учёных [6], игнорирование наличия H. pylori при назначении антисекреторной терапии приводит к тому, что воспаление распространяется на всю слизистую оболочку желудка. В итоге через 10-15 лет хронический воспалительный процесс приводит к развитию атрофии главных желёз, повышая риск появления рака желудка. Поэтому при наличии показаний для длительного назначения ИПП необходимо предварительно пройти исследование для выявления H. pylori, а также курс эрадикационной терапии при положительном результате.
Первая линия терапии включает ИПП в полной суточной дозе (40 мг) и два антибиотика: кларитромицин + амоксициллин либо кларитромицин и фуразолидон. Пациентам с резко пониженной секреторной функцией вместо ингибиторов кислотной секреции показано назначение висмута субцитрата (де-нол). Если проводимая терапия не привела к полному уничтожению H. pylori, считается, что бактерия устойчива к проводимому лечению. В таком случае необходимо определить чувствительность бактерии к антибиотикам, применяемым в практике [2].
Если первая линия терапии неэффективна, проводится вторая линия терапии: препарат висмута (висмута трикалия дицитрат), ИПП, тетрациклин и метронидазол. Длительность лечения составляет 7-14 дней.
В России широко используются препараты висмута в качестве терапии первой и второй линии (в комбинации трёх препаратов), чаще других назначается де-нол (улькавис). Назначение висмута при лечении хронического гастрита оправдано, т. к. нет необходимости быстро купировать боль, как при обострении язвенной болезни, когда применяются схемы с ИПП. Малосимптомное течение хронического гастрита позволяет провести эрадикацию на основе висмутсодержащих препаратов.
Через 4-6 недель после окончания антихеликобактерной терапии необходимо провести контрольное исследование — С13-уреазный дыхательный тест.
После устранения инфекции уже через месяц снижается активность гастрита. Если атрофия ещё не успела развиться, то можно говорить о полном излечении болезни. При атрофическом гастрите нормализуется клеточное обновление слизистой желудка, прерывается патогенетический каскад, что не даёт развиться раку желудка [9].
Хронический химикоиндуцированный или желчный рефлюкс-гастрит объединяет большую группу больных, включая:
- людей с удалённой частью желудка;
- пациентов, получавших НПВС (нестероидные противовоспалительные средства);
- больных дуоденогастральным рефлюксом;
- пациентов, страдающих алкоголизмом.
Цель лечения — нормализовать моторику желудочно-кишечного тракта и связывание желчных кислот.
Тактика лечения зависит от основной причины гастрита:
- ИПП. Поскольку желчные кислоты и лизолецитин повреждают слизистую желудка только при наличии соляной кислоты, ИПП можно использовать в зависимости от выраженности симптомов.
- Блокаторы дофаминовых рецепторов (домперидон и другие) — показаны для предотвращения заброса в желудок содержимого двенадцатиперстной кишки.
- Урсодезоксихолевая кислота — применяется для нейтрализации желчных кислот, повреждающих слизистую желудка.
- Симптоматическая терапия:
- диета;
- приём прокинетиков (ганатон, мотилиум, итомед) — влияют на моторику желудка и двенадцатиперстной кишки;
- нормализация пассажа содержимого кишечника;
- восстановление баланса микрофлоры и нормализация стула при склонности к запору;
- приём препаратов, поглощающих газ (симетикон).
Также показано восполнение недостающих витаминов, назначение препаратов железа при анемии, заместительная терапия ферментами. Эффективна бальнеотерапия — приём минеральной воды с высоким содержанием солей для стимуляции секреции (в тёплом виде за 20-30 минут до еды), отвары трав (подорожника, полыни, фенхеля), кислые соки, растворы лимонной и янтарной кислот. Используются стимуляторы регенерации слизистой желудка (облепиховое масло, ребагит, метилурацил), гастропротекторы (мизопростол, вентер, де-нол), обволакивающие препараты — таблетки и суспензии на основе алюминия и висмута, препараты для улучшения сокращения органов желудочно-кишечного тракта. Активно применяется физиотерапия: электрофорез с лекарственными препаратами, хорошо снимают боли сеансы магнитотерапии, а также тепловые процедуры на область эпигастрия. Санаторно-курортное лечение показано вне периода обострения на бальнеологических курортах.
Прогноз. Профилактика
Прогноз заболевания серьёзнее у пациентов старше 50 лет, т. к. в этом возрасте метапластические процессы развиваются гораздо быстрее и чаще приводят к появлению рака. Эффективность лечения зависит от степени выраженности атрофии и площади поражения. Большое значение имеет ранее начало лечения и полное устранение H. pylori (иногда лечение помогает только времено подавить активность инфекции [13]). При выявлении H. pylori после проведённой терапии необходимо повторное лечение.
Существенно влияет на прогноз заболевания площадь распространения метаплазии и атрофического процесса. Если метаплазия распространилась на 20 % слизистой, то риск ракового развития достигает почти 100 %. По статистике, хронический атрофический гастрит в 13 % случаев неизбежно заканчивается онкологией [10]. Большое значение для прогноза болезни имеет и снижение выработки соляной кислоты, т. к. при этом нарушаются механизмы противоопухолевой защиты.
Принципиально важно постоянное наблюдение пациентов с хроническим гастритом. Оно предполагает эндоскопию с биопсией и гистологическим исследованием, которое должно проводиться не реже двух раз в год. Чем больше степень воспалительных изменений, тем выше риск развития атрофии. Если атрофический гастрит уже развился, то необходимо установить его стадию. Это позволит определить, входит ли пациент в группу риска развития рака желудка [10][12].
Предраковые изменения на фоне атрофического гастрита (кишечная метаплазия и дисплазия) представляют наибольшую опасность. При этом своевременная диагностика и полное удаление H. pylori уже через пять лет восстанавливают слизистую желудка и значительно уменьшают площадь метаплазии.

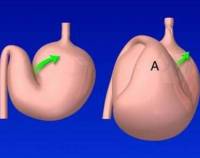





























 Препараты для усиления моторики разных отделов ЖКТ. Они облегчают процесс пищеварения, препятствуют накоплению пищи с последующим гниением и брожением.
Препараты для усиления моторики разных отделов ЖКТ. Они облегчают процесс пищеварения, препятствуют накоплению пищи с последующим гниением и брожением.















 Профилактика заболевания
Профилактика заболевания