Оказание первой помощи при отсутствии сознания, остановке дыхания и кровообращения
Основные признаки жизни у пострадавшего
К основным признакам жизни относятся наличие сознания, самостоятельное дыхание и кровообращение. Они проверяются в ходе выполнения алгоритма сердечно-легочной реанимации.
Причины нарушения дыхания и кровообращения
Внезапная смерть (остановка дыхания и кровообращения) может быть вызвана заболеваниями (инфаркт миокарда, нарушения ритма сердца и др.) или внешним воздействием (травма, поражение электрическим током, утопление и др.). Вне зависимости от причин исчезновения признаков жизни сердечно-легочная реанимация проводится в соответствии с определенным алгоритмом, рекомендованным Российским Национальным Советом по реанимации и Европейским Советом по реанимации.
Самым распространенным осложнением сердечно-легочной реанимации является перелом костей грудной клетки (преимущественно ребер). Наиболее часто это происходит при избыточной силе давления руками на грудину пострадавшего, неверно определенной точке расположения рук, повышенной хрупкости костей (например, у пострадавших пожилого и старческого возраста).
Избежать или уменьшить частоту этих ошибок и осложнений можно при регулярной и качественной подготовке.
-
Оцените безопасность для себя, пострадавшего (пострадавших) и окружающих на месте происшествия
На месте происшествия участнику оказания первой помощи следует оценить безопасность для себя, пострадавшего (пострадавших) и окружающих. После этого следует устранить угрожающие факторы или минимизировать риск собственного повреждения, риск для пострадавшего (пострадавших) и окружающих.
-
Проверьте наличие сознания у пострадавшего
Далее необходимо проверить наличие сознания у пострадавшего. Для проверки сознания необходимо аккуратно потормошить пострадавшего за плечи и громко спросить: «Что с Вами? Нужна ли Вам помощь?». Человек, находящийся в бессознательном состоянии, не сможет отреагировать и ответить на эти вопросы.
-
Что делать при отсутствии признаков сознания
При отсутствии признаков сознания следует определить наличие дыхания у пострадавшего. Для этого необходимо восстановить проходимость дыхательных путей у пострадавшего: одну руку положить на лоб пострадавшего, двумя пальцами другой взять за подбородок, запрокинуть голову, поднять подбородок и нижнюю челюсть. При подозрении на травму шейного отдела позвоночника запрокидывание следует выполнять максимально аккуратно и щадяще.
-
Как определить наличие дыхания
Для проверки дыхания следует наклониться щекой и ухом ко рту и носу пострадавшего и в течение 10 сек. попытаться услышать его дыхание, почувствовать выдыхаемый воздух на своей щеке и увидеть движения грудной клетки у пострадавшего. При отсутствии дыхания грудная клетка пострадавшего останется неподвижной, звуков его дыхания не будет слышно, выдыхаемый воздух изо рта и носа не будет ощущаться щекой. Отсутствие дыхания определяет необходимость вызова скорой медицинской помощи и проведения сердечно-легочной реанимации.
-
Что делать при отсутствии дыхания
При отсутствии дыхания у пострадавшего участнику оказания первой помощи следует организовать вызов скорой медицинской помощи. Для этого надо громко позвать на помощь, обращаясь к конкретному человеку, находящемуся рядом с местом происшествия и дать ему соответствующие указание. Указания следует давать кратко, понятно, информативно: «Человек не дышит. Вызывайте «скорую». Сообщите мне, что вызвали».
-
Что делать при отсутствии возможности привлечения помощника
При отсутствии возможности привлечения помощника, скорую медицинскую помощь следует вызвать самостоятельно (например, используя функцию громкой связи в телефоне). При вызове необходимо обязательно сообщить диспетчеру следующую информацию:
место происшествия, что произошло;
число пострадавших и что с ними;
какая помощь оказывается.
Телефонную трубку положить последним, после ответа диспетчера.
Вызов скорой медицинской помощи и других специальных служб производится по телефону 112 (также может осуществляться по телефонам 01, 101; 02, 102; 03, 103 или региональным номерам). -
Одновременно с вызовом скорой медицинской помощи необходимо приступить к давлению руками на грудину пострадавшего
Одновременно с вызовом скорой медицинской помощи необходимо приступить к давлению руками на грудину пострадавшего, который должен располагаться лежа на спине на твердой ровной поверхности. При этом основание ладони одной руки участника оказания первой помощи помещается на середину грудной клетки пострадавшего, вторая рука помещается сверху первой, кисти рук берутся в замок, руки выпрямляются в локтевых суставах, плечи участника оказания первой помощи располагаются над пострадавшим так, чтобы давление осуществлялось перпендикулярно плоскости грудины.
Давление руками на грудину пострадавшего выполняется весом туловища участника оказания первой помощи на глубину 5-6 см с частотой 100-120 в минуту.
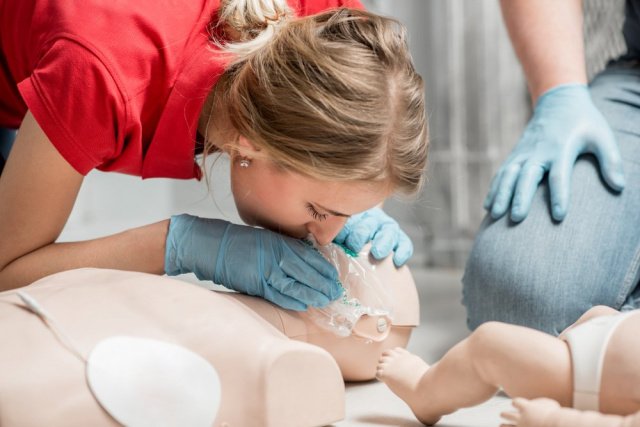
После 30 надавливаний руками на грудину пострадавшего необходимо осуществить искусственное дыхание методом «Рот-ко-рту». Для этого следует открыть дыхательные пути пострадавшего (запрокинуть голову, поднять подбородок), зажать его нос двумя пальцами, сделать два вдоха искусственного дыхания. -
Вдохи искусственного дыхания выполняются следующим образом:
Необходимо сделать свой нормальный вдох, герметично обхватить своими губами рот пострадавшего и выполнить равномерный выдох в его дыхательные пути в течение 1 секунды, наблюдая за движением его грудной клетки. Ориентиром достаточного объема вдуваемого воздуха и эффективного вдоха искусственного дыхания является начало подъема грудной клетки, определяемое участником оказания первой помощи визуально. После этого, продолжая поддерживать проходимость дыхательных путей, необходимо дать пострадавшему совершить пассивный выдох, после чего повторить вдох искусственного дыхания вышеописанным образом. На 2 вдоха искусственного дыхания должно быть потрачено не более 10 секунд. Не следует делать более двух попыток вдохов искусственного дыхания в перерывах между давлениями руками на грудину пострадавшего.
При этом рекомендуется использовать устройство для проведения искусственного дыхания из аптечки или укладки. -
Выполнение искусственного дыхания методом «Рот-к-носу»
В случае невозможности выполнения искусственного дыхания методом «Рот-ко-рту» (например, повреждение губ пострадавшего), производится искусственное дыхание методом «Рот-к-носу». При этом техника выполнения отличается тем, что участник оказания первой помощи закрывает рот пострадавшему при запрокидывании головы и обхватывает своими губами нос пострадавшего.
-
Продолжите реанимационные мероприятия
Далее следует продолжить реанимационные мероприятия, чередуя 30 надавливаний на грудину с 2-мя вдохами искусственного дыхания.
-
К основным ошибкам при выполнении реанимационных мероприятий относятся:
нарушение последовательности мероприятий сердечно-легочной реанимации;
неправильная техника выполнения давления руками на грудину пострадавшего (неправильное расположение рук, недостаточная или избыточная глубина надавливаний, неправильная частота, отсутствие полного поднятия грудной клетки после каждого надавливания);
неправильная техника выполнения искусственного дыхания (недостаточное или неправильное открытие дыхательных путей, избыточный или недостаточный объем вдуваемого воздуха);
неправильное соотношение надавливаний руками на грудину и вдохов искусственного дыхания;
время между надавливаниями руками на грудину пострадавшего превышает 10 сек.
При оказании первой помощи используются простейшие способы проверки наличия или отсутствия признаков жизни:
Показания к прекращению СЛР
Реанимационные мероприятия продолжаются до прибытия скорой медицинской помощи или других специальных служб, сотрудники которых обязаны оказывать первую помощь, и распоряжения сотрудников этих служб о прекращении реанимации, либо до появления явных признаков жизни у пострадавшего (появления самостоятельного дыхания, возникновения кашля, произвольных движений).
В случае длительного проведения реанимационных мероприятий и возникновения физической усталости у участника оказания первой помощи необходимо привлечь помощника к осуществлению этих мероприятий. Большинство современных отечественных и зарубежных рекомендаций по проведению сердечно-легочной реанимации предусматривают смену ее участников примерно каждые 2 минуты, или спустя 5-6 циклов надавливаний и вдохов.
Реанимационные мероприятия могут не осуществляться пострадавшим с явными признаками нежизнеспособности (разложение или травма, несовместимая с жизнью), либо в случаях, когда отсутствие признаков жизни вызвано исходом длительно существующего неизлечимого заболевания (например, онкологического).
Для проверки сознания участник оказания первой помощи пытается вступить с пострадавшим в словесный и тактильный контакт, проверяя его реакцию на это;
Для проверки дыхания используются осязание, слух и зрение (более подробно техника проверки сознания и дыхания описана в следующем разделе);
отсутствие кровообращения у пострадавшего определяется путем проверки пульса на магистральных артериях (одновременно с определением дыхания и при наличии соответствующей подготовки). В виду недостаточной точности проверки наличия или отсутствия кровообращения способом определения пульса на магистральных артериях, для принятия решения о проведении сердечно-легочной реанимации рекомендуется ориентироваться на отсутствие сознания и дыхания.
Другие статьи
Эта статья полезна?
93% посетителей считают статью полезной
Чурсин В.В. Искусственная вентиляция легких (учебно-методическое пособие)
Категория:
КазМУНО (АГИУВ). Кафедра анестезиологии и реаниматологии
Информация
Искусственная вентиляция легких
(учебно-методическое пособие)
Чурсин В.В.
УДК 616.24:615.816
ББК 54.5 я73
Ч-93
Жакупов Р.К. – заведующий кафедрой анестезиологии-реаниматологии и скорой неотложной помощи АО КазМА, доктор медицинских наук, профессор.
Абдукаримов Х. Х. – заведующий отделением анестезиологии и реанимации Научного Центра проблем туберкулёза МЗ РК, доктор медицинских наук.
Джолдыбеков Т.С. –доцент кафедры общей хирургии, анестезиологии и реаниматологии КазНМУ им.Асфендиярова, кандидат медицинских наук, доцент.
Чурсин В.В.
Искусственная вентиляция лёгких: Учебно-методическое пособие.- Алматы.- 2008.-55 с.
ISBN 9965-874-64-6
Учебно-методическое пособие содержит информацию о физиологии системы дыхания и патфизиологии острой дыхательной недостаточности (ОДН) с позиции врача анестезиолога-реаниматолога. Представлены теоретические материалы об устройстве и принципе работы аппаратов для искусственной вентиляции лёгких (ИВЛ), методическом подходе к определению оптимальных режимов при респираторной поддержке у пациентов с ОДН.
Предназначается для студентов медвузов, врачей-курсантов ФПК и врачей анестезиологов-реаниматологов.
Утверждено и разрешено к печати решением рабочей комиссии учебно-методического объединения медвузов РК.
Протокол № 19 от 6 ноября 2008 г.
Физиология дыхания
Обмен газами между окружающей средой и клетками органов и тканей называется дыханием.
Дыхательные газы переносятся в организме посредством конвекционного и диффузионного транспорта. Для переноса веществ на сравнительно большие расстояния служат процессы конвекционного транспорта — легочная вентиляция и транспорт газов кровью.
Диффузионный транспорт служит для переноса газов лишь на короткие расстояния (менее 0,1 мм). При этом он играет важнейшую роль в переносе О2 и СО2 через альвеолярно-капиллярную мембрану в лёгких и через капиллярную стенку в тканях.
Перенос кислорода из окружающей среды в те части организма, где он поглощается клетками, происходит через ряд этапов в следующей последовательности:
1) конвекционный транспорт в альвеолы (вентиляция);
2) диффузия из альвеол в кровь легочных капилляров;
3) перенос кровью к капиллярам тканей;
4) диффузия из капилляров в окружающие ткани.
Первая и вторая стадии вместе называются легочным (внешним) дыханием. Третья стадия носит название транспорта газов кровью, а четвертая — тканевого (внутреннего) дыхания. Прежде чем поток вдыхаемого воздуха достигает альвеолярной мембраны, он проходит через воздухоносные пути, куда входят: нос, рот, глотка, трахея и бронхи (до уровня терминальных бронхиол), которые не участвуют в обмене О2 и СО2. Они доставляют вдыхаемый воздух к газообменивающим зонам (респираторные бронхиолы, альвеолярные ходы, альвеолярные мешочки и альвеолы).
Анатомия
Проводящие пути
Нос — первые изменения поступающего воздуха происходят в носу, где он очищается, согревается и увлажняется. Этому способствует волосяной фильтр, преддверие и раковины носа. Интенсивное кровоснабжение слизистой оболочки и пещеристых сплетений раковин обеспечивает быстрое согревание или охлаждение воздуха до температуры тела. Испаряющаяся со слизистой оболочки вода увлажняет воздух на 75-80%. Длительное вдыхание воздуха пониженной влажности приводит к высыханию слизистой оболочки, попаданию сухого воздуха в легкие, развитию ателектазов, пневмонии и повышению сопротивления в воздухоносных путях.
Глотка отделяет пищу от воздуха, регулирует давление в области среднего уха.
Гортань обеспечивает голосовую функцию, с помощью надгортанника предотвращая аспирацию, а смыкание голосовых связок является одним из основных компонентов кашля.
Трахея — основной воздуховод, в ней согревается и увлажняется воздух. Клетки слизистой оболочки захватывают инородные вещества, а реснички продвигают слизь вверх по трахее.
Бронхи (долевые и сегментарные) заканчиваются концевыми бронхиолами.
Гортань, трахея и бронхи также участвуют в очищении, согревании и увлажнении воздуха.
Строение стенки проводящих воздухоносных путей (ВП) отличается от структуры дыхательных путей газообменной зоны. Стенка проводящих воздухоносных путей состоит из слизистой оболочки, слоя гладких мышц, подслизистой соединительной и хрящевой оболочек. Эпителиальные клетки воздухоносных путей снабжены ресничками, которые, ритмично колеблясь, продвигают защитный слой слизи в направлении носоглотки. Слизистая оболочка ВП и легочная ткань содержат макрофаги, фагоцитирующие и переваривающие минеральные и бактериальные частицы. В норме слизь из дыхательных путей и альвеол постоянно удаляется. Слизистая оболочка ВП представлена реснитчатым псевдомногослойным эпителием, а также секреторными клетками, выделяющими слизь, иммуноглобулины, комплемент, лизоцим, ингибиторы, интерферон и другие вещества. В ресничках содержится много митохондрий, обеспечивающих энергией их высокую двигательную активность (около 1000 движений в 1 мин.), что позволяет транспортировать мокроту со скоростью до 1 см/мин в бронхах и до 3 см/мин в трахее. За сутки из трахеи и бронхов в норме эвакуируется около 100 мл мокроты, а при патологических состояниях до 100 мл/час.
Реснички функционируют в двойном слое слизи. В нижнем находятся биологически активные вещества, ферменты, иммуноглобулины, концентрация которых в 10 раз больше, чем в крови. Это обуславливает биологическую защитную функцию слизи. Верхний слой ее механически защищает реснички от повреждений. Утолщение или уменьшение верхнего слоя слизи при воспалении или токсическом воздействии неизбежно нарушает дренажную функцию реснитчатого эпителия, раздражает дыхательные пути и рефлекторно вызывает кашель. Чихание и кашель защищают легкие от проникновения минеральных и бактериальных частиц.
Альвеолы
В альвеолах происходит газообмен между кровью легочных капилляров и воздухом. Общее число альвеол равно примерно 300 млн., а суммарная площадь их поверхности — примерно 80 м2. Диаметр альвеол составляет 0,2-0,3 мм. Газообмен между альвеолярным воздухом и кровью осуществляется путем диффузии. Кровь легочных капилляров отделена от альвеолярного пространства лишь тонким слоем ткани — так называемой альвеолярно-капиллярной мембраной, образованной альвеолярным эпителием, узким интерстициальным пространством и эндотелием капилляра. Общая толщина этой мембраны не превышает 1 мкм. Вся альвеолярная поверхность легких покрыта тонкой пленкой, называемой сурфактантом.
Сурфактант уменьшает поверхностное натяжение на границе между жидкостью и воздухом в конце выдоха, когда объем легкого минимален, увеличивает эластичность легких и играет роль противоотечного фактора (не пропускает пары воды из альвеолярного воздуха), в результате чего альвеолы остаются сухими. Он снижает поверхностное натяжение при уменьшении объема альвеолы во время выдоха и предупреждает её спадение; уменьшает шунтирование, что улучшает оксигенацию артериальной крови при более низком давлении и минимальном содержании О2 во вдыхаемой смеси.
Сурфактантный слой состоит из:
1) собственно сурфактанта (микропленки из фосфолипидных или полипротеидных молекулярных комплексов на границе с воздушной средой);
2) гипофазы (глубжележащего гидрофильного слоя из белков, электролитов, связанной воды, фосфолипидов и полисахаридов);
3) клеточного компонента, представленного альвеолоцитами и альвеолярными макрофагами.
Основными химическими составляющими сурфактанта является липиды, белки и углеводы. Фосфолипиды (лецитин, пальмитиновая кислота, гепарин) составляют 80-90% его массы. Сурфактант покрывает непрерывным слоем и бронхиолы, понижает сопротивление при дыхании, поддерживает наполнение
при низком давлении растяжения, уменьшает действие сил, вызывающих накопление жидкости в тканях. Кроме того, сурфактант очищает вдыхаемые газы, отфильтровывает и улавливает вдыхаемые частицы, регулирует обмен воды между кровью и воздушной средой альвеолы, ускоряет диффузию СО2, обладает выраженным антиокислительным действием. Сурфактант очень чувствителен к различным эндо- и экзогенным факторам: нарушениям кровообращения, вентиляции и метаболизма, изменению РО2 во вдыхаемом воздухе, загрязнению его. При дефиците сурфактанта возникают ателектазы и РДС новорожденных. Примерно 90-95% альвеолярного сурфактанта повторно перерабатывается, очищается, накапливается и ресекретируется. Период полувыведения компонентов сурфактанта из просвета альвеол здоровых легких составляет около 20 ч.
Легочные объёмы
Вентиляция легких зависит от глубины дыхания и частоты дыхательных движений. Оба этих параметра могут варьировать в зависимости от потребностей организма. Есть ряд объемных показателей, характеризующих состояние легких. Нормальные средние значения для взрослого человека следующие:
1. Дыхательный объем (ДО- VT – Tidal Volume) — объем вдыхаемого и выдыхаемого воздуха при спокойном дыхании. Нормальные значения – 7-9мл/кг.
2. Резервный объем вдоха (РОвд – IRV – Inspiratory Reserve Volume) — объем, который может дополнительно поступить после спокойного вдоха, т.е. разница между нормальной и максимальной вентиляцией. Нормальное значение: 2-2,5 л (около 2/3 ЖЕЛ).
3. Резервный объем выдоха (РОвыд — ERV – Expiratory Reserve Volume) — объем, который можно дополнительно выдохнуть после спокойного выдоха, т.е. разница между нормальным и максимальным выдохом. Нормальное значение: 1,0-1,5 л (около 1/3 ЖЕЛ).
4.Остаточный объем (ОО – RV – Residal Volume) — объем, остающийся в легких после максимального выдоха. Около 1,5-2,0 л.
5. Жизненная емкость легких (ЖЕЛ – VT – Vital Capacity) — количество воздуха, которое может быть максимально выдохнуто после максимального вдоха. ЖЕЛ является показателем подвижности легких и грудной клетки. ЖЕЛ зависит от возраста, пола, размеров и положения тела, степени тренированности. Нормальные значения ЖЕЛ – 60-70 мл/кг — 3,5-5,5 л.
6. Резерв вдоха (РВ)—Ёмкость вдоха (Евд – IC – Inspiritory Capacity) — максимальное количество воздуха, которое может поступить в легкие после спокойного выдоха. Равен сумме ДО и РОвд.
7. Общая емкость легких (ОЕЛ – TLC – Total lung capacity) или максимальная емкость легких — количество воздуха, содержащееся в легких на высоте максимального вдоха. Состоит из ЖЕЛ и ОО и рассчитывается как сумма ЖЕЛ и ОО. Нормальное значение около 6,0 л.
Исследование структуры ОЕЛ является решающим в выяснении путей увеличения или снижения ЖЕЛ, что может иметь существенное практическое значение. Увеличение ЖЕЛ может быть расценено положительно только в том случаи, если ОЕЛ не меняется или увеличивается, но меньше, чем ЖЕЛ, что происходит при увеличении ЖЕЛ за счет уменьшения ОО. Если одновременно с увеличением ЖЕЛ происходит еще большее увеличение ОЕЛ, то это нельзя считать положительным фактором. При ЖЕЛ ниже 70% ОЕЛ функция внешнего дыхания глубоко нарушена. Обычно при патологических состояниях ОЕЛ и ЖЕЛ изменяются одинаково, за исключением обструктивной эмфиземы легких, когда ЖЕЛ, как правило, уменьшается, ОО увеличивается, а ОЕЛ может оставаться нормальной или быть выше нормы.
8. Функциональная остаточная емкость (ФОЕ – FRC – Functional residual volume) — количество воздуха, которое остается в легких после спокойного выдоха. Нормальные значения у взрослых — от 3 до 3,5 л. ФОЕ = ОО + РОвыд. По определению ФОЕ — объем газа, который остается в легких при спокойном выдохе и может быть мерой области газообмена. Она образуется в результате баланса между противоположно направленными эластическими силами легких и грудной клетки. Физиологическое значение ФОЕ состоит в частичном обновлении альвеолярного объема воздуха во время вдоха (вентилируемый объем) и указывает на объем альвеолярного воздуха, постоянно находящегося в легких. Со снижением ФОЕ связаны развитие ателектазов, закрытие мелких дыхательных путей, уменьшение податливости легких, увеличение альвеолярно-артериального различия по О2 в результате перфузии в ателектазированных участках легких, снижение вентиляционно-перфузионного соотношения. Обструктивные вентиляционные нарушения ведут к повышению ФОЕ, рестриктивные нарушения — к снижению ФОЕ.
Анатомическое и функциональное мертвое пространство
Анатомическим мертвым пространством называют объем воздухоносных путей, в котором не происходит газообмен. Это пространство включает носовую и ротовую полости, глотку, гортань, трахею, бронхи и бронхиолы. Объем мертвого пространства зависит от роста и положения тела. Приближенно можно считать, что у сидящего человека объем мертвого пространства (в миллилитрах) равен удвоенной массе тела (в килограммах). Таким образом, у взрослых он равен около 150-200 мл (2 мл/кг массы тела).
Под функциональным (физиологическим) мертвым пространством понимают все те участки дыхательной системы, в которых не происходит газообмена по причине сниженного или отсутствующего кровотока. К функциональному мертвому пространству в отличие от анатомического относятся не только воздухоносные пути, но также и те альвеолы, которые вентилируются, но не перфузируются кровью.
Альвеолярная вентиляция и вентиляция мертвого пространства
Часть минутного объема дыхания, достигающая альвеол, называется альвеолярной вентиляцией, остальная его часть составляет вентиляцию мертвого пространства. Альвеолярная вентиляция служит показателем эффективности дыхания в целом. Именно от этой величины зависит газовый состав, поддерживаемый в альвеолярном пространстве. Что касается минутного объема, то он лишь в незначительной степени отражает эффективность вентиляции легких. Так, если минутный объем дыхания нормальный (7л/мин), но дыхание частое и поверхностное (ДО-0,2 л, ЧД-35/мин), то вентилироваться
будет главным образом мертвое пространство, в которое воздух поступает раньше, чем в альвеолярное; в этом случае вдыхаемый воздух почти не будет достигать альвеол. Поскольку объем мертвого пространства постоянен, альвеолярная вентиляция тем больше, чем глубже дыхание и меньше частота.
Растяжимость (податливость) легочной ткани
Растяжимость легких является мерой эластической тяги, а также эластического сопротивления легочной ткани, которое преодолевается в процессе вдоха. Иначе говоря, растяжимость — это мера упругости легочной ткани, т. е. её податливость. Математически растяжимость выражается в виде частного от изменения объема легких и соответствующего изменения внутрилегочного давления.
Растяжимость может быть измерена отдельно для легких и для грудной клетки. С клинической точки зрения (особенно во время ИВЛ) наибольший интерес представляет именно податливость самой легочной ткани, отражающая степень рестриктивной легочной патологии. В современной литературе растяжимость легких принято обозначать термином «комплайнс» (от английского слова «compliance», сокращенно — С).
Податливость легких снижается:
• с возрастом (у пациентов старше 50 лет);
• в положении лежа (из-за давления органов брюшной полости на диафрагму);
• во время лапароскопических хирургических вмешательств в связи с карбоксиперитонеумом;
• при острой рестриктивной патологии (острые полисегментарные пневмонии, РДС, отёк легких, ателектазирование, аспирация и т. д.);
• при хронической рестриктивной патологии (хроническая пневмония, фиброз легких, коллагенозы, силикозы и т. д.);
• при патологии органов, которые окружают легкие (пневмо- или гидроторакс, высокое стояние купола диафрагмы при парезе кишечника и т.д.).
Чем хуже податливость лёгких, тем большее эластическое сопротивление легочной ткани надо преодолеть, чтобы достигнуть того дыхательного объема, что и при нормальной податливости. Следовательно, в случае ухудшающейся растяжимости лёгких при достижении того же дыхательного объема давление в дыхательных путях существенно возрастает.
Данное положение очень важно для понимания: при объемной ИВЛ, когда принудительный дыхательный объём подается больному с плохой податливостью легких (без высокого сопротивления дыхательных путей), существенный рост пикового давления в дыхательных путях и внутрилегочного давления значительно увеличивает риск баротравмы.
Сопротивление дыхательных путей
Поток дыхательной смеси в легких должен преодолеть не только эластическое сопротивление самой ткани, но и резистивное сопротивление дыхательных путей Raw (аббревиатура от английского слова «resistance»). Поскольку трахеобронхиальное дерево представляет собой систему трубок различной длины и ширины, то сопротивление газотоку в легких можно определить по известным физическим законам. В целом, сопротивление потоку зависит от градиента давлений в начале и в конце трубки, а также от величины самого потока.
Поток газа в легких может быть ламинарным, турбулентным и переходным. Для ламинарного потока характерно послойное поступательное движение газа с
различной скоростью: скорость потока наиболее высока в центре и постепенно снижается к стенкам. Ламинарный поток газа преобладает при относительно низких скоростях и описывается законом Пуазейля, в соответствии с которым сопротивление газотоку в наибольшей степени зависит от радиуса трубки (бронхов). Уменьшение радиуса в 2 раза приводит к возрастанию сопротивления в 16 раз. В связи с этим понятна важность выбора по возможности наиболее широкой эндотрахеальной (трахеостомической) трубки и поддержания проходимости трахеобронхиального дерева во время ИВЛ.
Сопротивление дыхательных путей газотоку значительно увеличивается при бронхиолоспазме, отеке слизистой оболочки бронхов, скоплении слизи и воспалительного секрета по причине сужения просвета бронхиального дерева. На сопротивление влияют также скорость потока и длина трубки (бронхов). С
увеличением скорости потока (форсирование вдоха или выдоха) сопротивление дыхательных путей увеличивается.
Основные причины увеличения сопротивления дыхательных путей:
• бронхиолоспазм;
• отек слизистой оболочки бронхов, (обострение бронхиальной астмы, бронхит, подсвязочный ларингит);
• инородное тело, аспирация, новообразования;
• скопление мокроты и воспалительного секрета;
• эмфизема (динамическая компрессия воздухоносных путей).
Турбулентный поток характеризуется хаотичным движением молекул газа вдоль трубки (бронхов). Он преобладает при высоких объемных скоростях потока. В случае турбулентного потока сопротивление дыхательных путей возрастает, так как при этом оно в еще большей степени зависит от скорости потока и радиуса бронхов. Турбулентное движение возникает при высоких потоках, резких изменениях скорости потока, в местах изгибов и разветвлений бронхов, при резком изменении диаметра бронхов. Вот почему турбулентный поток характерен для больных ХОЗЛ, когда даже в стадии ремиссии имеет место повышенное сопротивление дыхательных путей. Это же касается больных бронхиальной астмой.
Сопротивление воздухоносных путей распределено в легких неравномерно. Наибольшее сопротивление создают бронхи среднего калибра (до 5-7-й генерации), так как сопротивление крупных бронхов невелико из-за их большого диаметра, а мелких бронхов — вследствие значительной суммарной площади поперечного сечения.
Сопротивление дыхательных путей зависит также от объема легких. При большом объёме паренхима оказывает большее «растягивающее» действие на дыхательные пути, и их сопротивление уменьшается. Применение ПДКВ (PEEP) способствует увеличению объема легких и, следовательно, снижению сопротивления дыхательных путей.
Сопротивление дыхательных путей в норме составляет:
• у взрослых — 3-10 мм вод.ст./л/с;
• у детей — 15-20 мм вод.ст./л/с;
• у младенцев до 1 года — 20-30 мм вод.ст./л/с;
• у новорожденных — 30-50 мм вод.ст./л/с.
На выдохе сопротивление дыхательных путей на 2-4 мм вод.ст./л/с больше, чем на вдохе. Это связано с пассивным характером выдоха, когда состояние стенки воздухоносных путей в большей мере влияет на газоток, чем при активном вдохе. Поэтому для полноценного выдоха требуется в 2-3 раза больше времени, чем для вдоха. В норме соотношение времени вдох/выдох (I:E) составляет для взрослых около 1 : 1,5-2. Полноценность выдоха у больного во время ИВЛ можно оценить при помощи мониторинга экспираторной временной константы.
Работа дыхания совершается преимущественно инспираторными мышцами во время вдоха; выдох почти всегда пассивен. В то же время в случае, например, острого бронхоспазма или отека слизистой оболочки дыхательных путей выдох также становится активным, что значительно увеличивает общую работу внешней вентиляции.
Во время вдоха работа дыхания, в основном, тратится на преодоление эластического сопротивления легочной ткани и резистивного сопротивления дыхательных путей, при этом около 50 % затраченной энергии накапливается в упругих структурах легких. Во время выдоха эта накопленная потенциальная энергия высвобождается, что позволяет преодолевать экспираторное сопротивление дыхательных путей.
Увеличение сопротивления вдоху или выдоху компенсируется дополнительной работой дыхательных мышц. Работа дыхания возрастает при снижении растяжимости легких (рестриктивная патология), росте сопротивления дыхательных путей (обструктивная патология), тахипноэ (за счет вентиляции мертвого пространства).
На работу дыхательной мускулатуры в норме тратится только 2-3% от всего потребляемого организмом кислорода. Это, так называемая, «стоимость дыхания». При физической работе стоимость дыхания может достигать 10-15%. А при патологии (особенно рестриктивной) на работу дыхательных мышц может расходоваться более 30-40% от всего поглощаемого организмом кислорода. При тяжёлой диффузионной дыхательной недостаточности стоимость дыхания возрастает до 90%. С какого-то момента весь дополнительный кислород, получаемый за счет увеличения вентиляции, идет на покрытие соответствующего прироста работы дыхательных мышц. Вот почему на определенном этапе существенное увеличение работы дыхания является прямым показанием к началу ИВЛ, при которой стоимость дыхания уменьшается практически до 0.
Работа дыхания, которая требуется для преодоления эластического сопротивления (податливости легких), возрастает по мере увеличения дыхательного объема. Работа, необходимая для преодоления резистивного сопротивления дыхательных путей, возрастает при увеличении частоты дыхания. Пациент стремится уменьшить работу дыхания, меняя частоту дыхания и дыхательный объем в зависимости от преобладающей патологии. Для каждой ситуации существуют оптимальные частота дыхания и дыхательный объем, при которых работа дыхания минимальна. Так, для больных со сниженной растяжимостью, с точки зрения минимизации работы дыхания, подходит более частое и поверхностное дыхание (малоподатливые легкие трудно поддаются расправлению). С другой стороны, при увеличенном сопротивлении дыхательных путей оптимально глубокое и медленное дыхание. Это понятно: увеличение дыхательного объема позволяет «растянуть», расширить бронхи, уменьшить их сопротивление газотоку; с этой же целью больные с обструктивной патологией во время выдоха сжимают губы, создавая собственное «ПДКВ» (PEEP). Медленное и редкое дыхание способствует удлинению выдоха, что важно для более полного удаления выдыхаемой газовой смеси в условиях повышенного экспираторного сопротивления дыхательных путей.
Регуляция дыхания
Процесс дыхания регулируется центральной и периферической нервной системой. В ретикулярной формации головного мозга находится дыхательный центр, состоящий из центров вдоха, выдоха и пневмотаксиса.
Центральные хеморецепторы расположены в продолговатом мозге и возбуждаются при повышении концентрации Н+ и РСО2 в спинномозговой жидкости. В норме рН последней составляет 7,32, РСО2 — 50 мм.рт.ст., а содержание НСО3 — 24,5 ммоль/л. Даже небольшое снижение рН и рост РСО2 увеличивают вентиляцию легких. Эти рецепторы реагируют на гиперкапнию и ацидоз медленнее, чем периферические, так как требуется дополнительное время на измерение величины СО2, Н+ и НСО3 из-за преодоления гематоэнцефалического барьера. Сокращения дыхательных мышц контролирует центральный дыхательный механизм, состоящий из группы клеток продолговатого мозга, моста, а также пневмотаксических центров. Они тонизируют дыхательный центр и по импульсации из механорецепторов определяют порог возбуждения, при котором прекращается вдох. Пневмотаксические клетки также переключают вдох на выдох.
Периферические хеморецепторы, расположенные на внутренних оболочках сонного синуса, дуги аорты, левого предсердия, контролируют гуморальные параметры (РО2, РСО2 в артериальной крови и спинномозговой жидкости) и немедленно реагируют на изменения внутренней среды организма, меняя режим самостоятельного дыхания и, таким образом, корригируя рН, РО2 и РСО2 в артериальной крови и спинномозговой жидкости. Импульсы из хеморецепторов регулируют объем вентиляции, необходимый для поддержания определенного уровня метаболизма. В оптимизации режима вентиляции, т.е. установлении частоты и глубины дыхания, длительности вдоха и выдоха, силы сокращения дыхательных мышц при данном уровне вентиляции, участвуют и механорецепторы. Вентиляция легких определяется уровнем метаболизма, воздействием продуктов обмена веществ и О2 на хеморецепторы, которые трансформируют их в афферентную импульсацию нервных структур центрального дыхательного механизма. Основная функция артериальных хеморецепторов — немедленная коррекция дыхания в ответ на изменения газового состава крови.
Периферические механорецепторы, локализующиеся в стенках альвеол, межреберных мышцах и диафрагме, реагируют на растяжение структур, в которых они находятся, на информацию о механических явлениях. Главную роль играют механорецепторы легких. Вдыхаемый воздух поступает по ВП к альвеолам и участвует в газообмене на уровне альвеолярно-капиллярной мембраны. По мере растяжения стенок альвеол во время вдоха механорецепторы возбуждаются и посылают афферентный сигнал в дыхательный центр, который тормозит вдох (рефлекс Геринга-Брейера).
При обычном дыхании межреберно-диафрагмальные механорецепторы не возбуждаются и имеют вспомогательное значение.
Система регуляции завершается нейронами, интегрирующими импульсы, которые поступают к ним от хеморецепторов, и посылающими импульсы возбуждения к дыхательным мотонейронам. Клетки бульбарного дыхательного центра посылают как возбуждающие, так и тормозящие импульсы к дыхательным мышцам. Координированное возбуждение респираторных мотонейронов приводит к синхронному сокращению дыхательных мышц.
Дыхательные движения, создающие воздушный поток, происходят благодаря согласованной работе всех дыхательных мышц. Нервные клетки двигательных
нейронов дыхательных мышц расположены в передних рогах серого вещества спинного мозга (шейные и грудные сегменты).
У человека в регуляции дыхания принимает участие и кора большого мозга в пределах, допускаемых хеморецепторной регуляцией дыхания. Так, например, волевая задержка дыхания ограничена временем, в течение которого РаО2 в спинномозговой жидкости повышается до уровней, возбуждающих артериальные и медуллярные рецепторы.
Вентиляция легких происходит за счет периодических изменений работыдыхательных мышц, объема грудной полости и легких. Основными мышцами вдоха являются диафрагма и наружные межреберные мышцы. Во время их сокращения происходят уплощение купола диафрагмы и приподнятие ребер кверху, в результате объем грудной клетки увеличивается, растет отрицательное внутриплевральное давление (Ppl). Перед началом вдоха (в конце выдоха) Ppl приблизительно составляет минус 3-5 см вод.ст. Альвеолярное давление (Palv) принимается за 0 (т. е. равно атмосферному), оно же отражает давление в дыхательных путях и коррелирует с внутригрудным давлением.
Градиент между альвеолярным и внутриплевральным давлением называется транспульмонарным давлением (Ptp). В конце выдоха оно составляет 3-5 см вод.ст. Во время спонтанного вдоха рост отрицательного Ppl (до минус 6-10 см вод.ст.) вызывает снижение давления в альвеолах и дыхательных путях ниже атмосферного. В альвеолах давление снижается до минус 3-5 см вод.ст. За счёт разницы давлений воздух поступает (засасывается) из внешней среды в легкие. Грудная клетка и диафрагма действуют как поршневой насос, втягивающий воздух в легкие. Такое «присасывающее» действие грудной клетки важно не только для вентиляции, но и для кровообращения. Во время спонтанного вдоха происходят дополнительное «присасывание» крови к сердцу (поддержание преднагрузки) и активизация легочного кровотока из правого желудочка по системе легочной артерии. В конце вдоха, когда движение газа прекращается, альвеолярное давление возвращается к нулю, но внутриплевральное давление остается сниженным до минус 6-10 см вод.ст.
Выдох в норме является процессом пассивным. После расслабления дыхательных мышц силы эластической тяги грудной клетки и легких вызывают удаление (выдавливание) газа из легких и восстановление первоначального объема легких. В случае нарушения проходимости трахеобронхиального дерева (воспалительный секрет, отек слизистой оболочки, бронхоспазм) процесс выдоха затруднен, и в акте дыхания начинают принимать участие также мышцы выдоха (внутренние межреберные мышцы, грудные мышцы, мышцы брюшного пресса и т. д.). При истощении экспираторных мышц процесс выдоха еще более затрудняется, происходит задержка выдыхаемой смеси и динамическое перераздувание легких.
Таким образом, при спонтанном дыхании первична экскурсия грудной клетки, а газообмен в альвеолах – вторичен и является результатом этой экскурсии.
Недыхательные функции легких
Функции легких не ограничиваются диффузией газов. В них содержится 50% всех эндотелиальных клеток организма, которые выстилают капиллярную поверхность мембраны и участвуют в метаболизме и инактивации биологически активных веществ, проходящих через легкие.
1. Легкие контролируют общую гемодинамику путем различного заполнения собственного сосудистого русла и влияния на биологически активные вещества, регулирующие сосудистый тонус (серотонин, гистамин, брадикинин, катехоламины), превращением ангиотензина I в ангиотензин II, участием в метаболизме простагландинов.
2. Легкие регулируют свертывание крови, секретируя простациклин — ингибитор агрегации тромбоцитов, и удаляя из кровотока тромбопластин, фибрин и продукты его деградации. В результате этого оттекающая от легких кровь имеет более высокую фибринолитическую активность.
3. Легкие участвуют в белковом, углеводном и жировом обмене, синтезируя фосфолипиды (фосфатидилхолин и фосфатидилглицерол — основные компоненты сурфактанта).
4. Легкие продуцируют и элиминируют тепло, поддерживая энергетический баланс организма.
5. Легкие очищают кровь от механических примесей. Агрегаты клеток, микротромбы, бактерии, пузырьки воздуха, капли жира задерживаются легкими и подвергаются деструкции и метаболизму.
Типы вентиляции и виды нарушений вентиляции
Разработана физиологически четкая классификация типов вентиляции, в основу которой положены парциальные давления газов в альвеолах. В соответствии с этой классификацией выделяются следующие типы вентиляции:
1.Нормовентиляция — нормальная вентиляция, при которой парциальное давление СО2 в альвеолах поддерживается на уровне около 40 мм.рт.ст.
2.Гипервентиляция — усиленная вентиляция, превышающаяметаболические потребности организма (РаСО2<40 мм.рт.ст.).
3.Гиповентиляция — сниженная вентиляция по сравнению с метаболическими потребностями организма (РаСО2>40 мм.рт.ст.).
4. Повышенная вентиляция — любое увеличение альвеолярной вентиляции по сравнению с уровнем покоя, независимо от парциального давления газов в альвеолах (например, при мышечной работе).
5.Эупноэ — нормальная вентиляция в покое, сопровождающаяся субъективным чувством комфорта.
6.Гиперпноэ — увеличение глубины дыхания независимо от того, повышена ли при этом частота дыхательных движений или нет.
7.Тахипноэ — увеличение частоты дыхания.
8.Брадипноэ — снижение частоты дыхания.
9.Апноэ — остановка дыхания, обусловленная, главным образом, отсутствием физиологической стимуляции дыхательного центра (уменьшение напряжения СО2, в артериальной крови).
10.Диспноэ (одышка) — неприятное субъективное ощущение недостаточности дыхания или затрудненного дыхания.
11.Ортопноэ — выраженная одышка, связанная с застоем крови в легочных капиллярах в результате недостаточности левого сердца. В горизонтальном положении это состояние усугубляется, и поэтому лежать таким больным тяжело.
12.Асфиксия — остановка или угнетение дыхания, связанные, главным образом, с параличом дыхательных центров или закрытием дыхательных путей. Газообмен при этом резко нарушен (наблюдается гипоксия и гиперкапния).
В целях диагностики целесообразно различать два типа нарушений вентиляции — рестриктивный и обструктивный.
К рестриктивному типу нарушений вентиляции относятся все патологические состояния, при которых снижаются дыхательная экскурсия и способность легких расправляться, т.е. уменьшается их растяжимость. Такие нарушения наблюдаются, например, при поражениях легочной паренхимы (пневмонии, отёк лёгких, фиброз лёгких) или при плевральных спайках.
Обструктивный тип нарушений вентиляции обусловлен сужением воздухоносных путей, т.е. повышением их аэродинамического сопротивления. Подобные состояния встречаются, например, при накоплении в дыхательных путях слизи, набухании их слизистой оболочки или спазме бронхиальных мышц (аллергический бронхиолоспазм, бронхиальная астма, астмоидный бронхит и т.д.). У таких больных сопротивление вдоху и выдоху повышено, и поэтому со временем воздушность легких и ФОЕ у них увеличиваются. Патологическое состояние, характеризующееся чрезмерным уменьшением числа эластических волокон(исчезновением альвеолярных перегородок, объединением капиллярной сети), называется эмфиземой легких.
Острая дыхательная недостаточность
Общепринятого определения понятия «острая дыхательная недостаточность» (ОДН) до сих пор не существует, хотя и серьезных разногласий между специалистами в понимании самой сути этого синдрома также не наблюдается. В основе ОДН лежит остро развивающееся несоответствие уровня газообмена (внешнего дыхания) метаболическим потребностям организма.
Следует чётко определить что:
— ОДН — это синдром, являющийся следствием различных заболеваний, клинических (например, во время наркоза или эпидуральной анестезии) и неклинических (например — высокогорье) ситуаций.
— Следствием развития и прогрессирования ОДН является гипоксия — гипоксемия. В соответствии с классификацией гипоксий (таблица 1), ОДН является причиной гипоксической гипоксии.
Таблица 1 – Виды гипоксий
| Вид гипоксии | Причины |
| Гипоксическая гипоксия |
Развивается вследствие низкой концентрации кислорода во вдыхаемой смеси, обструкции дыхательных путей, нарушения биомеханики дыхания, диффузионной блокады. |
| Гемическая гипоксия |
Следствие снижения кислородной ёмкости крови при анемии, блокаде гемоглобина при отравлениях. |
| Циркуляторная гипоксия |
Следствие тяжёлых нарушений кровообращения. |
|
Гистотоксическая гипоксия |
Развивается при нарушениях утилизации кислорода при блокаде дыхательных ферментов. |
ОДН не обязательно проявляется серьезными изменениями газового состава крови (гипоксемией и/или гиперкапнией), как отмечается в ряде определений. Некоторое время относительно «нормальный» газовый состав поддерживается за счет напряженной работы системы внешнего дыхания, в частности дыхательных мышц. Понимание данного факта очень важно, так как позволяет своевременно начать интенсивную респираторную терапию (например — ИВЛ), не дожидаясь истощения компенсаторных механизмов внешней вентиляции, истощения дыхательных мышц.
Классификация ОДН
В соответствии с вышеизложенным (с позиции оказания экстренной помощи), в первую очередь нужно классифицировать ОДН по тяжести.
Наиболее удобно в реаниматологии классифицировать все синдромы, связанные с органной недостаточностью (точнее – с функциональной недостаточностью того или иного органа) по степени компенсации – способности выполнять свои функции. Любую недостаточность можно разделить на компенсированную, субкомпенсированную и некомпенсированную.
Взяв для аналогии классификации Дембо А.Г. (1957), Rossier (1956), Малышева В.Д. (1989) можно разделить ОДН на:
— Компенсированную, когда при умеренном напряжении функции дыхания поддерживается нормальный газовый состав крови и удовлетворяются метаболические потребности организма. Клинически в состоянии покоя ЧДД до 30 в мин, газы крови и КЩС в норме, ЖЕЛ снижено до 30-60 мл/кг. По Дембо — 1 вид, по Rossier – латентная, по Малышеву — I стадия. Сюда же можно отнести и состояния, при которых повышается потребность организма в кислороде в покое, хотя правильнее это состояние называть «компенсаторная ОДН».
— Субкомпенсированную, когда при выраженном напряжении функции дыхания поддерживается нормальный газовый состав крови и уже не полностью удовлетворяются метаболические потребности организма. Клинически в состоянии покоя ЧДД более 30 в мин, газы крови – РаО2 в норме или несколько снижено, РаСО2 может быть снижено, КЩС – метаболический ацидоз, ЖЕЛ менее 30 мл/кг. По Дембо — 2 вид, по Rossier – парциальная, по Малышеву — II стадия.
— Некомпенсированную, когда при выраженных нарушениях механики дыхания не поддерживается нормальный газовый состав крови и уже абсолютно не удовлетворяются метаболические потребности организма. Клинически в состоянии покоя ЧДД более 35 в мин или брадипноэ (< 10 в минуту), или патологическое дыхание, газы крови – РаО2 снижено, РаСО2 повышено, но может быть и снижено, КЩС – выраженный метаболический ацидоз (может быть в сочетании с дыхательным), ЖЕЛ менее 30 мл/кг. По Дембо — 3 вид, по Rossier – глобальная, по Малышеву — III-IV стадия.
Принципиальный вопрос, касающийся данной классификации – когда нужно переводить больных на ИВЛ? Если врач встретился с больным в период декомпенсации – перевод на ИВЛ однозначно показан, и сделать это нужно как можно быстрее.
Если имеет место субкомпенсация, то принимать решение о переводе на ИВЛ врачу сложнее – газы крови ещё в норме. Однако отсрочить интубацию можно только в том случае, если врач точно знает причину ОДН и уверен, что сможет быстро с ней справиться. Клинические примеры – аллергический бронхиолоспазм, нетяжёлый статус при бронхиальной астме, стенокардия и т.д.
В период компенсации больного нужно переводить на ИВЛ, если врач знает причину ОДН, предполагающую длительное лечение, например при ЧМТ или инсульте. Другой вариант – врач не знает основное заболевание и причину развития ОДН, и имеют место признаки другой органной недостаточности (сердечно-сосудистой, почечно-печёночной и т.д.). В этом случае перевод на ИВЛ даёт врачу время для диагностики с уверенностью, что возможное нарастание степени ОДН не усугубит состояние больного.
Безусловно, есть необходимость в классификации ОДН и по причине её развития. Это помогает понять суть различных видов ОДН, их патофизиологическую основу. Из понимания этиопатогенеза логически вытекают основные принципы патогенетической интенсивной терапии того или иного вида ОДН. В связи с этим, нам представляется целесообразным разделить виды ОДН именно по этиопатогенетическому принципу и привести классификацию, модифицированную Сатишур О.Е. (2006) на основании данных различных литературных источников.
Связана с угнетением, возбуждением либо дискоординацией работы дыхательного центра:
• Угнетение дыхательного центра в результате действия лекарственных препаратов (опиоиды, снотворные, седативные и т. д.); нарушения мозгового кровообращения, тяжелой черепно-мозговой травмы, острых нейроинфекций, опухоли головного мозга, повреждения ствола головного мозга. Для тяжелой центральной ОДН, связанной с угнетением дыхательного центра, характерна клиническая триада: нарушение сознания, брадипноэ, тенденция к поверхностному дыханию и апноэ.
• Перевозбуждение дыхательного центра (энцефалопатическая гипервентиляция) может развиться в результате черепно-мозговой травмы, отека мозга, повреждения гипоталамуса, хронической нейроинфекции и т. д. Энцефалопатическая гипервентиляция приводит к чрезмерной работе дыхательных мышц, вызывая их истощение, дыхательный алкалоз, гипокапнию и т. д.
• Дискоординация дыхательного центра вызывает патологические ритмы дыхания и чаще всего является следствием вторичного метаболического поражения головного мозга. В качестве примеров можно назвать диабетические комы, энцефалопатию при эндогенной интоксикации (почечной или печеночной недостаточности) и т.д.
С точки зрения клинической значимости именно угнетение системы центральной регуляции дыхания является классическим примером центральной ОДН. Быстро развивающаяся альвеолярная гиповентиляция приводит к выраженной гипоксемии и реально угрожает жизни, если не предпринять срочных мер интенсивной терапии (ИВЛ). Поэтому, говоря о центральном характере ОДН, в основном понимают именно угнетение дыхательного центра. Расстройства центральной регуляции дыхания в клинической практике почти никогда не бывают изолированными. К ним, как правило, присоединяются нарушения проходимости верхних дыхательных путей (западение корня языка, скопление мокроты из-за угнетения кашлевого рефлекса), аспирация и т. д.
Связана с нарушением передачи нервного импульса от дыхательного центра к респираторным мышцам либо с собственно патологией дыхательных мышц:
• Патология проведения импульса по нейропроводящей системе.
Возникает при травмах и заболеваниях спинного мозга (особенно шейного отдела) иотводящих нервов: травматическом пересечении, опухолях, ишемизации, воспалении бактериально-вирусной природы, боковом амиотрофическом склерозе. То же относится к периферическим отводящим нервам, связанным с дыхательными мышцами — травмы, демиелинизация, полиомиелит, полинейропатия (синдром Гийена-Барре). Особое место занимает повреждение п. phrenicus, иннервирующего диафрагму: развивающаяся вторичная слабость диафрагмы, как основной дыхательной мышцы, вызывает прогрессирующую нейромы-мышечную ОДН.
• Патология проведения импульса в нейромышечном соединении (синапсе). Развивается при аутоиммунном повреждении синаптического медиаторного проведения (миастения), интоксикационно-токсическом поражении синапса и медиаторов (ботулизм, столбняк, отравление ФОС) илиего медикаментозном угнетении (миорелаксанты).
• Патология сократимости дыхательных мышц. Самые различные причины способны привести к слабости собственно дыхательных мышц. К ним относятся различные неспецифические миопатии, миодистрофия, коллагенозы, общее истощение (кахексия). Тяжелые водно-электролитные нарушения(особенно гипокалиемия и гипомагниемия) также способствуют развитию слабости дыхательных мышц. Отдельно стоит отметить атрофию дыхательных мышц, развивающуюся при длительной ИВЛ в случае применения глубокой седации и/или миорелаксантов, что значительно затрудняет последующее «отучение» от ИВЛ. Истощение дыхательных мышц вследствие большой работы дыхания также, на определенном этапе, усугубляет течение ОДН.
Центральную и нейромышечную ОДН еще принято относить к так называемой вентиляционной, или гипоксически-гиперкапнической дыхательной недостаточности. Этим самым подчеркивается нарушение самого механического процесса внешней вентиляции. При этих формах быстро развивается выраженная альвеолярная гиповентиляция, резко снижается минутный объем дыхания, поэтому гипоксемия и гиперкапния прогрессируют одновременно, что характерно именно для вентиляционной ОДН. Выраженная вентиляционная ОДН является прямым показанием к экстренной ИВЛ (!) еще до выяснения причин ОДН и начала специфической терапии (если исключен напряженный пневмоторакс).
Связана с нарушением целостности каркаса грудной клетки, повреждением диафрагмы, острым нарушением распределения дыхательной смеси при сдавлении или коллабировании легкого, а также с болевым синдромом и высоким стоянием купола диафрагмы:
• Нарушение целостности и подвижности грудного каркаса. Возникает при множественных переломах ребер, грудины, травматическом разрыве диафрагмы. Механизм развития ОДН при этом связан с несколькими факторами. Во-первых, значительно затруднено создание необходимого отрицательного давления в плевральной полости. Данное обстоятельство обусловлено излишней парадоксальной подвижностью поврежденных ребер и/или грудины, недостаточной жесткостью грудной стенки как опоры париетальной плевры. Во-вторых, мощный болевой фактор искусственно ограничивает необходимое расправление грудной клетки. В-третьих, травматическое повреждение диафрагмы переносит основную работу по внешней вентиляции на межреберные мышцы, которые не всегда справляются с повышенной нагрузкой.
• Сдавление и/или коллабирование легочной ткани. Развивается при открытом или напряженном (клапанном) пневмотораксе, прогрессирующем гидротораксе и гемотораксе. С точки зрения выраженности ОДН наиболее опасен напряженный (клапанный) пневмоторакс, при котором с каждым вдохом в плевральной полости накапливается все больше воздуха, растет внутриплевральное положительное давление, полностью коллабируется легкое на стороне поражения, средостение смещается в здоровую сторону, затем наступает сдавление сердца и крупных сосудов и развивается гемодинамическая несостоятельность вплоть до остановки сердечной деятельности. Даже подозрение на развитие клапанного пневмоторакса является показанием к немедленному дренированию плевральной полости. До дренирования ИВЛ начинать нельзя, так как она может усугубить сдавление органов средостения вследствие принудительного поступления дыхательной смеси в плевральную полость на стороне поражения и еще большему сдавлению легких и сердца.
• Высокое стояние купола диафрагмы. Имеет место при ожирении, парезе кишечника, асците. Экскурсии диафрагмы значительно ограничиваются, происходят нарушение расправления легочной ткани, уменьшение газообменной зоны легких, ателектазирование, развивается гипоксемия.
Особой разновидностью торакодиафрагмальной ОДН является ограничение подвижности грудной клетки, связанное с мощным болевым фактором (ранний послеоперационный период после вмешательства на органах грудной или брюшной полости, перелом ребер и т. д). В случае некупированного болевого синдрома резко сокращается амплитуда экскурсий грудной клетки, что способствует развитию недостаточной альвеолярной вентиляции, ателектазированию, гипоксемии, нарушению элиминации СО2 и т.д. Торакодиафрагмальная ОДН может сразу сопровождаться выраженными нарушениями самой механики внешней вентиляции (как, например, при множественном переломе ребер, грудины, полном разрыве диафрагмы). В этом случае ОДН изначально носит вентиляционный характер, сразу сопровождается гиперкапнией и гипоксемией. В другой ситуации (гидро-, гемо-, пневмоторакс, метеоризм) элиминация С02 поддерживается компенсаторными механизмами, сохраняется нормокарбия, что, однако, не должно вводить в заблуждение при оценке тяжести торакодиафрагмальной ОДН.
Обструктивная ОДН
Как следует из названия, обструктивная ОДН связана с острым нарушением проходимости дыхательных путей на том или ином уровне. Это один из наиболее часто встречающихся и в то же время самых опасных видов ОДН. Самые различные причины могут привести к обструкции верхних или нижних дыхательных путей:
• западение корня языка, блокада гортани желудочным содержимым, наличие инородного тела в области гортани (трахеи), главных бронхов, гематома, опухоль и т. д.;
• травматическая обструкция верхних дыхательных путей;
• воспалительный отек голосовых связок, подсвязочный ларингит, скопление мокроты, воспалительного секрета при нарушении дренажной функции бронхов (блокада кашлевого рефлекса, повреждение системы мукоцилиарного очищения);
• острый бронхоспазм и бронхорея, отек слизистой оболочки крупных бронхов при бронхиальной астме или обострении ХОЗЛ;
• раннее экспираторное закрытие мелких дыхательных путей.
Вне зависимости от причины, обструктивная патология вызывает резкое увеличение сопротивления дыхательных путей. Нарастающее бронхиальное сопротивление приводит к усилению регионарной неравномерности вентиляции легких и увеличению шунтирования неоксигенированной крови. Кроме того, высокое сопротивление дыхательных путей увеличивает работу дыхания, его энергетическую и кислородную цену, что приводит к истощению компенсаторных механизмов — возникает опасная гипоксемия, к которой затем присоединяется гиперкапния.
Связана с тяжелым и острым нарушением растяжимости (податливости) легочной ткани, ателектазированием, блокадой альвеолокапиллярной мембраны. К основным этиологическим причинам рестриктивной ОДН можно отнести:
• полисегментарная пневмония; фиброзные процессы в результате хронического неспецифического воспалительного процесса в легких; необтурационные ателектазы;
• респираторный дистресс-синдром взрослых ОРДС (РДСВ), синдром Мендельсона;
• кардиогенный и некардиогенный отек легких;
• тяжелые гестозы (эклампсия, HELLP—синдром и т. д.).
В основе выраженного ухудшения растяжимости легких лежит целый комплекс причин: воспалительный процесс легочной ткани, альвеолярный коллапс вследствие недостаточности сурфактанта, интерстициальный отек. Коллапс альвеол приводит к развитию множественных ателектазов, при этом вследствие преимущественного нарушения вентиляции снижается вентиляционно-перфузионный коэффициент. Развивается выраженное шунтирование неоксигенированной крови справа налево — наиболее характерный синдром, свойственный рестриктивной ОДН. Это вызывает стойкую прогрессирующую гипоксемию, устойчивую к кислородотерапии.
Наиболее тяжело рестриктивная ОДН протекает при РДСВ (ОРДС).
Еще одной важной особенностью рестриктивной ОДН является выраженное увеличение работы дыхания по преодолению высокого эластического сопротивления «жестких» легких. На определенном этапе патологического процесса аппарат внешней вентиляции не справляется с высокой нагрузкой и наступает декомпенсация с опасной для жизни гипоксической гипоксией.
Связана с ограничением кровотока по ветвям легочной артерии и увеличением физиологического мертвого пространства. Основными причинами являются:
• тромбоэмболия ветвей легочной артерии (ТЭЛА);
• выраженная гиповолемия (кровопотеря, дегидратация).
При перфузионной ОДН происходит резкое снижение перфузируемых зон легких по отношению к вентилируемым (вентиляционно-перфузионный коэффициент >1, увеличивается физиологическое мертвое пространство, сокращается площадь реального газообмена. Как итог, прогрессирует гипоксемия и гипоксия, которые невозможно компенсировать развивающимся тахипноэ. Для ТЭЛА, кроме того, характерны выраженные гемодинамические нарушения и явления правожелудочковой недостаточности, что усугубляет ситуацию.
Торакодиафрагмальную, обструктивную, рестриктивную и перфузионную ОДН в литературе часто объединяют в паренхиматозную, или газообменную (гипоксемическую) ОДН. При паренхиматозной ОДН на первый план выходит прогрессирующая гипоксемия, которая нередко устойчива к кислородотерапии. Уровень РаС02 может длительное время сохраняться в пределах нормы за счет компенсаторных механизмов внешней вентиляции, гиперкарбия развивается уже на поздних стадиях заболевания при развитии декомпенсации.
Искусственная вентиляция легких
Искусственная вентиляция легких (ИВЛ) – метод протезирования внешнего дыхания – доставки свежей газовой смеси в альвеолы и удаление использованной из лёгких.
В настоящее время единственным эффективным способом ИВЛ является «ИВЛ методом вдувания». Разновидностью этого метода является осцилляторная вентиляция, используемая при высокочастотной ИВЛ (ВЧ ИВЛ). «ИВЛ методом вдувания» является нефизиологичной, так как при её проведении извращается биомеханика дыхания – экскурсия грудной клетки и диафрагмы вторична и является следствием раздувания лёгких, значительного повышения давления в них и плевральных полостях. Следствием нефизиологичности являются отрицательные эффекты ИВЛ на функционирование других органов и систем.
Исторически первые попытки протезирования дыхания являлись физиологичными и реализовывались методами воздействия на грудную клетку или диафрагму. Аппараты для ИВЛ «железные лёгкие», кирасы, «качающаяся кровать» механически или с помощью гравитации изменяли объём грудной полости, обеспечивая вдох и выдох. Тот же эффект получали, стимулируя работу дыхательных мышц электроимпульсами. Однако все эти методы оказались малоэффективными и непригодными в клинических условиях.
Влияние ИВЛ на состояние легких
Первичное влияние ИВЛ на функцию газообмена и саму легочную ткань зависит, прежде всего, от изначального состояния легких. Положительное влияние ИВЛ на функцию легких проявляется только при патологии легких, ведущей к серьезному нарушению вентиляционно-перфузионного соотношения (< 0,7). В таких случаях ИВЛ увеличивает количество функционирующих альвеол, частичному расправлению ателектазов, увеличению площади газообмена и улучшению оксигенации.
При относительно «здоровых» легких ИВЛ выполняет, в основном, заместительную, «протезную» функцию, механически поддерживая сам процесс внешней вентиляции: доставляет кислород и удаляет углекислоту.
В процессе длительной вентиляции независимо от изначального состояния легочной ткани постепенно проявляется отрицательное влияние ИВЛ на состояние легких. При ИВЛ (особенно высокими потоками) появляется турбулентность газового потока в дыхательных путях. Это определяет более высокое резистивное сопротивление бронхиального дерева и неравномерность распределения дыхательной смеси по легочным полям.
Существенно изменяя региональные взаимоотношения между альвеолярным, артериокапиллярным и венозным давлением, ИВЛ может нарушать процесс обмена воды в легких, увеличивая содержание внесосудистой воды в интерстиции легочной ткани и затрудняя отток лимфы из легких. При высоком альвеолярном давлении во время принудительного аппаратного вдоха может наступить сдавление легочных капилляров. Это усиливает процесс проникновения воды из капилляров в интерстиций легких. Задержка воды в легких особенно выражена при гиперкапнии.
Вентиляция слишком большими объемами приводит к «вымыванию» легочного сурфактанта, что постепенно ведет к коллапсу альвеол, ателектазированию и гипоксемии. С другой стороны, слишком малые дыхательные объемы вызывают гиповентиляцию значительной части легочной ткани с прогрессирующим ателектазированием, гипоксемией и нарушением элиминации СО2.
Наибольшее негативное влияние ИВЛ на легкие обусловлено высоким пиковым давлением на вдохе. Чрезмерно высокое пиковое инспираторное давление развивается при вентиляции большими дыхательными объемами (> 9—10 мл/кг) при сниженной податливости легких и при неравномерной вентиляции на фоне «мозаичной» рестриктивной патологии легочной ткани. Во время объемной ИВЛ подаваемый дыхательный объем поступает по пути наименьшего сопротивления — в более податливые (менее пораженные) зоны легких, перераздувая их и создавая высокое пиковое давление. Опасное увеличение пикового давления (>40—45 мм вод.ст.) приводит к баротравме более «здоровых» участков легких, что чревато разрушением структуры альвеол, высвобождением медиаторов воспаления, пневмотораксом, увеличением проницаемости легочных капилляров, микрокровоизлияниями в интерстиций легких и т. д. Все это усугубляет оксигенационные нарушения, а выделение из легочной ткани в кровь большого количества биологически активных веществ (медиаторов, протеолитических ферментов) не только поддерживает воспалительный процесс самих легких, но также может вызвать повреждение других органов.
Принципиально важно также избегать опасно высоких концентраций кислорода (FiО2 > 55-60 %). Высокая концентрация кислорода сама по себе способствует разрушению сурфактанта и образованию ателектазов.
Влияние ИВЛ на гемодинамику
Легкие и грудная клетка активно влияют на работу сердца и центральный кровоток за счет изменения внутриплеврального и, соответственно, внутригрудного давления.
В процессе спонтанного вдоха давление в грудной полости снижается, оказывая «присасывающее» действие на кровь в полых венах. В результате во время самостоятельного вдоха ударный и сердечный выброс увеличиваются, а давление в системе легочной артерии уменьшается.
Во время ИВЛ ситуация кардинально меняется. В течение принудительного аппаратного вдоха давление в дыхательных путях и плевральной полости сразу повышается. Увеличение внутригрудного давления затрудняет венозный приток к сердцу и приводит к снижению сердечного выброса за счет уменьшения преднагрузки, а увеличенное внутриальвеолярное давление (особенно при Ppeak > 40-45 мм вод.ст.) приводит к сдавлению легочных капилляров, при этом повышается легочное сосудистое сопротивление, затрудняется деятельность правого желудочка и снижается сердечный выброс.
В целом во время аппаратного вдоха ИВЛ оказывает разнообразное влияние в отношении различных структур сердца и крупных сосудов. Вследствие снижения преднагрузки выброс из правого желудочка уменьшается, одновременно растет давление в малом круге кровообращения и повышенное внутригрудное давление «выдавливает» кровь из сосудов легочной артерии в сторону левого предсердия. Это вызывает увеличение преднагрузки левого желудочка, увеличивая ударный выброс (если к левому желудочку поступило достаточное количество крови). Повышенное внутриплевральное и внутригрудное давление передается левому желудочку и аорте, облегчая движение крови к периферическим тканям. Таким образом, выброс из правого желудочка уменьшается, а из левого увеличивается — возникает несоответствие, которое неблагоприятно влияет на центральную гемодинамику.
Во время выдоха внутригрудное давление снижается, венозный приток усиливается и увеличивается выброс из правого желудочка. За счет снижения давления в системе легочной артерии уменьшается преднагрузка левого желудочка (часть крови задерживается в легочных капиллярах) и снижается выброс из левого желудочка.
Таким образом, основное неблагоприятное влияние ИВЛ на гемодинамику проявляется во время аппаратного вдоха, когда в наибольшей степени выражено снижение преднагрузки правых отделов сердца, увеличение легочного сосудистого сопротивления и снижение сердечного выброса. Несоответствие между наполнением правого и левого желудочка может оказывать непосредственное отрицательное инотропное действие на миокард. Общее снижение сердечного выброса на определенном этапе вызывает значимое уменьшение доставки кислорода к тканям.
Снижение сердечного выброса, особенно на фоне нарушения газообмена и снижения СаО2, может привести к недостаточному снабжению периферических тканей кислородом и циркуляторной гипоксии.
На выраженность гемодинамических нарушений во время ИВЛ оказывают влияние несколько основных факторов:
1. Уровень волемии. Гиповолемия способствует более выраженным нарушениям гемодинамики, связанным с ИВЛ. Гиповолемия сама по себе вызывает снижение преднагрузки, на фоне ИВЛ этот эффект проявляется в еще большей степени, что может привести к опасному снижению сердечного выброса, централизации кровообращения, нарушению периферической перфузии и тканевой гипоксии. С другой стороны, поддержание нормоволемии и активная инфузионная терапия способны нивелировать отрицательные гемодинамические эффекты ИВЛ за счет увеличения преднагрузки. При отсутствии эффекта от активной инфузионной терапии (или противопоказаниях к ней) необходимо применение инотропных препаратов (например, дофамина в кардиотонической дозе).
2. Среднее внутригрудное давление (с этим показателем коррелирует среднее давление в дыхательных путях Pmean) — один из самых мощных факторов, влияющих на сердечный выброс в условиях ИВЛ. Среднее давление Pmean зависит от пикового инспираторного давления, давления плато, скорости пикового инспираторного потока, ПДКВ (PEEP) и времени аппаратного вдоха. Увеличение любого или нескольких из этих показателей (особенно PEEP) вызывает рост Pmean. Опасность значимых гемодинамических нарушений реально проявляется при увеличении Pmean более 18—19 см вод.ст. Причем высокое Pmean вызывает не только снижение сердечного выброса, но и затрудняет отток венозной крови из головного мозга по внутренним яремным венам. Вот почему увеличение PEEP > 5—6 см вод.ст. опасно у больных с повышенным внутричерепным давлением (при отеке мозга). С точки зрения профилактики гемодинамических нарушений во время ИВЛ, кроме обеспечения нормоволемии рекомендуют поддерживать Pmean в пределах не более 15-16 см вод.ст. Если же необходима вентиляция с повышенным Pmean (высокое PEEP, длинное время вдоха), требуется тщательное мониторирование центральной гемодинамики (желательно инвазивное), инфузионная терапия и медикаментозная инотропная поддержка. Применение режима с управляемым давлением позволяет лучше регулировать Pmean в относительно безопасных пределах посредством изменения контролируемого инспираторного давления в дыхательных путях.
3.Существенное влияние на среднее внутригрудное давление и, следовательно, гемодинамику оказывает аутоПДКВ (autoPEEP). AutoPEEP возникает при неполноценном выдохе, раннем экспираторном закрытии дыхательных путей, при увеличении экспираторного сопротивления дыхательных путей, тахипноэ и т. д. При этом возникает дополнительный постоянный градиент давлений между альвеолами и трахеей, который передается на легочные капилляры, увеличивая Pmean и внутригрудное давление. Поэтому аутоПДКВ способствует дополнительному уменьшению преднагрузки, перераздуванию альвеол и росту легочного сосудистого сопротивления. Поддержание проходимости дыхательных путей и создание адекватного времени выдоха минимизирует риск развития аутоПДКВ и снижает, таким образом, отрицательное влияние ИВЛ на гемодинамику. Исключение составляют случаи, когда преднамеренно специальными режимами и параметрами ИВЛ добиваются создания аутоПДКВ с лечебной целью.
4. Состояние сократительной функции миокарда. Исходное нарушение сократимости миокарда, безусловно, способствует гемодинамическим нарушениям во время проведения ИВЛ. Больные с перенесенным инфарктом миокарда, предшествующими эпизодами левожелудочковой недостаточности, хроническим «легочным сердцем», пороками сердца и т. д. составляют группу повышенного риска с точки зрения расстройства гемодинамики при проведении ИВЛ. Ситуация усугубляется еще и тем, что такого рода пациентам противопоказана активная инфузионная терапия.
При исходной или развившейся сократительной недостаточности для профилактики грубых гемодинамических расстройств во время ИВЛ требуется:
• особенно тщательный контроль безопасного уровня внутригрудного давления (Pmean не более 16—17 мм вод.ст.);
• постоянный контроль гемодинамики (по возможности, инвазивный);
• применение инотропных медикаментозных препаратов (дофамина, ингибиторов фосфодиэстеразы) в индивидуальной дозировке;
• сбалансированное применение инфузионной терапии и периферических вазодилататоров.
Важным условием, уменьшающим негативное влияние ИВЛ на гемодинамику, является сохранение попыток спонтанного дыхания больного. Самостоятельные инспираторные усилия в некоторой степени сохраняют «присасывающее» действие грудной клетки, увеличивают преднагрузку и снижают сопротивление в системе легочной артерии.
Несмотря на опасность угнетения гемодинамики, начало ИВЛ зачастую оказывает положительное действие на состояние сердечно-сосудистой системы. Особенно это заметно у больных с тяжелой ОДН, у которых вследствие грубых нарушений газообмена и тяжелой гипоксемии имеет место компенсаторная гиподинамическая реакция кровообращения с тахикардией, спазмом периферических сосудов и т. д. Адекватная ИВЛ приводит к нормализации давления, купированию опасной тахикардии, улучшению периферической перфузии органов и тканей за счет улучшения газообмена и оксигенации артериальной крови.
Влияние ИВЛ на функцию внутренних органов
Механическая вентиляция легких в той или иной степени влияет также на функцию почек, печени и желудочно-кишечного тракта (ЖКТ). Вероятное отрицательное влияние ИВЛ на функцию почек является опосредованным и обусловлено несколькими факторами:
1. В случае выраженного снижения общего сердечного выброса происходит одновременное уменьшение артериального почечного кровотока, что приводит к снижению скорости клубочковой фильтрации и диуреза. К тому же в условиях нарушенного периферического кровообращения происходит активизация юкстагломерулярного аппарата с повышенной выработкой ангиотензина, также способствуя снижению диуреза.
2. Вследствие роста внутригрудного давления повышается давление в нижней полой вене, соответственно, повышается давление в почечных венах и снижается почечное перфузионное давление. Реально данный фактор влияет на функцию почек только при значительном повышении внутригрудного давления (Pmean > 18—19 мм вод.ст.).
3. При ИВЛ происходит увеличение продукции антидиуретического гормона и предсердного натрийуретического гормона. Это приводит к увеличению реабсорбции воды в почечных канальцах, задержке ионов натрия и снижению диуреза.
Однако на практике существенное отрицательное влияние ИВЛ на функцию почек наблюдается достаточно редко. Вероятно, положительное влияние на оксигенацию адекватно проводимой ИВЛ все-таки превалирует над отрицательным антидиуретическим эффектом. И в практике автора, и по данным литературы нередки случаи, когда при развивающейся олигурии на фоне гипоксии различного генеза (ОРДС, артериальная гипотен-зия, гестозы) перевод больных на ИВЛ (в комплексе с другой терапией) сопровождался увеличением диуреза вплоть до полиурии. Надо думать, это связано с устранением гипоксии, снижением уровня катехоламинов, купированием спазма артериол и т. д. Прогрессирование олигурии чаще всего обусловлено другой причиной (например, органическими изменениями почек, нескоррегированной гиповолемией, эндогенной или экзогенной интоксикацией).
Возможное отрицательное действие ИВЛ на функцию печени и ЖКТ связано со следующими механизмами:
• снижением сердечного выброса и ухудшением микроциркуляции во внутренних органах;
• повышением внутригрудного и венозного давления;
• увеличением внутрибрюшного давления;
• повышением давления в желчных протоках.
В действительности сама по себе ИВЛ не оказывает негативного влияния на печень и ЖКТ. Напротив, применение ИВЛ на фоне ОДН зачастую улучшает функцию внутренних органов. Если же осложнения со стороны печени и ЖКТ возникают, они, как правило, связаны с основным заболеванием и/или с длительной гипоксией, некоррегированной гиповолемией и т. д.
Помимо ИВЛ, следует проводить комплексную интенсивную терапию для устранения и/или профилактики функциональных нарушений почек, печени и ЖКТ.
Не каждый больной с острой дыхательной недостаточностью нуждается в немедленном переводе на ИВЛ. Это обстоятельство определяет порой трудности в принятии решения о применении аппаратной вентиляции. С одной стороны, в ряде ситуаций экстренная ИВЛ является бесспорной (мероприятия по сердечно-легочной реанимации, брадипноэ, апноэ, поверхностное дыхание), с другой, с точки зрения компенсаторных механизмов внешнего дыхания в большинстве случаев ОДН носит пограничный характер. В таких случаях решение о начале МВЛ должно приниматься врачом на основании детального анализа динамики заболевания пациента, клинической картины, динамики данных лабораторного и инструментального обследования. Именно динамическое наблюдение и мониторинг состояния больного играет решающее значение в оценке необходимости начала ИВЛ. Однократно полученные данные зачастую противоречивы и не дают целостного представления о тяжести патологии. Если же еще остаются сомнения (вентилировать или не вентилировать?), необходимо придерживаться принципа: начинать ИВЛ лучше немного раньше, чем немного позже.
В соответствии с классификацией по степени тяжести, перевод на ИВЛ должен осуществляться в период субкомпенсации. Такой принцип соответствует интересам больного, позволяет предотвратить срыв компенсаторных механизмов спонтанного дыхания, обеспечивает лучшую оксигенацию и более эффективное лечение основного заболевания. В настоящее время ранний переход на ИВЛ оправдан еще и потому, что современные аппараты и режимы ИВЛ способны обеспечить более безопасную и эффективную вентиляцию, чем респираторы ранних поколении, а также позволяют минимизировать отрицательные эффекты ИВЛ.
Врачам-реаниматологам следует переступать через собственный консерватизм, привитый «старшим» поколением, через предубеждение хирургов что «ИВЛ – это приговор». Больному надо дать отдохнуть, врачу надо время для диагностики и устранения причины неадекватности самостоятельного дыхания. Иногда для этого нужно 12 часов, иногда несколько суток. При грамотном подходе ИВЛ всегда (а не иногда) облегчает состояние больного и повышает выживаемость пациентов.
Клинические показания к ИВЛ
• Апноэ или брадипноэ (< 10 в минуту).
• Тахипноэ > 30 в минуту.
• Гипоксическое нарушение или угнетение сознания.
• Поверхностное дыхание, аускультативное распространение зон «немых легких» у пациентов с тяжелой рестриктивной или обструктивной патологией (например, астматический статус).
• Избыточная работа дыхания, истощение (усталость) основных и вспомогательных дыхательных мышц.
• Прогрессирующий цианоз и влажность кожных покровов.
• Кома любого генеза с нарушением глотательного и кашлевого рефлекса.
• Тяжелый шок, нестабильность гемодинамики.
• Черепно-мозговая травма с признаками нарушения дыхания или сознания.
• При тяжелой травме грудной клетки и легких.
• Повторяющийся судорожный синдром, требующий введения миорелаксантов или больших доз седативных препаратов.
• Прогрессирующая тахикардия гипоксического генеза.
• Прогрессирующий альвеолярный отек легких.
• Остановка эффективной сердечной деятельности.
Лабораторно-инструментальные показания к ИВЛ
• Прогрессирующая гипоксемия, рефрактерная к кислородотерапии.
• РаО2 < 60 мм рт.ст. (< 65 мм рт.ст. при потоке кислорода более 5 л/минуту).
• SaО2 < 90 %.
• РаСО2 > 55 мм рт.ст. (у больных ХОЗЛ > 65 мм рт.ст.).
• ЖЕЛ < 15 мл/кг.
Здесь перечислены общие показания к ИВЛ. При сочетание тех или иных признаков в различных модификациях, ИВЛ показана во всех случаях, когда имеются острые нарушения дыхания, приводящие к гипоксии, гиперкапнии и дыхательному ацидозу. Методические подходы к принятию решения о переводе на ИВЛ смотрите также в разделе «Классификация ОДН» на страницах 15-16.
Принципы работы аппаратов ИВЛ
Сущность работы любого приспособления или аппарата для проведения ИВЛ заключается в том, что необходимо сделать вдох — вдуть в лёгкие газовую смесь, и потом обеспечить выдох — возможность удаления из лёгких этой смеси.
Принципиальным моментом в обеспечении цикличной работы аппарата ИВЛ является способ переключения с вдоха на выдох и обратно.
Существуют несколько способов осуществления цикличности:
— По давлению – аппарат контролирует давление в дыхательном контуре и по заданным величинам давления в конце вдоха и выдоха обеспечивает цикличную ИВЛ. Принцип работы следующий – генератор сжатой газовой смеси (компрессор, турбина) осуществляет вдох – раздувает лёгкие, пока в них не поднимется давление, например до 18 см.вод.ст., после чего срабатывают клапана и лёгким пациента даётся возможность освободиться от избыточного давления, удалив отработанную газовую смесь и снизив давление, например до 0 см вод.ст. Затем опять начинается вдох, опять до достижения 18 см.вод.ст. и т.д. Изменяя величины давления для срабатывания клапанов и производительность генератора можно менять параметры ИВЛ – ДО, ЧД и МОД.
— По частоте – аппарат контролирует время фаз дыхательного цикла – вдоха и выдоха. Зная частоту дыхания и соотношения длительности фаз, можно рассчитать длительность вдоха и выдоха. Например, ЧД – 10 в минуту, значит на один дыхательный цикл (вдох+выдох) уходит 6 секунд. При соотношении вдох:выдох (I:E) – 1:2, длительность вдоха составит 2 секунды, выдоха 4 секунды. Принцип работы следующий – генератор сжатой газовой смеси (компрессор, турбина) осуществляет вдох – раздувает лёгкие в течении 2-х секунд, после чего срабатывают клапана и лёгким пациента даётся возможность освободиться от отработанной газовой смеси в течении 4-х секунд. Изменяя ЧД (и/или I:E) и производительность генератора можно менять ДО и МОД.
— По объёму – аппарат контролирует объём газовой смеси, нагнетаемой в лёгкие пациента, обеспечивая ДО. Затем даётся время для освобождения от отработанной газовой смеси. Изменяя ДО и производительность генератора (МОД), при заданном соотношении I:E, можно изменять ЧД.
Достаточно давно появился (ещё в РО-5), но только сейчас широко используется ещё один принцип управления цикличностью:
— По усилию пациента – когда сам больной инициирует вдох и генератор нагнетает в его лёгкие заданный ДО. В этом случае такие показатели как ЧД и, соответственно МОД, определяются самим пациентом. Эти триггерные (откликающиеся) системы определяют попытки самостоятельного вдоха а) по созданию небольшого отрицательного давления в дыхательном контуре или б) по изменению потока газовой смеси.
Старые аппараты ИВЛ работали по одному из этих принципов («Фаза» — частотные аппарат, РО – объёмные аппараты). Технический прогресс и развитие медицины сделали эту классификацию, так же как и перечисленные аппараты морально устаревшими. В современных аппаратах обеспечивается возможность работы – проведение ИВЛ по нескольким принципам, обеспечивая разные режимы ИВЛ.
В более современном представлении классификацию по принципу обеспечения цикличности можно представить в следующем виде:
— Аппараты или режимы ИВЛ с контролем дыхательного объёма. Работая «по частоте», т.е. в рамках расчётного времени на вдох, аппарат рассчитывает с какой скоростью надо доставить заданный ДО в лёгкие пациента.
— Аппараты или режимы ИВЛ с контролем давления на вдохе. Работая также «по частоте», т.е. в рамках расчётного времени на вдох, аппарат с определённой скоростью и до достижения установленного давления в дыхательных путях, нагнетает в лёгкие пациента ДО, измеряя его величину.
Варианты вентиляции, дыхательные контуры
При проведении ИВЛ возможны два варианта вентиляции: 1) с реверсией и 2) без реверсии. Под реверсией понимают возврат отработанной-выдохнутой газовой смеси в дыхательный контур.
К реверсивным дыхательным контурам относят закрытый, полузакрытый и маятниковый. Закрытый и полузакрытый дыхательные контуры используют при ИВЛ во время ингаляционной анестезии. На рисунке 1 приведена схема наркозного аппарата, позволяющего проводить ИВЛ по закрытому или полузакрытому дыхательному контуру.
Рисунок 1 – Реверсивные дыхательные контуры
О2, N2O, воздух – источники газов
Д – дозиметр, И – испаритель, А — абсорбер
1 – мех или приставка для ИВЛ
2 – клапан разгерметизации
3 – клапан вдоха
4 – клапан выдоха
5 — пациент
Газовая смесь формируется в дозиметре (Д) с использованием газов и воздуха. В испарителе (И) газовая смесь насыщается анестетиком и поступает в дыхательный контур, где с помощью клапанов вдоха и выдоха осуществляется однонаправленное движение газонаркотической смеси. Во время работы аппарата через клапан разгерметизации удаляется излишек смеси, образующийся за счёт постоянной подачи свежей смеси. В зависимости от количества подаваемой через дозиметр свежей смеси дыхательные контуры разделяют на закрытый (низкопоточный) и полузакрытый. Границей, отделяющей закрытый контур от полузакрытого можно считать сумму газотока до 2 л/мин. При полузакрытом контуре газоток свежей смеси составляет более 2 л/мин и сопоставим с минутной вентиляцией. При газотоке более 50% от МОД можно обойтись без абсорбера, так как достаточно интенсивное обновление газовой смеси предотвращает вероятность гиперкапнии. При газотоке, равном МОД дыхательный контур иногда называют «полуоткрытый с реверсией».
Иногда аппараты для ингаляционной анестезии используют для продлённой ИВЛ (из-за отсутствия других или по незнанию). В этом случае необходимо помнить об особенностях этих аппаратов. В старых наркозных аппаратах не предусмотрена подача воздуха в дыхательный контур и вентиляция будет осуществляться почти чистым кислородом, что губительно для лёгких. В этом случае необходимо:
— подавать сжатый компрессором воздух через дозиметр для закиси азота;
— если это невозможно, то необходимо перейти на вентиляцию по полуоткрытому контуру, используя нереверсивный клапан (см. далее).
К нереверсивным дыхательным контурам относят открытый и полуоткрытый. Одинаковым для них является то, что выдох осуществляется в атмосферу. Различием – при открытом дыхательном контуре вдох осуществляется чистым атмосферным воздухом, при полуоткрытом – газовой смесью. Примером может являться ИВЛ с помощью мешка Амбу.
Рисунок 2 – Мешок Амбу.
На рисунке 2 изображён мешок Амбу. Нереверсивный клапан, присоединяемый к пациенту, позволяет выдыхать в атмосферу. Если в мешок набирается только атмосферный воздух, то это будет открытый контур. Если же через специальный штуцер подавать кислород, то пациент будет дышать воздушно-кислородной смесью и контур станет полуоткрытым.
Если необходимо перевести наркозный аппарат на работу по полуоткрытому контуру, то нужно использовать нереверсивный клапан, присоединяемый к шлангу вдоха. Можно использовать нереверсивный клапан ВНИ-ИМП или нереверсивный клапан от мешка Амбу. Шланг выдоха убирается. В этом случае через клапан выдоха в дыхательный контур будет подсасываться воздух из атмосферы. Вдох будет осуществляться из аппарата воздушно-кислородной смесью, а выдох – в атмосферу (см. рисунок 3).
При модернизации наркозных аппаратов, имеющих датчик потока (3) на тройнике для пациента, могут возникнуть проблемы с его работой. На рисунке 4 В показан один из вариантов соединения. В этом случае нереверсивный клапан присоединён к тройнику через датчик потока. Патрубок для шланга выдоха закрыт заглушкой (4). В этом случае аппарат будет измерять только объём вдоха (Vi). Для измерения объёма выдоха (Ve) датчик потока необходимо присоединить к патрубку выдоха нереверсивного клапана.
Рисунок 3 – Схема работы наркозного аппарата без реверсии с использованием
нереверсивного клапана (пояснения в тексте).
Рисунок 4 – Наркозные аппараты с нереверсивным клапаном (пояснения в тексте).
Все аппараты ИВЛ работают без реверсии. Хотя больной выдыхает в аппарат, перемешивание газовых смесей линий вдоха и выдоха не происходит. Схематически любой аппарат ИВЛ можно представить следующим образом – рисунок 5.
Рисунок 5 – Схема аппарата ИВЛ
1 – дозиметр;
2 – линия вдоха;
3 – линия выдоха;
4 – «выхлоп» отработанной смеси в атмосферу;
5 – пациент.
В зависимости от наличия или отсутствия кислорода, ИВЛ может осуществляться по открытому контуру (без О2, FiO2=21%) или по полуоткрытому контуру (FiO2>21%). В любом случае выдохнутая пациентом газовая смесь попадает в атмосферу.
Аппараты ИВЛ советского (Российского) производства обычно комплектуются наркозной приставкой (НП). С помощью этой приставки можно проводить ингаляционную анестезию, вентилируя больного по закрытому, полузакрытому или полуоткрытому контуру. Всё зависит от варианта соединения аппарата ИВЛ и наркозной приставки. На рисунке 6 представлены схемы соединения для работы с реверсией (А) и без реверсии (Б).
Для работы с реверсией необходимо соединить шлангами клапаны вдоха и выдоха НП соответственно с линией вдоха и выдоха аппарата ИВЛ (А).
Для обеспечения работы без реверсии соединяются только клапан вдоха НП и линия вдоха аппарата ИВЛ (Б). Клапан выдоха НП и «выхлоп» аппарата ИВЛ остаются открытыми. В этом случае больной вентилируется газонаркотической смесью из НП, а выдыхает в атмосферу.
При использовании аппарата ИВЛ только для ИВЛ (при проведении в/в анестезии, при пробуждении или для продлённой ИВЛ) наркозный блок используют как дозиметр, и шланг, соединяющий клапан выдоха НП и «выхлоп» аппарата ИВЛ, необходимо снять. Только в этом случае обеспечивается безопасная ИВЛ при внезапном прекращении подачи кислорода и исключается вероятность вентиляции чистым кислородом, развития гиперкапнии.
Рисунок 6 — варианты соединения аппарата ИВЛ и наркозной приставки (пояснения в тексте).
На рисунке 7 А,Б,В показаны варианты соединения НП и аппарата ИВЛ. Дозиметр (1) определяет количество кислорода, подаваемое больному. Через шланг (2) этот кислород поступает в дыхательный контур НП. Там кислород смешивается с воздухом, который забирается из атмосферы через открытый клапан выдоха (4) или специальный клапан (8). Далее воздушнокислородная смесь через клапан вдоха (3) поступает на линию вдоха аппарата ИВЛ (5). Клапан вдоха можно убрать, как показано на рисунке 7 Б и В. Ёмкости абсорбера (9) при работе без реверсии не нужны и их можно убрать. На представленных схемах они выполняют роль демпферирующей ёмкости, так же как и мех (7).
На рисунке 7 Г представлен вариант аппарата ИВЛ без НП. На линию вдоха аппарата ИВЛ (5) (рядом расположен патрубок выхлопа (10)) установлен дозиметр (1) с клапаном подсоса воздуха (8). К нему же присоединён мех-демпфер, позволяющий проводить ИВЛ при отсутствии электроэнергии. Мех может быть заменён на резиновый 2-3 литровый мешок, но в этом случае ИВЛ вручную провести не возможно.
Следует обращать внимание на исправность клапана подсоса воздуха (8). При его негерметичности большая часть кислорода будет уходить в атмосферу операционной, а больной будет дышать воздухом. Невозможно будет проводить и ИВЛ вручную. При залипании этого клапана вентиляция будет осуществляться чистым кислородом и при большом потоке кислорода аппарат может остановиться.
Рисунок 7 – Варианты соединения наркозной приставки и аппарата ИВЛ (пояснения в тексте).
Для того, чтобы правильно собирать аппарат ИВЛ и НП нужно представлять движение газов и воздуха. На рисунке 8 переставлена схема движения кислорода, воздуха и кислородновоздушной смеси применительно к аппарату ИВЛ РО-6-04 и НП.
Рисунок 8 — Схема движения кислорода, воздуха и кислородновоздушной смеси (пояснения в тексте).
Правила проверки аппарата для ИВЛ
Для безопасной эксплуатации и предотвращения ятрогении необходимо проверять дыхательную аппаратуру перед каждым подключением пациента. Алгоритм проверки дыхательной аппаратуры складывается из 1) проверки способности проводить ИВЛ, обеспечивая вдох и выдох и 2) работоспособности системы контроля, сигнализации и безопасности.
Проверка аппарата на способность проводить ИВЛ осуществляется в два этапа – а) проверка способности обеспечить достаточный вдох и б) проверка способности обеспечить выдох. Это можно осуществить двумя способами.
Первый способ, применимый для «старых» аппаратов ИВЛ. Для проверки способности сделать вдох, т.е. развить достаточное давление в дыхательном контуре, закрывают пальцем отверстие на тройнике для подключения пациента и наблюдают за показаниями манометра. Клапан разгерметизации при этом закрывают или устанавливают величину срабатывания на максимум. При установленных средних параметрах (ДО 500-600мл) аппарат должен создавать в контуре давление как минимум в 50-60 см вод.ст. Если аппарат создаёт такое давление и при этом нет слышимой утечки газовой смеси, то переходят ко второму этапу. Если аппарат не развивает достаточное давление, то необходимо проверить герметичность соединений шлангов, переходников,
увлажнителя и т.д. Если негерметичностей нет и аппарат не развивает достаточное давление на вдохе, то он признаётся неисправным и не допускается к эксплуатации!
Следующим этапом проводят проверку аппарата на способность обеспечить возможность пациенту сделать выдох. Для этого врач через марлевую салфетку должен попробовать сам сделать спокойный выдох в аппарат через тройник для присоединения пациента. Делается это в фазу выдоха. Если выдох осуществляется без затруднения, то аппарат и в этом плане можно считать исправным.
Второй способ, применимый для любых аппаратов ИВЛ. Для его осуществления необходим резиновый мешок ёмкостью 1,5-2 литра – имитатор лёгких. Он присоединяется к тройнику вместо пациента. Устанавливаются близкие к максимальным параметры ИВЛ – ДО 900-1000мл, клапан разгерметизации при этом закрывают или устанавливают величину срабатывания на максимум, ПДКВ (РЕЕР) убирают. Наблюдают за мешком и манометром – мешок должен максимально раздуваться на вдохе, создавая сопротивление порядка 30 см вод.ст. и спадаться во время выдоха. Для большей уверенности можно попробовать сжать мешок во время вдоха и получить большее давление. Сжатие мешка во время выдоха подтвердит возможность сделать беспрепятственный выдох.
Проверка работоспособности системы контроля, сигнализации и безопасности. Проводиться при открытии клапана разгерметизации (РО-5, РО-6) или устанавливают величину его срабатывания на обычные параметры – 30-40 см вод.ст. При закрытии пальцем отверстия на тройнике для подключения пациента или сжатии мешка-имитатора на вдохе, давление в контуре не должно превышать установленный предел и должна срабатывать система сигнализации. При разгерметизации контура – снятии мешка, также должна срабатывать система сигнализации.
Следует подчеркнуть важность такой рутинной проверки перед каждым подключением аппарата, перед каждым наркозом. Практика показывает, что любой, даже самый совершенный аппарат способен сломаться, и если эта поломка не выявляется до начала эксплуатации, то её выявление во время ИВЛ обычно сопровождается существенными нарушениями внешнего дыхания и кровообращения, иногда и баротравмой. Эти осложнения смертельны и относятся к ятрогенным!
Чаще всего причиной нарушений работы дыхательной аппаратуры является залипание резиновых мембран, подвергающихся воздействию конденсата. При высыхании – вне эксплуатации, конденсат способен приклеить или деформировать мембраны-клапаны. На это достаточно всего полчаса-час – как раз время перерыва между наркозами.
Параметры вентиляции
Рациональная ИВЛ может сделать ее высокоэффективной и в то же время практически безопасной, если она основана на обеспечении адекватного газообмена при максимальном ограничении вредных эффектов, а также при сохранении субъективного ощущения «дыхательного комфорта» у больного, если он во время ИВЛ остается в сознании.
Понятие «рациональная методика» подразумевает прежде всего рациональный выбор для данного больного следующих параметров ИВЛ: дыхательного объема и частоты вентиляции, а значит и минутной вентиляции. Немаловажно обеспечивать минимальное давления на вдохе, оптимальное отношения продолжительности вдоха и выдоха, скорости вдувания газов (а также особенностей её изменения в течение дыхательного цикла).
Указанные параметры тесно связаны и обусловливают друг друга. Тем не менее, при выборе конкретных величин параметров ИВЛ одному из них придается значение основного, определяющего величину всех остальных. По мнению многих авторов, таким основным параметром является минутный объем вентиляции (МОВ или МОД – минутный объём дыхания). Но МОД складывается из дыхательного объёма (ДО) и частоты дыхания (ЧД): МОД=ДО*ЧД
К настоящему времени практически все авторы сходятся во мнении, что нормальная частота дыхания при ИВЛ должна составлять от 12 до 16 в минуту. Отклонения в ту или иную сторону допускается по определённым показаниям и под контролем газов крови. Таким образом, первостепенную роль всё же играет ДО.
Дыхательный объем. Он должен быть достаточным для «промывки» мертвого пространства и удаления углекислого газа из альвеолярного воздуха. Если дыхательный объем будет меньше или равен объему мертвого пространства, то теоретически альвеолярная вентиляция должна быть равна нулю. Однако практически при дыхательном объеме, который меньше объема мертвого пространства, незначительное количество вдыхаемого газа все же достигает альвеол [Briscoe et al., 1951]. Это происходит главным образом в результате конического (слойного) движения вдыхаемого газа по воздухоносным путям и диффузии газа в газовой же среде.
Для здорового человека размеры физиологического мертвого пространства и количество выделяемого углекислого газа могут быть высчитаны с достаточной точностью, что позволило Radford и соавт. (1954, 1955) предложить способ определения необходимого объема вентиляции.
С учетом объема мертвого пространства и необходимой минутной вентиляции Radford и соавт. составили номограмму для определения оптимального дыхательного объема, обусловленного полом и массой тела пациента, частотой дыхания и температурой тела. Аналогична и номограмма Герцога-Энгстрема-Норландера.
Более простой вариант – формула расчёта МОД Дарбиняна Т.М. (1976):
MOД (л/мин) = масса_тела/10 кг + 1.
Современный подход ещё проще:
ДО(мл) = масса тела(кг) * 10
Такой подход реализован даже в некоторых современных аппаратах ИВЛ, якобы обладающих интеллектом. При включении запрашивается масса тела пациента и аппарат высчитывает должный ДО. Это, конечно, очаровывает врачей, ослабляя их мыслительный процесс в плане подбора параметров – «аппарат умный – сам всё сделает».
Однако в последних рекомендациях и монографиях коэффициент 10 поменяли на 7-8, т.е. расчёт ДО производиться исходя из 7-8 мл/кг.
Следует заметить, что во всех этих рекомендациях есть одна, но очень важная методологическая ошибка. Ещё со времён Рэдфорда считалось, что повышение уровня обмена должно компенсироваться повышением МОД. Т.е. у больных с повышенной температурой или ожирением следует увеличивать МОД до 30% от расчётного и именно за счет ДО. Однако из физиологии известно, что в крови при нормальном дыхании и кровообращении есть примерно тройной резерв кислорода, и именно этот резерв в первую очередь используется при повышении потребности в кислороде. А если верить Рэдфорду и Дарбиняну, то больной с ожирением «последней степени» и весом 100 кг при росте 145 см нужно вдувать по 1 литру в её «куриные» лёгкие. Даже если исходить из 7-8мл/кг — получиться многовато. А если представить мужчину весом 50 кг при росте 190 см, исхудавшем из-за заболевания желудка, то ему ДО нужно определить не более 500 мл!?
Люди с повышенной потребностью в кислороде (например, с ожирением) компенсируют эту потребность не увеличением ДО, а увеличением количества гемоглобина, отсутствием резерва и непереносимостью физических нагрузок. Можно понаблюдать за людьми с ожирением – в покое они дышат как и все –
не очень глубоко с нормальной или несколько повышенной частотой. При любой физической нагрузке возникают признаки дыхательной недостаточности – выраженное гипер- и тахипноэ. А в анализе красной крови всегда есть эритремия, более выраженная у людей с ожирением, которые выполняют физическую работу.
Спортсмены же увеличивают свои физические возможности не столько увеличением ДО, сколько тем же повышением количества гемоглобина. ДО – это понятие скорее анатомическое, чем функциональное.
Таким образом, более рационально определять ДО исходя из должной массы тела:
для мужчин ДО(мл) = (Рост(см) – 100) * 8;
для женщин ДО(мл) = (Рост(см) – 110) * 8.
Ещё более оптимальный подход – определение больным до наркоза ДО при спирометрии. Однако этот вариант неприемлем для экстренно поступающих больных.
Контроль параметров вентиляции
Любой исполняющий механизм обладает определённой точностью. Для аппаратов ИВЛ вопрос точности работы имеет более чем технический смысл — обеспечение заданных параметров вентиляции имеет принципиальное значение для жизни больного. Наиболее важными параметрами вентиляции, которые необходимо контролировать, являются ДО и ЧД. МОД рассчитывается исходя из среднего ДО и ЧД или суммированием ДО в течении минуты. Необходим также контроль за давлением в дыхательных путях и концентрацией кислорода.
В «старых» аппаратах контроль за параметрами вентиляции считался опциональным – в комплект аппарата РО входил волюметр, а «Фазы», «Спироны» волюметрами не комплектовались. В импортных же аппаратах того времени (например Bennet) спирометр уже являлся структурной единицей дыхательного контура. Контроль за давлением осуществлялся по стрелочному манометру.
Соответственно оснащению сформировался и методологический подход врачей к контролю – святая вера в то, что аппарат делает всё как надо и контролировать его точность не надо. Если установили ДО в 500мл, то аппарат обеспечивает эти 500мл, а если что-то не так – виноват сам больной. В аппаратах РО точность обеспечивалась самим принципом вентиляции по объёму и перекачиванием в лёгкие пациента нормированного объёма газовой смеси. Всё зависело от заводской настройки, погрешности могли быть только за счёт утечки или при очень высоком сопротивлении дыханию.
В частотных же аппаратах («Фазы», «Спироны») точность исполнения заданного объёма вообще понятие абстрактное, так как аппарат следит только за временем: 1 секунда — вдох при определённой скорости потока — и аппарат переключается на выдох. Сколько успело за это время газовой смеси дойти до альвеол никому не известно – в комплект аппарата волюметр не входит. Примерно такая же ситуация и с аппаратами нового поколения — «Фаза 7». На экране высвечивается объём газа, который вышел из аппарата, а что дошло до больного остаётся неизвестным. Хотя опционально в комплект поставки может входить электронный волюметр.
Принципиальная схема за контролем ДО и МОД должна быть представлена следующим образом:
— задаётся определённый-расчётный ДО или параметр, его определяющий – при вентиляции «по давлению» это величина инспираторного давления (Pinsp);
— аппарат контролирует (измеряет) объём вдоха – дыхательный объём (VT – Tidal volume или Vi – Inspiratory volume );
— аппарат контролирует (измеряет) объём выдоха – реальный выдыхаемый дыхательный объём (VTE – Expiratory tidal volume или Ve – Expiratory volume);
— по реальной — общей частоте дыхания за минуту (fTOTAL) складывающейся из частоты принудительных вдохов (f) и частоты спонтанных вдохов (fSPONT) и объёмов выдохов за эту же минуту подсчитывается МОД;
— по разнице между объёмами вдоха и выдоха определяется величина утечки и при необходимости включается сигнал тревоги.
Следует подчеркнуть, что врачей должен больше интересовать выдыхаемый объём, т.е. объём газа, который побывал в лёгких. Имеет значение и то, что во время вдоха создаётся высокое давление в шлангах, и при наличии негерметичностей потери будут больше, чем во время выдоха, когда давление в контуре гораздо меньше.
На рисунке 9 представлена схема расположения датчиков контроля.
Технически измерение дыхательного объёма в аппаратах ИВЛ (в наркозных тоже) может реализовываться по разному. В любом аппарате сначала задаётся ДО или величина инспираторного давления (Pinsp). Далее контроль должен осуществляться следующим образом.
В аппаратах РО или «Фаза» волюметр устанавливается в точке 3 – на выдохе. В «Фаза 7» есть датчик в точке 1 – измеряется объём вдоха, дополнительный датчик устанавливается в точку 3 или на выхлоп.
Рисунок 9 – Схема расположения датчиков контроля в аппаратах ИВЛ (пояснения в тексте).
В аппаратах Rafael, Galileo датчик потока расположен в точке 2. Это позволяет измерять одним датчиком и объём вдоха и объём выдоха. Преимущества такого подхода – большая точность, так как исключается учёт утечки на отрезке аппарат-шланги-увлажнитель-шланги. Однако при таком при работе без фильтра — мокрота и конденсат выводят из строя этот датчик почти сразу.
Более стандартная схема для современных аппаратов – датчики расположены в точках 1 и 3.
При любом расположении датчика потока или волюметра, объём выдоха будет завышен, и тем больше, чем выше пиковое давление на вдохе и чем больше ёмкость дыхательного контура – чем длиннее шланги и меньше воды в увлажнителе. Механизм формирования погрешности следующий – сжатая газовая смесь заполняет дыхательный контур и лёгкие пациента, а после открытия клапана выдоха (в точке 3) газовая смесь, увеличиваясь в объёме, покидает не только лёгкие, но и шланги вдоха и выдоха, увлажнитель. Исходя из этого, наибольшей точностью обладает датчик потока, расположенный в точке 2 – сразу за интубационной трубкой.
Подбор параметров ИВЛ. Контроль эффективности ИВЛ
Т.В.Гейронимус (1975) в своей монографии, посвящённой вопросам искусственной вентиляции легких, приводит забавный пример: однажды врач, войдя в палату и увидев посиневшего, с частым дыханием больного, обращаясь к палатной сестре, распорядился:
— Дайте больному кислород.
Однако палатная сестра спросила:
— Сколько, доктор?
В ответ на вопрос доктор пулей вылетел из палаты.
Ответ на этот вопрос действительно не простой. Переведя тяжело больного на ИВЛ, врач должен выставить на аппарате величину дыхательного объема и частоту дыханий, контролировать величину давления на высоте вдоха и выставить величину газотока кислорода или его концентрацию во вдыхаемой смеси (FiО2).
Ориентировочно, для начала, врач может воспользоваться рекомендациями, изложенными выше – ЧД – 14-16 в минуту, ДО – исходя из роста пациента (стр.38). Оптимальность выбранного ДО можно сразу оценить аускультативно и по экскурсии – дыхание должно проводится во все отделы лёгких, в нижних отделах может быть ослабление. Экскурсия должна быть такой, как будто человек дышит сам, находясь в спокойном состоянии. А какой должна быть первоначальная величина FiО2?
Первоначальной величиной FiО2 должна быть 100%. Через 20-25 минут после начала ИВЛ, то есть когда установится газовое динамическое равновесие в системе аппарат-больной, врач должен взять первый анализ крови на предмет определения величины напряжения О2 и углекислоты в крови.
Из какого места должна быть взята кровь на анализ? Только из артерии! Можно, с целью получения постоянной точной информации, произвести канюлирование лучевой артерии.
Итак, через 20-25 минут после начала ИВЛ делается первый анализ артериальной крови на предмет определения в ней напряжения кислорода (РаО2) и углекислоты (РаСО2). В норме показатель РаСО2 колеблется в пределах 35-45 ммНg. Если величина этого показателя меньше нижней границы нормы, это означает, что легкие вентилируются («проветриваются») больше, чем необходимо, что первоначальная ориентировочная величина МОД требует коррекции. В различных источниках литературы даются разные величины РаСО2 (от 30 до 10 мм Нg), при которых гипокапния приводит к функциональному сужению сосудов головного мозга с последующим развитием отёка мозга.
Если величина РаСО2 больше верхней границы нормы, это означает, что легкие вентилируются недостаточно, чем необходимо, что первоначальная ориентировочная величина МОД тоже требуют коррекции, иначе состояние больного осложнится газовым ацидозом и его последствиями.
Если величина РаСО2 окажется в пределах нормы, это означает, что первоначальная величина МОД является вполне подходящей. Далее оценивается показатель РаО2. Его величина должна быть близкой к 90 ммН. Или же к нормальной величине конкретного больного. Наиболее практичной формулой, по которой можно определить индивидуальную норму РаО2 больного является формула Н.Don (1985 г.):
РаО2 = 100 — 0,3 * (возраст больного или больной)
Может оказаться, что величина этого показателя значительно больше нормы. Если при этом уровень РаСО2 нормальный, то следует уменьшить FiО2. Уменьшение FiО2 не должно быть резким. Рекомендуют снизить первоначальную величину на 20-25%.
Если уровень РаСО2 ниже нормы, то в первую очередь следует уменьшить ДО (на 10%) и FiО2.
Если уровень РаСО2 выше нормы, то следует увеличить ДО (на 10%) и (или) увеличить ЧД и уменьшить FiО2.
После коррекции продолжают ИВЛ ещё в течение 10-15 минут. За это время опять наступает газовое динамическое равновесие в системе аппарат – больной, и затем делают повторный анализ крови и его оценку. Допустим при этом величина РаСО2 оказывается в пределах нормы, а величина РаО2 все еще выше индивидуальной нормы больного. Тогда снижают FiО2 еще на 20-25% (то есть на 40-50% от первоначальной величины). Продолжают ИВЛ еще 10-15 минут, затем вновь делают анализ крови. Если при этом величина РаО2 будет достаточно близкой (плюс/минус 10 %) к величине индивидуальной нормы, то можно считать, что подбор режима ИВЛ закончился. В подобранном режиме можно продолжать ИВЛ далее, контролируя РаСО2 и РаО2 через каждые 3-4 часа, и после очередного контроля, если имеются показания, вносят поправку.
Может иметь место и другая ситуация. Допустим, что в первом же анализе крови величина РаСО2 окажется в пределах нормы и нет нужды в коррекции режима вентиляции. А величина РаО2 из-за тяжести состояния больного окажется существенно ниже индивидуальной нормы больного. В чем причина (ведь больному с самого начала ИВЛ подается 100% кислорода!), что надо делать? Причина одна — нарушена диффузия кислорода через альвеоло-капиллярную мембрану, и поэтому кислород не поступает в капилляры малого круга кровообращения (МКК). Это патологическое шунтирование крови в МКК. Протекающая по капиллярам кровь не обогащается кислородом. Поэтому у больного имеется гипоксемия (недостаток кислорода в крови) и гипоксия (органы, ткани, клетки недополучают так необходимый кислород).
Шунтирование крови в МКК, как явление физиологическое, имеется всегда. В норме оно составляет от 2 до 6% от сердечного выброса (СВ), то есть 2-6% крови от СВ проходит через капилляры в лёгких, не обогащаясь кислородом. Имеются сведения о том, что если величина патологического шунта в МКК достигает 15% и более, то такие больные погибают от гипоксии.
Имеются методы определения величины шунта в МКК, но они пока не так просты и доступны, как хотелось бы. Выход из такой ситуации единственный. Не зная истинной величины шунта в МКК (имея лишь только признак его наличия), надо постараться перевести больного из разряда с шунтом 15% и более в разряд с шунтом до 15% и менее (то есть «дать больному шанс на выживание»). Надо усилить диффузионную способность для кислорода. Она может быть усилена за счет повышения напряжения кислорода в альвеолах. Повышение его напряжения можно получить путем повышения давления в альвеолах и (или) увеличения времени контакта альвеолярно-капиллярной мембраны с кислородом. Это достигается применением специальных режимов ИВЛ. Но вновь встает вопрос: сколько подавать больному кислорода? Ответ однозначный — 100%, то есть величина FiО2 должна быть равна величине МВЛ.
Но в то же время необходимо помнить, что длительная вентиляция чистым кислородом губительна для легких – ателектазирование и ожог – известные осложнения жесткой оксигенотерпии. Исходя из этого, даже если при вентиляции чистым кислородом не достигается достаточной оксигенации, продолжать такой вариант не стоит – необходимо уменьшить FiО2 хотя бы до 80% уже через час-два ИВЛ.
Итак, первым показателем достаточности или недостаточности оксигенации больного является РаО2 — показатель респираторного транспорта кислорода (Г.А.Рябов, 1988 г.). Этот показатель информирует о доставке кислорода до МКК и не далее. Но всё остальное уже не относиться к проблеме ИВЛ.
В итоге можно отметить, что при проведении ИВЛ мы фактически имеем дело с двумя режимами.
1. Это режим вентиляции. Достаточность или недостаточность режима вентиляции оценивается по РаСО2. При коррекции этого режима может возникнуть необходимость в изменении параметров вентиляции.
2. Это режим оксигенации. Достаточность или недостаточность режима оксигенации оценивается по РаО2. При коррекции этого режима может возникнуть необходимость в изменении параметров вентиляции, уменьшении или увеличении FiО2 или же применении специальных режимов ИВЛ.
Есть ещё один принципиальный вопрос – какой режим важнее? Вентиляции или оксигенации? Дело в том, что иногда нормальный режим оксигенации достигается только при гиперкапнии, т.е. при недостаточной вентиляции. В ответе на этот вопрос необходимо исходить из того, что длительная гипоксемия губительна для организма, т.к. её следствием являются морфологические — необратимые изменения на клеточном уровне. Последствия же гиперкапнии, даже длительной, носят обычно функциональный — обратимый характер. Исключением являются критические состояния в нейрореанимации, когда гиперкапния может повышать внутричерепное давление и усугублять отёк мозга.
Ещё один принципиальный вопрос – синхронизация больного с аппаратом (поддержка самостоятельного дыхания). Больные в критическом состоянии, с тяжёлой гипоксемией, гипер- или гипокапнией должны быть синхронизированы с аппаратом медикаментозно (седатики, гипнотики, наркотики, миорелаксанты)! Осуществлять поддержку самостоятельного дыхания можно и нужно после выведения больного из критического состояния и нормализации газового состава артериальной крови.
Основные режимы ИВЛ
В современной интенсивной терапии используются два основных режима вентиляции – «по объёму» — с контролем ДО, и «по давлению» — с контролем заданного давления на вдохе, по достижении которого нагнетание газовой смеси в лёгкие прекращается. Множество различных режимов, обеспечиваемых современными аппаратами, являются разновидностями этих двух основных. К сожалению, отсутствует стандартизация в названиях и определении многих параметров современной ИВЛ. Поэтому в аппаратах разных фирм производителей одни и те же параметры имеют разные обозначения и единицы измерения. Поэтому врачу следует чётко определить главные параметры, определяемые им при настройке любого аппарата. Более детальные настройки, присущие определённой модели необходимо подбирать с помощью инструкции по эксплуатации, которая всегда должна быть рядом с аппаратом, а не в кабинете у старшей медсестры отделения. Рассмотрим основные параметры этих двух основных режимов.
Вентиляция с контролем по объёму
Синонимы – обозначения на разных вентиляторах: CMV (Controlled Mechanical Ventilation) – управляемая механическая вентиляция; IPPV (Intermittent Positive Pressure Ventilation) — вентиляция под перемежающимся положительным давлением; А/С (Assist/Control) — ассистируемая/контролируемая вентиляция; VCV (Volume Control Ventilation) — вентиляция с контролем по объему. Буква S, которая может стоять в скобках при аббревиатуре, обозначает возможность синхронизации с самостоятельным дыханием пациента.
Основные параметры
— Дыхательный объём – ДО – VT — Vi. Рассчитывается по должной массе тела (см.стр.38).
— Частота дыхания – ЧД – f. Нормальная величина 12-16 в минуту.
— Концентрация кислорода – FiO2. При вентиляции «здоровых» пациентов – 30-40%, у тяжёлых больных ИВЛ начинают с 100%, затем уменьшают до уровня, обеспечивающего достаточную оксигенацию артериальной крови.
Дополнительные параметры:
— Соотношение длительности вдоха и выдоха – I:E. Нормальное соотношение 1:2. Устанавливается непосредственно в настройках или изменяется путём подбора времени вдоха – Ti и времени «плато на вдохе» — Tinsp. Если соотношение задаётся врачом, то аппарат рассчитывает время на вдох с учётом заданной частоты дыхания и необходимости в инспираторной паузе (плато). Соответственно автоматически рассчитывается или также устанавливается врачом скорость вдоха – инспираторный поток ∆ V в литрах в минуту (л/мин) или скорость нарастания давления в дыхательных путях в мбар/с (FlowAcc в аппаратах Дрегер). Нормальные величины – 40-50л/мин или 30 мбар/с.
В некоторых аппаратах всё наоборот – врачом устанавливаются время вдоха (Ti), время «плато на вдохе» (Tinsp) и скорость вдоха ( ∆ V или FlowAcc). Врачу после всех этих установок необходимо проконтролировать полученное соотношение I:E. Если соотношение не нормальное, то надо напрягать мыслительный процесс и изменять-подбирать вышеперечисленные параметры. В аппаратах РО и старых Фазах соотношение I:E фиксировано – 1:2.
— Ограничение максимального давления в дыхательных путях – Pmax. Предохранят лёгкие пациента от баротравмы. В случае превышения установленной границы включается тревога и излишек газовой смеси стравливается в атмосферу. Обычно устанавливаемая величина Pmax – 30-40 см вод.ст. На некоторых аппаратах устанавливается нерегулируемый клапан разгерметизации, имеющий два положения – «открыто» и «закрыто». В открытом положении клапан срабатывает при превышении заданного давления (в РО-6 при 30см вод.ст.), в закрытом положении давление в контуре не ограничивается.
— Положительное давление в конце выдоха – ПДКВ – РЕЕР. Параметр вентиляции, который обычно используют у больных с рестриктивной диффузионной ОДН. «Физиологический» РЕЕР – 2-3 см вод.ст. не вредит всем больным и обычно создаётся самим аппаратом ИВЛ. Величина лечебного РЕЕР зависит от степени нарушения диффузионной способности и подбирается по газам крови – до нормализации напряжения кислорода в артериальной крови. Обычно используют 5-10, максимум 15 см вод.ст. Следует учитывать, что при повышении РЕЕР ухудшается легочной капиллярный кровоток и венозный возврат.
На старых моделях РО-6 возможность создания РЕЕР не предусмотрена, но его можно осуществить, уменьшая просвет патрубка выхлопа. Другой вариант –
шланг, одетый на патрубок выхлопа, опускают в ведро с водой. Изменяя глубину погружения шланга, меняют величину РЕЕР. Контроль РЕЕР осуществляют по манометру – на выдохе стрелка не доходит до 0 отметки на величину РЕЕР.
Аппараты, способные осуществлять данный режим ИВЛ
Любой современный аппарат, аппараты РО-5 и РО-6. Можно считать, что и частотные аппараты «Фаза», «Спирон» также осуществляют вентиляцию с контролем по объёму.
Область применения вентиляции с контролем по объёму
Обычно этот режим используют при проведении ИВЛ во время наркоза и при пробуждении пациентов, т.е. у пациентов со здоровыми лёгкими. С успехом можно использовать этот режим и у больных с обструктивными состояниями, особенно в период тяжёлой обструкции. При рестриктивной патологии лёгких данный режим может быть показан только при генерализованном и однородном поражении легочной паренхимы.
При обструктивных состояниях следует устанавливать минимальную ЧД – 10-12 в мин. ДО устанавливают исходя из должного веса пациента, но главным критерием является давление на вдохе. ДО может быть выше или ниже расчётного и подбирается таким образом, чтобы давление на вдохе составляло 45-50 см вод.ст. при тяжёлой обструкции (статус, немое лёгкое), и 35-40 см вод.ст. при умеренной обструкции. Соотношение I:E подбирают таким образом, чтобы осуществлялся полноценный выдох и аутоРЕЕР был не более 3-4 см вод.ст. Первоначально это соотношение может быть 1:3-4, но необходимо стремиться к его нормализации или даже инверсии при уменьшении обструкции и сохраняющейся гипоксемии. По возможности обеспечивают и плато на вдохе. На аппаратах РО и Фаза, где нет возможности изменять I:E, для оптимизации вентиляции меняют ЧД, уменьшая её до 7-8 в минуту. Первоначальная концентрация кислорода во вдыхаемой смеси 90-100%. Уменьшают при нормализации РаО2 (до 80 мм рт.ст.). Нормальный уровень РаСО2 для больных с хроническими обструктивными заболеваниями составляет 50-55 мм рт.ст.
При рестриктивной патологии режим с контролем по объёму не обеспечивает оптимальную вентиляционную поддержку. Особенно «нежелателен» при очаговом, негенерализованном поражении лёгких, так как при повышенной жесткости легких создается высокое давление в дыхательных путях, что чревато баротравмой. ЧД следует устанавливать минимальную – 10-12 в мин. ДО устанавливают исходя из должного веса пациента, но главным критерием является давление на вдохе. ДО может быть ниже расчётного и подбирается таким образом, чтобы давление на вдохе составляло не более 25-30 см вод.ст. Более высокое давление при локальных поражениях легочной паренхимы может привести к баротравме.
Соотношение I:E поддерживают нормальным. По возможности обеспечивают максимальное по длительности плато на вдохе. Для этого можно увеличить скорость вдоха, но опять же – следя за величиной максимального давления на вдохе.
Первоначальный РЕЕР – 7-8 см вод.ст. Увеличивают при сохраняющейся гипоксемии под контролем гемодинамики до 15 см вод.ст.
При явлениях тяжёлой сердечно-сосудистой недостаточности, когда увеличение РЕЕР сопровождается ухудшением гемодинамики, собственные наблюдения показали эффективность сочетания умеренного РЕЕР (7-10 см вод.ст.) и инверсии – I:E = 1:1-1,5.
На аппаратах РО и Фаза, где нет возможности изменять I:E, для оптимизации вентиляции меняют ЧД, уменьшая её до 7-8 в минуту и максимально увеличивая время вдоха. Периодически (но не постоянно) можно увеличивать ДО, чтобы давление на вдохе составляло 25-30 см вод.ст.
Первоначальная концентрация кислорода во вдыхаемой смеси 90-100%. Уменьшают FiO2 при нормализации РаО2 (до 90 мм рт.ст.). Повышенный уровень РаСО2 до достижения нормальной оксигенации можно считать некритичным. Нормальные, а тем более сниженные показатели РаСО2 при сохраняющейся гипоксемии можно считать признаком неправильно подобранных параметров ИВЛ.
Вентиляция с контролем по давлению
Обозначение — PCV (Pressure Control Ventilation) — вентиляция с управляемым давлением; BIPAP (Biphasic Positive Airway Pressure) -двухфазное положительное давление в дыхательных путях. Другие названия: PCV+, DuoPAP, SPAP, BiLevel.
Основные параметры:
— Инспираторное (пиковое) давление – Pinsp (Ppeak). В норме 12-15 см вод.ст. Подбирается так, чтобы величина ДО соответствовала расчётной по должной массе тела (см.стр.36).
— Частота дыхания – ЧД – f. Нормальная величина 12-16 в минуту.
— Концентрация кислорода – FiO2. При вентиляции «здоровых» пациентов – 30-40%, у тяжёлых больных ИВЛ начинают с 100%, затем уменьшают до уровня, обеспечивающего достаточную оксигенацию артериальной крови.
Дополнительные параметры:
— Соотношение длительности вдоха и выдоха – I:E. Нормальное соотношение 1:2. Устанавливается непосредственно в настройках или изменяется путём подбора времени вдоха – Ti. При использовании режима PCV у больных с тяжёлой рестриктивной патологией лёгких иногда используют соотношение 1:1,5 – 1:1.
— Положительное давление в конце выдоха – ПДКВ – РЕЕР. Параметр вентиляции, который обычно используют у больных с рестриктивной диффузионной ОДН. «Физиологический» РЕЕР – 2-3 см вод.ст. не вредит всем больным и обычно создаётся самим аппаратом ИВЛ. Величина лечебного РЕЕР зависит от степени нарушения диффузионной способности и подбирается по газам крови – до нормализации напряжения кислорода в артериальной крови. Обычно используют 5-10, максимум 15 см вод.ст.
Аппараты, способные осуществлять данный режим ИВЛ
Любой современный аппарат.
Область применения вентиляции с контролем по давлению
Этот режим может использоваться при проведении ИВЛ во время наркоза и при пробуждении пациентов, т.е. у пациентов со здоровыми лёгкими. При рестриктивной патологии лёгких данный режим является основным и наиболее эффективным.
ЧД устанавливают нормальное – 14-16 в мин. Инспираторное давление устанавливают таким образом, чтобы обеспечить расчетный ДО (исходя из должного веса пациента), при этом инспираторное давление может быть гораздо выше нормальной величины (>20 см вод.ст.).
Соотношение I:E – 1:1,5. Первоначальный РЕЕР – 7-8 см вод.ст.
При сохраняющейся гипоксемии можно попробовать уменьшить ЧД до 10 в минуту или изменить I:E до 1:1, или же применить приём «рекрутмент», а при тяжёлом повреждении лёгких — концепцию «открытых лёгких».
При достижении приемлемой оксигенации, в первую очередь уменьшают FiO2 до 35-40%. При сохраняющейся стабильности уменьшают РЕЕР до 6-8 см вод.ст. и инспираторное давление до той величины, при которой обеспечивается нормальный ДО.
При обструктивных состояниях этот режим применять не следует.
Приём рекрутмента применяют у больных с признаками микроателектазирования, развившимся после гиповентиляции или на фоне интерстициального отёка лёгких. Так как этот приём считается достаточно жёстким и может привести к баротравме, необходимо быть уверенным в том, что паренхима лёгких не подвержена тяжёлой деструкции. Диагностическим критерием может служить рентгенография лёгких – наличие выраженных очаговых изменений будет противопоказанием для данного метода лечения.
Суть приёма заключается в достаточно быстром раздувании спавшихся – ателектазированных альвеол путём ступенчатого повышения уровня инспираторного давления и РЕЕР. Практически это осуществляется следующим образом:
— Если аппаратом предусмотрено тревога или ограничение Pmax в режимах PCV или BIPAP, то необходимо повысить границу срабатывания до 55-60 см вод.ст.;
— Каждые 20-30 секунд, т.е. после каждых 6-7 вдохов повышают инспираторное давление и РЕЕР на 3-5 cм вод.ст. Например, если при исходном инспираторном давлении 19 см вод.ст. и РЕЕР 7 см вод.ст. разница составляет 12 см вод.ст., а общее давление на вдохе — 26 см вод.ст. (20+7), то в течении 2-3 минут давление на вдохе повышают до 50 см вод.ст. При этом разница в 12 см вод.ст. сохраняется. Далее также дискретно снижают инспираторное давление и РЕЕР почти до исходных величин. При этом наблюдают за изменением сатурации – она может увеличиваться и это служит критерием эффективности приёма, т.е. расправляются ателектазированные альвеолы и улучшается оксигенация. При каком-то давлении сатурация может начать уменьшаться – это является признаком превышения необходимого давления – задавливаются легочные капилляры. После возвращения к исходным параметрам оксигенация должна повыситься, что подтверждается при контроле газов крови.
— Более жёсткий вариант рекрутмента – инспираторное давление повышают более интенсивно чем РЕЕР, т.е. разница между инспираторным давлением и РЕЕР на каждой ступени увеличивается. Соответственно увеличивается и дыхательный объём.
При любом варианте рекрутмента, после его проведения, инспираторное давление устанавливают такое, при котором обеспечивается нормальный для этого больного ДО. Следует помнить, что при вентиляции с контролем по давлению необходимо постоянно следить за величиной ДО, которая может постоянно меняться – увеличиваться при «раскрытии» альвеол или уменьшаться при ателектазировании.
При положительной динамике, когда начинает прирастать ДО, необходимо уменьшать и инспираторное давление, вентилируя больного его нормальным-расчетным ДО. При отрицательной динамике, когда ДО уменьшается, необходимо увеличивать инспираторное давление, опять же – стремясь обеспечить расчетный ДО. В течении суток требуется постоянная, чуть ли не ежечасная коррекция инспираторного давления для постоянного поддержания нормального-расчетного ДО.
Концепция открытых лёгких
Этот приём считается более щадящим и применятся при тяжёлом или очаговом паренхиматозном поражении лёгких.
Тактика его проведения аналогична рекрутменту, но повышение инспираторного давления и РЕЕР осуществляют с интервалом 20-30 минут на величину 2-3 см вод.ст. Проводится постоянный контроль сатурации и гемодинамики. В какой-то момент альвеолы раскрываются и сатурация увеличивается. В этот момент прекращают приращивание давления и начинают его снижать до исходных величин таким же темпом и с той же дискретной величиной.
Если во время прироста давления возникают или усугубляются гемодинамические расстройства, то проведение приёма прекращают. После стабилизации состояния на фоне кардиотонической поддержки и инфузионной терапии, приём проводят повторно.
Санация трахеобронхиального дерева (ТБД)
Своевременная и правильная санация ТБД является непременным условием поддержания проходимости дыхательных путей. Значение данной процедуры трудно переоценить. Без поддержания достаточной проходимости дыхательных путей невозможно говорить об обеспечении приемлемой внешней вентиляции, оксигенации и вообще об эффективности ИВЛ. Процедура аспирации секрета и мокроты из трахеи и бронхов на первый взгляд кажется очень простой, но к ней надо подходить ответственно и выполнять по определенным общепринятым правилам и протоколам.
Показания к аспирационной санации устанавливаются персоналом на основании признаков скопления мокроты у больного во время ИВЛ:
— хаотичные кашлевые движения пациента;
— видимая мокрота через прозрачную стенку эндотрахеальной трубки;
— увеличение пикового давления при объемной вентиляции;
— появление крупнопузырчатых хрипов при аускультации над областью трахеи;
Оборудование и принадлежности для аспирации:
— вакуумный отсос с регулятором отрицательного давления и емкостью для отсасываемой жидкости;
— одноразовый стерильный аспирационный катетер с мягким эластичным наконечником, дополнительным боковым дистальным отверстием и Т-образной вставкой в основании катетера с отверстием вакуум-контроля; наружный диаметр аспирационного катетера не должен превышать половину внутреннего диаметра эндотрахеальной или трахеостомической трубки;
— стерильные медицинские перчатки;
— стерильный физиологический раствор (для промывания катетера и/или возможных трахеальных инстилляций);
— мешок Амбу, подключенный к источнику кислорода.
Минимальный обязательный мониторинг во время санации включает пульсоксиметрию. По возможности также мониторируют ЭКГ и ЧСС.
Подготовка больного к санации:
1. Если планируется аспирация мокроты только из трахеи, положение больного — на спине; если планируется также санация из главных бронхов, голову больного поворачивают в сторону, противоположную санируемому бронху. Возможна также санация в положении больного на боку, особенно сразу после вибромассажа одной из половин грудной клетки.
2. За 2-3 минуты до санации увеличивают подаваемый дыхательный объем на 10-15 % (при объемной ИВЛ).
3. Проводят преоксигенацию 100 % кислородом в течение, по крайней мере, 1 минуты перед санацией.
Последовательность действий при санации:
1. Аспирационный катетер подсоединяют к шлангу вакуумного отсоса. Дистальную часть катетера извлекают из упаковки или антисептического раствора (р-р фурацилина или диоксидина) только непосредственно перед введением в трахею.
2. Устанавливают отрицательное давление (не более 70-100 см вод.ст.).
3. Коннектор эндотрахеальной (трахеостомической) трубки отсоединяют с дыхательного контура либо открывают крышку дополнительного прямоугольного адаптера.
4. Катетер осторожно вводят в эндотрахеальную (трахеостомическую) трубку на необходимую глубину, при этом отверстие в основании катетер оставляют открытым. Почувствовав препятствие, катетер далее насильно не продвигают, а наоборот, вытягивают обратно на 1-2 см.
5. Закрывают пальцем отверстие вакумконтроля в основании катетера. При этом, собственно, и происходит удаление секрета и мокроты через катетер. Длительность такой процедуры не должна превышать 10-15 секунд.
6. После извлечения катетера его промывают стерильным физиологическим раствором и вновь, при необходимости, аспирацию повторяют.
7. В процессе санации длительность отсоединения больного от респиратора не должна превышать 1 минуту.
8. При ухудшении состояния больного (резкое снижение SaО2, цианоз, бради- или тахикардия, аритмии, судороги, нарушение сознания и т. д.) санацию немедленно прекращают и возобновляют ИВЛ.
9. Если в процессе санации аспирируется очень густая слизь и/или мокрота, то рекомендуются внутритрахеальные инстилляции 5-8 мл физиологического раствора с последующей его аспирацией.
По окончании процедуры санации продолжают ИВЛ 100 % кислородом в течение 2-3 минут, после чего возвращаются к предыдущей концентрации кислорода.
В процессе длительной ИВЛ показано орошение трахеи для предотвращения скопления и загустевания мокроты. Не следует для этого применять ферментативные препараты типа хемотрипсина, т.к. они обладают определённой агрессивностью по отношению к слизистой трахеи и бронхов. Их назначение – разжижение вязкой мокроты при тяжёлой обтурации бронхов и бронхиол. Для орошения оптимально использовать раствор аминокапроновой
кислоты с добавлением антисептика или антибиотика (при гнойном эндобронхите) и гормонов.
Состав следующий:
— кислота аминокапроновая 5% — 100 мл
— физиологический раствор NaCl – 100 мл
— диоксидин 0,5% — 10 мл
— преднизолон 60 мг (дексаметазон 8 мг)
Этот раствор можно вводить с помощью ингалятора аппарата ИВЛ, инфузоматом или капельно со скоростью 2-3 капли в минуту в интубационную трубку через тонкую иголку. Можно заливать шприцом каждые полчаса по 2-3 мл. При этом хорошо разжижается мокрота и облегчается санация, предотвращается образование корочек и развитие гнойно-геморрагического эндобронхита.
Возможные осложнения процедуры санации трахеи:
— гипоксемия;
— брадикардия, остановка сердечной деятельности;
— тахикардия, аритмии сердца (в основном, экстрасистолия);
— травмирование слизистой оболочки трахеи;
— бронхоспазм;
— артериальная гипертензия, повышение ВЧД (при сопутствующих активных кашлевых толчках).
Метод аспирационной санации с отсоединением или разгерметизацией дыхательного контура широко применяется в практике ИВЛ, но имеет определенные недостатки. Во-первых, увеличивается риск инфекционных осложнений со стороны легких, трахеобронхиального дерева, так как добиться абсолютной стерильности во время процедуры невозможно.
Во-вторых, при разгерметизации контура полностью теряется уровень PEEP, что для ряда пациентов имеет принципиальное значение (особенно при PEEP > 7—8 см вод.ст.). Утрата PEEP при тяжелой рестриктивной патологии (РДСВ) способствуют экспираторному альвеолярному коллапсу и ухудшению оксигенации. После каждой процедуры санации у таких больных приходится повторять прием рекрутмента или «открытия легких». Вот почему в последние годы предпочтение отдается «закрытой» системе санации, когда стерильный катетер заключен в герметичную пластиковую оболочку и постоянно присоединен через специальный адаптер к эндотрахеальной трубке. При необходимости аспирации врач или медицинская сестра вводят катетер в трахею через оболочку, не прикасаясь к нему, и так же его извлекают. При этом контур остается герметичным, PEEP не теряется, снижается риск инфекционных осложнений со стороны больного и персонала.
После аспирационной санации трахеи проводят очистку и обработку полости рта: другим, более широким катетером аспирируют скопившуюся во рту слизь, слюну, затем дважды в сутки полость рта обрабатывают слабым раствором фурацилина или перекиси водорода.
При массивной антибактериальной терапии показано орошение слизистой оболочки рта водным раствором нистатина 2—3 раза в сутки.
При необходимости более полной и тщательной санации ТБД применяют современные гибкие фибробронхоскопы с регулируемым изгибом дистальной части.
Основными показаниями для санационной бронхоскопии являются:
— избыточная слизе- или секретопродукция в дыхательных путях;
— очень вязкая и густая мокрота;
— необходимость лаважа ТБД во время астматического статуса («немые легкие»);
— аспирационный синдром;
— аускультативное ослабление дыхания с одной из сторон легких после исключения неправильного стояния эндотрахеальной трубки и пневмо- и гидроторакса;
— необходимость удаления слизистых (гнойных) «пробок» или инородных тел из отдельных участков бронхиального дерева.
Процедуру бронхоскопии выполняют после преоксигенации 100% кислородом в течение 2—3 минут; некоторые больные требуют дополнительной седативной терапии во время бронхоскопии. При ухудшении состояния больного (гипоксемия, падение SaО2, аритмии, гемодинамические нарушения и т. д.) манипуляцию немедленно прекращают. В целом своевременно проведенная бронхоскопия является очень действенным средством поддержания проходимости дыхательных путей. В большинстве случаев после бронхоскопической санации существенно улучшаются аускультативная картина в легких, объективные показатели оксигенации и легочной механики.
Первоначально для проведения механической ИВЛ в подавляющем большинстве случаев используют интубацию трахеи эндотрахеальной трубкой. Следует только напомнить, что при наличии времени и возможности дистальную часть трубки следует смазать кортикостероидной мазью, с целью уменьшения реакции слизистой оболочки при контакте с трубкой.
Герметичность дыхательных путей достигается за счет раздувания манжеты воздухом через шприц. Давление в манжете не должно превышать 15—16 мм рт.ст., в противном случае увеличивается риск пролежней слизистой оболочки трахеи. С другой стороны, надо следить за достаточно полным раздуванием манжеты, иначе возможна утечка подаваемой дыхательной смеси, а также увеличивается риск затекания содержимого полости рта и/или пищевода в нижние дыхательные пути.
В процессе ИВЛ необходимо следить, чтобы эндотрахеальная трубка была прочно закреплена у входа в полость рта. Способы фиксации могут быть различными: с помощью медицинского пластыря, специальных креплений и т.д.
Во время ИВЛ обязательно следят за тем, чтобы эндотрахеальная трубка не перегибалась, а также не сжималась зубами больного. Для профилактики «перекусывания» трубки применяют специальные эластичные загубники, а при их отсутствии — свернутый бинт между зубами рядом с трубкой.
Имеет значение и прочность контакта коннектора эндотрахеальной трубки с ее стенкой. Если коннектор относительно свободно вращается или скользит в трубке, его необходимо срочно заменить на более широкий. Место соединения эндотрахеальной трубки с ее коннектором — одно из наиболее опасных в плане разгерметизации контура!
С целью профилактики пролежней слизистой оболочки трахеи через каждые 3-4 часа манжету частично сдувают, трубку смещают на 1-1,5 см вверх или вниз и вновь раздувают манжету. Таким образом, зона наибольшего давления манжеты на слизистую периодически меняется, что снижает риск трофических изменений.
Переинтубацию трахеи обычно проводят через каждые двое (максимум трое) суток ИВЛ. Это позволяет предотвратить интенсивную бактериальную контаминацию трубки и быть уверенным в ее проходимости.
Трахеостомия применяется при длительной ИВЛ, а также изначально в случаях, когда интубация трахеи значительно затруднена или невозможна.
Необходимо отметить, что единого мнения о сроках перехода с эндотрахеальной интубации на трахеостомию во время длительной ИВЛ до сих пор нет. При адекватном уходе и своевременной переинтубации эндотрахеальная трубка может оставаться в трахее без серьезных осложнений до 2 недель и более. Но это скорее исключение, чем правило. К явным недостаткам длительного нахождения эндотрахеальной трубки, безусловно, относятся:
— раздражающее действие на ротоглотку, гортань, постоянно открытый рот, что особенно плохо переносят больные в сознании;
— худшие условия для обработки полости рта;
— далеко не всегда адекватная аспирационная санация ТБД, особенно при большом количестве мокроты;
— невозможность глотания, что исключает энтеральное питание через рот без гастрального зонда;
— при интубации через нос — частое развитие синуситов, в том числе гнойных.
В тоже время больные (особенно в сознании) значительно лучше переносят наличие трахеостомической трубки, чем эндотрахеальной. Она позволяет им закрывать рот, самостоятельно глотать слюну, воду, пищу. Через трахеостому легче и лучше проводить санацию ТБД, при отсоединении от контура больные самостоятельно и относительно легко откашливают мокроту, что затруднительно при эндотрахеальной интубации. Сопротивление трахеостомической трубки значительно меньше, чем эндотрахеальной, так как она короче и, как правило, шире — это обстоятельство облегчает спонтанное дыхание больного при его отключении от аппарата в процессе «отучения» от ИВЛ.
Можно считать, что вопрос о трахеостоме нужно радикально решать не позже чем на 5-6-й день ИВЛ. Если врач считает, что ИВЛ продлится еще в течение не более 2—3 суток, большого смысла выполнять трахеостомию нет и целесообразно заканчивать ИВЛ на эндотрахеальной трубке. Если же явно предполагается более длительная ИВЛ, то рекомендуется безотлагательная трахеостомия.
Таким образом, предпочтительным способом доступа к дыхательным путям при длительной ИВЛ является трахеостомия, а при ИВЛ до 6-7 дней — эндотрахеальная трубка.
Список литературы
1. Сатишур О.Е. Механическая вентиляция лёгких. М.: Мед.лит., -2006 г.
2. Белебезьев Г.И., Козяр В.В. Физиология и патофизиология искусственной вентиляции легких. Киев, -2003 г.
3. Бутылин Ю. П., Бутылин В. Ю., Бутылин Д. Ю. Интенсивная терапия неотложных состояний. Киев. 2003 г.
4. Вайман В.А., Аваков В.Е. Критические и неотложные состояния в медицине.
5. Гриппи М. А., Патофизиология легких. Санкт-Петербург. 2001 г.
6. Зильбер А. П., Этюды критической медицины, том II, Респираторная медицина. Петрозаводск. 1996 г.
7. Кассиль В. Л., Лескин Г. С, Выжигина М. А., Респираторная поддержка. Москва «Медицина». 1997 г.
8. Малышева В. Д., Интенсивная терапия. Москва «Медицина». 2003 г.
9. Шурыгин И. А., Мониторинг дыхания в анестезиологии и интенсивной терапии. Санкт-Петербург. 2003 г.
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Алгоритм проведения реанимации: как выглядит базовая доврачебная реанимация?
После прекращения кровообращения необратимые изменения в мозге наступают через 3—4 минуты. После этого спасение человека маловероятно, поэтому в экстренных ситуациях помощь придется оказывать тем, кто находится рядом, не дожидаясь скорой. Каков алгоритм проведения реанимации в этом случае, расскажет MedAboutMe.
Как определить, что человеку нужна реанимация?
Не каждый пострадавший нуждается в реанимационных мероприятиях. Проводят их лишь в том случае, если у человека отсутствуют дыхание и пульс.
- По рекомендациям МЧС России, первое, что следует сделать — проверить, находится ли человек в сознании. Для этого можно аккуратно тормошить его и громко задавать вопросы о его состоянии.
- Если реакции нет, надо проверить дыхание. Сначала освобождают дыхательные пути — если во рту что-то есть, достают пальцами, обернутыми куском ткани. Если исключены травмы шеи, можно запрокинуть голову, если нет — просто постараться выдвинуть вперед нижнюю челюсть. Дальше следует оценить движение грудной клетки, дыхание также можно проверить, подставив руку возле носа или рта пострадавшего.
- У человека без сознания надо прощупать пульс. Лучше всего делать это на крупных сосудах — бедренной (в паху) или сонной артерии (на шее).
Любому пострадавшему нужно обязательно вызвать скорую. Если пульс и дыхание есть, человека укладывают на бок, чтобы он мог свободно дышать. Если пульс и сердцебиение отсутствуют, начинают базовую реанимацию.
Непрямой массаж сердца
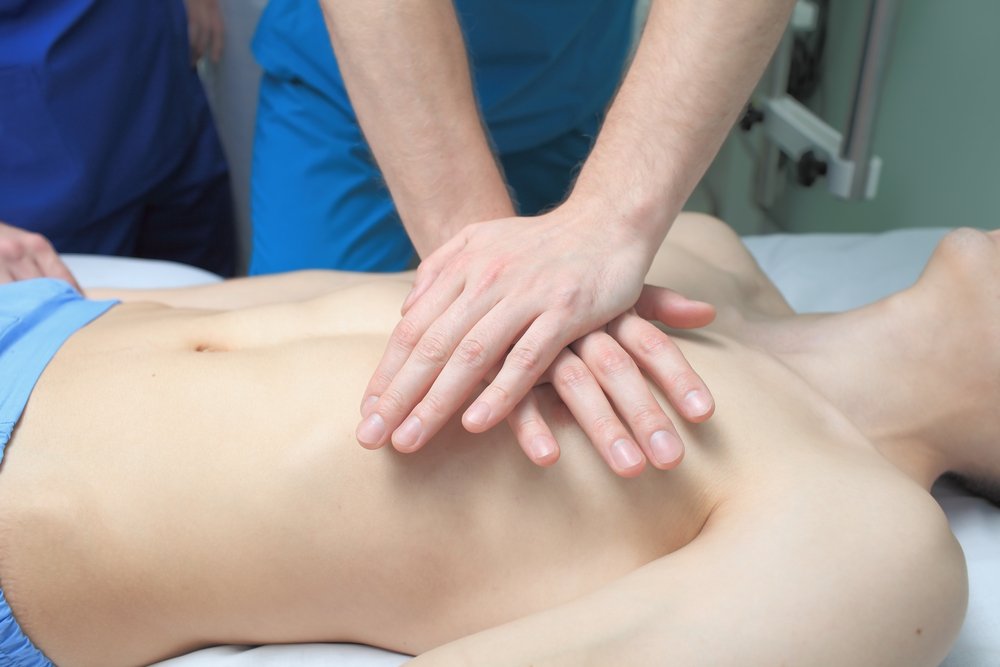
По новым стандартам проведения реанимации достаточными действиями будет непрямой массаж сердца.
- Пострадавшего нужно положить на спину на жесткую поверхность.
- Скрестить ладони, выпрямить руки в плечах и ритмично надавливать на центр грудины. Руки должны находиться перпендикулярно к телу пострадавшего.
- Давление должно быть достаточным, грудина должна прогибаться на 5—6 сантиметров.
- Частота надавливаний — 100—120 в минуту.
Непрямой массаж сердца нужно проводить до прибытия скорой или прекращать в том случае, если у человека появились признаки дыхания и сердцебиения. Данные действия лучше проводить с помощником, сменяясь с ним каждые две минуты.
Искусственное дыхание
Стандартная сердечно-легочная реанимация (СЛР) сочетает непрямой массаж сердца и искусственное дыхание: 30 нажатий и 2 вдоха с интервалом в 10 секунд. Однако остановка массажа сердца даже на этот короткий промежуток времени ухудшает результаты СЛР у взрослых. Что касается детей, согласно American College of Cardiology, полная и правильно проведенная СЛР более эффективна для предотвращения неврологических осложнений. При этом врачи отмечают, что только непрямой массаж сердца все равно лучше, чем отсутствие реанимационных действий.
Искусственное дыхание может быть небезопасно для человека, оказывающего помощь, поскольку повышает риск инфицирования. Поэтому если принято решение все же проводить такие действия, лучше использовать мешок Амбу.
Ошибки при проведении СЛР
Наиболее частая ошибка — прерывание непрямого массажа сердца. Особенно опасны промежутки более 10 секунд.
Самым распространенным осложнением базовой реанимации, по данным МЧС России, является перелом ребер из-за сильного давления на грудину. Это достаточно неприятное последствие, но, по данным исследования испанских врачей, глубокая компрессия значительно повышает шансы на выживание. Поэтому не стоит отказываться от проведения реанимации или проводить ее недостаточно интенсивно, опасаясь перелома ребер.
Опубликовано 19.10.2021 22:56
Использованные источники
Mechanical CPR: Who? When? How? / Poole K., Couper K., Smyth M.A., et al. // Critical Care – 2018
Compression-Only Versus Rescue-Breathing Cardiopulmonary Resuscitation After Pediatric Out-of-Hospital Cardiac Arrest / Naim M.Y., Griffis H.M., Berg R.A., et al. // Journal of the American College of Cardiology – 2021 – №78
Association of Bystander Cardiopulmonary Resuscitation With Overall and Neurologically Favorable Survival After Pediatric Out-of-Hospital Cardiac Arrest in the United States: A Report From the Cardiac Arrest Registry to Enhance Survival Surveillance Registry / Naim M.Y., Burke R.V., McNally B.F., et al. // JAMA Pediatrics – 2017 – №171
Improving CPR Performance / Nassar B.S., Kerber R. // Chest – 2017 – №152
Monitoring chest compression quality during cardiopulmonary resuscitation: Proof-of-concept of a single accelerometer-based feedback algorithm / González-Otero D.M., Ruiz J.M., Ruiz de Gauna S., et al. // PLoS One. – 2018 – №13