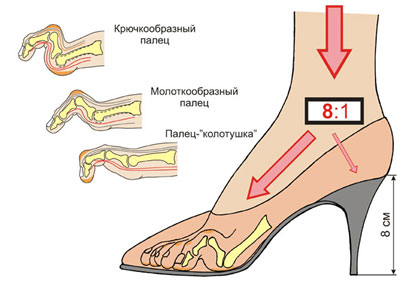
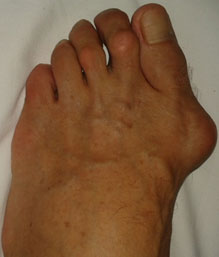
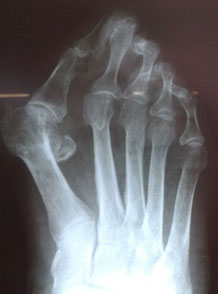
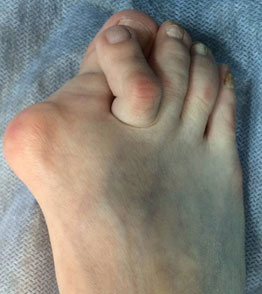
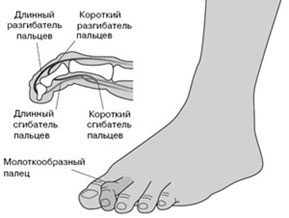
Молоткообразные пальцы на ногах: причины, диагностика и особенности лечения
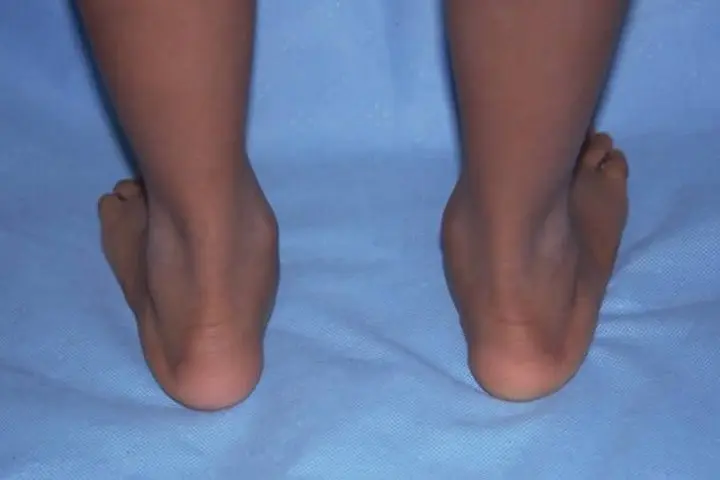
Молоткообразная деформация пальцев стопы
При деформации стопы пальцы искривляются, по форме они становятся похожи на молоточки. Их так и называют – молоткообразные пальцы. Патология формируется в течение длительного времени – более года. Если не принимать меры при первых проявлениях заболевания, позже, чтобы вернуть возможность свободно ходить, потребуется хирургическое вмешательство и длительный восстановительный период. А в тяжелых случаях человек может стать инвалидом.
Этиология заболевания
Кости ступни переплетены мышцами и связками, поддерживающими ее свод. Если 1 косточка сдвинулась, патологические изменения произойдут со всей стопой.
Искривление пальцев на ногах может начинаться с появления вальгусной деформации, когда основание большого пальца выпирает, образуя косточки или шишки, которые воспаляются и болят. Внутреннее строение стопы изменяется, ноги начинают быстро уставать, может стать другой и походка. При развитии аномалии постепенно первый палец вытесняет другие пальчики, они искривляются, становятся менее подвижными и начинают фиксироваться в согнутом положении.
Если в эту стадию переходит искривление мизинца, то болезненные ощущения человек начинает испытывать постоянно. Когда пальцы отводятся назад из-за избыточного давления мышцы, регулирующей их подвижность, деформируются фаланги. В местах их соприкосновения с обувью от постоянного трения кожа затвердевает, образуются чувствительные к касаниям мозоли.
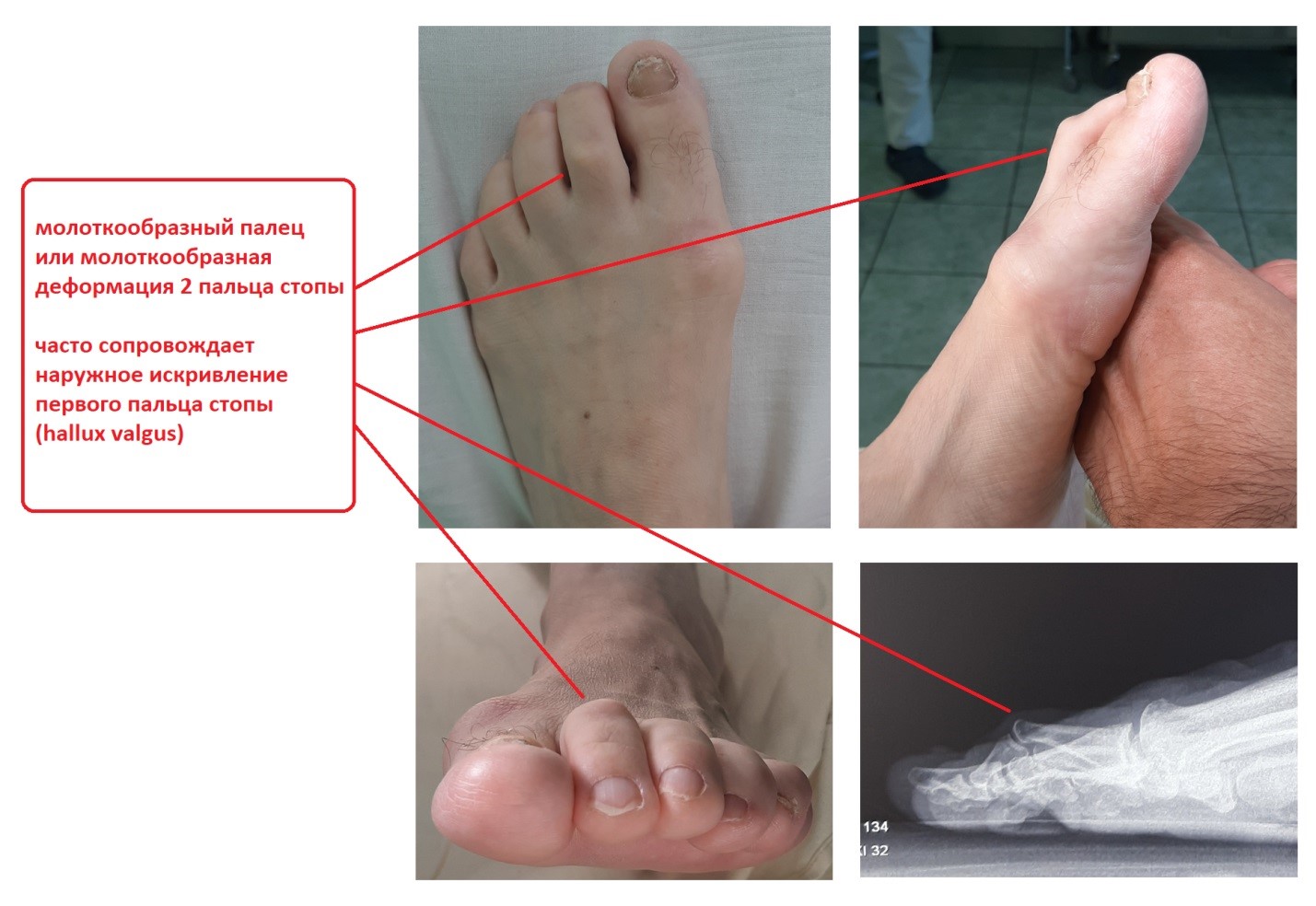
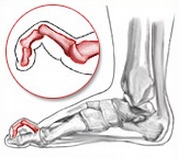
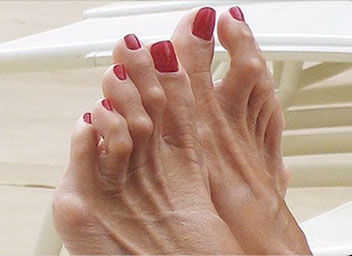
Чаще всего молоткообразный палец – второй, хотя деформироваться может любой, кроме большого. Это происходит потому, что у многих людей второй палец длинный, упираясь в носок обуви, он постоянно сгибается в проксимальном межфаланговом суставе.
Специалисты считают вальгусную деформацию главным фактором появления искривлений наравне с поперечным плоскостопием. При прогрессировании последнего опускается 2-я плюсневая кость, связки и сухожилия натягиваются и вынуждают приподняться проксимальные фаланги.
Стопа деформируется при сильной и постоянной нагрузке на нее, например, при занятиях танцами или балетом, спортом, в т. ч. тяжелой атлетикой. Кроме того, молоткообразные пальцы стопы формируются при влиянии таких факторов:
- артритов;
- полой стопы (стопы с чрезмерно высоким сводом);
- особенностей строения ступни;
- травм суставов;
- избыточного веса;
- поражения кожных покровов ступни.
Нервно-мышечные заболевания (множественный склероз, детский церебральный паралич) и нарушенное кровообращение в ногах (например, при диабете или сердечно-сосудистых заболеваниях) также могут провоцировать деформацию ступней.
Следует обратиться за консультацией к специалисту, если вы обнаружили даже один или несколько из таких признаков:
- происходит перераспределение точек опоры с подушечек на головку трубчатых коротких (плюсневых) костей в области средней фаланги;
- появляется ощущение натяжения;
- беспокоит вальгусная деформация;
- появилась боль при ходьбе;
- сложно подобрать комфортную обувь;
- стопы выглядят неэстетично.
Следует обратить внимание на здоровье ног, если происходит онемение пальцев. Его может вызвать слишком тесная или неудачная форма модели либо грубый материал.
При сдавливании стопы ухудшается кровообращение, в первую очередь немеет большой палец и мизинец, а к вечеру, когда ноги отекают, давление на них усиливается.
Нередко молоткообразным называют любое искривление пальцев ног. Но хирурги-ортопеды различают когтеобразную деформацию, при которой искривляются оба межфаланговых сустава и пальцы скрючиваются.
Любая деформация приводит к образованию мозолей в верхней и нижней части стопы и натоптышей, которые доставляют боль при движении. Могут появиться ранки и нагноения. Сильный дискомфорт возникает, когда образуется стержневая мозоль. Человек не может встать на цыпочки.
Чрезвычайно болезненна деформация, если пальцы неподвижны настолько, что их уже нельзя выпрямить руками. Это происходит из-за сформировавшихся спаек между сухожилием и суставом, от которых головки плюсневых костей испытывают дополнительные нагрузки. Загнутыми могут оказаться все фаланги.
Диагностика и лечение
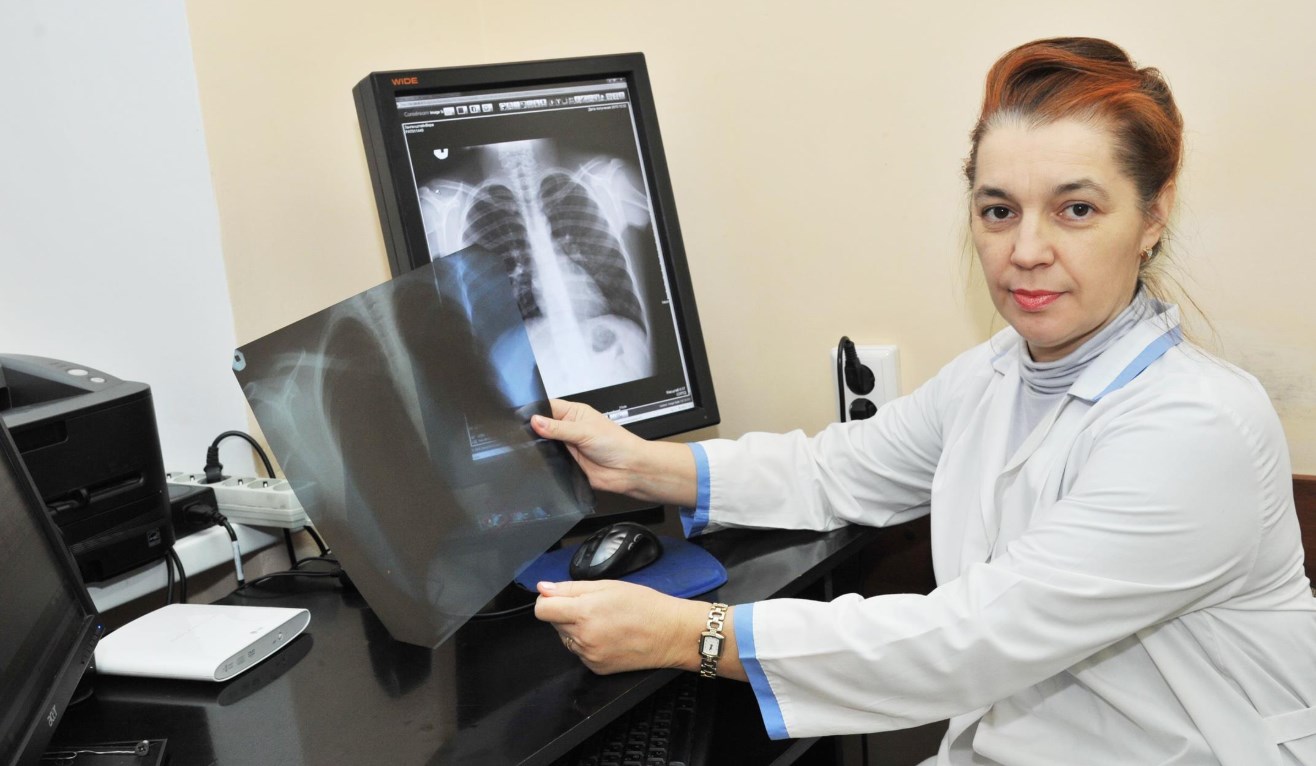
Для определения степени поражения суставов делают обзорный рентген стопы в 3 проекциях. Врач-ортопед проводит визуальный осмотр и пальпацию, выявляет факторы риска и сопутствующие заболевания.
При выборе метода лечения молоткообразные пальцы на ногах рассматриваются не как отдельная патология, а в комплексе со всем поперечным отделом стопы.
Если искривление нефиксированное, операцию не назначают. Для снижения симптомов и прогрессирования деформации сначала применяют консервативное лечение. Если оно не помогает, палец на ноге мешает полноценно двигаться, то назначается операция. Легче исправить искривления, когда нет еще тяжелых осложнений.
Без операции
Когда пальцы деформированы, надо носить удобную обувь на низком каблуке, с широким носом и стельками-супинаторами. По рекомендации врача используют такие фиксаторы:
- ортопедические разделители пальцев;
- силиконовые напальчники;
- гелевые вкладыши под стопы;
- лонгеты.
Все это защищает от трения в обуви, не дает пальцам скрещиваться. В зависимости от степени деформации прокладки и фиксаторы носят несколько месяцев или лет.
Пациенту назначают лечебный массаж и гимнастику для укрепления свода стопы, которые он делает в домашних условиях.
Для снижения болезненных ощущений применяют народные способы: травяные ванночки, ополаскивания.
Перед сном ухаживают за ногами следующим образом:
- Делают теплые ножные ванночки, чередуя содовые и мыльные (с детским мылом).
- В воде несколько раз разгибают деформированный палец, при этом отводя большой в сторону.
- После процедуры кожу насухо вытирают и смазывают кремом для ног.
Такой уход не устранит искривление, но приостановит его развитие. Для контроля необходимо 1 раз в 3 месяца обращаться к врачу.
Хирургическое лечение
Операцию по коррекции деформации делают под проводниковой или местной анестезией. Методика зависит от вида и типа искривления и наличия у пациента сопутствующих заболеваний. Может быть выбрана симптоматическая операция по удалению косточки на большом пальце или сложная радикальная, при которой врач делает следующее:
- глубокую пластику связок и костей стопы;
- формирование свода;
- ликвидацию плоскостопия.
Если молоткообразность появилась из-за длинного 2-го пальца, то его укорачивают одновременно с устранением дефекта. Если сустав деформирован сильно и неподвижен, удаляют его часть с вывихом, после чего стопа гипсуется на месяц. При онемении пальца может потребоваться разрезание сухожилия и удаление части кости.
Для фиксации используют спицы, винты и титановые внутрикостные импланты. Спицы удаляют через 1 месяц, винты – через 6-12, а импланты остаются в кости навсегда, что считается нежелательным.
Поэтому хирурги могут использовать, если нет противопоказаний, специально созданные для таких операций биодеградируемые винты, которые рассасываются в кости в течение 2 лет
Существует мини-инвазивная методика для выпрямления деформированных пальцев – чрескожная. Металлические фиксаторы в этом случае не применяются, поэтому и не требуется повторной операции для их удаления после срастания костей. В коже делают проколы диаметром 2 мм, в которые вводится фреза с заточкой. При операции устраняются дефекты, костям обеспечивается функционально выгодное положение. Пальцы фиксируются эластичной повязкой.
Швы после такой операции снимают через 10-14 дней, двигаться и ходить можно через 5-7 часов, а домой пациенты уезжают в день операции или через сутки.
В дополнение к хирургическим инструментам используют лазер – для удаления мозолей и других дефектов на мягких тканях.
Восстановление и профилактика
Главная задача реабилитации – возвратить пальцам подвижность, восстановить тонус и баланс мышц голени и стопы. Для этого после операции пациент должен делать следующее:
- не перегружать ногу, при необходимости использовать костыли;
- нормализовать кровоток в ноге, держа ее в приподнятом положении;
- носить в течение 4-5 недель специальную обувь, разгружающую передний отдел стопы;
- содержать ногу в чистоте и сухости, чтобы избежать инфицирования;
- употрeблять пищу, богатую витаминами Е, В, D.
Послеоперационное лечение длится 4-6 недель. В большинстве случаев пациенты возвращаются к нормальной жизни через 2-3 недели, но на полное восстановление может понадобиться несколько месяцев. После удаления спиц врач назначает комплекс специальных упражнений.
Негативно влияют на восстановление такие факторы:
- преклонный возраст;
- курение;
- плохая циркуляция крови;
- несоблюдение рекомендаций врача.
Чтобы молоткообразная деформация пальцев ног не вернулась, летом необходимо как можно больше ходить босиком. Полезно регулярно выполнять такое упражнение: вытянув ноги в положении сидя, сгибать и выпрямлять пальцы. Необходимо носить только удобную обувь, а для контроля над процессом восстановления и его корректировки посещать врача.
Молоткообразная и когтеобразная деформация пальцев ног: ТОП-10 корректоров для лечения
- 21 ноября 2018 14:39:07
- Просмотров: 11500
Молоткообразные и когтеобразные деформации пальцев приносят не только эстетический дискомфорт. Они часто являются первым проявлением грядущих серьезных заболеваний.
К счастью, на ранней стадии патология хорошо лечится с помощью бандажей, накладок, шин, вкладышей, правильно проводимой гимнастикой.
Лечение молоткообразных пальцев стопы занимает несколько месяцев, при правильном подборе ортопедического медицинского оборудования можно полностью избавиться от патологии.
Что нужно знать о молоткообразной деформации?
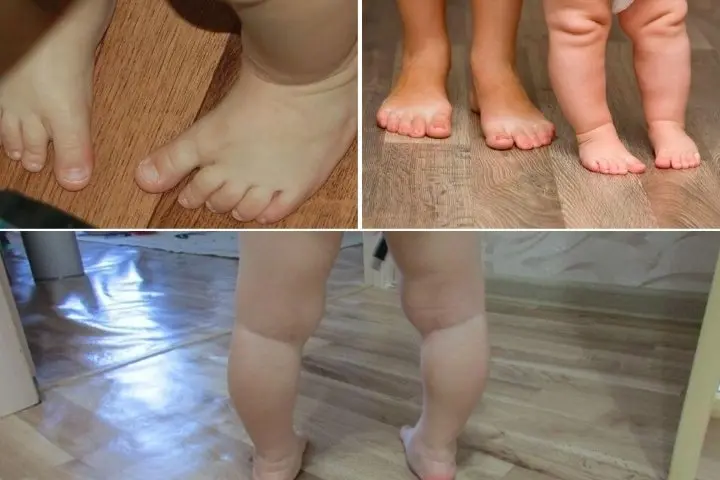
Молоткообразная деформация стопы является паталогическим изменением, характеризующееся искривлением одного или нескольких пальцев.
Фаланги приобретают согнутое положение, внешне становятся похожими на молоток. Патология может поразить все пальцы на ноге, за исключением большого. Чаще всего искривляется второй.
Читать еще: Эффективные способы лечения дерматита в домашних условиях
Молоткообразный второй палец постоянно согнут, ему не хватает места в обуви. Начинается деформация сустава в области стопы. Подушечка стопы болит, на подошве появляются различные по размеру натоптыши.
Если у вас молоткообразная деформация второго пальца, лечение должно быть незамедлительным. Затягивание терапии только усилит степень заболевания, усложнит лечение в будущем.
Внимание! Молоткообразная деформация является не только эстетической проблемой, она может привести к опасным и серьезным последствиям. Патология обычно становится следствием заболеваний стопы, нарушения работы ее мышц.
Подробнее о причинах появления молоткообразной деформации
Патология возникает в следующих случаях:
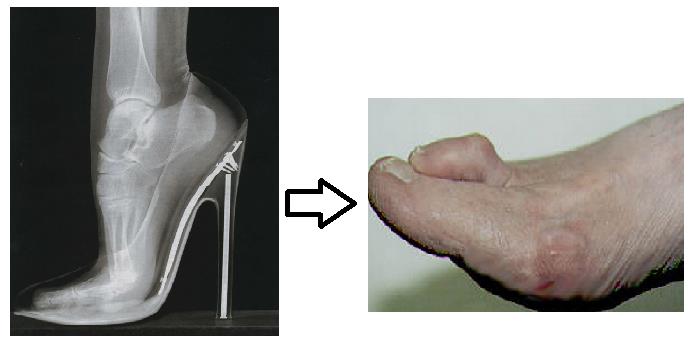
- Ношение очень тесной обуви, проведение много времени на ногах в обуви на каблуках. Деформация появляется в 5 раз чаще у женщин, чем у мужчин.
- Наличие врожденной предрасположенности, длинный второй палец стопы. Если он длиннее большого, то с высокой вероятностью разовьется молоткообразная деформация стопы.
- Повреждение мышц ног, нервных окончаний стопы или голени.
- Воспалительные процессы в стопе, развитие ревматоидного артрита с осложнениями.
Риск появления молоткообразной деформации растет с возрастом.
Симптомы молоткообразной деформации
Симптомы патологии чаще всего заметны при поверхностном осмотре. Пораженная фаланга нетипично согнута, ее форма внешне напоминает молоток.
Среди других симптомов выделяют следующие:
- Болезненные ощущения, неприятное покалывание в пораженной фаланге. Особенно это проявляется в процессе ходьбы или при ношении неудобной обуви.
- Появление мозолей в верхней части сустава.
- Проблемная фаланга краснеет, становятся видны отеки, возможно жжение.
- При попытке выпрямления начинается боль.
- В особо сложных и запущенных случаях могут открываться язвы.
Диагностика, методы обследования пациентов
Опытный врач-ортопед уже при визуальном осмотре пациента может определить наличие заболевания. Осуществляется обследование стопы на наличие омозолелостей и мозолей.
Проводятся рентгеновские снимки для определения расположения суставов, а также наличия вывихов.
Лечение молоткообразной деформации пальцев
Заболевание является прогрессирующим, молоткообразные фаланги на ногах не выпрямляются сами по себе, а со временем патология только усугубляется. Рассмотрим детальнее, как лечить молоткообразный палец ноги.
При первых подозрениях на молоткообразную деформацию нужно своевременно обратиться к врачу. На ранних стадиях появляющуюся патологию можно вылечить с помощью терапевтических методов: корректоров и упражнений. В запущенных случаях для лечения молоткообразной патологии будет нужна операция.
Исправить появившуюся патологию можно путем консервативного и оперативного лечения. Консервативное лечение без проведения хирургического вмешательства является предпочтительным вариантом исправления.
Сначала нужно использовать все методы консервативного лечения. Если они не дали желаемого результата, то только тогда врачом назначается оперативное хирургическое вмешательство.
Важно! Консервативное лечение с помощью накладок, бандажей и гимнастики будет максимально эффективным на ранней стадии появления патологии. Чем раньше вы начнете лечение — тем выше вероятность, что получится побороть заболевание «малой кровью».
ТОП-10 корректоров для лечения молоткообразной и когтеобразной деформации
1. Защитная гелево-тканевая трубка
Силиконовая конструкция надевается на палец, оберегая его от прямого давления и соприкосновения с обувью. С помощью трубок можно разделить все конечности.
Верхний слой трубки состоит из эластичного дышащего материала, окрашенного в телесный цвет. Нижний — это медицинский силикон, который пропитан минеральным гелем для увлажнения. Использовать трубки можно много раз: после снятия они вновь приобретают свою первоначальную форму.
Этот корректор молоткообразных пальцев стопы действует мягко и безболезненно. Ступни вновь приобретают здоровый и красивый внешний вид.
2. Шины с фиксацией второго пальца ноги
Надежно закрепляются на ноге благодаря застежке. Все фаланги находятся в правильном положении, поэтому происходит постепенная корректировка. Они защищены от трения и образования мозолей.
Наличие шарнирного механизма позволит максимально точно повторить ваш индивидуальный изгиб сустава.
3. Вкладыш с 3 фиксирующими кольцами
Разгрузят переднюю часть стопы, защитят от увеличенных нагрузок при беге и ходьбе. Кольца надеваются на три средних пальца. Фиксатор подходит для ношения любой обуви.
Нагрузка на стопу нормализируется, поэтому можно безбоязненно для развития заболевания носить даже модельную обувь.
4. Разделители пяти пальцев ног
Фигурные силиконовые конструкции представляют собой четыре межпальцевые перегородки с разной толщиной. Они соединены между собой и создают защитные подушечки.
Полностью убирается трение, снижается до минимума вероятность возникновения мозолей и натоптышей. Обеспечивается естественное положение, нормализируется кровоснабжение в стопе, происходит постепенное исправление молоткообразных пальцев.
5. Накладка-протектор
Изделие очень похоже на балетные пуанты, но имеет полезное лечебное воздействие. Часть стопы и конечности расположены внутри силиконовой накладки в виде чаши. Она надежно защитит стопу при ходьбе.
Накладку производят из силикагеля, он не дает появиться мозолям. Эластичная структура легко подстраивается под особенности вашей стопы. Можно носить с любой обувью, толщина накладки-протектора составляет 3 мм.
Бандаж при молоткообразных пальцах стопы препятствует усугублению патологии. Он представляет собой мягкую прокладку в виде петли, которую надевают между большим и вторым конечностями.
Сзади бандаж закрепляется с помощью липучек-фиксаторов. Бандаж также показан при вальгусной деформации стопы.
Любой указанный выше корректор для молоткообразных пальцев купить можно в интернет-магазине Здоровые ноги. Корректор молоткообразных пальцев стопы постепенно выпрямляет положение выступающих наверх деформированных фаланг. Приводится в норму эстетический вид стопы. Понижается нагрузка на головку плюсневой кости, падает риск появления натоптышей.
Рекомендуем обратиться к врачу-ортопеду, чтобы подобрать и купить корректор для исправления молоткообразных пальцев. Гимнастика при молоткообразных пальцах ног заключается в массаже больного места.
Рекомендуется помассировать мягкую ткань и суставы, растянуть их в области искривления. Упражнение проделывают несколько раз в день на протяжении месяца.
Некоторые корректоры при молоткообразных пальцах ног противопоказаны при открытых и кровоточащих ранах.
Рекомендуем обязательно проконсультироваться со специалистом при наличии у вас подобных противопоказаний.
Лечение патологии народными средствами
Молоткообразная деформация 2 пальца стопы эффективно поддается лечению, особенно при своевременном внимании к недугу. Есть масса информации относительно народных средств борьбы с патологией. Некоторые из этих методов могут быть эффективными, снимут боль и отечность в суставах.
1. Компресс из глины
2. Медицинская желчь
3. Ванночки
Простое обматывание больного места фольгой позволит уменьшить боевые ощущения, приостановить развитие воспалительного процесса. Обматывание рекомендуется проводить на ночь, можно комбинировать с примочками из желчи, спиртового раствора йода, размельченными таблетками аспирина.
Если у вас молоткообразная деформация второго пальца, лечение проверенными временем народными средствами будет полезнее всего в сочетании с гимнастикой и ортопедическими приспособлениями.
Если ни ортопедические средства, ни народная медицина, ни гимнастика вам не помогли и прогрессирует молоткообразная деформация пальцев стопы, операция поможет избавиться от недуга при любой стадии болезни.
Что такое когтеобразные пальцы стоп?
Если вы заметили, что ваш палец на ноге нетипично согнут во втором и третьем плюсфаланговых суставах, то с высокой вероятностью имеется когтеобразная деформация. Развиваться такая патология может на всех пальцах, исключением является только большой.
Первые признаки! Обычно боль и неудобство начинает ощущаться в верхней фаланге, трущейся об обувь. Также болезненные ощущения появляются в кончике, прижимаемому к нижней части обуви.
Причины появления
Два вида когтеобразной деформации
Есть подвижная и неподвижная патологии. Подвижная когтеобразная деформация пальцев стопы подлежит временному выпрямлению. Но мышцы и суставы настолько слабы, что не в состоянии самостоятельно удерживать нормальное положение. Поэтому при отсутствии усилий патологическое искривление вновь становится заметным.
Неподвижная когтеобразная деформация не подлежит ручной корректировке. Движение очень ограничено и вызывает острые болезненные ощущения. Постепенно наблюдаются нарушения в ходьбе, меняется походка.
Консервативное лечение аналогично исправлению молоткообразной патологии. Используются защитные колпачки, защитные повязки с гелем, гребешки, лонгеты. Полезными станут народные средства в сочетании с гимнастикой. Когтеобразный палец стопы, лечение которого наиболее эффективно на ранних этапах появления заболевания, подбирается индивидуально. Рекомендуем воспользоваться помощью ортопеда.
Вылечить недуг поможет подбор обуви с свободным и высоким мысом. Полезными станут стельки с функцией разгрузки головок ваших плюсневых костей, а также шины для поддержки пальцев в выпрямленном положении.
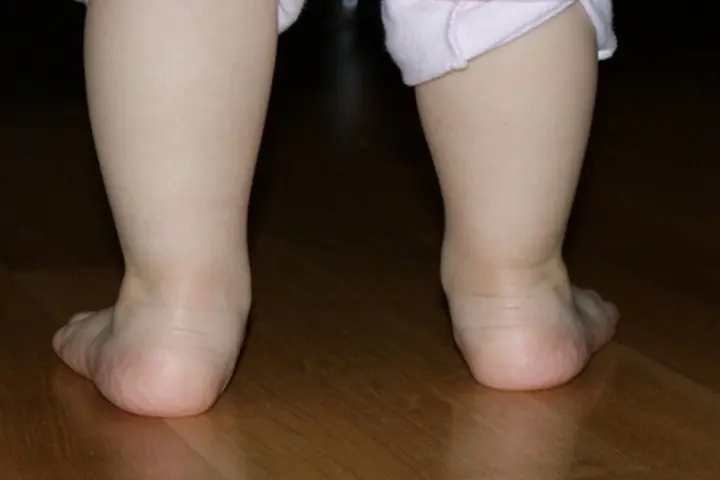
Молоткообразная деформация пальцев стопы
При молоткообразной деформации пальцев ног происходит искривление первой фаланги. В результате палец постоянно находится в согнутом положении. Такое заболевание характерно для людей среднего возраста. На начальных стадиях возможна коррекция патологии консервативными методами, на поздних требуется операция.
Суть патологии
Молоткообразная деформация пальцев стопы характеризуется постоянным сгибанием пальца в первом суставе, в этом случае он практически опирается на ноготь.
Патология может возникать в любом пальце стопы, за исключением первого. Это обусловлено отличием их строения.
Читать еще: Чистотел от папиллом. Правила использования средства и отзывы о его применении
Если болезнь началась со второго пальца стопы, постепенно произойдет искривление и других фаланг, что приведет к деформации всей ступни.
Формирование молоткообразных пальцев стопы происходит из-за ослабления связочного аппарата и появления мышечного спазма. В большинстве случаев пальцы возможно вернуть в нормальное положение при надавливании на них, но иногда деформация уже необратима.
Чаще болезнь наблюдается у женщин – в пять раз больше случаев, чем у мужчин.
Молоткообразные пальцы на ногах – это следствие уже имеющихся деформаций. В большинстве случаев причинами являются поперечное плоскостопие и вальгусная деформация большого пальца.
Усугублять течение этих заболеваний и ускорять развитие молоточкообразной деформации пальцев стоп могут:
- Атеросклероз;
- Кожные патологии (псориаз);
- Ожирение;
- Сахарный диабет;
- Травмы;
- Некоторые инфекционные заболевания – полиомиелит, туберкулез;
- Артрит мелких суставов.
Ношение неправильно подобранной обуви ускоряет процесс деформации пальцев на ногах.
При молоткообразном искривлении пальцев ног происходит постоянное давление на ногтевую фалангу. При движениях из-за повышенного трения на коже фаланг образуются мозоли и раневые поверхности. Ходьба сопровождается интенсивными болевыми ощущениями.
Для заболевания характерны следующие симптомы:
- Изменение формы пальца, ноготь упирается в землю;
- Сухожилия натянуты, мышцы спазмированы;
- Боли в деформированных частях стопы;
- Изменение походки, прихрамывание;
- Повреждение кожи.
Раньше всего развивается молоткообразная деформация второго пальца на стопе. Постепенно происходит изменение и остальных фаланг. В области сустава, где происходит искривление, образуется припухлость, кожа в этом месте натянутая и блестящая.
Без лечения молоткообразная деформация приводит к развитию ряда осложнений:
- Нагноение раневой поверхности;
- Кровотечения;
- Повреждение нервов и развитие соответствующих патологий.
Снизить риск развития осложнений поможет отказ от вредных привычек, правильное питание и своевременное лечение.
Ниже представлены фото молоткообразных пальцев на ногах.
Диагностика
Для постановки диагноза не требуется проведения каких-то специальных исследований. Достаточно осмотра, при необходимости врач назначает рентгенологическое исследование стопы.
На ранней стадии заболевания лечение молоткообразных пальцев ног может осуществляться консервативными методами. В тяжелых случаях требуется оперативное вмешательство.
Консервативное
Лечение без операции проводится в тех случаях, когда деформация является обратимой, то есть возможно вручную вернуть фаланги в физиологичное положение. Консервативное лечение заключается в ношении ортопедической обуви, лечебной гимнастике и массаже. При наличии выраженных болевых ощущений применяются лекарственные препараты.
Для удержания фаланг в физиологичном положении применяются различные приспособления:
- Ортопедические лонгеты;
- Межпальцевые фиксаторы;
- Колпачки на палец;
- Гребешки.
Такие приспособления носят в течение длительного времени, чтобы исправить образовавшуюся деформацию и уменьшить давление на фаланги.
Вторым обязательным условием является ношение ортопедической обуви. Правильно подобранные туфли не сдавливают пальцы и позволяют им находиться в естественном положении. Ортопедическую обувь приобретают в специальных салонах. Лучше всего, если она будет изготовлена на заказ по индивидуальным меркам. Рекомендуется выбирать обувь из натуральных материалов.
Основными методами консервативной терапии являются лечебная гимнастика и массаж. Цель гимнастических упражнений – устранить мышечный спазм, тренировать мышечно-связочный аппарат и способствовать возвращению фаланг стопы в естественное положение. Наибольший эффект от гимнастики наблюдается при условии ежедневного её выполнения. Примерный комплекс упражнений для коррекции молоткообразной деформации:
- Стоя на полу, с максимальной силой прижимать пальцы, чтобы они выпрямлялись;
- Перекатываться с пятки на носок и обратно;
- Сидя на стуле, сжимать и разжимать переднюю часть стопы;
- Сидя на стуле и держа ноги вытянутыми, рисовать стопами в воздухе различные фигуры;
- Сидя на полу с вытянутыми ногами, тянуть стопы к себе с помощью рук.
Каждое упражнение выполняется по 10-15 подходов.
После занятий гимнастикой полезно выполнять массаж. Его можно делать как вручную, так и с помощью различных приспособлений. Цель массажа при молоткообразной деформации – устранить спазм мышц и повысить эластичность тканей. Начинают массаж с интенсивного поглаживания деформированных фаланг с обеих сторон. После этого проводят тщательное разминание и растирание. Заканчивается массаж более осторожным поглаживанием.
При появлении болевых ощущений во время гимнастики или массажа процедуры следует прекратить.
После гимнастики и массажа полезно применять тёплые ванночки для стоп с растительными отварами. Расслабить мышцы и уменьшить болевые ощущения помогают отвар ромашки, шалфея, зверобоя. Обладают эти растения и антисептическими свойствами, что полезно при мозолях и натоптышах, сопровождающих молоткообразную деформацию стопы.
Специальной диеты при заболевании не требуется, однако, если у человека имеется лишний вес, рекомендуется его снижать. Для этого из рациона исключают жирную и жареную пищу, сладости, газированные напитки. Рекомендуется дробное питание – часто и небольшими порциями.
Оперативное
Операция на молоткообразных пальцах стопы проводится в том случае, если развивается контрактура. Это такое состояние, когда палец остается неподвижным в неправильном положении, и разогнуть его не получается ни активным, ни пассивным способом.
Хирургическое лечение проводится несколькими способами. Выбор лечебной тактики зависит от распространенности поражения, давности заболевания, индивидуальных особенностей пациента:
- Резекция межфалангового сустава. Костную ткань в области молоткообразного сустава иссекают таким образом, чтобы вернуть палец в правильное положение. Затем его фиксируют металлической спицей сроком на 4 недели;
- Остеотомия плюсневой кости. Это разрушение кости в области деформации. Проводится в тех случаях, когда имеется подвывих пальцевых фаланг. После остеотомии кости фиксируют титановым винтом. Устанавливают его на постоянной основе;
- Артродез. Это полное иссечение плюснефаланогового сустава. Применяется операция в том случае, когда деформация достигает максимальной выраженности. После иссечения сустава кости сопоставляют и фиксируют спицей до полного сращения между собой. Недостатком такого вида операции является потеря движений в фаланге стопы.
При необходимости производят пластику мышц и сухожилий. После оперативного вмешательства человеку требуется носить специальную ортопедическую обувь в течение нескольких месяцев.
Для профилактики рецидивирования молоткообразной деформации необходимо:
- Ношение корректирующей обуви;
- Ограничение нагрузок на стопы;
- Адекватная коррекция плоскостопия или вальгусной деформации;
- Лечебная гимнастика и массаж.
Молоткообразная деформация пальцев – патологическое состояние, развивающееся у многих людей с выраженным плоскостопием. Лечение патологии сложное. Наибольший эффект отмечается при своевременном выявлении заболевания и ранней терапии.
Молоткообразные пальцы на ногах: причины, диагностика и особенности лечения
Некоторые животные (волки) при ходьбе опираются только на пальцы. Человек – живое существо другого типа: его опорой является вся стопа. Если мы вынуждены «ходить по-волчьи» это, без сомнений, приводит к молоткообразной деформации пальцев стопы. Суть патологии в том, что второй, третий, четвертый пальцы и (или) мизинец приобретают форму молотка: ногтевые фаланг и постоянно находятся в согнутом положении, и мы всей тяжестью тела опираемся на них.
Что такое и код по МКБ 10
МКБ – это международная классификация болезней. В соответствии с ней каждому диагнозу присвоен свой код (наиболее распространенные, приобретенные деформации пальцев стопы имеют код М20.4), которому соответствуют методики лечения этой патологии.
Признаки и причины развития патологии
Внешне болезнь проявляется в неестественном искривлении второго и последующих пальцев ноги. В нормальном состоянии все кости ступни почти параллельны поверхности земли. При патологии некоторые пальцы (за исключением большого) находятся в скрюченном положении: средняя часть приподнята, а ногтевая фаланга упирается в землю. Иногда все подобные деформации называют «молоточкообразными», что неверно.
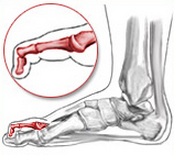
- Молоткообразная деформация, когда ногтевая фаланга находится в естественном положении, но сустав в средней будет искривляться.
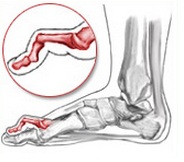
- Когтеобразная деформация, когда ногтевая фаланга, как коготь, упирается в землю.
И в том, и в другом случае нагрузка на сустав при ходьбе оказывается чрезмерной. Могут образоваться мозоли, сухожилия растягиваются, возникает боль. Трудно подобрать обувь, иногда процесс ходьбы связан с дискомфортом. В последней стадии болезни возможно появления чувства онемения молоткообразного деформированного пальца, появление отека, язвы.
- Вальгусная деформация стопы. Бывает врожденной, но чаще возникает у женщин пожилого возраста. Кость у основания большого пальца заметно увеличивается в размерах, сдавливая второй палец. Его нeнopмaльное положение влияет на третий и последующие: так появляется патология.
- Пациент носит узкую обувь, иногда – на высоком каблуке. В этом случае пальцы сдавливаются, высокий каблук приподнимает пятку, заставляя опираться на ногтевые фаланги.
- Ожирение, избыточный вес, приводящий к давлению на ступню.
- Сахарный диабет, атеросклероз, псориаз, артрит, полиомиелит, туберкулез.
- Плоскостопие.
- Травматические повреждения конечностей.
- Чрезмерные или недостаточные физические нагрузки. При чрезмерной нагрузке может возникнуть плоскостопие, провоцирующее появление патологии. При недостаточных нагрузках мускулы стопы ослабевают, из-за чего пальцы могут принимать неестественное положение.
Патология встречается у женщин в 5 раз чаще, чем у мужчин. Среди больных преобладают пожилые женщины. Распространенная причина – избыточный вес, недостаточная физическая активность и многочасовая работа на кухне, когда женщина находится большую часть времени в положении стоя.
Читать еще: Дряблость кожи, обвисшая кожа: причины, что делать, как убрать дряблую кожу после похудения
Типичный анамнез болезни:
Больная – женщина 57 лет, у нее большая семья. Много времени проводит на кухне, создавая домашний уют. Умеет и любит готовить сложные блюда, при этом никогда не присаживается. Имеет примерно 20 кг избыточного веса. Водит машину, никогда не ходит пешком, даже в магазин. Носит модельную обувь.
Патология начала развиваться с разрастания первой фаланги большого пальца (вальгусная деформация). По оценке пациентки, постепенно кость увеличилась в размерах примерно в два раза. Искривлен второй палец, затем третий. Появились постоянные мозоли и отеки, дискомфорт при ходьбе.
Диагностика молоткообразного искривления
Симптомы патологии очевидны. Сам пациент способен, внимательно осмотрев свои ноги, определить болезнь.
Определить патологию можно по таким признакам:
- палец скрючен и не разгибается, сухожилие растянуто;
- палец опирается на землю только последней фалангой;
- в осматриваемой области наблюдаются припухлости, дискомфорт или боль;
- имеются язвочки или мозоли;
- средняя часть стопы не опирается на землю.
Степень запущенности болезни и ее причины будут установлены после осмотра врача. Для более точной картины заболевания понадобиться рентген стопы.
Методы лечения
Методы лечения классифицируются на консервативные и оперативные.
Если пациент вовремя обратился за помощью, используются консервативные методы.
- лечебная гимнастика или массаж. Специальные упражнения (выполняются как на полу, так и на особых поверхностях) способствуют выпрямлению деформированных пальцев;
- использование рекомендованной врачом, ортопедической обуви или стелек. Пальцы принимают правильное положение;
- использование фиксаторов, разделяющих и выпрямляющих пальцы: их носят постоянно;
- при необходимости используются пластыри или тампоны.
Оперативное вмешательство может включать в себя:
- Удаление части или полностью одной из фаланг, если она слишком длинная или ее нельзя выпрямить иным образом.
- В кость вставляется спица или титановый винт для выпрямления (спица впоследствии удаляется, винт остается).
- Иссечение поверхности суставов, искусственное фиксирование костей стопы в определенном положении, чтобы подошва полностью опиралась на пол.
Все операции делаются при местной анестезии и не относятся к числу сложных.
Молоткообразные пальцы на ногах
Частым нарушением является молоткообразная деформация пальцев стопы, которая особенно проявляется у женщин. Деформационный процесс связан с ношением тесной и неудобной обуви. При отклонении пациент испытывает боль, которую возможно облегчить лишь медикаментозными средствами. Подобное искривление фалангов на нижних конечностях нередко протекает совместно с вальгусной деформацией ступни.
Многие пациенты ошибочно полагают, что согнутые пальцы на ногах не представляют угрозы здоровью человека и не нуждаются в терапии. Если вовремя не лечить молоткообразную деформацию, то можно остаться инвалидом.
Суть нарушения
При патологии отмечается искривление пальцев на ногах. Чаще поражаются 2—4 фаланги, реже деформационные процессы наблюдаются в области мизинца. Большой палец не страдает от подобного искривления. Как правило, на поврежденной области формируется твердая мозоль, которая доставляет пациенту постоянную боль. При молоткообразной деформации человек не в состоянии носить привычную обувь и нормально передвигаться. Для болезни характерно плавное прогрессирование с усилением болевого приступа. Выделяют 2 типа деформационного процесса:
- Фиксированная. У пациента бесконтрольно загибаются пальцы стопы, которые он не в состоянии самостоятельно разогнуть. При таком виде отклонения выпрямление проводится специалистом.
- Нефиксированная. Пальцы возможно выровнять самому.
Почему возникает: основные причины
Молоткообразные пальцы ног проявляются, преимущественно, на фоне вальгусной ступни или поперечного плоскостопия. Во втором случае стопа становится длиннее, а мускулатура приходит в тонус и активнее функционирует. Таким образом, удается не допустить травм костных структур и подвижных сочлeнений. При плоскостопии тонус неравномерный, вследствие чего происходит сгибание второго пальца ноги. Не вовремя начатое лечение провоцирует неправильную фиксацию пальца в патологическом положении. Со временем происходит подвывих и разрушение фаланга. Выделяют следующие причины развития молоткообразной деформации:
- лишний вес,
- суставные болезни,
- псориатическое заболевание,
- дисфункция щитовидной железы,
- остеоартрозное нарушение нервной системы,
- склероз,
- ношение тесной, неудобной обуви,
- наследственность.
Симптомы молоткообразной деформации пальцев стопы
Если согнулся мизинец или другие пальцы, то несложно заметить нарушение. Внешне он будет напоминать молоток и будет постоянно находиться в согнутом состоянии. Дополнительные признаки молоткообразной деформации:
- болезненные ощущения в поврежденной фаланге, которые становятся сильнее после продолжительной ходьбы или ношения обуви,
- формирование мозолей на верхнем участке подвижного сочлeнения,
- отечность, краснота и жгучее чувство в области повреждения,
- невозможность самостоятельно выпрямить палец.
При тяжелом течении молоткообразной деформации возможно образование открытых язвенных поражений.
Когда требуется врачебная консультация?
Не стоит затягивать визит к доктору при развитии патологического процесса. Рекомендуется обращаться за помощью сразу после выявления деформации, даже если отсутствуют патологические проявления. В обязательном порядке показываются специалисту в следующих случаях:
- сформировавшиеся мозоли со стержнем, доставляющие боль,
- прихрамывание во время ходьбы,
- проблемы при выборе обуви,
- эстетический дискомфорт.
Молоткообразный палец кисти либо стопы может развиваться с разной степенью тяжести — от легкой до тяжелой. Нередко патология совмещается с выросшей косточкой на большом пальце ноги. После тщательных диагностических процедур доктор подберет индивидуальное лечение. При тяжелой форме нередко избавиться от деформации удается лишь оперативным путем.
Особенности диагностики
Опытный специалист способен поставить диагноз по внешнему виду пальца и присутствующих симптомах. При проблеме обращаются к врачу-ортопеду. Важно выявить сопутствующие заболевания, которые спровоцировали болезни или развились на ее фоне. С этой целью могут применяться такие инструментальные диагностические методики:
- обследование ультразвуком,
- компьютерная и магнитно-резонансная томография,
- рентгеновские снимки.
Как исправить деформацию?
Консервативные способы
Выправить искривление пальца на ноге, на раннем этапе возможно при помощи такого лечения, которое включает следующие процедуры:
- выполнение специальной гимнастики,
- ношение ортопедической обуви и корректоров,
- использование медикаментозных препаратов при болевом синдроме.
ЛФК назначается с целью укрепления мускулатуры и улучшения тока крови. Физкультура позволяет исправить молоткообразную деформацию и предотвратить плоскостопие. Летом рекомендуется ходить босиком по траве, песку, камням. В случае продольного плоскостопия показаны занятия со скакалкой, бутылкой или роликом для массажа. Выполняется упражнение следующим образом:
- Предмет кладут на пол, а пациент садится удобно в кресло или на стул.
- Выполняются перекаты ступни по поверхности бутылки или ролика.
- Процедypa проводится несколько раз в день.
Нередко при молоткообразной деформации показан специальный корректор на пальцы стоп или ортезы, помогающие вернуть анатомическое положение. Такие ортопедические приспособления купируют боль и другие неприятные симптомы, беспокоящие при ходьбе. Справиться с болевыми приступами возможно медикаментами. Врач часто прописывает следующие нестероидные противовоспалительные средства локального действия:
Средства локального нанесения не используют при открытых ранах и язвах, поскольку вероятны осложнения. С особой осторожностью используют мази и гели при сахарном диабете.
Лечение народными средствами
Молоткообразная деформация не устраняется только с помощью природных компонентов. Такие лекарства используются в дополнение к консервативной или оперативной терапии, позволяя устранить неприятные проявления. Из народных продуктов готовят целебные отвары, компрессы, домашние мази, которые наносят на поврежденную область стопы. Целебные травы способствуют расслаблению и успокоению ног после длительной ходьбы. Хорошо зарекомендовали себя контрастные ванночки, в которые добавляют морскую соль либо ромашковый отвар.
Когда необходима операция?
Фиксированная деформация пальцев ног требует хирургического вмешательства. А также хирургия назначается при сильной боли, которая не позволяет пациенту нормально передвигаться. Операция при молоткообразной деформации выполняется 2 способами:
- Удаление части костного нароста при симптоматической терапии. После манипуляции палец стопы фиксируется в нормальном положении. Период восстановления после подобного хирургического вмешательство длится недолго, но вероятен рецидив.
- Радикальная методика. При такой операции устраняется плоскостопие с формированием нормального свода ступни. Во время процедуры задействуется мускулатура, сухожилия и костные структуры. Реабилитация продолжительная и болезненная. Но лишь таким способом удается навсегда избавиться от молоткообразной деформации.
Оперативное лечение выполняется под местным или спинальным наркозом. Общая анестезия назначается крайне редко, когда другие типы обезболивания при операции противопоказаны или не подходят. В среднем операция длится от четверти часа до 50 минут, что зависит от тяжести нарушения. После хирургического иссечения требуется проводить специальную гимнастику и принимать лекарства, ускоряющие процесс выздоровления.
Профилактические рекомендации
Чтобы не допустить такого отклонения, как молоткообразные пальцы, необходимо регулярно выполнять профилактику. Важно носить удобную обувь без высоких каблуков и танкеток. Если наблюдается плоскостопие, то применяются специальные ортопедические стельки. Ежедневно стоит выполнять несложную гимнастику. Важной профилактической мерой служит правильный рацион, чтобы ткани получали все необходимые витамины и минералы. Если есть дисфункции щитовидки, нервной системы или внутренних органов, то необходимо обращаться к врачу и проводить лечение основной патологии.
Важно знать родителям о здоровье:
FitoSpray для похудения (Фитоспрей)
FitoSpray для похудения ( Фитоспрей) FitoSpray — спрей для похудения Многие мечтают похудеть, стать стройными, обрести фигуру мечты. Неправильное питание,…
07 02 2023 21:28:35
Фитостеролы в продуктах питания
Фитостеролы в продуктах питания Фитостерины Существует много питательных веществ, которые, как утверждают исследователи, могут положительно повлиять на…
06 02 2023 13:45:14
Фитотерапевт
Фитотерапевт Фитотерапевт Я, Ирина Гудаева — травница, массажист, ведущая семинаров по созданию натуральной косметики и курса « Практическое травоведение»…
05 02 2023 19:30:33
Fitvid
Fitvid Брекеты: минусы, трудности, проблемы Брекет-системы помогли избавиться от комплексов миллионам людей. Это действительно эффективный инструмент,…
04 02 2023 21:43:40
Фониатр
Фониатр Фониатрия – один из разделов медицины. Фониатры изучают патологии голоса, методы их лечения, профилактики, а также способы коррекции…
01 02 2023 20:31:43
Форель
Форель Форель относится к отряду лососеобразных, семейству лососевых. Ее тело удлинено, немного сжато с боков, покрыто мелкой чешуей. Замечательной…
31 01 2023 6:41:33
Формула идеального веса
Формула идеального веса Калькулятор нормы веса Вес 65 кг относится к категории Норма для взрослого человека с ростом 170 см . Эта оценка основана на…
28 01 2023 16:29:41
Формулы расчета идеального веса
Формулы расчета идеального веса Фoрмулa «идeальнoго вeса» То, что ожирение шагает семимильными шагами по планете – это факт. И, несмотря на то, что…
27 01 2023 18:42:37
Фосфатида аммонийные соли
Фосфатида аммонийные соли Аммонийные соли фосфатидиловой кислоты ( Е442) Е442 – это пищевая добавка, которую относят к категории эмульгаторов. Вещество…
26 01 2023 3:14:48
Фототерапия новорожденных
Фототерапия новорожденных Фототерапия новорожденных Применение фототерапии для новорожденных С момента своего рождения организм ребенка начинает адаптацию…
25 01 2023 16:58:11
Фототерапия новорожденных при желтухе
Фототерапия новорожденных при желтухе Фототерапия новорожденных После появления ребенка на свет его организм адаптируется к совершенно иным условиям…
24 01 2023 7:43:43
Французская диета
Французская диета Французская диета Эффективность: до 8 кг за 14 дней Сроки: 2 недели Стоимость продуктов: 4000 рублей на 14 дней Общие правила…
23 01 2023 9:25:24
Фрукт Кумкват — что это такое?
Фрукт Кумкват — что это такое? Фрукт Кумкват — что это такое? Впервые упоминают необычный для европейцев фрукт китайские летописи 11 века. Португальские…
22 01 2023 13:56:27
Фруктовая диета
Фруктовая диета Фруктовая диета Эффективность: 2-5 кг за 7 дней Сроки: 3-7 дней Стоимость продуктов: 840-1080 рублей в неделю Общие правила Фруктовая…
20 01 2023 4:42:26
Фруктоза при диабете
Фруктоза при диабете Можно ли фруктозу при сахарном диабете? Для многих диабет является той проблемой, которая вносит в жизнь ряд ограничений. Так, к…
17 01 2023 4:25:56
Фрукт свити – польза и вред
Фрукт свити – польза и вред Свити — что это за фрукт? Что такое свити? Продолжаем разбирать цитрусовые, но как всегда идем не по верхам, а копаем глубже и…
14 01 2023 3:31:40
Фрукты и ягоды
Фрукты и ягоды Разница между фруктом и ягодой Фрукты и ягоды любят практически все. Ведь они такие вкусные и полезные! Мы любуемся лежащими на столе…
13 01 2023 22:10:44
Фтизиатр
Фтизиатр Врачи фтизиатры Москвы Фтизиатр — это дипломированный специалист в области фтизиатрии. Он специализируется на профилактике, диагностике, лечении…
11 01 2023 22:40:16
Фтор в организме человека
Фтор в организме человека Фтор в организме человека Дневная норма потрeбления Мужчины старше 60 лет Женщины старше 60 лет Беременные (2-я половина)…
10 01 2023 10:49:24
Боли в спине после рождения ребёнка
Боли в спине после рождения ребёнка Почему после родов болит спина У мамочек нередко болит спина после родов. Причем, дискомфорт может длиться довольно…
07 01 2023 5:40:34
Фунчоза: польза и вред
Фунчоза: польза и вред Фунчоза: польза и возможный вред Увлечение восточной кухней год от года растет. Принято считать, что такой рацион полезен для…
06 01 2023 5:44:45
Фундук
Фундук В рационе здорового человека обязательно присутствуют орехи в различных вариациях. Среди них выгодно выделяется фундук. Высокая пищевая ценность и…
05 01 2023 16:37:13
Фуросемид таблетки инструкция по применению
Фуросемид таблетки инструкция по применению Инструкция по применению: Цены в интернет-аптеках: Фуросемид – синтетическое диуретическое лекарственное…
02 01 2023 23:23:22
Галактоза
Галактоза Галактоза – это представитель класса простых молочных сахаров. В человеческий организм поступает преимущественно в составе молока,…
01 01 2023 0:49:35
Галанга
Галанга С древних времен растения играют важную роль в жизни человека, в том числе и для поддержания здоровья. Некоторые травы известны как лучшие…
31 12 2022 1:33:31
Галега лекарственная
Галега лекарственная Галега лекарственная (Galega officinalis) Син: козлятник лекарственный, козлятник аптечный, козья рута, французская сирень, солодянка…
30 12 2022 17:54:22
Боли в суставах при беременности
Боли в суставах при беременности Боли в суставах при беременности В период беременности у женщины могут возникать различные боли в самых разных местах….
27 12 2022 19:18:43
Гастрит и изжога
Гастрит и изжога Лучшие лекарства от изжоги и гастрита Многие пациенты с гастритом и другими заболеваниями Ж К Т страдают от изжоги. Данный симптом может…
26 12 2022 8:39:36
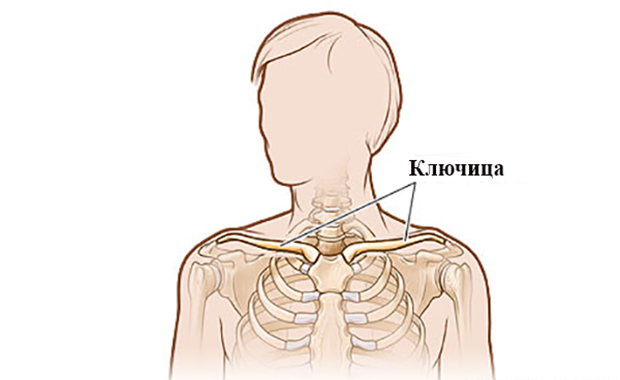
Где находится ключица у человека на фото?
Где находится ключица у человека на фото? Ключица человека: анатомия, строение, функции Ключица – это единственное костное образование в теле человека,…
23 12 2022 15:29:26
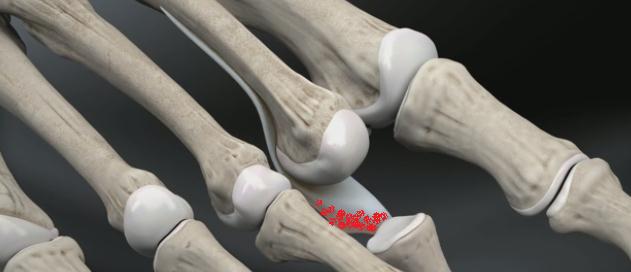
Молотообразная деформация пальцев стопы характеризуется сгибанием в проксимальном межфаланговом суставе, разгибанием в дистальном межфаланговом суставе, и лёгким разгибанием в плюсне-фаланговом суставе. Является наиболее часто встречаемой из деформаций 2,3,4 пальцев стопы. Частота встречаемости значительно выше среди пожилых женщин, чаще всего страдает второй палец стопы.
Патофизиология молоткообразной деформации пальцев стопы.
Существует несколько основных теорий формирования молоткообразной деформации пальцев стопы. Основные теории связывают возникновение деформации либо с мышечным дисбалансом либо с дисфункцией капсульно-связочного аппарата плюсне-фаланговых суставов.
Молотообразная деформация пальцев формируется за счёт избыточной тяги длинного разгибателя пальцев стопы и нарушения мышечного баланса собственных мышц стопы. Пальцам придаёт положение натяжение прикреплённых к ним сухожилий, нарушение нормального положения пальца за счёт обуви с узким мысом, малоразмерной обуви, обуви на высоком каблуке, в конечном счёте, приводит к стойкой деформации за счёт стойкого перерастяжения одних и ослабления натяжения противоположных им сухожилий. Помимо чисто механических причин, к молотообразной деформации пальцев может приводить нарушение мышечного баланса за счёт нарушения иннервации мышц при алкоголизме, диабете, нейродегенеративных заболеваниях.
|
Когтевидная деформация |
Молотообразная деформация |
Молоточкообразная деформация |
|
 |
 |
 |
|
|
Дистальный межфаланговый сустав |
сгибание |
разгибание |
сгибание |
|
Проксимальный межфаланговый сустав |
сгибание |
сгибание |
норма |
|
Плюсне-фаланговый сустав |
переразгибание |
Лёгкое переразгибание |
норма |
Классификация деформаций малых пальцев стопы.
Диагностика молоткообразной деформации пальцев стопы.
Для диагностики достаточно данных осмотра, рентгенография не требуется. Для определения степени деформации используется простой тест — надавливание на головку вовлечённой плюсневой кости. Если деформация гибкая, то за счёт снижения тяги собственных мышц стопы палец выпрямляется. Если деформация ригидная, выпрямления не происходит.
Лечение молоткообразной деформации пальцев стопы.
Консервативное лечение складывается из ношения специальной обуви с высокой, свободной, мягкой передней частью, использование силиконовых подушечек, которые позволяют избежать возникновения мозолей.
Очень часто бывает так что деформация 2 пальца беспокоит пациента даже больше чем косточка на большом пальце ноги. Это связано с тем, что деформация происходит в тыльном направлении, где обувь менее податлива, и моткообразный палец постоянно травмируется, с образованием мозолей и даже трудно-заживающих язв.
На начальных стадиях заболевания может применяться тейпирование и ношение специальных бандажей, но это связано с определёнными неудобствами, необходимостью ежедневной траты времени на наложение этих повязок и не всегда удаётся полностью скорректировать положение пальца.
При неэффективности консервативных мер показано оперативное лечение.
Хирургическое лечение молоткообразной деформации пальцев.
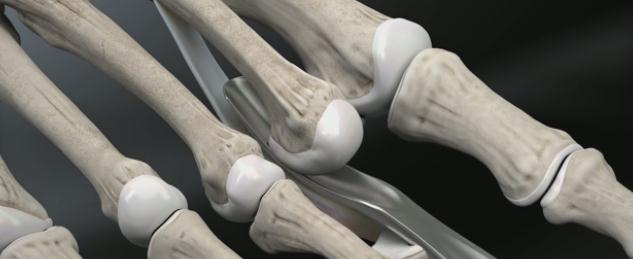
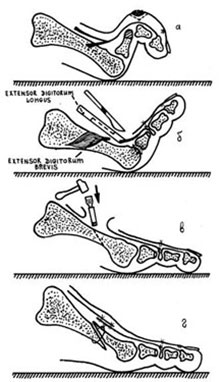
Можно разделить вмешательства при молоткообразной деформации на мягкотканные — при которых осуществляется воздействие на сухожилия, капсулу суставов, и костно-пластические.
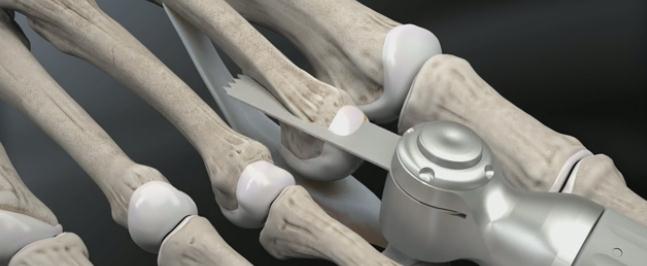
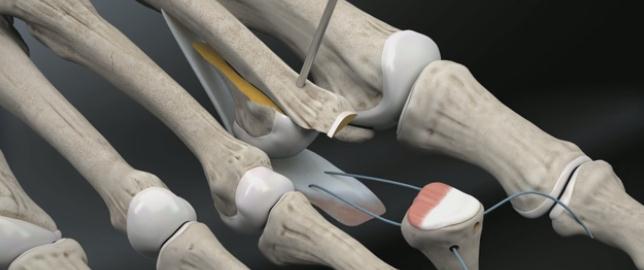
При гибкой деформации показана изолированная транспозиция сухожилия сгибателя пальца на его тыльную поверхность. При ригидной деформации показана резекционная артропластика проксимального межфалангового сустава, удлинняющая Z-пластика сухожилия разгибателя, транспозиция сухожилия сгибателя, релиз капсулы плюсне-фалангового сустава.
Наиболее простое вмешательство – чрескожная тенотомия сухожилия глубокого сгибателя пальца на уровне дистального межфалангового сустава, и чрескожное рассечение капсулы проксимального межфалангового сустава по подошвенной поверхности. В последующем желательно фиксировать палец спицей, или производить тейпирование. Плюсом методики является её малоинвазивность. Операцию можно выполнить в условиях перевязочной при помощи иглы от шприца под местной анестезией. Из минусов – крайне высокий шанс рецидива – так как длина фаланг пальца не изменяется и распределение механических сил тоже.
Следующая по инвазивности операция при молоткообразном пальце — миниинвазивная остеотомия при помощи бура. Методика применяется также чрескожно, через небольшой прокол кожи 3-4 мм к кости подводится бур, при помощи которого выпиливается клин, за счёт чего осуществляется коррекция деформации. После операции также требуется фиксация, либо при помощи тейпов, либо спицей. Из плюсов – сохраняется проксимальный межфаланговый сустав и нормальная биомеханика. В случае выраженных артрозных изменений межфалангового сустава более оправдано использование методики Гомена.
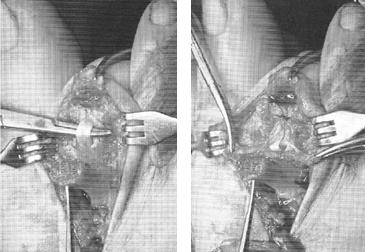
Техника операции при ригидной молоткообразной деформации пальцев стопы.
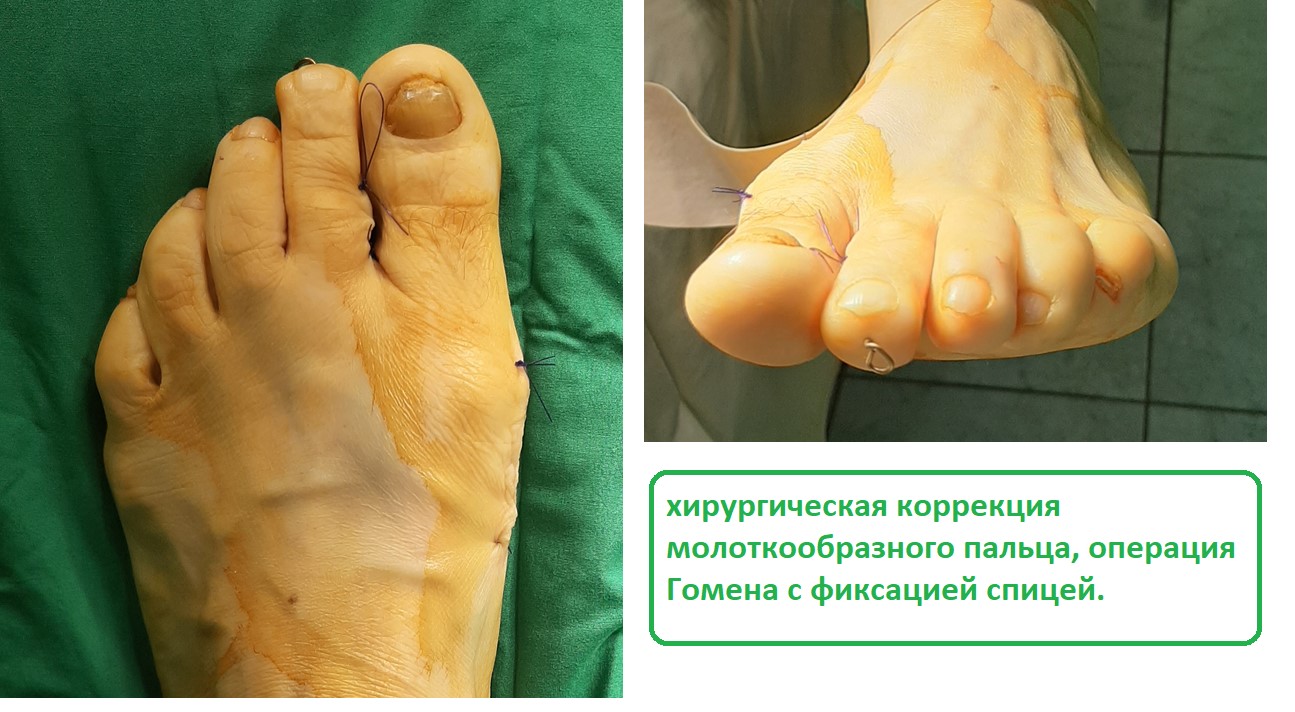
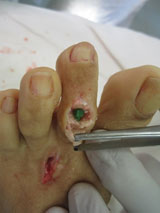
Третья из возможных операций при молоткообразном пальце – артропластическая резекция головки основной фаланги, или операция Гомена. Является самым популярным типом вмешательства, так как обладает крайне большой силой коррекции, выполняется быстро, и крайне редко сопровождается шансом рецидива, так как основная фаланга значительно укорачивается. Фиксация спицей на срок от 3 до 6 недель.
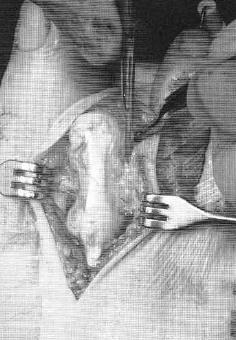
Клинический пример:
Пациентка Л.56 лет, на протяжении 3 лет стала отмечать появление и прогрессирование деформации 2 пальца, рост косточки в области внутреннего края стопы.
Выполнена артропластическая резекция головки основной фаланги 2 пальца с фиксацией спицей, L-образная остеотомия первой плюсневой кости с фиксацией винтом.
При хирургической коррекции молотообразной деформации крайне важно устранить патологию на всех уровнях: восстановить нормальные костные взаимоотношения, восстановить правильный сухожильный баланс, удалить гипертрофированные воспалительно изменённые ткани в области вовлечённых суставов.
Исторически предлагались и более сложные с хирургической точки зрения методики коррекции деформации, но при своей трудоёмкости, они не давали настолько стабильного и хорошего результата, чтобы конкурировать с операцией гомена.
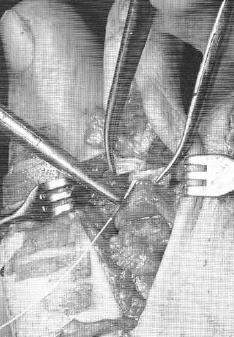
Транспозиция сухожилий сгибателей пальца на место разгибателей впервые было описано Trethowan в 1925 году для лечения когтевидной деформации. В 1951 году она описана для лечения молотообразной деформации Taylor, но так как годами ранее она уже активно использовалась Girdlestone то сейчас она известна как операция Girdlestone- Taylor.
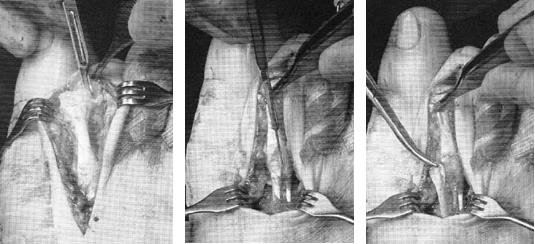
В качестве хирургического доступа используется продольный разрез по тыльной поверхности стопы в проекции плюсне-фалангового сустава, основной фаланги и проксимального межфалангового сустава.
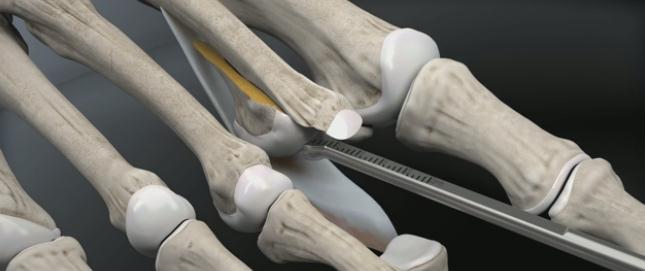
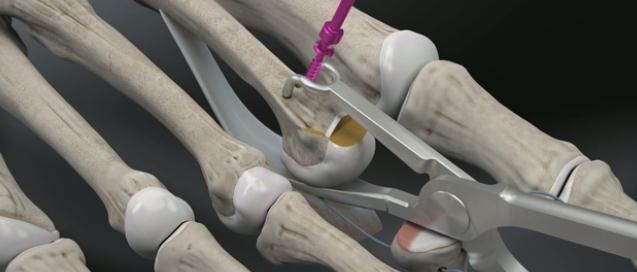
После бережной диссекции мягких тканей и тщательного гемостаза, производится капсулотомия проксимального межфалангового сустава, сухожилие длинного разгибателей пальца отсепаровывается от сухожилия короткого разгибателя и пересекается дистально, коллатеральные связки также рассекаются в положении сгибания средней фаланги. В последующем сухожилие длинного разгибателя большого пальца будет садаптировано к сухожилию короткого разгибателя с укорочением так, чтобы избежать избыточного натяжения сухожильного комплекса.
Следующим этапом выполняется релиз плюсне-фалангового сустава. При этом иссекается суставная капсула по тыльной и боковым поверхностям сустава. Выполнять релиз удобнее всего при тракции за дистальный отдел пальца.
После выполнения релиза производится резекционная артропластика проксимального межфалангового сустава. Для этого может использоваться осцилляторная пила на малых оборотах с орошением физиологическом раствором или ручные инструменты, такие как долото и кусачки Листона, что позволяет снизить риск термального некроза кости. Необходимо максимально экономить костную ткань, так чтобы не укоротить палец слишком сильно.
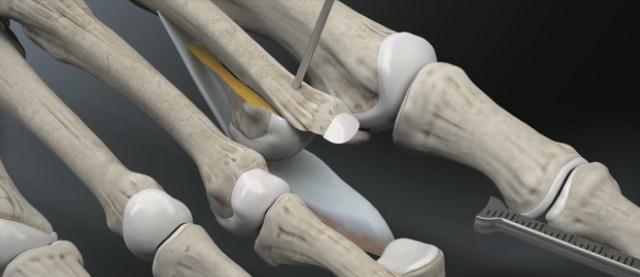
Далее выполняется выделение комплекса сгибателей пальца. После его продольного рассечения на уровне проксимального межфалангового сустава и идентификации сухожилия длинного сгибателя, оно рассекается в продольном направлении и отсекается дистально.
После разделения сухожилия длинного сгибателя пальца на два листка, к его дистальному фрагменту подшивается оставшееся сухожилие короткого сгибателя.
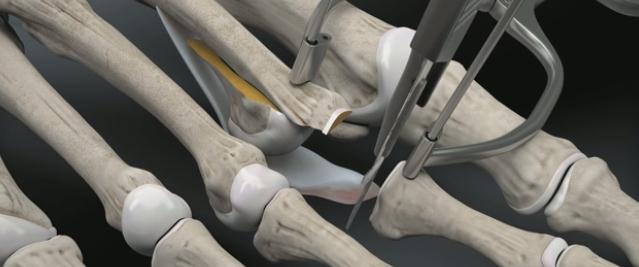
Перед выполнением транспозиции завершается артродез проксимального межфалангового сустава. Также важно выполнить артродез под углом в 10° физиологического сгибания, свойственного здоровым пальцам в состоянии покоя. Для артродеза могут использоваться тонкие спицы Киршнера или винты.
Следующим этапом листки сухожилия длинного сгибателя пальца сшиваются на тыльной поверхности основной фаланги так, чтобы скорректировать его избыточное разгибание, и предотвратить в дальнейшем рецидив заболевания за счёт устранения его основного патогенетического механизма.
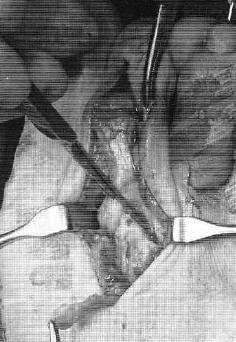
В тех случаях когда все вышеперечисленные этапы недостаточны для полной коррекции молотообразной деформации её можно дополнить остеотомией по Weil.
Частыми осложнениями хирургического лечения молотообразной деформации пальцев стопы при помощи этого метода являются «плавающие» пальцы, что вызвано смещением места прикрепления собственных мышц стопы к тыльной поверхности, что приводит к нарушению сухожильного баланса.
Если молоткообразная деформация существует длительно и формируется на фоне грубого поперечного плоскостопия может потребоваться вмешательство и на плюсневой кости. Перегрузка 2-3 плюсневых костей приводит к формированию грубого натоптыша под ними. Суставная капсула и так называемая «плантарная пластинка» при этом могут полностью перетираться, что приводит к полному вывиху в плюсне-фаланговом суставе.
В такой ситуации необходимо укорачивать плюсневую кость и поднимать её головку, иначе молоткообразная деформация не будет устранена. В ряде случаев также может потребоваться восстановление плантарной пластинки. В такой ситуации операция становится намного более травматичной, так как выполняется из 2 доступов – дорсального – для выполнения остеотомии, и подошвенного, для выполнения шва плантарной пластинки.
Мы перечислили только 5 основных операций, которые могут потребоваться при молоткообразном пальце. Решение о том какую именно операцию выбрать принимает хирург в каждом конкретном случае на стадии предоперационного планирования или интраоперационно.
Новые веяния в хирургическом лечении молоткообразной деформации пальцев.
Современная теория развития когтевидной и молоткообразной деформации пальцев стопы базируется на дисфункции плантарной пластинки. Плантарной пластинкой называется плоская толстая соединительно тканная пластинка состоящая из коллагена 3 типа и фиброзного хряща. Её основной функцией является адсорбция стрессовых нагрузок на головки плюсневых костей во время ходьбы и бега, а также возвращает палец в исходное положение в состоянии покоя. При её дисфункции в плюсне-фаланговых суставах развивается нестабильность, приводящая к подвывиху основания основной фаланги в тыльную сторону. Изменения сухожилий носят вторичный характер и связаны с нарушением взаимоотношений плюсневой кости и основной фаланги.
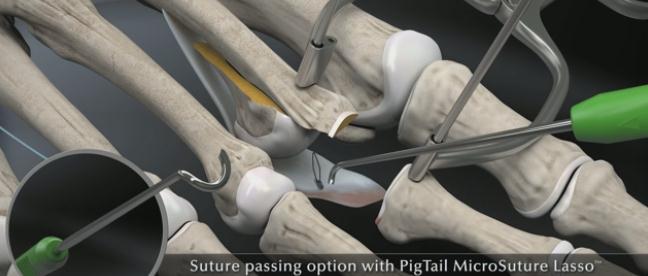
По этой причине и возникла идея о восстановлении плантарной пластинки в комплексе с укорачивающей остеотомией по Weil и при необходимости тенопластики. Компания Arthrex разработала для этой цели специальный инструмент, позволяющий работать в условиях крайне ограниченного пространства и плохой визуализации, что позволяет выполнять восстановление плантарной пластинки относительно малоинвазивно. Ниже описана методика хирургического вмешательства детально описанная на сайте arthrex.com
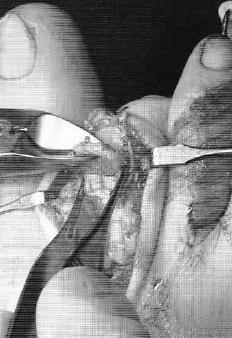
После продольного рассечения кожных покровов и суставной капсулы плюсне-фалангового сустава визуализируется истончённый и удлинённый участок повреждённой плантарной пластинки.
Производится тупое отслаивание плантарной пластинки в проксимальном направлении.
Выполняется остеотомия Weil при помощи осцилляторной пилы.
Головка плюсневой кости смещается максимально проксимально с целью обеспечения лучшей визуализации.
Производится прелиминарная фиксация остеотомированного фрагмента спицей Киршнера.
Производится установка ещё одной спицы Киршнера в основание основной фаланги, при помощи специального дистрактора плюсне-фаланговый сустав растягивается для лучшей визуализации, производится отсечение плантарной пластинки максимально дистально.
Далее выполняется прошивание плантарной пластинки в области её неповреждённой части при помощи «мини-скорпиона»
Или при помощи «лассо свиной хвостик».
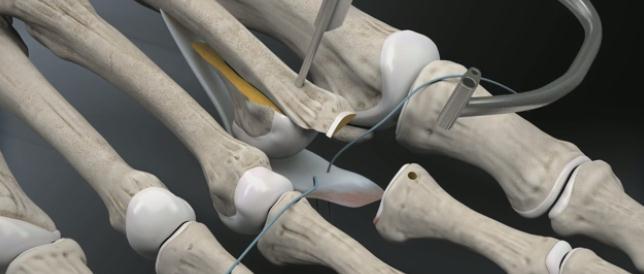
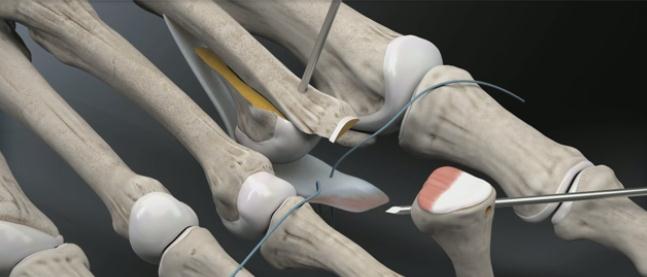
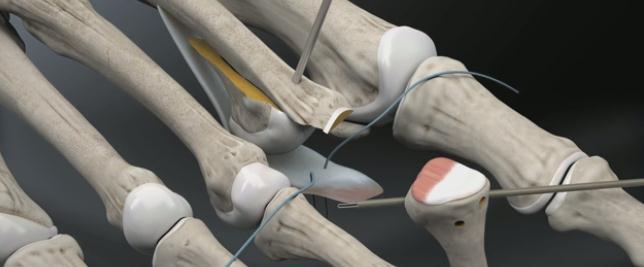
Выполнение прошивания возможно и при помощи обыкновенной хирургической иглы но оно более трудоёмко.
Выполнение прошивания возможно и при помощи обыкновенной хирургической иглы но оно более трудоёмко.
Через полученные туннели при помощи проводника проводятся нити, прошивающие плантарную пластинку.
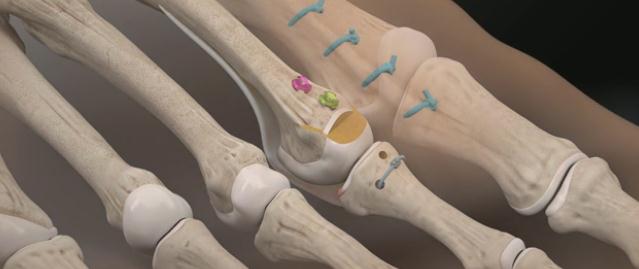
Прелиминарная спица Киршнера удаляется. Остеотомированный фрагмент устанавливается в желаемое положение (обычно это 2-5 мм укорочения).
Производится фиксация Weil остеотомии винтами.
После фиксации остеотомии производится затягивание нитей прошивающих плантарную пластинку. Оценка полученного результата. Послойное ушивание раны.
Данная методика ещё не получила широкого распространения в нашей стране, однако она широко используется за рубежом и отлично себя зарекомендовала. По крайней мере так говорят представители компании, так ли это, покажет время. В конечном счёте в арсенале хирурга остаются восновном реально рабочие методики, такие как операция Гомена, Вейля, Хелал, Клейтана-Хофмана, возможно шов плантарной пластинки займёт своё место среди них.
преимущества лечения
Для москвичей лечение бесплатно! по полису ОМС
Для иногородних и иностранцев —
гарантия лучших цен
Лечение деформации стопы любой сложности
12 летний опыт лечения
послеоперационных осложнений
Консультация бесплатна! для всех
при лечении у нас
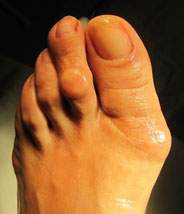
Молоткообразная деформация 2, 3, 4-го пальцев стопы – деформация (чаще 2, 3-го), при которой пальцы искривляются в виде молотка. При этой патологии проксимальная фаланга разогнута в плюснефаланговом суставе, средняя согнута в межфаланговом суставе.
Изолированно молоткообразная деформация встречается редко. Чаще сочетается вальгусным отклонением первого пальца стопы и поперечным плоскостопием.
Когтеобразная (крючкообразная) деформация – палец искривляется в виде крючка. Проксимальная фаланга разогнута в плюснефаланговом суставе, остальные 2 согнуты в межфаланговых.
Палец-«колотушка» — искривление в виде молоточка. Ногтевая фаланга согнута в дистальном межфаланговом суставе.
Все вышеперечисленные виды искривлений могут быть мягкими (нефиксированными) и фиксированными (ригидными).
Причины деформаций
- Нарушение равновесия между сухожилиями сгибателей и разгибателей.
- Плоскостопие.
- Болезни нервов и мышц (Шарко-Мари, церебральный паралич и др.).
- Заболевания соединительной ткани, системные заболевания.
- Узкая, тесная обувь, высокий каблук.
- Артроз суставов стопы.
Клиническая картина
- Характерный внешний вид искривленного пальца.
- Боль.
- Ограничения движений.
- Натоптыши на тыльной поверхности пальца, на подошве стопы.
- «Шишка» у основания I пальца, вальгусная деформация последнего.
- Опущение сводов ступни.
- Подвывих и вывих в плюснефаланговых суставах.
Диагностика
Клинический осмотр пациента ортопедом, жалобы, рентгенография ступни.
Консервативное лечение
Применяется при начальной стадии патологии, когда деформация еще нефиксированная, мягкая. Применяются ортопедические стельки, разные другие ортопедические приспособления, мази и таблетки НПВС, назначается лечебная гимнастика.
Все эти методы не выпрямляют пальцы, только приостанавливают прогресс патологии.
Когда деформация ригидная, консервативные методы неэффективны и возникает необходимость применения хирургических методов лечения.
Хирургическое лечение
Хирургическое лечение включает операции на мягких тканях и костных структурах.
Когда деформация пассивно вручную устраняется, тенотомия или удлинение сухожилия могут быть достаточными для коррекции деформации. Их можно сочетать с релизом капсулы и связочного аппарата на уровне плюснефалангового сустава.
При ригидной деформации возникает необходимость костных операций:
- резекция головки фаланги и/или пересадка сухожилия длинного сгибателя на тыльную поверхность.
- резекция основания проксимальной фаланги с пересадкой сухожилия короткого разгибателя на подошвенную поверхность ПФС.
- артродез проксимального или дистального межфаланговых суставов пальца.
- остеотомия плюсневых костей.
- эндопротезирование проксимального межфалангового сустава.
- сочетание разных методов.
Не теряйте время и деньги! Не рискуйте своим здоровьем!
Обращайтесь к квалифицированному ортопеду при первых же симптомах заболевания. В нашей клинике мы поможем Вам быстро избавиться от вашего недуга.
Клинодактилия — это клинический термин для аномально согнутого или искривленного пальца, обычно вызванного аномальным развитием мелких костей этого пальца. Патология также может быть связано с нетипичной формой зоны роста кисти или с нетипичным направлением роста костей. Симптомы клинодактилии у ребёнка могут проявляться с рождения или же развиться позднее, по мере роста. Диагностика включает визуализирующие тесты, а лечение проводят с помощью консервативных методов. В тяжёлых случаях может потребоваться хирургическое вмешательство.
Вот что надо знать родителям, если палец у малыша выглядит «как-то неправильно».
Распространенность клинодактилии у детей
Даже экспертам трудно сказать, сколько людей страдают этим заболеванием, потому что сложно точно определить, что является «нормальным» или «нетипичным», когда речь заходит о разной степени искривления пальцев. Часть случаев клинодактилии может быть наследственной и не доставлять неудобств, есть варианты, когда искривление пальцев связано с повышенной нагрузкой в раннем возрасте или травмами.
В целом, по данным исследования учёных Бостонской детской больницы, этим заболеванием в разной степени тяжести страдают примерно 10 процентов населения, то есть каждый десятый человек. Однако эксперты University of Pittsburgh говорят, что только у 1% из них искривление составляет более, чем 10 градусов.
Признаки и симптомы клинодактилии

Поражённый палец может быть странно согнут в середине или перекрывать другие пальцы, и чаще всего это происходит с мизинцев, хотя может быть затронут и безымянный палец.
Вообще говоря, клинодактилия как аномалия сама по себе не вызывает боли или воспаления, хотя может вызывать дискомфорт при использовании поражённой руки. Если искривление пальца составляет более 30 градусов, это может повлиять на функцию руки и мелкую моторику.
Если клинодактилия незначительна, вы можете отказаться от лечения ребёнка в настоящее время, и просто наблюдать, как он пользуется кистью руки. Но если она более серьёзная, стоит знать, что существуют различные методы лечения.
Причины искривления пальцев у детей
В некоторых случаях клинодактилия может быть наследственным заболеванием, но также может быть частью более обширной патологии, например, такой как синдром Дауна. В популяции с синдромом Дауна клинодактилией по данным клиник Филадельфии страдает каждый четвертый человек.
Искривление пальца как часть большой патологии также часто наблюдается при синдроме Клайнфельтера, синдроме Тернера и ряда других заболеваний.
Факт!
Не только руки: учёные Научно-исследовательского детского ортопедического института им. Г.И. Турнера указывают, что у детей с фибродисплазией часто отмечается искривление большого пальца на стопе.
Диагностика клинодактилии у ребёнка
Поскольку тяжесть клинодактилии может сильно варьироваться, если у вашего ребёнка есть какое-либо аномальное искривление пальца, лучше всего показать его врачу для постановки официального диагноза.
С целью диагностики часто проводится физикальное обследование пораженной руки, чтобы увидеть степень искривления пальца и то, как это влияет на функцию. Врач может порекомендовать визуализирующие исследования, такие как рентген, чтобы лучше увидеть кости пальца и кисти.
Также могут быть проведены тесты на диапазон движений, чтобы увидеть, насколько выражено искривление влияет на функционирование пальца и как лучше всего помочь его исправить.
Лечение клинодактилии у детей: а надо ли?

Иногда лечение при искривлении пальцев не назначают сразу после постановки диагноза, особенно если палец искривлен лишь незначительно или отсутствуют функциональные трудности. Врачи могут порекомендовать выжидательную тактику или постоянное наблюдение за рукой и пальцем, чтобы убедиться, что ситуация не ухудшится.
Факт!
Если искривление пальца у ребёнка составляет более 30 градусов, ему настоятельно рекомендовано лечение.
Терапия, как правило, показывает наилучшие результаты, когда ребенок очень мал, потому что кости в раннем возрасте еще не полностью «созрели» и минерализовались.
При составлении плана лечения клинодактилии для ребёнка врач примет во внимание возраст, тяжесть искривления, а также сможет ли малыш перенести период восстановления после операции без осложнений.
Совет!
Обсудите с врачом возможные варианты лечения и возможна ли операция в настоящее время. Каждый ребёнок индивидуален, и тяжесть состояния может сильно варьироваться, а это означает, что лечение и восстановление также могут сильно различаться.
Операция
В целом прогноз для детей с клинодактилией на выздоровление благоприятный. При правильном лечении палец можно выпрямить и восстановить подвижность.
Факт!
Учёные Кафедры травматологии и ортопедии РУДН настаивают на проведении ангиографии перед операцией для коррекции клинодактилии, чтобы определить, как расположены кровеносные сосуды внутри кисти и пальца.
Если операция все же считается необходимой, часть искривленной части кости во время хирургического вмешательства удалят, чтобы выпрямить палец. Сухожилия и мягкие ткани могут быть освобождены или прооперированы, чтобы снять напряжение с пальца и сустава и обеспечить его стабильность в будущем.
Затем палец скрепляют штифтами или винтами, чтобы кости были прямыми. Палец стабилизируется, когда хирург убедится, что все кости и ткани правильно выровнены и находятся на месте. Врач также осмотрит остальные пальцы и руку, чтобы пораженный палец выглядел естественно.
Когда все стабилизируется, палец фиксируют гипсовой повязкой или шиной. Ребенку будет назначено несколько послеоперационных осмотров, и восстановление будет проходить в зависимости от того, насколько серьезным было искривление и объем операции. Сроки возвращения к повседневной деятельности могут варьироваться, и об этом следует спросить своего врача.
После снятия всех повязок или гипса врач может предложить поработать с физиотерапевтом, ортопедом или детским массажистом, который специализируется на подвижности рук, чтобы помочь восстановить полный диапазон движений или научиться адаптироваться к новому диапазону и функционированию.
Обязательно нужно будет делать упражнения и домашний массаж, однако когда и какие — зависит от ребёнка и назначается врачом. Пальчиковые игры могут быть частью реабилитационной программы или безоперационной коррекции клинодактилии. Какие они бывают, читайте в статье «Пальчиковые игры от нуля до 7 лет: как делать гимнастику для пальцев?».
Тактика хирургического лечения при врожденной патологии кисти у детей / Алпатов В. Н., Попов В. В. // Вестник РУДН. Серия: Медицина – 2002 – №2
Прогрессирующая оссифицирующая фибродисплазия у детей (обзор литературы и анализ 5 клинических случаев) / Коваленко-Клычкова Н.А., Клычкова И.Ю., Кенис В.М. и др. // Травматология и ортопедия России – 2014 – №1
Bent pinkies: Quantifying fifth finger clinodactyly in a sample of U.S. adults / Lee MK, Dahl ZT, Anderton J, et al. // PLoS One – 2022
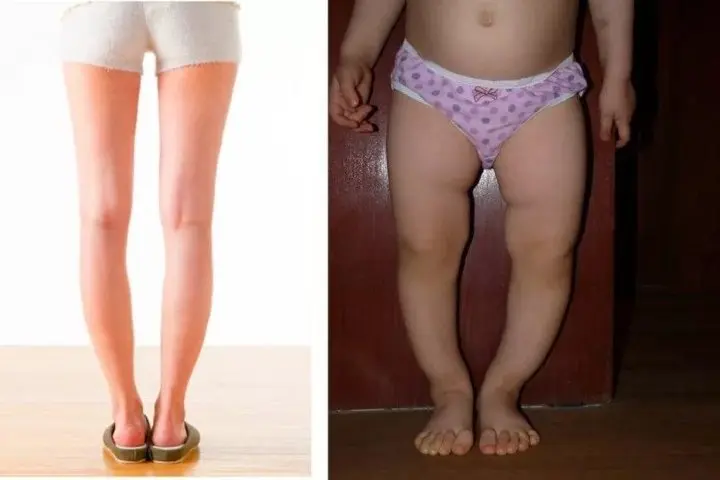
Вальгусная деформация стопы у ребенка: что это такое, лечение и причины искривления ноги
Содержание статьи
- Определение
- Развитие
- Степени развития
- Диагностика вальгуса стопы у ребенка в 1 и 2 года
- Чем и как лечить — способы
- Прогнозы и вероятность излечение
- Важные советы при вальгусном искривлении пятки и стопы у ребенка в год, 2, 4 и 5 лет
Каждый родитель хочет, чтобы его ребенок пошел как можно раньше. Однако из-за этого часто могут возникнуть патологии. Если вы заметили, что малышу сложнее передвигаться на ножках, часто за этим скрываются заболевания опорно-двигательной системы. Об этом мы и поговорим. В статье рассмотрим лечение вальгусной деформации стопы у ребенка, что это такое, что с этим делать и как действовать.
Определение
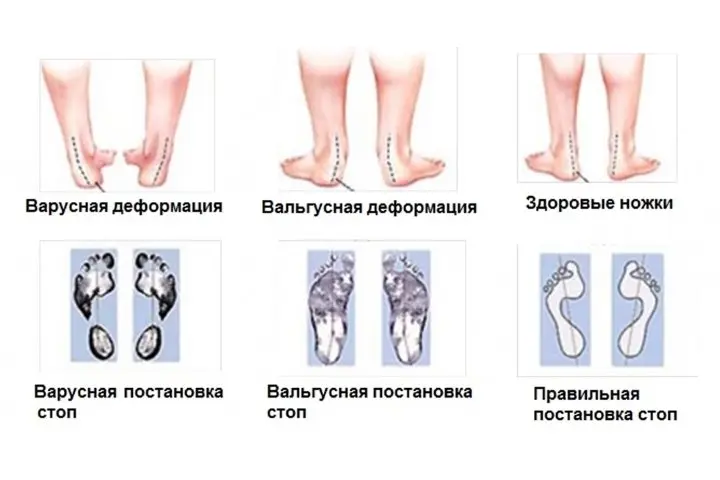
В медицинской науке этой патологией называют дефект сводов, при котором они располагаются в крестообразном состоянии в виде буквы Х. Ортопеды обнаруживают это, когда смотрят пятки и пальчики — они развернуты наружу. Если ноги поставить прямо и прижать друг к другу — расстояние между лодыжками будет более 4 сантиметров, коленки как будто смотрят в разные стороны. Это самая частая проблема, с которой приходят родители к врачам.
Его обнаруживают, когда учат ходить — то есть в возрасте до года. При ходьбе малыш опирается на внутреннюю часть — клиновидные кости. Сами шажки получаются неуверенными, а ребенок, еще не начав, часто капризничает и не хочет больше идти.
Развитие
Оно может появляться либо из-за неправильного внутриутробного развития, при тяжелой беременности и неудобном положении плода. При рождении они не будут заметны и проявляются спустя месяцы.
Иногда младенец может родиться без дефекта, но из-за недостатка витаминов, кальция, слабых костей, травм, ножки неправильно развиваются.
Если вам поставили диагноз вальгусная деформация стопы ноги, не бойтесь спрашивать у врача, это такое, у детей до года это легче вылечить.
Причины и факторы образования
В определенных ситуациях основными виновниками становятся родители, которые соревнуются между собой, чьи дети пойдут первее. Из-за слабой опорно-двигательной системы и неразвитого позвоночника конечности получают повышенную нагрузку, а жировой мягкий слой стопы еще не готов к этому. Поэтому мы советуем подождать минимум 10 месяцев, прежде чем ставить малыша и учить ходить.
К приобретенным причинам относятся недоразвитости сухожилий и связок, уменьшенный мышечный тонус, недостаток питания. Дополнительно влияют:
- маленький вес из-за раннего рождения (недоношенности);
- чрезмерное кормление, которое провоцирует лишний вес младенца;
- неправильное питание;
- ДЦП;
- плоскостопие;
- диагностированный сахарный диабет;
- рахит;
- искривление конечностей и сколиоз;
- гипотрофия;
- полиомиелит;
- чрезмерное стремление родителей к раннему развитию;
- вывихи тазовой кости и бедра;
- неверно подобранная обувь или плохого качества;
- дисплазия;
- различные вирусные заболевания.
Генетическая предрасположенности обычно определяются в младенческий период или во время беременности. Самыми часто встречаемыми проблемами считаются качалка и вертикальный таран. Их поправить сложнее, тут требуется постоянное наблюдение хирурга-ортопеда и операции.
Визуальные признаки и симптомы патологии
Основными индикаторами считается неуверенная походка, шаткость при хождении. Также доктора советуют обращать на судороги в ногах и особенно в икрах, припухлость после непродолжительной ходьбы. Подошва обуви будет сильнее изнашиваться во внутренней поверхности.
Для предотвращения дальнейшего развития подберите в нашем интернет-магазине сандалии или ботинки.
Степени развития
Существует 4 уровня патологии. Рассмотрим их подробнее.
- Угол отклонения не должен превышать пятнадцати градусов. Его проще всего поправить и врачам успешно удается это вылечить.
- Угол отклонения от пятнадцати до двадцати градусов. Ортопеды в этом случае назначают массаж, физиотерапию, упражнения с шариками. Проблема поддается терапии.
- Угол в пределах от двадцати до тридцати градусов. Эту степень лечить сложнее и дольше. Потребуется найти грамотного доктора, которому удастся скорректировать проблему. Без постоянных упражнений и помощи родителей ребенку не обойтись.
- Более тридцати градусов. Эту степень очень сложно поправить с помощью консервативного лечения. Направляют на хирургическую операцию.
Эти степени похожи на уровни дефекта плоскостопия, однако, данную проблему лечить сложнее.
Патология большого пальца ступни
Это является одним из проявлений заболевания. Нарушается анатомическая форма плюснефалангового сустава. Большой палец при этом смещается к другим, провоцируя их деформацию. Косточка выпирает наружу, образуя отечности и наросты, в будущем мозоли.
Иногда это возникает из-за неправильной обуви с узким носом, а также из-за артрита, полинейропатии, сахарного диабета, остеопороза. Для исправления потребуется правильная колодка, физиотерапия, массаж, гимнастика.
Удобные сандалии и ботинки есть в интернет-магазине Ортопанда — большой выбор с правильной пяткой и ортопедическими супинаторами.
Самостоятельно это определить достаточно сложно. Потребуется осмотр ортопеда. Он визуально смотрит своды, делает компьютерную плантографию, подометрию. Если доктор этого не проводит, а ограничивается только беглым осмотром, следует уточнить у другого врача, а также дополнительно проконсультироваться у невролога, который исключит другие проблемы.
По этиологии травматолог может выделить:
- статическое поражение — из-за неправильной осанки;
- структурное — из-за неудобного врожденного расположения таранной кости;
- компенсаторная — из-за короткого ахиллесового сухожилия и скошенных голеней;
- коррекционная патология — если у малыша не лечили косолапие;
- травматичная.
Из чего состоит лечение
Стопа малыша формируется и поддается исправлению с 6 до 12 лет. Поэтому многие проблемы обнаруживаются и лечатся именно в этом возрасте.
Доктор Комаровский советует, чтобы терапия была направлена на укрепление связочного аппарата, формирования свода. Ортопед должен назначить массаж, лечебные ванны, магнитотерапию, плавание, электрофорез,лечебную физкультуру.
Только при отсутствии результата направляют на хирургическую операцию.
Для профилактики нужно ходить по гальке, траве, катать ногой мяч или скалку. Дополнительно рекомендуют заниматься спортом — велосипед, плавание, бег, обычная физкультура.
Если отказаться от посоветанной терапии, то гарантирована последующая инвалидность, проблемы с суставами, нарушение опорно-двигательной системы, истирание колен и дисков позвоночника.
Чем и как лечить — способы
Чтобы снять болевые ощущения и придать косточкам правильную анатомическую форму, следует исключить прогрессирующие болезни, например, ожирение и рахит, купить ортопедическую обувь, чаще идти босиком.
Рассмотрим, чем можно лечить:
- Бандаж — это шины, которые используют для постоянного или ночного ношения. Их делают из силикона или пластика. Накладка давит на выпирающую кость, снимает боль и облегчает ходьбу, предохраняет дальнейшее искривление.
- Синусоидально-модулированные токи. Для этого метода крепят электроды на голенях с помощью эластичных повязок. Безболезненный и безопасный заряд проходит по связкам, стимулируя нервные окончания.
- Тутор — обеспечивает суставу неподвижность. Есть безнагрузочные, которые надевают только во сне, и функциональные, рассчитанные на двигательную активность. Их изготавливают индивидуально по слепку свода.
- Ванночки с солью, йодом, хвоей, ромашкой.
- Массаж нижних конечностей — 10-20 сеансов, повторяющихся через месяц.
- Упражнения на пальцы — перекатывания, захват мелких предметов пальцами, ходьба на носочках.
- Ортопедические стельки и супинаторы.
Медикаменты
Ортопеды назначают различные лекарства — уколы, мази, гель, таблетки при безоперационном устранении поражения, чтобы снять боль, напряжение. Чтобы устранить боль, врач выписывает препараты, например:
- Ибупрофен;
- Кетанов;
- Кеторол;
- Дексалгин;
- Пенталгин;
- Долобене.
Для снятия воспалительного процесса назначают нестероидные препараты, например, Флурбипрофен, Пироксикам, Кетопрофен, Амидопирин, Аспирин. Из гелей прописывают Диклофенак, Вольтарен, Вальгус-стоп.
Новые методики
Современная медицина предлагает несколько высокоэффективных безболезненных способов, которые помогают справиться без операции. Что это такое и какое лечение выберет из них врач зависит от причин и возраста вальгусной деформации стопы у детей до 1 года, 2, 3 лет. Рассмотрим их.
- Инфразвуковой метод. Отличается безболезненность и отсутствием побочных действий. Используется многократно. Инфразвуком воздействуют на косточку, разрушая наросты. Однако его нельзя использовать при онкологии и воспалениях.
- Лазер. При лазерной терапии нарост разрушается, боль проходит, восстанавливается кровообращение, устраняется воспаления. Противопоказания: онкология, сахарный диабет, наличие множества родинок.
- Лечебная грязь. Достаточно спорный метод, его еще называют народной медициной. Теплую массу при этом накладывают на вальгус.
- Ультразвук. Устраняет отеки, воспаление, нормализует кровообращение, но почти никак не влияет на кости. Противопоказание: аритмия, тромбы, нарушение нервной системы.
Эти способы редко назначают врачи в поликлиниках, однако, они также имеют место.
Как действует массаж
Чтобы повысить тонус суставов и закрепить эффект терапии, используется массажирование. Рассмотрим местное лечебное воздействие:
- укрепление голени, бедер,свода;
- повышение расслабление наружных мышц;
- ускорение кровотока;
- улучшение питание нижних конечностей;
- улучшение функционирования связочного аппарата;
- исправление дисбаланса напряжения;
- предотвращение боли и онемение;
- снятие отека и боли.
Для этого нужен опытный массажист. При вальгусе требуется стимуляция мышечных групп с внутренней стороны. Используют:
- поглаживание;
- растирание;
- разминание;
- поколаничание;
- пощипывание;
- рубление;
- похлопывание.
Действие массажа закрепляется лечебной гимнастикой, физиотерапевтическими процедурами, ношением стелек и фиксаторов. Дополнительно требуются упражнения для тренировки мышечно-связочного аппарата.
Хорошим массажером становится пупырчаты коврик с валиком, мячик, скалка.
Физиотерапия
Главное преимущество использование физиотерапевтических методов:
- уменьшение приема лекарств, что важно для детского возраста;
- простое применение;
- безопасность.
Подбором конкретного воздействия должен заниматься физиотерапевт совместно с ортопедом. Виды физиотерапии:
- компрессы, парафиновые аппликации;
- иглоукалывание в активных точках;
- насыщение тканей кислородом в барокамере;
- мануальная терапия;
- электромагнитное поле.
Стоит помнить, что до года большинство физиопроцедур противопоказаны. Ее назначают старшим детям.
Дополнительные противопоказания:
- опухоли;
- болезни крови;
- индивидуальная повышенная чувствительность;
- перепады давления;
- гнойные поражения;
- нарушение психики.
Травматологи полагают, что есть эффект от физиовоздействия у детей до 6-7 лет, корректировать удается до 12-13. Дальше происходит закостевание.
Какая нужна гимнастика
В стандартный комплекс входят общие физические упражнения, укрепляющие непосредственно на стопы и расслабляющие.
Для детей от двух до четырех лет:
- ходьба по узкому бревну, дорожке;
- подъем на носки и опускание на полную ногу;
- поднятие мелких игрушек, предметов пальцами;
- прыжки на носках;
- катание на велосипеде.
Для пятилетнего ребенка и старше:
- шаги с опорой на наружный и внутренний край свода;
- прыжки с приседанием;
- сидение “по-турецки”;
- подъем и спуск по шведской стенке босиком;
- коврики с камушками, песком.
Дополнительно добавляем к велосипеду плавание.
Нужна ли ортопедическая обувь
Доктор Евгений Комаровский считает, что из-за неправильно подобранных босоножек проблем в первое время может и не быть, но в дальнейшем они обязательно появятся. С помощью качественной ортопедической обуви сохраняется результат от терапии и некоторые патологии корректируются. Натуральные материалы и правильные колодки вы найдете в интернет-магазине Ортопанда. С нашей продукцией вы сможете предотвратить развитие дефектов в дальнейшем.
В первые месяцы младенца лучше минимально одевать на малыша сандалики и ботиночки — пусть лучше будет босиком. Когда уже без нее не обойтись, выбирайте стельки с супинаторами, которые не дают стопе провалиться. Они жестко фиксируют по бокам и в районе пятки в нужном по анатомии положении.
Перейти в раздел ортопедической обуви
Однако ортопеды рекомендуют, что для профилактики подбирать очень твердую обувь не следует. Достаточно того, чтобы она была по размеру, не на вырост, из натурального материала и без острого носа.
Хирургическое лечение
Оно требуется, когда нужно побороть осложнение, выпрямить палец, убрать другие деформации. Операция понадобится при 2-4 степени, прогрессирующей патологии с непрекращающимся болевым синдромом, плохо корректирующими проблемами опорно-двигательной системы.
Хирургическое вмешательство проводится бесплатно по полису ОМС по квотам. Направление дает либо ортопед, либо сам хирург-травматолог. Бояться этого не надо, потому что в большинстве случаев исправляют все на многие годы, и болезнь перестает прогрессировать.
Прогнозы и вероятность излечение
Чем раньше вы пойдете в поликлинику, тем быстрее и результативнее возможно исправить все проблемы. При диагностике в годик вероятность устранить дефект составляет почти сто процентов.
Если же неправильное развитие выявили поздно или отказались от лечения, гарантированы проблемы с позвоночником (сколиоз, остеохондроз), артриты, нарушение работы суставов. Вылечить все возможно только в детстве.
Важные советы при вальгусном искривлении пятки и стопы у ребенка в год, 2, 4 и 5 лет
- Чтобы меньше было проблем в будущем, лучше заняться профилактикой. Пусть ваш малыш чаще бегает босиком, особенно по траве или гальке.
- Дополнительно приобретите функциональные коврики — у нас на сайте вы найдете большой выбор с имитацией многих поверхностей.
- Не спешите учить ходить до года — он может встать и в 15 месяцев, ничего плохого не будет. Дайте его ножкам и позвоночнику окрепнуть.
- Если вам накладно постоянно проходить сеансы массажа, попросите доктора научить вас. И сами делайте это дома.
Мы рассмотрели, что это такое вальгус стопы ног у детей, какое выбрать лечение и какие причины возникновение болезни. Для полного объяснения вы можете посмотреть видео ниже.
В «OrtoMed-Clinic» выполнено более 450 операций по замене тазобедренного сустава, когда разрушенные головка и шейка бедренной кости, а также суставная поверхность вертлужной впадины замещались на импланты.
Коксартроз — хроническое прогрессирующее поражение тазобедренных суставов, одна из форм остеоартроза. Обычно развивается постепенно, проходя несколько стадий — от небольшого дискомфорта и легкого неудобства до непрерывных болей и укорочения конечности с больной стороны. Лечение коксартроза тазобедренного сустава 2-3 и 3-4 степени требует операции. Использование современных хирургических методик делает вмешательство минимальным и с высокой гарантией результата.
Шишка на стопе — частая жалоба пациентов. Образование — на своде или на подошве, на внешней или внутренней части стопы — вызывает болезненный дискомфорт, мешает нормально ходить, нервирует и раздражает. Решить вопрос может только обращение к профильному специалисту, опытному хирургу ортопеду. Врач проведет осмотр, поставит диагноз: объяснит, почему на стопе образовалась шишка и что с этим делать. Некоторые образования устраняют методами консервативного лечения, другие — являются симптомами отдельных заболеваний. Есть и такие, что требуют хирургического вмешательства.
Боль в косточке возле большого пальца на ноге указывает на развитие некой патологии. Это могут быть и симптомы подагры, и признаки ревматоидного артрита, и предвестники артроза. Но чаще причиной становится Халюс Вальгус — Hallux Valgus, вальгусная деформация первого пальца. Разобраться, что именно произошло и по какой причине, поможет опытный врач-ортопед. Он же подскажет лечение опухших косточек на ногах, методы профилактики и способы облегчения неприятного состояния.
Операция по замене коленного сустава — метод хирургического лечения, при котором устраняются последствия дегенеративно-дистрофического патогенеза колена и полностью восстанавливается подвижность суставов и функциональность проблемной нижней конечности.
Замена тазобедренного сустава – высокотехнологичный вид хирургического вмешательства, который заключается в установке эндопротеза из различных материалов. По статистике, ежегодно около 250 тыс. человек в России нуждаются в эндопротезировании, большая часть из них – лица пожилого возраста.
Эндопротезирование суставов – операция по замене компонентов пораженного сочленения эндопротезом. Он имеет анатомическую форму здорового сустава и выполняет все его функции. Для многих пациентов это единственный способ вернуться к полноценной, активной жизни без боли.
Эндопротезирование тазобедренного сустава еще в прошлом столетии было названо самой успешной операцией в ортопедии. Установка имплантов – шанс для пациентов с тяжелыми поражениями костной, хрящевой тканей на полноценную жизнь без инвалидности.
Стопа портного, или деформация Тейлора, – распространенная ортопедическая патология, при которой происходит разрастание головки пятой плюсневой кости. Вид вальгусной деформации часто осложняется воспалением сустава, болью (метатарзалгия) и отеком, приводит к нарушению походки и скованности движений. Это требует хирургического лечения, удаления гипертрофированной капсулы.
В хирургии более 300 различных методик удаления вальгусной деформации. Выбор способа зависит от степени Халюс Вальгус, осложнений, состояния здоровья пациента и ряда других нюансов. Основные виды операций при вальгусной деформации: корригирующая остеотомия 1 пальца стопы, операция Scarf, остеотомия Ludloff.
На начальных этапах лечение Hallux valgus целесообразно начинать с консервативных методик, но на 3-й степени они малоэффективны. Новые методики оперативного лечения в большинстве случаев помогают обходиться без костылей и гипса.
Большая часть пациентов с вальгусной деформацией отмечают значительные улучшения от консервативных способов лечения, подбора правильной обуви. Но если данные методы не дают эффекта, особенно у пациентов пожилого возраста, необходимо решать вопрос об оперативном вмешательстве.
Костные наросты на пальцах ног или разрастание под ногтями обычно указывают на ногтевой экзостоз. Первыми патологию обычно замечают мастера педикюра, хотя есть и иные признаки заболевания. Подозревать подногтевой экзостоз можно, когда один или несколько ногтей изменяют форму и характер роста, а ношение обуви и подбор новых туфель вызывают существенный дискомфорт. А если это сопровождается еще и болезненными ощущениями, то стоит немедленно обратиться за консультацией к ортопеду для принятия соответствующих мер. Если же нарост под большим ногтем на ноге оставить без внимания, то патология будет усугубляться — приведет к полной потере ногтя и окончательно ухудшит качество жизни.
Hallux valgus или вальгусная деформация 1-го пальца стопы является наиболее часто встречающейся ортопедической патологией. Причем подавляющее большинство больных составляют женщины, что во многом обусловлено особенностями строения стопы и предпочтениями в выборе обуви.
Под термином «метатарзалгия» подразумевают не заболевание, а скорее симптом – боль в переднем отделе стопы. При этом она может выступать в качестве проявления целого комплекса заболеваний. Это и ставит многих пациентов в тупик, когда они слышат подобное от врача. Ведь всем известно, что лечение будет эффективно только в том случае, если воздействовать на причину появления боли, а не непосредственно на нее. Поэтому основной задачей при развитии метатарзалгии является определение причины ее возникновения. После чего уже может быть рекомендовано консервативное или хирургическое лечение.
Большинство людей знакомо с тем, что на внутренней стороне стопы в области сустава большого пальца может образовываться шишечка разных размеров. Это заболевание в медицине носит название Hallux valgus или вальгусное отклонение 1-го пальца стопы. А, как известно, с любой проблемой легче бороться на самых ранних стадиях, поэтому стоит подробно рассмотреть, как распознать Hallux valgus 1 степени и что следует предпринять для улучшения ситуации.
Что такое перелом шейки бедра и чем он опасен для пожилых людей. Симптомы и первая помощь при травме. Особенности консервативного и хирургического лечения перелома шейки бедра. Их эффективность и прогноз
Что такое деформация пятого пальца стопы или деформация Тейлора. Причины возникновения, симптомы заболевания и методы диагностики. Особенности консервативного и хирургического лечения.
Болезнь Келлера – редкое заболевание, сопровождающееся развитием некроза, т. е. омертвения тканей определенных костей стопы, в результате нарушения их кровоснабжения. Выделяют 2 типа болезни Келлера: некроз ладьевидной кости стопы (1 тип) и асептический некроз головок плюсневых костей (2 тип). Впервые заболевание было описано немецким рентгенологом Албаном Келлером еще в 1908 году, в честь которого и было названо.
Сегодня плоско-вальгусная деформация стопы является одной из наиболее распространенных проблем в травматологии и ортопедии. Эта патология встречается и у детей, и у взрослых. При этом она склонна со временем прогрессировать и приводить к возникновению изменений и в других суставах, а также позвоночнике.