Недостаточность кардии желудка: что это такое?
Дата публикации: 23.01.2022
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. ВОЗМОЖНЫ ПОБОЧНЫЕ ЭФФЕКТЫ. НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА.ИзжогаИзжога у беременныхЯзва и гастрит
Содержание статьи
- Недостаточность кардии желудка что это за диагноз?
- Недостаточность кардии желудка: симптомы
- Диагностика
- Как вылечить недостаточность кардии желудка?
- Задайте вопрос эксперту по теме статьи
- Источники
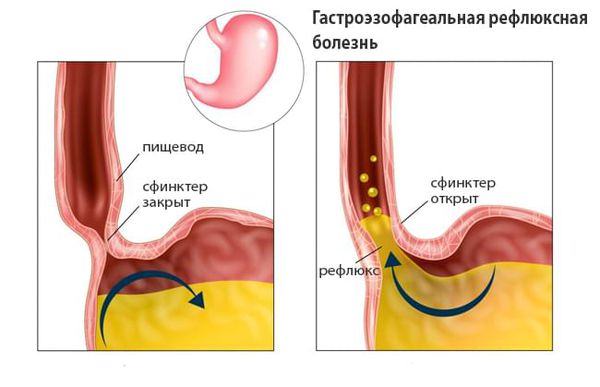
Недостаточность кардии желудка – не слишком распространенное заболевание, возникающее в результате нарушения моторных функций желудочно-кишечного тракта (ЖКТ). Его суть заключается в отсутствии способности организма рефлекторно расслаблять кардиальный сфинктер, что приводит к нарушению перистальтики и снижению тонуса пищевода. Вследствие этих негативных изменений пища из пищевода в желудок поступает не так, как это должно происходить в норме.
Недостаточность кардии желудка что это за диагноз?
Кардиальный сфинктер – это мышечное кольцо, находящееся между пищеводом и желудком. Его основная функция: после поступления пищи в желудок не допускать ее возврата в пищевод. Если у человека нет проблем с пищеварением, когда он не ест, кардия у него закрыта. И открывается во время еды, чтобы пища попадала в желудок.
Но если функция нарушена, барьер между этими органами нарушается, и тогда возникают рефлюксы химуса в пищевод. Вместе с частично переваренной пищей в него поступают желчь и желудочный сок. Эпителий пищевода не защищен от агрессивных воздействий желудочных ферментов и соляной кислоты, поэтому недостаточность кардии желудка провоцирует эзофагит, язвенные образования и даже рак.
Точная причина болезни на сегодняшний день не установлена. Считается, что патологию вызывают:
- ожоги пищевода, заболевания желудка;
- нарушение режима питания (еда перед сном);
- неправильный рацион;
- переедание;
- малоподвижность;
- повышенное внутрибрюшное давление (при беременности, асците).
Естественная несостоятельность, проявляющаяся срыгиваниями, наблюдается у младенцев. Она самостоятельно проходит в течение первых месяцев жизни.
Нет времени читать длинные статьи? Подписывайтесь на нас в соцсетях: слушайте фоном видео и читайте короткие заметки о красоте и здоровье.
Мегаптека в соцсетях: ВКонтакте, Telegram, OK, Viber
Недостаточность кардии желудка: симптомы
Основной симптом недостаточности кардии – нарушение глотания (дисфагия). Проявляется она затрудненным проглатыванием твердой пищи. Состояние постепенно ухудшается и со временем становится тяжело глотать даже жидкую пищу. Пациент начинает терять вес. Из-за постоянной переполненности пищевода его функция нарушается.
Другие симптомы:
- изжога (постоянная или периодическая);
- жгучие боли за грудиной, там, где расположен пищевод;
- отрыжка воздухом и содержимым желудка;
- тошнота и рвота;
- кислый привкус во рту;
- слабость, снижение работоспособности.
Со временем симптоматика может усиливаться.
В большинстве случаев болезнь развивается на фоне гастрита, эзофагита, грыжи диафрагмы и других патологий ЖКТ.
Диагностика
Вам может быть интересно: Изжога: причины возникновения и лечение
Ранее поставить правильный диагноз помогало рентгенологическое исследование. Но сегодня чаще применяют методы эндоскопии. ФГДС (фиброэзофагогастродуоденоскопия) позволяет исследовать слизистую органов ЖКТ и обнаружить изменения на ее поверхности. Также метод дает возможность выявить нарушения работы сфинктера и установить степень его несостоятельности. При подозрениях на опухолевый процесс одновременно с исследованием проводится биопсия.
Для определения кислотности желудка дополнительно проводится рН-метрия. Отклонения от нормальных показателей позволяют подтвердить предполагаемый диагноз.
Как вылечить недостаточность кардии желудка?
Изучением и терапией данной болезни занимается гастроэнтерология. Лечение всегда проводится комплексное. Оно ведется в нескольких направлениях. Прежде всего необходимо заняться лечением патологии, вызвавшей недостаточность кардии. Если болезнь вызвал асцит, нужно принять меры для снижения внутрибрюшного давления.
Из лекарств применяются:
- антациды – снижают агрессивность желудочного содержимого;
- ингибиторы протонной помпы – уменьшают в желудке секрецию соляной кислоты;
- блокаторы Н2-гистаминовых рецепторов – предназначены для лечения кислотозависимых патологий ЖКТ, снижают продукцию соляной кислоты;
- спазмолитики – снимают спазм гладкой мускулатуры бронхов, сосудов, пищеварительного тракта.
Также используются и другие препараты, которые врач назначает после обследования.
При избыточной массе тела пациенту рекомендуется нормализовать вес. Это поможет снизить нагрузку на сфинктер. Кроме того, стоит отказаться от алкоголя и курения.
Все пациенты должны правильно организовать свое питание. Необходимо придерживаться следующих правил:
- принимать пищу нужно несколько раз в день;
- порция должна быть небольшой;
- время приема пищи должно совпадать каждый день;
- после еды нельзя ложиться в постель 2 часа.
В рационе преобладают супы, полужидкие каши, измельченные продукты, овощи и фрукты. Чтобы не причинить вреда воспаленной слизистой, из меню исключают грубую пищу, соленья, копчености, приправы.
Употребляют еду только в теплом виде, горячее и холодное запрещено полностью. Перед приемом пищи пьют простую воду. Ужинают не менее чем за 3-4 часа до сна.
Избежать обострений помогают некоторые правила поведения. Спать нужно со слегка приподнятым головным концом, не носить тугую одежду, на некоторое время исключить высокие физические нагрузки.
Хирургическое лечение проводится только на запущенных стадиях болезни. После проведения операции все симптомы обычно постепенно исчезают.
Лечение занимает достаточно много времени. Его успех зависит от соблюдения всех врачебных рекомендаций, а также желания и готовности больного помогать себе.
Задайте вопрос эксперту по теме статьи
Остались вопросы? Задайте их в комментариях ниже – наши эксперты ответят вам. Там же Вы можете поделиться своим опытом с другими читателями Мегасоветов.
Источники
- «The gastric cardia in gastro-oesophageal disease», Лаборатория патологии слизистой оболочки желудочно-кишечного тракта, Медицинский центр по делам ветеранов, Хьюстон, США.
- «The cardia: Esophageal or gastric? Critical reviewing the anatomy and histopathology of the esophagogastric junction», Институт клинической патологии Венского медицинского университета, Венская больница общего профиля, Австрия
- «Achalasia», Национальная служба здравоохранения Великобритании
Выпускающий редактор
Эксперт-провизор
Поделиться мегасоветом
Понравилась статья? Расскажите маме, папе, бабушке и тете Гале из третьего подъезда
Гид по аналогам за подписку
подпишитесь на соцсети и напишите в сообщения «аналоги»
Консультация профессора гастроэнтеролога 3 000 руб.
Часто наличие рефлюкса – заброса пищи из желудка в пищевод – является следствием недостаточности кардии или слабости соответствующего сфинктера. Если вас мучает изжога, отрыжка и неприятный вкус во рту после еды, непременно запишитесь на консультацию к гастроэнтерологу в Клинику профессора Горбакова. Мы сможем вам помочь!
Недостаточность кардии желудка – заболевание, обусловленное несостоятельностью гастро-эзофагеального сфинктера. Сфинктер – это мышечное кольцо, расположенное между абдоминальной частью пищевода и кардиальным отделом желудка. Его роль заключается в предотвращении обратного заброса желудочного содержимого в пищевод. При функциональной недостаточности сфинктера барьер между этими двумя органами нарушается. Из-за слабости мышечного кольца возникают рефлюксы химуса в пищевод, эпителий которого не защищен от агрессивных воздействий соляной кислоты и желудочных ферментов. Это приводит к повреждению слизистой оболочки пищевода, возникновению эзофагита, язв, эрозий и рака.
Недостаточность кардии желудка бывает первичной и вторичной:
- Для младенцев характерна первичная несостоятельность, что является естественным и в течение двух месяцев самостоятельно проходит.
- Вторичная недостаточность кардии развивается у взрослых по многим причинам:
- ожоги пищевода;
- неправильное питание;
- пассивный образ жизни;
- переедание;
- малоподвижность;
- еда перед сном и другое.
Симптомы недостаточности кардии
Как и для большинства заболеваний, симптомы недостаточности кардии делят на общие и местные.
Местными симптомами являются:
- изжога (постоянного или периодического характера, что зависит от стадии заболевания), могут появиться тошнота и рвота.
- из-за раздражения пищевода за грудиной ощущается постоянное жжение, что формирует желание выпить воды и уменьшить ощущение.
- так же характерна отрыжка воздухом и желудочным содержимым.
- кислый привкус во рту, неприятный запах разного характера (зависит от съеденной пищи).
- налет на языке.
Данная патология не является первостепенной и чаще всего сопровождает гастрит, эзофагит, грыжу пищеводного отверстия диафрагмы и другие патологии органов пищеварения, которые и являются главной причиной недостаточности кардии.
К общим симптомам относят:
- слабость;
- апатию;
- вялость;
- раздражительность;
- снижение активности и работоспособности.
Все эти симптомы формируются на фоне нарушения функций желудочно-кишечного тракта.

- Одним из основных методов диагностики, является гастроскопия/ фиброгастроскопия/ эзофагогастродуоденоскопия. Она позволяет исследовать состояние слизистой пищевода, обнаружить измененную поверхность пищевода. Также этот метод позволяет выявить и установить степень несостоятельности сфинктера, а также обнаружить пролабирование слизистой оболочки желудка в пищевод.
- Ранее более широко с целью диагностики использовали рентгенологическое исследование, которое позволяло выявить наличие гастро-эзофагеального рефлюкса.
- Методом, дополняющим вышеперечисленные исследования, является pH-метрия. Она необходима для определения кислотности пищевода и её оценки, а также для подтверждения рефлюкса гастро-эзофагита.

Если пациент полный и страдает ожирением, то необходимо обязательно снизить вес до нормальных показателей, так как это значительно уменьшит внутрибрюшное давление и нагрузку на сфинктер.
Стоит также отказаться от курения, употребления алкогольных напитков и газировок. Это в значительной степени снимет раздражающее действие агрессивных веществ на слизистую пищевода.
Необходимо соблюдение строгой диеты, включающей в себя продукты легко усвояемые и быстро перевариваемые, чтобы разгрузить желудок. Необходимо также избавиться от привычки есть на ночь, а лучше всего полностью сменить образ жизни. Основу нового режима должно составлять регулярное занятие спортом, раздельное питание и уход за собой. Необходимо избавиться от сжимающей одежды: тугих поясов, ремней и корсетов.
Стоимость лечения недостаточности кардии с использованием средств зависит от основного заболевания и его стадии. Из фармпрепаратов могут применять следующие группы лекарств:
- антациды;
- ингибиторы протонной помпы;
- блокаторы рецепторов гистамина и спазмолитики
и другие лекарственные препараты, спектр которых определяется доктором после обследования пациента.
Специалисты Клиники профессора Горбакова рады видеть вас на приеме!

Горбаков Владимир Валентинович
Доктор медицинских наук, профессор, врач гепатолог, гастроэнтеролог
Доктор медицинских наук, профессор кафедры терапии Государственного института усовершенствования врачей Министерства Обороны Российской Федерации. C 1996г. по 2006г. — Главный гепатолог Вооруженных сил Российской Федерации.
Стоимость услуг
Главная функция кардии – способствовать защите пищевода от проникновения желудочной кислоты. При недостаточности кардии желудка происходит только частичное закрытие клапана, который отделяет пищевод от тела желудка, что требует лечения.
Что такое кардия?
В человеческом организме находится большое количество сфинктеров – это устройства похожие на клапан, в этом качестве выступает круговая мышца, которая при сокращении сужается и смыкаться. Совокупность складок слизистых тканей и сосудистой системы образует сфинктерный аппарат.
Желудочная кардия или нижний пищеводный сфинктер (НПС) — выполняет функцию входного клапана в желудок из пищевода. В нормальном состоянии он сохраняет закрытое положение, предотвращая обратному забросу кислого содержимого в пищевод. Во время еды кардия открывается, обеспечивая прохождение пищевого комка дальше.
Важно заметить, что давление в желудке выше, чем в пищеводе. Поэтому антирефлюксному барьеру необходимо прилагать усилие, чтобы сопротивляться естественному движению содержимого желудка вверх по пищеварительному тракту.
Когда появляется патология, кардиальный сфинктер перестает смыкаться, вследствие чего происходит обратный заброс желудочного содержимого в пищевод, а его стенки не приспособлены к кислой среде. Несмыкание клапана и есть недостаточность кардии желудка – функциональное заболевание пищеварительного тракта, при котором наблюдается рефлюкс.
Роль диафрагмы в рефлюксе
Диафрагма играет немаловажную роль в предотвращении рефлюкса. Она, вместе с НСП, сдерживает давление, чтобы не происходило заброса выше по ЖКТ.
Антирефлюксный барьер составляют НПС и ножки диафрагмы. Поскольку градиент давления между желудком и пищеводом довольно высок, необходимо их скоординированное действие. Сфинктер берет на себя постоянную нагрузку, сдерживая давление. Диафрагма помогает ему при вдохе, в этот момент в грудной клетке повышается давление, и ножки диафрагмы дополнительно давят на стенки пищевода сжимая их.
Образование такого тандема ослабляется при образовании грыжи диафрагмы. Кардия желудка смещается вверх, таким образом диафрагма уже не способна участвовать в антирефлюксном барьере.
Причины недостаточности кардии
Спровоцировать кардиальную недостаточность могут группы факторов:
Функциональные
- Повышенное давление желудка на сфинктер, что происходит из-за избыточного газообразования, бродильных процессов в органе или переедания.
- Растяжение мышечных структур — является результатом хронической формы панкреатита или ожирения. Постепенное растяжение мышц также может произойти по причине частых гастритов.
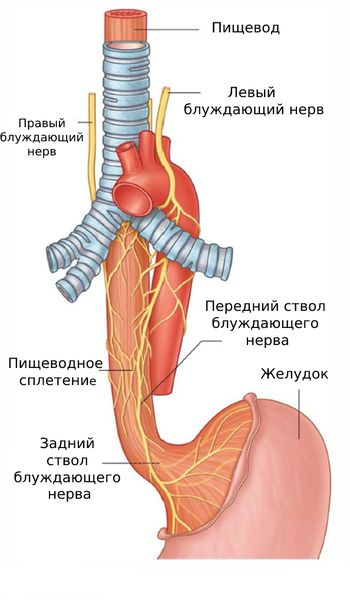
- Нарушение иннервации нижнего пищеводного сфинктера может быть связано с повреждением блуждающего нерва при хирургических операциях. Этот нерв отвечает за тонус и расслабление кардии.
- Малоподвижный образ жизни способствует снижению мышечного тонуса.
Органические
К таким причинам относятся факторы, связанные с изменением строения стенок органов вследствие:
- Диафрагмальной грыжи. Сфинктер смещается в грудную клетку и перестает адекватно выполнять свои функции.
- Рубцовых образований на слизистых, возникающих после перенесенных операционных вмешательств или травм.
- Ожоговых травм или неаккуратному применению эндоскопического метода обследования.
- Последствия удаления полипов или прижигания язв.
Нередко рефлюкс диагностируется на поздних сроках вынашивания плода, что обуславливается давлением плода на брюшинные органы. Не стоит паниковать, функциональная недостаточность кардии носит временный характер и самостоятельно исчезает после родов.
Как уже отмечалось, недостаточность кардии желудка развивается из-за того, что сфинктер оказывается неспособным защищать пищевод от попадания в него содержимого желудка. Пища проталкивается в желудок при совсем небольшом давлении: для этого надо всего лишь несколько мм рт. ст. Однако для того, чтобы сфинктер проталкивал пищу в обратном направлении, то есть из желудка в пищевод, необходимо, чтобы давления было в несколько десятков раз больше. Вот почему при повышенном газообразовании может развиваться заброс содержимого желудка обратно в пищевод со всеми симптомами, которые развиваются в таком случае.
Одним из главных механизмов развития такого заболевание является расстройство механизма работы гладкой мускулатуры, локализующейся в области диафрагмы. Такое бывает при хроническом панкреатите, ожирении, воспалении слизистой желудка, переедании. Грыжа диафрагмы тоже способствует развитию слабости кардии.
Если человек здоров, у него нет проблем с пищеварением, то у него кардия все время закрыта, когда он не ест. Во время приема пищи она открывается (это надо, чтобы пища попадала в желудок). Кроме того, она и блокирует заброс попадания еды обратно.
Крайне важно, чтобы кардия работала без отклонений и обеспечивала нормальное функционирование желудка и пищевода. Иначе слизистая пищевода не будет нормально восстанавливаться, и человек заболеет.
Главные симптомы болезни
Если у человека подозревается недостаточность кардии желудка, симптомы могут быть следующими:
- Изжога. Появление изжоги не связывается с приемом пищи, то есть она возникает независимо от того, поел человек или нет. Иногда приступ изжоги может быть настолько сильным, что лишает человека покоя.
- Боль в области желудка. Интенсивность боли может быть разной — от тупых болевых ощущений и до сильного, интенсивного жжения в области пищевода.
- Отрыжка воздухом и содержимым желудка. Отрыжка обычно имеет характерный кислый привкус. Если же в содержимом желудка имеется желчь, то отрыжка будет иметь горьковатый привкус.
- Тошнота. При возрастании интенсивности тошноты к ней присоединяется рвота.
- Боль в эпигастральной области и ощущения урчания в желудке возникают от растяжения слизистой пищевода и раздражения его кислотами, содержащимися в желудочном соке.
- Головокружение, общая слабость — непостоянные спутники недостаточности кардии желудка. Их появление связано с общими расстройствами работы пищеварительного тракта.
- При дистальном рефлюксе на языке появляется налет беловатого оттенка. К такому признаку добавляется и боль жгучего характера в подреберной области, ощущение «переливания» в области живота. Если же у человека развивается гастроэзофагеальная болезнь, то обычно больной запивают еду водой. Курильщики могут обратить внимание на то, что они запивают водой выкуренную сигарету. При выраженной степени эзофагита появляются проблемы с глотанием — именно через то, что пищевод немного сужается.
Стадии развития заболевания
Недостаточность кардии имеет такие стадии развития:
- На первой стадии своего развития заболевание еще не проявляет себя интенсивно и выражено. Нижний сфинктер еще не отличается подвижностью. Отверстие не больше трети общего размера. Среди симптоматики такой болезни — отрыжка воздухом (кислой отрыжки, как правило, еще нет).
- На второй стадии резко уменьшается подвижность сфинктера. Степень зияния превышает половину отверстия, соединяющего желудок и кишечник. Значительно усиливается отрыжка воздухом. Иногда она бывает очень мучительной. У части людей на этой стадии наблюдается пролапс слизистой желудка. Недостаточность кардии сочетается с симптомами рефлюкса.
- На третьей стадии происходит полное несмыкание сфинктера. Это значит, что отверстие зияет полностью. При этом желудочная перистальтика полностью сохраняется. При осмотре определяется рефлюкс эзофагит (чаще всего — дистальный). Нередко поражается нижняя третья часть пищевода. На этой же стадии развивается и гастроэзофагеальная болезнь желудка.

Недостаточность кардии у детей
Если проблема носит врождённый характер, то она начинает проявляться в первые дни после рождения малыша. Основные симптомы: рвота, которая появляется после очередного кормления, причём зачастую в том случае, когда ребёнок находится в горизонтальном положении. Если болезнь вовремя диагностирована, то лечение подразумевает коррекцию кормления (порции дробные, положение во время приёма пищи – вертикальное), при наступлении осложнений целесообразным становится введение лекарственных препаратов или даже оперативное вмешательство.
Диагностика недостаточности кардии
Правильная постановка диагноза возможна путем рентгенографии. При этом применяется рентгеноконтрастное вещество (препарат бария) для определения степени перистальтики и нормальной работы ЖКТ. Другие методы диагностики недостаточности кардии:
- гастрофиброскопия — является наиболее информативным способом определения степени работы ЖКТ;
- определение степени кислотности желудочного сока;
- диагностика с использованием специального красителя — метиленового синего;
- ФГДС;
- компьютерная томография;
- УЗИ;
- МРТ.
Современная и всеохватывающая диагностика позволяет выявить такое заболевание на самой ранней стадии. Соответственно, и лечение его будет наиболее эффективным.
Немедикаментозное лечение болезни
Если у человека диагностирована недостаточность кардии желудка, лечение должно начинаться как можно раньше. И в первую очередь оно будет начинаться со следующих мер:
- понижение веса тела в случае, если человек страдает ожирением (этого можно достичь путем диеты);
- понижение внутрибрюшного давления в случае, если у человека диагностируется асцит (водянка);
- тщательное соблюдение диетического питания.
Диета состоит не только в том, что пациент начинает правильно питаться в определенные часы, но и в том, что он не будет переедать и кушать на ночь. Нельзя лежать после приема еды как минимум 2 часа. В рацион надо включить больше протертых супов, каш. Такая еда, соответственно, убережет пищевод от физических раздражений. Надо избегать приема слишком горячей или слишком холодной еды.
При постоянном раздражении химически активным желудочным соком стенок пищевода почти всегда возникает воспаление его слизистых, называемое в медицине эзофагитом. Недостаточность кардии желудка непосредственно «виновна» в его возникновении. Существует достаточно обширный перечень продуктов, от употребления которых следует отказаться, чтобы избежать дополнительного раздражения слизистой пищевода. В данный список попадают:
- Острые специи и пряности (корица, куркума, перец).
- Острые соусы и кетчупы (соус чили, аджика).
- Алкогольные напитки (водка, вино, пиво).
- Газированные напитки (лимонады и другие).
- Горячительные коктейли (пунш).
- Копчености (мясные рулеты, окорока).
- Маринады.
- Соленья.
- Кофе.
- Крепкий чай.
- Полуфабрикаты.
- Разного рода колбасы.
Также стоит учитывать, что диета при недостаточности кардии желудка подразумевает питание не менее пяти раз в день маленькими порциями. Это обусловлено тем, что при небольших «дозах» давление внутри желудка заметно понижается. Желательно, чтобы больной принимал пищу теплой, а не слишком горячей или холодной.
После принятия пищи категорически запрещено поднимать какие-либо тяжести и совершать резкие наклоны, поскольку вышеперечисленные действия повышают внутрижелудочное давление, чего больной должен стараться избегать. Не забывайте, что принимать пищу за три часа до сна — далеко не самая лучшая идея при такой болезни. Врачи советуют за полчаса до сна выпить стакан кефира или съесть сладкий фрукт.
Показаны и другие ограничения в жизни больного:
- надо отказаться от одежды, сдавливающей живот;
- по этой же причине надо ограничить ношение тесных ремней, поясов;
- спать надо на кровати с приподнятым изголовьем;
- не нужно часто нагибаться и не следует работать очень долго и тяжело;
- если деятельность человека связана с необходимостью тяжело работать, часто нагибаться, то в таком случае ему желательно сменить работу.
Диета при недостаточности кардии желудка включает:
- Нежирные крупяные супы на овощном бульоне. Если нет обострения гастрита и эзофагита, супы не протирают. Готовые первые блюда можно заправлять яичными хлопьями, а также добавлять сливочное масло не более 0,5 ч.л. На порцию. Нельзя зажаривать овощи для супов. При хорошей переносимости можно изредка включать некислый борщ.
- Говядину, молодую баранину, мясную свинину, индейку и курицу в отварном виде, можно делать котлеты, суфле, тефтели, кнели, зразы. Возможно запекание этих изделий в духовке.
- Блюда из нежирной рыбы, приготовленные на пару или в духовке — кусковые или рубленные.
- Пшеничный хлеб (подсушенный), сухарики.
- Нежирный молочный и сметанный соус для рыбных, овощных и мясных блюд.
- Крупы с небольшим количеством клетчатки при наличии гастрита и эзофагита (манная, гречневая, овсяные хлопья, рис). В зависимости от состояния больного каши протираются и разводятся водой. При отсутствии воспаления слизистой ЖКТ ассортимент круп расширяется, и они не протираются. Все каши можно варить с молоком.
- Молоко средней жирности, некислые кисломолочные напитки. Можно варить молочный кисель, а в виде десерта предлагать больному молочный крем. В рационе должен присутствовать свежий (некислый или кальцинированный) творог средней жирности. Из него можно готовить блюда (запеканки, суфле, запеченные сырники или пудинга).
- Овощи с низким содержанием клетчатки — картофель, капуста цветная, кабачки, патиссоны, свекла, тыква, морковь в отварном и измельченном виде, овощные пюре и пудинги. Степень измельчения зависит от наличия осложнений (эзофагит, гастрит).
- Яйца в виде омлета, можно ежедневно.
- В небольшом количестве сливочное и растительное масло для добавки в блюда.
- Пюре, компоты, кисели, желе из сладких фруктов, запеченные фрукты. При обострении нельзя употреблять сырые фрукты-ягоды.
- Некрепкий чай с добавлением молока или небольшого количества сливок, сладкие соки. Разрешается употребление меда и сахара.
Особенности медикаментозного лечения
Лечить данное заболевание надо только после тщательной диагностики. Категорически запрещается самолечение с применением некоторых «народных» средств: иногда они могут быть не только бесполезными, но и принести огромный вред организму.
Применяют определенные лекарственные препараты:
- Антрациды, с помощью препаратов снижают уровень кислотности желудочного сока и устраняют изжогу.
- Назначают Ранитидин, Альмагель;
- Медикаменты для восстановления слизистой оболочки желудка. Результативен Омепразол;
- Противорвотные препараты, в основном Регидрон;
- Обезболивающие, используют Солпадеин;
- Антибиотики, когда наблюдается осложнение заболевания в виде появления язв или гастрита.
Часто используются препараты для усиления активности пищеводного сфинктера. Наиболее часто применяются такие средства, как Метоклопрамид (Церукал, Бимарал) и Домперидон. Церукал назначает только лечащий врач в строго подобранной дозировке. Категорически запрещено принимать такое лекарство самостоятельно, то есть в качестве самолечения.
Домперидон назначается индивидуально с тщательно обусловленными правилами дозировки и приема. При патологическом желудочно-пищеводном рефлексе врач назначает Пропульсид. Это средство используется в разной форме.
Лечение медикаментозными препаратами должно происходить очень внимательно и тщательно. Если же не обращаться к врачу и не выполнять все его предписания, то вполне возможно развитие опасных для здоровья и жизни патологий.
Для подавления симптомов изжоги используются такие препараты, как Альмагель, Гавискон, Смекта и другие. При медикаментозном лечении врач может разрешить использование средств народной медицины. Однако такие лекарства не могут использоваться как монотерапия, а являются дополнительным средством комплексного лечения недостаточности кардии желудка. Кроме того, перед применением средств народной медицины следует посоветоваться с врачом.
Хирургическое вмешательство
При появлении осложнений или отсутствии результата от консервативного лечения применяется хирургическое вмешательство: ваготомия, фундопликация, пилоропластика и т. Д. Ваготомия предполагает рассечение основного ствола или ветви блуждающего нерва. Фундопликация является антирефлюксной операцией, заключающейся в том, что дно желудка оборачивают вокруг пищевода, создавая манжетку, препятствующую забросу желудочного содержимого в пищевод. Пилоропластика — это хирургическое вмешательство, в период которого производят расширение щели привратника путем проведения его реконструкции.
Нетрадиционная медицина
Нетрадиционная медицина предлагает рецепты, использование которых помогает облегчить состояние, снизить болевой порог, устранить изжоги.
Сбор (по 20 г из каждого растения) из ромашки, льна, пустырника, тысячелистника, календулы, зверобоя заливают 2 л кипятка и настаивают на 3 часа. Необходимо пить каждый час по 50 г, в течение 10 дней, за 20 минут до еды. Рекомендуется ежедневно на голодный желудок принимать по чайной ложке сока подорожника.
Устранить изжогу можно с помощью сока из сырого картофеля или капусты. Эффективен также чай из листьев малины. Раздражение слизистой оболочки пищевода можно снимать с помощью отвара из фенхеля, аниса и укропа.
Настойка из зверобоя, валерианы и пустырника. Вышеперечисленные травы необходимо взять в равных пропорциях. Столовую ложку смеси залить 1 стаканом кипящей воды. Укутать и оставить настаиваться. Далее, когда средство остынет, процедить и выпить в процессе дня, добавив меда по вкусу (конкретной дозы нет).
Сок подорожника. Принимать чайную ложку средства перед каждым приемом пищи.
Масло одуванчика. Соберите в солнечную погоду цветки (вместе с цветоножками) одуванчиков, хорошо их разомните, сложите в банку и залейте свежим маслом. Горлышко закройте марлей. Вынесите банку на солнце. Настаивать средство нужно 21 день. После этого содержимое банки процедите и поставьте в холодильник. Употребляйте по ложке трижды в день.
Перечная мята. Достаточно действенным средством считается спиртовая настойка перечной мяты. Для ее приготовления возьмите пятьсот миллилитров 75% спирта на сто грамм мяты. Настаивать четырнадцать дней. Употреблять в виде капель (20 штук на 50 мл воды).
Лечебная гимнастика
Мышечные структуры желудочной кардии с легкостью поддаются укреплению. Для этого применяются специально разработанные дыхательные упражнения. Особой популярностью пользуется гимнастическая методика Стрельниковой, которая предполагает выполнение тренировок дважды в течение дня: утром и вечером до трапезы, а также по истечении полутора часов после ее окончания, по 1500 вдохов.
Как профилактика гимнастика выполняется в утренний или вечерний суточный период. Такие дыхательные упражнения способствуют укреплению тела и оздоровлению внутренних органов за счёт усиленного притока крови.
Не менее полезными станут обычные дыхательные упражнения при недостаточности кардии желудка:
Тренировка должна проводиться на голодный желудок, поскольку любая активность, совершаемая на заполненный орган пищеварения, способствует ослаблению сфинктера, что объясняется давлением желудочного содержимого на клапан.
Лёгкие являются, пожалуй, единственным органом, который поддаётся внешнему управлению. По данной причине начинать гимнастику нужно с обычных вдохов и выдохов.
Упражнения должны выполняться одновременно грудным и брюшным дыханием, когда в дыхательный процесс становятся вовлеченными мышечные структуры брюшной полости.
Вдохи и выдохи должны производиться с соблюдением различных скоростных режимов.
Если болезнь протекает на последних стадиях, то перечисленные гимнастические упражнения становятся бесполезными.
Образ жизни
Если вы страдаете недостаточной кардией желудка, это значит, что вам придется изменить образ жизни:
- Прежде всего, позаботьтесь о режиме питания. Употребляйте пищу небольшими регулярными порциями 5−6 раз в сутки. Следите за весом. Не переедайте.
- Если у вас есть такая вредная привычка, как курение, — вам придется от нее отказаться.
- Поднимите подушку, на которой вы спите таким образом, чтобы она находилась чуть выше уровня тела. Это поможет устранить изжогу и уменьшить давление на живот.
- Не носите сковывающую, узкую одежду, пояса.
- Соблюдайте режим сна. Здоровый сон — залог здорового организма в целом.
- Уменьшите количество потребляемого кофеина.
- Постарайтесь свести стрессы к минимуму.
- Занимайтесь физическими нагрузками. Избегайте сидячего образа жизни.
Профилактика
К не функциональному нарушению работы сфинктера и тому, что он не смыкается, предрасположены все. К счастью, образование кардиального жома можно предупредить. Для этого необходимо сделать следующие шаги:
- Первое и простейшее, что необходимо сделать — регулярно питаться, даже если у вас пока не развита болезнь. Дробное регулярное питание полезно для любого человека. Это уменьшает риск попадание кислого желудочного сока в пищевую полость.
- Ведите активный образ жизни, занимайтесь физическими нагрузками.
- Выпевайте стакан воды перед едой утром натощак. Вода способствует выведению токсинов из организма и уменьшению кислотности желудочного сока.
- Ограничьте употребление алкогольных напитков и продуктов, содержащих кофеин;
- Увеличьте потребление свежих фруктов и овощей. Блюдо должно наполовину состоять из овощей или фруктов.
- Недопущение развития ожирения. Человек должен научиться контролировать массу тела. Необходимо помнить, что ожирение отрицательно сказывается на работе всех органов тела.
- Необходимо проходить диагностические обследования работы желудочно-кишечного тракта и вовремя лечиться.
- Питание должно быть здоровым. Категорически запрещается употреблять вредные продукты питания.
- Надо исключить алкогольные напитки и курение.
- Нежелательно поднимать тяжелые предметы и наклоняться. Во всяком случае, всего этого надо избегать.
- Не надо спешить снимать такие симптомы, как боли в желудке и изжога соответствующими препаратами. Лучше обратиться к врачу для установления точной причины таких явлений.
Предупредить развитие такого заболевания несложно. Иногда диета и несложные физические упражнения способствуют сохранению нормального тонуса кардии и не допускают раздражения слизистой оболочки пищевода и других органов. Надо иметь в виду, что лечить болезнь в запущенной стадии довольно сложно. Кроме того, она чревата другими осложнениями.
Своевременное обращение к врачу позволяет не допустить развитие недостаточности кардии желудка и сохранить систему желудочно-кишечного тракта здоровой и полностью функционирующей.
Гастроэзофагеальная рефлюксная болезнь: диагностика, терапия и профилактика
Статьи
Опубликовано в журнале:
Фарматека »» №7, 2003
А. В. Калинин
Государственный институт усовершенствования врачей МО РФ, Москва
РЕФЕРАТ
Гастроэзофагеальная рефлюксная болезнь: диагностика, терапия и профилактика
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) относится к частым заболеваниям. Еще сравнительно недавно ГЭРБ представлялась практическим врачам безобидным заболеванием с характерным симптомом — изжогой. В последнее десятилетие к ГЭРБ находится в зоне повышенного внимания в связи с отчетливой тенденцией к увеличению частоты тяжелых рефлюкс-эзо-фагитов и учащением рака дистальных отделов пищевода на фоне «пищевода Баррета». Установленная связь с ГЭРБ легочных заболеваний, в частности, бронхиальной астмы, позволяет по-новому подойти к их лечению. Принятие новой классификация рефлюкс-эзофагита способствовало унифициации эндоскопических, заключений. Внедрение суточной рН-метрии позволило диагностировать заболевание еще на эндоскопически негативной стадии. Широкое использование в клинической практике новых лекарственных препаратов (блокаторы Н2-рецепторов, ИПП, прокинетики) существенно расширило возможности лечения ГЭРБ, в т.ч. и при ее тяжелом течении. В качестве перспективного средства лечения и профилактики ГЭРБ рассматривается чистый S-изомер омепразола — эзомепразол (Нексиум).
В последнее десятилетие гастроэзофагеальная рефлюксная болезнь (ГЭРБ) привлекает к себе повышенное внимание, что связано со следующими обстоятельствами. В развитых странах мира наблюдается отчетливая тенденция к увеличению частоты ГЭРБ. Среди взрослого населения Европы и США изжога — кардинальный симптом ГЭРБ — встречается у 20-40%. Значение ГЭРБ определяется не только ее распространенностью, но и утяжелением течения. За последние десять лет в 2-3 раза чаще стали наблюдаться тяжелые рефлюкс-эзофагиты (РЭ). У 10-20% больных РЭ развивается патологическое состояние, описываемое как «пищевод Баррета» (ПБ) и являющееся предраковым заболеванием. Установлено также, что ГЭРБ занимает важное место в генезе ряда ЛОР и легочных заболеваний [1,4,5].
Существенный прогресс достигнут в диагностике и лечении ГЭРБ. Внедрение суточной рН-метрии позволило диагностировать заболевание еще на эндоскопически негативной стадии. Широкое использование в клинической практике новых лекарственных препаратов (блокаторы Н2-ренепторов, ингибиторы протонной помпы -ИПП, прокинетики) существенно расширило возможности лечения даже тяжелых форм ГЭРБ. Выработаны четкие показания к хирургическому лечению РЭ [2,3,6].
В то же время практические врачи и сами пациенты недооценивают значения этого заболевания. Больные в большинстве случаев поздно обращаются к врачу за медицинской помощью и даже при выраженных симптомах лечатся самостоятельно. Врачи, в свою очередь, плохо осведомлены о данном заболевании, недооценивают его последствия, нерационально проводят терапию РЭ. Крайне редко диагностируется такое серьезное осложнение, как ПБ.
Определение понятия «гастроэзофагеальная рефлюксная болезнь»
Попытки определения понятия «гастроэзофагеальная рефлюксная болезнь» сталкиваются со значительными трудностями:
- у практически здоровых лиц наблюдаются забросы желудочного содержимого в пищевод;
- достаточно продолжительное закисление дистального отдела пищевода может не сопровождаться клиническими симптомами и морфологическими признаками эзофагита;
- нередко при выраженных симптомах ГЭРБ отсутствуют воспалительные изменения в пищеводе.
Как самостоятельная нозологическая единица ГЭРБ официально получила признание в материалах по диагностике и лечению этого заболевания, принятых в октябре 1997 г. на междисциплинарном конгрессе гастроэнтерологов и эндоскопистов в г.Генвале (Бельгия). Было предложено выделять эндоскопически позитивную и эндоскопически негативную ГЭРБ. Последнее определение распространяется на те случаи, когда у пациента с проявлениями заболевания, отвечающего клиническим критериям ГЭРБ, отсутствуют повреждения слизистой пищевода. Таким образом, ГЭРБ не синоним рефлюкс-эзофагита, понятие это более широкое и включает в себя как формы с повреждением слизистой оболочки пищевода, так и случаи (более 70%) с типичными симптомами ГЭРБ, при которых при эндоскопическом исследовании видимые изменения слизистой оболочки пищевода отсутствуют.
Термином ГЭРБ большинство клиницистов и исследователей обозначают хроническое рецидивирующее заболевание, обусловленное спонтанным, регулярно повторяющимся ретроградным поступлением в пищевод желудочного и/или дуоденального содержимого, приводящим к повреждению дистального отдела пищевода и/или появлению характерных симптомов (изжога, ретростернальные боли, дисфагия).
Эпидемиология
Истинная распространенность ГЭРБ мало изучена. Это связано с большой вариабельностью клинических проявлений — от эпизодически возникающих изжог, при которых больные редко обращаются к врачу, до ярких признаков осложненного РЭ, требующего госпитального лечения [2-4,6].
Как уже отмечалось, среди взрослого населения Европы и США изжога, кардинальный симптом ГЭРБ, встречается у 20-40% популяции, однако только 2% лечатся по поводу РЭ. РЭ выявляется у 6-12% лиц, которым проводится эндоскопическое исследование.
Этиология и патогенез
ГЭРБ — многофакторное заболевание. Принято выделять ряд предрасполагающих к его развитию факторов: стресс; работа, связанная с наклонным положением туловища, ожирение, беременность, курение, хиатальная грыжа, некоторые лекарственные средства (антагонисты кальция, антихолинергические препараты, B-адреноблокаторы и др.), факторы питания (жир, шоколад, кофе, фруктовые соки, алкоголь, острая пища).
Непосредственной причиной РЭ является длительный контакт желудочного (соляная кислота, пепсин) или дуоденального (желчные кислоты, лизолецитин) содержимого со слизистой оболочкой пищевода.
Выделяют следующие причины, приводящие к развитию ГЭРБ:
- недостаточность запирательного механизма кардии;
- рефлюкс желудочного и дуоденального содержимого в пищевод;
- снижение пищеводного клиренса;
- уменьшение резистентности слизистой оболочки пищевода.
Недостаточность запирательного механизма кардии.
Поскольку давление в желудке выше, чем в грудной полости, рефлюкс желудочного содержимого в пищевод должен был бы быть явлением постоянным. Однако благодаря запирательному механизму кардии он возникает редко, на короткое время (менее 5 мин), и вследствие этого не рассматривается как патология. Нормальные показатели рН в пищеводе — 5,5-7,0. Пищеводный рефлюкс следует считать патологическим, если общее число его эпизодов в течение суток превышает 50 или общее время снижения внут-рипищеводного рН <4 в течение суток превышает 4 ч.
К механизмам, поддерживающим состоятельность функции пищеводно-желудочного перехода (запирательный механизм кардии), относятся:
- нижний пищеводный сфинктер (НПС);
- диафрагмально-пищеводная связка;
- слизистая «розетка»;
- острый угол Гиса, образующий клапан Губарева;
- внутрибрюшное расположение нижнего пищеводного сфинктера;
- круговые мышечные волокна кардиального отдела желудка.
Возникновение желудочно-пищеводного рефлюкса есть результат относительной или абсолютной недостаточности запирательного механизма кардии. К относительной недостаточности кардии приводит значительный рост интрагастрального давления при сохраненном запирательном механизме. Так, например, интенсивное сокращение антрального отдела желудка способно вызвать гастроэзофагеальный рефлюкс даже у лиц с нормальной функцией нижнего пищеводного сфинктера. Относительная недостаточность кардиаль-ного затвора встречается, по данным А.Л. Гребенева и В.М. Нечаева (1995), у 9-13% больных с ГЭРБ. Гораздо чаще имеет место абсолютная кардиальная недостаточность, связанная с нарушением запирательного механизма кардии.
Главная роль в запирательном механизме отводится состоянию НПС. У здоровых лиц давление в данной зоне составляет 20,8+3 мм рт. ст. У больных ГЭРБ оно снижается до 8,9+2,3 мм рт. ст.
Тонус НПС находится под воздействием значительного числа экзогенных и эндогенных факторов. Давление в нем снижается под влиянием ряда гастроинтестинальных гормонов: глюкогона, соматостатина, холецистокинина, секретина, вазоактивного интестинального пептида, энкефалинов. Некоторые из широко применяемых лекарственных препаратов также оказывают депрессивное воздействие на запирательную функцию кардии (холинергические вещества, седативные и снотворные средства, b-адреноблокаторы, нитраты и др.). Наконец, тонус НПС снижают некоторые продукты питания: жиры, шоколад, цитрусовые, томаты, а также алкоголь и табак.
Прямое поражение мышечной ткани НПС (хирургические вмешательства, длительное присутствие назогастрального зонда, бужирование пищевода, склеродермия) также может приводить к гастроэзофагеальному рефлюксу.
Другим важным элементом запирательного механизма кардии является угол Гиса. Он представляет собой угол перехода одной боковой стенки пищевода в большую кривизну желудка, тогда как другая боковая стенка плавно переходит в малую кривизну. Воздушный пузырь желудка и внутрижелудочное давление способствуют тому, что складки слизистой оболочки, образующей угол Гиса, плотно прилегают к правой стенке, предотвращая тем самым забрасывание содержимого желудка в пищевод (клапан Губарева).
Часто ретроградное попадание желудочного или дуоденального содержимого в пищевод наблюдается у больных с хиатальной грыжей. Она грыжа обнаруживается у 50% обследуемых в возрасте старше 50 лет, причем у 63-84% таких пациентов эндоскопически определяются признаки РЭ.
Рефлюкс при грыже пищеводного отверстия диафрагмы объясняется рядом причин:
- дистопия желудка в грудную полость приводит к исчезновению угла Гиса и нарушению клапанного механизма кардии (клапан Губарева);
- наличие грыжи нивелирует запирающее действие диафрагмальных ножек в отношении кардии;
- локализация НПС в брюшной полости предполагает воздействие на него положительного внутрибрюшного давления, которое в значительной степени потенцирует запирательный механизм кардии.
Роль рефлюкса желудочного и дуоденального содержимого при ГЭРБ.
Прослеживается положительная связь между вероятностью РЭ и уровнем закисления пищевода. Исследования на животных продемонстрировали повреждающее действие ионов водорода и пепсина, а также желчных кислот и трипсина на защитный слизистый барьер пищевода. Однако ведущая роль отводится не абсолютным показателям агрессивных компонентов желудочного и дуоденального содержимого, попадающих в пищевод, а снижению клиренса и резистентности слизистой оболочки пищевода.
Клиренс и резистентность слизистой оболочки пищевода.
Пищевод снабжен эффективным механизмом, позволяющим устранять сдвиги внутрипищеводного уровня рН в кислую сторону. Этот защитный механизм обозначается как пищеводный клиренс и определяется как скорость убывания химического раздражителя из полости пищевода. Эзофагеальный клиренс обеспечивается за счет активной перистальтики органа, а также ощелачивающими свойствами слюны и слизи. При ГЭРБ происходит замедление пищеводного клиренса, связанное прежде всего с ослаблением перистальтики пищевода и антирефлюксного барьера.
Резистентность слизистой оболочки пищевода обусловлена преэпителиальным, эпителиальным и постэпителиальным факторами. Повреждение эпителия начинается, когда ионы водорода и пепсин или желчные кислоты преодолевают водный слой, омывающий слизистую оболочку, преэпителиальный защитный слой слизи и активную бикарбонатную секрецию. Клеточная резистентность к ионам водорода зависит от нормального уровня внутриклеточной рН (7,3-7,4). Некроз возникает, когда этот механизм исчерпывается, и происходит гибель клеток вследствие их резкого закисления. Противостоит образованию небольших поверхностных изъязвлений увеличение клеточного оборота за счет усиленного размножения базальных клеток слизистой оболочки пищевода. Эффективным постэпителиальным защитным механизмом от кислотной агрессии является кровоснабжение слизистой оболочки.
Классификация
Согласно Международной классификации болезней 10 пересмотра, ГЭРБ относится к рубрике К21 и подразделяется на ГЭРБ с эзофагитом (К21.0) и без эзофагита (К21.1).
Для классификации ГЭРБ принципиальное значение имеет степень выраженности РЭ.
В 1994 г. в Лос-Анджелесе была принята классификация, в которой выделены эндоскопически позитивная и эндоскопически негативная стадии ГЭРБ. Термин «повреждение слизистой оболочки пищевода» пришел на смену понятиям «ульцерация» и «эрозия». Одним из преимуществ этой классификации является ее относительная простота при использовании в повседневной практике. Лос-анджелесскую классификацию РЭ было рекомендовано использовать при оценке результатов эндоскопического исследования (табл. 1).
Характеристику осложнений РЭ (язвы, стриктуры, метаплазия) лос-анджелесская классификация не предусматривает. В настоящее время более широко используется классификация Savary-Miller (1978) в модификации Carisson и соавт. (1996), представленная в таблице 2.
Представляет интерес новая клинико-эндоскопическая классификация, которая подразделяет ГЭРБ на три группы:
- неэрозивная, наиболее частая форма (60% всех случаев ГЭРБ), к которой относят ГЭРБ без признаков эзофа-гита и катаральный РЭ;
- эрозивно-язвенная форма (34%), включая ее осложнения: язва и стриктура пищевода;
- пищевод Баррета (6%) — метаплазия многослойного плоского эпителия на цилиндрический в дистальном отделе как следствие ГЭРБ (выделение этой ПБ связано с тем, что эта форма метаплазии рассматривается как предраковое состояние).
Клиника и диагностика
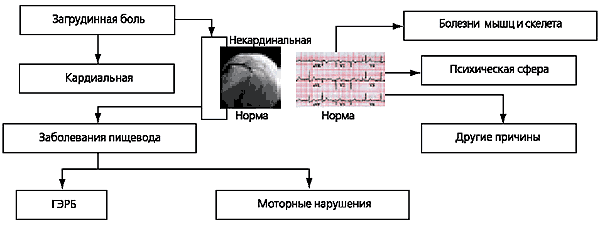
Первый этап диагностики — опрос больного. Среди симптомов ГЭРБ основное значение имеют изжога, кислая отрыжка, ощущение жжения в эпигаст-рии и за грудиной, которые чаще возникают после еды, при наклоне туловища вперед или в ночное время. Вторым по частоте проявлением данного заболевания является ретростерналъная боль, которая иррадиирует в межлопаточную область, шею, нижнюю челюсть, левую половину грудной клетки и может имитировать стенокардию. Для дифференциальной диагностики генеза болей важно, что провоцирует и купирует их. Для эзофагеальных болей характерна связь с приемом пищи, положением тела и купирование приемом щелочных минеральных вод и соды.
К внепищеводным проявлениям заболевания относят легочные (кашель, одышка, чаще возникающие в положении лежа), отоларингологические (охриплость голоса, сухость в горле) и желудочные (быстрое насыщение, вздутие, тошнота, рвота) симптомы.
При рентгенологическом исследовании пищевода удается зафиксировать попадание контраста из желудка в пищевод, обнаружить грыжу пищеводного отверстия диафрагмы, язву, стриктуры и опухоль пищевода.
Для лучшего выявления желудочно-пищеводного рефлюкса и грыжи пищеводного отверстия диафрагмы необходимо провести полипозиционное исследование при наклонах пациента кпереди с натуживанием и покашливанием, а также лежа на спине при опускании головного конца туловища.
Более надежным методом обнаружения гастроэзофагеального заброса является суточная (24-часовая) рН-метрия пищевода, позволяющая оценить частоту, продолжительность и выраженность рефлюкса, влияние на него положения тела, приема пищи и лекарственных средств. Исследование суточных изменений рН и пищеводного клиренса позволяет выявить случаи рефлюкса до развития эзофагита.
В последние годы для оценки эзофагеального клиренса применяется сцинтиграфия пищевода с радиоактивным изотопом технеция. Задержка принятого изотопа в пищеводе более чем на 10 мин указывает на замедление эзофагеального клиренса.
Эзофагоманометрия — измерение давления в пищеводе с помощью специальных баллонных зондов — может дать ценные сведения о понижении давления в зоне НПС, нарушениях перистальтики и тонуса пищевода. Однако в клинической практике этот метод применяется редко.
Основным методом диагностики РЭ является эндоскопический. С помощью эндоскопии можно получить подтверждение наличия РЭ и оценить степень его тяжести, провести контроль заживления повреждений слизистой оболочки пищевода.
Биопсия пищевода с последующим гистологическим исследованием производится в основном для подтверждения наличия ПБ при характерной эндоскопической картине, поскольку верифицировать ПБ можно только гистологически.
Осложнения рефлюкс-эзофагита
Пептические язвы пищевода наблюдаются у 2-7% больных ГЭРБ, в 15% случа ев язвы осложняются перфорацией, чаше всего в средостение. Острые и хронические кровопотери различной степени встречаются практически у всех пациентов с пептическими язвами пищевода, причем сильные кровотечения отмечаются у половины из них.
Таблица 1.
Лосанджелесская классификация РЭ
|
Степень тяжести РЭ |
Характеристика изменений |
| Степень А | Одно или несколько повреждений слизистой оболочки пищевода длиной не более 5 мм, ограниченные одной складкой слизистой оболочки |
| Степень В | Одно или несколько повреждений слизистой оболочки пищевода длиной более 5 мм, ограниченные складками слизистой оболочки, причем повреждения не распространяются между двумя складками |
| Степень С | Одно или несколько повреждений слизистой оболочки пищевода длиной более 5 мм, ограниченные складками слизистой оболочки, причем повреждения распространяются между двумя складками, но занимают менее 75% окружности пищевода |
| Степень D | Повреждения слизистой оболочки пищевода, охватывающие 75% и более его окружности |
Таблица 2.
Классификация РЭ по Savary-Miller в модификации Carisson и соавт.
|
Степень тяжести |
Характеристика изменений |
|
0 степень |
Признаки РЭ отсутствуют |
| I степень | Одно или несколько отдельных линейных повреждений (эрозий) слизистой оболочки с эритемой, часто покрытых экссудатом, занимающих менее 10% окружности дистального отдела пищевода |
| II степень | Сливные эрозивные повреждения слизистой оболочки пищевода, занимающие 10-50% окружности его дистального отдела |
|
III степень |
Множественные эрозивные повреждения, занимающие практически всю окружность дистального отдела пищевода |
|
IV степень |
Осложненные формы рефлюкс-эзофагита: язва, стриктура, ПБ |
Стенозирование пищевода придает заболеванию более стойкий характер: прогрессирует дисфагия, снижается масса тела. Стриктуры пищевода встречаются примерно у 10% больных ГЭРБ. Клинические симптомы стеноза (дисфагия) появляются при сужении просвета пищевода до 2 см.
К серьезному осложнению ГЭРБ относится пищевод Баррета, при котором резко (в 30-40 раз) повышается риск возникновения рака. ПБ обнаруживается при эндоскопии у 8-20% больных ГЭРБ. Распространенность ПБ в общей популяции значительно ниже и составляет 350 на 100 тыс. населения. По данным патологоанатомической статистики, на каждый известный случай приходится 20 нераспознанных. Причиной возникновения ПБ служит рефлюкс желудочного содержимого, и поэтому ПБ рассматривается как одно из проявлений ГЭРБ.
Механизм формирования ПБ можно представить следующим образом. При РЭ вначале повреждаются поверхностные слои эпителия, затем может образоваться дефект слизистой оболочки. Повреждение стимулирует локальную выработку факторов роста, что приводит к усилению пролиферации и метаплазии эпителия.
Клинически ПБ проявляется общими симптомами РЭ и его осложнениями. При эндоскопическом исследовании ПБ следует заподозрить в случае, когда ярко-красный метаплазированный эпителий в виде пальцевидных выпячиваний поднимается выше Z-линии (анатомический переход пищевода в кардию), вытесняя плоскоклеточный эпителий бледно-розового цвета, характерный для пищевода. Иногда в метаплазированной слизистой оболочке могут сохраняться множественные вкрапления плоскоклеточного эпителия — это так называемый «островковый тип» метаплазии. Слизистая оболочка вышележащих отделов может быть не изменена либо могут отмечаться явления эзофагита различной степени тяжести.
Рис. 1
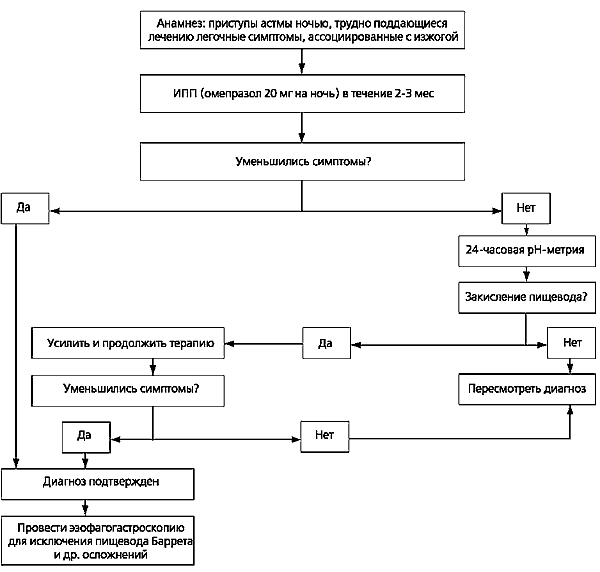
Диагностика атипично протекающей ГЭРБ с легочными проявлениями
Эндоскопически выделяют два вида ПБ:
- короткий сегмент ПБ — распространенность метаплазии менее 3 см;
- длинный сегмент ПБ — распространенность метаплазии более 3 см.
При гистологическом исследовании ПБ на месте многослойного плоского эпителия находят элементы трех видов желез: одни сходны с фундальными, другие с кардиальными и третьи — с кишечными. Именно с кишечным эпителием в ПБ связывают высокий риск злокачественной трансформации. В настоящее время почти все исследователи считают, что о ПБ можно говорить только при наличии кишечного эпителия, маркером которого служат бокаловидные клетки (специализированный тип кишечного эпителия).
Оценка степени дисплазии метаплазированного эпителия при ПБ и ее дифференцирование со злокачественной трансформацией являются трудными задачами. Окончательное суждение о малигнизации в диагностически сложных случаях можно сделать при обнаружении мутации в туморсупрессивном гене р53.
Внепищеводные проявления ГЭРБ
Можно выделить следующие синдромы внепищеводных проявлений ГЭРБ.
1. Орофарингеальная симптоматика включает воспаление носоглотки и подъязычной миндалины, развитие эрозий эмали зубов, кариеса, периодонтита, фарингит, ощущение кома в горле.
2. Отоларингологическая симптоматика проявляется ларингитом, язвами, гранулемами и полипами голосовых складок, средним отитом, оталгиями и ринитом.
3. Бронхолегочная симптоматика характеризуется хроническим рецидивирующим бронхитом, развитием бронхоэкта-зов, аспирационной пневмонии, абсцессов легкого, пароксизмальным ночным апноэ и приступами пароксизмального кашля, а также бронхиальной астмой.
4. Боли в грудной клетке, связанные с заболеваниями сердца, проявляются рефлекторной стенокардией при рефлюксе содержимого желудка в пищевод.
5. Боли в грудной клетке, не связанные с заболеваниями сердца (non-cardiac chest pain), — частое осложнение ГЭРБ, требующее адекватной терапии на основе проведения тщательного дифференциального диагноза с кардиальной болью.
Установление связи бронхолегочных заболеваний с ГЭРБ имеет большую клиническую ценность, поскольку позволяет по-новому подойти к их лечению.
На рисунке 1 представлен алгоритм диагностики атипично протекающей ГЭРБ с легочными проявлениями, предложенный Американской ассоциацией гастроэнтерологов. Его основой является пробное лечение ИПП, и если при этом удается достигнуть положительного эффекта, то связь хронического респираторного заболевания с ГЭРБ считается доказанной. Дальнейшее лечение должно быть направлено на предупреждение заброса желудочного содержимого в пищевод и дальнейшего попадания рефлюксата в бронхолегочную систему.
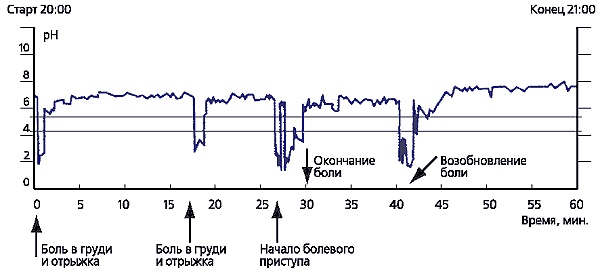
Большие трудности могут возникнуть при дифференциальной диагностике загрудинных болей, связанных с заболеваниями сердца (стенокардия, кардиалгия) и другими заболеваниями, вызывающими загрудинные боли. Алгоритм дифференциальной диагностики представлен на рисунке 2. Помощь в распознавании загрудинных болей, связанных с ГЭРБ, может оказать суточное мониторирование рН пищевода (рис. 3).
Лечение
Цель лечения ГЭРБ — устранение жалоб, улучшение качества жизни, борьба с рефлюксом, лечение эзофагита, предотвращение или устранение осложнений. Лечение ГЭРБ чаще консервативное, чем хирургическое.
Консервативное лечение включает:
- рекомендации по соблюдению определенного образа жизни и диеты;
- медикаментозную терапию: антациды, антисекреторные препараты (блокаторы Н2-рецепторов и ингибиторы протонной помпы), прокинетики.
Общие рекомендации по режиму и диете.
Разработаны следующие основные правила, которые постоянно должен соблюдать больной независимо от степени выраженности РЭ:
- после приема пищи избегать наклонов вперед и не ложиться;
- спать с приподнятым головным концом кровати;
- не носить тесную одежду и тугие пояса, корсеты, бандажи, приводящие к повышению внутрибрюшного давления;
- избегать обильных приемов пищи; не есть на ночь; ограничить потребление продуктов, вызывающих снижение давления НПС и обладающих раздражающим действием (жиры, алкоголь, кофе, шоколад, цитрусовые);
- отказаться от курения;
- снизить массу тела при ожирении;
- избегать приема лекарств, вызывающих рефлюкс (антихолинергические, спазмолитические, седативные препараты, транквилизаторы, ингибиторы кальциевых каналов, р-адреноблока-торы, теофиллин, простагландины, нитраты).
Антациды.
Цель антацидной терапии состоит в снижении кислотно-протеолитической агрессии желудочного сока. Повышая внутрижелудочный уровень рН, эти препараты устраняют патогенное действие соляной кислоты и пепсина в отношении слизистой оболочки пищевода. Арсенал современных антацидов достиг внушительных размеров. В настоящее время они выпускаются, как правило, в виде комплексных препаратов, основу которых составляют гидроокись алюминия, гидроокись или гидрокарбонат магния, неабсорбируемые в ЖКТ. Антациды назначаются 3 раза в день через 40-60 мин после еды, когда чаще всего возникает изжога, и на ночь. Рекомендуют придерживаться следующего правила: каждый приступ боли и изжоги следует купировать, поскольку эти симптомы указывают на прогрессирующее повреждение слизистой оболочки пищевода.
Антисекреторные препараты.
Антисекреторная терапия ГЭРБ проводится с целью уменьшения повреждающего действия кислого желудочного содержимого на слизистую оболочку пищевода при гастроэзофагеальном рефлюксе. Широкое применение при РЭ нашли блокаторы Н2-рецепторов (ранитидин, фамотидин). При использовании этих препаратов существенно снижается агрессивность забрасываемого желудочного содержимого, что способствует купированию воспалительного и эрозивно-язвен-ного процесса в слизистой оболочке пищевода. Ранитидин назначается однократно на ночь в суточной дозе 300 мг или по 150 мг 2 раза в день; фамотидин применяется однократно в дозе 40 мг или по 20 мг 2 раза в день.
Рис. 2.
Дифференциальная диагностика загрудинных болей
Рис. 3.
Эпизоды рецидивирующих загрудинных болей коррелируют с эпизодами рефлюса с рН<4 (В. Д. Пасечников, 2000).
В последние годы появились принципиально новые антисекреторные препараты — ингибиторы Н+,К+-АТФазы (ИПП — омепразол, ланзопразол, рабепразол, эзомепразол). Ингибируя протонный насос, они обеспечивают выраженное и продолжительное подавление кислой желудочной секреции. ИПП отличаются особой эффективностью при пептичес-ком эрозивно-язвенном эзофагите, обеспечивая после 6-8 недель лечения заживление пораженных участков в 90-96% случаев.
В нашей стране наиболее широкое применения нашел омепразол. По антисекреторному эффекту этот препарат превосходит блокаторы Нг-рецепторов. Дозировка омепразола: 20 мг 2 раза в сутки или 40 мг в вечерние часы.
В последние годы в клинической практике широкое применение находят новые ИПП — рабепразол и эзомепразол (Нексиум).
Рабепразол быстрее других ИПП конвертируется в активную (сульфаниламидную) форму. Благодаря этому, уже в первый день приема рабепразола уменьшается или полностью исчезает такое клиническое проявление ГЭРБ, как изжога.
Значительный интерес представляет новый ИПП — эзомепразол (Нексиум), являющийся продуктом особой технологии. Как известно, стереоизомеры (вещества, молекулы которых имеют одинаковую последовательность химических связей атомов, но различное расположение этих атомов относительно друг друга в пространстве) могут отличаться по биологической активности. Пары оптических изомеров, являющихся зеркальными отображениями друг друга) обозначаются как R (от лат. rectus — прямой или rota dexterior — правое колесо, по часовой стрелке) и S (sinister — левый или против часовой стрелки).
Эзомепразол (Нексиум) — это S-изомер омепразола, первый и единственный в настоящее время ИПП, представляющий собой чистый оптический изомер. Известно, что S-изомеры других ИПП превосходят по фармакокинетическим параметрам их R-изомеры [7-9] и соответственно рацемические смеси, которыми являются существующие сегодня лекарственные препараты этой группы (омепразол, ланзопразол, пантопразол, рабепразол). Создать стабильный S-изомер удалось пока только для омепразола. Исследования на здоровых добровольцах показали, что эзомепразол оптически устойчив в виде любой лекарственной формы — как для перорального, так и внутривенного применения [10].
Клиренс эзомепразола ниже, чем у омепразола и R-изомера. Следствием этого является более высокая биодоступность эзомепразола по сравнению с омепразолом. Иными словами, большая доля каждой дозы эзомепразола остается в кровотоке после метаболизма «первого прохождения». Таким образом, повышается количество препарата, осуществляющего ингибирование протонной помпы париетальной клетки желудка.
Антисекреторный эффект эзомепразола является дозозависимым, он возрастает в течение первых дней приема [ 11 ]. Действие эзомепразола наступает через 1 час после перорального приема в дозе 20 или 40 мг. При ежедневном приеме препарата в течение 5 дней в дозе 20 мг 1 раз сутки средняя максимальная концентрация кислоты после стимуляции пентагастрином снижается на 90% (измерение проводилось через 6-7 часов после приема последней дозы препарата). У пациентов с симптоматической ГЭРБ внутрижелудочный уровень рН при суточном мониторировании после 5-дневного приема эзомепразола в дозах 20 и 40 мг оставался выше 4 в течение в среднем 13 и 17 часов соответственно. Среди пациентов, принимавших эзомепразол по 20 мг в сутки, поддержание уровня рН выше 4 в течение 8, 12 и 16 часов достигалось в 76%, 54% и 24% случаев соответственно. Для 40 мг эзомепразола это соотношение составляло 97%, 92% и 56% соответственно (р <0,0001) [12].
Важным компонентом, обеспечивающим высокую стабильность антисекреторного действия эзомепразола, является его исключительно предсказуемый метаболизм. Эзомепразол обеспечивает в 2 раза большую стабильность такого показателя, как индивидуальная вариабельность подавления стимулированной пентагастрином желудочной секреции, чем омепразол в эквивалентной дозе [13].
Эффективность эзомепразола при ГЭРБ была изучена в нескольких рандомизированных двойных слепых многоцентровых исследованиях. В двух больших исследованиях, включавших более 4000 больных ГЭРБ, неинфицированных Н. pylori, эзомепразол в суточных дозах 20 или 40 мг был достоверно более эффективным в плане заживления эрозивного эзофагита, чем омепразол в дозе 20 мг [14,15]. В обоих исследованиях эзомепразол значительно превосходил омепразол как после 4, так и 8 недель лечения.
Полное купирование изжоги (отсутствие в течение 7 последовательных дней) в группе из 1960 больных ГЭРБ также достигалось при лечении эзомепразолом в дозе 40 мг/сут у большего числа пациентов, чем при терапии омепразолом, как в 1 день приема препаратов (30% против 22%, р <0,001), так и к 28 дню (74% против 67%, р <0,001) [14]. Аналогичные результаты были получены и в другом, большем по объему (п = 2425) исследовании (р <0,005) [15]. В обоих исследованиях было показано преимущество эзомепразола над омепразолом (в эквивалентных дозах) как по среднему числу дней до наступления полного купирования изжоги, так и по суммарному проценту дней и ночей без изжоги в течение всего периода лечения. Еще в одном исследовании, включавшем 4736 больных эрозивным эзофагитом, эзомепразол в дозе 40 мг/сут достоверно превосходил омепразол в дозе 20 мг/сут по проценту ночей без изжоги (88,1%, доверительный интервал — 87,9-89,0; против 85,1%, доверительный интервал 84,2-85,9; р <0,0001) [16].Таким образом, наряду с известными клиническими показателями эффективности лечения ГЭРБ, указанные дополнительные критерии позволяют заключить, что эзомепразол объективно превосходит омепразол при лечении ГЭРБ. Столь высокая клиническая эффективность эзомепразола существенно повышает и его затратную эффективность. Так, например, среднее число дней до полного купирования изжоги при использовании эзомепразола в дозе 40 мг/сут составляло 5 дней, а оме-празола в дозе 20 мг/сут — 9 дней [15]. При этом важно отметить, что омепразол в течение многих лет являлся золотым стандартом в лечении ГЭРБ, превосходя по клиническим критериям эффективности все другие ИПП, о чем свидетельствует анализ результатов более чем 150 сравнительных исследований [17].
Эзомепразол изучался и в качестве препарата для поддерживающей терапии ГЭРБ. В 2 двойных слепых, плацебо-контролируемых исследованиях, включавших более 300 больных ГЭРБ с зажившим эзофагитом, оценивалась эффективность трех дозировок эзомепразола (10, 20, и 40 мг/сут), назначавшихся в течение 6 месяцев [18,19].
Во всех изученных дозах эзомепразола существенно превосходили плацебо, но наилучшей с точки зрения соотношения доза/эффективность для поддерживающей терапии оказалась дозировка 20 мг/сут. Имеются опубликованные данные об эффективности поддерживающей дозы эзомепразола 40 мг/сут, назначавшейся 808 больным ГЭРБ: ремиссия через 6 и 12 месяцев сохранялась у 93% и 89,4% больных соответственно [20].
Уникальные свойства эзомепразола позволили применить совершенно новый подход к длительной терапии ГЭРБ — терапию по требованию, эффективность которой была изучена в двух 6-месячных слепых, плацебо-контролируемых исследованиях, включавших соответственно 721 [21] и 342 [22] больных ГЭРБ. Эзомепразол использовался в дозах 40 мг и 20 мг. В случае появления симптомов заболевания больным разрешалось использовать не более одной дозы (таблетки) в день, а если симптомы не купировались, то разрешалось принимать антациды. При подведении итогов оказалось, что в среднем больные принимали Эзомепразол (вне зависимости от дозы) 1 раз в 3 дня, при этом неадекватный контроль за симптомами (изжога) отметили лишь 9% больных, получавших 40 мг эзомепразола, 5% — 20 мг и 36% — плацебо (р <0,0001). Число больных, вынужденных дополнительно принимать антациды, оказалось в группе плацебо в 2 раза большим, чем в пациентов, получавших любую из дозировок эзомепразола [21,22].
Таким образом, клинические исследования убедительно свидетельствуют, что Эзомепразол является перспективным средством терапии ГЭРБ как при наиболее тяжелых ее формах (эрозивный эзофагит), так и при неэрозивной рефлюксной болезни.
Прокинетики.
Представители этой группы лекарственных веществ обладают антирефлюксным действием, а также усиливают высвобождение ацетилхолина в желудочно-кишечном тракте, стимулируя моторику желудка, тонкой кишки и пищевода. Они повышают тонус НПС, ускоряют эвакуацию из желудка, оказывают положительное влияние на пищеводный клиренс и ослабляют гастроэзофагеальный рефлюкс.
В качестве прокинетика при РЭ обычно используется домперидон, который является антагонистом периферических дофаминовых рецепторов. Домперидон назначается по 10 мг (1 таблетка) 3 раза в день за 15-20 мин до еды.
При РЭ, обусловленном забросами в пищевод дуоденального содержимого (в первую очередь, желчных кислот), что обычно наблюдается при желчнокаменной болезни, хороший эффект достигается при приеме нетоксической урсоде-оксихолевой желчной кислоты в дозе 5 мг/кг в сутки в течение 6-8 мес.
Выбор тактики лечения.
При выборе лечения ГЭРБ в стадии эрозивно-язвен-ного РЭ следует помнить, что в этих случаях терапия является непростой задачей. Заживление дефекта слизистой оболочки в среднем происходит:
- за 3-4 недели при язве двенадцатиперстной кишки;
- за 4-6 недель при язве желудка;
- за 8-12 недель при эрозивно-язвенных поражениях пищевода.
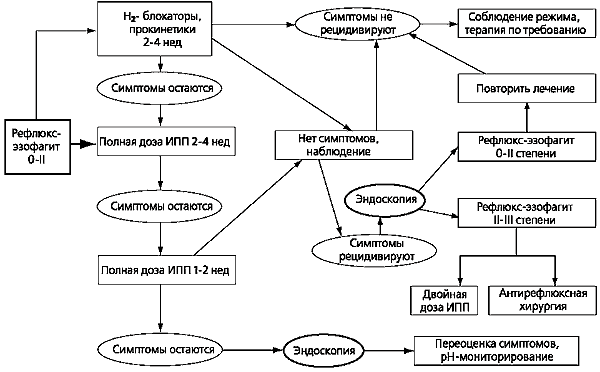
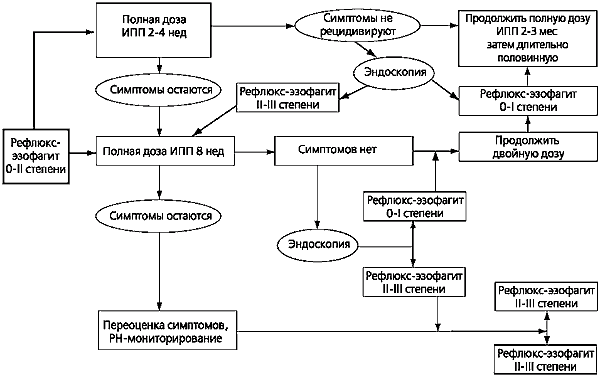
В настоящее время разработана схема поэтапного лечения в зависимости от степени выраженности РЭ. Согласно этой схеме, уже при РЭ 0 и I степени рекомендуется начинать лечение с полной дозы ИПП, хотя допускается и применение Н2-блокаторов в сочетании с прокинетиками (рис. 4).
Схема лечения больных с тяжелым РЭ (II-III ст.) представлена нарисунке 5. Особенность этой схемы состоит в более продолжительных циклах лечения и назначении (при необходимости) высоких доз ИПП. При отсутствии эффекта от консервативного лечения у больных этой категории нередко приходится ставить вопрос о проведении антирефлюксного хирургического вмешательства. Целесообразность оперативного лечения должна обсуждаться и при осложнениях РЭ, не поддающихся медикаментозной терапии.
Хирургическое лечение.
Целью операций, направленных на устранение рефлюкса, является восстановление нормальной функции кардии.
Показания к оперативному лечению: 1) безуспешность консервативного лечения; 2) осложнения ГЭРБ (стриктуры, повторные кровотечения); 3) частые аспирационные пневмонии; 4) ПБ (из-за опасности малигнизации). Особенно часто показания к операции возникают при сочетании ГЭРБ с грыжей пищеводного отверстия диафрагмы.
Основным типом операции при рефлюкс-эзофагите является фундопликация по Ниссену. В настоящее время разрабатываются и внедряются методы фундопликации, проводимой через лапароскоп. Преимущества лапароскопической фундопликации состоят в существенно более низких показателях послеоперационной летальности и быстрой реабилитации больных.
В настоящее время при ПБ для воздействия на очаги неполной кишечной метаплазиии и тяжелой дисплазии эпителия используют следующие эндоскопические методики:
- лазерная деструкция, коагуляция аргоновой плазмой;
- мультиполярная электрокоагуляция;
- фотодинамическая деструкция (за 48-72 ч до процедуры вводят фото-сенсибилизирующие препараты, затем воздействуют лазером);
- эндоскопическая локальная резекция слизистой оболочки пищевода.
Все перечисленные методы воздействия на очаги метаплазии используются на фоне применения ИПП, подавляющих секрецию, и прокинетиков, уменьшающих гастроэзофагеальный рефлюкс.
Профилактика и диспансеризация
В связи с широким распространением ГЭРБ, приводящей к снижению качества жизни, и опасностью осложнений при тяжелых формах РЭ профилактика этого заболевания является весьма актуальной задачей.
Цель первичной профилактики ГЭРБ состоит в предупреждении развития заболевания. Первичная профилактика включает соблюдение следующих рекомендаций:
- соблюдение здорового образа жизни (отказ от курения и приема крепких алкогольных напитков);
- рациональное питание (избегать обильных приемов пищи, не есть на ночь, ограничить потребление очень острой и горячей пищи;
- снижение массы тела при ожирении;
- только по строгим показаниям осуществлять прием лекарств, вызывающих рефлюкс (антихолинергические, спазмолитические, седативные препараты, транквилизаторы, ингибиторы каль циевых каналов, b-адреноблокаторы, простагландины, нитраты) и повреждающих слизистую оболочку (нестероидные противовоспалительные препараты).
Рис. 4.
Выбор лечения больных с эндоскопически негативным или с легкими (0-1) степенями рефлюкс-эзофагита
Рис. 5.
Выбор лечения больных с тяжелыми (II- III) степеням рефлюкс-эзофагита
Цель вторичной профилактики ГЭРБ -снижение частоты рецидивов и предотвращение прогрессирования заболевания. Обязательным компонентом вторичной профилактики является соблюдение вышеизложенных рекомендаций по первичной профилактике. Вторичная медикаментозная профилактика во многом зависит от степени выраженности РЭ.
«Терапия по требованию» используется для профилактики обострений при отсутствии эзофагита или легком эзофагите (РЭ 0-1 степени). Каждый приступ боли и изжоги следует купировать, поскольку это сигнал патологического за-кисления пищевода, способствующего прогрессирующему повреждению его слизистой оболочки. Тяжелый эзофагит (особенно РЭ III-IV степени) требует длительной, порой постоянной поддерживающей терапии ИПП или блокаторами Н2-рецепторов в сочетании с прокинетиками.
Критериями успешной вторичной профилактики принято считать уменьшение числа обострений заболевания, отсутствие прогрессирования, снижение степени тяжести РЭ и предупреждение развития осложнений.
Больные ГЭРБ при наличии эндоскопических признаков РЭ нуждаются в диспансерном наблюдении с эндоскопическим контролем не реже одного раза в 2-3 года.
В особую группу следует выделять больных, у которых диагностирован ПБ. Эндоскопический контроль с проведением прицельной биопсии слизистой оболочки пищевода из зоны визуально измененного эпителия желательно проводить ежегодно (но не реже 1 раза в год), если при предыдущем исследовании отсутствовала дисплазия. При обнаружении последней эндоскопический контроль следует проводить чаще, чтобы не пропустить момента малигнизации. Наличие при ПБ дисплазии низкой степени требует эндоскопии с биопсией каждые 6 месяцев, а тяжелой дисплазии — через 3 мес. У больных с подтвержденной тяжелой дисплазией следует ставить вопрос об оперативном лечении.
ЛИТЕРАТУРА
1. Dean ВВ, CrawleyJA, SchmittCM, Wong], Of man 11. The burden of illness of gastro-oesophageal reflux disease: impact on work productivity. Aliment Pharmacol Ther2003 May 15;17:1309-17.
2. DentJ, Jones R, Kahrilas P, Talley N1. Management of gastro-oesophageal reflux disease in general practice. BMJ 2001;322:344-7.
3. GalmicheJP, LetessierE, Scarpignato C. Treatment of gastro-oesophageal reflux disease in adults. BMJ 199S;316:1720-3.
4. Kahrilas PI. Gastroesophageal reflux desease. JAMA 1996:276:933-3.
5. Salvatore S, Vandenplas Y. Gastro-oesophageal reflux disease and motility disorders. Best Pract Res Clin Gastroenterol 2003:17:163-79.
6. Stanghellini V. Management of gastroesophageal reflux disease. Drugs Today (Bare) 2003;39(suppl. A):15-20.
7. Arimori K, Yasuda K, Katsuki H, Nakano M. Pharmacokinetic differences between lansoprazole enantiomers in rats. J Pharm Pharmacol 1998:50:1241-5.
8. Tanaka M, Ohkubo T, Otani K, et al. Stereoselective pharmacokinetics of pantopra-zole, a proton pump inhibitor, in extensive and poor metabolizers of S-mephenytoin. Clin Pharmacol Ther 2001:69:108-13.
9. Abelo A, Andersson ТВ, Bredberg U, et al. Stereoselective metabolism by human liver CYP enzymes of a substituted benzimidazole. Drug Metab Dispos 2000:28:58-64.
10. Hassan-Alin M, Andersson T, Bredberg E, Rohss K. Pharmacokinetics of esomeprazole after oral
and intravenous administration of single and repeated doses to healthy subjects. Eur 1 Clin Pharmacol 2000:56:665-70.
11. Andersson T, Bredberg E, Hassan-Alin M. Pharmacokinetics and pharmacodynamics of esomeprazole, the S-isomer of omeprazole. Aliment Pharmacol Ther 2001:15:1563-9.
12. Lind T, Rydberg L, Kyleback A, et al. Esomeprazole provides improved acid control vs. omeprazole in patients with symptoms ofgastro-oesopageal reflux disease. Aliment Pharmacol Ther 2000:14:861-7.
13. Andersson T, Rohss K, Hassan-Alin M. Pharmacokinetics (PK) and dose-response relationship of esomeprazole (E). Gastroenterology 2000:118(suppl. 2):A1210.
14. Kahrilas PI, Falk GW, Johnson DA, et al. Esomeprazole improves healing and symptom resolution as compared with omeprazole in reflux oesophagitis patients: a randomized controlled trial. The Esomeprazole Study Investigators. Aliment Pharmacol Ther 2000:14:1249-58.
15. RichterJE, Kahrilas PJ, JohansonJ, et al. Efficacy and safety of esomeprazole compared with omeprazole in GERD patients with erosive esophagitis: a randomized controlled trial. Am 1 Gastroenterol 2001:96:656-65.
16. Vakil NB, Katz PO, Hwang C, et al. Nocturnal heartburn is rare in patients with erosive esophagitis treated with esomeprazole [abstract]. Gastroenterology 2001:120:abstract 2250.
17. Kromer W, Horbach S, Luhmann R. Relative efficacies of gastric proton pump inhibitors: their
clinical and pharmacological basis. Pharmacology 1999: 59:57-77.
18. Johnson DA, Benjamin SB, Vakil NB, et al. Esomeprazole once daily for 6 months is effective therapy for maintaining healed erosive esophagitis and for controlling gastroesophageal reflux disease symptoms: a randomized, double-blind, placebo-controlled study of efficacy and safety. Am 1 Gastroenterol 2001:96:27-34.
19. Vakil NB, Shaker R, Johnson DA, et al. The new proton pump inhibitor esomeprazole is effective as a maintenance therapy in GERD patients with healed erosive oesophagitis: a 6-month, randomized, double-blind, placebo-controlled study of efficacy and safety. Aliment Pharmacol Ther 2001:15:927-35.
20. Ma ton P N, Vakil N B, Levine JG, et al. Sa fety fnd efficacy of long term esomeprasole therapy in patients with healed erosive oesophagitis. Drug Saf 2001:24:625-35.
21. Talley N1, Venables TL, Green JBR. Esomeprazole 40mg and 20mg is efficacious in the lomg-tenn management of patients with endoscopy-nega-tive GERD: a placebo-controlled trial of on-demand therapy for 6 months. Gastroenterology 2000:118:A658.
22. Talley N1, Lauritsen K, Tunturi-Hihnala H, et al. Esomeprazole 20 mg maintains symptom control in endoscopy-negative gastro-oesophageal reflux disease: a controlled trial of «on-demand» therapy for 6 months. Aliment Pharmacol Ther 2001:15:347-54.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Пищеварительная система человека представляет собой сложное многофункциональное устройство. Работа всех органов желудочно-кишечного тракта слажена и взаимосвязана. Нарушение функционирования одного из участков пищеварения вызывает сбои во всей системе. Многие желудочные заболевания не связаны ни с инфекцией, ни с опухолью, эти патологии вызваны исключительно функциональными отклонениями. Одним из таких недугов является недостаточность кардии, что это такое — будет рассмотрено далее.
Что представляет собой кардия?
В пищеварительном тракте находятся круговые мышцы, которые работают, как клапаны. Они помогают пище перемещаться по пищеводу, желудку и кишечнику. Такие мышцы называются сфинктерами, они способны сокращаться, когда это необходимо, и закрывать проход.
Кардия желудка — одна из таких мышц. Она находится между желудком и пищеводом и регулирует поступление пищи. Сфинктер закрыт, когда человек не ест, и открывается во время употребления еды, чтобы пищевая масса могла попасть в желудок. Так происходит при нормальном функционировании мышцы. Кардия препятствует попаданию еды и желудочного сока обратно в пищевод.
Но иногда работа сфинктера дает сбой, и тогда гастроэнтерологи ставят диагноз «недостаточность кардии».
Что это такое? Патология заключается в том, что мышца перестает сокращаться или смыкается не полностью, и пища вместе с желудочным соком забрасывается в пищевод. В медицине это называется рефлюксом.
Такое явление может наблюдаться и у вполне здоровых людей. Но при нормальном функционировании организма пищевод защищен, слизистая быстро восстанавливается, и воспаления не происходит.
Но если защита пищевода снижена, то заброс кислоты и пищи обратно приводит к ожогу и воспалению слизистой. Такое заболевание называют рефлюкс-эзофагитом, и оно требует немедленного лечения. В запущенных случаях на нижней части пищевода появляются изъязвления.
Внешне кардия напоминает круглую розетку. В здоровом организме она смыкается по кругу. При её патологии гастроэнтерологи говорят о недостаточности розетки кардии.
Причины патологии
Недостаточность кардии с рефлюкс-эзофагитом наступает вследствие не одной, а нескольких причин. Факторы, провоцирующие слабость сфинктера, разделяют на органические и функциональные. Органические причины не связаны с деятельностью розетки кардии, а вызваны тем, что сфинктеру приходится работать в неблагоприятных условиях. К таким причинам относятся:
- чрезмерное употребление еды;
- избыточная масса тела;
- систематическое переедание в вечерние часы;
- малая подвижность;
- хронические болезни желудка (язва, гастрит);
- грыжи нижнего отдела пищевода.
Функциональные причины связаны с нарушением работы самого мышечного кольца сфинктера. К таким факторам относятся:
- скопление жидкости в брюшной полости (асцит);
- беременность;
- возраст старше 35 лет;
- физическое перенапряжение во время работы или занятий спортом;
- внутрибрюшная гипертензия;
- неудачные операции на ЖКТ;
- спазм привратника.
Стадии заболевания
Существует несколько степеней недостаточности кардии желудка. Что это такое? В зависимости от того, насколько сфинктер теряет способность смыкаться, выделяют 3 стадии заболевания:
- 1 стадия. Происходит неполное смыкание розетки кардии. Больные жалуются на частую отрыжку. При эндоскопическом обследовании в кардии можно заметить небольшую щель (примерно на 1/3 диаметра), когда пациент глубоко дышит.
- 2 стадия. Щель при глубоком дыхании увеличивается до 1/2 диаметра. Пациент жалуется на тошноту и ощущение тяжести в органах пищеварения.
- 3 стадия. Сфинктер полностью перестает смыкаться. Если больной страдает патологиями печени, то это усугубляет развитие недостаточности кардии. Симптомы эзофагита (воспаления пищевода) становятся ярко выраженными.
На фото можно увидеть эндоскопические изменения кардии при недостаточности: зияние щели и воспаленные участки.
Симптомы недостаточности кардии
Пациенту трудно определить самостоятельно, что он страдает недостаточностью кардии. Симптомы этой болезни похожи на признаки многих других желудочных недугов. Поводом для обращения к гастроэнтерологу должны стать следующие проявления:
- горечь во рту;
- примесь желчи в рвотных массах;
- отрыжка со вкусом кислоты;
- боли в желудке и пищеводе;
- головокружение, слабость, потеря аппетита;
- частая изжога;
- чувство жжения за грудиной;
- тошнота;
- урчание в животе;
- ощущение спазмов в области перехода пищевода в желудок.
При недостаточности кардии поверхностный гастрит — нередкое явление. Эти два заболевания часто сопровождают друг друга. Воспаление желудка может стать причиной слабости сфинктера.
При этом наблюдаются боли за грудиной, постоянное урчание в животе, общая слабость, язык обложен белым налетом.
Спровоцировать поверхностный гастрит может не только неправильное питание, но и ношение тесной одежды, сдавливающей талию.
Гастроэзофагеальная рефлюксная болезнь является нередким осложнением недостаточности кардии. Что это такое? Заболевание развивается из-за хронического заброса содержимого желудка в пищевод.
Возникают сильные боли за грудиной, которые больные иногда принимают за инфаркт миокарда.
К симптомам со стороны желудка присоединяются признаки поражения верхних дыхательных путей: боль в горле, охриплость голоса, нарушения глотания.
Самым опасным осложнением недостаточности кардии может стать злокачественное перерождение клеток слизистой пищевода. Агрессивное воздействие соляной кислоты негативно сказывается на состоянии эпителия и со временем может спровоцировать рост опухолей.
Диагностика недостаточности кардии
Заболевание диагностируют по результатам рентгена желудка. Эзофагоскопия поможет определить стадию заболевания. Проба с метиленовым синим определяет наличие рефлюкс-эзофагита при недостаточности кардии. Что это такое? При эндоскопическом обследовании в желудок больного вводят краситель. Вещество окрашивает только здоровые участки, воспаленные места не меняют цвет.
Кроме этого, назначают дополнительные исследования:
- анализ на кислотность желудка;
- ультразвуковое обследование органов брюшной полости;
- фиброгастродуоденоскопию.
На основании всех исследований врач ставит диагноз «недостаточности кардии». Как лечить эту патологию — зависит от причины и стадии болезни.
Медикаментозное лечение
Недостаточность кардии является хроническим заболеванием. Вылечить его до конца затруднительно. Но можно добиться снижения частоты рецидивов.
Прежде всего, нужно устранить причину слабости сфинктера. Если это лишний вес, то необходима диета и гимнастика для снижения массы тела. Требуется изменение образа жизни: правильное питание, отказ от ношения тесной одежды. Спать рекомендуется с приподнятой головой. Нужно избегать чрезмерных физических нагрузок и резких наклонов тела.
Медикаментозное лечение направлено на укрепление сфинктера и снятие болевых приступов. Назначают следующие препараты:
- средства для повышения моторики и тонуса органов пищеварения: «Метамол», «Мотилиум», «Пропульсид», «Реглан», «Перинорм», «Метоклопрамид»;
- обезболивающие: «Ибупрофен», «Темпалгин»;
- лекарства, обволакивающие слизистую ЖКТ: «Алмагель»;
- средства, снимающие изжогу: «Ранитидин», «Смекта» .
Диета при недостаточности кардии
При слабости сфинктера полезно дробное питание. Есть нужно часто, но малыми порциями. Если употреблять слишком много еды за один раз, розетка кардии перестанет смыкаться. Нужно соблюдать следующие принципы питания:
- После еды нельзя ложиться в течение 2 часов, можно только ходить или стоять.
- Следует употреблять пищу в полужидком виде: каши, нежирные бульоны.
- Нельзя наедаться в вечерние часы.
- Нужно исключить шоколад, острую, жареную и жирную еду. Чрезмерное количество соли и кофе тоже могут вызвать обострение симптомов болезни.
- Категорически запрещено употребление алкоголя и газированных напитков.
- Во время каждого приема еды не нужно нагружать желудок полностью.
- Еда не должна быть слишком горячей или слишком холодной.
Хирургическое лечение недостаточности кардии
Оперативное лечение применяют в запущенных случаях. Иногда хирургические методы помогают избавиться от причины недостаточности кардии, например, от грыжи.
Для устранения слабости сфинктера проводят следующие операции:
- Стенку пищевода подшивают к желудку.
- В пищеводе оперативным путем делают дополнительные складки.
- Ушивают мышцы и сужают кольцо кардии.
Каким именно методом устранить недостаточность кардии, решает врач-хирург в каждом конкретном случае.
Народные методы лечения
Терапию домашними средствами можно проводить только как дополнение к основному лечению. Перед применением средств народной медицины нужно посоветоваться с врачом. При лечении недостаточности кардии пищевода используют следующие рецепты народной медицины:
- Из листьев подорожника выжимают сок и принимают по 1 чайной ложке перед едой в период обострения болезни.
- Смесь трав зверобоя, пустырника и валерианы заваривают в равных пропорциях, процеживают и принимают с медом.
- Цветы одуванчика перетирают с сахаром так, чтобы получился сироп. 1 чайную ложку состава растворяют в стакане воды и пьют до приема пищи.
- Тмин (1 чайную ложку) заваривают в стакане кипятка и пьют до еды. Этот напиток прекрасно снимает спазмы в ЖКТ.
Можно сделать вывод, что недостаточность кардии сопровождается неприятными симптомами. Такие проявления встречаются и при других желудочно-кишечных болезнях. Поэтому не стоит пытаться самостоятельно поставить себе диагноз. Нужно как можно скорее обратиться к гастроэнтерологу за диагностикой и лечением.
Недостаточность кардии желудка (кардиального жома): причины и лечение препаратами, степени заболевания, диета
Недостаточность кардии желудка относится к числу самых частых патологий пищеварительной системы, но очень редко диагностируется как самостоятельное заболевание.
Спровоцировать расстройство могут самые разные причины, от неправильного питания и гастритов до пищеводной грыжи.
Начинается оно практически бессимптомно, зато последствия бывают самыми непредсказуемыми, от ГЭРБ (гастроэзофагеальной рефлюксной болезни) до злокачественных опухолей.
Что такое кардия желудка?
Среди многочисленных мышц нашего организма встречаются особые круговые мышцы, которые выполняют роль клапана. Они регулируют переход содержимого одного органа в другой или наружу и нужны, чтобы запирать отверстие для такого перехода. Одной из этих мышц является нижний пищеводный сфинктер, или кардия желудка.
Важнейшая задача кардии желудка – не допустить попадания остатков от обеда-ужина из желудка назад в пищевод. Если мышца перестает нормально справляться со своей работой, говорят о ее недостаточности (по-другому – недостаточность кардиального жома).
В этом случае развивается рефлюкс – движение содержимое какого-либо полого органа, в обратном, неестественном, направлении. Обычно у человека рефлюкс болезнью не считается и лечение не нужно – когда часть еды, желчи и желудочного сока попадает назад в пищевод, здоровая слизистая быстро восстанавливается.
Но только при одном условие – если вся эта смесь находится в пищеводе не дольше 1 часа в сутки. В противном случае может начаться дистальный эзофагит или ГЭРБ (рефлюкс эзофагит).
Причины заболевания
В нормальном физиологическом состоянии кардия пропускает еду в желудок под удивительно низким давлением — 3,5 мм рт. ст. Чтобы вся пища вперемешку с желчью и желудочном соком двинулась назад, нужно давление в 20 раз больше.
Причины недостаточности кардии
Спровоцировать эту патологию могут следующие причины:
- постоянное переедание и вредные пищевые привычки;
- грыжа пищеводного отверстия диафрагмы (хиатальная);
- ожирение и гиподинамия;
- спазм привратника (желудочного сфинктера) и повышенное внутрижелудочное и внутрибрюшное давление;
- хронические желудочные патологии (гастриты, язва, гипертонус мышечного аппарата, опухоли);
- операция с резекцией кардии желудка.
Недостаточность розетки кардии редко возникает из-за одной причины, например, спазма привратника или повышенного давления в желудочной полости. Обычно такое расстройство развивается из-за пищеводной грыжи, хронических гастритов и целого набора факторов. Если вовремя не проведена диагностика и не подобрано лечение, страдает нижняя часть пищевода (дистальный эзофагит) или начинается ГЭРБ.
Степени заболевания
Недостаточность кардии – заболевание очень коварное и неуклонно прогрессирующее. При постановке диагноза врач всегда указывает одну из 3 стадий такой патологии.
Первая стадия
На начальной стадии заболевания нижний пищеводный сфинктер еще очень подвижен, а отверстие (или остаточное зияние) не превышает 1/3 от общего объема. Явные симптомы еще не появляются, единственный сигнал – отрыжка воздухом.
Вторая стадия
Подвижность сфинктера стремительно уменьшается, зияние достигает ½ и больше диаметра отверстия между желудком и пищеводом. Отрыжка воздухом почти постоянная и очень мучительная, у некоторых людей происходит пролапс (выпадение) слизистой желудка. Недостаточность кардии желудка второй степени уже могут сопровождать симптомы дистального рефлюкса или даже ГЭРБ.
Третья стадия
На поздней стадии недостаточности кардиального жома сфинктер уже не смыкается – зияние становится полным. Перистальтика пищевода обычно полностью сохранена, диагностируется поверхностный (дистальный) рефлюкс эзофагит, когда поражена нижняя треть пищевода. В отдельных случаях развивается уже полноценная гастроэзофагеальная рефлюксная болезнь, или ГЭРБ.
Симптомы недостаточности кардии
На ранних стадиях недостаточность кардии желудка обычно никак себя не проявляет, лишь изредка случается отрыжка воздухом. Затем появляются следующие симптомы:
- нерегулярная изжога (не зависит от времени суток или приема пищи);
- резкая боль в грудине (в районе пищевода);
- постоянная отрыжка воздухом или содержимым желудка (часто с оттенком желчи);
- периодическая тошнота и рвота;
- желудок кажется полностью забитым даже после маленькой порции;
- чувствуется общая слабость, работоспособность стремительно падает.
Если у пациента начался дистальный рефлюкс, могут прибавиться такие симптомы, как белый налет на языке, жгучая боль в левом подреберье, урчание в животе. На ГЭРБ укажет и такой сигнал, как появившаяся привычка запивать еду или выкуренную сигарету водой. Если эзофагит уже достиг серьезной стадии, могут появиться проблемы с глотанием – это признак рубцового сужения пищеводной трубки.
Диагностика и лечение
Для диагностики патологий кардии желудка современная медицина использует несколько методов. Основной способ – это рентген, для выявления изменений пищевода также эффективна эзофагоскопия. Распознать рефлюкс поможет суточная рН-метрия пищевода, ее анализ позволяет предотвратить болезнь, пока она не переросла в эзофагит.
Лечение патологий кардиального жома зависит от стадии заболевания и причины, которая к ней привела. Если недостаточность кардии началась на фоне хиатальной грыжи, то основной метод – хирургическая операция. Если основным фактором стал гастрит, то вполне эффективным будет комплексное консервативное лечение.
Лечение недостаточности упражнениями
В этом случае помогут следующие методы:
- специальная лечебная диета;
- ограничение спиртных напитков и сигарет;
- регулярные пешие прогулки;
- упражнения на укрепление брюшного пресса;
- отказ от тесной неудобной одежды;
- прием медикаментов.
Медицинские препараты и народные средства
Аптечные средства занимают основное место в лечении недостаточности кардии желудка. В составе комплексной терапии врач обычно рекомендует несколько групп препаратов:

Лечение недостаточности кардии
Прокинетики для повышения активности нижнего пищеводного сфинктера. Это «Метоклопрамид» и «Домперидон». Назначают их 3-4 раза в сутки перед едой, иногда врач может увеличивать дозу вдвое.
Народные средства для лечения заболеваний желудочного-кишечного тракта давно и успешно используются наравне с официально признанными аптечными препаратами. Но при выборе непременно нужно посоветоваться с лечащим врачом, который порекомендует самый безопасный и эффективный рецепт в зависимости от особенностей организма и стадии болезни.
Для избавления от патологий кардиального жома самыми действенными рецептами признаны лечебные травки. Это сок подорожника, отвар корней аира, настой из одуванчиков и др.
Диета при недостаточности кардиального жома
Лечение любых патологий желудочно-кишечного тракта невозможно без специальной диеты. В перечень таких заболеваний входят и дисфункция кардиального жома, и дистальный эзофагит, и ГЭРБ.
Лечебная диета требует соблюдения следующих пунктов:
- Диетическое питаниедробное питание (5-6 раз в день);
- отказ от продуктов, раздражающих слизистую (горячие и холодные продукты, все жгучее, кислое и соленое);
- исключение из меню жареных и жирных блюд, сладкого, крепкого чая-кофе и спиртного;
- упор на протертые супы, кашу-размазню, блюда на пару.
Также пациентам запрещено есть на ночь, после еды должно пройти 3-4 часа перед тем, как можно отправляться спать. Подушку перед сном необходимо чуть приподнимать. Сразу после приема пищи (неважно, сколько съели) нельзя резко наклоняться и даже просто прилечь – только через 1,5 часа. Также важно избегать активных физических нагрузок.
Недостаточность кардии – проблема комплексная. Своевременная диагностика и лечение желудочно-кишечных заболеваний позволят не допустить дисфункцию пищеводного сфинктера и избежать опасных осложнений.
Рефлюкс эзофагит и недостаточность кардии — симптомы и как снять воспаление
Эзофагит: недостаточность кардии, представляет собой патологическое состояние, в результате которого содержимое желудка попадает обратно в пищевод. Проявляется заболевание характерными признаками изжоги, а в участке контакта чувствительной слизистой пищевода с кислым содержанием желудка развивается воспалительный процесс – рефлюкс – эзофагит.
Кардия или нижнепищеводный сфинктер выступает в качестве разделителя двух частей пищеварительного органа: пищевода и желудка. Обе части имеют специфическую среду: в пищеводе она слабощелочная, в желудке – кислая. При нормальном состоянии сфинктер должен помогать движению пищи через пищеводную трубу в сторону желудка.
Когда имеет место неполное смыкание мышечного кольца – кардии, ведущего содержимое пищевода в желудочную полость, развивается недостаточность кардии желудка. Заболевание считается функциональным, поскольку в большинстве случаев проявляется в результате нарушения режима правильного питания.
Спровоцировать заболевание может частое употребление свежего хлеба, жаренного, густых томатных соусов, которые вызывают ослабление работы сфинктера.
Что это такое
Эзофагитом называется воспаление слизистой оболочки пищевода. При попадании содержимого желудка в полость пищевода заболевание называют рефлюкс – эзофагитом, который является разновидностью эзофагита.
Недостаточность кардии желудка или гастровагельная рефлюксная болезнь представляет собой нарушение пищеварительной системы, развивающееся при попадании желудочного сока в пищевод.
Мышечный сфинктер пищевода является клапаном, который отделяет пищевод от желудка и регулирует процесс перехода его содержимого в желудок. Этот клапан также называется кардией.
Эзофагит является как эндогенным, так и экзогенным заболеванием, что обусловлено близким расположением пищевода к органам, контактирующим с внешними факторами.
В большинстве случаев эзофагит развивается в результате термического (постоянное употребление горячей или холодной еды) или химического (кислоты, спиртные напитки, йод, щелочи) воздействия на слизистую.
Дополнительным фактором, провоцирующим болезнь, становится проникновение инфекции через кровоток, с едой или воздухом.
К эндогенным факторам числится рефлюкс – выброс желудочного сока вместе с пищей обратно в пищевод. Состояние вызывает раздражение и воспаление слизистой, развивается рефлюкс – эзофагит.
Недостаточность кардии может развиваться у каждого, в любом возрасте, очень часто бывает трудно установить причину ее проявления.
Однако можно уверенно сказать, что развитие патологии связано с образом жизни.
К частым причинам, вызывающим нарушение смыкания сфинктера, относятся:
- Злоупотребление соленого, острого, спиртных напитков, а также курение;
- Недостаточное количество пищевых волокон в организме;
- Ненормированный режим питания, перекусы перед сном;
- Сидячий образ жизни, избыточный вес;
- Употребление тяжелой пищи лежа на спине или согнувшись в талии;
- Стрессы, депрессивные состояния;
- Побочный эффект от используемого лекарственного средства;
- Сбой гормонального баланса, когда регистрируется высокий уровень прогестерона, оказывающий спазмолитическое действие;
- Прием еды в спешке, сопровождающийся заглатыванием большого количества воздуха;
- Замедленный пассаж пищи из желудка в 12 – перстную кишку;
- Заниженная перистальтика пищевода;
- Наследственный фактор;
- Беременность, в результате внутрибрюшного давления.
Сейчас читают: Эзофагит пищевода – основные симптомы, особенности терапии
Нарушение функциональности сфинктера может возникнуть и в результате определенных патологий. Провоцировать заболевание может грыжа, когда отверстие в диафрагме позволяет верхней зоне желудка соединиться с полостью грудной клетки.
Состояние является анатомической аномалией.
К патологиям, приводящим к нарушению функции кардии, относятся диабет, астма, адинамия, повышение кислотности желудка, хронические болезни желудка (язвы, гастрит), заболевания соединительной ткани (склеродермия).
В зависимости от характера болезни эзофагит делят на острый и хронический, по степени тяжести различают катаральный тип (поверхностный) и эрозивный (затронуты глубокие слои слизистой).
В зависимости от локализации воспалительного участка в слизистой пищевода выделяют тотальный (поражен пищевод в целом), проксимальный (воспалена верхняя зона) и дистальный рефлюкс эзофагит (поражен нижний отдел пищевода).
Выделяют три степени развития недостаточности кардии в зависимости от уровня дисфункции привратника желудка и от объема желудочного сока, попадающего в пищевод. Степень поражения нижнего сфинктера пищевода точно можно определить только эндоскопическим обследованием – фиброгастроскопией.
Как выглядит, фото
Нарушение функции нижнепищеводного сфинктера на первой степени характеризуется периодичным неполноценным смыканием клапанов. На фото можно увидеть щель 1/3 от диаметра пищевода, образующуюся в итоге неполного закрытия. Стенки пищеводной трубки не подвержены патологическим изменениям.
На третьей степени клиническая картина ярко выражена. Клапан полностью не смыкается. На фото можно увидеть, как сфинктер пропускает содержимое желудка в пищевод в результате отсутствия перистальтики. На стенках пищевода фиксируются воспалительные очаги, язвы и эрозивные образования.
Симптомы
Самым распространенным симптомом заболевания является изжога, чувство жгучей боли в грудной клетке, движущееся вверх к горлу. Некоторые больные описывают состояние, когда пища полностью возвращается, после чего остается ощущение горечи или кислоты.
Патология также характеризуется:
- Чувством жжения в желудке, возникающим спустя некоторое время после приема пищи;
- Кислой отрыжкой;
- Болью при глотании;
- Повышенным слюноотделением;
- Постоянной болью в горле;
- Охриплостью;
- Слабостью;
- Кариесом, периодическими воспалениями десен;
- Неприятным запахом изо рта;
- Учащенным сердцебиением;
- Появлением кашля, осиплости голоса, частыми ангинами и бронхитами в результате попадания в дыхательные пути содержимого желудка;
- Болевыми ощущениями в грудной клетке.
Больной может не чувствовать значительных изменений в своей жизни в результате заболевания. Однако патология при отсутствии лечения может вызвать осложнения. Часто встречающимися осложнениями являются рубцы в местах повреждения слизистой оболочки, язвы, сужения пищевода, затруднение процесса глотания, пролапс кишечника.
Признаки
Признаки заболевания могут отличиться в зависимости от степени недостаточности кардии.
- Первая степень. На данном этапе появляются частые отрыжки воздухом.
- Вторая степень. Выражается постоянными отрыжками, как воздухом, так и содержимым желудка, болезненными ощущениями, изжогой, раздражением стенок желудка, общей слабостью.
- Третья степень. Симптоматика становится более выраженной. Наблюдаются сильная изжога вне зависимости от использованных продуктов, боль в эпигастральной зоне, болевые ощущения в период приема пищи, тошнота и рвотные позывы, отрыжка воздухом или с запахом еды, которая была употреблена, возможно, повышение температуры тела в результате воспалительного процесса.
Диагностика
Обнаружить недостаточность кардии не трудно. Диагностированием и лечением занимается гастроэнтеролог. Для точного диагностирования проводят:
- Рентгенографию верхней части пищеварительной системы;
- Эндоскопию, позволяющую исследовать внутренние участки пищевода;
- Суточную амбулаторную ph – метрию пищевода, что позволяет определить процент кислоты;
- Гастрофиброскопию, уделяет возможность определить заболевания ЖКТ;
- Биопосию, гистологическое обследование;
- Фиброгастродуаденоскопию, что представляет собой исследование слизистой оболочки желудка;
- Рентгенографию с применением контрастного вещества — бария. В процессе процедуры делают снимок, на котором видны нарушения в пищеводе. В частности, отечность и наличие большого количества слизи. При развитии язв можно наблюдать затекания контрастного вещества в ее кратер;
- УЗИ органов брюшной полости.
Лечение
Лечить эзофагит советуется на ранних стадиях заболевания, когда можно достичь хороших результатов с использованием медикаментов и соблюдением специальной диеты. При запущенных случаях приходится проводить операцию.
В терапевтический курс лечения эзофагита включают антацидные средства, препараты снижающие секрецию желудка, вяжущие медикаменты. Назначают препараты, стимулирующие моторику пищеварительной системы, обезболивающие, кислоблокаторы, синтез – заменители, антибиотики при наличии инфекции.
Результативны физиотерапевтические процедуры: электрофорез с новокаином, гипербарическая оксигенация, диадемические токи, КВЧ, лазеротерапия, грязелечение и т. Д.
Лечение недостаточности кардии желудка направлено на:
- Устранение симптомов;
- Уменьшение внутреннего брюшного давления в ЖКТ;
- Нормализацию работы сфинктера желудка.
Применяют определенные лекарственные препараты:
- Антрациды, с помощью препаратов снижают уровень кислотности желудочного сока и устраняют изжогу. Назначают Ранитидин, Альмагель;
- Медикаменты для восстановления слизистой оболочки желудка. Результативен Омепразол;
- Противорвотные препараты, в основном Регидрон;
- Обезболивающие, используют Солпадеин;
- Антибиотики, когда наблюдается осложнение заболевания в виде появления язв или гастрита.
Хирургическое вмешательство
При появлении осложнений или отсутствии результата от консервативного лечения применяется хирургическое вмешательство: ваготомия, фундопликация, пилоропластика и т. Д.
- Ваготомия предполагает рассечение основного ствола или ветви блуждающего нерва.
- Фундопликация является антирефлюксной операцией, заключающейся в том, что дно желудка оборачивают вокруг пищевода, создавая манжетку, препятствующую забросу желудочного содержимого в пищевод.
- Пилоропластика — это хирургическое вмешательство, в период которого производят расширение щели привратника путем проведения его реконструкции.
Нетрадиционная медицина
Нетрадиционная медицина предлагает рецепты, использование которых помогает облегчить состояние, снизить болевой порог, устранить изжоги.
- Сбор (по 20 г из каждого растения) из ромашки, льна, пустырника, тысячелистника, календулы, зверобоя заливают 2 л кипятка и настаивают на 3 часа. Необходимо пить каждый час по 50 г, в течение 10 дней, за 20 минут до еды.
- Рекомендуется ежедневно на голодный желудок принимать по чайной ложке сока подорожника.
- Устранить изжогу можно с помощью сока из сырого картофеля или капусты. Эффективен также чай из листьев малины.
- Раздражение слизистой оболочки пищевода можно снимать с помощью отвара из фенхеля, аниса и укропа.
Диета
В период лечения необходимо соблюдение специальной диеты. Следует принимать еду порциями по 5 раза в день, не переедать, последний прием должен быть не позже 4 часа до сна. Нужно отказаться от вредных привычек, бросить курение, избегать употребления жевательной резины, леденцов.
Сейчас читают: Что такое острый эзофагит – причины, диагностика и лечение
Обязательно нужно следить за весом, не ложиться спать сразу после еды, чтобы избегать сбоев процесса пищеварения.
Из рациона нужно исключить:
- Кофе, острые, горячие, пряные блюда;
- Лук, перец, крепкий чай, газированные напитки;
- Жареные и жирные блюда;
- Сливочное масло, шоколад, фаст – фуд;
- Арбуз, ананасы, сок которых негативно влияет на стенки желудка;
- Сырные изделия, кислый творог и цельное молоко;
- Сало, ветчину, субпродукты;
- Чеснок, томаты;
- Десерты с высокой калорийностью;
- Кремовые супы, соусы, подливы.
Полезно использование оливкового масла, каш из разных круп, обволакивающих стенки желудка и способствующих нормализации работы ЖКТ. Каши нужно готовить исключительно на воде.
Полезны бананы, кукуруза, яблоки, манго (без кожуры). Эти фрукты активизируют процесс пищеварения, выводят токсины из организма, повышают иммунитет.
Рекомендуется использование травяных отваров, для снижения кислотности.
Нужно рассмотреть образ жизни. Не рекомендуется носить узкую одежду, пояса, необходимо избегать стрессовых состояний, часто гулять на свежем воздухе, организовать пикники на природе, избегать сидячего образа жизни.
Подушку нужно поднимать таким образом, чтобы она находилась чуть выше уровня тела. Это способствует устранению изжоги и уменьшению давления на живот.
Обязательно нужно соблюдать режим сна, поскольку здоровый сон положительно влияет на состояние всего организма.
Профилактика
Для предупреждения развития нарушения работы сфинктера нужно регулярно питаться, даже в состоянии ремиссии заболевания. Питание должно быть дробным, что позволит уменьшить риск попадания кислого желудочного сока в пищевую полость.
Перед завтраком, на голодный желудок рекомендуется использовать 200 мл воды. Вода способствует выведению токсинов из организма и уменьшению кислотности желудочного сока.
В рацион нужно включить большое количество свежих овощей и фруктов. Необходимы ведение активной жизни, занятия физкультурой. Нужно избавиться от вредных привычек, как курение, алкоголь, следует сократить употребление продуктов и напитков с содержанием кофеина.
Недостаток кардии желудка — довольно серьезная патология, которая при несвоевременном лечении может вызвать непоправимые осложнения, опасные для жизни. При первых же симптомах нужно обратиться к специалисту, пройти необходимые исследования, получить лечение. В период консервативной терапии необходимы пунктуальный прием всех назначенных препаратов и соблюдение специальной диеты.
Отзывы
Муж все время жаловался на боли в грудной клетке, особенно усиливались боли после еды. Думали, что развивается стенокардия, после исследования поставили диагноз — рефлюкс — эзофагит. Заболевание можно вылечить, если вовремя обращаться к врачу. Муж прошел курс терапии, соблюдает диету, состояние пошло на поправку.
В результате постоянной спешки при еде, чрезмерного использования кофе, фаст – фуда заработала себе недостаточность кардии желудка. Серьезная патология, однако, можно лечить медикаментами, если не запущено. Операционные способы не так уж безопасны.
Видео
Лечение недостаточности кардии желудка
Вас мучает изжога, а приемы пищи вызывают отрыжку? Вы не можете избавиться от горького привкуса и неприятного запаха изо рта? Это могут быть первые сигналы, свидетельствующие, что возможно недостаточность кардии желудка (кардиального жома) — заболевания, ставшего распространенным в последнее время. Что это такое и как от этого избавиться, давайте разбираться вместе.
Развитие кардиального жома желудка может напрямую зависит от образа жизни человека.
Суть заболевания
Недостаточность кардии желудка (кардиальный жом, гастроэзовагельная рефлюксная болезнь) — нарушение пищеварительной системы, возникающее при попадании кислого желудочного сока в желудок или пищевод.
В нашем организме есть сфинктеры. Сфинктер — это клапан, благодаря работе которого содержимое одного органа переходит в другой.
Один из них — мышечный сфинктер пищевода, привратник желудка, своеобразный клапан, отделяющий пищевод и желудок, называется кардией желудка.
При нормальном пищеварении, этот сфинктер открывается, позволяя пище попасть в желудок и затем закрывается, чтобы предотвратить попадание кислого желудочного сока в пищевод.
Когда же работа сфинктера (привратника желудка) нарушается, происходит несмыкание, и он не закрывается. Тогда кардия желудка не может сдерживать желудочный сок, вследствие чего он попадает в пищевод.
Так возникает недостаточная кардия и состояние несмыкания жома, называющееся халазия.
Вернуться к оглавлению
Причины
Недостаток кардии может возникнуть у каждого. Никто не застрахован от кардиального жома. Нарушение работы привратника желудка может возникать в любом возрасте, и иногда трудно установить, что ее вызвало.
Кроме того, нередко возникновение связано с причинами, которые невозможно предотвратить. Однако чаще всего развитие данного заболевания напрямую связано с образом жизни.
Тем не менее, наиболее распространенными факторами, которые могут повлиять на то, что сфинктер не смыкается являются:
- курение;
- злоупотребление алкоголем;
- высокое потребление соли;
- низкое потребление пищевых волокон;
- сидячий образ жизни;
- нерегулярное питание;
- избыточный вес;
- употребление тяжелой пищи лежа на спине или согнувшись в талии;
- перекусы перед сном;
- частые стрессы;
- побочный эффект от приема некоторых лекарств;
- иногда кардиальный жом может возникнуть при беременности.
Вернуться к оглавлению
Заболевания, провоцирующие развитие
Иногда развивающаяся не функциональная работа сфинктера пищевода может возникнуть вследствие определенного заболевания. Наиболее частыми причинами являются:
- Грыжа. Анатомическая аномалия, когда отверстие в диафрагме позволяет верхней части желудка соединиться с полостью грудной клетки, что приводит иногда к данной болезни.
- Ожирение.
- Диабет.
- Астма.
- Адинамия (резкий упадок сил).
- Повышенная кислотность желудка.
- Хронические болезни желудка (язва, гастрит).
- Заболевания соединительной ткани, к примеру, склеродермия.
Вернуться к оглавлению
Степени
Нарушение имеет несколько степеней развития
Серьезность данной болезни зависит от уровня дисфункции кардии желудка, нефункциональности привратника желудка, а также от количества желудочного сока, попадающего в пищевод. Как правило, выделяют три степени развития недостаточности кардии:
- Первая степень. Когда смыкание сфинктера происходит не полностью. Сопровождается частой отрыжкой.
- Вторая степень. Когда сфинктер смыкается на половину. Ей сопутствуют постоянные отрыжки, изжога, раздражение стенок желудка, слабость.
- Третья степень. Когда смыкание привратника не происходит.
Вернуться к оглавлению
Симптомы
Обычно заболеванию сопутствуют следующие симптомы:
- изжога, наиболее распространенный симптом, жгучая боль в грудной клетке, движущаяся вверх к горлу, иногда люди чувствуют, как пища полностью возвращается обратно, оставляя привкус горечи или кислоты;
- жжение в желудке, симптом, возникающий через некоторое время после еды;
- кислая отрыжка;
- боли при глотании;
- избыточное выделение слюны;
- хроническая боль в горле;
- охриплость;
- слабость;
- воспаление десен;
- кариес;
- неприятный запах изо рта;
- учащенное сердцебиение;
- боль в груди.
Вернуться к оглавлению
Осложнения
Отсутствие лечения заболевания может привести к тяжелым последствиям
Большинство людей не чувствуют кардинальных изменений в своей жизни из-за данного заболевания. Тем не менее, при отсутствии лечения, вследствие болезни могут возникнуть осложнения, в частности рубцы в местах повреждения слизистой оболочки, язвы, сужения пищевода (стриктура), осложнение процесса глотания, пролапс кишечника.
Попадание кислого желудочного сока в горло может привести к поражению легких, а значит, и затруднению дыхания. Длительно протекающий жом повышает риск развития предраковых клеток в пищеводе.
Это может привести к состоянию, называемому синдром Барретта, когда в пищеводе появляются образования, напоминающие ткань.
Это заболевание увеличивает риск развития аденокарциномы пищевода, редкого тип рака.
Вернуться к оглавлению
Диагностика недостаточности кардии желудка
Чтобы диагностировать недостаток кардии, необходимы:
- рентгенография верхней части пищеварительной системы;
- эндоскопия (исследование внутренней части пищевода);
- суточная амбулаторная рН-метрия пищевода (тест на определение количества кислоты в пищеводе);
- гастрофиброскопия (определяет патологии желудочно-кишечного тракта);
- биопсия с последующим гистологическим обследованием;
- фиброгастродуаденоскопия (ФГДС) — исследование слизистой оболочки желудка.
Вернуться к оглавлению
Лечение
Лечение недостаточности кардии желудка (жома) проводится в следующих целях:
- искоренение самого диагноза;
- уменьшение внутреннего брюшного давления в желудочно-кишечном тракте;
- уменьшение и искоренение симптомов;
- регулирование работы кардии желудка.
Вылечить болезнь помогают лекарственные препараты и диета при недостаточности кардии желудка. Приводится в норму вес. В некоторых случаях необходимо хирургическое вмешательство.
Вернуться к оглавлению
Препараты
Для лечения симптомов применяются лекарственные препараты:
- антациды, уменьшающие уровень кислотности желудочного сока и Препарат способствует заживлению слизистой оболочки желудкаизбавляющие от изжоги («Ранитидин», «Альмагель»);
- препараты для заживления слизистой оболочки желудка («Омепразол»);
- противорвотные препараты («Регидрон»);
- обезволивающие («Солпадеин»);
- иногда назначаются антибиотики (при условии осложнений, таких, как возникновение язвы или гастрита).
Вернуться к оглавлению
Хирургическое вмешательство
Когда не происходит улучшений, необходимым становится хирургическое лечение. Проводятся операции: ваготомия, фундопликация, пилоропластика и другие.
Вернуться к оглавлению
Лечение народными средствами
В дополнение к медицинскому лечению рекомендуют использовать народные средства и методы лечения:
- Для искоренения раздражение слизистой желудка рекомендуют отвар из фенхеля, аниса и укропа.
- Вылечить изжогу поможет картофельный сок, листья малины, травяной чай или капустный сок.
- Полезными средствами станут аптечные сборы: ромашки, льна, пустырника, тысячелистника, календулы, зверобоя. Необходимо выпивать каждый час по 50 грамм на протяжении нескольких дней за 15−20 минут до еды.
- Для нормализации работы пищеварительного тракта рекомендуют сок подорожника. Его следует выпивать натощак ежедневно по 1 ст. ложке.
Вернуться к оглавлению
Диета
- Рекомендуется дробное питание, небольшими порциями 5−6 раз в сутки.
- Запрещено переедание. Вставая из-за столы, вы должны чувствовать себя так, словно съели бы еще что-либо.
- Последний прием пищи должен быть не позднее, чем за 4 часа до сна.
- Исключите употребление табака. Курение приводит к нарушению функций организма.
- Избегайте употребления жевательной резинки и леденцов. Они увеличивают количество глотания воздуха, что вследствие приводит к отрыжке.
- Не ложитесь сразу после еды. Это нарушает процесс переваривания пищи.
- Избегайте ночных перекусов.
- Не носите тесную, узкую одежду, пояса.
- Контролируйте вес. Избыточная масса тела приводит к увеличению риска заболеть.
Фаст-фуд – источник большинства проблем ЖКТ.
- Исключите из употребления тяжелую, жирную, жаренную пищу. Она осложняет процесс пищеварения.
- Избегайте использования сливочного масла, моментально увеличивающего количество потребленных жиров.
- Не рекомендуется кушать шоколад, содержащий много кофеина и жиров;.
- Строго запрещены фаст-фуды.
- Не употребляйте цитрусовые фрукты, кислые овощи и соки (грейпфрут, апельсин, ананас, помидоры), разъедающие стенки желудка.
- Под строжайшим запретом находится кофе (как обычный, так и без кофеина);
- Разумеется, не допускается употребление газированных напитков.
- Не ешьте острую, пряную пищу, с большим количеством специй. Она перегружает желудок, замедляет процесс пищеварения и разрушает слизистую желудка.
- Ананасы, арбузы не относятся к полезным продуктам, их сок способствует разрушению стенок желудка.
- Запрещены сырные продукты, кислый творог и цельное молоко.
- Исключите употребление жирного мяса. Лучшим вариантом станут котлеты на пару или тефтели из обезжиренного мяса, или птицы.
- Забудьте о сале, ветчине и других жирных мясных субпродуктах.
- Запрещено употребление полуфабрикатов.
- Придется отказаться от десертов с высоким содержанием жира, таких, как мороженое.
- Не рекомендуются кремовые соусы, подливы и сливочные заправки для салатов. Замените их лучше на оливковое масло.
- Полезны каши из круп (рисовая, овсяная), обволакивающие стенки желудка и способствующие нормализации работы желудочно-кишечного тракта. Употреблять их рекомендуется с водой, без молока.
- Полезны бананы, кукуруза, яблоки и манго. Перед тем как их есть, нужно очистить от кожуры. Помимо того, что они способствуют пищеварению, обволакивают слизистую оболочку желудочного тракта, они выводят токсины из организма и улучшают иммунитет.
- Рекомендуется пить травяные и фруктовые чаи, поскольку они борются с кислотностью.
- Кислые овощи (например, томаты) — не лучший вариант во время болезни.
- Чеснок, лук и пряные овощи, вызывающие изжогу, тоже под строжайшим запретом.
Вернуться к оглавлению
Образ жизни
При дисфункции кардии желудка необходимо бросить курить
Если вы страдаете недостаточной кардией желудка, это значит, что вам придется изменить образ жизни:
- Прежде всего, позаботьтесь о режиме питания. Употребляйте пищу небольшими регулярными порциями 5−6 раз в сутки. Следите за весом. Не переедайте.
- Если у вас есть такая вредная привычка, как курение, — вам придется от нее отказаться.
- Поднимите подушку, на которой вы спите таким образом, чтобы она находилась чуть выше уровня тела. Это поможет устранить изжогу и уменьшить давление на живот.
- Не носите сковывающую, узкую одежду, пояса.
- Соблюдайте режим сна. Здоровый сон — залог здорового организма в целом.
- Уменьшите количество потребляемого кофеина.
- Постарайтесь свести стрессы к минимуму.
- Занимайтесь физическими нагрузками. Избегайте сидячего образа жизни.
Вернуться к оглавлению
Профилактика
К не функциональному нарушению работы сфинктера и тому, что он не смыкается, предрасположены все. К счастью, образование кардиального жома можно предупредить. Для этого необходимо сделать следующие шаги:
- Первое и простейшее, что необходимо сделать — регулярно питаться, даже если у вас пока не развита болезнь. Дробное регулярное питание полезно для любого человека. Это уменьшает риск попадание кислого желудочного сока в пищевую полость.
- Ведите активный образ жизни, занимайтесь физическими нагрузками.
- Выпевайте стакан воды перед едой утром натощак. Вода способствует выведению токсинов из организма и уменьшению кислотности желудочного сока.
- Ограничьте употребление алкогольных напитков и продуктов, содержащих кофеин;
- Увеличьте потребление свежих фруктов и овощей. Блюдо должно наполовину состоять из овощей или фруктов.
Недостаточность кардии желудка — что это такое и как лечить народными средствами, диетой и лекарствами
Рассказать ВКонтакте Поделиться в Одноклассниках Поделиться в Facebook
Анатомически пищевод от желудка отделяет кардиальный сфинктер, который считается структурным блоком обратного прохода пищи. Если этот важный элемент органов ЖКТ расслаблен, не способен удерживать пищу или наполовину закрыт, имеет место серьезная патология. У пострадавшей стороны возникает вопрос, как лечить недостаточность кардии желудка.
Недостаточность кардии желудка – причины
Такой патологический процесс не возникает на пустом месте. Гастроэнтерологи выделяют те провоцирующие факторы, которые становятся главной причиной острого приступа. Изучение этиологии патологического процесса и сбор данных анамнеза помогают быстрее и правильно определиться с диагнозом, своевременно начать лечение. Итак, основные причины недостаточности кардии желудка следующие:
- переедание, нарушение режима питания;
- ожирение;
- присутствие в суточном рационе жирной еды перед сном;
- адинамия;
- хиатальные грыжи;
- повышенное внутрибрюшное давление;
- язвенная болезнь, гастрит, опухоли, гипертонус желудка и прочие патологии органов ЖКТ;
- повышенное давление в полости желудка;
- осложнение после резекции кардиального сфинктера;
- предшествующие оперативные вмешательства органов ЖКТ;
- беременность, асцит;
- длительные физические нагрузки, как косвенный фактор недостаточности кардии желудка;
- спазм привратника.
Недостаточность кардии желудка — симптомы
Заболевание считается приобретенным, развивается в несколько последовательных этапов. При первой степени недостаточность нижнего пищеводного сфинктера сопровождается кратковременными приступами отрыжки, которые по мере течения патологического процесса только учащаются.
Имеет место умеренное несмыкание кардии, которое во второй степени болезни дополняется пролапсом слизистой желудка. А вот при третьей степени недостаточности кардии желудка возникают устойчивые симптомы эзофагита.
Таким способом можно выявить степень патологии, определить схему лечения.
Если говорить о ярко выраженной симптоматике, характерные признаки недостаточности кардии желудка можно спутать с другими обширными поражениями органов ЖКТ. В любом случае, пациент должен обратить внимание на специфические изменения в общем самочувствии, после чего своевременно обратиться за помощью к гастроэнтерологу. Симптомы болезни таковы:
- боль в области эпигастрия;
- частые головокружения;
- горький привкус в полости рта;
- спазмы пилорического клапана;
- рвота с желчью;
- общая слабость;
- отрыжка с кислым привкусом;
- тошнота, отсутствие аппетита;
- участившаяся изжога;
- урчание в кишечнике;
- жгучие боли за грудиной;
- функциональные нарушения органов пищеварения.
Недостаточность кардии желудка — лечение
Болезнь склонна к хроническому течению, т.е. одиночных приступов не бывает, гастроэнтерологи не исключают повторные рецидивы, с каждым разом только учащающиеся. Эффективное лечение кардии желудка начинается с поиска первопричины нарушения функций пищеварительных органов.
Кроме того, предусматривает коррекцию избыточного веса, лечебную диету, нормализацию внутрибрюшного давления, прием медикаментов и народных рецептов для купирования болевого синдрома. Вылечить недуг проблемно, зато продлить период ремиссии вполне реально консервативными методами.
Недостаточность кардиального жома требует определенного образа жизни и соблюдения установленных врачами правил. Если кардиальный сфинктер перестал смыкаться, его содержимое частично, полностью выпадает.
Пациенту приходится постоянно спать с приподнятой головой, избавиться от тесной одежды, контролировать суточное меню, избегать частых наклонов тела и чрезмерных физических нагрузок, принимать поливитаминные комплексы.
Основная цель приема пациентом медицинских препаратов – значительно увеличить тонус мышечного аппарата желудка, продуктивно подавить острые приступы боли при рецидивирующей недостаточности кардии желудка. Для достижения поставленной цели в составе комплексной схемы лечения присутствуют представители следующих фармакологических групп:
- паркинетики: Реглан, Перинорм, Метоклопрамид, Метамол;
- обезболивающие средства: Ибупром, Ибупрофен, Анальгин, Темпалгин;
- антибиотики: при подозрении на повышенную активность хеликобактер пилори;
- обволакивающие препараты: Омепразол;
- лекарства против изжоги: Смекта, Гевискон, Альмагель, Ранитидин.
Диета при недостаточности кардии желудка
Чтобы облегчить состояние, когда прогрессирует недостаточность розетки кардии, питаться требуется маленькими порциями желательно в одно и то же время суток.
Желудок не перегружать, иначе сфинктер перестанет смыкаться. Несмыкаемость может оказаться неполной, но это вовсе не означает, что патология отсутствует.
Лечебное питание при недостаточности кардии желудка имеет следующие особенности:
- Пациенту необходимо проводить в вертикальном положении 2 часа после приема пищи – можно сидеть и ходить, но не лежать.
- Полужидкие каши и нежирные супы – основа диетического рациона, когда выявлен недуг халазия кардии.
- Кислые, жирные, соленые, жареные, острые блюда, кофе и шоколад воспрещены, чтобы гипотония кардии не обострилась.
- Пациенту необходимо полностью отказаться от губительных привычек, исключить потребление газированной воды.
- Запрещено употреблять слишком холодные и горячие блюда, систематически переедать перед сном.
- У пациента должно оставаться ощущение неполного желудка после каждой трапезы, мало того, показано исключить поздние ужины, ночные перекусы.
Упражнения при недостаточности кардии желудка
Недостаток кардиального жома можно устранить методом умеренной физической нагрузки. Тренировки проводить ежедневно, обеспечивая тем самым нормальный мышечный тонус. Предложенные упражнения при недостаточности кардии желудка подбирать индивидуально, исходя из физической подготовки пациента, особенностей патологического процесса. Необходимость таких занятий заключается в следующем:
- развитие мышц брюшного пресса;
- укрепление позвоночных мышц;
- длительные прогулки на свежем воздухе для поддержания тонуса всего организма.
Недостаточность кардии — лечение народными средствами
Если кардия не смыкается, не все пациенты для успешного лечения выбирают средства официальной медицины.
При недостаточном кардиальном жоме можно задействовать рецепты альтернативной медицины, но предварительно проконсультироваться с гастроэнтерологом во избежание развития аллергической реакции.
Предварительно необходима диагностика, основанная на прохождении ФГДС для более детального изучения очага патологии на экране монитора. После постановки окончательного диагноза лечение недостаточности кардии народными средствами предусматривает такие направления:
- Травы зверобоя, валерианы и пустырника соединить в одной емкости в равных пропорциях, запарить столовую ложку сырья в стакане кипятка. Настоять, процедить, принимать внутрь с добавлением меда.
- Отжать из свежих листьев сок подорожника, принимать его в концентрированном виде по чайной ложке перед каждым приемом пищи на протяжении острой стадии. Так сойдет на нет прогрессирующая недостаточность кардии желудка — что это такое, пациент надолго забудет.
- Если кардия желудка зияет, можно для лечения использовать сок цветков одуванчика, отвар из корня болотного аира, настойку тмина, водные настои лечебных трав.
Видео: что такое недостаточность кардии желудка
Что такое недостаточность кардии желудка
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Дата публикации 27 июня 2022Обновлено 19 июля 2022
Определение болезни. Причины заболевания
Ахалазия кардии (Esophageal achalasia) — это болезнь, при которой плохо сокращается средний отдел пищевода, а его нижний сфинктер (кардия) не может рефлекторно расслабиться при глотании и открывается механически, под давлением скопившейся пищи [1][2]. По-другому это заболевание называют ахалазией пищевода, спазмом пищевода или кардиоспазмом.
При нормальном состоянии во время глотания кардия (отверстие между пищеводом и желудком) рефлекторно открывается. Однако при ахалазии небольшой участок пищевода лишён нервных клеток, из-за чего пищевод в преддверии желудка стойко и постепенно сужается, а кардия не открывается. В этом случае пища и жидкость скапливаются в пищеводе, после чего клапан не выдерживает давления и еда попадает в желудок.
Распространённость ахалазии пищевода и кардии
Ахалазия кардии встречается редко. Распространённость болезни составляет 10 случаев на 100 тыс. населения, заболеваемость колеблется от 0,1 до 1 случая на 100 тыс. населения [3]. Однако в последние 16 лет в США увеличилось количество госпитализированных пациентов с ахалазией, не достигших 65 лет. Также выросло число людей, у которых ахалазия возникла после того, как они получили травму спинного мозга (обычно травму шейных и грудных отделов позвоночника).
Ахалазия кардии встречается одинаково часто среди мужчин и женщин. Возраст пациентов колеблется от 20 до 50 лет, среди детей, не достигших 16 лет, частота заболеваемости менее 2–5 % [3].
Причины развития ахалазии пищевода и кардии
Считается, что ахалазия возникает в результате поражения мышечно—кишечного сплетения и волокон блуждающего нерва нижнего пищеводного сфинктера. Также в пищеводном межмышечном сплетении нет тормозных нейронов, содержащих вазоактивный интестинальный пептид (ВИП), который улучшает кровоснабжение нервных тканей. В тяжёлых случаях у пациента нет нейронов, передающих нервные импульсы с помощью ацетилхолина.
Причины развития болезни до конца не ясны, однако существует несколько теорий, включая аутоиммунный феномен, вирусную инфекцию и генетическую предрасположенность.
Большинство случаев, наблюдаемых в США, представляют собой самостоятельную болезнь, которая возникла без видимой причины. Однако вторичная ахалазия может развиться:
на фоне болезни Шагаса, вызванной одноклеточным паразитом Trypanosoma cruzi;
- проникновения в пищевод клеток карциномы желудка;
- эозинофильного гастроэнтерита;
- лимфомы;
- вирусных инфекций;
- нейродегенеративных болезней (например, болезни Паркинсона, болезни Гентингтона) [13].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ахалазии пищевода и кардии
При ахалазии пищевода и кардии выделяют три основных симптома:
- дисфагию — нарушение глотания;
- регургитацию — движение жидкостей и газов в обратную сторону, так называемый заброс;
- боль за грудиной.
К другим немаловажным симптомам ахалазии кардии относят снижение веса, которое встречается примерно у 60 % пациентов, и икоту (8 %) [1].
Дисфагия
Дисфагия возникает у пациентов с ахалазией в 90–98 % случаев в зависимости от твёрдости пищи [1]. Выделяют две формы дисфагии: острую и прогрессирующую.
Острая дисфагия возникает внезапно и, как правило, у молодых пациентов. Её появление связывают с психотравмирующей ситуацией, например депрессией, тревожным расстройством, последствием инсультов, бредом или шизофренией. В таком случае пациенты могут точно обозначить даты возникновения болезни и связать с событием, которое произошло в этот период. Иногда при острой дисфагии твёрдая пища проходит хорошо, а жидкая задерживается.
На развитие дисфагии также влияет быстрый приём пищи (перекус на ходу), непривычная обстановка во время еды, плохо пережёванная масса и употребление холодных продуктов.
Постепенно прогрессирующая дисфагия обычно встречается у людей среднего и пожилого возраста, т. е. после 40 лет, и развивается в течение долгого времени. Пациент не может точно сказать дату начала болезни, и поэтому у него возникает ощущение, что он болеет всю жизнь [1].
Регургитация
Регургитация встречается в 68–84 % случаев [1]. Различают активную и пассивную регургитацию.
Активная регургитация чаще возникает на ранних стадиях болезни, когда стенки пищевода над сфинктером незначительно расширены. Пища забрасывается обратно в пищевод, после чего пациент срыгивает еду.
При пассивной регургитации пищевод расширяется сильнее. Часто пища забрасывается, когда человек лежит или наклоняется вперёд. В таком случае есть опасность, что еда попадёт в дыхательные пути [1].
Загрудинные боли
Загрудинные боли возникают у 59 % пациентов и распространены среди молодых людей до 35 лет [1]. Если боль вызвана высоким давлением в нижнем пищеводном сфинктере, она проявляется приступами. При плохом сокращении мышц пищевода пациенты жалуются на длительные распирающие загрудинные боли. Боль также может вызывать спазм мышц пищевода [1].
Патогенез ахалазии пищевода и кардии
Пищевод не только транспортирует пищевой комок изо рта в желудок, он также предотвращает его обратный заброс. Это происходит благодаря скоординированным сокращениям глотки и пищевода в сочетании с расслаблением верхнего и нижнего пищеводных сфинктеров.
Парасимпатические пути возбуждения и торможения связаны с гладкой мускулатуой нижнего пищеводного сфинктера. Давление и расслабление сфинктера координируют нейромедиаторы. Такие медиаторы делятся на два типа:
- возбуждающие — субстанция Р и ацетилхолин;
- тормозные — ВИП и оксид азота.
У людей с ахалазией отсутствуют тормозные клетки, но возбуждающие нейроны остаются незатронутыми, что приводит к дисбалансу передачи тормозных и возбуждающих нервных импульсов. В результате сфинктер пищевода находится в постоянном напряжении [12].
Постепенная нервная дегенерация напрямую ведёт к чрезмерным сокращениям нижнего пищеводного сфинктера, которые никак не регулируются. В итоге из-за постоянного спазма развивается непроходимость, сам пищевод расширяется и перестаёт сокращаться, а симптомы болезни ухудшаются.
Хотя причина возникновения этих изменений до сих пор остаётся неясной, важное место занимает генетическая предрасположенность. Мутация гена AAAS12q13 у детей ведёт к развитию тройного синдрома ААА, который включают в себя ахалазию, болезнь Аддисона и алакримию, при которой у больного снижается или исчезает выработка слёз. Генетический фактор развития болезни среди взрослых связан с геном IL23R. Такой вывод сделали на основе исследования больных мужчин до 40 лет в Испании [1].
Классификация и стадии развития ахалазии пищевода и кардии
Для описания клинической картины течения болезни часто используют классификацию Б. В. Петровского. В ней выделяют 4 последовательные стадии:
- I стадия — кардия раскрывается и пищевод не расширен, но появляется нарушение координации и усиление его моторики. Возникают первые симптомы: дисфагия и регургитация.
- II стадия — кардия не открывается, пищевод расширен до 4 см. К первым симптомам присоединяется боль в грудной клетке.
- III стадия — пищевод расширяется до 6–8 см, сокращения слабые или отсутствуют, жидкость и пища плохо проходят в желудок. Пациент начинает терять вес.
- IV стадия — размер пищевода становится больше 8 см, из-за долгой задержки пищи и жидкости он удлиняется и приобретает S-образную форму. Стенки пищевода перестают сокращаться [2]. При прогрессировании болезни к симптомам присоединяются проявления застойного эзофагита: тошнота, отрыжка тухлым, повышенное слюноотделение и неприятный запах изо рта [1].
Перечисленные симптомы не всегда напрямую связаны со стадией болезни. Определить её можно только с помощью ЭГДС.
Осложнения ахалазии пищевода и кардии
Среди основных осложнений выделяют:
- Перфорацию пищевода — повреждение стенок пищевода. Сама по себе болезнь встречается редко, но при ахалазии кардии риск развития возрастает. Это связано со скоплением пищи в пищеводе, которая постоянно воздействует на его стенки. Проявлениями этого осложнения являются многократная рвота, боль за грудиной, иногда повышается потоотделение, появляются одышка и симптомы общей интоксикации.
- Гастроэзофагеальную рефлюксную болезн (ГЭРБ) — хроническая болезнь, при которой содержимое желудка и двеннадцатиперстной кишки забрасывается в пищевод. Пациенты жалуются на изжогу, отрыжку с кислым привкусом и боль за грудиной, которая распространяется на область между лопатками, нижнюю челюсть, шею и левую половину груди. Сразу после приёма пищи появляется жжение в груди, оно также возникает, когда пациент наклоняется или ложится.
- Вздутие живота — субъективное ощущение, которое связанно со скоплением газа или чувством давления и растяжения. Для него характерно увеличение и урчание живота, болезненные спазмы и схваткообразные приступы, внезапные отрыжки, тошнота, неконтролируемое выхождение газов с неприятным запахом, тяжесть, частое расстройство стула.
- Застойный эзофагит — воспаление слизистой оболочки пищевода. При застойном эзофагите пациент чувствует дискомфорт, жжение и боль за грудиной, у пациента появляется ощущение комка, застрявшего в горле, могут возникнуть изжога, тошнота, рвота и отрыжка с чувством горечи или кислоты. Долгое течение и отсутствие лечения может привести к формированию раковых клеток [4].
Диагностика ахалазии пищевода и кардии
Перед назначением различных исследований врач уточняет особенности болезни: когда и в связи с чем она появилась, какие возникли симптомы, какие препараты использовались, насколько они были эффективны, есть ли сопутствующие патологии и т. д.
Лабораторная диагностика
Далее врач назначает:
- общий анализ крови — чтобы определить уровень гемоглобина, эритроцитов и лейкоцитов;
- коагулограмму — исследование, которое оценивает состояния системы свёртывания крови, анализы крови необходимы для исключения кровотечения;
- суточный анализ мочи — чтобы определить уровень сывороточного креатинина и альбумина;
- общий анализ мочи — при появлении кетонов врач может сделать вывод о длительности голодания, так как пациент не всегда может дать объективную оценку.
Инструментальная диагностика
При подозрении на ахалазию пищевода и кардии пациент проходит:
- Рентгенографию с контрастом — в качестве контраста используют бариевую взвесь. В ходе процедуры врач может увидеть расширение и S-образное искривление пищевода, газовый пузырь и момент открытия нижнего пищеводного сфинктера, он также оценивает скорость продвижения контрастной массы [1].
- Эзофагогастродуоденоскопию (ЭГДС) — помогает исключить псевдоахалазии. С помощью этой процедуры можно точно определить степень расширения пищевода и увидеть, есть ли в нём пища.
- Манометрию — позволяет оценить работу пищевода, где главными критериями являются сокращение стенок и давление внутри пищевода. Результаты исследования анализируют с помощью Чикагской классификации нарушений моторики пищевода (2008) [5]. Чтобы получить достоверный результат, перед исследованием нужно сделать 10 глотков воды [14].
Лечение ахалазии пищевода и кардии
Главная цель лечения — облегчить симптомы и уменьшить сопротивление оттоку пищи, которая скапливается в пищеводе из-за постоянно возбуждённого нижнего пищеводного сфинктера.
Консервативное лечение
Чтобы снизить давление в нижнем пищеводном сфинктере, пациенту с ахалазией пищевода и кардии назначают нитраты, блокаторы кальциевых каналов и ингибиторы фосфодиэстеразы-5. Блокаторы кальциевых каналов задерживают поступление кальция в клетки и блокируют сокращение гладкой мускулатуры. Противопоказаниями к применению являются гипотензия, отёк стопы, головная боль, быстрое привыкание к лекарству и неполное улучшение симптомов. Нитраты увеличивают концентрацию оксида азота в гладких мышцах, что приводит к их расслаблению.
Медикаментозное лечение характеризуется слабой эффективностью и обеспечивает лишь кратковременное облегчение симптомов. Как правило, его используют пациенты, которые ожидают или отказались от более радикальной терапии, например пневматического расширения (дилатации) сфинктера или хирургического вмешательства [4][5]. Если пациент отказался от этих способов лечения, лекарства необходимо принимать постоянно. При этом они будут частично устранять симптомы, но полное излечение не наступит.
Эндоскопическую инъекцию ботулинического токсина используют при лечении ахалазии кардии или её рецидива после операции (миотомии). Ботулинический токсин — это мощный биологический нейротоксин, который блокирует высвобождение ацетилхолина на уровне нижнего пищеводного сфинктера. Такое лечение полезно для пациентов, которые не могут сделать операцию или дилатацию, или они используют этот метод в качестве перехода к более радикальной терапии. Однако эффективность инъекции со временем снижается:
- в течение месяца эффективность составляет 80 %;
- через 3 месяца — 70 %;
- через 6 месяцев — около 50 %;
- через год — 40 %.
Это приводит к тому, что иногда пациенту требуется повторная инъекция ботулотоксина.
Пневматическая дилатация пищевода с помощью эндоскопии — это наиболее экономически выгодный нехирургический метод лечения ахалазии. При пневматической дилатации давление воздуха постепенно расширяет пищевод и разрывает циркулярные волокна сфинктера. Этот метод помогает 50–93 % пациентов, но у 30 % симптомы появляются снова через 5 лет [7]. В некоторых случаях повторная дилатация обеспечивает длительную ремиссию.
Наиболее распространённые осложнения, связанные с процедурой, незначительны, но иногда возникают серьёзные осложнения, которые также следует лечить, например перфорация пищевода.
Пневматическая дилатация — первый вариант лечения после неэффективной операции. Если пневматическая дилатация также не приносит результата, перед повторной манипуляцией врач ищет причину с помощью инструментальных методов диагностики (рентген и ЭГДС) [9].
Противопоказаниями для дилатации являются:
- общее тяжёлое состояние пациента (острый инфаркт, инсульт);
- пищеводно-респираторные свищи, так как манипуляция может привести к увеличению свищевого хода;
- полное заращение или сужение просвета органа/анастомоза из-за сдавливания извне (например, злокачественной опухолью или рубцовым процессом на фоне лучевой терапии), при котором гибкий проводник не может пройти через суженый просвет пищевода;
- портальная гипертензия и варикозное расширение вен пищевода.
Хирургическое лечение
Чтобы снизить давление на нижний сфинктер, врачи рекомендуют пройти лапароскопическую миотомию. В ходе процедуры хирург рассекает круговые мышечные волокна, которые проходят через сфинктер, в результате чего он расслабляется [10].
Лапароскопическая миотомия по Геллеру (ЛМГ) является одним из вариантов оперативного лечения ахалазии. Её проводят с фундопликацией — антирефлюксной процедурой, при которой дно желудка оборачивают вокруг пищевода. Такую фундопликацию делают только частично, чтобы не вызвать послеоперационную дисфагию.
Уровень клинического успеха ЛМГ высок — от 76 до 100 % через 35 месяцев, при этом уровень смертности составляет 0,1 % [11]. Специфических противопоказаний у операции нет, кроме общих противопоказаний к любой операции. После процедуры пациенты восстанавливаются около 3 суток.
Пероральная эндоскопическая миотомия (ПОЭМ) — альтернатива ЛМГ с минимальным вмешательством внутрь организма. Её используют для лечения ахалазии в ограниченных очагах. С помощью эндоскопа врач рассекает циркулярные волокна нижнего сфинктера и расслабляет его. Однако в этом случае повышается риск развития гастроэзофагеального рефлюкса, поскольку операция не включает в себя антирефлюксную процедуру. Восстановление после операции длится около 2 дней.
Эзофагэктомию — операцию по удалению части пищевода — проводят в крайнем случае [1][8].
Прогноз. Профилактика
Сегодня нет такого метода лечения ахалазии кардии, который давал бы 100%-й результат выздоровления [1]. Поэтому важно соблюдать все рекомендации врача, направленные на предупреждение рецидива: следить за весом, отказаться от острой, кислой, сильно солёной, жареной и копчёной пищи, исключить газированные напитки, не есть твёрдую еду перед сном. Принимать пищу нужно в вертикальном положении или под углом в 45°.
Несмотря на эффективность лечения и устранение симптомов, всегда остаётся высокая вероятность рецидива, поэтому пациенту необходимо раз в год проходить осмотр у гастроэнтеролога [12].
Профилактика ахалазии пищевода и кардии
Чтобы минимизировать риск развития ахалазии, следует:
- нормализовать режим питания — принимать пищу 5–6 раз в день, но небольшими порциями;
- соблюдать специальную диету – отказаться от фастфуда, острой, солёной, жирной и жареной пищи;
- тщательно пережёвывать еду, прежде чем глотать;
- отказаться от вредных привычек (употребления алкоголя и курения);
- заниматься физкультурой;
- больше гулять на свежем воздухе;
- соблюдать режим труда и отдыха;
- избегать физического и эмоционального перенапряжения.
00:00
Оксана Михайловна Драпкина, исполнительный директор Интернет Сессии, секретарь межведомственного совета по терапии РАМН:
— Мы переходим к очень интересной тематике. Новая тема «Гастроэнтерология». Мы всегда в наших встречах касаемся гастроэнтерологии.
Открывает эту секцию профессор Трухманов Александр Сергеевич. Его доклад будет посвящен лечению грыжи пищеводного отверстия диафрагмы. Факторы, определяющие выбор.
Александр Сергеевич Трухманов, профессор:
— Добрый день, уважаемые коллеги.
Я очень рад вновь присутствовать на интернет-сессии. Эти сессии всегда дают очень большой стимул к работе. Они буквально являются праздником для нас.
Почему сегодня эта тема вынесена в качестве заглавной в гастроэнетрологическую секцию интернет-сессии. В этом году была опубликована работа, которую наши американские коллеги отнесли к разряду так называемых «game changers», то есть те научные исследования, которые сами по себе меняют в некоторой степени подходы к лечению известных гастроэнтерологических заболеваний.
Именно об этой работе пойдет речь несколько позже, когда я буду говорить о лечении гастроэзофагиальной рефлюксной болезни (ГЭРБ), которая развивается на фоне грыжи пищеводного отверстия диафрагмы. Для того чтобы перейти к этой части давайте вспомним известные, но, может быть, немного позабытые, а во многом и вновь открытые вещи. Они позволят нам адекватно оценивать те проблемы, которые в настоящее время существуют в области, которая, казалось бы, является давно изученной и понятной.
Соотношение грыжи пищеводного отверстия диафрагмы и ГЭРБ. По-прежнему в ряде случаев иногда происходит слияние этих двух понятий. Больные, которые предъявляют жалобы, свойственные ГЭРБ, рассматриваются врачами как пациенты с грыжей пищеводного отверстия диафрагмы. Безусловно, это меньшинство, но я хочу подчеркнуть, что это два разных, в соответствие с международной классификацией болезней (МКБ), заболевания.
Грыжа пищеводного отверстия диафрагмы (диафрагмальная грыжа) относится к блоку грыжи. Имеет свой код К44. ГЭРБ (тот термин, который мы привыкли применять) относится к блоку болезней пищевода, желудка, двенадцатиперстной кишки. Имеет код К21.
В МКБ обозначены ситуации, при которых у пациента с ГЭРБ имеется эзофагит, и ситуации, когда этого эзофагита нет – то, что мы называем неэрозивной рефлюксной болезнью.
Почему мы подчеркиваем наличие этих двух нозологических единиц в МКБ. Безусловно, лечение грыжи пищеводного отверстия диафрагмы и ГЭРБ во многих случаях будет идентично. Но некоторые виды лечения могут быть направлены исключительно, например, на устранение анатомического дефекта, то есть наличие в грыже диафрагмы.
04:25
Вспомним, как устроена диафрагмальная щель, через которую проходит пищевод. Вы видите, что пищевод охватывает ножки диафрагмы. Те самые знаменитые ножки диафрагмы, которые в результате изменений могут не выполнять свою функцию или выполнять ее недостаточно и приводить к развитию соответствующей симптоматики.
Я особо обращаю ваше внимание на то, что правая и левая ножки диафрагмы функционируют не как некое механическое препятствие рефлюксу. Они очень четко синхронизируют свою деятельность с деятельностью нижнего пищеводного сфинктера, расположенного в глубине стенки пищевода. Их деятельность регулируется точно так же, как и деятельность нижнего пищеводного сфинктера. Нервной регуляцией.
К ножкам диафрагмы подходят веточки диафрагмального нерва. Это очень важно подчеркнуть и осознать. Функция ножек диафрагмы тонко регулируется. Нарушение их деятельности – это не столько механическое нарушение, сколько нарушение функциональное.
Важно знать то, что диафрагмальный нерв проходит рядом с перикардом. При оперативных вмешательствах на сердце нередки случаи повреждения этого нерва, которые приводят к нарушению функции диафрагмы (большим грыжам, в том числе и диафрагмальным). Это редкие ситуации. Но мы должны представлять себе, что диафрагма нервируется, ножки диафрагмы нервируются. Функциональные нарушения этой части запирательного механизма, препятствующего рефлюксу, очень важны.
06:44
Антирефлюксный барьер. Он составлен из двух частей: нижнего пищеводного сфинктера и ножек диафрагмы. Я бы хотел обратить ваше внимание на две важные вещи. Первое: разница давления между желудком и пищеводом составляет более 15 мм рт. ст. Базальное давление в желудке выше атмосферного. Оно составляет от 6-ти до 10 мм рт. ст. Давление в грудной клетке отрицательное. Давление внутри пищевода составляет от -6 до -10 мм рт. ст.
Таким образом, мы легко можем посчитать, что градиент давления между желудком и пищеводом составляет от 12-ти до 20 мм рт. ст. Это довольно высокий градиент, поэтому антирефлюксному барьеру необходимо развивать давление минимум в 15 мм рт. ст. для того, чтобы противостоять естественному току содержимого желудка проксимально.
Нижний пищеводный сфинктер как часть пищевода противостоит той части градиента, которая присутствует постоянно в силу разницы давления между брюшной полостью и грудной клеткой. Диафрагма создает дополнительное препятствие току содержимого из желудка в пищевод. При повышении давления во время вдоха в брюшной полости диафрагма дополнительно сжимает пищевод в пищеводной щели. Давление в этот момент может достигать 60 мм рт. ст. Высокое давление.
Второй момент, который очень важно подчеркнуть. Этот механизм очень тонко отрегулирован. Это не механическое препятствие градиенту давления. Это не некий клапан, который закрывается, открывается. Деятельность и нижнего пищеводного сфинктера, и ножек диафрагмы очень тонко отрегулирована.
Эта взаимосвязь между диафрагмой и пищеводом создания препятствия рефлюкса до конца не раскрыта, не понятна. Мы можем констатировать лишь то, что синхронное действие этих двух механизмов имеет ключевое значение. Они тесно соприкасаются.
Та часть диафрагмы, которая оказывает давление на пищевод, прилежит в норме к зоне повышенного давления в нижнем пищеводном сфинктере. Длина нижнего пищеводного сфинктера составляет 4,5 – 5 см. Длина части диафрагмы, которая прилежит к пищеводу, составляет около 2 см. соответственно, эти две порции антирефлюксного барьера очень тесно взаимодействуют, синхронно препятствуя рефлюксу.
10:05
Что происходит при формировании грыжи пищеводного отверстия диафрагмы. Нижний пищеводный сфинктер смещается в грудную клетку. Диафрагма остается на месте. Расстояние между нижним пищеводным сфинктером и ножками диафрагмы составляет размеры грыжи пищеводного отверстия диафрагмы.
Разрыв этих двух сфинктеров в пищеводном желудочном переходе приводит к деструктуризации антирефлюксного барьера. Взаимодействие между двумя частями сфинктера нарушается.
(Демонстрация слайда).
Нормальный нижний пищеводный сфинктер (в верхней части рисунка) составляет давление около 20 мм рт. ст. При смещении нижнего пищеводного сфинктера в грудную клетку внутреннее давление сфинктера, которое по-прежнему может составлять 12 мм рт. ст., отделяется от давления, создаваемого ножками диафрагмы. Этому разделенному давлению не удается противостоять градиенту между желудком и пищеводом.
Именно на этом основана идея искусственного уменьшения грыжи, то есть хирургического вмешательства. Оно приводит к реструктуризации, уменьшению грыжи, и созданию барьера тока содержимого из желудка в пищевод.
Однако, как я уже подчеркивал, это не механическое образование. Это образование, которое очень тонко функционально отрегулировано. Механизмы регуляции, которые нарушаются при ГЭРБ, при хирургическом вмешательстве не устраняются.
Механизмы, которые приводят к формированию грыжи пищеводного отверстия диафрагмы, сложны, многоплановы. Проводятся исследования генетических механизмов наследования дефектов соединительно-тканных структур, которые приводят к формированию грыжи пищеводного отверстия диафрагмы.
Нам нужно подчеркнуть еще очень важный момент. Клиническая картина ГЭРБ и грыжи пищеводного отверстия диафрагмы. Я сознательно разделяю эти две болезни. Это две разные болезни. Хотя по механизму возникновения симптомов они совпадают. Основной клинический симптом, главный симптом ГЭРБ (изжога) возникает вследствие снижения рН в пищеводе.
Однако сейчас хорошо установлено и доказано, в том числе и с использованием такого метода диагностики как импедансометрия, что изжога может возникать не только вследствие снижения рН. Но и при сохраненном рН в пищеводе, при повышении рН, то есть при попадании болюса, рефлюктата из желудка в пищевод, растяжении стенки пищевода и появлении симптоматики. Это может быть связано с изменением чувствительности слизистой оболочки пищевода.
13:36
То, как реагирует орган на повреждающий фактор, является в настоящий момент одной из самых важных проблем, разрабатываемых в гастроэнтерологии. Необходимо подчеркнуть, что при этих двух заболеваниях одним из мучительных симптомов может быть боль.
Как эквивалент изжоги вследствие снижения рН рефлюктата, так и вследствие сопутствующего эзофагоспазма. Также как и нарушение прохождения пищи по пищеводу в желудок, эзофагоспазм, нарушение двигательного отдела пищевода, появление неперистальтических сокращений – это резерв совершенствования нашего лечения пациентов, который имеется и должен быть разработан.
Как мы диагностируем грыжу пищеводного отверстия диафрагмы. По клинической картине, о которой я уже сказал. Следует подчеркнуть очень важное значение, которое в последнее время умаляется, рентгенологического исследования. Оно позволяет верифицировать грыжу пищеводного отверстия диафрагмы и решить вопрос о том, насколько возможно хирургическое вмешательство. Это эндоскопическое исследование и исследование двигательной функции пищевода.
Классический рентгенологический метод в диагностике грыжи позволяет нам верифицировать наличие этой патологии. Увидеть смещение нижнего пищеводного сфинктера в грудную клетку. Размеры грыжевого мешка, которые могут быть больше или меньше, и определять реальность и необходимость хирургического вмешательства.
Часто задают вопрос: можно ли при эндоскопическом исследовании диагностировать грыжу пищеводного отверстия диафрагмы. В опытных руках этот метод позволяет увидеть смещение пищеводно-желудочного перехода вверх, в грудную клетку, которое и составляет суть данного заболевания. Размеры грыжевого мешка могут быть также определены при эндоскопическом исследовании.
Однако это метод, который не может дать какие-то числовые характеристики. Манометрический метод позволяет нам не только определить размеры грыжи пищеводного отверстия диафрагмы, но и измерить нарушение антирефлюксной функции, которое имеет место.
16:26
(Демонстрация слайда).
Классическая запись манометрической «кривой» в зоне диафрагмы нижнего пищеводного сфинктера. Вы видите, как разделяются две части антирефлюксного барьера. В левой части этой «кривой» мы видим диафрагму, дыхательное движение ножек диафрагмы, которое создает во время вдоха дополнительное препятствие рефлюксу. Точка реверсии дыхательных движений – это точка, которая соответствует уровню диафрагмы.
Далее идет зона, которая соответствует грыжевому мешку, где отсутствует дыхательное движение и низкое давление. В правой части «кривой» вы видите нижний пищеводный сфинктер с определенным давлением. Мы можем судить о наличии грыжи в пищеводном отверстии диафрагмы, размерах грыжевого мешка и нарушении функции этого органа.
При манометрии высокого разрешения мы также можем увидеть соответствующие признаки размера грыжи и смещение нижнего пищеводного сфинктера в грудную клетку.
Таким образом, логически напрашивается вывод о том, что данная ситуация может быть устранена хирургически. Однако в настоящее время данные тезиса можно назвать официальной точкой зрения присутствующих специалистов.
Антирефлюксная хирургия показана лишь при осложненном течении заболевания. Это агрессивный подход к лечению гастроэзофагеальной рефлюксной болезни.
Я перехожу к основному тезису, о котором я говорил в начале. В этом году было опубликовано европейское многоцентровое исследование под названием «Lotus». Оно продемонстрировало, что назначение наиболее эффективных ингибиторов протонной помпы больным с ГЭРБ приводит к значительному стойкому уменьшению воспалительных изменений в слизистой оболочке пищевода.
Эффект при назначении препарата «Нексиум» («Nexium»), который исследовался в данном случае. Было показано, что через 3 года его приема гистологические признаки эзофагита, которые являются критериями оценки эффективности лечения больных ГЭРБ, оказываются не только не хуже, а даже лучше, чем у пациентов после хирургического вмешательства.
19:24
Именно эта работа была названа термином, о котором я сказал. Эта работа изменила подходы к ведению пациентов с ГЭРБ. Позволила отвергнуть хирургический метод лечения, который ранее рассматривался как альтернативный в ведении пациентов с ГЭРБ.
В настоящее время рассматривается, как основной фактор формирования ГЭРБ, приходящее расслабление нижнего пищеводного сфинктера. Это делает необходимым дальнейшее внедрение методов диагностики нарушения двигательной функции, в том числе пищевода, в нашу практику. Поиск методов лечения, которые позволят контролировать и устранять эти нарушения.
Следует подчеркнуть, что нарушения (приходящее расслабление нижнего пищеводного сфинктера) ни одним из существующих, возможных к применению без существенных побочных явлений препаратов, невозможны. В будущем это устранение нарушения функции будет основным методом лечения гастроэзофагеального рефлюкса, который приводит к химическому повреждению слизистой оболочки. В итоге, к развитию эрозивного эзофагита.
Пока таких препаратов нет. Основным золотым стандартом лечения наших пациентов являются ингибиторы протонной помпы. Назначение наиболее эффективных ингибиторов протонной помпы дает возможность контролировать как клиническую картину, так и морфологические изменения.
В заключение я хотел бы подчеркнуть то, что следование стандартам ведения этих пациентов чрезвычайно важны. Работы говорят о том, что лечение пациентов с множественными эрозиями наиболее мощными эффективными препаратами из этой группы позволяет добиться хорошего результата более чем в 80% случаев.
Именно этот уровень является необходимым по критериям современной гастроэнтерологии. Такая тактика, следование таким рекомендациям может обеспечить успех.
- Гастроэзофагеальной
рефлюксной болезни; - о причинах
и механизмах развития
пищеводного рефлюкса; - о
дифференциальном диагнозе
загрудинной боли;
- о
современных принципах лечения
гастроэзофагельной рефлюксной
болезни и поймете, когда
направить пациента к хирургу.
Определение
Определение
понятия «гастроэзофагеальная
рефлюксная болезнь» ( ГЭРБ)
затруднено, поскольку:
- у практически
здоровых людей наблюдаются
забросы желудочного
содержимого в пищевод; - достаточно
продолжительное закисление
дистального отдела пищевода
может не сопровождаться
клиническими симптомами и
морфологическими признаками
эзофагита; - нередко при
выраженных симптомах ГЭРБ
отсутствуют воспалительные
изменения в пищеводе.
Под ГЭРБ
большинство исследователей
понимают спонтанное, регулярно
повторяющееся забрасывание в
пищевод желудочного или
дуоденального содержимого, что
приводит к повреждению дистального
отдела пищевода и появлению
характерных симптомов (изжога,
ретростернальные боли, дисфагия).
Эпидемиология
Истинная
распространенность заболевания
мало изучена, что связано с большой
вариабельностью клинических
проявлений — от эпизодически
возникающих изжог до ярких
признаков осложненного
рефлюкс-эзофагита. Это наглядно
показал D. Castell (1985 г.), предложивший
схему «айсберга» ГЭРБ. V
большинства больных симптомы
бывают слабовыраженными и
спорадическими, они не обращаются к
врачам, а самостоятельно принимают
антацидные препараты или
пользуются советами знакомых
(«телефонные» рефлюксы) — это
подводная часть «айсберга».
Среднюю, надводную, часть айсберга
составляют больные
рефлюкс-эзофагитом с выраженными
или постоянными симптомами, но без
осложнений, которым необходимо
проводить регулярное лечение —
«амбулаторные» рефлюксы.
Наконец, вершина айсберга — это
больные, у которых развились
осложнения (Пептические язвы,
кровотечения, стриктуры) —
«госпитальные» рефлюксы.
Среди взрослого населения США
частота изжоги, основного симптома
ГЭРБ, составляет 20 — 40%, однако
только 2% получают лечение по поводу
рефлюксэзофагита (Spechler S., 1992). P. Jones
(Великобритания, 1990 г.), обследовав
7428 пациентов, выбранных наугад,
отметил наличие изжоги у 40%, причем
24% страдали от изжоги более 10 лет и
только четверть из них
консультировались по этому поводу
с врачами.
Патофизиология
Поскольку
давление в желудке выше, чем в
грудной полости, рефлюкс
желудочного содержимого в пищевод
должен быть явлением постоянным.
Однако благодаря запирательным
механизмам кардии он возникает
редко, на короткое время (менее 5
мин) и вследствие этого не
рассматривается как патология.
Пищеводный рефлюкс следует
считать патологическим, если время,
за которое рН достигает 4,0 и ниже,
превышает 4,2% всего времени записи
(Fisher R„ Ogorek С., 1994).
ГЭРБ — многофакторное
заболевание. J. Ferston и соавт. (1995 г.)
выделяют следующие
предрасполагающие факторы:
- стресс;
- поза;
- ожирение;
- беременность;
- курение;
- хиатальная
грыжа; - лекарства
(антагонисты кальция,
антихолинергические
препараты, бетаблокаторы и др.).
Развитие
заболевания связывают с рядом
причин:
- с
недостаточностью нижнего
эзофагеального сфинктера; - с рефлюксом
желудочного и дуоденального
содержимого в пищевод; - со снижением
пищеводного клиренса; - с уменьшением
резистентности слизистой
пищевода.
Непосредственной
причиной рефлюкс-эзофагита
является длительный контакт
желудочного (соляная кислота,
пепсин) или дуоденального
содержимого (желчные кислоты,
трипсин) со слизистой оболочкой
пищевода.
1.
Недостаточность нижнего
пищеводного сфинктера (НПС).
Желудочно-пищеводный заброс
является результатом
относительной или абсолютной
недостаточности запирательного
механизма кардии. К относительной
недостаточности кардии приводит
значительный рост
интрагастрального давления. Так,
например, интенсивное сокращение
антрального отдела желудка
способно порождать
гастроэзофагеальный рефлюкс даже у
людей с нормальной функцией НПС.
Относительная недостаточность
кардиального сфинктера
встречается у 9-13% больных с ГЭРБ
(Гребенев А. А., Нечаев В. М., 1995).
Гораздо чаще имеет место
абсолютная недостаточность кардии.
К механизмам, поддерживающим
состоятельность функции области
пищеводно-желудочного перехода,
относятся (Maher J., Woodward Е„ 1985):
- НПС;
- диафрагмально-пищеводная
связка; - слизистая
«розетка»; - острый угол
Гиса; - внутрибрюшное
расположение НПС; - круговые
мышечные волокна желудка.
Главная роль в
«запирательном» механизме
кардии отводится состоянию НПС. У
здоровых людей давление в данной
зоне составляет 20,810,3 мм рт. ст. V
больных ГЭРБ этот показатель
снижается до 8,9±2,3 мм рт. ст. (Dodds W. и
соавт., 1982).
На тонус НПС влияет
значительное число экзогенных и
эндогенных факторов.
Давление в НПС снижается под
влиянием ряда
гастроинтестинальных гормонов:
глюкагона, соматостатина,
холецистокинина, секретина,
вазоактивного интестинального
гормона, энкефалинов.
Некоторые из широко
применяемых лекарственных
препаратов также оказывают
депрессивное воздействие на
запирательную функцию кардии: холинергические
вещества, седативные и снотворные
средства, бета-блокаторы, нитраты,
теофиллин и др.
Тонус НПС снижается при
употреблении некоторых продуктов
питания: жирной пищи, шоколада,
цитрусовых, томатов, а также
алкоголя и при курении.
Прямое поражение мышечной
ткани кардиального сфинктера
(хирургические вмешательства,
длительное назначение
назогастрального зонда,
бужирование пищевода,
склеродермия) может вызвать
гастроэзофагеальный рефлюкс.
Часто ретроградное попадание
желудочного или дуоденального
содержимого в пищевод наблюдается
у больных с хиатальной грыжей.
Рефлюкс при грыже пищеводного
отверстия диафрагмы объясняется
рядом причин:
- дистопия
желудка в грудную полость
приводит к исчезновению угла
Гиса и нарушению клапанного
механизма кардии (клапан
Губарева); - наличие грыжи
нивелирует запирающее
действие диафрагмальных ножек
в отношении кардии; - локализация
нижнего пищеводного сфинктера
в брюшной полости предполагает
воздействие на него
положительного внутрибрюшного
давления, которое в
значительной степени
потенцирует запирательный
механизм кардии.
Грыжа пищеводного
отверстия диафрагмы является
достаточно частой причиной
развития ГЭРБ, По данным W. Wienbeck
и j. Bamert (1989), хиатальная грыжа
обнаруживается у 50%
обследуемых в возрасте старше
50 лет и у 63- 84% из них
эндоскопически определяются
признаки рефлюкс-эзофагита.
II. Роль
рефлюкса желудочного и
дуоденального содержимого в ГЭРБ.
Прослеживается положительная
связь между вероятностью
рефлюкс-эзофагита и уровнем
закисления пищевода (Stanciu С., 1975; Gotley
D. и соавт., 1991). Исследования на
животных ясно показали
повреждающее воздействие ионов
водорода и пепсина, а также желчных
кислот и трипсина на защитный
слизистый барьер пищевода. В то же
время практически все
исследователи признают роль не
абсолютных показателей
агрессивных компонентов
желудочного и дуоденального
содержимого, попадающих в пищевод,
а длительности задержки (снижение
клиренса) и резистентности
слизистой оболочки пищевода.
III.
Клиренс и резистентность слизистой
пищевода.
Пищевод
снабжен весьма эффективным
механизмом, позволяющим устранять
сдвиги интраэзофагеального рН в
сторону кислой среды.
Данный защитный механизм
называют пищеводным клиренсом,
который определяют как скорость
выхода химического раздражителя из
полости пищевода. Эзофагеальный
клиренс обеспечивается за счет
активной перистальтики органа, а
также ощелачивающего компонента
слюны и слизи. При ГЭРБ
происходи”замедление пищеводного
клиренса, связанного прежде всего с
ослаблением перистальтики
пищевода и дисфункцией
антирефлюксного барьера (De Мео М„
Sontag S„ 1992).
Резистентность слизистой
оболочки пищевода обусловлена
преэпителиальным, эпителиальным и
постэпителиальными факторами.
Повреждение эпителия начинается,
когда ионы водорода
и пепсин или желчные кислоты
преодолевают водный слой,
омывающий слизистую,
преэпителиальный защитный слой
слизи и активную бикарбонатную
секрецию.
Клеточная резистентность к
ионам водорода зависит от
нормального уровня
внутриклеточного рН (7,3 — 7,4). Некроз
возникает, когда этот механизм себя
исчерпывает. Увеличение клеточного
оборота за счет усиленного
размножения базальных клеток
слизистой оболочки пищевода
противостоит образованию
небольших поверхностных
изъязвлений. Постэпителиальным
эффективным защитным механизмом от
кислотной агрессии является
кровоснабжение слизистой.
Клиника
и диагностика
Первый этап
диагностики — опрос больного. Среди
симптомов ГЭРБ основное значение
имеют изжога, кислая отрыжка,
ощущение жжения в эпигастрии и за
грудиной, которые чаще возникают
после еды, при наклоне туловища
вперед или в ночное время. Вторым по
частоте симптомом данного
заболевания является
ретростернальная боль. Боль
иррадиирует в межлопаточную
область, шею, нижнюю челюсть, левую
половину грудной клетки и может
имитировать стенокардию. Для
дифференциальной диагностики
генеза болей важно, что провоцирует
и купирует боли. Для эзофагеальных
болей характерны их связь с едой,
положением тела и купирование
приемом щелочных минеральных вод и
соды. К внепищеводным проявлениям
заболевания относятся легочные
(кашель, одышка, чаще возникающие в
положении лежа),
отоларингологические (охриплость
голоса, слюнотечение) и желудочные
(быстрое насыщение, вздутие,
тошнота, рвота) симптомы.
Для выявления
желудочно-пищеводного рефлюкса
используются различные методы.
При рентгенографии пищевода
удается зафиксировать попадание
контраста из желудка в пищевод,
обнаружить грыжу пищеводного
отверстия диафрагмы.
Более надежным методом
выявления гастроэзофагеального
заброса является длительная
рН-метрия пищевода, позволяющая
оценить частоту, продолжительность
и выраженность рефлюкса. В
последние годы для оценки
эзофагеального клиренса
применяется сцинтиграфия пищевода
с радиоактивным изотопом технеция.
Задержка принятого изотопа в
пищеводе более чем на 10 мин
указывает на замедление
эзофагеального клиренса.
Исследование суточной рН и
пищеводного клиренса позволяет
выявить случаи рефлюкса до
развития эзофагита.
Основным методом диагностики
ГЭРБ является эндоскопический.
С помощью эндоскопии можно
получить подтверждение наличия
рефлюкс-эзофагита и оценить
степень его тяжести.
В соответствии с
эндоскопической классификацией
Савари и Миллера различают 4
степени эзофагита:
I степень —
отдельные несливающиеся эрозии
и/или эритема дистального отдела
пищевода;
II степень —
сливающиеся, но не захватывающие
всю поверхность слизистой
эрозивные поражения;
III степень —
язвенные поражения нижней трети
пищевода, сливающиеся и
охватывающие всю поверхность
слизистой;
IV степень —
хроническая язва пищевода, стеноз,
пищевод Баррета (цилиндрическая
метаплазия слизистой пищевода).
Осложнения
рефлюкс-эзофагита.
Пептические
язвы пищевода наблюдаются у 2-7%
больных ГЭРБ, у 15% из них они
осложняются перфорацией, чаще
всего в средостение.
Острые и хронические
кровопотери различной степени
отмечаются практически у всех
пациентов с пептическими язвами
пищевода, причем у половины из них —
сильные.
Стенозирование пищевода
придает заболеванию более стойкий
характер: прогрессирует дисфагия,
ухудшается самочувствие, снижается
масса тела. Стриктуры пищевода
встречаются примерно у 10% больных
ГЭРБ. Клинические симптомы стеноза
(дисфагия) появляются при сужении
просвета пищевода до 2 см.
К серьезному осложнению ГЭРБ
относится пищевод Баррета,
поскольку при этом резко
повышается (в 30-40 раз) риск развития
рака.
На фоне цилиндрической
метаплазии эпителия часто
образуются пептические язвы и
развиваются стриктуры пищевода.
Пищевод Баррета обнаруживается при
эндоскопии у 8 — 20% больных ГЭРБ (Levin
D., 1992). Клинически пищевод Баррета
проявляется общими симптомами
рефлюксэзофагита и его
осложнениями. Диагноз пищевода
Баррета должен подтверждаться
гистологически (обнаружение в
биоптатах цилиндрического, а не
многослойного плоского эпителия).
Лечение
Цель лечения —
купирование симптомов, улучшение
качества жизни, лечение эзофагита,
предотвращение или устранение
осложнений. Лечение ГЭРБ может быть
консервативным и хирургическим.
Консервативное
лечение
Консервативное
лечение включает в себя:
- рекомендация
больному определенного образа
жизни и диеты; - прием
антацидов и производных
альгиновой кислоты; - антисекреторные
препараты (блокаторы H2-рецепторов
гистамина и ингибиторы
протонной помпы); - прокинетики,
нормализующие моторику
(активизация перистальтики,
усиление активности НПС,
ускорение эвакуации из
желудка).
1 . Общие
рекомендации по режиму и диете.
Основные
правила, которые должен соблюдать
больной:
- после принятия
пищи избегать наклонов вперед
и не ложиться; спать с
приподнятой головой; - не носить
тесную одежду и тугие пояса; - избегать
обильных приемов пищи; - не есть на ночь;
- ограничить
потребление продуктов,
вызывающих снижение давления
НПС и оказывающих раздражающее
воздействием (жиры, алкоголь,
кофе, шоколад, цитрусовые); - отказаться от
курения; избегать накопления
избыточной массы тела;
избегать приема лекарств,
вызывающих рефлюкс
(антихолинергические,
седативные препараты и
транквилизаторы, ингибиторы
кальциевых каналов,
бетаблокаторы, теофиллин,
простогландины, нитраты).
2.
Антациды и альгинаты.
Антацидная
терапия преследует цель снижения
кислотно-протеолитической
агрессии желудочного сока. Повышая
интрагастральный рН, эти препараты
устраняют патогенное воздействие
соляной кислоты и пепсина на
слизистую оболочку пищевода. В
настоящее время ощелачивающие
средства выпускаются, как правило,
в виде комплексных препаратов, их
основу составляют гидроксид
алюминия, гидроксид или
гидрокарбонат магния, т. е.
невсасывающиеся антациды
(фосфалюгель, маалокс, магалфил и
др.). Наиболее удобной
фармацевтической формой при ГЭРБ
являются гели. Обычно препараты
принимают 3 раза в день через 40 — 60
мин после еды, когда чаще всего
возникают изжога и
ретростернальные боли, и на ночь.
Рекомендуют также придерживаться
следующего правила: каждый приступ
боли и изжоги следует купировать,
поскольку эти симптомы указывают
на прогрессирующее повреждение
слизистой пищевода.
В лечении рефлюкс-эзофагитов
хорошо зарекомендовали себя
препараты, содержащие альгиновую
кислоту. К таким препаратам
относится топалкан (топаал),
выпускаемый фирмой «Пьер Фабр»
(Франция), который наряду с
гидроксидом алюминия и углекислым
магнием содержит альгиновую
кислоту. Альгиновая кислота
образует пенную антацидную взвесь,
которая плавает на поверхности
желудочного содержимого и попадает
в пищевод в случае
желудочно-пищеводного рефлюкса,
оказывая лечебное воздействие.
По нашим данным, при
рефлюкс-эзофагите 1 степени
топалкан можно применять в
качестве монотерапии, при
рефлюкс-эзефагите II — III степени к
топалкану следует добавлять
антисекреторные препараты.
3.
Антисекреторные препараты.
Цель
антисекреторной терапии ГЭРБ —
уменьшить повреждающее действие
кислого желудочного содержимого на
слизистую оболочку пищевода при
гастроэзофагеальном рефлюксе.
Наиболее широкое применение при
рефлюкс-эзофагите нашли блокаторы
Н2-рецепторов
гистамина (ранитидин, фамотидин).
Многочисленные клинические
испытания блокаторов Н2-рецепторов показали,
что после 8-недельного лечения
заживление дефектов слизистой
пищевода происходит у 65 — 75% больных.
Мы использовали квамател
(фамотидин), выпускаемый фирмой
«Гедеон Рихтер» (Венгрия), у 27
больных рефлюкс-эзофагитом I-II
степени, ассоциированным с
язвенной болезнью
двенадцатиперстной кишки, во всех
случаях получили хороший результат
при 4 — 6-недельном лечении.
В последние годы появились
принципиально новые
антисекреторные препараты —
блокаторы Н+, К+ — АТФазы (омепразол,
лансопразол, пантопразол).
Ингибируя протонную помпу, они
обеспечивают выраженное и
продолжительное подавление кислой
желудочной секреции. Ингибиторы
протонной помпы особенно
эффективны при пептическом
эрозивно-язвенном эзофагите,
обеспечивая после 4-5 нед лечения
рубцевание пораженных участков в 90
96% случаев. Однако антисекреторные
препараты, способствуя заживлению
эрозивно-язвенного поражения
пищевода, не устраняют рефлюкс как
таковой.
4.
Прокинетики.
Антирефлюксное действие оказывают
прокинетики. Одним из первых
препаратов этой группы был
блокатор центральных дофаминовых
рецепторов метоклопрамид (церукал,
реглан). Метоклопрамид усиливает
высвобождение ацетилхолина в
желудочно-кишечном тракте
(стимулирует моторику желудка,
тонкой кишки и пищевода), блокирует
центральные дофаминовые рецепторы
(воздействие на рвотный центр и
центр регулирования
желудочно-кишечной моторики).
Метоклопрамид повышает тонус НПС,
ускоряет эвакуацию из желудка,
оказывает положительное влияние на
пищеводный клиренс и уменьшает
гастроэзофагеальный рефлюкс.
К недостаткам метоклопрамида
следует отнести его нежелательное
центральное действие (головная
боль, бессонница, слабость,
импотенция, гинекомастия, усиление
экстрапирамидальных расстройств).
В последнее время вместо
метоклопрамида при
рефлюкс-эзофагите с успехом
используется мотилиум (домперидон),
который является антагонистом
периферических дофаминовых
рецепторов. Эффективность
мотилиума как прокинетического
агента не превышает таковую
метоклопрамида, но препарат не
проходит через
гематоэнцефалический барьер и
практически не оказывает побочных
действий. Мотилиум выпускается
фирмой «Янссен», его назначают
по 1 таблетке (10 мг) 3 раза в день за 15
— 20 мин до еды, Нами получен
положительный результат
монотерапии мотилиумом у больных с
1 — II степенью эзофагита. При
рефлюкс-эзофагите III степени
возникает необходимость в
назначении антисекреторных
препаратов (фамотидин, омепразол).
Перспективным препаратом для
лечения рефлюкс-эзофагита является
препульсид (цизаприд) —
гастроинтестинальный прокинетик.
Он лишен антидопаминергических
свойств, в основе его действия
лежит непрямое холинергическое
воздействие на нейромышечный
аппарат желудочно кишечного
тракта. Препульсид повышает тонус
НПС, увеличивает амплитуду
сокращений пищевода и ускоряет
эвакуацию содержимого желудка. В то
же время препарат не влияет на
желудочную секрецию, поэтому
препульсид при рефлюкс-эзофагите
лучше комбинировать с
антисекреторными препаратами.
При рефлюкс-эзофагите,
обусловленном забросами в пищевод
дуоденального содержимого (в
первую очередь, желчных кислот), что
обычно наблюдается при
желчнокаменной болезни, хороший
эффект достигается при приеме
нетоксической урсодезоксихолиевой
желчной кислоты (урсофальк),
которую в этом случае
целесообразно комбинировать с
препульсидом.
Хирургическое
лечение
Целью
операций, направленных на
устранение рефлюкса, является
восстановление нормальной функции
кардии.
Показания к оперативному
лечению: 1) безуспешность
консервативного лечения; 2)
осложнения ГЭРБ (стриктуры,
повторные кровотечения); 3) частые
аспирационные пневмонии; 4) пищевод
Баррета (из-за опасности
малигнезации). Особенно часто
показания к операции возникают при
сочетании ГЭРБ с грыжей
пищеводного отверстия диафрагмы.
Основным типом операции при
рефлюкс-эзофагите является
фундопликация по Ниссену. В
настоящее время разрабатываются и
внедряются методы
лапароскопической фундопликации.
Выбор
метода лечения
Выбор метода
лечения связан с особенностью
течения и причиной ГЭРБ. G. Tytgat,
проводя дискуссии за круглым
столом «Гастродуоденальная
рефлюксная болезнь» на I
Объединенной
гастроэнтерологической неделе в
Афинах (1992 г.), рекомендовал
придерживаться следующих правил:
- слабо
выраженное заболевание
(рефлюкс-эзофагит 0 — 1 степени)
требует особого жизненного
режима и, при необходимости,
приема антацидов или
блокаторов H2-рецепторов; - при средней
степени выраженности
(рефлюкс-эзофагит II степени)
наряду с постоянным
соблюдением особого режима
жизни и диеты необходим
длительный прием блокаторов H2-рецепторов в
сочетании с прокинетиками или
ингибиторов протонной помпы; - при тяжелом
заболевании (рефлюкс-эзофагит
III степени) назначают
комбинацию блокаторов H2-рецепторов и
ингибиторов протонной помпы
или высокие дозы блокаторов H2-рецепторов и
прокинетиков; - отсутствие
эффекта консервативного
лечения или осложненные формы
рефлюкс-эзофагита являются
показанием к хирургическому
лечению.