-
Главная
-
О компании
- Блог
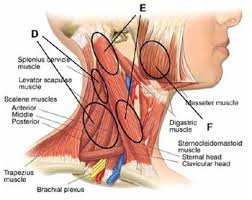
Верхний перекрестный синдром: сутулые плечи и выдвинутая вперед шея
Выявить дисбаланс мускулов несложно, достаточно сделать своё фото в полный рост, а ещё лучше — сидя в вашей обычной позе (вид сбоку). Визуальные признаки покажут округление верхней плечевой зоны и части спины наряду со смещением головы вперед. Довольно неприглядная картина?
Что такое верхний перекрестный синдром (ВПС) и кому он грозит
Что может спровоцировать данное состояние? Сидячий образ жизни, когда мы долгими часами пребываем в этом положении, сгорбившись и в придачу вытянув голову вперед перед компьютером, или прикованы к мониторам смартфонов с физиологически неестественным наклоном головы вперед. Это, мало того, что не эстетично, такое положение тела вредно для здоровья.
Подробнее про ВПС.
Данное состояние впервые описал В. Янда, чешский врач, специализирующийся на психиатрии. Янда серьезно занимался темой мышечной компенсации тела — постурального дисбаланса. Результаты его работы оказались полезными и актуальны сегодня как никогда.
Доктор смог доказать следующее: нарушенная осанка грозит тем, что движения искажаются, производятся неверно, и в конечном итоге ряд суставов испытывает перегрузку, а другие, напротив, ограничены в своих движениях.
Этот патологический процесс (если не принять соответствующие меры) лишь усугубляется с течением времени. Сдвинулась вперед голова — плечевая и шейная области вынуждены испытывать усиленную нагрузку.
Это бывает хорошо заметно со стороны: у человека сгорбленные плечи и голова, сдвинутая вперед. Подобным изменениям в положении частей тела нередко сопутствуют боль, слабая подвижность в области шеи, плеч и верхней зоны спины.
Кроме того, вполне вероятны следующие состояния:
• Напряжение в шейной области
• Болевые проявления в челюсти
• Боль в плечевой области
• Патологии дыхания
• Чувство постоянной усталости
• Ухудшение стабильности/диапазона движений в плечевом суставе
• Чувство покалывания/онемения в верхних конечностях и пальцах
Типичные причины ВПС
• Продолжительное сидение за рабочим столом и «общение» со смартфоном провоцируют постепенный сдвиг головы вперед.
• Нарушение инструкции при выполнении упражнений на спортивных тренировках (к ним относятся перетренировка груди и игнорирование средней области спины).
• Внушительных размеров бюст у женщин (провоцирует округление плеч).
• Травматизм.
Подробнее о причинах, по которым может развиваться ВПС
Тело человека на самом деле поразительно адаптивно. Что это значит? Мы в состоянии приспособиться к самым различным условиям и можем функционировать в них.
А мускулатура в данном контексте наиболее быстро приспосабливается. И (что не всегда хорошо) закрепляется в фиксированном положении.
В англоязычном мире не зря возник оригинальный термин “Text Neck” (пишущая шея). Понимаете, о чем идет речь? Это наши бесконечные просиживания за просмотром ленты в сетях, почты, рассылок и прочей информации (зачастую бесполезной). Отсутствие достаточной физической активности наряду с многочасовым общением с гаджетами неуклонно ведут к развитию ВПС.
Если не работать над осанкой, не уделять этому вопросу должного внимания, она неуклонно становится хуже, так как образ жизни мы не меняем: бесконечные девайсы, дефицит прогулок на свежем воздухе, сидячая работа.
Какие изменения наблюдаются в теле при ВПС?
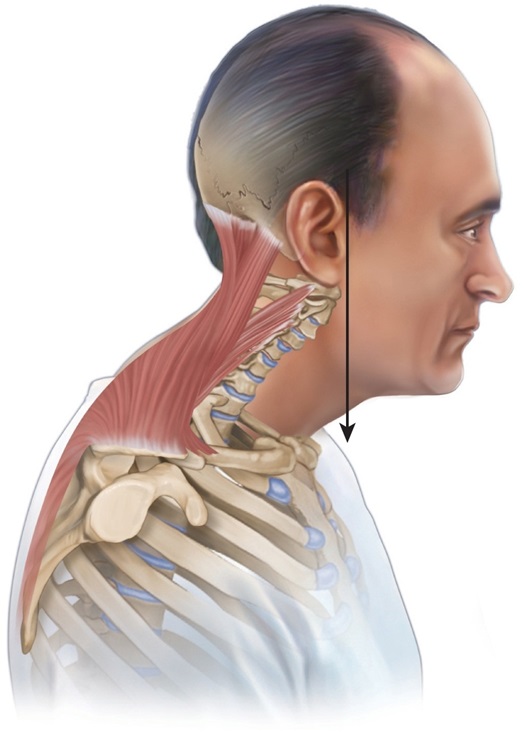
ВПС — ярко выраженная проблема шеи и плеч (а конкретнее — лопаток). Шея и плечи являются необычайно подвижными структурами нашего тела. Подвижность обеспечивает мускулатура, которая имеет свойство легко растягиваться и укорачиваться.
Плечо в теле человека крайне нестабильно, это же дает ему возможность обеспечивать широкий диапазон движений. Плечо укреплено мускулами, сустав его имеет высокий риск вывихов, нестабильности, травм, но, с другой стороны, он невероятно функционален.
В раскрытии данной темы нам понадобится такое понятие как двойственность, баланс, противодействие. В теле человека это наглядно работает. Каким образом? Один мускул сгибает, значит, имеется и тот, который разгибает. Какие-то мышцы поворачивают внутрь, а какие-то, наоборот, разворачивают. Так действует своеобразный антагонизм.
Если определенный мускул ослабевает по причине травмы, интенсивных нагрузок, неправильной осанки, мускулы — антагонисты укорачиваются и усиливаются. Чем слабее становится первый, тем сильнее окажется противоположный.
При состоянии ВПС имеет место схожий дисбаланс двух пар мышц.
Вот наглядный пример.
Слабая линия мышц:
глубокие сгибатели шеи — мускулы, которые несут функцию удержания лопатки (ромбовидные, передняя зубчатая и нижняя трапеция).
Линия усилия мышц:
передние грудные — укороченные и плотные (большая грудная, малая грудная), задне-верхней поверхности спины (поднимающая лопатку, верхняя трапеция), подзатылочные.
Как исправить ситуацию при ВПС?
Непременное условие — пересмотр рабочего места.
Можно установить что-то под ноутбук с целью минимизировать наклон головы (элементарное решение – подложить книги).
Надевать очки при работе за монитором: если вы страдаете близорукостью, и текст на экране достаточно мелкий, вы невольно подаетесь вперед. Держать голову нужно в естественном положении (постарайтесь контролировать ее положение). Полезно почаще откидываться назад.
Гимнастика при ВПС
Назначение предложенных упражнений в укреплении слабых мускулов и растяжке укороченных.
Чтобы выровнять положение головы, полезно практиковать упражнение с подбородком (предпочтительно начинать в положении у стены/лежа на полу).
№ 1. Кивки подбородком (укрепление глубоких сгибателей шеи).
• Становимся прямо спиной к стене.
• Прижимаем затылок к стене, опускаем плечи.
• Делаем лёгкий кивок подбородком, слабо прижимаем подбородок к груди и фиксируемся в данной позе на 5-10 сек. Важно ощутить натяжение в задней шейной поверхности.
№2. Растяжение грудных мускулов. Вот как это выглядит.
№ 3. Растяжение мышцы, поднимающей лопатку, верхнюю трапецию. Вот как это выглядит.
№ 4. Укрепление ромбовидной мышцы и нижней трапеции. Вот как это выглядит.
Верхний перекрестный синдром и сопутствующие ему округленные плечи предусматривают, такое положение лопаток, когда они очень далеко одна от другой. Это происходит потому, что мускулы стали чрезмерно длинными и ослабленными. Если постараться и сжать лопатки вместе, плечи сразу же сдвигаются назад.
Положительный эффект в данном случае окажет поза кобры.

Предотвращаем ВПС
Какие меры имеет смысл предпринять в целях профилактики данного болезненного и неприятного состояния?
• Устанавливаем эргономичное офисное кресло.
• Организовываем паузы в сидении (работе) через каждые 15-20 мин.
• Практикуем перемену позы (стоя, лежа, на корточках). Не «застываем» надолго.
• Проводим растяжки для шейных, грудных мускулов, а также верхней области спины и плеч.
• Устанавливаем монитор компьютера на линии глаз.
• Включаем в свой режим кардио тренировки (плавание, ходьба полчаса в день).
• Вводим корректирующий комплекс.
• Стараемся производить минимум движений, провоцирующих дискомфорт.
Исправление осанки при данной проблеме – это ключевой момент. Не расстраивайтесь, если ваша осанка оставляет желать лучшего. При грамотной терапии, включающей соответствующую гимнастику и/или физиотерапию вполне реально избавиться от верхнего перекрестного синдрома и вернуть красивую и здоровую осанку. А вместе с ней — и хороший тонус мышц.
Еще один не менее важный момент — поддерживать нужную форму и осанку ходе выполнения упражнений и растяжек. Обращайте внимание на то, чтоб голова оказывалась вытянутой назад, а шея — длинной, а плечи были отведены назад и вниз от ушей. Для удобства рекомендуется проделывать упражнения перед зеркалом. Можно проводить видеосъёмку тренировок, чтобы наглядно видеть свои погрешности и недочеты и исправить их.
econet.ru.
Шейный лордоз является медицинским термином, обозначающим изменение физиологической кривизны в шейном отделе позвоночника. Физиологическая кривизна в шейном отделе необходима для правильного функционирования позвоночника и изменение этой кривизны может приводить к нарушению биомеханики и различным патологическим состояниям . Кривизна в шейном отделе позвоночника может иметь большие вариации отклонений от нормы и привести к появлению различных симптомов . Иногда нормальная кривая выпрямляется, что затрудняет перемещение шеи или она становится более изогнутой, чем обычно, иногда она может отклоняться вправо или влево и одновременно быть чрезмерно изогнутой. Лечение лордоза шейного отдела позвоночника зависит от тяжести деформации и генеза и может быть как консервативным, так и оперативным.
Типы лордоза шейного отдела позвоночника
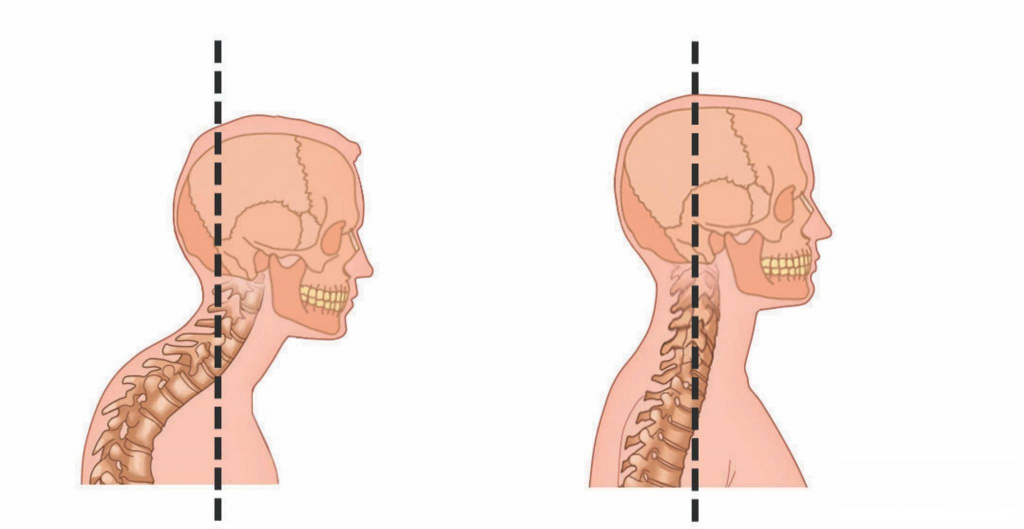
Гиперлордоз: более сильное выгибание шеи вперед, по сравнению с нормой. Визуально создается ощущение, что голова сильно ушла фронтально вперед и возможно опущена ниже уровня плеч. По сути, у таких пациентов имеется патологическая экстензия шеи.
Гиполордоз: также называется шейным кифозом или « шеей военного ». Эта аномалия проявляется выпрямлением шейного отдела позвоночника. При взгляде сбоку , шея человека выглядит выпрямленной, без нормальной физиологической кривизны шеи.
Семь костей образуют шейный отдел позвоночника. Хотя в норме необходима небольшая кривизна в шее для поддержки головы, тем не менее, изменение этой кривизны приводит к различным проблемам.
Причины
Хотя изменения кривизны шейного отдела развиваются чаще взрослых, тем не менее, патологический лордоз может встречаться и у детей. И мужчины и женщины болеют одинаково часто, также не обнаружено какой- либо зависимости этого состояния от этноса или расы. Состояние, как известно, является результатом плохой осанки в течение многих лет и мышечных спазмов в шее. Основные причины цервикального лордоза:
Плохая осанка: Как правило, формируется у людей, которые длительно сидят за компьютером, и это может способствовать развитию патологического лордоза. Длительно напряжение мышц для удержания головы индуцирует их непроизвольно вытягивать шею вперед. Такие длительные статические нагрузки и нарушения осанки могут привести к несоосности шейного отдела позвоночника.
Травма: Прямая травма шейного отдела позвоночника может привести к потере шейного лордоза, что означает, что шея не может находиться в ее естественном положении. Такие изменения, как правило, возникают после хлыстовых травм шеи.
Остеопороз: заболевание, встречающееся у лиц пожилого возраста, при котором происходит увеличение пористости костей и за счет этого снижается прочность костей. В связи с тем, что голова весит пару килограмм , этот вес оказывает воздействие на уже хрупкие кости , что ведет к развитию деформаций шейного отдела позвоночника.
Заболевания скелетно-мышечной системы: Существуют заболевания мышц и скелета, которые часто имеют врожденный характер, и по мере роста организма развиваются различные патологии как, например, ахондроплазия, кифоз и сколиоз. Также к лордозу могут приводить патологические состояния, влияющие на межпозвонковые диски, такие как дисцит, грыжа диска или пролапс или же изменения в положении позвонков, как спондилолистез. Кроме того, лордоз может быть обусловлен различными системными заболеваниями соединительной ткани.
Важность здоровой кривизны шейного отдела позвоночника
Позвоночник Homo Sapiens состоит из 24 костных образований (позвонков). Позвоночник — это своего рода стержень для поддержки веса, он удерживает тело вертикально и помогает в выполнении различных по сложности моторных функций. Кроме того , позвоночник также служит своего рода защитным футляром для спинного мозга, который начинается в конце мозга и простирается к дистальному отделу позвоночника. Спинной мозг — это пучок нервов, которые передают нервные импульсы в мозг и от мозга на периферию.
Шейный отдел позвоночника – это часть важной структуры и изменения геометрии могут оказать влияние на различные аспекты здоровья.
Симптомы шейного лордоза
Нарушения структуры шейных позвонков и формы этого отдела позвоночника могут приводить к появлению вариабельности симптомов. Учитывая, что в области шеи располагаются важные нервы пучки (афферентные и эфферентные волокна), которые участвуют в обмене информацией между мозгом и периферией , проблемы с шеей могут привести к некоторым нежелательным симптомам например:
Боль / дискомфорт в области шеи: эти проявления, с которыми чаще всего сталкиваются лица с аномальной кривизной шейного отдела позвоночника и, как правило, это результат положения головы направленной вперед. Боль может ощущаться как колющая или резкая и часто сопровождается затруднением в поворотах шеи. В некоторых случаях боль может не ощущаться, но избыточная кривизна может продолжать ограничивать повседневные действия. Мышцы вокруг шеи, плеч и верхней части спины обычно напряжены и могут быть болезненными при прикосновении. Обычно также отмечаются мышечные спазмы, которые также могут снижать амплитуду движений в шее, сложности при поднятии рук или поднятии тяжестей.
Компрессия корешков. Если нервный корешок подвергается компрессии из-за аномальной кривизны позвоночника или нестабильности двигательных сегментов, это может привести к симптомам, связанным воздействием на нервные структуры . Пациенты могут отмечать нарушения чувствительности (онемение и покалывание).
Как правило, адекватное лечение позволяет избавиться от симптомов. Но если лечение лордоза не проводится надлежащим образом, симптоматика со временем будет только прогрессировать.
Если у пациента появляется слабость в руках и пальцах рук или трудности в поддержании контроля движений ,то в таком случае может потребоваться немедленная медицинская помощь. Кроме того, изменения в кривизне позвоночника могут привести к дальнейшим изменениям в соседних суставах, структурах и вызвать дополнительные проблемы со здоровьем.
Наиболее частые симптомы при патологическом лордозе:
- Мышечный спазм / слабость
- Ограничение физических возможностей
- Усталость
- Головные боли
- Головокружение
- Боль в спине
- Плохая осанка
Диагностика
Диагностика лордоза шейного отдела позвоночника выставляется на основании истории болезни и данных клинического обследования.
Для верификации диагноза могут быть использованы такие методы обследования как:
- Рентгенография
- МРТ
- КТ (МСКТ)
- ПЭТ
- Лабораторная диагностика
Лечение
В зависимости от основной причины конкретного случая аномалии кривизны, лечение лордоза шейного отдела позвоночника может отличаться.
Основные методы лечение
Физиотерапия. Различные методы физиотерапии могут применяться для лечения лордоза шейного отдела позвоночника. Физиотерапия позволяет уменьшить боль снять воспаление.
Тракционная терапия. Тракции бывают полезны при наличии компрессии. Тракционная терапия позволяет уменьшить компрессию корешка и таким образом уменьшить симптоматику.
Массаж. Этот вид лечения позволяет расслабить спазмированные мышцы шеи, снять боль и восстановить гибкость шеи .
• Корсетирование. При тяжелых формах шейного лордоза может потребоваться использование корсета в дневное время и специальной ортопедической подушки во время сна. Такая фиксация помогает бороться с аномальной кривизной шейного отдела позвоночника.
Иглорефлексотерапия. Это метод лечения используется при наличии болевых проявлений ,нарушений чувствительности ,особенно когда есть признаки компрессии нервных структур.
• ЛФК. Физические упражнения являются чрезвычайно важной частью и наиболее эффективным методом лечения лордоза шейного отдела позвоночника .ЛФК помогает исправить неправильную осанку, усилить мышцы и увеличить диапазон движений и гибкость шейного отдела позвоночника. Регулярные упражнения на шею, рекомендованные врачом ЛФК, помогают укрепить мышцы шеи, и постепенно пациент может шевелить шеей без боли. Во время лечения человек должен избегать подъема тяжелых предметов.

Упражнения для лечения шейного лордоза могут стать отличным способом уменьшения боли и повышения мобильности, однако их следует делать с осторожностью. В идеале, упражнения для лечения лордоза шейного отдела позвоночника необходимо подбирать с квалифицированным врачом ЛФК.
Хирургическое лечение, как правило, рассматривается как крайний метод, поскольку оперативное вмешательство в шейном отделе достаточно рискованно, и после этого у пациента может измениться привычный образ жизни.
Например, спондилодез затрудняет поворот головы и может увеличить уязвимость этих пациентов к травмам, так как позвоночник теряет часть своей гибкости и эластичности.
Профилактика шейного лордоза
Наличие хронической боли в шее может быть очень неудобным и препятствовать выполнению самых простых ежедневных действий.
Большинство аномалий, связанных с шеей, развиваются в течение длительного времени, и пациент, как правило, понимает, что со временем могут развиваться осложнения.
Основные рекомендации по профилактике:
- Помнить всегда об осанке: плохая осанка — основной источник боли, связанной с позвоночником, поскольку большинство из нас проводят большую часть дней, сидя или стоя с плохой осанкой. Со временем, это может привести к изменениям кривизны позвоночника, особенно шейного отдела позвоночника.
- Сон на спине: Сон на животе может со временем вызвать изменение кривизны шейного отдела позвоночника. Если вы считаете это слишком сложным, существуют различные типы ортопедических подушек, которые могут помочь с правильной позой во время сна . Кроме того, можно проконсультироваться с врачом –ортопедом который сможет дать дополнительные советы.
- Оптимизация рабочего места: сегодня многие рабочие места требуют использования компьютера, что может привести к проблемам, связанным с положением головы. Рекомендуется поднять монитор примерно на три дюйма выше уровня глаз, так как взгляд вниз на экран может с течением времени негативно повлиять на шею . Кроме того, удерживая ноги на полу, пока вы работаете на компьютере, вы сможете удерживать плечи.
- Не держите свой кошелек в заднем кармане: большие громоздкие кошельки в заднем кармане могут создать дисбаланс в вашей позе, когда вы сидите.
Заболевания опорно-двигательного аппарата – сложная категория, трудно поддающаяся лечению и требующая своевременного и грамотного подхода к диагностике и лечению. Одним из наиболее часто встречающихся среди таковых принято считать лордоз шейного отдела позвоночника, проявляющийся в виде аномального искривления позвоночного столба в области шейного отдела.
Как и прочие заболевания, лордоз имеет классификацию. Каждый подвид характеризуется определенными симптоматическими проявлениями от обычного искривления осанки до невыносимых болей, мешающих полноценной жизни.
Предлагаем рассмотреть особенности лордоза шейного отдела позвоночника, выявить его основные симптомы, предпосылки к образованию и, конечно, методы лечения.
Общая информация
На самом деле, лордоз – это не столько диагноз, сколько обозначение положения. Лордоз шейного отдела – является нормой, но при определенных условиях. В медицинской практике под лордозом подразумевается искривление позвоночного столба в переднезаднем направлении с наличием выпуклости.
При нормальном развитии физиологический лордоз проявляется в первый год жизни человека. Отклонения от нормы могут появиться вне зависимости от возраста и являться следствием различных нарушений.
Почему образуется лордоз?
Рассматривая лордоз, как естественное явление, следует отметить, что выгиб позвоночника необходим человеческому телу для поддержания равновесия, а также равномерного распределения нагрузок.
При рождении человека его позвоночник практически ровный. Однако, искривления начинают формироваться уже к первому году жизни, когда по мере взросления косточки укрепляются, мышечная масса нарастает и ребенок приобретает умение уверенно сидеть, а затем ползать и ходить.
В тот момент, когда позвоночник достаточно окреп, чтобы ребенок смог уверенно стоять – все заложенные природой изгибы тела сформированы, включая шейный лордоз.
О патологии следует говорить, когда глубина прогиба заметно изменяется. Человек при этом может не испытывать дискомфорта, но со временем начинается проявление тревожных симптомов.
Классификация лордоза
Классификация рассматриваемого состояния реализуется по различным критериям, при этом типология выделяется отдельным блоком.
В зависимости с особенностями развития выделяют 2 формы:
-
физиологическую – обусловлена естественным развитием и ростом человеческого организма;
-
патологическую – гипертрофированный вид спровоцирован внутриутробными аномалиями развития, родовыми травмами или наличием врожденных болезней.
Исходя из причин развития определяют:
-
первичный лордоз – является следствием болезни позвоночника;
-
вторичный лордоз – образуется, как следствие другого заболевания.
Также выделяют 3 дополнительных вида, в соответствии с возможностью возвращения в заложенное природой положение:
-
нефиксированный – пациент способен сознательно, прилагая усилия, полноценно выпрямиться;
-
частично фиксированный – имеются определенные ограничения, влияющие на интенсивность изгиба;
-
фиксированный – характеризуется невозможностью возвращения в естественно предусмотренное положение.
Каждый вид болезни имеет определенные предпосылки и особенности проявления, а также причины, которые стали началом развития патологического процесса.
Типы лордоза шейного отдела позвоночника
В современной медицине принято выделять 2 основных типа лордоза шейного отдела позвоночника:
-
гиперлордоз – сильный изгиб вперед. Внешне создается впечатление, что человек выдвинул голову вперед. При таком типе заболевания следует говорить о патологической экстензии шеи;
-
гиполордоз, он же шейный кифоз, известный в народе, как «шея военного» – аномальное проявление чрезмерным выпрямлением. Разглядывая профиль человека с такой шеей можно обратить внимание на ее прямоту, отсутствие физиологической кривизны.
Согласно анатомии, шейный отдел состоит из 7 позвонков, каждый из которых необходим для полноценного функционирования (поддержки головы, выполнения поворотов и наклонов). Небольшая кривизна необходима для поддержки головы, однако, ее усиление может привести к серьезным проблемам со здоровьем.
Наиболее вероятные причины шейного лордоза
Практика показывает, что определенные факторы способны привести к лордозу различного типа. Однако, прежде чем перечислить их, следует рассмотреть перечень общих причин нарушения нормального развития. В их числе:
-
дисплазия тазобедренного сустава;
-
церебральный паралич (ДЦП);
-
рахит;
-
ряд особенностей организма;
-
системные болезни тканей позвоночника.
Перечисленные причины являются врожденными и требуют максимально оперативного устранения. В ситуации, когда этого не происходит – риски усугубления ситуации и приведения к необратимым последствиям становятся крайне велики.
Причины гиперлордоза
Увеличение естественного изгиба шейного отдела позвоночника может возникать по таким причинам, как:
-
развитие болезни Бехтерева – сложное системное заболевание, приводящее к сращению суставов позвоночника, что приводит к сильным трансформациям, ограничивая человека в движении. По мере естественного старения болезнь прогрессирует;
-
нестабильность шейного отдела позвоночника – перенесенные травмы, недостаточный тонус мышц, особенности труда и прочие факторы могут спровоцировать необходимость постоянного наклонения или поднятия головы, что может привести к патологическим изменениям;
-
псориатический артрит – аутоиммунная болезнь, способная провоцировать поражения различных участков позвоночника.
В результате действия этих причин человек начинает испытывать боли различной интенсивности и дискомфорт, что неизбежно приводит к патологическим изменениям в шейном отделе позвоночника.
Причины гиполордоза
Сглаженность позвоночного отдела провоцируется в связи с такими причинами, как:
-
различные степени остеохондроза – разрушение межпозвоночных дисков провоцирует создание ситуации, когда человек не может полноценно совершать повороты головы, испытывает ощущение «мурашек» и онемения в верхних конечностях;
-
травмы – ушибы, переломы и пр. повреждения могут провоцировать смещение позвонков, что создает ситуацию сглаживания шеи. Проблема сопровождается острой болью, ощущением дискомфорта и отложенной симптоматикой;
-
спондилез нетравматичного характера – непосредственное смещение позвонка, вызванное наследственной предрасположенностью, недостатком тонуса мышечного каркаса или врожденными аномалиями строения позвоночника.
Несмотря на выведенный перечень наиболее вероятных причин, с точностью указать что именно повлияло на выпрямление физиологично изогнутого шейного отдела позвоночника не всегда представляется возможным. Однако, комплексный подход к диагностике позволяет грамотно подобрать подходящий метод лечения для конкретного пациента.
Предрасполагающие факторы
Кроме очевидных причин, специалисты также выделяют ряд факторов, которые могут быть предпосылками развития патологического состояния рассматриваемого вида. В их числе:
-
избыточная масса тела;
-
нарушение работы эндокринной системы;
-
дисбаланс метаболических процессов;
-
злоупотребление курением, употреблением алкоголя или запрещенных веществ;
-
высокие темпы роста тканей позвоночного столба.
Отдельно стоит сказать про серьезность вопроса избыточной массы тела, ведь повышенная нагрузка на позвоночник и суставы неизбежно приводит не только изменению положения различных отделов, но и активизации дегенеративно-дистрофических процессов.
Симптомы шейного лордоза
Как известно, каждая болезнь имеет не только предпосылки, но и определенные проявления, которые сводятся в единую группу клинических симптомов.
Рассматривая шейный лордоз, как заболевание, следует выделить такие симптомы, как:
-
потеря контроля над осанкой, визуально заметное изменение положение тела (голова выставлена вперед, плечи опущены, грудь уплощенная, живот выступает вперед);
-
появление болезненности в области лопаток, шеи и плеч, которые могут иметь различную интенсивность в зависимости от количества физических нагрузок;
-
дискомфорт и ноющие боли в голове;
-
снижение уровня работоспособности, появление хронической усталости;
-
потеря способности хорошо запоминать, рассеянность внимания;
-
бессонница, нарушение аппетита;
-
частичная потеря чувствительности рук (различных участков);
-
приступы повышенного давления, учащенное сердцебиение и неспособность к выполнению даже небольших физических нагрузок.
В запущенных случаях также отмечают ограниченность движений, скованность и боль при выполнении поворотов головы, наклонов (может отдавать в другие части тела, например, в кончики пальцев).
Вероятные осложнения
Нарушение нормального положения отделов позвоночника провоцирует патологическое перераспределение нагрузки на костно-мышечный скелет и связочный аппарат, что при отсутствии коррекции может стать причиной появления осложнений.
К числу простейших осложнений, поддающихся исправлению, выделяют перерастяжение мышечных волокон, появление быстрой утомляемости и слабости в теле.
Стойкое, длительное напряжение провоцирует развитие более серьезных осложнений, в числе которых:
-
развитие патологической подвижности позвонков;
-
потеря стабильности тканей межпозвоночных дисков;
-
выпадение дисков;
-
образование межпозвоночных грыж;
-
появление стойкого воспалительного процесса;
-
деформирующий артроз.
Важно! Отсутствие своевременной диагностики и лечения шейного лордоза провоцирует не только нарушение осанки, но еще и развитие болезней практически всех внутренних органов, что обусловлено нарушением кровообращения.
Диагностика
Вопросами диагностики и разработки плана лечения шейного лордоза, как заболевания, занимаются такие специалисты, как хирург или травматолог. Однако, первичной диагностикой может также заниматься и терапевт общей практики.
Используемые методы
В процессе выявления клинической картины для постановки максимально точного диагноза, врач использует различные методы, позволяющие выявить основные проявляющиеся симптомы и наметить вероятные причины появления такого рода состояния.
В рамках диагностической процедуры используется:
-
опрос в целях формирования четкого анамнеза пациента;
-
тактильный и визуальный осмотр, позволяющий выявить состояние осанки;
-
изменение глубины изгиба позвоночного отдела;
-
назначение инструментальных исследований для уточнения этиологии изгиба.
Дополнительно могут быть назначены общие клинические анализы, целью которых является выявление актуального состояния здоровья и стабильность работы всех систем организма.
Что относится к инструментальным методам исследования?
Все существующие методы исследования, применяемые в диагностике и лечении пациентов с различными диагнозами, условно делятся на 2 типа:
-
лабораторные – анализ биоматериалов в условиях лаборатории;
-
инструментальные – обследования с использованием специальной аппаратуры.
В числе инструментальных методов исследования, применяемых для диагностики шейного лордоза, используют:
-
рентгенологическое исследование, с целью уточнения изгиба;
-
компьютерная томография (КТ) для выявления причины патологического состояния;
-
магнитно-резонансная томография (МРТ), дающая возможность детально изучить ткани, лежащие в области поражения.
Перечень необходимых исследований определяется индивидуально, в зависимости от имеющейся ситуации и случая конкретного пациента.
Выставление диагноза
Итогом качественной диагностики является верно установленный диагноз, полученный на основании результатов внешнего осмотра и данных, полученных в ходе лабораторных и инструментальных методов исследования.
Кроме того, на основании полученных данных выстраивается курс лечения пациента, с учетом состояния его здоровья и особенностей клинической картины болезни.
Основы лечения шейного лордоза
Как и при любой другой патологии опорно-двигательного аппарата, лечение лордоза предполагает исключительно комплексный подход, подразумевающий учет различных факторов, влияющих на состояние здоровья.

Двигательный режим
Вне зависимости от степени сложности имеющейся проблемы, первым шагом в лечении пациента является определение оптимально подходящего для него двигательного режима. Так, например, после травмы может быть показано ограничение подвижности, а в прочих ситуациях – наоборот, посещение занятий лечебной физической культурой, с целью активизации кровотока в тканях.
Медикаментозное лечение
Второй этап – это медикаментозная терапия. К большому сожалению, только с помощью медикаментов можно избавиться от мучающих болей, снять воспаление и укрепить ткани позвоночника. В лечении используются препараты следующих групп:
-
обезболивающие – избавляют от болей различной интенсивности;
-
нестероидные противовоспалительные средства (НПВС) – устраняют очаг воспаления и стабилизируют обменные процессы;
-
миорелаксанты – способствуют снятию чрезмерного напряжения мышечного каркаса;
-
хондропротекторы – обеспечивают питание хрящевой ткани межпозвоночных дисков, предотвращая развитие грыжи и создавая условия для восстановления хряща.
Одним из лучших препаратов современного типа следует считать «Артракам», отличающийся эффективностью применения, благодаря чистому составу и форме производства.
Массаж
Различные виды массажа благоприятно влияют на состояние опорно-двигательного аппарата. При лордозе различных отделов позвоночника особенно эффективно посещение мануального терапевта.
Профессиональный массаж в мануальной технике обеспечивает возможность расстановки позвонков на свои места, а также эффективную поддержку тонуса мышечного каркаса.
Операции
Хирургическое лечение всегда сопровождается рисками, поэтому этот метод лечения применяется исключительно в крайних, запущенных случаях.
Операции по устранению шейного лордоза назначаются тем пациентам, которые перенесли серьезные травмы и испытывают боли, мешающие нормальной жизни.
Рекомендации по профилактике
В целях снижения рисков развития болезни рассматриваемого типа, а также ее рецидива после прохождения комплексного лечения, специалисты рекомендуют придерживаться общих рекомендаций, среди которых выделяют:
-
соблюдение основ сбалансированного питания, что помогает поддерживать количество полезных компонентов, витаминов и минералов в организме;
-
поддержание оптимального уровня двигательной активности с задействованием различных отделов опорно-двигательного аппарата;
-
лечебная физическая культура, направленная на укрепление мышц наиболее уязвимых участков позвоночника;
-
своевременное обращение ко врачу при появлении тревожных симптоматических проявлений;
-
контроль осанки;
-
выбор в пользу ортопедических подушек и матрасов, для обеспечения здорового, безопасного сна;
-
тщательная организация рабочего пространства;
-
ограничение физических нагрузок и отказ от подъема чрезмерных тяжестей;
-
отказ от злоупотребления вредными привычками (курение, алкоголь, запрещенные вещества и переедание).
В дополнение к профилактическим мерам следует отнести прием хондропротекторов, что обеспечивает эффективное предупреждение дегенеративно-дистрофических процессов в тканях хряща. Отличным решением станет препарат «Артракам».
Все еще думаете, что боль пройдет сама по себе? Не стоит надеяться на чудо. Обратитесь за помощью ко врачу, пройдите качественное лечение и наслаждайтесь полноценной жизнью.
Шейный лордоз сглажен (выпрямлен, кифотизирован). Такой диагноз часто ставится на основе рентгеновских снимков, МРТ. И вызывает удивление. Что это такое и чем грозит? Вопрос далеко не праздный, поскольку патология становится причиной многих неприятных симптомов: боль в шее, особенно сзади и в затылке, головная боль и головокружения, хруст при повороте головы, слабость мышц шеи.
Что означает шейный лордоз выпрямлен?
Наш позвоночник вовсе не прямой, как палка. В норме существует два физиологических изгиба: шейный и поясничный лордозы. Задача изгибов равномерно распределять нагрузку на позвонки в статике и при движении, амортизировать (смягчать) все прыжки и удары при ходьбе, как автомобильная рессора.
Благодаря изгибам многократно повышается устойчивость позвоночника к нагрузкам, увеличивается его прочность.
Чем опасно выпрямление шейного лордоза?
Во-первых, значительно возрастает ударная нагрузка на диски позвоночника и суставы ног. Во-вторых, постепенно происходит смещение и нестабильность позвонков относительно друг друга. Что, в свою очередь, вызывает микротравмы диска, синдром позвоночной артерии, способствует формированию грыж, протрузий, остеофитов в шейно-грудном отделе, а они уже приводят к спазмам, компрессии нервов и характерным неприятным симптомам: боль в шее, в затылке, головокружения, тугоподвижность в шее, онемение рук.
К более серьезным последствиям можно отнести хроническую недостаточность мозгового кровообращения, что приводит головным болям и сосудистым нарушениям, симптомам всд (вегето-сосудистая дистония), повышается риск инсульта.
Причина выпрямления шеи
Вопрос номер один: почему происходит выпрямление физиологического изгиба в шейном отделе? Почему шея становится прямая, как палка?
Наши диски и позвонки в анатомически правильном положении поддерживают глубокие скелетные мышцы шеи. Только от их состояния зависит форма позвоночного столба. Самые крупные мышцы шеи – это длинные разгибатели шеи. Мощная группа мышц, которая тянется от затылочной кости до 5 и 6 грудного позвонка. И основной их антагонист группа лестничных мышц шеи. Главная функция длинных разгибателей шеи – удерживать голову, ее вес, при наклоне вперед.
Так вот, у современного человека длинные разгибатели шеи хронически перенапряжены и ослаблены. Они не в состоянии фиксировать шейные позвонки в анатомически верном положении, отчего собственно и возникает выпрямление шейного лордоза.
Еще один неприятный момент. Когда слабеют длинные разгибатели шеи, повышенную нагрузку берут другие мышцы, главный образом лестничные (как главный антагонист) и происходит их укорочение. Это также вызывает изменения положения позвонков относительно друг друга, формируется, так называемый, лестничный синдром.
В лестничных мышцах шеи проходит сосудисто-нервный пучок, который формирует нервы и сосуды руки. Поэтому основные симптомы укорочения этих мышц часто связаны с руками: боль не только в шее, но и плече, особенно при наклонах в сторону и поворотах, онемение в пальцах рук, кисти, всей руки, слабость в руке. Часто с укорочения лестничных мышц начинается плечелопаточный периартроз. А первопричина всех этих неприятностей – длинные разгибатели шеи.
Почему главные мышцы шеи перестают работать?
Следующий важный вопрос: почему ослабевают, спазмируются наши шейные мышцы, и почему эта проблема стала актуальной для большинства людей особенно в последние несколько лет?
Причина номер один – постоянно наклоненная вперед шея.
Мышцы задней поверхности шеи напрягаются каждый раз, когда мы наклоняем голову вперед – чтобы заглянуть в смартфон, почитать журнал, когда готовим на кухне или подолгу сидим за компьютером с вытянутой вперед головой. У современного человека длинные разгибатели, которые держат голову, испытывают хронические перегрузки.
Причина номер два – слабость мышц поясницы, сидячий образ жизни.
Большую часть времени в течение жизни современный человек проводит сидя. Не стоя, не лежа, а именно сидя. А как мы сидим? Облокотившись на спинку стула или в позе банана, ссутулившись. Спина округлена, поясница расслаблена, прогибается назад, голова вытянута вперед. В таком положении физиологические изгибы просто отсутствуют, поясничный и шейный отдел находятся в постоянном кифотизированном состоянии. И в таком положении мы проводим по несколько часов в день.
В итоге мышцы спины (разгибатели спины, квадратная, поясничная мышцы) ослабевают, человек не может в положении сидя держать поясницу. В таких условиях длинные разгибатели шеи тоже не включаются в работу, вместо них работают короткие разгибатели шеи, голова держится уже на коротких мышцах, а не на длинных, нагрузка распределяется неравномерно по всем дискам, а смещается больше на 5, 6, 7 межпозвонковый диски.
Если такая ситуация повторяется изо дня в день, мышцы шеи слабеют, укорачиваются, перенапрягаться диски шейного отдела позвоночника, короткие подзатылочные мышцы, постепенно происходит растяжение связок в шейном отделе, что вызывает нестабильность позвонков.
Как восстановить шейный лордоз. Лечение боли в шее
Как правило, если болит шея, то лечат именно шею, например, вправляют смещенные шейные позвонки, втирают обезболивающие суставные гели. Так можно лечиться долго, но безуспешно. Если при этом не восстанавливать мышцы поясницы, не устранить, какие факторы, как слабость разгибателей шеи, спины, то боли и симптомы обязательно вернуть и будут с годами только усиливаться, а разрушение позвонков прогрессировать. Не говоря уже о том, что лекарства, обезболивающие и НПВС, физиопроцедуры и мануальная терапия не способны вернуть шеи нормальный изгиб.
Поэтому прежде чем начать лечить шею, головные боли, боли в плече и руках, важно определить источник проблемы, слабое звено костно-мышечной системы. Это неработающие, спазмированные и укороченные мышцы, которые невозможно выявить с помощью снимков! Многие наши пациенты переживают, как можно прийти на прием к врачу с болями в позвоночнике и суставах без снимка. Что может без снимка сказать врач? Может, и очень многое. Снимки показывают лишь наличие грыж, протрузий и прочие дегенеративно-дистрофические изменения в костях и хрящах, но определить, почему эти патологии развиваются, аппарат не в силах.
Поэтому для того, чтобы оценить функциональное состояние мышц была разработана специальная система мануально-мышечной диагностики методом прикладной кинезиологии.
В первую очередь, для успешного лечения болей и деформации позвоночника в шее, нужно проверить, не связан ли дисбаланс с нарушением функций мышц поясницы, которая, в свою очередь, часто вызвана нарушением положения таза, слабостью больших ягодичных мышц.
У каждого человека могут быть свои причины развития патологий позвоночника и болей. Задача прикладной кинезиологии выявить их, а затем, на основе данных обследования, составить индивидуальную программу упражнений, которые направлены на то, чтобы восстановить полноценную функциональность ослабленных, неработающих мышц, устранить мышечные дисбалансы.
Делать это с помощью обычных силовых упражнений опасно и мало эффективно. Для работы с ослабленными мышцами и больным позвоночником необходимо специальное реабилитационное оборудование – биомеханические силовые декомпрессионные кинезитренажеры. Они широко используются в реабилитации после травм и операций на позвоночник и суставы, поскольку позволяют восстанавливать ослабленные мышцы с минимальной нагрузкой на опорно-двигательный аппарат. Это свойство бесценно и при остеохондрозе позвоночника, нарушения осанки и формы позвоночного столба.
Упражнения на кинезиотренажерах направлены на решение нескольких задач: снятие спазма, компрессии, укреплении ослабленных неработающих укороченных мышц, восстановление нормального питания и кровоснабжения мышц, суставов, дисков, правильной биомеханики движения.
Упражнения для шейного лордоза
С помощью упражнений достигается укрепление ослабленных мышц шеи, верхней части спины, шейных и верхнегрудных позвонков, от которых начинаются длинные разгибатели шеи, плечевого пояса, восстановление правильной биомеханики движения, от которой зависит здоровье позвоночника. Одновременно снимаются спазмы, улучшается кровоток и питание позвоночника, проходят боли, головокружения и другие неприятные симптомы, стабилизируется давление. И всё это без применения лекарств, дорогостоящих аппаратных технологий.
Необходима консультация специалиста.
Консультация врача + диагностика методом прикладной кинезиологии – 1000 руб.
Звоните, пишите! Тел.: (843) 570-55-25, WhatsApp: 79655968085 или группа вконтакте.
Еще больше полезных статей в «Яндекс Дзен»:
Следите за нами в «Инстаграм» (фото и видео с занятий):
Не пропустите самое интересное! Подписывайтесь на наши новости:
Похожие статьи:
Шейный лордоз — это не совсем диагноз, а, скорее, обозначение нормального положения шейного отдела позвоночника. В норме он должен иметь определенный изгиб. Но в том случае, когда такой изгиб слишком сглажен или же наоборот — превышает допустимые пределы, говорят о заболеваниях. Это гиполордоз и гиперлордоз. То есть, когда мы говорим про шейный лордоз в контексте заболевания, то подразумеваем одно из этих состояний — как правило, у них есть свои причины, о которых необходимо знать.
Причины гиполордоза
Сглаженный лордоз шейного отдела позвоночника может вызываться рядом причин:
- Остеохондроз. Это заболевание, связанное с постепенным разрушением позвоночных дисков. Оно довольно распространено и поначалу может не иметь симптомов. Впоследствии остеохондроз проявляется болями, невозможностью повернуть голову в ту или иную сторону, ощущением «мурашек» и онемения в руках, на кончиках пальцев.
- Травмы ШОП (шейного отдела позвоночника). Если во время травм один из позвонков выедет вперед, то будет наблюдаться как раз сглаживание лордоза шеи. Не заметить это нельзя, потому что проблема сопровождается острыми болями и сильным дискомфортом. Сложнее в тех случаях, когда травма дает отложенные симптомы. Например, после падения, удара или других повреждений шея может заболеть только через пять-семь дней.
- Спондилолистез (смещение позвонка) нетравматичного характера. Причиной этой проблемы являются разные факторы: наследственность, слабые мышцы, аномалии строения позвоночника и т. д.
Чем конкретно обусловлено выпрямление лордоза шейного отдела позвоночника, можно определить далеко не всегда. Но комплексная диагностика позволяет подобрать правильное лечение для каждого пациента. Если беспокоят боли или дискомфорт в шее, следует немедленно обратиться к неврологу за помощью.
Причины гиперлордоза
Если сглаженный лордоз шейного отдела позвоночника предполагает, что естественный изгиб уменьшается, то в данном случае он, наоборот, увеличивается — в результате пациент тоже испытывает боли и разные виды дискомфортных ощущений. Причинами такой проблемы могут быть:
- Болезнь Бехтерева. Это очень сложное заболевание, при котором позвоночник срастается в одно целое, то есть межпозвонковые суставы, которые должны быть подвижными, зарастают. Человек скрючивается, сгибается и не может свободно двигаться. Такая болезнь прогрессирует с возрастом, а потому чаще всего встречается на пике у пожилых людей.
- Нестабильность ШОП. Если вовремя обратить свое внимание на гиперлордоз по этой причине, то произошедшие изменения можно исправить и вернуть человека к комфортной жизни. Чаще всего нестабильность шейного отдела встречается у людей с травмами, слабым тонусом мышц, в пожилом или детском возрасте. Серьезное значение имеет и профессия, от этой проблемы чаще страдают люди, которые либо постоянно наклоняют голову, либо постоянно поднимают ее вверх. В зоне риска одинаково находятся и стоматологи и, например, маляры.
- Псориатический артрит. Это аутоиммунное заболевание, которое не так просто диагностировать. При развитии болезнь может поражать любые участки позвоночника.
Очевидно, что для лечения шейного лордоза такого типа важен не только сам факт проблемы с ШОП. Не на последнем месте тут будут стоять и причины, потому что некоторые из них очень серьезные и требуют дополнительного лечения.
Симптомы
Что касается симптомов при выпрямлении шейного лордоза и гиперлордозе, то они очень простые: болевые ощущения разных видов, ограниченность движений, дискомфорт в шейном отделе позвоночника и визуальные изменения ШОП. Причем боль может отдавать в другие части тела (преимущественно в руки).
Диагностика
Для постановки самого диагноза врачу не нужно много данных. Как правильно, после визуального осмотра и рентгена специалист — в данном случае это вертебролог (невролог или терапевт) — уже сможет определить, что именно не так. Но диагностика необходима для того, чтобы понять причину заболевания и не упустить опасное состояние, если оно есть, но скрыто. Для этих целей используются:
- клинический анализ крови;
- МРТ;
- КТ;
- электромиография;
- анализ на С-реактивный белок (СРБ);
- определение HLA-B27.
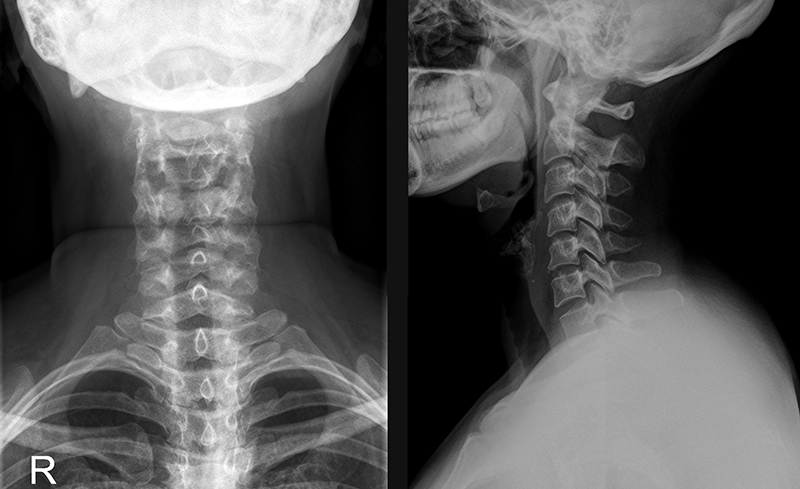
В зависимости от результатов обследования станет понятно, какое лечение шейного лордоза показано конкретному пациенту.
Лечение
Оно проводится комплексно и включает следующее:
- Выбор конкретного двигательного режима. Все зависит от ситуации: иногда (например, после травм) пациента сильно ограничивают в активности. В других ситуациях ему наоборот показана специальная лечебная гимнастика, которая подбирается индивидуально.
- Использование разных медикаментов — чаще всего при шейном лордозе это обезболивающие, противовоспалительные и витамины.
- Массаж. Рекомендуется избегать таких вариантов массажа, который направлен на изменение положения позвонков — особенно в неумелых руках это чревато травмами. Если пациент соглашается на такое вмешательство, он должен быть уверен, что перед ним специалист высокого класса. Лучше всего остановиться на массаже, который направлен на поддержание тонуса мышц, улучшение кровообращения в области шеи.
- Хирургическое вмешательство. Этот вариант лечения шейного лордоза встречается довольно редко, поскольку у операции есть немалые риски. Ее назначают лишь в том случае, если у человека очень тяжелая травма или наблюдается такая боль, которая не дает возможности нормально жить.

Чем раньше пациент с лордозом шейного отдела позвоночника или с гиперлордозом обратится за помощью, тем выше шансы, что он сможет восстановить функциональность шейного отдела и избавиться от неприятных ощущений.
Профилактика
В данном случае профилактика сводится к тому, чтобы вести здоровый образ жизни, заботиться о своей осанке, постоянно двигаться, развивать адекватную гибкость тела и подвижность суставов, а также вовремя лечить все проблемы, связанные с опорно-двигательным аппаратом. Также не стоит игнорировать разные травмы шеи и других отделов позвоночника — важно сразу обращаться за помощью к травматологам.
Вопросы и ответы
Кто лечит шейный лордоз?
Как правило, из-за неприятных ощущений и болей в шее посещение клиники начинается с визита к терапевту или неврологу, которые дают дальнейшие рекомендации. Также устранением лордоза шейного отдела занимаются травматологи, хирурги и врачи узкой специальности — вертебрологи.
Можно ли вернуть красивый вид шеи, убрать искривление в ту или иную сторону?
Если не произошло сращение позвонков, при должном усилии и соблюдении рекомендаций специалистов шею можно привести в нормальное состояние. Она не только перестанет болеть, но и будет гораздо лучше выглядеть.
Чем опасен шейный лордоз?
Шейный лордоз постепенно прогрессирует. Может дойти до того, что едущие позвонки передавят нервные окончания и сосуды, что приведет к крайне негативным последствиям: вплоть до того, что нарушится питание сердца, мозга, пострадает мочеполовая система. Например, может начаться произвольное мочеиспускание. Чтобы не доводить до таких проблем, необходимо вовремя обращаться за помощью и решать проблему тогда, когда негативные изменения еще являются обратимыми или когда, их можно затормозить.
Искривление шеи- кривошея
Кривошея– это заболевание, при котором голова наклоняется и одновременно поворачивается в противоположную сторону. Оно возникает вследствие патологии шеи — костей, нервов и мягких ее тканей. Заболевание может быть, как врожденным, так и приобретенным, с зафиксированным или с незафиксированным положением головы. Вследствие патологических изменений могут деформироваться череп и позвоночник, происходить неврологические нарушения, нарушения интеллектуального развития, снижение функции памяти и концентрации внимания, а также ухудшения дыхания. На основании осмотра врача, результатов аппаратных исследований, например, рентгенографии выставляется диагноз. Лечебная терапия возможна, как консервативная, так и оперативная и зависит от причин заболевания.
Записаться
Содержание
Общие сведения
Причины кривошеи
Симптомы кривошеи
Диагностика
Лечение кривошеи
Профилактика
Общие сведения
Кривошея – патология в состоянии человека, которое сопровождается наклоном головы с одновременным ее поворотом в другую сторону. широко распространена у новорожденных, однако встречается у детей старшего возраста. Причина заболевания чаще всего поражение анатомии шеи, данное состояние возникает при патологии в области ГКСМ — грудино-ключично-сосцевидной мышцы. Лечением этой болезни в зависимости от ее причины заниматься могут, как ортопеды и хирурги, так и детские инфекционисты, и детские неврологи.
Причины кривошеи
Еще внутриутробно у плода может сформироваться врожденная кривошея. Причины неправильное строение костей таза у матери или расположение плода, некоторые инфекционные болезни и наследственные заболевания, а также мутации хромосом. Среди костно-мышечных аномалий после врожденной косолапости и вывиха суставов бедра — это заболевание является третьим по распространенности, причем у девочек чаще, чем у мальчиков.
Причины приобретенной патологии искривления шеи – обвитие плода пуповиной во время родов, ишемия сердца, травмы шеи. Кривошея в более старшем возрасте возникает из-за травм мышц, инфекционных болезней и заболеваний нервной системы. Самая распространенная и легко излечиваемая кривошея — это приобретенная форма искривления шеи в результате ротационного подвывиха.
Симптомы кривошеи
Врожденные кривошеи включают следующие формы патологии — идиопатическую, миогенную, остеогенную, нейрогенную и артрогенную.
Идиопатическая кривошея – выявляется в результате нефиксированного незначительного наклона головы. Причины ее формирования пока неизвестны, однако, было установлено, что идиопатическая кривошея возникает чаще при сложных родах или из-за патологий при беременности. В результате пальпации доктор определяет, что грудино-ключично-сосцевидная мышца находится в чрезмерном состоянии напряжения. У детей с данной патологий также часто выявляется в шейном отделе позвоночника перинатальная энцефалопатия и сегментарная недостаточность.
Миогенная кривошея. Эта форма кривошеи — наиболее распространенная, развивается она на фоне укорочения и уплотнения грудино-ключично-сосцевидной мышцы. Врожденная кривошея бывает ранней и поздней. Ранняя кривошея выявляется еще при рождении, а поздняя – в 4-х недельном возрасте. Причинами врожденной кривошеи являются фиброз мышц и снижение их эластичности в результате поперечного положения плода или при его тазовом предлежании (вперед ногами), при котором голова долго наклонена была в сторону пораженной мышцы и развернута в противоположную сторону.
При пальпации на осмотре выявляется равномерное мышечное уплотнение ткани, либо округлой формы уплотнение в средней и нижней части мышцы. Попытки движений очень болезненны. Если не лечить миогенную кривошею, то особенно искривляется позвоночник, происходят нарушения в области черепа и плечевого пояса. Кости уплощаются, лицо становится несимметричным, ухо, бровь и глаз опускаются со стороны поражения. Наблюдается иногда миогенная кривошея двухсторонняя, которая сопровождается резким наклоном головы к грудине и ограничением ее движений.
Остеогенная кривошея (болезнь Клиппеля-Фейля) возникает на фоне врожденной патологии позвонков шеи, при которой возможно уменьшение размера позвонков или сращение их в единый блок. Прием врача в клинике позволяет правильно выявить деформацию шеи и ее укорочение. Нередко голова, втянутая в плечи, повернута в сторону, при этом у шеи происходит ограничение подвижности, а на затылке -снижение линии роста волос. Остеогенная кривошея сочетается нередко с другими аномалиями скелета. Само по себе искривление шеи не вызывает, как правило, чувства боли, однако оно может стать причиной радикулита в шейном отделе позвоночника.
Нейрогенная кривошея развивается в результате дистонического синдрома, повышения мышечного тонуса в одной стороны тела при его снижении в другой. Она сопровождается такими же нарушениями в конечностях, например, согнутых на сторону ногах малыша, согнутых и сжатых руках в кулаки, туловище ребенка во время сна искривлено. В шее движения, как активные, так и пассивные сохранены, но, когда ребенок в состоянии покоя, его голова «уходит» в порочное положение.
Артрогенная кривошея развивается на фоне ротационного врожденного подвывиха шейного позвонка. Приобретенная артрогенная кривошея бывает установочной, компенсаторной, рефлекторной, травматической и инфекционной.
Кроме того, выделяют формы заболевания:
- искривление шеи при возникновении опухолей в позвоночнике;
- истерическую кривошею, которая выявляется при истерическом психозе;
- дерматогенную кривошею, которая возникает на фоне рубцового перерождения кожных тканей;
- десмогенную кривошею, которая формируется из-за воспаления и рубцах на мышцах, связках, в области клетчатки и лимфоузлов;
- миогенную кривошею, которая формируется после миозита — воспаления мышц шеи;
- нейрогенную кривошею, которая развивается у детей при церебральном параличе или после перенесенной нейроинфекции.
Установочная кривошея развивается, когда младенец долгое время находился в кроватке в неправильном положении, при этом отсутствуют патологические изменения в тканях органов.
Компенсаторная и рефлекторная кривошея. Рефлекторная кривошея возникает в результате мастоидита — воспаления сосцевидного отростка, воспалении среднего уха, гнойных процессах шеи, при перихондрите. Чтобы боль уменьшить, голову пациент наклоняет в сторону. Компенсаторное искривление шеи развивает на фоне косоглазия и лабиринтита — болезни внутреннего уха. Наклон головы, в первом случае, позволяет пациенту поле своего зрения использовать лучше, а во втором – уменьшить пациенту головокружение. При этих формах в полном объеме движения шеи сохранены.
Травматическая костно-суставная кривошея – возникает заболевание остро, причиной которой является перелом шейного позвонка. Искривление шеи сопровождается резкими болями в шеи, ограничением ее движений. Развитием боли при пальпации, бульбарного синдрома и пирамидной недостаточности. Приобретенной разновидностью костно-суставной формы является подвывих C1, Он может выявляться в любом возрасте, но чаще у детей. В быту или во время спортивных занятий причиной подвывиха может стать резкий поворот головы.
Нетравматическая (инфекционная) костно-суставная кривошея выявляется при остеомиелите, костном туберкулезе и третичном сифилисе. Причиной ее развития является расплавление шейных позвонков или их патологические переломы.
Спастическая (цервикальная дистония) – хроническое поражение центральной нервной системы, сопровождаемое спонтанными спазмами мышц шеи. У пациента при этом формируется отклонение в сторону головы. Цервикальная дистония — форма приобретенной спастической кривошеи, которая чаще встречается у взрослых, начиная с 30-ти лет. Точные причины возникновения спастической кривошеи до сих пор не установлены. Провоцирующими факторами, в основном, считаются стресс, травмы головы и шеи. При спастической кривошее поворот головы вокруг оси сочетается с тремором и с болью в области шее и затылке, плеч. Дистония усугубляется при вертикальном положении тела, а также при психоэмоциональном и физическом переутомлении.
Диагностика
Диагноз врожденной формы кривошеи устанавливается на основании собранного анамнеза, данных первичного осмотра и результатов проведенной рентгенографии в области шейного отдела позвоночника специалистом травматологии и ортопедии, педиатрии и детской хирургии. При обследовании врач-педиатр может задать индивидуальные вопросы. Были ли роды с патологиями, о проблемах в течение беременности, когда заметили родители признаки искривления шеи – с первых дней жизни младенца или через какой-то период времени и т. д. Назначают также осмотр ребенка у невропатолога, чтобы исключить нарушения нервной системы. При необходимости, чтобы правильно оценить состояние мягких тканей шеи и не допустить осложнений проводят УЗИ или МРТ.
Диагностика при приобретенной форме кривошеи зависит от анамнеза и характера патологии. Рентгенография входит в план обязательного обследования. Рентгенологическое исследование назначают как всего шейного отдела, так и первых двух шейных позвонков. При косоглазии нужно проконсультироваться у офтальмолога, при подозрении на сифилис –необходимо записаться к венерологу, проявления истерической кривошеи помочь определить сможет психиатр, последствия туберкулеза — фтизиатр.
Лечение кривошеи
Лечение врожденной формы миогенной кривошеи может быть консервативным и оперативным. На ранних стадиях заболевания применяют следующие физиотерапевтические процедуры и комплексные методы лечения: ультразвуковая терапия, электрофорез с лидазой и йодидом калия, УВЧ, программа корректирующих ортопедических упражнений и мануальная терапия. Для полного устранения патологии кривошеи в большинстве случаев потребуется полгода. При отсутствии эффекта от консервативных методов терапии выполняют хирургическую операцию, в результате которой пересекаются головки грудино-ключично-сосцевидной мышцы. Если по сравнению со здоровой стороной пораженная мышца укорочена на 40% и более, то проводится пластика. В период после операции накладывают на месяц гипс, после его заменяют на ношение воротника Шанца. При приобретенной форме мышечной кривошеи используется аналогичное лечение.
При врожденной форме нейрогенной кривошеи применяют медикаментозное лечение, физиотерапия, лечебная физкультура и массажа. При искривлении шеи, которое возникло на фоне нейроинфекции, врачом назначаются антибиотики, миорелаксанты и противосудорожные препараты. Когда воспаление стихнет больному рекомендуется ношение воротника Шанца, и направления на ЛФК. Хирургическую коррекцию осуществляют в тяжелых случаях.
При врожденной форме остеогенной кривошеи (болезнь Клиппеля-Фейля) назначают массаж и лечебная гимнастика. Расположенные высоко верхние ребра иногда удаляют. При травматической форме искривлении шеи в результате перелома, применяют гипсовые повязки и вытяжение петлей Глиссона. Хирургические операции проводят в случае необходимости. Врачи-травматологи при кривошее, возникшей вследствие подвывиха накладывают воротник Шанца, после закрытого вправления с использованием петли Глиссона. При наличии в шейно-плечевом отделе позвоночника органических изменений, возникших после травмы, назначают электроимпульсную терапию, электрофорез, массаж и ЛФК.
Десмогенные и дерматогенные формы кривошеи устраняются только хирургическим путем, иссекая рубцовые ткани. Затем проводится пластика аутотрансплантатами, аллотрансплантатами или ксенотрансплантатами. При возникновении опухолей на фоне инфекционного поражения костей лечат основную патологию с помощью выполнения операции. В последующем выполняется восстановительная реабилитация.
Профилактика
Профилактика заболевания определяется его этиологией. От причин развития патологии и длительности ее существования зависит прогноз. При адекватном раннем лечении большинство форм искривления шеи, как врожденных, так и приобретенных поддаются хорошо коррекции, за исключением болезни Клиппеля-Фейля, выраженное ограничение движений при которой сохраняется. Нелеченная кривошея является причиной у ребенка нарушения его развития, возможно, с последующей инвалидностью. Порок шеи приводит к дистрофии мышц, которые вызывают прогрессирующую асимметрию лица, препятствуя развитию черепа.
Излишнее давление шеи на кровеносные сосуды, которые доставляют кровь к мозгу, становится вначале причиной мигрени, а затем нарушения функций головного мозга. У детей развитие интеллекта страдает. У взрослых память и внимание ухудшаются. Функции дыхания при кривошее снижаются из-за изменения положения трахеи, при врожденной патологии в раннем возрасте, возможно на стороне поражения отставание роста грудной клетки. Нарушается слух, развиваются часто синуситы, формируется косоглазие.
Записаться к остеопату
Оставить заявку
- Tweet
- Share 0
- +1
- VKontakte
Самые первые проблемы новорожденного всегда вызывают огромную тревогу у его родителей и заставляют их немедля искать помощи у педиатров. И неудивительно, ведь всё в жизни малыша происходит в первый раз! Но на самом деле многие из характерных младенческих проблем устранимы даже без применения медицинских средств. Об этом хорошо знают педагоги, работающие с детьми раннего возраста.
Родители часто обращаются к специалистам с вопросом о том, что делать, если у младенца наблюдается преимущественный поворот головы в одну сторону. В ряде подобных случаев врачи могут назначить ношение специального приспособления – воротника Шанца, который будет фиксировать голову малыша по центру. Важно знать: подобный воротник может быть рекомендован при спастической кривошее, когда повернуть голову малыша очень сложно, настолько велика спастика. Однако при привычной кривошее (то есть, когда можно легко изменить положение головы ребенка) ношение воротника Шанса не всегда оправдано. Детям со сниженным мышечным тонусом, который наблюдается при синдроме Дауна, ношение такого воротника и вовсе противопоказано, кроме тех случаев, когда, помимо привычной кривошеи, есть дополнительные показания. Надев на ребенка воротник, вы выключаете из работы мышцы шеи, и без того слабые. Это может привести к тому, что ребенок станет хуже удерживать голову. Так, не избавившись от одной проблемы, можно приобрести другую – нарушение контроля положения головы.
От привычной кривошеи можно избавиться простыми способами. При этом следует понимать, что важно добиться умения не только удерживать голову по центру, но и свободно целенаправленно поворачивать и наклонять ее.
Что делать для того, чтобы устранить преимущественный поворот головы?
Ребенок лежит в кроватке
Проверьте, как расположена детская кровать. Возможно, чтобы увидеть вас, ребенок всегда должен поворачиваться в одну и ту же сторону.
Перекладывайте малыша, меняя несколько раз в день изголовье кровати.
Старайтесь подходить со стороны «редкого» поворота, звать ребенка, дожидаться его реакции.
Проверьте, как висят игрушки, развесьте их с той стороны, куда малыш поворачивается реже.
Расположите контрастные черно-белые или желто-синие картинки на стенку кроватки с нужной стороны.
Бодрствуя, часть времени ребенок может проводить на ортопедической подушке – это небольшая жесткая подушечка с вмятиной в центре.
Поза на животе
В позе на животе положите ребенка грудью на валик, выведя его руки вперед так, чтобы валик располагался подмышками. Валик поможет ребенку удерживать голову. Разместите перед лицом ребенка интересную игрушку, например, неваляшку или яркий мячик с колокольчиком внутри.
Перемещайте игрушки от центра в разные стороны. Делайте это медленно, чтобы малыш успел повернуть голову. Сместив погремушку в сторону «редкого» поворота, сделайте паузу, потрясите погремушку, подождите, пока малыш повернется к ней.
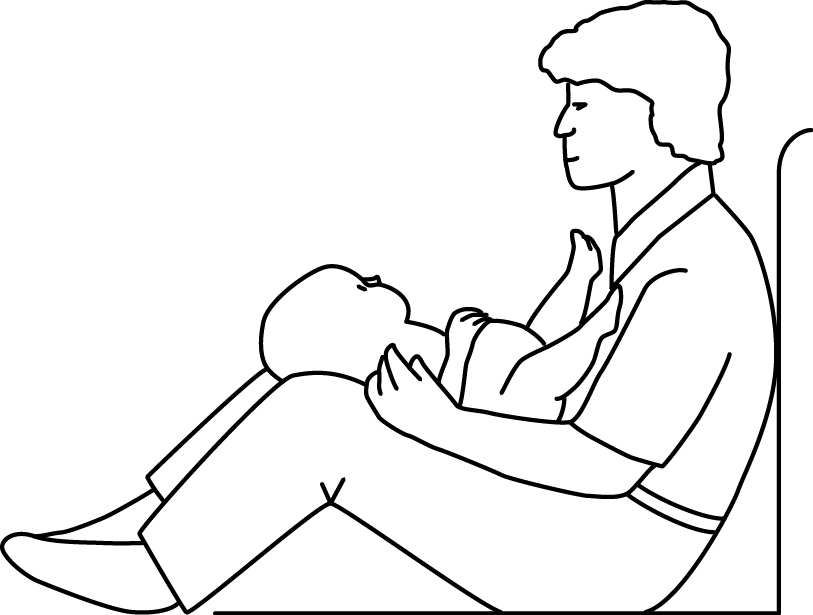
Ношение на руках
Берите ребенка на руки, ходите с ним по комнате. Наблюдайте за тем, что привлекает внимание вашего малыша. Это могут быть блестящие ручки на мебели, яркая наклейка на холодильнике, картина с контрастной рамкой, пропускающие свет шторы. Остановитесь перед предметом, который заинтересовал малыша, дайте ему сосредоточиться на нем, а затем начните медленно поворачиваться так, чтобы ребенок, стараясь не упустить предмет из виду, поворачивал голову в нужную сторону.
Существуют специальные позы при ношении, которые помогут сформировать правильное положение головы ребенка.
Вот некоторые из них – в соответствии с рекомендациями американского информационного ресурса по детской ортопедии и спортивной медицине http://www.orthoseek.com.
Если у ребенка левосторонняя кривошея:
При правосторонней кривошее:
Дополнительная рекомендация
Во время посещения окулиста обратите его внимание на преимущественный поворот головы. Он может быть вызван и разницей в остроте зрения между глазами, амблиопией, косоглазием и другими нарушениями зрения.
Специфическая поза человека, проводящего дни за компьютером или смартфоном – вытянутая вперед и вниз шея, опущенная голова. Такое положение можно наблюдать и у взрослых, и у детей.
Синдром, при котором возникает высокая нагрузка на шейный отдел позвоночника, получил название «компьютерная шея». Данная патология способна негативно влиять на работу всего организма в целом.
Как проявляется и чем опасен синдром «компьютерной шеи»?
Эта поза не является естественной для человека и сильно портит осанку. Со временем возникают боль и дискомфорт, нарушения кровообращения.
Симптомы «компьютерной шеи» можно легко принять за проявления остеохондроза, сосудистой дистонии или невралгии. Заболевание проявляется:
- болью в затылочной части головы, шеи и верхнего плечевого пояса;
- мышечными спазмами, локальным нарушением кровотока, гипоксией;
- головокружением при наклонах и поворотах головы.
Причины возникновения
Голова взрослого человека весит примерно 5 кг. Такой вес держит шея при правильном положении. Если наклонить голову, нагрузка на позвоночник возрастёт до 25 кг. Попытки выпрямиться вызывают дискомфорт – шея привыкает к неправильному положению. При смещении головы вперед в несколько раз увеличивается нагрузка на шейный отдел позвоночника. Постоянная статическая перегрузка приводит к ранним дегенеративным изменениям межпозвонковых дисков, формированию протрузий и грыж, сдавливанию сосудов и нервов шеи, развитию артроза суставов позвоночника.
Последствия «компьютерной шеи»
Повышенная нагрузка на шейный отдел позвоночника может привести к:
- образованию грыж между позвоночными дисками;
- сдавливанию сосудов и нервных окончаний;
- острой боли в шее и головной боли:
- онемению конечностей;
- ограничению подвижности плечевого пояса.
Нужно ли лечить синдром «компьютерной шеи»?
Учитывая неблагоприятные последствия для организма, бороться с недугом следует обязательно.
Указанная информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, прежде всего, необходимо обратиться за консультацией к специалисту.
Наибольшую эффективность при синдроме «компьютерной шеи» демонстрирует методика мануальной терапии в сочетании с лечебной физкультурой и физиотерапевтическими процедурами. Такой комплексный подход позволяет:
- расслабить напряженные мышцы;
- устранить функциональные блоки в позвоночнике;
- восстановить мышечный баланс;
- уменьшить боль, головокружения, скованность мышц;
- снять дискомфорт в верхней части спины из-за привычки неправильно сидеть.
Записаться на прием к мануальному терапевту в медицинский центр «Эммаклиник» можно по телефону либо заполнив форму заявки на сайте.
Кривошея Виды и причины, Лечение кривошеи
Кривошея – это группа заболеваний, которые сходны по клиническим проявлениям, но имеют разные причины. Изменение формы шеи может произойти при поражении любой ее анатомической структуры, но наиболее часто возникает при патологии грудинно-ключично-сосцевидной мышцы. Эта мышца парная, одним концом прикрепляется к сосцевидному отростку черепа за ухом, а другим – к ключице. Ее функция – наклон головы с поворотом, круговые движения головы.
Виды и причины
Кривошея может быть врожденной и приобретенной. Врожденная кривошея появляется во внутриутробном периоде в результате инфекционного заболевания матери или плода, патологии строения таза у матери, неправильного положения плода относительно таза, генетических и хромосомных болезней. Приобретенная кривошея может появиться вследствие патологических родов при травме мышц шеи, вывихе, ишемии, обвитии пуповиной, а может возникнуть в более позднем возрасте вследствие инфекции, травмы, заболеваний нервной системы.
Виды врожденной кривошеи
Идиопатическая кривошея проявляется легким нефиксированным наклоном головы в сторону пораженной грудинно-ключично-сосцевидной мышцы и поворотом в противоположную сторону. Причины развития патологии не выяснены, однако замечено, что она часто развивается у младенцев, чьи матери имели патологическую беременность и осложненные роды. При прощупывании пораженная мышца напряжена, ее форма и длина без изменений. Часто идиопатическая кривошея сочетается с перинатальной энцефалопатией, сегментарной недостаточностью шейного отдела позвоночника.
Миогенная врожденная – возникает вследствие органического поражения грудинно-ключично-сосцевидной мышцы, клинически выражена ее укорочением и уплотнением. Чаще пальпируется округлое уплотнение на границе нижней и средней трети мышцы, или мышца уплотнена равномерно и приобретает вид веретена. Различают раннюю и позднюю форму миогенной кривошеи. Ранняя форма проявляется сразу после рождения, поздняя – на третьей-четвертой неделе жизни. При длительном вынужденном положении головы внутриутробно, или патологии развития мышечных волокон и сухожилий, функция мышцы нарушается и развивается кривошея. Такие условия могут возникнуть при ягодичном предлежании плода, или положении в матке поперек с приведенной к плечу головой. При этом возникает фиброз мышцы, и она становится неэластичной. Голова наклонена к плечу со стороны пораженной мышцы и повернута в противоположную сторону. Любые попытки изменить положение головы приносят ребенку боль. Вынужденное положение приводит к нарушению развития костей и мышц черепа, плечевого пояса, к искривлению позвоночника. Лицо становится асимметричным: на стороне поражения глаз, бровь и ухо опущены ниже, кости уплощены. Кроме односторонней мышечной кривошеи иногда встречается двусторонняя, когда поражены обе грудинно-ключично-сосцевидные мышцы. При этом голова пациента приведена к грудине и движения шеи и головы резко ограничены.
Остеогенная врожденная – возникает в результате патологии шейных позвонков. Болезнь Клиппеля — Фейля проявляется сращением шейных позвонков в монолитный блок, что нарушает подвижность в шейном отделе, или же позвонки не срощены, но их количество меньше нормы, или меньше их размер. Шея значительно короче, чем в норме, деформирована с изгибом в одну сторону. Эта болезнь может сочетаться с другими врожденными пороками скелета, что усугубляет общую клиническую картину. Чаще патологическое строение шеи не приносит болезненных ощущений ребенку, но возможны радикулиты шейного отдела (ущемление нервов), которые плохо поддаются коррекции. Внешний вид ребенка с остеогенной врожденной кривошеей: низко посаженная голова (втянутая в плечи) часто с поворотом в сторону, низкий рост волос на затылке, ограничение подвижности в шейном отделе.
Нейрогенная врожденная кривошея становится следствием развития дистонического синдрома. Синдром проявляется повышенным тонусом скелетных мышц с одной стороны и сниженным тонусом с другой (слева или справа). При этом равноценно напряжение проявляется в верхней и нижней конечности. На стороне поражения ручка сжата в кулачок, ножка согнута. При положении ребенка на животе голова повернута в пораженную сторону, позвоночник приобретает форму дуги. Движения в шейном отделе сохранены в полном объеме.
Артрогенная – как результат ротационного подвывиха атлантоаксиального сочленения. Голова ребенка наклонена к одному плечу и повернута к другому, движения в шейном отделе резко ограничены и болезненны. Может быть как врожденной так и приобретенной.
Виды приобретенной кривошеи
Установочная – возникает в результате закрепления стереотипа положения ребенка лежа в кровати или на руках у взрослого. Органических поражений позвоночника и мышц нет.
Кривошея в результате паралитического косоглазия. Установочное положение головы формируется вследствие фиксирования взгляда, в то время как глазодвигательные мышцы полностью или частично лишены своей функции. Объем движений в шейном отделе не ограничен, прощупывание безболезненно.
Дерматогенная – развивается вследствие рубцовых изменений на коже после травм и ожогов. Рубцы стягивают кожу и вызывают фиксированное положение головы.
Десмогенная – развивается вследствие воспалительных процессов клетчатки и лимфоузлов шеи. Атрофические и рубцовые изменения изменяют положение головы и шеи.
Миогенная – как результат воспаления мышц шеи с последующим их органическим изменением.
Нейрогенная приобретенная – развивается в результате перенесенной нейроинфекции или детского церебрального паралича.
Травматическая костно-суставная – обусловлена переломом тела первого шейного позвонка, атланта. Движения в шейном отделе позвоночника ограничены и очень болезненны. Пальпация затылка и шеи вызывает сильную боль. Ребенок беспокоен, плохо берет грудь. Неврологическое обследование выявляет бульбарный синдром, пирамидную недостаточность. Чаще является приобретенной.
Болезнь Гризеля – подвывих атланта (первого шейного позвонка), вызванный воспалением мягких тканей глотки или зева. Встречается у детей возраста шести-десяти лет. Проявляется неожиданно, выражена наклоном головы к плечу.
Инфекционные заболевания костей позвоночника могут приводить к расплавлению или перелому шейных позвонков. Причиной могут являться остеомиелит, сифилис, туберкулез.
Кривошея в результате злокачественной или доброкачественной опухоли позвоночника.
Истерическая кривошея – неестественный поворот головы, который развивается на фоне истерического психоза.
Лечение кривошеи
Программа лечения врожденной миогенной кривошеи на раннем этапе включает массаж, корректирующие упражнения, физиотерапевтические процедуры. Техника проведения массажа и коррекции будет рассмотрена ниже. Физиотерапия включает тепловые процедуры, электрофорез. Сухое тепло назначают с момента выявления патологии. Электрофорез с йодидом калия и лидазой – на седьмой-девятой неделе жизни.
В случает поздней диагностики, или отсутствия эффекта от консервативного лечения, проводят открытое пересечение головок грудинно-ключично-сосцевидной мышцы. Эта операция довольно несложная, прогноз на выздоровление благоприятный.
При разнице в длине пораженной мышцы и противоположной здоровой больше чем сорок процентов, проводят пластику по ее удлинению.
Оптимальным для проведения операции считается возраст пять лет. После операции от груди до подбородка впереди и от лопаток до затылка сзади накладывают гипсовую повязку. Через месяц повязку меняют на воротник Шанца и назначают физиотерапию, массаж, ЛФК.
Лечение приобретенной миогенной кривошеи аналогично лечению врожденной. У взрослых пациентов чаще применяется хирургический метод, в силу меньшей пластичности костно-мышечной системы.
Врожденная нейрогенная кривошея лечится с помощью препаратов, снижающих тонус мышц и возбудимость нервной системы. Также назначают общий и местный массаж, ЛФК, физиопроцедуры.
Если причиной кривошеи является вывих или травма кости, устраняют эту патологию с помощью ортопедических и хирургических методов. Этих мер обычно бывает достаточно. Если травма существовала длительное время, и произошли органические изменения в мышцах шеи, плеч, позвоночнике, назначают дополнительно консервативное лечение: массаж, ЛФК, электрофорез, электроимпульсную терапию, и т.д.
Кривошея вследствие нейроинфекции корректируется после устранения активного воспаления. Назначают антибиотик, противосудорожные и миорелаксанты. В дальнейшем показано ношение воротника Шанца и ЛФК. При тяжелой форме спазма назначают операцию.
Лечение болезни Клиппеля — Фейля направлено на нормализацию мозгового кровообращения и стимуляцию развития мышц шеи и верхнего пояса конечностей. При радикулитах производят пересечение ущемленных нервов.
Лечение болезни Гризеля. На этапе воспаления применяют антибиотики и противовоспалительные препараты. В дальнейшем вытяжение шеи с помощью петли Глиссона.
Дерматогенные и десмогенные кривошеи подлежат хирургическому лечению. Поврежденные ткани иссекаются и заменяются алло- или ксенотрансплантантами.
Инфекции костей устраняют посредством специфической и неспецифической антибиотикотерапии, после чего проводят хирургическое восстановление костей.
Массаж и корректирующие упражнения при миогенной кривошее у детей до года.
Так как наиболее частой причиной кривошеи является поражение грудинно-ключично-сосцевидной мышцы, и именно эта патология поддается лечению с помощью массажа и гимнастики, то следует особое внимание уделить этой теме.
Массаж малышам лучше проводить руками матери, при этом необходимо ее предварительное обучение. Так как при кривошее страдает не только поврежденная мышца, но и здоровая с противоположной стороны, следует массажировать обе грудинно-ключично-сосцевидные мышцы. Начинают массаж со здоровой стороны, с целью повышения тонуса перерастянутой и ослабленной мышцы. Указательным, средним и безымянным пальцами производят круговые движения без усилия, вдоль мышцы от уха к ключице. После этого переходят к пораженной стороне. Проводят легкие поглаживающие движения вдоль мышцы в направлении от уха к ключице. Второй этап – разглаживание: от уплотнения в обе стороны вдоль мышцы производят движения указательным пальцем вверх, а средним и безымянным вниз. Положение головы при этом должно обеспечить максимально расслабленное состояние грудинно-ключично-сосцевидной мышцы. Следует корректировать продолжительность и интенсивность массажа с состоянием пораженной мышцы: при увеличении напряжения массаж должен быть коротким и щадящим. Цель массажа состоит в усилении кровотока в пораженной мышце и стимуляции восстановительных процессов.
После массажа следует провести корректирующие упражнения. Коррекция направлена на восстановление должной длины пораженной мышцы и придание ей эластичности. Все движения должны быть плавными и легкими, чтобы не допустить усугубление патологии. Положение ребенка – лежа на спине. Сначала фиксируют плечо на стороне поражения в правильном положении, после чего начинают, постепенно покачивая, наклонять голову к здоровому плечу. Когда наклон достиг максимально возможного на этом этапе, осуществляют также постепенно и плавно поворот головы в сторону поражения. В положении максимальной коррекции следует удерживать голову и плечо в течение 15 секунд. Упражнения проводят по 10-15 минут пять раз в день.
Коррекция положением проводится в течение всего дня. Ребенка укладывают относительно источника света так, чтобы был оптимальный наклон-поворот головы. Укладывание на живот с поворотом головы в сторону поражения. Положение на руках у взрослого с оптимальным наклоном-поворотом головы.
Для максимального эффекта и предупреждения осложнений следует строго придерживаться техники и последовательности этапов коррекции. Для закрепления достигнутого эффекта рекомендовано ношение воротника Шанца.
Последствия нелеченой кривошеи
Негативные последствия как врожденной, так и приобретенной кривошеи усиливаются прямо пропорционально времени существования патологии. В детстве стойкий патологический наклон головы приводит к дистрофическим изменениям в мышцах шеи, перерождению мышечной ткани в соединительную. Нарушается развитие лицевого черепа: кости на стороне поражения меньше и уплощены, глазная щель меньше, ушная раковина и бровь опущены, с возрастом лицо становится все более несимметричным.
В шее проходят крупные сосуды, которые осуществляют кровообращение в головном мозге. Длительное их пережатие вынужденным положением шеи приводит к нарушению вначале мозгового оттока крови, что приводит к развитию головных болей по типу мигрени. В дальнейшем сказывается затрудненное поступление в мозг артериальной крови: нарушаются мозговые функции у взрослых (память, внимание), страдает интеллектуальное развитие у детей.
Нарушается функция внешнего дыхания, так как изменяется положение трахеи, отстает в развитии одна часть грудной клетки.
Вследствие деформации грудной клетки нарушается сердечная деятельность.
Развиваются хронические воспаления околоносовых пазух и уха со стороны поражения, как результат нарушенного оттока слизи.
Нарушается речь, развивается косоглазие, снижается зрение, страдает слух.
из сайта медицинский справочник -Книга медика
Лечение кривошеи
Лечение кривошеи включает: лечебный массаж, лечебную, корригирующую гимнастику, лечение положением, физиопроцедуры. Особенное значение при кривошее имеет пассивная корригирующая гимнастика, способствующая удлинению волокон пораженной грудино-ключично-сосцевидной мышцы.
Осторожными приемами, без насилия, медсестра головку ребенка наклоняет в здоровую сторону и одновременно поворачивает лицом в противоположную сторону.
Плечики ребенка должны быть максимально оттянуты книзу и фиксированы к ложу, чтобы препятствовать сближению точек прикрепления грудино-ключично-сосцевидной мышцы. Для получения наибольшего эффекта корригирующие упражнения должны осуществляться двумя лицами: один проводит гимнастику, другой фиксирует плечики и грудную клетку. Должны быть исключены всякие насильственные движения при этом.
В противном случае могут произойти надрывы или даже разрывы мышечных волокон, которые, заканчиваясь рубцеванием, усиливают кривошею. Кроме того, такие манипуляции могут вызывать тяжелые невротические состояния у детей. Лечение положением: ребенок должен лежать на полужестком матрасе без подушки. Иногда под голову кладется сложенная в несколько раз пеленка. Свет, игрушки, общение со взрослым должны быть со стороны кривошеи. Можно укладывать ребенка с помощью резинового кольца, обернутого тканью и положенного под затылок. Укладывать ребенка в корригирующее положение можно и с помощью двух мешочков (размер 20 на 30 см) с песком (солью, крупой), которые помещают по обе стороны головы или со стороны кривошеи (над надплечьем). Это очень эффективная укладка, главным образом в первые месяцы жизни ребенка, когда невозможно у него вызвать активные корригирующие движения головкой. Песок равномерно заполняет пустоты в области шеи, тем самым мягко корректирует правильное положение головки. Обязательное условие — правильное положение всего туловища.
Оно должно быть симметричным, прямым по отношению к голове. Для этого можно положить мешочки или скатать рулончик из одеяла и положить от подмышек до колен ребенка. Такую укладку следует выполнять на 2-3 дневных сна. Ночью лучше оставить ребенка в покое. Медсестра должна быть поблизости от ребенка и следить за его состоянием. Частые срыгивания исключают предлагаемую укладку. Ребенка надо чаще укладывать на бок. На стороне кривошеи под голову кладется высокая подушка. Если ребенок лежит на здоровой стороне, то подушкой не пользуются совсем. Ряд авторов (например, М. В. Алдер) рекомендует пользоваться ватно-марлевыми подушечками, которые прибинтовываются с обеих сторон шеи и завязываются через подмышки противоположных сторон. С трех-четырехнедельного возраста для большей прочности подушки в последнюю вставляется полоска картона, ширина которой равна расстоянию между нижней челюстью и ключицей при правильном положении головки. Что касается ватно-марлевых прокладок, повязок с тягами и различных воротничков, рекомендуемых для удержания головки ребенка в правильном положении, то в них легко наступает сближение точек прикрепления укороченной мышцы благодаря поднятию плеча на стороне пораженной грудино-ключично-сосцевидной мышцы и запрокидыванию головки кзади. Эти движения, к которым ребенок стремится из-за неприятных ощущений в растягиваемой мышце, ничем не тормозятся, что является существенным недостатком указанных приемов. Важно правильно носить ребенка на руках.
Взяв на руки ребенка в вертикальном положении, прижимают его грудью к себе (лицом к себе).
Плечи взрослого и плечи ребенка должны находиться на одном уровне. Поверните голову малыша в больную сторону и фиксируйте это положение своей щекой.
Взять ребенка спиной к себе; своей щекой поверните его голову в больную сторону и слегка наклоните. Носите ребенка на боку больной стороной вниз и придерживайте его голову рукой, приподнимая в здоровую сторону.
Консервативное лечение кривошеи должно быть правильно организовано, с учетом всех особенностей детского организма.
Неправильная организация его неблагоприятно сказывается на общем состоянии ребенка и задерживает исправление кривошеи.
Важно соблюдать определенную последовательность в проведении процедур. Так, массаж и электрофорез целесообразнее проводить в разные дни. Не следует массировать сразу же после электрофореза, так как это способствует выведению ионов йодистого калия.
В отличие от массажа и электрофореза тепловые процедуры и особенно пассивную корригирующую гимнастику необходимо проводить ежедневно; при этом происходит постоянное удлинение волокон укороченной мышцы, увеличение тонуса той же мышцы на противоположной стороне шеи и закрепление достигнутой благодаря лечению коррекции. При особенно тяжелых формах врожденной мышечной кривошеи, когда уплотнение охватывает половину и больше половины грудино-ключично-сосцевидной мышцы, даже рано начатое и правильно проведенное лечение не всегда приводит к устранению деформации. В подобных случаях полного излечения можно добиться только оперативным путем.
Оперативное лечение показано в возрасте после года, но из-за трудности проведения послеоперационного лечения практически операцию следует проводить после трехлетнего возраста.
При оперативном лечении рассекают и иссекают на протяжении не менее 2 см ножки грудино-ключично-сосцевидной мышцы, а также рассекают сморщенные на стороне поражения фасции шеи.
После операции голову фиксируют петлей Глиссона так, чтобы она была наклонена в здоровую сторону и повернута в сторону послеоперационной раны. Петля Глиссона представляет собой специальное приспособление в виде матерчатого ошейника, охватывающего шею, подбородочную и затылочную часть головы. К верхней части петли подвешивают груз, тягу к которому перебрасывают через блок.
В период вытяжения петлей Глиссона противопоказаны движения головой, движения в плечевых суставах, резкие движения ногами. В ряде случаев после операции голову и туловище фиксируют циркулярной гипсовой повязкой, состоящей из гипсового корсета и головодержателя. Повязка удерживает голову в правильном положении, а иногда даже в положении гиперкоррекции.
В постели больному с гипсовой повязкой нужно создать возвышенное положение, для чего под голову подкладывают 2-3 подушки. После снятия гипсовой повязки или/и петли Глиссона голову фиксируют воротником Шанца, изготовленным из пластмассы, и назначают корригирующую гимнастику.
Результаты своевременно начатого лечения кривошеи благоприятны.
Несмотря на удовлетворительный ближайший результат, лечение не должно заканчиваться раньше года. Следует учитывать, что пораженная грудино-ключично-сосковая мышца отстает в росте в сравнении с той же мышцей противоположной стороны. Лечение может считаться законченным лишь в том случае, если имеет место небольшая гиперкоррекция деформации, т. е. тогда, когда к моменту окончания лечения пораженный мускул несколько длиннее здорового.
Наблюдаемая в годовалом или двухлетнем возрасте небольшая гиперкоррекция не должна внушать беспокойства, так как к окончанию роста грудино-ключично-сосковых мышц длина их выравнивается. Лечение должно быть комплексным, систематическим, с обязательным привлечением родителей, т.к именно им необходимо рассказать и показать фиксирующие укладки, положения, способствующие восстановлению функции мышцы.
При выписке из стационара необходимо проконсультировать родителей по поводу ортопедического режима ребенка:
Дома и в школе нужно следить, чтобы дети после оперативного лечения по поводу мышечной кривошеи садились во время игр или занятий за партой таким образом, чтобы голова поворачивалась в сторону кривошеи.
При этом ребенок, отвлекаясь, поворачивает голову в сторону и растягивает укороченную мышцу шеи.
Необходимо научить ребенка спать на боку; сон на стороне кривошеи с обязательным подкладыванием под голову валика или подушки высокой, на здоровой стороне подушку не использовать, т.е если кривошея справа, то сон на правом боку будет с подушкой, на левой — исключить подушку.
Техника операции при кривошее
Ребенка укладывают на операционный стол, подложив валик под лопатки, голова повернута набок. Операцию выполняют под наркозом. Надключичные сечением кожи, m.platysma myoides и фасции обнажают ключичную и стернальной ножки дистального сухожилия грудинно — ключично-сосцевидной мышцы. Поочередно под них подводят зонд Кохера и вскрывают.
Оперировать надо очень осторожно, чтобы не поранить внутренней яремной вены, особенно тогда, когда приходится вскрывать фасциальний футляр мышцы, чтобы легче скорректировать положение головы. Во всех случаях следует пересекать обе ножки сухожилия, а не одну.
У девушек, чтобы не образовывать рубца над ключицей, пересекают проксимальное сухожилие у сосцевидного отростка. Здесь тоже необходима осторожность, так как недалеко проходят наружная яремная вена, n.accesorius и n.facialis. Поэтому следует медленно отделить мышцу и вскрыть сухожилие на 1 см ниже верхушки сосцевидного отростка. Во время операции при кривошее корректируют положение головы, проводят гемостаз и зашивают рану. После тенотомии скорректировано положение головы фиксируют гипсовой торако — краниальной повязкой.
Эту повязку накладывают в сидячем положении ребенка, и бывает трудно должным зафиксировать степень достигнутой коррекции при выходе ребенка из наркоза. Поэтому после операции на 2-3 дня накладывают извлечения петлей Глиссона, а затем гипсовую повязку. Если требуется повторная коррекция, тогда рассекают повязку вокруг шеи ( при необходимости с образованием клиньями ), увеличивают наклон головы и загипсовывают участок сечения бинтом. При необходимости коррекцию можно повторить через три-четыре дня.
Такие же манипуляции проводят и в повязке по Матцену, однако эта повязка менее стабильна и не очень выгодна, когда ребенок лежит. За время пребывания в гипсовой повязке в месте вскрытия сухожилий гематома рубцуется, а рубец уплотняется. Гипсовую повязку снимают через 4-5 недель и начинают восстановительное лечение.
Назначают массаж мышц шеи, корректирующую ЛФК при кривошее, тепловые процедуры и корректирующий воротничок. Иногда применяют коррекционное вытяжение позвоночника петлей Глиссона. Важно научить ребенка правильно держать голову.
Послеоперационное консервативное лечение проводят в течение 2-2,5 месяцев.
Рецидивы кривошеи возникают только у тех больных, у которых не пересекли обеих ножек сухожилия и рубцовых сращений либо не провели надлежащего гемостаза.
Говоря об операции при кривошее, следует упомянуть о пластическом продолжении грудино — ключично- сосковидной мышцы, когда-то разработаннлй Иосиеги. Операция заключалась в разъединении обеих ножек мышцы, а затем в отсечением у ключицы ключичной ножки и отсечение у мышцы стернальной ножки.
После установки головы в гиперкоррекции концы ножек дистального сухожилия сшивали между собой.
Этой операции при кривошее сегодня никто не проводит, как и операции, предложенной Микуличем, — резекции части патологически измененного мышцы. Как уже было сказано, если ребенка не лечить или не придерживаться рекомендаций ортопеда, то возникает костная кривошея, асимметрия лица и » сколиоз » черепа, которые являются необратимыми и остаются на всю жизнь.
Вернуться назад