Вросший ноготь: причины, симптомы, диагностика и лечение
Онихокриптозом называют врастание части ногтевой пластины в ткань ногтевого валика (если точно, боковой край). Чаще всего вросший ноготь обнаруживается на большом пальце ноги.
Появляются воспалительный процесс, отек, краснота и болезненные ощущения. Нередко только боль заставляет к врачу обратиться, когда уже терпеть невозможно и происходит нагноение. Из-за этого проблема становится хронической. По статистике хронический онихокриптоз приобретает половина пациентов.
Почему ноготь может врастать
Причины разные и условно делятся на внешние факторы и заболевания.
Внешние причины
- Незнание и несоблюдение правил проведения педикюра.
Основная причина развития онихокриптоза — именно неумение обращаться с маникюрными ножницами и неаккуратность при обрезании ногтей. Можно случайно срезать уголок, оставить заусеницу либо острый край, потереть краем ножниц кожу вокруг, подстричь ноготь слишком коротко. Все это опасно и в большинстве случаев провоцирует врастание.
- Слишком большая нагрузка на ноги.
- Неудобная (не вашего размера) и узкая обувь (включая узкий нос).
Заболевания
- Вальгусные стопы и плоскостопие. Стопа деформируется, и из-за давления второго пальца искривляется большой.
- Беременность и послеродовой период. Врастать ноготь у женщин способен как на поздник сроках беременности, так и при лактации или через полтора-два месяца после родов.
- Болезни, связанные с неправильным питанием ногтевой пластины. Среди них сахарный диабет, заболевания сосудов и сердца, всевозможные эндокринные патологии и ожирение.
- Проведение лучевой или химической терапии при онкологии.
- Грибок. Из-за него ноготь утолщается, теряет прежнюю форму и врастает в околоногтевой валик.
- Излишек в подногтевой подушке мягкой ткани. Обычно врожденная патология.
- Отморожения либо механические повреждения пальцев.
- Болезни кожи, провоцирующие деформацию ногтей, — бородавки либо же псориаз, лишай и др.
Какие симптомы говорят об онихокриптозе
Основных признаков пять, некоторые напрямую говорят об определенной стадии заболевания:
- Постоянная боль у ногтя, которая становится особенно сильной, если надеваете не домашнюю обувь и ходите.
- Краснота, припухлость, болезненная пульсация и гнойные выделения. Это свидетельство того, что внутрь занесена инфекция.
- Язвочки. Возникают, как правило, при травмах.
- Избыточный рост тканей вокруг ногтя, напоминающий по виду сырое мясо.
- Деформирование, уменьшение в длину и увеличение плотности пластины, появляется гной, мягкие ткани огрубевают. Все это характерно для уже затяжной болезни.
Диагностика
Как только заподозрили врастание ногтя, обязательно обращайтесь к специалисту по заболеваниям стоп либо хирургу.
Врачи попросят пройти несколько простых лабораторных исследований, чтобы максимально точно поставить диагноз. Это анализы крови:
- Общий. Помогает понять, на какой стадии воспаление.
- На глюкозу. Чтобы исключить наличие сахарного диабета.
Если у вас грибок, покажитесь дерматологу и придерживайтесь комплексной схемы лечения. Одного метода явно будет недостаточно. Появились осложнения? Тогда без дополнительной диагностики не обойтись.
Хирург непременно скажет сделать рентгенографию стопы, с ее помощью на кости обнаруживают нагноения и на пальце можно рассмотреть костный вырост (остеофит).
Если онихокриптоз у ребенка
Описанные ниже домашние средства можно и не пробовать, поскольку у детей все протекает серьезнее, им сложно выносить боль, труднее понять, что именно беспокоит. Сразу берите талончик к хирургу или записывайтесь к специалистам частных клиник.
Лечение в домашних условиях
Лечение в домашних условиях возможно только на начальных стадиях онихокриптоза или с целью профилактики, и требует соблюдения определенных условий:
- нужно носить только свободную обувь;
- соблюдать гигиенические правила;
- правильно стричь ногти;
- дважды в день менять носки.
Из домашних способов избавления от вросшего ногтя можно назвать шесть. Коротко опишем их ниже.
Прием нестероидных противовоспалительных препаратов
Показан при сильных болевых ощущениях. Нужно придерживаться инструкции и в целом не злоупотреблять таблетками. Использовать можно Нимесулид, Парацетамол, Ибупрофен и другие препараты из группы.
Дезинфицирующие ванночки
Для хорошего эффекта делают дважды-четырежды в день, регулярно. Растворяют в воде либо пищевую соду, либо раствор марганцовки, либо соль морскую. Ванночки размягчают ткань и помогают аккуратно удалить ноготь. Если это получается сделать, не забудьте потом протереть обработанные места йодом.
Компресс из лекарственных средств
Предназначен для снятия воспаления. Готовится из 10 миллилитров димексида, 20 — воды, 1 миллилитра дексаметазона и 1 ампулы анальгина. В растворе смачивают марлевый тампон, прикладывают к пальцу, накрывают целлофаном, забинтовывают и надевают поверх носок. Держат ночь, делают процедуру три-четыре дня. Если за указанное время не проходит, срочно к доктору.
Кипяток
Применяется исключительно в начале заболевания, не при абсцессе. Отекший, воспаленный палец на пару секунд помещают в очень горячую воду и достают обратно. Повторяют на протяжении минут 10-20. Должно получиться около 20-30 раз.
Раствор хлоргексидина
Смачивают им стерильный бинт и прикладывают в область между кожным валиком и ногтем. Как только высохнет, снова «сдабривайте» антисептиком. Ежедневно слегка продвигают бинт вперед, чтобы освободить ноготь.
Вертикальная бороздка
Она делается на роговом слое вросшего ногтя пилочкой для ногтей. Позволяет при затягивании поднять край проблемного участка.
Неплохо зарекомендовали себя в консервативном лечении и специальные лекарственные препараты: растворы и мази.
Уродерм
Главное действующее вещество — карбамид (мочевина), смягчающая ноготь и ткани и позволяющая легче производить обрезку. Наносить нужно на сухой палец, заправляя мазь лопаточкой между ногтевым краем и околоногтевым валиком. После процедуры надевают носки. Продолжительность — 3-4 дня, дальше пробуют состричь ноготь.
Мазь Вишневского
Показана при инфекциях. Состоит из березового дегтя, касторового масла, ксероформа. Наносить следует под повязку на ночь, с утра снимать. Срезать ноготь можно, если он вышел из-под валика.
Ноктинорм
Размягчает, избавляет от воспалительных и болевых симптомов. В нем экстракты маклеи и солодки, пальмовое масло, плюс горофит зверобоя, вазелин. Сначала ноги распаривают, а после на валик и всю пластину наносят бальзам. Достаточно одного-двух раз за день.
Ихтиоловая мазь
Помогает справиться с воспалением, болезненными ощущениями, бактериями и раздражением. Содержит ихтаммол и вазелин. С мазью делают «ночную» повязку, чтобы уже утром можно было ноготь остричь.
Хирургические методы
- Лазерное прижигание
Обычно к этой процедуре прибегают, если ноготь врос на уровне кутикулы. Относится к высокотехнологичным и позволяет добиться стойкой ремиссии. С помощью лазерного пучка выжигается часть проблемного ногтя и ростковые клетки, удаляются грануляции и воспалившаяся ткань. - Резекция ногтевой пластины либо вросшего края
Хирургическое вмешательство, выполняемое под местной анестезией. При нагноении в большинстве случаев приходится всю ногтевую пластину снимать, новая появляется примерно через девяносто дней. Методика не дает долгосрочного результата, часто уже спустя четыре месяца люди снова могут столкнуться с признаками онихокриптоза. Избежать риска заболевания дают профилактические мероприятия: чтобы ногтевой валик с пластиной не соприкасался, по боковой поверхности пальца удаляют часть кожи, вдобавок избавляются от грануляций. - Радиоволновое удаление
Эту методику считают щадящей. Операция в очень редких случаях провоцирует осложнения и какие-либо рецидивы. Положительной особенностью является и отсутствие следов вмешательства (шрамов, швов). Процедура состоит из устранения вросшей части и обработки ростковой, матричной зон.
Как вести себя после хирургического вмешательства
Резекция — довольно серьезная операция, требующая длительного восстановления. Поначалу обработанный участок будет болеть. Полное заживление происходит в течение месяца, и все время требуется контроль: максимально оберегать ногтевое ложе от попадания инфекции. Еще прибегают к таким мерам:
- Три-пять дней обрабатывают прооперированное место антисептическими средствами, например, перекисью водорода или хлоргексидином, используют антибактериальные мази (Гентаксан, Левомеколь и др.), стерильными материалами перевязывают палец. Дальше перевязка через день.
- В первые дни желательно вообще не наступать на ногу, а дальше придерживаться щадящего режима и избегать нагрузок.
- Если сильно беспокоят неприятные ощущения, можно принимать обезболивающие.
- Обувь разрешается только широкая, чтобы материалы не соприкасались с больным пальцем.
Ультрасовременные безоперационные и безопасные методы
Это оптимальное решение, поскольку проводится под контролем специалистов с использованием новейшего оборудования. Быстро и безопасно.
Подофикс (Podofix)
Подофикс — Это безоперационное лечение вросших ногтей, разработанное немецкими специалистами. Для коррекции используются небольшие скобы-пластины на ноготь, которые вполне можно покрыть лаком. Они практически незаметны, не вызывают дискомфорта, не требуют отказа от активного образа жизни. Эта скоба на клеевой основе показана и при стержневых мозолях, гипергрануляции, закручиваемости ногтей, в косметических целях.
Узнать подробнее и цена
- Комбипед (Combiped)
Комбинированная методика, конструкция сочетает в себе пластины Подофикс и скобы ЗТО (металлическая скоба и приклеивающая пластмассовая площадка). Легко устанавливается, выпрямляет ноготь, снимает болевой синдром.
Полное описание метода и цена
Возможные негативные последствия, если не начать своевременное лечение
- Абсцесс пальца
Гнойный процесс с покраснением и отеком. - Гангрена пальца
Почернение и отмирание тканей. Процесс необратимый. - Лимфаденит/лимфангит
Инфекция по лимфатическим сосудам перемещается к соседним лимфатическим узлам. - Остеомиелит
Абсцесс запущенный. Воспаление распространяется уже и на кость.
Как не допустить врастания ногтя
Прежде всего, освоить азы педикюра. Правил не так много, вот главные:
- Делайте теплую ванночку для ног, чтобы ногти смягчились.
- Стригите прямо, закруглять не надо.
- Используйте мягкую пилочку для обработки кончиков и краев ногтей, не торопитесь, тщательно и спокойно все выполняйте.
- Не пытайтесь подстричь больше, чем требуется: длина свободного края должна составлять два-три миллиметра.
- Грязь и лишняя кожа удаляются ватой/бинтом/марлей, но никак не ножницами.
- Можно также купить специальные жидкости, смягчающие кожу, уменьшающие процесс затвердевания и снижающие риск врастания.
- Желательно носить обувь по размеру и избегать высоких каблуков (максимум 4 сантиметра). При патологиях обязательно применение ортопедической продукции. Регулярно меняйте носки и мойте ноги, вовремя и правильно лечите грибок.
- А еще худейте, чтобы лишний вес не давал нагрузку.
Фото вросшего ногтя до / после, симптомы, последствия, лечение

Услуги медицинского педикюра в салоне Ирис
Combiped: лечение вросшего ногтя без операций
Похожие статьи
Что делать с вросшим ногтем
16 марта 2022
4646 просмотров
Вросший ноготь встречается у 2,5–5% людей. Им страдают двое из десяти тех, кто обращается к врачу из-за проблем со стопами. Обычно его легко вылечить дома, но в некоторых случаях лучше обратиться к врачу.
Ноготь врастает из-за неправильной стрижки и тесной обуви
Вросший ноготь возникает, когда край ногтя вдавливается в кожу и продолжает расти. Это травмирует ткани пальца и вызывает боль. Может развиться на любом пальце, но чаще на первом пальце стопы.
Ноготь может глубоко уйти под кожу по следующим причинам:
- слишком короткая стрижка ногтей и срезание их углов;
- тесная обувь с узким носком;
- травма пальца;
- потливость стоп;
- отеки стоп, например при хронической сердечной недостаточности;
- сахарный диабет;
- изогнутая форма ногтя;
- избыточный вес.
Когда в ранку попадают бактерии, развивается воспаление: палец опухает, краснеет и болит. Воспаленный участок мокнет и гноится. Если вросший ноготь не лечить, инфекция распространяется на другие участки пальца.
Как лечить вросший ноготь дома
Легче всего лечить вросший ноготь, когда выраженного воспаления еще нет и ткани вокруг него не нагноились. В таком случае можно справиться с проблемой дома.
Вот что можно сделать, чтобы ноготь вынырнул назад и не пришлось показывать его врачу:
- замачивать его в теплых ванночках с мылом или солью для ванн несколько раз в день;
- после ванночки обработать кожу у вросшего ногтя раствором антисептика, например перекисью водорода;
- после замачивания массировать кожу пальца, чтобы сдвинуть ее с края ногтя и улучшить приток крови к этой области — это ускорит процесс заживления;
- держать ноги сухими;
- носить просторную обувь или обувь с открытыми носками.
Если через 2–3 дня не становится лучше или появились признаки воспаления — краснота, отек, усиление боли, выделение гноя, — нужно обратиться к врачу.
Вросший ноготь лечит подолог — специалист по лечению болезней стоп. Если такого специалиста не получается найти, можно обратиться к хирургу или ортопеду.
Врач может предложить:
- наложение специального приспособления на ноготь, чтобы он не врастал;
- удаление части ногтя;
- полное удаление ногтя.
Чаще всего удаляют боковую часть ногтя. Это занимает меньше получаса. Врач обезболивает палец уколом анестетика. Затем отделяет край ногтя от его ложа, разрезает ноготь по всей длине и удаляет его боковую часть.
Для того чтобы врастание не повторялось, зону роста ногтя прижигают электродом или химическим веществом, например фенолом.
Один — два дня после операции палец лучше не нагружать и держать на возвышении. Через два дня после операции можно ходить как обычно. Небольшие выделения из ранки могут продолжаться до двух недель.
Что не помогает
Следующие действия не помогут справиться с проблемой или увеличат риск инфекции:
- надрезы на ногте — это не сделает их менее изогнутыми;
- повторное подрезание края ногтя — это способствует повторному врастанию;
- подкладывание ваты или вощеной зубной нити под ноготь — это не облегчит боль, но создаст условия для размножения бактерий и приведет к инфекции;
- мазь с антибиотиком — она не поможет, если палец уже воспалился. А если воспаления нет, достаточно простой гигиены.
Что делать, чтобы ноготь не врастал
Чтобы ногти не врастали, нужно:
- стричь их по прямой линии, не закругляя края и не слишком коротко; легче делать это после ванны;
- носить удобную обувь по размеру ноги — давление на пальцы провоцирует врастание ногтя;
- избегать травмы пальцев ног — во время игры в футбол или при большой нагрузке на стопы носить специальную обувь;
- регулярно делать профессиональный педикюр, если трудно ухаживать за ногами самостоятельно.
При диабете и болезнях с нарушением кровообращения в ногах нужно осматривать стопы каждый день, чтобы вовремя заметить изменения.
Что в итоге
Вросший ноготь причиняет боль, но чаще всего его можно вылечить дома теплыми ванночками. Для того чтобы проблема не повторялась, носите удобную обувь и не подстригайте уголки ногтя.
Как вы оцениваете статью?
Комментарии (0)
Что такое вросший ноготь?
При этом заболевании происходит врастание ногтевой пластинки в околоногтевой валик. Чаще всего поражению подвергается большой палец ноги. Заболевание начинается с какого-либо «провоцирующего» момента – травмы при педикюре, ушибе, ношении узкой обуви и др. Возникает отек валика, он плотнее прижимается к ногтевой пластинке и немного травмируется ей (возникает ссадина, микротрещина). Это, в свою очередь, вызывает усиление отека, появление боли. Почти сразу присоединяется инфекция – в ранку внедряются микроорганизмы. Воспалительные явления постепенно прогрессируют – в области околоногтевого валика появляется покраснение, нарастают боль и отек. Между ногтем и валиком начинает выделяться гной, позднее там же появляются гипергрануляции (т.н. «дикое мясо»). До присоединения инфекции врастание ногтя еще может остановить лечение в домашних условиях – оно будет описано ниже. При нагноении, а особенно при появлении «дикого мяса» консервативное лечение всегда неэффективно, оно может приносить лишь кратковременное уменьшение симптомов. Радикально может помочь только хирургическое вмешательство.
Причины врастания – почему это происходит
Чаще всего вросший ноготь (синоним – онихокриптоз) является итогом совокупности нескольких причин.
- Травма – может быть получена при педикюре (даже неудачный отрыв небольшого заусенца может вызвать отек валика, а это спровоцирует врастание), прямая травма (удар, ушиб).
- Ношение тесной, неудобной обуви, особенно с узким «носом» и высоким каблуком.
- Крупный (врожденно) околоногтевой валик – одна из серьезных причин, которая, несмотря на многочисленные операции, может вызывать повторные врастания (рецидивы). Решить проблему помогает пластика околоногтевого валика – будет описана ниже.
- Плоскостопие – при отклонении первого пальца кнаружи наблюдается избыточное давление на валик со стороны второго пальца.
- Беременность и послеродовой период – по статистике в это время увеличивается вероятность врастания, по-видимому, это связано с временным изменением осанки и установок стопы.
- Грибковые поражения ногтей – деформируют ноготь и увеличивают риски заболевания.
Непосредственной причиной вросшего ногтя может стать как один из предрасполагающих факторов, так и их сочетание.
Симптомы
Диагностика вросшего ногтя обычно не представляет сложностей. Основной симптом – боль в области околоногтевого валика, сначала при надавливании, а затем и в покое. Быстро присоединяются отек и покраснение. Между валиком и ногтем вскоре начинает выделяться гной. Покраснение нарастает, на фоне применения различных средств может временно уменьшаться, но почти всегда процесс приобретает хронический характер и может длиться месяцами. Для хронизации заболевания характерно появление гипергрануляций («дикого мяса»). В очень редких и запущенных случаях возможен переход воспаления на кость фаланги – остеомиелит.
В общем состоянии пациента изменений обычно не наблюдается. В анализе крови возможно небольшое увеличение количества лейкоцитов при остром воспалении и повышение СОЭ. При длительном врастании необходимо выполнение рентенографии пальца для исключения вовлечения в процесс кости фаланги – остеомиелита.
Методы лечения
Лечение вросшего ногтя на большом пальце ноги проводится разными методами. Основным и самым надежным методом является хирургическое вмешательство. Операция на больших пальцах проводится амбулаторно, госпитализация не требуется. Существует несколько модификаций операций, в т.ч. с применением радиоволны и лазера. Какую именно операцию выполнить данному пациенту, решает врач, в зависимости от конкретной ситуации.
Анестезия при операциях на вросшем ногте всегда проводниковая – в основание пальца с двух сторон под кожу вводится небольшое количество анестетика, после чего необходимо подождать 5 – 10 минут, и наступает полная анестезия пальца. При этом виде анестезии операция совершенно безболезненна в 100% случаев.
Рассмотрим основные виды операций. Все они решают вопрос, как убрать вросший ноготь на ноге.
Краевая резекция ногтевой пластинки с применением радиоволны или лазера.
Этот метод является наиболее распространенным, малотравматичным и надежным, заключается в удалении врастающего края ногтя (1 – 2 мм), обработки фрагмента ростковой зоны радиоволной или лазером, удалении гнойных тканей по краю околоногтевого валика. Следует отметить, что принципиальной разницы между радиоволновым и лазерным воздействием нет, оба этих прибора обеспечивают надежное разрушение нужного фрагмента ростковой зоны при минимальном повреждении соседних тканей.
Преимущества метода
- Малая травматичность.
- Быстрая реабилитация – болевой синдром после операции выражен мало, нормально ходить можно уже на следующий день, рана заживает за 5 – 7 дней.
- Низкая вероятность рецидива – за счет обработки фрагмента ростковой зоны радиоволной или лазером, ноготь с пораженного края растет меньше, уменьшается вероятность повторного врастания.
Недостатки метода
- Не удаляется избыточный околоногтевой валик при его наличии.
- Применим не во всех учреждениях (требуется наличие в операционной радиоволновой или лазерной установки).
При отсутствии в распоряжении хирурга радиоволнового или лазерного прибора выскабливание фрагмента ростковой зоны можно произвести при помощи хирургического инструмента (ложка Фолькмана), но это уменьшает надежность результата.
Краевая резекция ногтевой пластинки с пластикой околоногтевого валика по Шмидену
Метод однозначно показан пациентам с избыточным околоногтевым валиком. Если оставить такой валик, то при всех остальных видах операций он все равно будет являться причиной рецидива. Относительное показание – многократные рецидивы после других вмешательств.
Техника операции: выполняется обычная краевая резекция с применением радиоволны или лазера, которая дополняется клиновидым иссечением околоногтевого валика с закрытием дефекта швами. Швы снимают на 7 – 8 сутки, после чего наступает выздоровление. Рецидивы после операции Шмидена крайне редки.
Преимущества метода
- Практически 100% гарантия от рецидива.
- Быстрая реабилитация – швы снимают на 7 – 8 сутки, к этому времени рана полностью заживает.
- Может эффективно применяться даже при самых «запущенных» ситуациях.
Недостатки метода
- Более выраженный болевой синдром 2 – 3 дня после операции (впрочем, боли хорошо снимаются анальгетиками).
Полное удаление ногтевой пластины
В настоящее время этот метод практически не применяется в связи с высокой травматичностью, длительным заживлением раны и отрастанием ногтя, высокой вероятностью рецидива. Применение его возможно в исключительных случаях, по рекомендации дерматолога (миколога), когда ноготь сильно поражен грибком и почти полностью отслоен от ложа, т.е. сохранять его не имеет смысла, а лучше удалить полностью.
Другие методы лечения
Самостоятельное лечение в домашних условиях и народными средствами
Такое лечение допустимо лишь в самых начальных проявлениях врастания, когда имеется лишь небольшая болезненность и отек валика. При нагноении, а тем более, при появлении «дикого мяса», лечение в домашних условиях неэффективно, может принести временное облегчение, но все симптомы вскоре вернутся. В этих случаях нужна операция.
Из «домашних» методов можно порекомендовать полуспиртовые повязки с мазью «левомеколь». На область воспаления накладывают полоску мази «левомеколь», после чего палец оборачивают марлевой салфеткой, пропитанной водкой и фиксируют ее обычным бинтом. Время ношения повязки – до полного высыхания. Можно накладывать два раза в день – утром и на ночь. Если в течение 2-3 дней симптомы не исчезли – нужно обратиться к врачу, который установит, как лечить правильно данное состояние.
Следует предостеречь от использования таких методов, как применение алоэ, чистотела. Эти средства, как и многие похожие на них могут вызывать сильное местное раздражение тканей, и, тем самым, вызвать прогрессирование воспаления. К тому же не исключена аллергическая реакция. Мазь Вишневского создает благоприятные условия для развития микрофлоры, поэтому также не рекомендуется к применению.
Практика показывает, что чаще всего после длительного применения всевозможных «домашних» и «народных» методов, пациенты все равно попадают на операцию, но уже в более «запущенном» состоянии.
Консервативные методы лечения
В основном применяются при неосложненном вросшем ногте, когда нет выраженного нагноения, стойкой инвазии ногтевой пластинки в ткани околоногтевого валика. Известно множество методов консервативного лечения – тампонада, наложение корректирующих устройств (пластиковых металлических, клеящихся на ноготь, в виде одно- и двухсторонних скоб и др.). Во многих случаях лечение всеми этими методами бывает довольно эффективно. Есть и недостатки. К основным из них можно отнести следующие:
- Длительность лечения – на коррекцию ногтя скобами уходят недели, а иногда и месяцы, при этом результат на 100% не гарантируется, и не исключено, что в итоге все равно потребуется операция по удалению вросшего ногтя.
- Высокая стоимость. Сами по себе корректирующие устройства не очень дорогие, но за ними нужно постоянно наблюдать, что требует неоднократных визитов к специалисту, и, по совокупности стоит недешево.
- Присутствие, заметность скобы на ноге (а ее нужно носить довольно долго и можно убрать только по окончании курса лечения).
- Хорошего эффекта можно достичь, только если лечение проводит опытный специалист-подолог, таких специалистов немного, хотя берутся лечить этими методами многие, зачастую не владея должным образом методикой.
Методы профилактики
Для профилактики вросшего ногтя нужно соблюдать несколько правил, которые в большинстве случаев помогают избежать проблем.
Во-первых, нужно носить удобную обувь не с узким носком, каблук дожжен быть высотой не более 4 см.
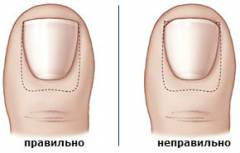
Во-вторых, необходимо правильно подстригать ноготь – край ногтя должен «выйти» из валика, и только потом можно его закруглять. Таким образом, на валик будет приходиться давление не «угла», а «плоскости», что уменьшит вероятность врастания.
В-третьих, при наличии плоскостопия нужно носить специальные ортопедические стельки.
В-четвертых, при наличии грибка ногтей, его нужно вылечить у дерматолога или миколога.
Где удалить?
Для решения проблемы необходимо обратиться к хирургу. Только этот специалист может избавить от вросшего ногтя. При выборе специалиста нужно руководствоваться его опытом, стажем работы. Полезно будет почитать отзывы о нем других пациентов (их всегда можно найти в интернете). Большое количество негативных отзывов, а также отсутствие отзывов должно насторожить. В клинике, где работает доктор, должна быть необходимая аппаратура для радиоволнового или лазерного удаления. Врач должен иметь достаточный опыт работы на этих аппаратах, т.к. при недостаточном воздействии радиоволны или лазера может быть рецидив, а при избыточном возможно повреждение соседних участков ростковой зоны, что вызовет стойкую деформацию всего ногтя. Хирург, также, должен уметь делать пластику околоногтевого валика, чтобы применить этот метод при наличии соответствующих показаний.

Доктор Ельшанский Игорь Витальевич имеет стаж работы хирургом с 1993 года, к.м.н., занимается лечением вросшего ногтя более 20 лет, владеет всеми методами лечения и модификациями операций. В клинике имеется радиоволновой прибор, есть все условия для диагностики и лечения вросшего ногтя на любых стадиях заболевания.
Все наши видео по вросшему ногтю — https://www.youtube.com/playlist?list=PLP8p3HIB4FTJprjiZKvJ6e_oY2pcnHL6u
Вросший ноготь – это патологический процесс, при котором край ногтя прорастает в кожу, образуя ранку, куда проникают бактерии, вызывая воспаление. Патология сначала проявляется болью в месте поражения, а затем причиняет всё большие мучения.
Проблема под микроскопом
Чаще всего заболеванию подвержены ногти больших пальцев ног, иногда вросший ноготь появляется и на пальцах рук. Во втором случае, больные отмечают не такую интенсивную боль, как на ноге, поскольку руки подвергаются меньшим нагрузкам и давлению, но все же довольно ощутимую.
Вросший ноготь причиняет больному большие страдания, и вполне понятно его желание избавиться от этой боли. Но прежде, чем начать лечение, необходимо знать причину возникновения болезни и предрасполагающие факторы.
Причины врастаем ногтя
Причины врастания ногтя на пальце ноги разнообразны:
- Тесная обувь. Особенно опасны узкий носок, высокий каблук, недостаточный размер. Такая обувь сдавливает пальцы , поэтому ногти меняют форму и врастают. Сначала появляется легкий дискомфорт у края ногтя, затем усиливается боль, которая не проходит даже тогда, когда туфли разносятся.
- Обувь из искусственных материалов. В такой обуви ноги потеют и постоянно влажные, что очень нравится грибку и другим видам инфекции. Резиновая подошва не дает циркулировать воздуху вокруг стопы, кожа становится дряблой и легко подвергается врастанию.
- Увеличение массы тела, например, у беременных. Резкая прибавка в весе способствует врастанию ногтей, так как с лишними килограммами усиливается давление на стопы, ногтевые валики становятся крупными и дряблыми, в результате чего ноготь врастает.
- Травмы стоп. Опасны травмы, при которых ногти меняют форму.
- Грибковые заболевания. Под воздействием грибка ногти становятся толще и легко врастают в кожу.
Существуют и не зависящие от больного причины — наследственная и врожденная аномалии строения ногтя и околоногтевых валиков.
Также онихокриптоз может стать следствием болезней эндокринной системы. Например, сахарный диабет, вызывает деформацию и утолщение ногтей, что приводит к проникновению боковых границ ногтя в кожу.
Симптомы вросшего ногтя
Если вы все еще сомневаетесь, касается ли разговор о данной проблеме именно вас, проанализируйте самочувствие и проверьте — нет ли у вас нижеперечисленных симптомов.
- Дискомфорт, а позже боль около ногтя.
- Легкое покраснение бокового валика кожи.
- Отек бокового валика – этот симптом невозможно игнорировать, ходьба в обуви становится пыткой.
- Повышение температуры пальца.
- Болезненое и неправильное сгибание пальца.
- Вросший ноготь начинает гноиться, вся ногтевая фаланга или весь палец становится красным и отечным, увеличивается в размере, обувь надеть невозможно.
Далее развивается грануляция. Если вовремя не начать лечение, то следующая стадия — появление так называемого «дикого мяса». Боль не проходит даже босиком и в состоянии покоя. Вросший ноготь всегда сопровождается воспалением.
Профилактика появления вросшего ногтя
Если вы не обнаружили тревожных симптомов — самое время заняться профилактикой вросшего ногтя. Чтобы обезопасить себя от этого заболевания, прежде всего обратите внимание на обувь. Замените тесные туфли на более мягкие и свободные, чтобы в области пальцев не чувствовалось сдавливание.
Старайтесь обрезать ногти не глубоко вниз, а плавной, немного изогнутой линей. И уж тем более, не повреждайте при педикюре кожу в уголках ногтей.
Своевременно лечите грибковые заболевания кожи и ногтей и избегайте накапливания лишнего веса.
Стадии вросшего ногтя
Различают 5 стадий заболевания:
| Стадия | Изменения |
| I | Внешних изменений около ногтя нет, только дискомфорт или легкая болезненность при давлении. |
| II | Около ногтя появляются покраснение, легкий отек, болезненность усиливается. |
| III | Боковой валик красный, отек и боль увеличиваются, появляется гной. |
| IV | Боковой валик, а может, и вся ногтевая фаланга красные, могут быть сильно отечными, горячими, появляются боль даже при легком касании и грануляция («дикое мясо»). |
| V | Осложнения. |
Весьма распространенное мнение — “само пройдет”, в случае с вросшим ногтем категорически неприемлемо, так как заболевание чревато тяжелыми осложнениями.
Последствия заболевания
Последствия вросшего ногтя могут быть печальными, вплоть до ампутации ногтевой фаланги, пальца или части стопы, если не позаботиться о себе вовремя.
Если не начать лечение, вросший ноготь будет продолжать все больше травмировать кожу, не давая ране заживать. Нагноение вросшего ногтя увеличивается в диаметре и в глубину. Происходит поражение ростковой зоны ногтя. Бактериальная инфекция распространяется все глубже в палец и поражает кость и сустав. Развивается остеомиелит, требующий срочного вмешательства хирургов, чтобы не лишиться пальца вовсе. Особенно опасна патология врастания ногтя для больных сахарным диабетом. В группе риска также те, у кого снижен уровень иммунитета.
Выбираем тактику лечения
Вросший ноготь, требует пристального внимания со стороны пациента и расширенного осмотра ногтей и стоп подологом для выбора необходимого лечения, чтобы устранить заболевание и не дать почвы для рецидивов. Лечение вросшего ногтя может быть хирургическим и консервативным. При этом следует помнить, что избавляться необходимо прежде всего от причины, которая привела к образованию вросшего ногтя, а уж затем от самого заболевания.
Хирургические методы
При хирургическом лечении пораженный ноготь либо его часть вместе с корнем ногтя и тканями, затронутыми воспалением, удаляется полностью с целью исключения возможности роста ногтя, а следовательно, и его врастания.
В реальности у многих через некоторое время проблема возникает вновь. Несмотря на выполненную резекцию (удаление боковой части ногтя), вросший ноготь вновь дает о себе знать, только не у края ногтя, а в районе кутикулы. И это объяснимо: кожа на месте удаленной части ногтя растет и препятствует росту молодого ногтя. Так и получается рецидив (повтор).
В случае удаления вросшего ногтя целиком также нельзя дать железную гарантию, что после операции вы будете любоваться новеньким розовым, ровным и гладким ноготком. Увы, вполне возможно, что взамен удаленного у вас вырастет деформированный ноготь, вновь предрасположенный к врастанию.
Удаление вросшего ногтя лазером позволяет провести операцию безболезненно и бескровно, так как опирается на современные достижения медицины. Как это происходит? Лазер «выпаривает» пораженные ткани ногтя, его корня и окружающей кожи. Лазер способен уничтожить место, откуда вместо здорового ногтя растет деформированная загогулина, которая причинила столько боли. Кроме того, лазер выжигает грибковые микробы, оставляя в целости здоровые ткани.
После удаления вросшего ногтя лазером восстановительный период гораздо короче, чем при хирургическом. Но все же возможность рецидивов и после применения лазера остается довольно высокой.
Статистические данные: при хирургическом и лазерном удалении ногтей или краевых резекциях рецидивы возникают в 60% случаев, что заставляет повторять операции каждые 4-10 месяцев. 18-20 хирургических или лазерных краевых резекций у одного пациента – это ли не показатель малоэффективности хирургического метода лечения вросшего ногтя?!
Консервативное лечение вросшего ногтя
Этот способ предполагает совершенно новый подход к решению наболевшей проблемы, основанный на учение об изменении формы ногтей. Разработками и открытиями в этой сфере занимался дантист из Шотландии Фрезер. Он решил перенести методы, используемые в стоматологии, на лечение вросшего ногтя и стал для этого использовать специальную скобу (ее впоследствии назвали его именем). Она до сих пор применяется для коррекции формы ногтя вместо неэффективной и болезненной операции.
В настоящее время, наряду со скобой Фрезера, медики используют и ряд других корректирующих инструментов в виде пластин, скоб из металла и пластика, что позволяет изменять форму ногтя как с одной, так и с двух сторон. Метод оправдал себя — процент выздоровления при использовании консервативного лечения достигает 94. Пациенты, годами страдающие от боли и необходимости вновь идти на операцию, избавляются от своих проблем навсегда.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Общие данные
Вросший ноготь – это заболевание, при котором происходит врастание бокового края ногтя в околоногтевой валик. При этом возникает сильная боль, может развиваться воспаление, инфицирование и нагноение. Сегодня существует много эффективных способов лечения вросшего ногтя, но основная проблема состоит в том, что заболевание постоянно рецидивирует. Даже после хирургического вмешательства есть вероятность того, что через некоторое время вросший ноготь возникнет снова.
Чаще всего врастание ногтя происходит на большом пальце стопы. На руках заболевание встречается очень редко.
Строение ногтей. Интересные факты о ногтях.
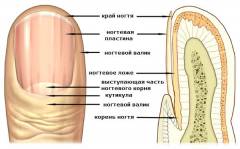
Части, из которых состоит ноготь:
- Ногтевое ложе. Это площадка на коже, на которую уложена ногтевая пластинка.
- Ногтевая пластинка – роговая пластинка, которая, собственно, и является ногтем. Ее передний край свободный, а боковые и задний покрыты кожей – так называемыми ногтевыми валиками. Один валик покрывает задний край ногтевой пластинки (ногтевой корень) и два – покрывают боковые края.
- Корень ногтя – задняя часть ногтевой пластинки, которая покрыта кожей. Она имеет более светлый цвет, и часть ее выступает из-под кожи. По размерам корень ногтя составляет около 30% от всей ногтевой пластины.
Ногти растут постоянно. Скорость их роста на руках – 1 – 2 мм в неделю, на ногах – примерно 0,25 – 1 мм в неделю. Полное обновление ногтя происходит в среднем раз в полгода.
На скорость роста ногтя влияют следующие факторы:
- Сезон. Летом ногти растут быстрее, чем зимой.
- Пол. Рост ногтей более быстрый у женщин.
- Возраст. После 20 лет рост ногтей происходит медленнее.
- Длина пальца. На более длинных пальцах ногти вырастают за то же время на большую длину, чем на более коротких.
- Состояние эндокринной системы. Некоторые гормоны могут ускорять или замедлять рост ногтей.
- Перенесенные заболевания. Например, после выздоровления от вирусных инфекций ногти начинают расти быстрее.
- Степень вовлеченности конечности в работу. Ногти быстрее растут на рабочей руке: у правшей – на правой, у левшей – на левой. Рост ногтя происходит за счет удлинения его заднего края.
Причины вросшего ногтя
- Врожденные особенности строения ногтя. Вероятность врастания повышается при неправильной форме ногтей и чрезмерном развитии ногтевого ложа. Ногтевые валики увеличиваются, становятся более мясистыми, выступают над ногтем и мешают его свободному росту. Этот признак может передаваться по наследству. Если у одного родителя имеется вросший ноготь, то ребенок в будущем имеет более высокую вероятность развития заболевания.
-
Травмы пальцев и ногтей. Это может быть однократный сильный удар по пальцу ноги или работа, которая предусматривает постоянное давление на пальцы и ногти. При этом ноготь деформируется, его рост становится неправильным.
- Неправильное подстригание ногтей. Нельзя во время стрижки ногтей срезать их уголки, придавая им полукруглую форму. Оптимальная форма края ногтя – прямая, немного закругленная. При срезании уголков нарушается рост, и ноготь может врастать в кожу. Это происходит в 95% случаев при неправильном проведении маникюра и педикюра. Нельзя подстригать ногти коротко. Если делать это постоянно, то кожа ногтевого ложа в области переднего края ногтя начнет расти более интенсивно и станет наезжать на ноготь.
- Грибковые инфекции. В результате поражения грибком нарушается питание, рост и форма ногтя. Это может приводить к вросшему ногтю.
- Плоскостопие. При этой ортопедической патологии вес тела неравномерно распределяется по стопе, отдельные ее части испытывают повышенные нагрузки. Если на палец постоянно приходится большое давление, то создаются условия для возникновения вросшего ногтя.
- Ношение тесной обуви. При этом ногти постоянно испытывают давление, нарушается кровообращение в пальцах стопы. Тесная сдавливающая обувь является главной причиной того, почему вросший ноготь почти всегда возникает на ногах и редко – на руках. Заболевание широко распространено среди подростков и молодых людей, которые любят носить красивую, но не совсем «правильную» обувь.
- Нарушение питания пальцев и ногтевых пластин. Происходит при различных заболеваниях сердца и сосудов (атеросклероз, облитерирующий эндартериит, сахарный диабет, сердечная недостаточность и др.). К ногтю поступает недостаточное количество кислорода и питательных веществ, в результате чего он может начать расти неправильно.
- Повышение уровня кальция в крови. Это приводит к патологическим изменениям в разных органах, в том числе и в ногтях.
Зачастую у пациента не удается выявить конкретную причину заболевания. В таких случаях говорят об идиопатическом вросшем ногте.
Симптомы вросшего ногтя
Основные признаки вросшего ногтя:
- Припухлость, покраснение и болезненность околоногтевого валика.
- Боль. Если надавить на ногтевой валик, то она усилится.
- Невозможность носить закрытую обувь из-за боли. Особенно при вросшем ногте большого пальца стопы.
- Повышенная чувствительность к любому незначительному давлению. Даже вес простыни, которой накрыт человек, может приводить к усилению боли.
- Околоногтевой валик становится утолщенным в результате разрастания его ткани.
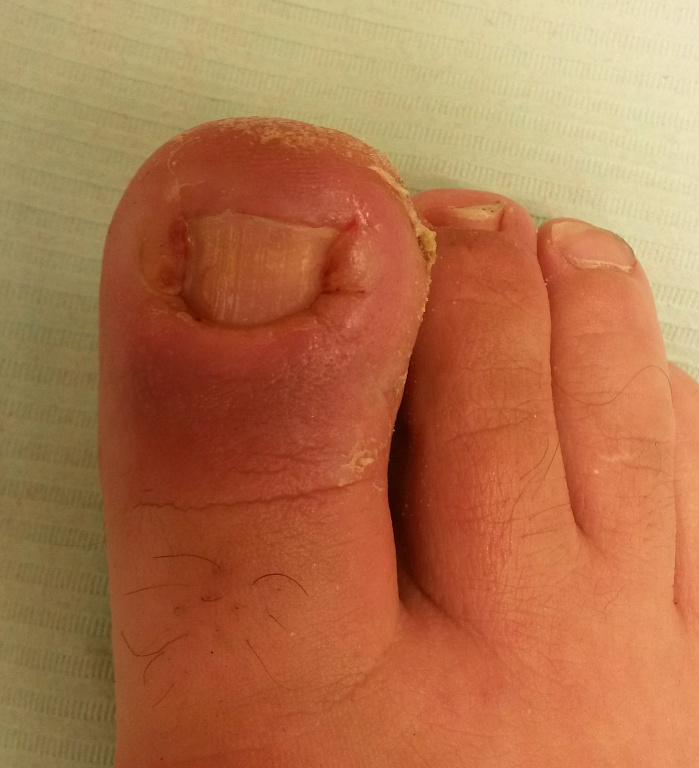
Как выглядит вросший ноготь?
Внешний вид вросшего ногтя представлен на фото ниже:
Инфицирование при вросшем ногте
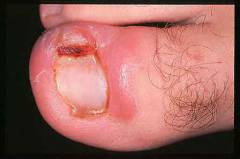
Симптомы, которые возникают при инфицировании и нагноении:
- Палец еще больше отекает, приобретает багровую или синюшную окраску.
- Боль усиливается.
- Может наступить общее ухудшение состояния, повышение температуры тела.
Нагноение может распространяться с пальца выше на конечность при таких состояниях, как сахарный диабет, нарушение кровотока в мелких сосудах (атеросклероз, облитерирующий эндартериит и пр.)
Как выглядит инфицированный вросший ноготь?
Внешний вид инфицированного вросшего ногтя представлен на фото ниже:
К какому врачу необходимо обратиться при возникновении признаков вросшего ногтя?
При вросшем ногте нужно как можно быстрее обратиться к хирургу или дерматологу. В некоторых клиниках лечение вросшего ногтя и других заболеваний стопы занимается отдельный специалист – подолог (от греч. podos – «стопа»). Нельзя затягивать с визитом к врачу, так как может усилиться воспаление и произойти инфицирование.
Обычно для того, чтобы поставить диагноз, специалисту достаточно произвести осмотр. Анализы и исследования, которые могут быть назначены при вросшем ногте:
- Общий анализ крови и мочи – общеклинические анализы, которые назначаются практически при всех заболеваниях. Они обязательны во время подготовки к хирургическому удалению вросшего ногтя.
- Бактериологическое исследование гноя проводят при инфицировании вросшего ногтя. В лаборатории выявляют болезнетворные микроорганизмы, которыми вызвано воспаление, их чувствительность к антибактериальным препаратам. В дальнейшем это помогает в правильном назначении антибиотикотерапии.
- Рентгенография стопы. Проводится при тяжелом нагноении, когда есть подозрение, что затронута кость.
Лечение вросшего ногтя
Сегодня существует несколько десятков разных хирургических и нехирургических методик лечения вросшего ногтя. Многие из них позволяют эффективно устранить вросший ноготь, избавиться от воспаления и боли. Но ни один метод не является идеальным. Практически всегда есть вероятность рецидива, так как основная причина патологии остается неустраненной. Поэтому после проведенного лечения важно соблюдать рекомендации врача по профилактике.
Лечение вросшего ногтя без операции
На начальных стадиях можно лечить вросший ноготь без хирургического вмешательства. Поэтому важно как можно скорее обратиться к врачу.
Основные методы лечения:
| Метод лечения | Описание |
| Хождение босиком или в открытой обуви | На время лечения важно исключить повышенное давление на ноготь, чтобы его рост происходил нормально. Если больной вынужден надевать закрытую обувь, то она должна быть с широким удобным носком. |
| Ванночки для ног |  Ванночки для ног проводятся в воде комнатной температуры. В них добавляют: Ванночки для ног проводятся в воде комнатной температуры. В них добавляют:
Эти добавки являются антисептиками. Они помогают бороться с воспалением и инфицированием, предотвратить проникновение болезнетворных микроорганизмов в кожу. |
| Повязки с антибактериальными мазями |  Применяются при инфицировании и нагноении. Используются различные препараты: Бактробан, Гентаксан, Терафлекс, Метрогил, Офлокаин, Фузидерм* и пр. Лечащий врач подбирает для пациента наиболее эффективный антибиотик. Применяются при инфицировании и нагноении. Используются различные препараты: Бактробан, Гентаксан, Терафлекс, Метрогил, Офлокаин, Фузидерм* и пр. Лечащий врач подбирает для пациента наиболее эффективный антибиотик. |
| Противогрибковые препараты | Применяются в случаях, когда вросший ноготь возник на фоне грибковой инфекции. Врач назначает препараты Канизон, Ламизил, Экзодерил, Низорал и пр. |
*Все названия препаратов приведены исключительно в ознакомительных целях. Нельзя использовать их без назначения врача. Самолечение может приводить к негативным последствиям.
Лечение вросшего ногтя при помощи исправляющих устройств
Виды устройств, которые помогают исправить рост ногтя:
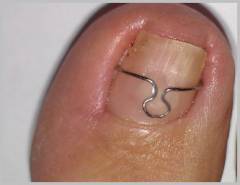
Скоба Фрейзера
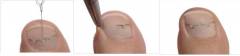
Подготовка к установке скобы Фрейзера:
- Очищение ногтя и ногтевых валиков.
- Правильная обработка уголков ногтевой пластины.
- Удаление огрубевшей и отслоившейся кожи с ногтевых валиков и из-под ногтя.
- Обработка дезинфицирующим раствором.
Скоба Фрейзера представляет собой жесткую проволоку, которую помещают поперек ногтя, а ее концы загибают в виде крючков и цепляют ими края ногтевой пластины. Скоба поднимает края, предотвращает врастание ногтя в кожу, уменьшает боль и воспаление.
Скоба ЗТО
Ношение скобы ЗТО может продолжаться, в зависимости от тяжести заболевания, до полугода. Через каждые 1,5 месяца пациент должен являться к врачу для контроля: нельзя допустить перекручивания скобы, иначе может произойти срыв ногтя.
Скоба Goldstadt

B/S—пластины
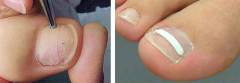
- специальное очищение ногтя;
- шлифовка;
- обезжиривание;
- установка пластины;
- шлифовка пластины;
- покрытие ногтя и пластины специальным лечебным лаком.
B/S—пластины нужно меня раз в месяц. Лечение продолжается от 3 до 6 месяцев.
Установка различных конструкций для исправления роста ногтя относится к нехирургическим методам лечения. При этом удается полностью сохранить ноготь. Скобы и пластины устанавливаются быстро, используется местное обезболивание (укол анестетика). При этом риск рецидива выше, чем при хирургическом вмешательстве.
Хирургическое лечение вросшего ногтя
Показания к хирургическому лечению вросшего ногтя:
- Обращение пациента к врачу, когда вросший ноготь находится в запущенной стадии и явно не может быть излечен консервативными методами.
- Неэффективность консервативного лечения.
Обычно операция по поводу вросшего ногтя у взрослых выполняется в амбулаторных условиях под местным обезболиванием (укол анестетика). Пациент приходит в клинику, врач делает операцию, накладывает повязку, после чего можно идти домой и заниматься привычными делами. У детей младшего возраста операцию проводят, как правило, в стационаре под общим наркозом.
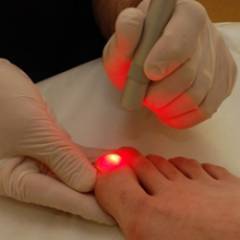
- При помощи скальпеля. Самый старый и самый простой метод, не требующий сложного оборудования. Он имеет некоторые недостатки: кровотечение во время операции, риск инфицирования и нагноения, болезненность, травматичность.
- При помощи лазера. Более современная методика: роль скальпеля, разрезающего ноготь, играет луч лазера высокой интенсивности. При этом с телом пациента не контактирует никакой инструмент, риски инфицирования сведены к минимуму. Разрезая ткани, лазер сразу прижигает сосуды, предотвращая кровотечение. После такого вмешательства рецидивы происходят крайне редко – у 1 больного из 1000.
- При помощи радиоволной хирургии. Применяются радиоволны высокой частоты. Метод имеет те же преимущества, что и лазерная хирургия.
После удаления вросшего ногтя полное заживление наступает в течение 5 – 7 дней. В это время врач может назначить перевязки с различными мазями и антисептиками, ванночки для ног с марганцовкой, фурацилином, настоем ромашки, календулы, зверобоя.
Объем операции при вросшем ногте:
- Самый простой и наименее травматичный вариант операции – удаление вросшей части ногтевой пластинки. Этот метод имеет недостаток: высока вероятность рецидива, так как под ногтевым валиком остается ростковая зона, из-за которой продолжается неправильный рост ногтя.
-
Более совершенная и наиболее распространенная методика – удаление полоски ногтевой пластины вместе с ростковой зоной. Эта часть ногтя уже больше никогда не отрастает: ногтевая платина становится уже и больше не врастает в околоногтевой валик.
- Если ноготь сильно травмирован или поражен грибковой инфекцией, то врач может удалить его полностью. Ногтевое ложе закрывают кожей. Больше ноготь никогда не вырастет.
- Если вросший ноготь осложнился нагноением, то гнойник вскрывают, промывают раствором антисептика, вычищают весь гной. Назначают антибиотики в таблетках или уколах, проводят перевязки с антибактериальными мазями.
Чего нельзя делать при вросшем ногте?
- Нельзя самостоятельно обрезать вросший край ногтя. Это может приводить к ухудшению состояния.
- Нельзя засовывать под ноготь кусочки ваты или ткани. Это не поможет справиться с вросшим ногтем, но может усилить воспалительный процесс.
- Не стоит затягивать с визитом к врачу. Вылечить заболевание на ранних стадиях намного проще.
Профилактика вросшего ногтя
- Правильное подстригание ногтей. Они должны иметь ровный, слегка закругленный край. Нельзя обрезать уголки ногтей, так как это нарушит их рост и приведет к врастанию.
- Ношение хорошей просторной обуви. Даже модельная обувь должна иметь достаточно широкий носок, чтобы пальцам было просторно.
-
Частое хождение босиком. Если дома тепло, то не стоит надевать даже носки.
- Своевременное лечение грибковых инфекций стоп. При появлении первых симптомов нужно сразу посетить дерматолога.
Повышенное внимание к этим мерам профилактики стоит уделять людям, страдающим такими заболеваниями, как плоскостопие, врожденная косолапость, сахарный диабет, атеросклероз, облитерирующий эндартериит и пр.
При этом заболевании происходит врастание ногтевой пластинки в околоногтевой валик. Чаще всего поражению подвергается большой палец ноги. Заболевание начинается с какого-либо «провоцирующего» момента – травмы при педикюре, ушибе, ношении узкой обуви и др. Возникает отек валика, он плотнее прижимается к ногтевой пластинке и немного травмируется ей (возникает ссадина, микротрещина). Это, в свою очередь, вызывает усиление отека, появление боли. Почти сразу присоединяется инфекция – в ранку внедряются микроорганизмы. Воспалительные явления постепенно прогрессируют – в области околоногтевого валика появляется покраснение, нарастают боль и отек. Между ногтем и валиком начинает выделяться гной, позднее там же появляются гипергрануляции (т.н. «дикое мясо»). До присоединения инфекции врастание ногтя еще может остановить лечение в домашних условиях – оно будет описано ниже. При нагноении, а особенно при появлении «дикого мяса» консервативное лечение всегда неэффективно, оно может приносить лишь кратковременное уменьшение симптомов. Радикально может помочь только хирургическое вмешательство.
Содержание
- Причины врастания – почему это происходит
- Симптомы
- Методы лечения
- Преимущества метода
- Недостатки метода
- Краевая резекция ногтевой пластинки с пластикой околоногтевого валика по Шмидену
- Преимущества метода
- Недостатки метода
- Полное удаление ногтевой пластины
- Другие методы лечения
- Самостоятельное лечение в домашних условиях и народными средствами
- Консервативные методы лечения
- Методы профилактики
- Где удалить?
- Вскрытие панариция
- Провоцирующие факторы панариция
- Вероятные осложнения панариция
- Показания к вскрытию
- Подготовительные мероприятия
- Вскрытие панариция
- Методика
- Кожный панариций
- Подкожный панариций
- Околоногтевой панариций (паронихия)
- Подногтевой панариций
- Панариций пальцев ног
- Особенности ухода в реабилитационном периоде
- Когда заживает рана?
- Дифференциальная диагностика
- Профилактические мероприятия
- Панариций пальца на руке, лечение. Цена операции в Москве
- Причины. От чего возникает?
- Симптомы. Как развивается?
- Дифференциальная диагностика. На какие заболевания похож?
- Лечение. Чем лечить? Можно ли справиться в домашних условиях?
- Хирургическое лечение, ход операции
- После операции. Перевязки. Последствия.
- Куда обращаться в Москве? Какого хирурга выбрать?
- Абсцесс у взрослых: симптомы, причины и лечение
- Симптомы и признаки
- Причины возникновения и развития
- Формы заболевания и пути заражения
- Осложнения
- Обращение в клинику
- Диагностика
- Лечение
- Профилактика
- Как записаться
Причины врастания – почему это происходит
Чаще всего вросший ноготь (синоним – онихокриптоз) является итогом совокупности нескольких причин.
- Травма – может быть получена при педикюре (даже неудачный отрыв небольшого заусенца может вызвать отек валика, а это спровоцирует врастание), прямая травма (удар, ушиб).
- Ношение тесной, неудобной обуви, особенно с узким «носом» и высоким каблуком.
- Крупный (врожденно) околоногтевой валик – одна из серьезных причин, которая, несмотря на многочисленные операции, может вызывать повторные врастания (рецидивы). Решить проблему помогает пластика околоногтевого валика – будет описана ниже.
- Плоскостопие – при отклонении первого пальца кнаружи наблюдается избыточное давление на валик со стороны второго пальца.
- Беременность и послеродовой период – по статистике в это время увеличивается вероятность врастания, по-видимому, это связано с временным изменением осанки и установок стопы.
- Грибковые поражения ногтей – деформируют ноготь и увеличивают риски заболевания.
Непосредственной причиной вросшего ногтя может стать как один из предрасполагающих факторов, так и их сочетание.
Симптомы
Диагностика вросшего ногтя обычно не представляет сложностей. Основной симптом – боль в области околоногтевого валика, сначала при надавливании, а затем и в покое. Быстро присоединяются отек и покраснение. Между валиком и ногтем вскоре начинает выделяться гной. Покраснение нарастает, на фоне применения различных средств может временно уменьшаться, но почти всегда процесс приобретает хронический характер и может длиться месяцами. Для хронизации заболевания характерно появление гипергрануляций («дикого мяса»). В очень редких и запущенных случаях возможен переход воспаления на кость фаланги – остеомиелит.
В общем состоянии пациента изменений обычно не наблюдается. В анализе крови возможно небольшое увеличение количества лейкоцитов при остром воспалении и повышение СОЭ. При длительном врастании необходимо выполнение рентенографии пальца для исключения вовлечения в процесс кости фаланги – остеомиелита.
Методы лечения
Лечение вросшего ногтя на большом пальце ноги проводится разными методами. Основным и самым надежным методом является хирургическое вмешательство. Операция на больших пальцах проводится амбулаторно, госпитализация не требуется. Существует несколько модификаций операций, в т.ч. с применением радиоволны и лазера. Какую именно операцию выполнить данному пациенту, решает врач, в зависимости от конкретной ситуации.
Анестезия при операциях на вросшем ногте всегда проводниковая – в основание пальца с двух сторон под кожу вводится небольшое количество анестетика, после чего необходимо подождать 5 – 10 минут, и наступает полная анестезия пальца. При этом виде анестезии операция совершенно безболезненна в 100% случаев.
Рассмотрим основные виды операций. Все они решают вопрос, как убрать вросший ноготь на ноге.
Краевая резекция ногтевой пластинки с применением радиоволны или лазера.
Этот метод является наиболее распространенным, малотравматичным и надежным, заключается в удалении врастающего края ногтя (1 – 2 мм), обработки фрагмента ростковой зоны радиоволной или лазером, удалении гнойных тканей по краю околоногтевого валика. Следует отметить, что принципиальной разницы между радиоволновым и лазерным воздействием нет, оба этих прибора обеспечивают надежное разрушение нужного фрагмента ростковой зоны при минимальном повреждении соседних тканей.
Преимущества метода
- Малая травматичность.
- Быстрая реабилитация – болевой синдром после операции выражен мало, нормально ходить можно уже на следующий день, рана заживает за 5 – 7 дней.
- Низкая вероятность рецидива – за счет обработки фрагмента ростковой зоны радиоволной или лазером, ноготь с пораженного края растет меньше, уменьшается вероятность повторного врастания.
Недостатки метода
- Не удаляется избыточный околоногтевой валик при его наличии.
- Применим не во всех учреждениях (требуется наличие в операционной радиоволновой или лазерной установки).
При отсутствии в распоряжении хирурга радиоволнового или лазерного прибора выскабливание фрагмента ростковой зоны можно произвести при помощи хирургического инструмента (ложка Фолькмана), но это уменьшает надежность результата.
Краевая резекция ногтевой пластинки с пластикой околоногтевого валика по Шмидену
Метод однозначно показан пациентам с избыточным околоногтевым валиком. Если оставить такой валик, то при всех остальных видах операций он все равно будет являться причиной рецидива. Относительное показание – многократные рецидивы после других вмешательств.
Техника операции: выполняется обычная краевая резекция с применением радиоволны или лазера, которая дополняется клиновидым иссечением околоногтевого валика с закрытием дефекта швами. Швы снимают на 7 – 8 сутки, после чего наступает выздоровление. Рецидивы после операции Шмидена крайне редки.
Преимущества метода
- Практически 100% гарантия от рецидива.
- Быстрая реабилитация – швы снимают на 7 – 8 сутки, к этому времени рана полностью заживает.
- Может эффективно применяться даже при самых «запущенных» ситуациях.
Недостатки метода
- Более выраженный болевой синдром 2 – 3 дня после операции (впрочем, боли хорошо снимаются анальгетиками).
Полное удаление ногтевой пластины
В настоящее время этот метод практически не применяется в связи с высокой травматичностью, длительным заживлением раны и отрастанием ногтя, высокой вероятностью рецидива. Применение его возможно в исключительных случаях, по рекомендации дерматолога (миколога), когда ноготь сильно поражен грибком и почти полностью отслоен от ложа, т.е. сохранять его не имеет смысла, а лучше удалить полностью.
Другие методы лечения
Самостоятельное лечение в домашних условиях и народными средствами
Такое лечение допустимо лишь в самых начальных проявлениях врастания, когда имеется лишь небольшая болезненность и отек валика. При нагноении, а тем более, при появлении «дикого мяса», лечение в домашних условиях неэффективно, может принести временное облегчение, но все симптомы вскоре вернутся. В этих случаях нужна операция.
Из «домашних» методов можно порекомендовать полуспиртовые повязки с мазью «левомеколь». На область воспаления накладывают полоску мази «левомеколь», после чего палец оборачивают марлевой салфеткой, пропитанной водкой и фиксируют ее обычным бинтом. Время ношения повязки – до полного высыхания. Можно накладывать два раза в день – утром и на ночь. Если в течение 2-3 дней симптомы не исчезли – нужно обратиться к врачу, который установит, как лечить правильно данное состояние.
Следует предостеречь от использования таких методов, как применение алоэ, чистотела. Эти средства, как и многие похожие на них могут вызывать сильное местное раздражение тканей, и, тем самым, вызвать прогрессирование воспаления. К тому же не исключена аллергическая реакция. Мазь Вишневского создает благоприятные условия для развития микрофлоры, поэтому также не рекомендуется к применению.
Практика показывает, что чаще всего после длительного применения всевозможных «домашних» и «народных» методов, пациенты все равно попадают на операцию, но уже в более «запущенном» состоянии.
Консервативные методы лечения
В основном применяются при неосложненном вросшем ногте, когда нет выраженного нагноения, стойкой инвазии ногтевой пластинки в ткани околоногтевого валика. Известно множество методов консервативного лечения – тампонада, наложение корректирующих устройств (пластиковых металлических, клеящихся на ноготь, в виде одно- и двухсторонних скоб и др.). Во многих случаях лечение всеми этими методами бывает довольно эффективно. Есть и недостатки. К основным из них можно отнести следующие:
- Длительность лечения – на коррекцию ногтя скобами уходят недели, а иногда и месяцы, при этом результат на 100% не гарантируется, и не исключено, что в итоге все равно потребуется операция по удалению вросшего ногтя.
- Высокая стоимость. Сами по себе корректирующие устройства не очень дорогие, но за ними нужно постоянно наблюдать, что требует неоднократных визитов к специалисту, и, по совокупности стоит недешево.
- Присутствие, заметность скобы на ноге (а ее нужно носить довольно долго и можно убрать только по окончании курса лечения).
- Хорошего эффекта можно достичь, только если лечение проводит опытный специалист-подолог, таких специалистов немного, хотя берутся лечить этими методами многие, зачастую не владея должным образом методикой.
Методы профилактики
Для профилактики вросшего ногтя нужно соблюдать несколько правил, которые в большинстве случаев помогают избежать проблем.
Во-первых, нужно носить удобную обувь не с узким носком, каблук дожжен быть высотой не более 4 см.
Во-вторых, необходимо правильно подстригать ноготь – край ногтя должен «выйти» из валика, и только потом можно его закруглять. Таким образом, на валик будет приходиться давление не «угла», а «плоскости», что уменьшит вероятность врастания.
В-третьих, при наличии плоскостопия нужно носить специальные ортопедические стельки.
В-четвертых, при наличии грибка ногтей, его нужно вылечить у дерматолога или миколога.
Где удалить?
Для решения проблемы необходимо обратиться к хирургу. Только этот специалист может избавить от вросшего ногтя. При выборе специалиста нужно руководствоваться его опытом, стажем работы. Полезно будет почитать отзывы о нем других пациентов (их всегда можно найти в интернете). Большое количество негативных отзывов, а также отсутствие отзывов должно насторожить. В клинике, где работает доктор, должна быть необходимая аппаратура для радиоволнового или лазерного удаления. Врач должен иметь достаточный опыт работы на этих аппаратах, т.к. при недостаточном воздействии радиоволны или лазера может быть рецидив, а при избыточном возможно повреждение соседних участков ростковой зоны, что вызовет стойкую деформацию всего ногтя. Хирург, также, должен уметь делать пластику околоногтевого валика, чтобы применить этот метод при наличии соответствующих показаний.
Доктор Ельшанский Игорь Витальевич имеет стаж работы хирургом с 1993 года, к.м.н., занимается лечением вросшего ногтя более 20 лет, владеет всеми методами лечения и модификациями операций. В клинике имеется радиоволновой прибор, есть все условия для диагностики и лечения вросшего ногтя на любых стадиях заболевания.
Вскрытие панариция
Панариций – гнойное воспаление тканей пальца, которое в большинстве случаев требует хирургического вмешательства.
Провоцирующие факторы панариция
Развитию панариция способствуют такие предрасполагающие факторы, как:
- неправильная обработка повреждений пальцев или не несвоевременность ее проведения;
- использование не стерильных маникюрных инструментов;
- неправильное обрезание ногтевых пластин, при котором боковые края срезаются чрезмерно глубоко и коротко;
- ношение плохо вентилируемой, тесной обуви (при панариции пальца ноги);
- продолжительные мацерации кожи (изменения кожного покрова, вызванные воздействием воды).
Вероятные осложнения панариция
Осложнения панариция обусловлены последствиями перенесенной патологии и вероятностью распространение инфекции на здоровые ткани, находящиеся за пределами пораженного пальца. К их числу относятся:
- сепсис. Генерализация инфекционного процесса, обусловленная проникновением в кровяное русло патогенных микроорганизмов из первичного очага инфицирования и распространением их по всему организму. Патология представляет серьезную угрозу для жизни;
- флегмоны кисти. Гнойное воспаление тканей кисти (поверхностных или глубоких). Чаще всего распространение инфекции протекает под апоневрозом;
- тромбоз сосудов, тромбофлебитыи перифлебиты конечности;
- остеомиелит запястных и пястных костей;
- контрактура пальцев.
Показания к вскрытию
Причина панариция – бактериальная инфекция. Чаще всего это стафилококки, реже – стрептококки, кишечная палочка, пневмококки, синегнойная палочка и другие виды гноеродных бактерий. Входными воротами для инфекции служат повреждения кожи в виде ран, ссадин, ожогов, полученных в результате термических воздействий, ушибов, порезов, попадания инородных тел, косметического ухода за ногтями, и т.д.
Раневые дефекты могут быть столь незначительными, что пациент не воспринимает их всерьез или даже вовсе не замечает. Тем не менее, этих микроповреждений достаточно для внедрения инфекции. Но даже в этих случаях панариций развивается далеко не у всех. Нужно чтобы инфекция преодолела тканевые барьеры, активизировалась и вызвала гнойное воспаление.
- иммунодефицит;
- сахарный диабет;
- авитаминозы;
- несоблюдение гигиены, грязные руки;
- чрезмерная потливость кистей;
- контакт кистей с влажной холодной средой;
- хроническая травматизация кистей в результате трения, вибрации.
- Серозно-инфильтративная или начальная. Протекает с неспецифическими признаками воспаления: болью, иногда зудом, покраснением и отеком кожи.
- Гнойно-некротическая или гнойная. Образуется гнойный очаг. Возможно ухудшением общего состояния со слабостью и лихорадкой.
Начальная фаза обратима, и позволяет обойтись консервативными мерами: примочками, мазями, ванночками, приемом обезболивающих и противовоспалительных средств. Вот только длится она недолго, иногда считанные часы, и быстро переходит в следующую гнойную фазу. В народе по этому поводу говорят: гной созрел. А если он созрел, его нужно вскрывать, и уже ванночки, примочки здесь неэффективны. Точно так же неэффективны многочисленные народные и псевдонародные средства. Есть гной – значит, должен быть разрез. В противном случае осложненные формы панариция не заставят себя ждать.
Подготовительные мероприятия
Специальной подготовки перед вскрытием панариция не требуется. Пациенту необходимо предварительно пройти ряд лабораторных и диагностических исследований. Речь идет об общих анализах мочи и крови, анализе крови на концентрацию глюкозы и рентгенографии кисти (в случае подозрения на глубокие формы панариция).
Вскрытие панариция
Панариций является одной из часто встречаемых патологий в гнойной хирургии, на долю которого приходится 46% случаев от общего числа обращений пациентов, которым потребовалось проведение оперативного вмешательства.
В подавляющем большинстве случаев (75%) возникновение панариция связано с травмами, полученными на производстве. Повышенная вероятность развития патологии отмечается у лиц, чья профессиональная или любительская деятельность связаны с обработкой различных поверхностей (в особенности металла или дерева). Часто заболевание диагностируется у рабочих рыборазделочных цехов и рыбаков. На бытовые травмы приходится 10% случаев, а на все прочие ситуации – 15%. Чаще всего панариций развивается у людей в возрасте 20-50 лет. Нередко заболевание возникает и у детей.
Методика
Неосложненный панариций вскрывают амбулаторно. Он проявляется несколькими формами. Поэтому техника вскрытия гнойных очагов при различных формах тоже будет разной:
Кожный панариций
Самая благоприятная форма, когда гной скапливается между поверхностными и глубокими слоями кожи, эпидермисом и дермой. В месте образования гноя эпидермис вскрывают ножницами, выпускают гной и накладывают асептическую повязку. Процедура безболезненна, и не требует анестезии. Рана эпителизируется, наложение швов не требуется.
Подкожный панариций
Здесь уже все сложнее, т.к. гнойный процесс распространяется на подкожную клетчатку, в которой формируются некротические изменения. Для эвакуации гноя делают разрезы, которые в зависимости от локализации очага могут быть парными боковыми, среднелатеральными, Т- или Г-образными.
Однако здесь недостаточно только лишь удалить гной, нужно иссечь некротизированные ткани. После удаления гноя и нежизнеспособных тканей рану промывают антисептиками и дренируют, но не ушивают. Вторичные швы накладывают уже после полного очищения раны и извлечения дренажей, в результате чего она заживает вторичным натяжением.
Процедура вскрытия в данном случае болезненна. Поэтому взрослым проводят проводниковую анестезию по Оберсту-Лукашевичу. Это разновидность местной анестезии, предназначенная для обезболивания вмешательств на пальце. Детей вводят в наркоз.
Околоногтевой панариций (паронихия)
Если гной расположен под эпидермисом, тактика такая же, как и при кожном панариции. Если гнойный процесс распространяется вглубь, под местной анестезией делают разрезы ногтевого валика, иссекают некротизированные ткани. При этом стараются не повредить матрикс, ростковую зону ногтя, т.к. это может повлечь деформацию, и даже полную утрату ногтевой пластинки. Образовавшуюся рану дренируют турундой, смоченной антисептиком, и фиксируют повязкой. Рана заживает вторичным натяжением.
Подногтевой панариций
Здесь образование гноя под ногтевой пластинкой сопровождается ее отслаиванием. В данном случае вскрывают гнойный очаг, иссекают пораженные участки ногтевого валика. При этом, как правило, возникает необходимость в частичном удалении, резекции ногтевой пластинки. А при распространенном процессе может потребоваться ее полное удаление. Обезболивание при подногтевом панариции – местная анестезия или наркоз.
Существует еще сухожильный, костный, костно-суставной панариций, а также пандактилия, тотальное гнойное поражение тканей пальца. Все эти формы следует рассматривать как осложнения, при которых необходима госпитализация в стационар.
Оперативное вмешательство здесь требует введения в наркоз. В зависимости от локализации и распространенности гнойных очагов рассекают и дренируют мягкие ткани, сухожильные влагалища, капсулы межфаланговых суставов, выскабливают участки некротизированных костей. Задача хирурга в данном случае заключается в том, чтобы максимально сохранить как рабочий орган не только палец, но и всю кисть. При пандактилите, скорее всего, палец спасти не удастся, и потребуется его удаление.
Панариций пальцев ног
Возникновения панариция на пальце ноги диагностируется гораздо реже, чем на кисти. В большинстве случаев поражению подвергается паронихий или же имеет место развитие подногтевого панариция. Патология возникает ввиду ношения тесной, неудобной обуви, провоцирующей потертости на коже, прокола острым предметом и в силу других причин. Лечение панариция пальцев ног идентично тому, что проводится при патологии на пальцах кисти.
Особенности ухода в реабилитационном периоде
В период реабилитации важно обеспечить покой больного пальца, беречь его от любого рода нагрузок и травмирования. После вскрытия панариция в послеоперационном периоде до полного заживления раны палец необходимо ежедневно обрабатывать ранозаживляющими и антисептическими лекарственными средствами. Выбор медикаментов зависит от особенностей проведенного вмешательства и тяжести общего состояния больного. Конкретные препараты назначает исключительно врач. Их применение обеспечивает быстрое заживление раневой области и предотвращает образование рубцов.
Недопустимо погружать раневую область в дезинфицирующие растворы (например, раствор калия перманганата). Такие мероприятия вызывают мацерацию кожи, что препятствует процессу заживления и создает благоприятные условия для вторичного инфицирования.
При необходимости, с целью подавления инфекции, специалист может назначить проведение антибактериальной терапии. Продолжительность курса устанавливается врачом с учетом состояния пациента и, как правило, составляет 5-10 дней. Прием антибиотиков показан при глубоких панарициях. При поверхностных поражениях обычно достаточно антисептической обработки раны.
В реабилитационном периоде определенную пользу несет прием медикаментов, улучшающих кровообращение в мелких сосудах (например, препарат Пентилин), а также иммуностимуляторы (Митилурацил). В процессе заживления раневой области (на 3-4 день после вмешательства) могут назначаться УВЧ и УФО, курс которых может включать в себя 3-7 процедур.
Когда заживает рана?
Заживление раны подразумевает полотно срастание краев раневой области при отсутствии воспалительного процесса. Продолжительность заживления находится в зависимости от множества факторов: особенности организма, тяжесть поражения по поводу которого проводилось вмешательство, наличие хронических, сопутствующих патологий, возраст пациента, вторичное инфицирование раны. В случае неосложненного течения, заживление раневой области происходит в среднем в пределах 10-14 суток.
Дифференциальная диагностика
Панариций по своим внешним проявлениям дифференцирует с рядом заболеваний. Так, патология имеет определенные сходства с рожей, артритом, эризипелоидом, лимфангоитом. Их объединяют такие общие симптомы, как болевые ощущения, припухлость, покраснение, ограничение движений. В этой связи для постановки точного диагноза необходимо проведение ряда обследований.
Профилактические мероприятия
Любые микротравмы на пальцах требуют проведения необходимого лечения, направленного на предотвращение развития инфекционного процесса. Даже самая незначительная рана должна быть своевременно обработана и на время защищена бактерицидным пластырем. Кроме того, необходимо:
Панариций пальца на руке, лечение. Цена операции в Москве
В своей жизни, пожалуй, каждый человек сталкивался с теми или иными болями, травмами и воспалением на пальце. Важно уметь отличать, когда это носит случайный, не опасный характер, а когда требуется срочное обращение к врачу. В этой статье мы попробуем разобраться в проблеме – что это, от чего появляется, как протекает, как отличить от других заболеваний, можно лечить в домашних условиях или нужно срочно обращаться к специалисту, какие лекарства можно применять?
Панариций — гнойное воспаление пальца на руке. Это острый процесс, он развивается в сроки от нескольких часов до нескольких дней.
Причины. От чего возникает?
Возбудителем чаще всего являются золотистый стафилококк, стрептококк. Возможна смешанная микрофлора, в том числе анаэробы. Для того чтобы микроорганизм внедрился, нужны входные ворота для инфекции. Это могут быть ссадины, царапины, раны, укусы и даже просто микротрещины кожи. Паронихия (поражение околоногтевого валика) нередко возникает после маникюра (фото).
Симптомы. Как развивается?
В области входных ворот (ранка, сорванный заусенец и т.п.) появляется небольшая болезненность. Вскоре в этом же месте появляется небольшое покраснение и отек. Далее быстро, в течение суток, воспалительные явления нарастают, боль усиливается, становится пульсирующей. При отсутствии лечения краснота и припухлость становятся ярко выраженными, могут переходить на соседние фаланги. Движения становятся резко болезненными. Боль может стать настолько выраженной, что мешает спать. Повышается температура тела, появляется общее недомогание (фото ниже, жгут наложен перед операцией).
Встречается и поражение пальца на ноге, но истинный панариций там бывает редко, чаще всего речь идет о вросшем ногте либо инфицированных ранах.
Различают поверхностные и глубокие формы заболевания.
К первым относятся:
- Паронихия (воспаляется валик около ногтя)
- Кожный (отслаивается эпидермис, напоминая формирование пузырей при ожоге, под ним просвечивает гной)
- Подкожный – локализуется в подкожной клетчатке

- сухожильный
- суставной
- костный
- пандактилит (вовлеченность всех структур пальца)
В связи с особенностями анатомического строения пальца возможен быстрый переход из поверхностных форм в глубокие. Поэтому затягивание с квалифицированной помощью всегда имеет негативные последствия, вплоть до распространения гнойного воспаления на кость (остеомиелит).
Дифференциальная диагностика. На какие заболевания похож?
Панариций дифференцируют с артритом, рожей, лимфангоитом, эризипелоидом. При этих патологиях тоже бывают покраснение и припухлость, боль, ограничение движений. Самому разобраться во всех особенностях диагностики сложно. Поставить правильный диагноз может только врач.
Лечение. Чем лечить? Можно ли справиться в домашних условиях?
Начнем с того, что применение мази Вишневского, ихтиола недопустимо ни при каких обстоятельствах. Применение «народных средств» типа печеного лука, алоэ вызывает прогрессирование микробного воспаления. Если кому-то помогли эти средства, значит, речь шла не о панариции, а о каком-то другом заболевании, похожем на него.
При малейшем подозрении на панариций следует немедленно обратиться к хирургу. На самых ранних стадиях еще можно обойтись без хирургии. Назначают антибиотики, которые подавляют микрофлору и полуспиртовые повязки, которые снимают отек и обладают антисептическим действием. В ряде случаев на фоне терапии наступает выздоровление. При позднем обращении или при отсутствии эффекта от консервативной терапии показана операция.
Хирургическое лечение, ход операции
Задачей вмешательства является вскрытие и дренирование гнойника. Это делают под местной проводниковой анестезией, которая позволяет обезболить на 100%. При ограниченном процессе выполняют небольшой разрез, как например, при паронихии – видео ниже.
При подкожной или более глубокой локализации гноя объем вмешательства увеличивается:
После рассечения кожи гной выпускают наружу и производят ревизию полости.

Нежизнеспособные ткани аккуратно удаляют ножницами или специальной острой ложкой. Полость санируют антисептиками, дренируют марлевой турундой или выпускником из перчаточной резины и накладывают повязку с мазью «Левомеколь». Швы не показаны.

Если нагноение захватывает большую площадь, размер разреза увеличивается. В амбулаторных условиях можно оперировать только поверхностные формы панариция. Глубокие формы требуют госпитализации и нахождения в стационаре.
После операции. Перевязки. Последствия.
Первые перевязки бывают умеренно болезненны. Анестезия при них не применяется. Послеоперационную рану промывают антисептиками, меняют дренаж (марлевую турунду или резинку). Рана очищается, воспалительные явления стихают, начинаются процессы заживления. При неосложненном течении заживление происходит в течение 10 – 14 дней, иногда дольше.
При поверхностных формах каких-либо последствий, кроме наличия небольшого рубца, не наблюдается.
При глубоком поражении может быть ограничение подвижности, вплоть до полной потери функций.
Куда обращаться в Москве? Какого хирурга выбрать?
В таком большом городе, как Москва, существует множество лечебных учреждений, могущих оказывать помощь по этому профилю, в т.ч. и бесплатно в городских поликлиниках. Качество и результат больше зависят не от самой клиники, а от доктора, который будет заниматься с пациентом. Его знания и опыт играют ведущую роль в определении тактики, выставления показаний к операции, в качестве ее выполнения. Желательно, чтобы хирургический стаж был не менее 10 лет. Очень хорошо, если доктор работал в отделении гнойной хирургии стационара, а особенно в отделении по лечению заболеваний пальцев и кисти. Прежде, чем решиться на обращение, почитайте отзывы в интернете.
Абсцесс у взрослых: симптомы, причины и лечение
Абсцесс представляет собой скопление гнойного содержимого в различных тканях. Гнойное воспаление, как правило, вызвано бактериальной инфекцией. При этом в процессе расплавления тканей образуется полость. Возникновение абсцесса обусловлено попаданием в ткани бактерий извне – через ссадины и повреждения или из других зараженных тканей и органов. Это заболевание отличается от других схожих заболеваний образованием капсулы, препятствующей распространению воспаления.
По месту расположения гноя выделяют поверхностные скопления в подкожно-жировой области и глубокие внутри органов и глубоких тканей. В зависимости от способа проникновения патогенных микроорганизмов бывают экзогенные скопления (из внешней среды) и эндогенные (миграция внутри организма одного человека).
Симптомы и признаки
Вне зависимости от расположения гнойного скопления симптомы абсцесса едины:
- интоксикация – повышенная температура, озноб, слабость, недомогание, тошнота, рвота, плохой аппетит, боли в мышцах и суставах, головные боли;
- поверхностное расположение – покраснение и отек кожного покрова непосредственно над местом скопления, боли при пальпации или во время движения;
- нарушение функционирования поврежденного органа или соответствующих тканей.
Хронический абсцесс не имеет симптомов острого воспалительного процесса. Глубоко расположенные скопления имеют только общие признаки интоксикации и выявляются инструментальной диагностикой. Наиболее часто встречающиеся расположения абсцесса:
- внутри костей – основным признаком является боль от физических нагрузок или при смене погоды;
- абсцесс легкого проявляется одышкой и слабым дыханием. Абсцесс легкого часто путают с пневмонией;
- в брюшной полости и печени сопровождается признаками любого заболевания данного органа;
- в головном мозге вызывает судороги и нарушение координации;
- абсцесс железы предстательной вызывает боль при мочеиспусканиях;
- абсцесс горла вызывает кашлевые спазмы и боль;
- абсцесс бартолиновой железы и другие.
Холодный протекает без признаков интоксикации и появляется при иммунодефицитах. Натечный исключает наличие воспалительного процесса в тканях. Острый абсцесс имеет более ярко выраженную симптоматику в сравнении с иными формами.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Причины возникновения и развития
Основная причина абсцесса – это попавшая в ткани из окружающего мира бактериальная инфекция. Бактерии проникают в организм по причине микротравм, нарушающих целостность кожи. К таким травмам можно отнести порезы и мелкие ссадины/царапины/повреждения, полученные в процессе бритья или стрижки волос, маникюре или педикюре и прочие. В то же время в случае попадания грязи или мелких частиц в виде занозы увеличивают вероятность образования гнойного скопления.
Возникновение скопления гноя может происходить по прочим причинам абсцесса:
- миграция инфекции от первичного очага заражения;
- нагноившиеся гематомы и кисты;
- хирургические манипуляции – нарушение санитарных правил в виде нестерильных приборов;
- нарушения при введении лекарственных средств и препаратов, например, нарушение концентрации при прививках.
Дальнейшее развитие абсцесс получает под воздействием сниженного иммунитета или нарушения кровообращения в области абсцесса.
Формы заболевания и пути заражения
Абсцесс может быть самостоятельной болезнью, но в подавляющем большинстве случаев выступает в форме осложнения какого-либо основного заболевания, например, гнойная ангина вызывает паратонзиллярный абсцесс. Патогенные микроорганизмы имеют массу способов проникнуть внутрь – через повреждения кожных покров в результате травм и порезов, из других органов и тканей, зараженных ранее, через нестерильную аппаратуру при хирургических процедурах и другие.
Формы заболевания классифицируются по локализации гнойного накопления:
- заглоточный абсцесс;
- окологлоточный;
- паратонзиллярный абсцесс;
- поддиафрагмальный;
- мягких тканей;
- пародонтальный;
- аппендикулярный и другие.
Осложнения
В случае отсутствия своевременного и адекватного лечения осложнения абсцессов очень опасны для жизни и здоровья больного:
- флегмона;
- неврит;
- остеомелит;
- внутреннее кровотечение стенок сосудов;
- перитонит,
- сепсис как результат гнойного абсцесса аппендикулярной области;
- гнойный менингит и другие.
Обращение в клинику
Гнойное скопление чревато опасными последствиями, поэтому при появлении малейших признаков наличия скопления гноя в тканях или органах необходимо срочно обращаться к врачу. Идеальным выходом станет вызвать карету скорой помощи.
В центре Москвы в АО «Медицина» (клиника академика Ройтберга) вам окажут необходимую помощь в лечении. Кроме того, АО «Медицина» (клиника академика Ройтберга) имеет возможность размещения пациентов в круглосуточном стационаре и обладает функцией вызова врача на дом в круглосуточном режиме.
Диагностика
Гнойные скопления, располагающиеся у поверхности кожных покровов, легко диагностируются при внешнем осмотре по характерным признакам. Абсцесс горла выявляется при осмотре отоларингологом.
Диагностика абсцесса, расположенного глубоко внутри, требует проведения специальных лабораторных и инструментальных исследований:
- биохимический анализ крови покажет воспалительный процесс в организме повышенным содержанием лейкоцитов и СОЭ, а также сдвигами белковых фракций;
- рентгенография используется для обнаружения поддиафрагмальных, внутрикостных и легочных скоплений;
- УЗИ направлено на выявление скоплений в брюшной полости и печени;
- компьютерная томография, как вспомогательный метод, обнаруживает гнойные накопления в головном мозге, легких и печени, поддиафрагмальной области и внутри костей и суставов;
- энцефалография различных форм (эхо-, электро-, пневмо-) направлена на исследование головного мозга;
- лапароскопия и ангигепатография применяются как вспомогательный метод для исследования печени;
- пункция абсцесса и посев ее содержимого производится для определения конкретного типа возбудителя и его чувствительности к определенным антибактериальным препаратам.
Чаще всего гнойные скопления бывают вызваны стрептококками, стафилококками в сочетании с разного рода палочками, но сейчас получают распространение и прочие аэробные и анаэробные бактерии.
Лечение
Залог успеха лечения абсцесса заключается в его своевременном обнаружении. Именно поэтому так важно при наличии любых симптомов незамедлительно обращаться к врачу.
- только поверхностно расположенные гнойные накопления можно лечить в домашних условиях под наблюдением врача. Все остальные случаи требуют госпитализации в стационар;
- вскрытие и дренирование области гнойного скопления проводится врачом хирургом, оно необходимо для удаления абсцесса;
- лекарственная терапия основывается на приеме следующих препаратов: антибактериальные средства, жаропонижающие, обезболивающие, препараты на снижение интоксикации, витаминные комплексы, иммуномодуляторы и прочие;
- сбалансированное питание, щадящий постельный или полупостельный режим, а также покой;
- лечебная физкультура, физиотерапия и санаторно-курортное лечение возможны в качестве мер реабилитации на этапе выздоровления.
В качестве вспомогательных средств при лечении подкожно-жирового нагноения применяются специальные мази.
Гнойные скопления в легких первоначально лечатся антибиотиками широкого спектра воздействия, а после получения результатов исследований посева питательной среды проводится коррекция принимаемых медикаментов. В тяжелых случаях возможно проведение бронхоальвеолярного лаважа. В случае отсутствия положительного эффекта классической терапии вынуждено проводится операция абсцесса для удаления пораженной части органа.
Лечение гнойных накоплений в головном мозге проводится хирургическими методами. Противопоказания для удаления скоплений, а именно расположение в глубинных отделах мозга, вынуждает проводить промывание гнойного содержания путем пункции. Лечение гнойных скоплений в домашних условиях средствами народной медицины недопустимо.
Профилактика
Профилактика абсцесса основана на следующих рекомендациях:
- своевременность первичной обработки ран и травм;
- санация очагов инфекции;
- укрепление иммунитета;
- тщательное соблюдение антисептических и асептических мер при хирургических манипуляциях, повреждающих кожные покровы.
Как записаться
В АО «Медицина» (клиника академика Ройтберга) ведут прием опытные специалисты. Записаться вы можете на сайте, по телефону +7 (495) 775-73-60. Наша клиника расположена по адресу: 2-й Тверской-Ямской переулок д.10, станция метро Маяковская.
Мы гарантированно и без боли решим проблему вросшего и деформированного ногтя без воспаления, а также на любой стадии воспалительного процесса. Мы используем один лучший современный способ лечения вросшего ногтя — коррекцию с помощью скоб и пластин («брекетов») для ногтей.
Вросший ноготь – как лечить в домашних условиях.
Вросший ноготь является серьезным заболеванием, при котором происходит повреждение кожного валика, окружающего ногтевую пластинку.
К основным симптомам заболевания относят:
— Боль при сдавливании пальца. Во время движения возникает дискомфорт и ноющая боль на пальце;
— Покраснение. Вокруг ногтя возникает локальная краснота;
— Отёк;
— Кровотечение. В месте, где ноготь повреждает кожный покров пальца, происходит небольшое кровотечение;
— Гной. Под ногтем и из инфицированного ногтевого валика появляется гной.
— Гипергрануляция. Ногтевой валик заметно утолщается.
Стадии врастания
Следует выделить несколько основных стадий врастания ногтевой пластины:
1 этап: Возникновение болевых ощущений при ходьбе в тесной обуви. Боль возникает в момент нажатия на зону повреждения пальца. На данном этапе отсутствует выраженный воспалительный эффект.
2 этап: Появление локального отека и красноты на боковых кожных валиках. Человек испытывает острую боль. На поврежденном пальце возникает воспалительный процесс.
3 этап: Происходит отделение гноя и крови из пораженного участка. Боковые валики приобретают всё более насыщенный красный цвет. Сохраняется сильная боль и воспаление.
4 этап: Гипергрануляция кожного покрова. Ногтевой валик утолщается и деформируется. Боль приобретает более острый характер. Воспалительный процесс усиливается.
Лечение
Вросший ноготь заставляет больного задуматься о том, что делать и можно ли вылечить в домашних условиях?
На первых этапах вылечиться можно и самостоятельно. Для этого при возникновении болевых ощущений, обнаружении покраснения кожного покрова вблизи ногтя рекомендуется пару раз в сутки обрабатывать вросший ноготь и кожный покров возле него антисептическими препаратами. Далее рекомендуется на пораженную зону наносить специальную повязку. Она защитит место поражения и позволит коже свободно дышать. Так можно избавиться от недуга — вросший ноготь, а лечение в домашних условиях позволяет своевременно предотвратить тяжелые последствия данного заболевания.
Благодаря антисептической обработке пальца происходит предотвращение развития инфекции в локальной зоне поражения кожного покрова. Это замедлит дальнейшее развитие воспалительного процесса. В итоге ноготь вновь отрастет и вернется в исходное положение.
Осложнения
Осложнением при данном заболевании может стать наличие сахарного диабета. В этом случае воспаление протекает гораздо быстрее, учтивая нарушение трофики тканей. Зона повреждения кожного покрова остается открытой в течение длительного времени. В связи с этим рекомендуется лицам, которые страдают от сахарного диабета, не заниматься самолечением. В этом случае необходимо незамедлительно обратиться в медицинские учреждения, где соответствующие специалисты окажут необходимую помощь.
Как лечить вросший ноготь в домашних условиях иным способом?
Имеются и другие более радикальные способов лечения. К таковым относится самостоятельное вырезание пораженного участка ногтя. Это достаточно опасная процедура, которая в редких случаях дает положительный исход. При вырезании края ногтя, который врастает в палец, происходит лишь временное устранение боли. Как правило, остается другой угол, который располагается ближе к кутикуле. Может произойти расщепление ногтя сразу на несколько отдельных частей. Это ведет к одновременному возникновению ряда очагов воспаления. В результате этого ноготь вновь отрастает и все также начинает проникать в мягкие ткани. Воспаление становится хронический. На этом этапе у человека появляется гипегрануляция, которая выражается тем, что вокруг врастающей части ногтя наслаивается кожный покров.
При появлении гнойных выделений и кровотечения, лечение в домашних условиях становится менее продуктивным. Большая часть пациентов при наличии подобных проявлении игнорирует данную проблему в течение длительного времени. Это ведет к возникновению осложнений, в том числе, и ампутации поврежденного пальца или же общему заражению крови.
Можно утверждать, что лечение в домашних условия вросшего ногтя, осуществляемое путем простого срезания ногтя, является лишь снятием симптомов, а не избавлением от проблемы. В долгосрочной перспективе подобный способ лечения ведет к ухудшению ситуации.
Когда обращаться к специалистам?
Если в течение первых четырех дней лечения в домашних условия антисептиком не принесло должного эффекта и воспалительный процесс лишь усилился, то рекомендуется обратиться за помощью к хирургу или к подологу.
Хирург производит удаление ногтя или же его отдельной части при помощи специальных хирургических инструментов. Данная операция осуществляется под местной анестезией. После хирургического вмешательства потребуется пара недель, чтобы полностью восстановится.
Подолог использует безоперационные способы для решения данного состояния. Для этого он использует специальные скобы и пластины. На первых этапах снятие воспалительного процесса и выздоровление составит не более двух недель. Боль исчезнет сразу после того, как будет оказана помощь. Если же воспалительный процесс перешел в хроническую стадию, то скобы и пластины рекомендовано носить до момента пока ногтевая пластина не приобретет изначальный вид.
Итак, как вылечить вросший ноготь в домашних условиях ясно – только при помощи антисептика. В случае осложнений лучше обратиться к профильным специалистам.

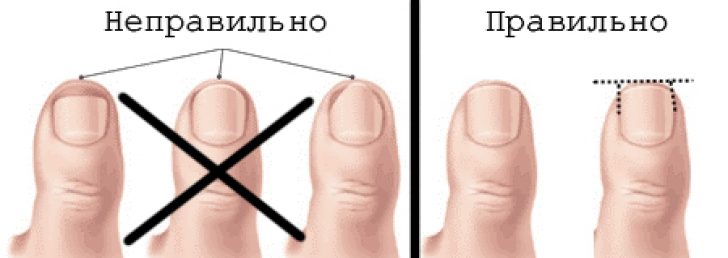



























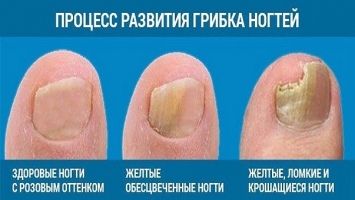














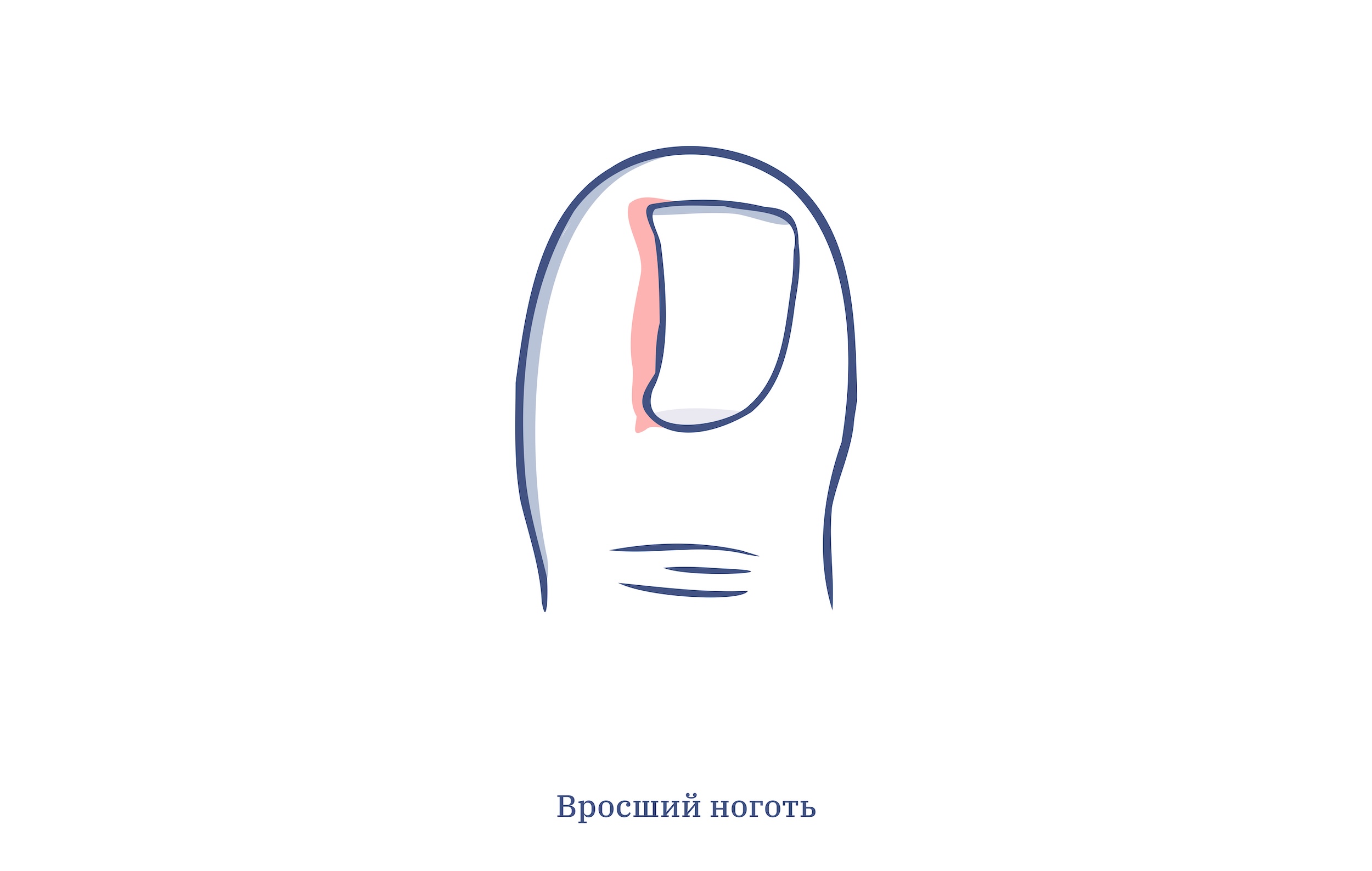

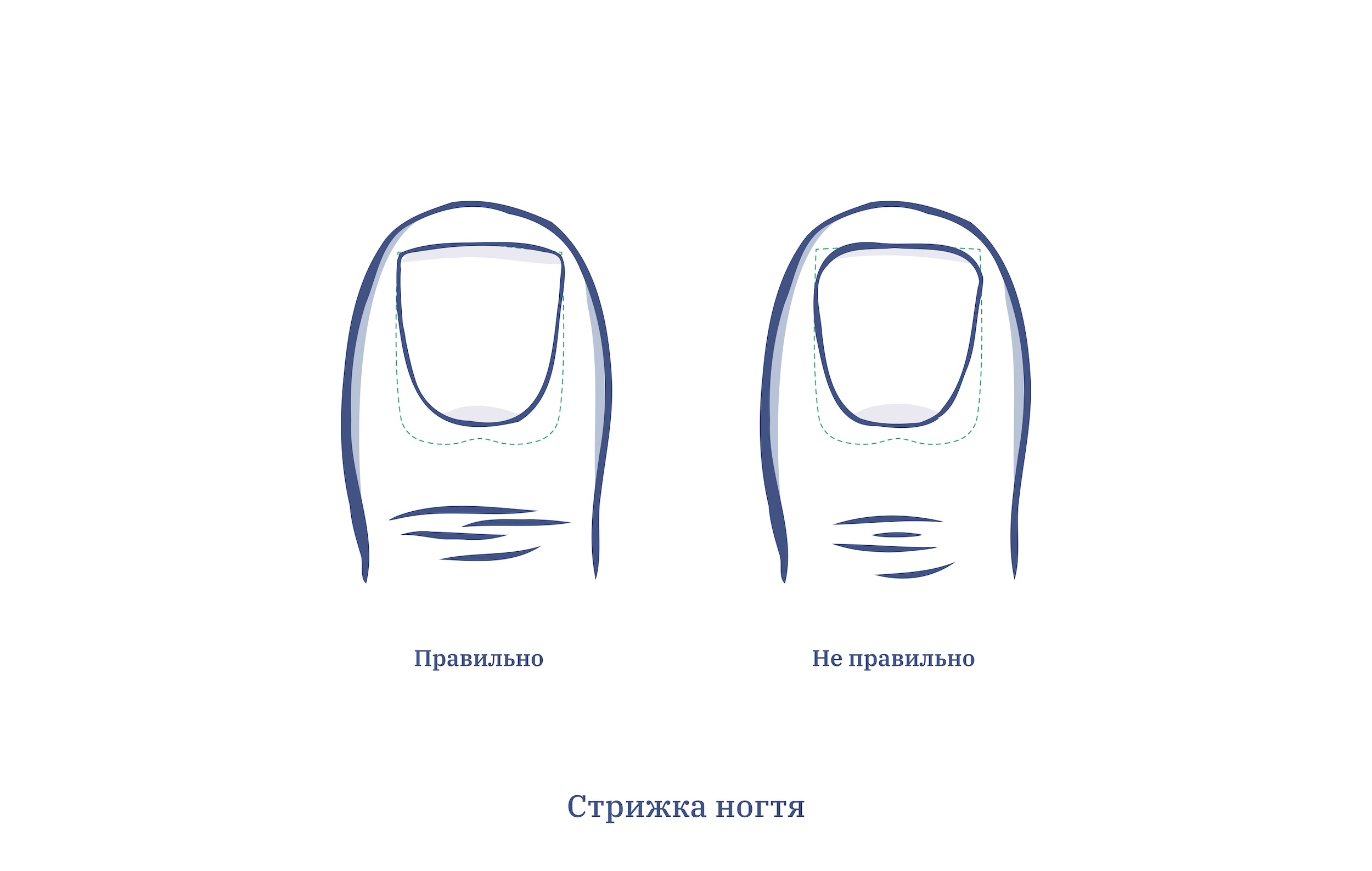


 Травмы пальцев и ногтей. Это может быть однократный сильный удар по пальцу ноги или работа, которая предусматривает постоянное давление на пальцы и ногти. При этом ноготь деформируется, его рост становится неправильным.
Травмы пальцев и ногтей. Это может быть однократный сильный удар по пальцу ноги или работа, которая предусматривает постоянное давление на пальцы и ногти. При этом ноготь деформируется, его рост становится неправильным.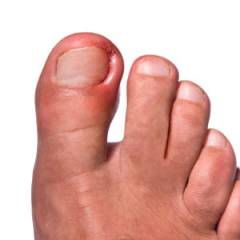
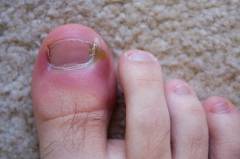
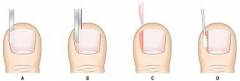 Более совершенная и наиболее распространенная методика – удаление полоски ногтевой пластины вместе с ростковой зоной. Эта часть ногтя уже больше никогда не отрастает: ногтевая платина становится уже и больше не врастает в околоногтевой валик.
Более совершенная и наиболее распространенная методика – удаление полоски ногтевой пластины вместе с ростковой зоной. Эта часть ногтя уже больше никогда не отрастает: ногтевая платина становится уже и больше не врастает в околоногтевой валик.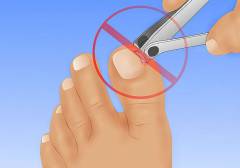
 Частое хождение босиком. Если дома тепло, то не стоит надевать даже носки.
Частое хождение босиком. Если дома тепло, то не стоит надевать даже носки.











