Быстрая и надежная диагностика злокачественных новообразований — одна из основных задач современной онкологии. На поздней стадии многие опухоли выявляются достаточно просто, но прогноз в этом случае чаще всего оказывается неблагоприятным. Основные трудности для диагностики представляют именно ранние или редкие формы онкологических заболеваний, при которых симптомы еще отсутствуют, а опухоль при этом активно растет и метастазирует.
Вне зависимости от того, на какой стадии заболевания врачам удалось установить диагноз, известие о наличии онкологического заболевания, как правило, оказывается шоком для самого пациента и его близких.
Чтобы сократить время, необходимое для назначения оптимального лечения (а значит, в конечном счете, улучшить прогноз), следует убедиться в том, что лечащий врач достаточно компетентен и способен в сжатые сроки определить необходимый объем диагностических исследований.
Насторожиться следует в случаях, когда врач не может однозначно и просто описать имеющуюся проблему и предлагает, например, провести хирургическую операцию для диагностики или, напротив, предлагает лечение без обследования, не объясняя, какими средствами и с какой целью будет проводиться терапия.
В этих случаях рекомендуется обратиться к другому онкологу для уточнения диагноза и получения так называемого «второго мнения». В распоряжении врачей, работающих в современных клиниках, сегодня имеется широкий арсенал средств для диагностики и лечения онкологических заболеваний, важно лишь правильно выбрать место лечения и доктора, который обладает достаточной квалификацией для того, чтобы разобраться в проблемах конкретного пациента.
Также следует отметить, что лечение в специализированных медицинских центрах, работающих по самым современным протоколам, может оказаться более эффективным, нежели терапия по месту жительства, поскольку выбор препаратов для химиотерапии (равно как и других методов лечения) в таких клиниках, как правило, существенно шире.
Подозрение на рак — обследование
Для обследования пациента с подозрением на онкологическое заболевание или больного, диагноз которого уже установлен, но вызывает сомнения, могут применяться различные методы лабораторной и инструментальной диагностики.
Лабораторные общеклинические анализы показывают в основном неспецифические изменения. Особенно важны в онкологической практике показатели периферической крови и костного мозга, а именно — эритропоэз и изменения лейкоцитарной формулы. До 70–80% случаев рака сопровождаются гипохромной анемией с изменением формы и размеров эритроцитов. Количество лейкоцитов и степень их зрелости при разных заболеваниях значительно варьируют — от лейкопении до лейкоцитоза.
Рентгенодиагностика занимает одно из ведущих мест в онкологии, ее методы постоянно совершенствуются. Компьютерная, магнитно-резонансная томография и исследования с контрастом позволяют обнаружить опухоль и метастазы даже при небольших размерах.
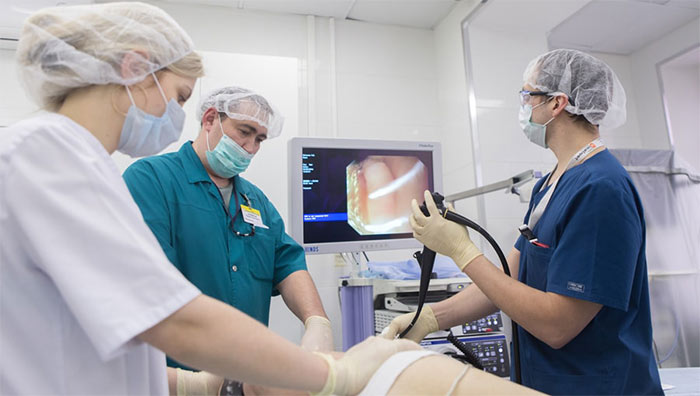
Благодаря эндоскопическим методам можно провести детальный осмотр новообразования в полостях и полых органах, а также взять кусочек ткани на биопсию.
УЗИ чаще всего применяют в диагностике опухолей щитовидной и молочной желез, малого таза, брюшной полости и забрюшинного пространства, мягких тканей, лимфатических узлов. Это доступный и простой метод, чувствительность которого может достигать 90%. Под контролем УЗИ проводят аспирационную биопсию опухолей.
Гистологическое и цитологическое исследования позволяют установить морфологический диагноз, степень злокачественности процесса и выбрать подходящую тактику ведения пациентов. Без них в онкологии невозможно установить окончательный диагноз. Для обнаружения атипичных клеток на гистологический анализ берут кусочек ткани, полученный при биопсии или в ходе операции. Для цитологического исследования используется клеточный материал. На цитологии под микроскопом с высокой разрешающей способностью исследуют материал, полученный путем аспирации или отслаивания (эксфолиации) клеток. Его специально концентрируют, чтобы увеличить количество клеток в объеме материала. Его фиксируют, окрашивают и изучают под микроскопом на предмет атипичных клеток. Это позволяет провести дифференциальную диагностику между злокачественными и доброкачественными опухолями.
Уточняющие методы обследования
Существует ряд обследований, которые помогают уточнить онкологический диагноз в сомнительных случаях.
Иммунодиагностика позволяет обнаружить антигены опухолевых клеток, которые отличаются от нормальных клеточных антигенов. Кровь и моча пациента содержат опухолевые маркеры, их выявляют при помощи реагентов, содержащих специальные антитела, при реакции ИФА. Наибольшую практическую ценность имеют такие антигены, как α-фетопротеин, PSA, СА-125, раково-эмбриональный антиген, хорионический гонадотропин, трофобластический В-глобулин.
Уточняющие онкологический диагноз обследования чаще всего сложные и дорогостоящие, поэтому не применяются массово в качестве скрининга. Но они обладают высокой точностью и в спорных ситуациях помогают врачу поставить верный диагноз. Уточняющая диагностика необходима не для удовлетворения академического интереса лечебного учреждения или врача, она призвана разрешить серьёзные сомнения в диагнозе, которые не отмели традиционные и не столь дорогие исследования. Возможно, с её помощью удастся разрешить вопрос «рак или не рак» или подобрать лучшее – оптимальное лечение опухоли. В любом случае эти исследования – крайняя необходимость, без которой невозможно решить важнейший для жизни вопрос, и тогда цена процедуры – вопрос совсем не главный.
Важен комплексный подход к диагностике, когда на начальном этапе выполняется стандартное и утверждённое клиническими рекомендациями обследование, а далее, по мере необходимости – крайней диагностической необходимости, поэтапно проводятся дополнительные исследования. Не все сразу, а только после тщательного анализа информативности предыдущего этапа. Перед каждым обследованием врач должен рассказать, на какие важные для пациента вопросы он надеется получить ответ, какие варианты ответов возможны, какие трактовки результатов удовлетворят его и помогут пациенту скорее начать лечение.
Можно назначать всё известное науке, используя всю установленную в медицинском центре аппаратуру, но также можно делать только необходимое, в оптимальном объёме и в разумные сроки. Стоимость процедур очень важна, но не важнее жизни. Наша клиника может предложить оптимальный подход во всём – и в диагностике, и в лечении, тем более что у нас есть всё, что позволит сделать это быстро и очень качественно.
В онкологии любая врачебная ошибка грозит серьёзными последствиями: некорректно назначенная токсичная химиотерапия может убить пациента так же, как и отсутствие лечения, если у пациента есть рак, но диагноза нет.
Число онкологических диагнозов в России, как и во всём мире, растёт: в прошлом году отечественные врачи выявили 617,2 тысячи новых случаев злокачественных заболеваний – это на 20 тысяч больше, чем в 2017-м. Между тем, по мнению экспертов, как минимум 30% такихдиагнозов требуют корректировки: в уточнении могут нуждаться как вид ибиологические характеристикиопухоли или распространённость процесса, так и самый важный вопрос: злокачественная опухоль или доброкачественная.
Никто не застрахован от ошибок
Диагноз «рак» ставит врач-онколог, опираясь на результаты морфологических исследований. Основное из них – гистологическое, во время которого фрагмент опухоли исследуется под микроскопом: оно позволяет увидеть структурные изменения тканей, понять, идёт ли речь о раке или о доброкачественном новообразовании. Для его выполнения образец ткани, полученный при биопсии или, например, во время операции, направляется в патоморфологическую лабораторию, где его обрабатывают и делают из него парафиновые блоки, а блоки нарезают на гистологические стёкла, которые изучает врач-патоморфолог.
Для уточнения диагноза проводится углублённый иммуногистохимический анализ: его применяют, если первичный очаг заболевания неизвестен или обнаруженные клетки трудно отнести к определённому виду рака. Это исследование основано на использовании антител, которые вступают в реакции с антигенами опухоли. Набор характерных антител существует практически для каждого вида онкологических заболеваний, поэтому при помощи такого исследования можно подтвердить или опровергнуть диагноз, а также получить уточняющую информацию о заболевании. Но иногда и его недостаточно: часть случаев требует дополнительного молекулярно-генетического исследования для того, чтобы предсказать развитие болезни и подобрать эффективную схему лечения.
На всех этапах диагностики рака возможны ошибки: стёкла с образцами могут перепутать, при биопсии могут взять кусочек ткани не с того участка, сам врач, проводящий исследование, может ошибиться. Результаты исследований гистологических стёкол всегда зависят от квалификации врача, который смотрит в микроскоп, и случаев, с которыми ему уже доводилось сталкиваться на практике, ведь ни один патолог не может знать абсолютно все виды рака. Знания и опыт требуются как для выявления изменений, так и для верной трактовки результата. Цена ошибки в этом случае очень высока: если неопытный врач принял особенности строения тканей, характерные для некоторых доброкачественных состояний, за рак, пациента направят на операцию и сложное лечение, которого можно было бы избежать при выполнении исследования высококвалифицированным специалистом. При этом врач, который поставил диагноз, может и не подозревать, что ошибся.
Семь раз проверь
Чтобы избежать неправильного диагноза и, как следствие, некорректного лечения, необходимо показать гистологические блоки второму специалисту, желательно – специализирующемуся на конкретной локализации рака. В 2016 году на базе Лаборатории «Гемотест» – федеральной медицинской сети, которая охватывает 280 городов России, – был создан Независимый экспертный совет в рамках проекта «Онкологическая экспертиза». В совет вошли 30 ведущих специалистов национальных медицинских исследовательских центров, которые проводят пересмотр гистологических и цитологических препаратов, полученных в любых медицинских учреждениях, частных и государственных.
Для получения экспертного заключения достаточно отнести препараты – стёкла или блоки – в любое лабораторное отделение «Гемотест». В большинстве случаев при пересмотре диагноза выявляется клинически значимое расхождение – такое, которое способно существенно повлиять на тактику лечения. «Одно из самых сложных направлений в онкоморфологии – опухоли кроветворной и лимфоидной тканей, опухоли мягких тканей и костей, в которых частота расхождений высокая. В некоторых выборках расхождения могут достигать 50%, то есть из двух входящих случаев в одном диагноз меняется. Иногда процент расхождения выше», – говорит заведующий отделением клинической молекулярной морфологии Северо-Западного государственного медицинского университета имени И. И. Мечникова, консультант Экспертного совета «Гемостест», руководитель направления «Телепатология» Юрий Криволапов.
«Патологоанатом ориентируется на собственный опыт, квалификацию, существующие стандарты диагностики и критерии патологии. Естественно, если доктор не обладает должной практикой диагностики определённой патологии, то он может ошибиться, особенно в переходных моментах. Именно с этим и связано такое количество расхождений, – объясняет руководитель отдела гистологии лаборатории «Гемостест» Сергей Кижаев. – И часто, пересматривая биоматериал пациента, направленный из региональной лаборатории, мы даём заключение, отличное от первоначального. В своей практике мы используем несколько пар глаз, чтобы сойтись в одном мнении».
Опыт лаборатории «Гемотест»: результаты пересмотра диагнозов в рамках проекта «Второе мнение» (3 года, 2500 случаев)
Злокачественные новообразования бронхолегочной системы — одни из самых распространенных онкологических заболеваний как в России, так и в мире. Сегодня благодаря современным методам лечения у пациентов, в том числе с запущенной стадией заболевания, появился шанс на выздоровление.
Из всех заболеваний бронхолегочного древа самым редким можно считать рак трахеи, на который приходится 0,1-0,2% всех онкологических недугов.
Рак легкого — это не только медицинская, но и социальная проблема. В нашей стране ежегодно этим видом рака заболевают около 60 тыс. человек. В структуре смертности от онкологических заболеваний этот недуг занимает первое место. В 2018 г. на рак лёгкого пришлось 15% всех случаев смерти от онкологических заболеваний.
Почему возникает рак легкого?
Причина многих онкологических заболеваний — мутации в ДНК. Где, когда и почему возникает поломка, ведущая к возникновению раковой опухоли, зависит от ряда причин.
- возраст;
- курение;
- экология;
- пол.
Что должно насторожить?
Коварство рака легкого и трахеи состоит в том, что ранние формы этих заболеваний не имеют клинических проявлений. Нередко пациенты длительно лечатся от других болезней у врачей других специальностей.
Ранние признаки рака легкого
Первые симптомы рака легкого часто не связаны с дыхательной системой. К ним относятся:
- Cубфебрильная температура
- Cлабость и усталость сразу после пробуждения
- Кожный зуд с развитием дерматита и появлением наростов на коже
- Слабость мышц и повышенная отечность
- Нарушение работы центральной нервной системы: головокружение (вплоть до обморока), нарушение координации движений или потеря чувствительности
- Специфические симптомы (кашель с «ржавой» мокротой, одышка, кровохарканье, боль) чаще возникают при распространенной форме заболевания
Стадии рака легкого
I стадия — опухоль меньше 3 см, метастазы отсутствуют, симптомов нет.
II стадия — опухоль до 6 см, находится в границах сегмента легкого или бронха.
Единичные метастазы в отдельных лимфоузлах (ограничены грудной клеткой на стороне поражения). Симптомы более выражены, появляется кровохарканье, боль, слабость, потеря аппетита.опухоль меньше 3 см, метастазы отсутствуют, симптомов нет.
III стадия — опухоль превышает 6 см, проникает в другие части легкого или соседние бронхи. Средостенные лимфатические узлы могут быть поражены метастазами.
IV стадия — опухоль дает метастазы в другие органы.
«Часто центральные формы рака легкого долгое время принимают за пневмонию или обострение хронического бронхита, которые лечат антибиотиками, что приводит к увеличению опухоли и отодвигает сроки специализированного лечения», — предостерегает заведующий хирургическим торакальным отделением НМИЦ онкологии им. Н.Н. Петрова, член-корреспондент РАН Евгений Левченко.
«Больные раком трахеи обычно жалуются на кашель, усиливающийся при перемене положения тела, и смещение трахеи при ее ощупывании, — поясняет профессор Андрей Рябов, заместитель генерального директора по хирургии ФГБУ НМИЦ радиологии Минздрава России. — Еще один характерный симптом — затруднение дыхания. Но этот симптом появляется, когда просвет трахеи сужается на 2/3 и более»
Как лечат рак легкого?
Выбор метода лечения во многом зависит от распространенности онкологического процесса.
«При локализованных процессах наиболее эффективен хирургический метод (анатомическая резекция легкого), — поясняет профессор Андрей Рябов. — При небольших опухолях выполняется небольшая резекция, после которой пациент быстрее восстанавливается. Сегодня для лечения ранних форм рака легкого в основном применяются малоинвазивные технологии (торакоскопическая и роботизированная хирургия), которые обеспечивают хороший результат лечения и ускоряют темпы реабилитации.
Пациентам с ранними формами рака легкого, которым противопоказано хирургическое лечение, назначается лучевая терапия (стереотаксическая радиохирургия).
В НМИЦ онкологии им. Н.Н. Петрова успешно проводится уникальная операция: бронхопластическая лобэктомия — удаление части легкого (вместо традиционной операции — полного удаления органа).
Такое вмешательство позволяет сохранить качество жизни пациента. На сегодняшний день заведующим хирургическим торакальным отделением НМИЦ онкологии им. Н.Н. Петрова Евгением Левченко проведено более 300 бронхопластических лобэктомий. Это самый большой опыт «в одних руках» во всем мире.
Если опухоль большая или обнаружены метастазы, назначается лекарственная терапия.
«XXI век принес нам новые знания о биологии опухоли, — рассказывает Константин Лактионов, профессор, заведующий химиотерапевтическим отделением НМИЦ онкологии им. Н.Н.Блохина. — Сегодня мы понимаем, что каждое злокачественное новообразование уникально, имеет характерные генетические изменения, а потому требует индивидуального лечения.
Точечно воздействовать на клетки, которые несут генетические нарушения, не затрагивая другие, позволяет таргетная терапия, благодаря которой достигается высокая эффективность и низкая токсичность (а значит, хорошая переносимость) лечения. Если в эпоху химиотерапии 50% пациентов с распространенным раком легкого умирали в течение года после постановки диагноза, сегодня благодаря современному лечению эти больные стали жить в 3-4 раза дольше.
Еще одна прорывная технология в лечении рака легкого — иммунотерапия, которая блокирует механизм уклонения опухоли от надзора собственной иммунной системы и активизирует противоопухолевый иммунитет. Благодаря этому иммунитет распознает и самостоятельно уничтожает опухоль. Применение иммунной терапии позволяет надеяться на выздоровление даже пациентам с запущенной стадией рака легкого.
Как получить лечение?
Если вы заметили у себя настораживающие симптомы, обратитесь к участковому терапевту или врачу общей практики.
После осмотра и опроса в случае необходимости врач выдаст вам направление в онкологический диспансер, ЦАОП.
После осмотра онколог онкодиспансера или ЦАОП, если возникло подозрение на злокачественное новообразование, должен организовать ваше полное дообследование и взятие биопсии опухоли.
Если диагноз «рак» подтвердился, следует немедленно приступить к лечению: оно может быть амбулаторным или стационарным и включать в себя хирургическое вмешательство, медикаментозную и лучевую терапию.
Лечение может проходить по месту жительства или — в случае невозможности лечения по месту жительства — в федеральном центре (если потребуется лечение там, вам выдадут направление).
Помните: лечение (в том числе современные дорогостоящие препараты для иммунотерапии и таргетной терапии) предоставляется по ОМС бесплатно. Никаких доплат требовать не могут, если это происходит, обращайтесь к страховому представителю в компанию, выдавшую полис ОМС.
Сроки оказания онкологической помощи определены Приказом Минздрава № 915н «Об утверждении Порядка оказания медицинской помощи населению по профилю „онкология»», они должны строго соблюдаться:
- Через 5 дней — пациент, обратившийся к терапевту с подозрением на онкологическое заболевание, должен оказаться на приеме у онколога.
- В течение 1 рабочего дня онколог должен взять биопсию. Если это невозможно в силу ресурсов медицинской организации, врач должен немедленно направить пациента в ту медицинскую организацию, где это можно осуществить.
- В течение 15 рабочих дней гистолог должен рассмотреть полученный материал и дать заключение.
- В течение 15 рабочих дней после получения результата биопсии (если диагноз подтвердился) пациент должен пройти консилиум врачей (для планирования лечения) в онкодиспансере и быть госпитализирован.
При необходимости проведения операции предшествующая хирургическому вмешательству предоперационная химиотерапия или предоперационная лучевая терапия проводятся в сроки, установленные клиническими рекомендациями Минздрава России для каждого вида опухоли. После них выполняется операция.
Вопрос обеспечения лекарственными препаратами находится под пристальнейшим контролем Минздрава России.
Можно ли вылечиться от рака легкого?
Да, и таких случаев в копилке врачей немало. В НМИЦ онкологии им. Н.Н. Петрова часто вспоминают шахтера, который всю жизнь проработал за Полярным кругом: в Воркуте. После выхода на пенсию он переехал в Кировскую область и… заболел. Сначала врачи поставили диагноз «бронхит», затем — «астма», потом — «рак легкого». Младшая дочь посоветовала пройти обследование в Санкт-Петербурге, где они попали к Евгению Владимировичу Левченко. Хирург предложил сделать операцию по своей методике, сохраняя часть легкого.
Благодаря этому удалось добиться длительной ремиссии. В планах у 65-летнего пациента снова вернуться к спорту, в родном городе его уже ждет сборная ветеранов.
«Главное — не паниковать! — считает бывший полярник. — Нужно собраться с мыслями и силами и верить в лучшее. Потому что даже после самой чёрной ночи всегда бывает светлый день». НМИЦ онкологии им. Н.Н. Блохина проходила лечение 40- летняя женщина, домохозяйка.
Муж привез ее в клинику уже в тяжелом состоянии. Дышать самостоятельно она уже не могла. Диагноз — «рак легкого 4-й стадии, осложненный тромбоэмболией» — не внушал оптимизма. Состояние было настолько тяжелым, что родные готовились к худшему. Брать биопсию в такой ситуации было нельзя: пациентка могла погибнуть от кровопотери. Генетическое исследование плазмы крови показало, что у пациентки болезнь вызвала особая мутация, против которой есть специализированный таргетный препарат.
Женщина быстро пошла на поправку. Сейчас она живет обычной жизнью. Все, что требуется для поддержания ее состояния, — это просто принимать таблетки.
Уроженец Дербента, врач-стоматолог — с молодости курил крепкие дорогие сигареты (на момент поступления в клинику стаж курения составлял 32 года).
«Я наивно полагал, что вред бывает только от дешевых папирос», — вспоминает он.
В феврале 2014 года его стали мучить ночные боли в руке. Местные врачи решили, что это профессиональное заболевание (как известно, руки стоматологов постоянно испытывают большую нагрузку), и назначили сначала физиопроцедуры с гормональным препаратом, а потом — инъекции другого гормонального препарата непосредственно в руку.
Поскольку эффекта так и не последовало, пациента решили «дообследовать». Рентгеновский снимок показал отсутствие в лучевой кости 6-сантиметрового фрагмента. Окончательный диагноз был поставлен в НМИЦ онкологии им. Н.Н. Блохина: оказалось, что это не саркома, как предполагалось ранее, а метастатический рак легкого 4-й стадии. Метастаз размером 10х15 см блокировал работу сустава и разрушил лучевую кость правой руки.
Пациенту была удалена верхняя доля правого лёгкого, ампутирована рука, 4 курса химиотерапии также не дали результата. В начале 2015 года он стал одним из первых пациентов, кто принял участие в клиническом исследовании нового иммуноонкологического препарата, которое проводилось в НМИЦ онкологии им. Н.Н. Блохина. Результат превзошел все ожидания: пациент быстро пошел на поправку, и с тех пор болезнь ни разу не напомнила о себе.
«Остался лишь один симптом — не могу видеть курящих людей. Обязательно останавливаю и рассказываю, как это вредно и к каким последствиям может привести», — поясняет 60-летний пациент. Еще один пациент НМИЦ онкологии им. Н.Н. Блохина — москвич, плотник, всю жизнь проработавший на стройке. В 2015 он году был госпитализирован с сильными болями в пояснице. На рентгене врачи увидели темное пятно в легких. КТ- исследование показало рак легкого 3-й стадии, после чего 56-летнему пациенту удалили нижнюю долю легкого.
После операции пациент обратился за консультацией в НМИЦ онкологии им. Н.Н. Блохина. После молекулярно-генетического тестирования была выявлена редкая генетическая мутация, которая и стала причиной заболевания. При ней самым эффективным вариантом лечения является таргетная терапия.
После назначения препарата у пациента уменьшилась одышка, пропал кашель. Сегодня, спустя 5 лет после начала лечения, признаков опухолевого процесса у пациента нет.
Для лечения пациентов дневных и круглосуточных стационаров в 2020 году выделено 120 миллиардов рублей и запланировано выделить в 2021 году 140 миллиардов рублей.
Источник
На основе личных многолетних исследований и обзора литературы дается анализ причин, чаще всего приводящих к диагностическим ошибкам в терапевтической практике. В добольничных учреждениях ошибки имеют место у каждого третьего — четвертого пациента, в больницах те или иные недостатки и ошибки выявляются в каждом четвертом — пятом случае. Научно-техническая революция при всей ее прогрессивности сопровождается не только более точной диагностикой, но и ошибками, в основе которых находится недооценка врачами анамнеза, физикальных методов и переоценка лабораторно-аппаратных исследований. Не учитывается патоморфоз болезней и рост полиморбидности у современного пациента. В свою очередь в основе всего этого — не только и не столько незнание, сколько недостатки мышления и особенности характера того или иного врача. Проблема врачебных ошибок и их предупреждения должна постоянно находиться в фокусе внимания медицинских учебных заведений, на курсах усовершенствования, врачебных форумах и страницах медицинской печати.
Based on his own many years’ investigations and reviews of the literature, the author analyzes the reasons which most commonly lead to diagnostic errors in therapeutical practice. The are errors are made while examining every three or four patients at prehospital institutions; one or the other of shortcomings and errors revealed in every four or five cases at hospitals. Scientific and technological revolution by its very progressive nature is attended by not only more accurate diagnosis, but by errors due to the fact that the physicians underestimate patients’ history data and physical examinations and overrate laboratory and instrumental studies. The pathomorphism of diseases and increased polymorbidity in today’s patient is not taken into account. This all is in turn caused by the lack of thinking and the personal traits of one or another physician rather than ignorance. The problem of medical errors and their prevention should be the focus of attention at medical educational establishments, postgraduate training courses, medical forums, and at pages of medical periodicals.
Н.В. Эльштейн, проф., доктор мед. наук, заслуженный врач, лауреат Государственной премии Эстонии, интернист, Таллинн
N.V. Elshtein, professor, МD, internist, Estonia
В медицинской литературе под врачебной ошибкой понимают действия врача, имеющие в своей основе несовершенство современной медицинской науки, объективные условия работы, недостаточную квалификацию или неспособность использовать имеющиеся знания. К этому определению, наиболее часто использовавшемуся за последние десятилетия, мною добавлено одно слово: бездействие [1, 2]. В конечном счете одни и те же причины могут приводить как к неправильному действию, так и к бездействию. Причем на основе имеющегося 25-летнего опыта работы интернистом в системе судебномедицинской экспертизы Эстонии можно сделать заключение, что бездействие является причиной жалоб и возбуждения судебных дел против врачей гораздо чаще, чем те или иные действия.
Определяющим признаком ошибки является невозможность для данного врача предусмотреть и предотвратить ее последствия. Поэтому вне зависимости от исхода за ошибку врач в уголовном порядке обычно не наказуем. Уголовные кодексы всех бывших республик СССР, а также многих других государств не содержали понятия «врачебная ошибка». Подобный подход в мировой практике не является, однако, общепринятым. Так, в США, Германии, Франции и некоторых других странах пациенты и их родственники требуют от врачей материальной компенсации за дефекты обследования, диагностики и лечения. Поэтому во многих странах принято страхование врачей на случай привлечения их к материальной ответственности. В США, например, эта цифра достигает миллиардов долларов.
Материальная оценка ошибок медицинской помощи планируется и в России.
Касается она, однако, взаимопретензий поликлиник и больниц [3]. Отсюда просматривается прямой путь к предъявлению соответствующих претензий конкретному врачу. Симптоматично издание в 1997 г. «Аналитического обзора по защите прав пациентов в промышленно развитых странах» [4].
В то же время ошибка не относится к категории морали, что вытекает из рассуждений отдельных авторов [5]. Безусловно, стать врачом, будучи безразличным к людям или не стремясь повышать свою квалификацию, безнравственно. Не случайно в тибетской медицине нет понятия «плохой врач». Плохой — значит не врач. Оценка ошибки требует тем не менее научного подхода. В тех случаях, когда в ее основе находится аморальность врача, — это уже не ошибка и квалификация здесь иная.
Анализируя характер и причины диагностических ошибок, нужно исходить из конкретных условий, в которых они были допущены. Четко дифференцировать ошибки от несчастных случаев и врачебных преступлений иногда бывает крайне сложно. При неясных и спорных обстоятельствах приходится прибегать к высококвалифицированной судебно-медицинской экспертизе. Окончательное решение по таким случаям выносят юридические инстанции.
Ошибки, имеющие в своей основе несовершенство медицинской науки, встречаются даже у опытного врача, так как ему приходится консультировать наиболее тяжелых и сложных в диагностическом отношении больных. В аналогичном положении, очевидно, оказываются и авторитетные клиники. В Московском научно-исследовательском онкологическом институте им. П.А. Герцена было прооперировано 85 больных с предоперационным диагнозом «рак легкого», у которых оказались хроническая пневмония, туберкулез, доброкачественные опухоли и др. Все эти больные до операции были в институте хорошо обследованы и тем не менее ошибки не удалось предотвратить [6].
К объективным обстоятельствам, ведущим к ошибке, следует отнести условия, при которых нет возможности или средств для проведения того или иного исследования или вмешательства (например, невозможность при отсутствии эндоскопов диагностировать некоторые формы рака желудка и бронхов).
Из существенных объективных причин ошибок следует отметить непостоянство отдельных постулатов и принципов в области теоретической и практической медицины, в связи с чем меняются взгляды на этиологию, патогенез, понимание сущности болезней. Ограничусь одним примером. Еще в первой четверти XX столетия к неврозам относили эпилепсию, эклампсию, болезнь Паркинсона и др. В 1994 г. опубликована статья Д.С. Саркисова [7], вообще отрицающего возможность существования функциональных заболеваний внутренних органов.
Ошибки, вызванные врачебным незнанием, наиболее многочисленны и особенно ответственны по своей интерпретации. В каждом отдельном случае вопрос об отнесении действий врача к ошибке, особенно при дифференциации незнания, обусловленного недостаточной квалификацией и элементарным медицинским невежеством, решается исходя из конкретных особенностей течения болезни, длительности наблюдения, возможностей обследования.
Существует множество классификаций ошибок диагностики. В литературе на русском языке большинство классификаций опирается на давнее, но простое разделение причин на объективные и субъективные [8]. Высказывают тем не менее мнение, что в основе объективных причин находятся своевременно не предотвращенные или не осознанные субъективные факторы.
R.K. Riegelman [9], написавший интересную, хотя не бесспорную книгу по рассматриваемой проблеме, считает, что ошибки допускаются по двум причинам: неведению и недомыслию, при этом чаще встречаются последние. Таким образом, автор рассматривает причины ошибок по существу только как субъективные. Не разделяя в полной мере эту точку зрения, все же отметим, что, по мнению многих исследователей, на долю субъективного фактора приходится 60 — 70% причин диагностических ошибок. По данным А.А. Дзизинского [10], на нелогичное осмысление полученных данных приходится 26% причин диагностических ошибок в поликлинике и 22% — в стационаре. Однако к этим показателям следует приплюсовать соответственно 10 и 8% ошибок, обусловленных переоценкой или недооценкой лабораторно-инструментальных методов и консультаций. На них также указывает автор, но в основе и этих ошибок чаще всего находятся недостатки мышления.
Поэтому неверно связывать субъективные причины диагностических ошибок лишь с квалификацией врачей. Бесспорно, трудно переоценить значение знаний для правильной диагностики. Но знания — это не просто подготовка врача, это и способность к их накоплению, пониманию, использованию, во многом зависящая от индивидуальных особенностей, интеллекта и характера человека.
Известны врачи, отлично знающие пропедевтику и симптоматику внутренних болезней и тем не менее лишенные синтетического мышления или не умеющие при наличии у пациента нескольких болезней определить, какая является основной. Едва ли в этих случаях можно говорить об отсутствии знаний.
Значительную опасность представляют так называемые внушенные диагнозы, во многом также зависящие от характера врача. Речь идет о заведомом «настрое» на определенное заболевание, вызванном специальным к нему интересом врача, психологическим «давлением» заключения консультанта или авторитетного учреждения, влиянием эпидемиологической обстановки (в период эпидемии гриппа этот диагноз выставляют большинству пациентов с повышенной температурой, среди которых оказываются больные ангиной, плевритом, менингитом и др.) или увлечением недавно описанными нозологическими формами (вспомним легкость и частоту, с которой в свое время немотивированно ставились диагнозы «коллагеноз», «диэнцефальный синдром» и т.п.).
К этой категории ошибок примыкают и те, которые зависят от предвзятого, положительного или отрицательного, отношения к пациенту (вера, что врач не может заболеть СПИДом, трактовка бессознательного состояния у больного алкоголизмом как связанного только с алкогольной интоксикацией и т.п. ).
Большую роль играет присущая многим людям особенность психики, проявляющаяся в отборе фактов, подтверждающих, а не противоречащих сложившемуся мнению. В этих случаях врач попросту игнорирует не укладывающиеся в имеющуюся у него концепцию симптомы или данные исследований.
Молодые врачи часто ошибаются из-за отсутствия опыта, более опытные — из-за его переоценки и снижения квалификации.
Успехи диагностики часто зависят также от способности учитывать общие тенденции развития и изменения патологии. Многие наблюдения свидетельствуют о том, что по мере увеличения возраста больных диагностические трудности возрастают, увеличивается и количество ошибок. Особую роль при этом играет растущая с возрастом полиморбидность [11, 12].
Однако в наибольшей степени на диагностическом процессе сказывается влияние научно-технической революции. Значение ее трудно переоценить. Но нельзя не учитывать ее нежелательных эффектов.
Растет число специалистов (кстати, хороших), кругозор которых ограничен диаметром трубки, используемой для изучения облюбованного ими органа. Демонстративен пример, приведенный И. Мадьяром [13].
Если ведущими жалобами больного являются слабость, утомляемость, раздражительность и потеря массы тела, то эндокринолог прежде всего заподозрит гипертиреоз, гастроэнтеролог — латентный хронический гепатит, онколог -опухоль, а психиатр — невроз. В итоге может выясниться, что у пациента сахарный диабет.
Успехи точных наук, высокая техническая оснащенность лечебных учреждений облегчают диагностический процесс. Как известно, С.П. Боткин высказал мысль, что был бы рад, если ему удалось бы добиться совпадения клинического и патологоанатомического диагнозов в 30% случаев. В начале века (1912 г.) в Бостоне, например, прижизненные и посмертные диагнозы совпали уже в двух из трех случаев [14]. За последние десятилетия в терапевтических отделениях этот показатель приближается к 70%. Прогресс налицо.
Развитие специализации выявило, однако, и противоположную тенденцию. По данным разных авторов, несовпадение поликлинических и стационарных диагнозов в 60-х годах колебалось у терапевтов в пределах 7 — 17%. Когда же были открыты специализированные отделения, этот показатель вырос в 1,5 — 2 раза и более [15].
Чем больше «ножницы» между диагностическими возможностями поликлиники, с одной стороны, и специализированного отделения (центра), с другой, тем, естественно, показатели совпадения диагноза ниже. Чем выше уровень диагностики в стационаре и чем более тяжелые больные поступают, тем чаще расхождения диагнозов направления и клинических. Следует также учесть, что при более глубоком подходе и современном обследовании больных выясняется, что за ранее расширительно толковавшимися гломерулонефритом, полиартритом, гепатитом и др, скрывается не одно, а несколько разных по этиологии и патотенезу заболеваний.
К началу XIX века было известно около 1 тыс. болезней, сейчас их насчитывают, по данным ВОЗ, более 30 тыс.
Ряд болезней (хромосомные, периодическая, болезнь Лайма и некоторые другие) расшифрованы лишь за последние десятилетия. Достижения фармацевтической промышленности, постарение населения, изменения реактивности организма и другие факторы изменили характер течения ранее более или менее «стандартно» текущих заболеваний. Между тем патоморфоз заболеваний недооценивается, и относится это к большинству из них: туберкулезу и неврозам, злокачественным опухолям, ревматизму и др. На этом фоне в чем-то наше мышление сохраняет ригидность, консервативность, неспособность не теоретически, а на деле повседневно помнить, что мы имеем дело с изменившимися реактивностью, клинической симптоматикой, течением болезней. Значение ранней и своевременной диагностики трудно переоценить. Однако в одной из английских публикаций высказано мнение, что техника обследования достигла такого уровня, что признать кого-либо здоровым стало невозможно. В этом ироническом высказывании содержится немалая доля правды. По материалам некоторых массовых обследований взрослого населения в 50% случаев выявлены чисто клинические отклонения от нормы, в 25% — отклонения в лабораторных показателях и в 25% — рентгенологические отклонения (16, 17).
Не случайна поэтому попытка как-то ограничить круг тех болезней, которые сегодняший врач в силах охватить. White и Geschichter [18] считают, что 200 болезней составляют 98% всей заболеваемости современных людей, при этом 18 общих симптомов, 28 физикальных и 6 лабораторных тестов вполне достаточны для их распознавания. Такое сужение проблемы (на наш взгляд, чрезмерное) служит в то же время известной первоосновой для машинной диагностики. К сожалению, встречаются врачи, у которых номенклатура диагнозов исчисляется не 30 тыс. (как упоминалось ранее) и даже не 200 болезнями.
При неясных симптомах у пациента пожилого возраста все объясняется атеросклерозом, молодого или среднего возраста — неврозом, при болезнях органов пищеварения — хроническим панкреатитом, заменившим хронический гастрит, игравший долгие годы роль спасательного круга в гастроэнтерологии и т.д. Для каждого времени нужно знать, какие диагнозы следует ставить с осторожностью, не поддаваясь моде.
Некоторые врачи думают, что большинство ошибок диагностики обусловлено редкими болезнями. Это не так. Не распознают часто встречающиеся, но изменившие свое течение болезни — злокачественные опухоли, инфаркт миокарда, инфекционные болезни [19, 20].
Редкое и редко диагностируемое заболевания — не одно и то же. Болезнь может носить относительно распространенный характер и все же быть редко или трудно диагностируемой. Единственным критерием отнесения болезни к редкой является анализ статистики заболеваемости. Что касается труднодиагностируемых болезней, то судить об их частоте можно при сличении диагнозов направления в стационар и клинических, а также клинических и секционных. Необычные симптомы распространенных болезней чаще ведут к ошибкам, чем редкие заболевания. Наличие симптома может свидетельствовать в пользу предполагаемой болезни, отсутствие его последнюю не исключает.
В англо-американской литературе нередко упоминается диагностическое правило W. Sutton, смысл которого сводится к отказу от усложненных поисков редких диагнозов. Упомянутая фамилия принадлежит не врачу и не ученому. Оказывается, это один из самых известных в истории Англии взломщиков банковских сейфов. Когда его, наконец, удалось задержать, на вопрос журналистов, что его так притягивало к сейфам, последовал немедленный ответ: «Чаще всего там находятся деньги».
Путь к диагнозу должен проходить через более простые концепции. Например, при болях в правой гипогастральной области, перед тем как думать о дивертикулите или терминальном илеите, надо исключить аппендицит.
В медицине диагностика — это не только способность поставить правильный диагноз, но и основанная на знании уверенность, что у больного нет той или иной болезни. Умение отказаться от диагноза дается иногда труднее, чем возможность его поставить.
Известно, что около 80% терапевтических больных начинают и заканчивают лечение в поликлиниках. Поэтому разъяснять значимость правильной диагностики на этом этапе нет необходимости. Исследования, как наши, так и многих других авторов, свидетельствуют о том, что те или иные ошибки диагностики на добольничном этапе имеют место у каждого третьего — четвертого больного.
Полагают, что и на фоне технических достижений медицины диагноз устанавливается по данным анамнеза приблизительно более чем в 50% случаев, на основании физикального обследования — примерно в 30% и по лабораторно-инструментальным данным — в 15 — 20%. В небольшом проценте случаев (чаще называют цифры 3 — 5) диагноз может остаться неясным даже после вскрытия. На основе обзорных материалов M. Boers [21] приводит показатель 4 — 8%, увязывая его с дефектами аутопсии и последующих исследований.
Этим соотношениям полностью созвучны и утверждения L. Pagliaro и L. Pasta [22], отметивших, что, например, при заболеваниях печени лабораторные исследования способствуют постановке правильного диагноза лишь у 10 — 18% больных. Работы последних десятилетий подтвердили с помощью ЭВМ утверждение B.G.A. Moynihan, сделанное в начале века (1905 г.), о том, что при тщательно собранном анамнезе диагноз язвенной болезни можно поставить более чем у 70% больных [23]. Разумеется, если при этом анамнез правильно интерпретировать.
Трудно в полной мере принять утверждение M. Hahn [24], что для практических врачей общение с пациентами «Тerra incognita», но при сборе анамнеза и выявляется больше всего дефектов. Думается, что причин тут несколько: присущая многим людям неспособность формулировать свои мысли (вопросы), неумение выслушивать ответы, спешка и, что немаловажно, подсознательная вера в то, что в настоящее время разговор с больным, его ощущения и их динамика могут дать меньше, чем более «объективные» методы диагностики — лабораторно-аппаратные. Анамнез стал наибольшей жертвой последних.
Что касается физикального обследования, то думаем, что ошибки проистекают из-за одной причины: неудовлетворительного знания врачами пропедевтики внутренних болезней с вытекающим отсюда отсутствием методичности в его проведении. При использовании тест-эталоновой системы установлено, что 50% выпускников лечебных факультетов в 1982 г. и 38% в 1987 г. (обследовано 350 человек) не умели квалифицированно собирать анамнез, недостаточно владели методами аускультации сердца и легких, пальпации органов брюшной полости [25].
Как показывают наши наблюдения, весьма часто врачи выслушивают сердце только в положении, когда пациент стоит, аускультацию легких проводят без того, чтобы больной покашлял, пальпацию живота осуществляют бессистемно; ряд симптомов врачи попросту не знают, другим не могут дать правильной интерпретации. Часть дефектов физикального обследования также обусловлена спешкой или невнимательностью врача, и все же главное — невладение методиками.
Многие ошибки обусловлены неправильной оценкой данных лабораторно-инструментальных и аппаратных исследований. Врачи не задумываются над тем, что возможность ошибки бывает заложена не только в аппарате и реактиве, но и в тех, кто выносит соответствующие заключения. Упомянем публикации об ошибках при ультразвуковой диагностике [26, 27], лабораторных исследованиях [28, 29], морфологической диагностике [30, 31].
Имеется много наблюдений, согласно которым наибольшее количество расхождений клинико-патологоанатомических диагнозов приходится на 1-е сутки пребывания больных в стационарах, затем кривая расхождений падает. Начиная с 7 — 10-го дня она вновь поднимается из-за «коррекции» врачебного мышления полученными данными лабораторно-аппаратных исследований. По данным патологоанатома Р.И. Шмурина [32], на 1-е сутки госпитализации приходится 28,2% расхождений диагнозов, на 3-и — 14,5%, на 10-е — 22,8%, а при длительных сроках пребывания в больнице — 34,5%.
Недочеты в использовании лабораторно-инструментальных исследований носят двоякий характер: либо не назначают показанные данному больному, либо рекомендуют ненужные. Если неназначенные исследования в основном относятся к инструментально-аппаратным методам диагностики (бронхоскопия, сканирование и т.п.), то ненужные в основном связаны с лабораторными анализами. Если неназначенные исследования, как правило, служат предметом критических замечаний, то ненужные исследования не анализируются и их игнорируют. Некоторые авторы [33] увеличение количества анализов, приходящихся на одного больного, расценивают даже как положительный показатель работы. Но так ли это? Как установили Ю.Н. Штейнгардт и соавт. [34], лишние исследования выявлены в 7,7 раза чаще, чем недостаточные, причем у 80% больных каждый четвертый анализ признан ненужным. То же самое имеет место и в других странах. Так, по данным Z. Bloorncarden и V.V. Sidel [35], 32% лабораторных анализов и 42% рентгенологических исследований были квалифицированы в стационаре как ненужные для клинического диагноза, а 20% лабораторных анализов были сделаны вообще без каких бы то ни было оснований.
Говорят, анализы, как и симптомы, должны не подсчитываться, а взвешиваться. Едва ли надо доказывать, что избыточные назначения, ведя к перегрузке лабораторий и кабинетов, уменьшают доступность обследования действительно нуждающихся в этом пациентов. Сегодня все большую значимость приобретает и другой аспект — экономический. Проведенный анализ назначения лабораторных и инструментальных исследований (как в поликлинике, так и в стационаре) позволил выявить следующие чаще всего допускаемые ошибки и недостатки.
1.Затянутое обследование, являющееся результатом отсутствия четкого плана и системы в назначениях.
2. Неполноценное обследование, при котором не используются имеющиеся методы, показанные при данном или сходном заболевании. Особенно это относится к поликлиникам.
3. Упрощенное понимание комплексности при отсутствии диагностической концепции. При этом назначаются всевозможные исследования, а не показанные при конкретно предполагающейся болезни. Между тем комплексность предполагает использование наиболее результативных методов. Хорош тот врач, который получает максимум информации при минимуме исследований.
4. Повторение в стационаре без достаточных оснований исследований, выполненных амбулаторно.
5. Обследование больного только в связи с основным заболеванием (жалобами) при недостаточном внимании к сопутствующим болезням.
6. Использование инвазивных методов исследования без строгих показаний и учета того, что уточнение диагноза может не сказаться ни на лечении, ни на исходе болезни. Недопустимо превращать диагностический метод в самоцель.
Проведенная автором с сотрудниками экспертная оценка 2390 больничных историй болезни выявила недостаточное обследование 24,0 ± 0,2% и излишнее — 12,5 ± 0,6% больных. По поводу сопутствующих заболеваний в больницах обследуют и лечат лишь одну треть нуждающихся пациентов, в 21% случаев обследования неполноценны [36].
Большие перспективы заложены в использовании с диагностической целью электронно-вычислительной техники, многофакторного анализа. Несомненно, компьютеры будут способствовать экономии врачебного времени, с одной стороны, и объективизации выводов, с другой.
Необходимо тем не менее заметить следующее: ссылка на то, что «материал обработан и проанализирован с помощью ЭВМ» не гарантирует от заблуждений. Если исходные данные ошибочны и неправильно сформулированы, можно получить и нелепые заключения. Как говорят кибернетики, «garbage in, garbage out » («мусор заложишь — мусор получишь»). Следует при этом вновь напомнить, что ошибки возможны в самих электронных средствах информации в силу разных причин, например вследствие электрических помех [37].
Ни одна машина не способна заменить хорошей подготовки и творческой мысли врача.
К сожалению, на фоне действительно значительного количества ошибок, от которых не гарантирована ни одна система подготовки врачей и ни одна система здравоохранения в мире, этой проблеме уделяется слишком мало внимания. По данным национальной медицинской библиотеки США в Бетезде, отражающим публикации 3600 ведущих медицинских журналов всех континентов, за период с января 1993 г. по апрель 1997 г. в основных разделах внутренней медицины было опубликовано 1005 статей об ошибках диагностики, т. е. около 250 в год, из них в области кардиологии — 42%, пульмонологии — 40% и гастроэнтерологии — 18%. За этот же период опубликованы многие тысячи статей, посвященных той или иной болезни (например, диагностике или лечению инфаркта миокарда, пневмонии, явзы желудка).
Хотелось бы подчеркнуть: в медицине, как и вообще в жизни, анализ ошибок более конструктивен, чем положительные примеры и назидательные сентенции. Об этом говорил еще Н.И. Пирогов. В заключение приведу высказывание известного французского хирурга XVIII столетия Жана-Луи Пти: «Ошибки являются только ошибками, когда у тебя имеется мужество их обнародовать, но они становятся преступлением, когда гордыня тебя побуждает их скрыть» [39].
Поэтому эта проблема должна постоянно находиться в фокусе внимания медицинских учебных заведений, на курсах усовершенствования, врачебных форумах и страницах медицинской печати.
Литература:
1. Эльштейн Н.В. Ошибки диагностики и лечения в практике работы терапевтов. Лекция на факультете международного здравоохранения. М. 1973. ЦОЛИУВ.
2. Эльштейн Н.В., Авдеев М.И. Врачебные ошибки. Большая мед. энциклопедия. Изд. 3-е. т.4. М. 1976. (См. также т.5, IV «От редакции»).
3. Заболевания органов пищеварения. Ч.1 (Ред. Е.С.Рысс) С.-Пб. 1995. Мед. инф. изд-во.
4. Аналитический обзор по защите прав пациентов в промышленно развитых странах (Ред. В.В.Гришин) М. 1997. Фирма «Айс».
5. Шмурин Р.И. Об ошибках поликлинической и клинической диагностики с точки зрения практического врача-патологоанатома. Клин. мед. 1995;5:79-81.
6. Плетнев С.Д., Матвеева Т.Н. Об ошибках диагностики рака легкого. Врач. дело 1975;6:95-8.
7. Саркисов Д.С. Существуют ли так называемые функциональные болезни? Клин. мед. 1994;2:71-4.
8. Давыдовский И.В. Опыт сличения клинических и патологоанатомических диагнозов. Клин. мед. 1928;1:2-19.
9. Ригельман P. Как избежать врачебных ошибок. Книга практикующего врача. Пер. с англ. М. 1994; Практика.
10. Дзизинский А. А. Врачебные ошибки. В кн.: Избранные лекции по терапии. Иркутск 1990;81-90. Изд-во Иркутского ун-та.
11. BrandImeier P. Fehldiagnosen durch MultimorbiditКt, In: Die Fehldiagnose in der Praxis /Hrsg. H.H. Schrombgens/ Stuttgart, 1987;59-70. Hippokrates Verlag.
12. Эльштейн H.B. Ошибки в гастроэнтерологии. Диагностика и лечение. Таллинн 1991.
13. Мадьяр И. Дифференциальная диагностика заболеваний внутренних органов. Будапешт, 1987;т.I;12. Изд-во Академии наук Венгрии.
14. Hill RB, Anderson RE. The envolving purposes of the autopsy: Twenty-index-century values from an eighteenth-century procedure Perspect. Biol Med 1989;32(2):223-33.
15. Эльштейн Н.В. Общемедицинские проблемы терапевтической практики. Таллинн 1983. Валгус.
16. Collen MF. Guidelines for multiphasic health checkups. Arch Intern Med 1971;127(1):99-100.
17. Voiculescu H. Depistarea in masa a bolilor cronice. Viata med 1974;4:145-6.
18. White, Geschihter. Цит по Царегородцеву Г.И. В кн.: Общество и здоровье человека. М. 1973;5-27. Медицина.
19. Ошибки в клинической онкологии (Ред. В.И. Чиссов, А.Х. Трахтенберг). М. 1993. Медицина.
20. Kirch W, Schafiic C. Мisdiagnosis at a university hospital in 4 medical areas. Medicine 1996;75(1):29-40.
21. Boers M. The Prospects of Autopsy: Mortui Vivos Docuerunt? (Have the Dead Taught the Living?) Am J Med 1989;86(3):322-4.
22. Pagliaro L, Pasta L. Elementi di metodologia generale diagnostica nelle malattie del fegato. Fegato 1980;26(2):131-61.
23. Дe Домбал Ф.Т. Анализ симптомов болезней верхнего отдела пищеварительного тракта. В кн.: Гастроэнтерология (Ред. Дж.X.Барон, Ф.Г.Муди) Пер. с англ. М. 1985, т.I; 58-74.
24. Hahn M. Schwierige Kunst. Munch med Wschr 1995;137(46):733/25.
25. Туманов В.A., Баран Л.Н., Витенко И.О. Объективизация контроля знаний студентов медицинских институтов. Врач. дело 1988;5:1-3.
26. Frouge С, Meriu Y, Degott C, et al. Controle de la qualite diagnostique de I`echographie hepato-biliaire parcorrelation autopsique Gastroenterol Clin Biol 1989;13:285-90.
27. Миронова Г.Т., Полушкина И.Н. Анализ ошибок ультразвукового исследования у онкологических больных. В кн.: Актуальные проблемы организации и повышения качества ультразвуковой диагностики опухолей. Материалы Всeсоюзн. науч. конф. М. 1990;111-3.
28. Ошибки в лабораторной диагностике (Ред. Л.Л. Громашевская) Киев 1990. Здоров`е.
29. Khoury М, Burnett L, Mackay MA. Error rates in Australian chemical pathology laboratories (see comments). Med J Australia 1996;165(3):128-30.
30. Войно-Ясенецкий M.B., Жаботинский Ю.М. Источники ошибок при морфологических исследованиях. Л. 1970. Медицина.
31. Skoumal SM, Plorell SR, Bydaek KK, et al. Malpractice profection: communication of diagnostic uncertainty. Diagnostic cytopatholoqy 1996;14(4):385-9.
32. Шмурин P.И. Диагностические ошибки в практике сельского здравоохранения и некоторые подходы к их оценке. Арх. патологии 1988;5:78-81.
33. Касьяненко А.С., Бабиков В.Н., Кули И.С. и др. Опыт работы лечебно-контрольных комиссий области. Врач. дело 1980;4:12-4.
34. Штейнгардт Ю.Н., Сергеева В.П., Волкова Л.И., Индель Т.Н. Избыточное обследование и фармакотерапия — это достоинство или недостаток? Тер. арх. 1984;1:52-5.
35. Bloorncarden Z, Sidel VW. Evaluation of utilization of laboratory tests in a hospital emergency room. Am J Public Health 1980;70(5):525-8.
36. Стационарная медицинская помощь (основы организации) (Ред. А.Г. Сафонов, Е.А. Логинова) М. 1989. Медицина.
37. Балаховский И. С. Компьютерные программы в клинической лаборатории. Клин. лаб. диагностика, 1997;1:17-9.
38. Димов А. С. Классификация и анализ причин диагностических ошибок на догоспитальном этапе ведения больных внутренними заболеваниями. Автореф. дисс. канд. мед. наук. Казань 1981.
39. Эльштейн Н.В. Медицина и время. Таллинн 1990. Валгус.