Сайт издательства «Медиа Сфера»
содержит материалы, предназначенные исключительно для работников здравоохранения. Закрывая это сообщение, Вы подтверждаете, что являетесь дипломированным медицинским работником или студентом медицинского образовательного учреждения.
Ахметжанов Ф.М.
Кафедра эндоскопической хирургии факультета последипломного образования Московского государственного медико-стоматологического университета им. А.И. Евдокимова, ЗАО «Группа компаний МЕДСИ», Москва, Россия
Заремук А.М.
Кафедра эндоскопической хирургии ФПДО МГМСУ
Клиническое значение МРТ-диагностики при остром повреждении передней крестообразной связки коленного сустава
Авторы:
Лисицын М.П., Ахметжанов Ф.М., Заремук А.М.
Журнал:
Эндоскопическая хирургия. 2016;22(5): 32‑36
Как цитировать:
Лисицын М.П., Ахметжанов Ф.М., Заремук А.М.
Клиническое значение МРТ-диагностики при остром повреждении передней крестообразной связки коленного сустава. Эндоскопическая хирургия.
2016;22(5):32‑36.
Lisitsyn MP, Akhmetzhanov FM, Zaremuk AM. Clinical significance of MRI for anterior cruciate ligament acute injury. Endoscopic Surgery. 2016;22(5):32‑36. (In Russ.).
https://doi.org/10.17116/endoskop201622532-36

?>
Читать метаданные
Цель. Оценка клинической ценности современной МРТ-диагностики при острых внутрисуставных повреждениях коленного сустава. Оценка значимости МРТ-исследования в диагностировании внутрикостных изменений в виде микропереломов губчатых участков костных образований, формирующих коленный сустав. Методы. В период 2003—2006 гг. на базе ГМЦ №1 МЗ РФ, НМХЦ им Н.И. Пирогова, отделения ортопедии был прооперирован 221 пациент с острым повреждением передней крестообразной связки и хронической нестабильностью коленного сустава. Пациентов разделили по половому признаку — 67 (30,4%) женщины, 154 (69,6%) мужчины. Возраст пациентов колебался от 15 до 57 лет, (средний возраст составил 29,3 года). Острая травма коленного сустава среди 211 пациентов была отмечена у 86 пациентов (40,7%), хроническая и рецидивная нестабильность коленного сустава отмечалась у 125 (59,3%) пациентов. Механизм травмы коленного сустава был связан со сгибанием+ротацией+вальгус/варус отведением. Клиническое и специальное обследование пациентов проводилось по стандартным методикам. Результаты. 100% направление 211 пациентов с патологией коленного сустава на МРТ-диагностику до хирургического вмешательства позволило повысить уровень диагностики острой травмы коленного сустава до 76,6%, а в хронической стадии этот процент был доведен до 100%. Таким образом, в клинике нам удалось повысить качество дооперационной диагностики повреждений коленного сустава и в первую очередь повреждений передней крестообразной связки, особенно в острый период травмы. Кроме того, помимо клинического обследования после операции, мы использовали МРТ-исследование после оперативного лечения для еще большей объективизации результатов аутопластики передней крестообразной связки коленного сустава. Выводы. Данные качественной МРТ-диагностики были ранее недоступны клиницистам, что приводило у больных к длительному болевому синдрому в коленном суставе, формированию артрогенных контрактур и др. Особенно эти данные МРТ важны в случае предполагаемого выполнения операции по реконструкции ПКС. По нашему мнению, если хирург не догадывается о наличия контузии мыщелков бедра и большеберцовой кости он не может объяснить отрицательную клиническую картину у оперированных пациентов в ближайший послеоперационный период. Таким образом, мы считаем, не умаляя необходимости проведения полноценного клинического обследования, что МРТ-диагностика должна стать в нашей стране стандартным исследованием патологии не только коленного, но и любого другого сустава как в хронической стадии, так и особенно в острой ситуации. Кроме того, МРТ-диагностика крайне полезна для послеоперационного наблюдения за трансплантатом ПКС при условии использования рассасывающихся фиксирующих имплантов.
Авторы:
Лисицын М.П.
Кафедра эндоскопической хирургии ФПДО МГМСУ
Ахметжанов Ф.М.
Кафедра эндоскопической хирургии факультета последипломного образования Московского государственного медико-стоматологического университета им. А.И. Евдокимова, ЗАО «Группа компаний МЕДСИ», Москва, Россия
Заремук А.М.
Кафедра эндоскопической хирургии ФПДО МГМСУ
Введение
В качестве стандартных методов обследования при острой травме коленного сустава чаще всего используются клинические и рентгенологические методы. При первичном обследовании поврежденного коленного сустава врач травматолог-ортопед часто пренебрегает использованием такого современного неинвазивного метода диагностики, как магнитно-резонансная томография (МРТ). Поэтому ошибки в диагностике патологии коленного сустава в острой стадии, по мнению многих авторов, достигают 30% [1—3]. Несмотря на то что МРТ-диагностика с успехом используется в медицине начиная с 1990-х годов, в нашей стране только в последнее десятилетие произошел бурный рост активности использования современных МР-томографов с высоким разрешением изображения, увеличилось их количество [4]. Однако стоимость МРТ-исследования с каждым годом растет, что замедляет распространение и использование этого метода диагностики острых травм, в частности, коленного сустава. МР-томографы с напряжением магнитного поля от 1,5 Tesla и более позволяют с 95—98% точностью определять повреждения связочно-капсульных структур, менисков, хряща и костной ткани коленного сустава [5]. Наше внимание привлекли контузионные изменения мыщелков бедренной и большеберцовой костей и их влияние на клиническую картину повреждения передней крестообразной связки (ПКС) коленного сустава. В тактике общего лечения острой травмы коленного сустава мы стали учитывать обнаруженные при МРТ контузионные изменения костных структур, образующих коленный сустав. В момент травмы коленного сустава наиболее часто контузии подвергаются наружные мыщелки бедренной и большеберцовой костей, что на МРТ выглядит в виде сигнала низкой интенсивности в режиме Т1 и сигнала высокой интенсивности в режиме Т2 [6, 7].
Материал и методы
В период 2003—2006 гг. на базе ГМЦ № 1 Минздрава России, НМХЦ им. Н.И. Пирогова в отделении ортопедии был прооперирован 221 пациент (67 (30,4%) женщин и 154 (69,6%) мужчины) с острым повреждением ПКС и хронической нестабильностью коленного сустава. Возраст пациентов колебался от 15 до 57 лет (средний возраст составил 29,3 года).
Из общего числа пациентов острая травма коленного сустава отмечена у 86 (40,7%) пациентов, хроническая и рецидивная нестабильность коленного сустава — у 125 (59,3%) пациентов. Механизм травмы коленного сустава был связан со сгибанием, ротацией, вальгусным и варусным отведением. Клиническое и специальное обследование пациентов проводилось по стандартным методикам. При этом мы ввели МРТ-диагностику в стандартное обследование.
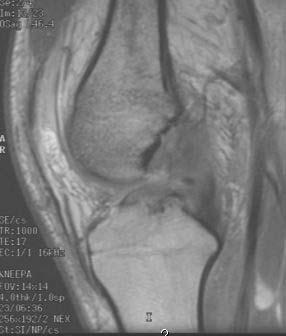
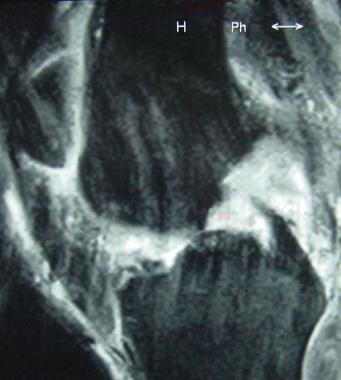
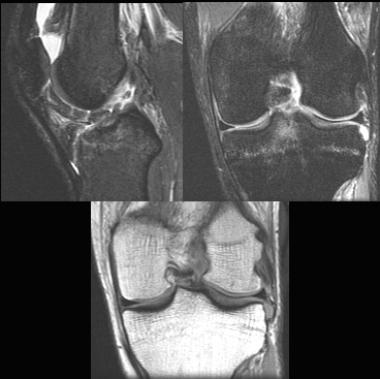
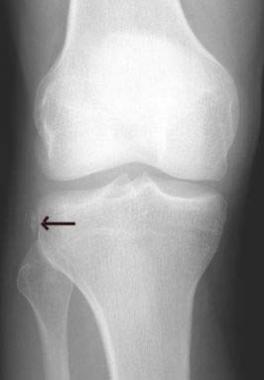
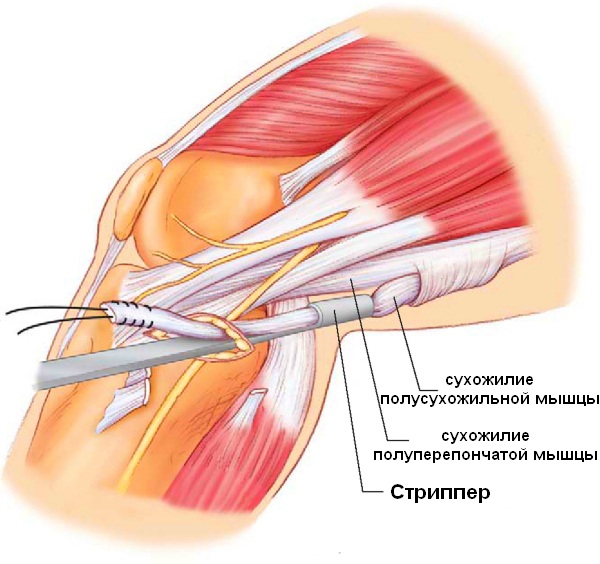
Все пациенты как с хронической патологией коленного сустава, так и с острой его травмой были обследованы с помощью МРТ-диагностики, что резко повысило качество дооперационной диагностики внутрисуставных повреждений коленного сустава. МРТ-диагностику выполняли на томографах 3—4-го поколения, с напряжением магнитного поля свыше 1,5 Tesla, разрешающая способность которых позволяла визуализировать повреждения связочных структур, менисков, суставного хряща, костной ткани коленного сустава (рис. 1 и 2).
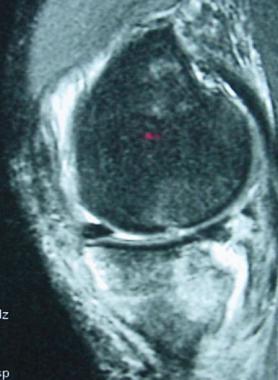
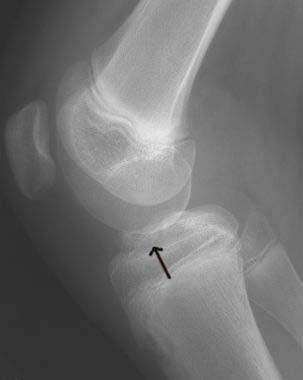
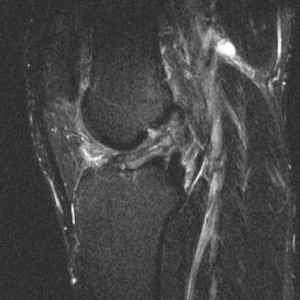
При МРТ-исследовании у 86 пациентов с острой травмой коленного сустава мы обнаружили в 39 (43%) случаях не только мягкотканные повреждения связочного аппарата, менисков, хряща, но и участки с контузией губчатой части мыщелков бедра и большеберцовой кости разной степени выраженности. Без применения МРТ такие травматические изменения (контузия) губчатой кости ранее вообще не диагностировались никакими другими методами. Мы обратили внимание на то, что все эти пациенты в отличие от остальных пациентов с острой травмой коленного сустава жаловались на выраженный болевой синдром и имели длительный период сгибательно-разгибательной контрактуры коленного сустава. В таких случаях мы откладывали оперативное лечение до стихания острого периода и болевых ощущений (рис. 3).
С помощью МРТ-контроля мы обнаружили, что внутрикостные кровоизлияния в мыщелках бедра и большеберцовой кости регрессировали примерно через 2—4 мес после травмы при условии целенаправленного медикаментозного и физиотерапевтического лечения именно этих контузионных явлений. По мере того как, по данным МРТ, костная ткань становилась нормальной, уменьшались болевой синдром и болевая защитная контрактура коленного сустава, возникала более благоприятная ситуация для дальнейшего оперативного лечения. И только на этом этапе всем 39 пациентам была проведена реконструкция ПКС из аутотканей по стандартным артроскопическим методикам.
Результаты
Дооперационное выполнение МРТ-диагностики всем без исключения 211 пациентам с патологией коленного сустава позволило повысить уровень диагностики острой травмы коленного сустава до 76,6%, а в хронической стадии этот процент был доведен до 100. Таким образом, в клинике нам удалось повысить качество дооперационной диагностики острого повреждения ПКС коленного сустава.
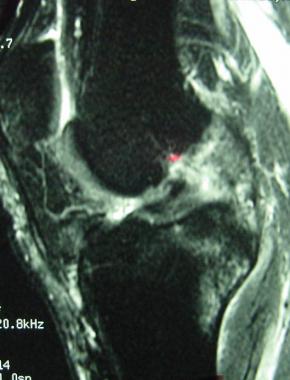
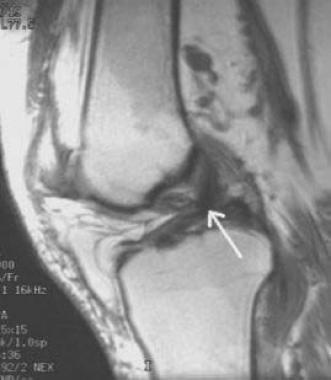
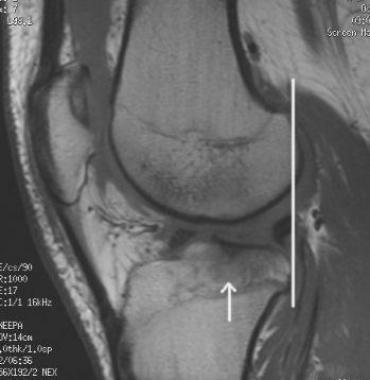
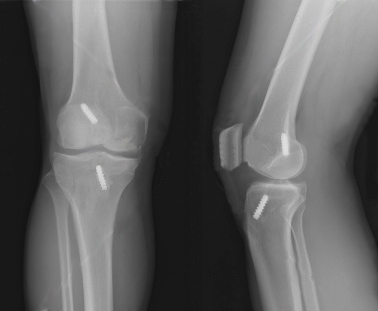
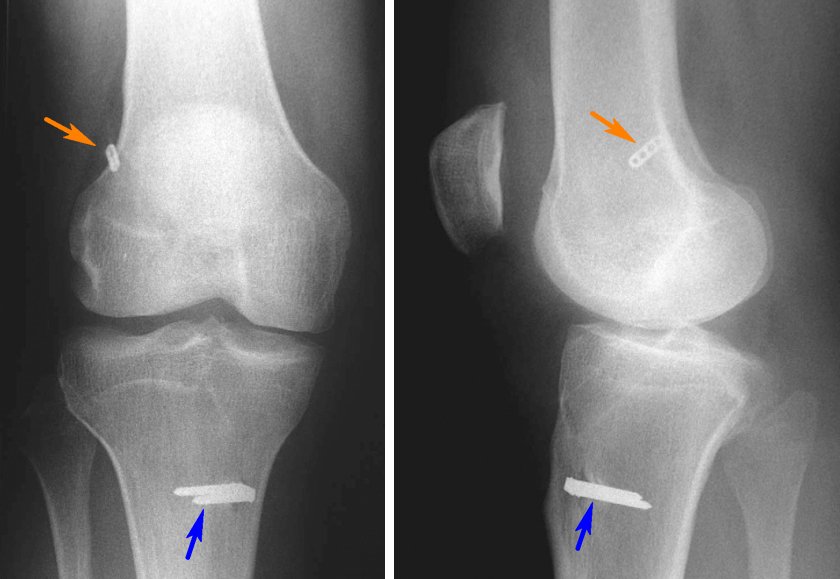
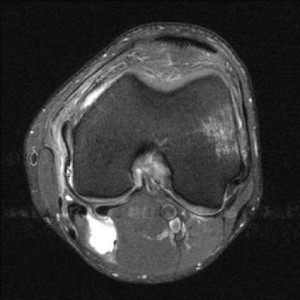
Кроме того, после операции, помимо клинического обследования, мы выполняли МРТ для еще большей объективизации результатов аутопластики ПКС коленного сустава. Контрольная МРТ проводилась через год после аутопластики ПКС (рис. 4).
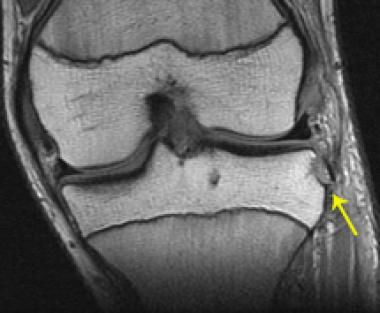
В последующем при обращении пациентов в клинику проводился МРТ-контроль в более поздние сроки. МРТ-контроль позволял определить плотность, структуру, напряжение трансплантата по наличию четкого контура, признаки его разрыхленности или повреждения (рис. 5 и 6).
Заключение
Качественная МРТ-диагностика была ранее недоступна клиницистам, что приводило к длительному болевому синдрому в коленном суставе, формированию артрогенных контрактур и других нарушений у больных. Информация, которую способна дать МРТ, особенно важна в случае выполнения операции по реконструкции ПКС. По нашему мнению, если хирург не догадывается о наличии контузии мыщелков бедра и большеберцовой кости, он не может объяснить отрицательную клиническую картину у оперированных пациентов в ближайшем послеоперационном периоде.
Таким образом, не умаляя необходимости проведения полноценного клинического обследования, мы считаем, что МРТ-диагностика должна стать в нашей стране стандартным методом исследования патологии не только коленного, но и любого другого сустава как в хронической, так и в острой стадии, и особенно в острой. Кроме того, МРТ-диагностика крайне полезна для послеоперационного наблюдения за трансплантатом ПКС при условии использования рассасывающихся фиксирующих имплантатов.
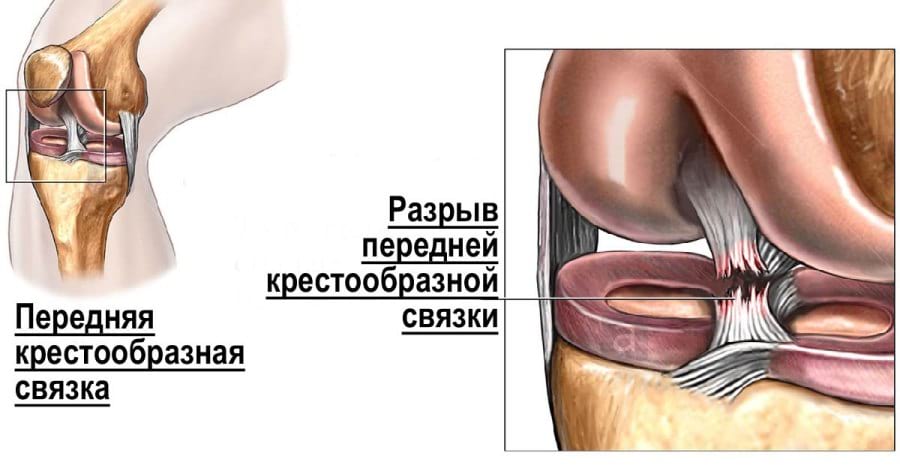
РАЗРЫВ ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ НА МРТ
Исследования показывают, что чувствительность МРТ как метода диагностики разрыва передней крестообразной связки (ПКС) варьируется в пределах от 78% до 100%, а специфичность – в пределах от 68 до 100%. По данным недавних исследований, точность метода достигает 95%, с учетом всех ошибок в интерпретации снимков при диагностике проксимального, частичного или застарелого разрыва. Чувствительность также значимо снижается при наличии повреждений других крупных связок коленного сустава.
О роли МРТ в диагностике повреждений ПКС у детей имеется меньше данных по сравнению с таковыми у взрослых пациентов. Показано, что точность метода невысока в раннем подростковом возрасте; впрочем, согласно результатам исследования, проведенного на пациентах 5-16 лет, чувствительность метода достигала 95%, а специфичность — 88%.
При проведении высокоразрешающего МРТ мощностью 3 Тесла точность визуализации повреждений связки значимо не повышалась, несмотря на улучшенное отображение переднемедиального или заднелатерального пучков.
Большинство разрывов (около 70%) происходят в средней части связки; 7-20% – у места ее проксимального прикрепления. Только 3-10% разрывов приходятся на дистальный отдел в месте прикрепления связки к большеберцовой кости.
Сделать МРТ коленного сустава в Санкт-Петербурге
ПЕРВИЧНЫЕ (ПРЯМЫЕ) ПРИЗНАКИ РАЗРЫВА ПКС
Прямые признаки свежего разрыва ПКС (т.е. МРТ-феномены, отсутствующие в случае неповрежденной связки) позволяют с большой точностью диагностировать повреждение даже при отсутствии вторичных признаков:
- Отсутствие визуализации связки
- Очаговая неоднородность структуры
- Искривленность, изогнутость хода
- Патологическое положение оси связки
Чаще всего свежий разрыв изображается на снимках МРТ в виде отсутствия визуализации связки с ее замещением местным отеком и кровоизлиянием, обусловленными повреждением. Частичный разрыв, представленный на снимках в виде расширенной ПКС с сигналом повышенной интенсивности, но с визуализируемыми целостными волокнами, принято называть интерстициальным разрывом (или расслаивающим). Такую МР-картину следует отличать от мукоидной дистрофии (дегенерации) неповрежденной связки (будет обсуждено подробнее далее).
Отсутствие визуализации как первичный признак разрыва ПКС. Полное (или почти полное) отсутствие визуализации связки на сагиттальных снимках с воспалительным отеком и кровоизлиянием в месте ее обычной локализации является одной из самых частых картин при свежей травме. Примечание: нормальная связка иногда плохо видна на сагиттальных изображениях с коротким временем эхо (Т1-взвешенное или изображение в режиме градиентное эхо). Такая проблема отсутствует при анализе Т2-взвешенных изображений; кроме этого, изображения в разных плоскостях должны тщательно сопоставляться.
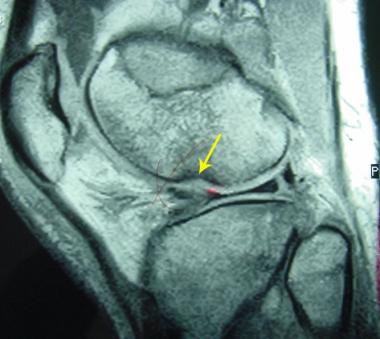
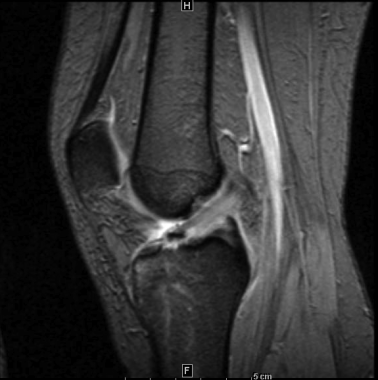
Отсутствие визуализации передней крестообразной связки как первичный признак ее повреждения. На сагиттальном Т2-взвешенном изображении в режиме быстрого спин-эхо с жироподавлением визуализируется замещение ПКС в межмыщелковой ямке гиперинтенсивным сигналом от отечной жидкости.
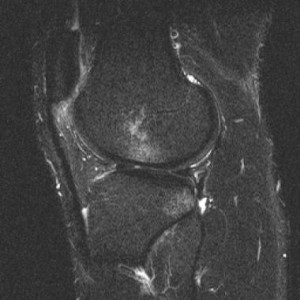
Очаговая неоднородность сигнала как первичный признак повреждения ПКС. На Т2-взвешенном изображении виден очаговый гиперинтенсивный отек и/или скопление жидкости в области проксимальной части ПКС.
Положение оси ПКС считается патологическим, если ось заметно смещена в горизонтальном направлении по сравнению с линией, проведенной вдоль свода межмыщелковой ямки (линией Блуменсаата), на сагиттальных изображениях. Положение оси ПКС может быть также оценено количественно, но авторы не указывают на необходимость проведения такого анализа.
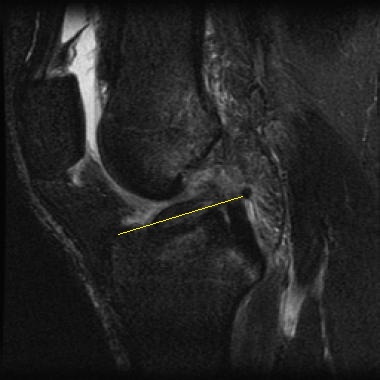
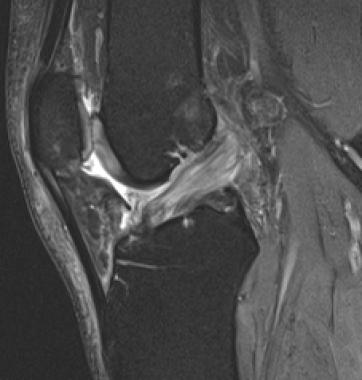
Искривление/нелинейность как первичный признак разрыва передней крестообразной связки. На Т1-взвешенном сагиттальном МР-изображении видна резко искривленная средняя часть ПКС (показано стрелкой). Нормальная связка обычно имеет мягко изогнутую выпуклостью вниз форму, в то время как волнистая или остро изогнутая форма указывает на патологические изменения.
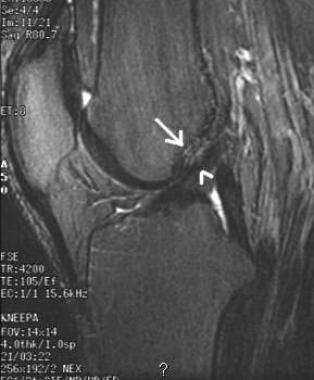
Первичные признаки повреждения ПКС. На изображении в сагиттальной плоскости (вверху слева) отмечается высокоинтенсивное по сигналу нарушение целостности связки, имеющей фрагментированный вид. На корональной проекции в Т2-взвешенном изображении (вверху справа) и Т1-взвешенном изображении (внизу) отмечается отсутствие визуализации волокон, а также патологический отек и скопление жидкости в латеральной части межмыщелковой ямки.
Уплощенная ось дистальной части ПКС как первичный признак травмы. Этот признак обладает очень высокой специфичностью. Визуализация проксимальной части связки затруднена, что также подтверждает диагноз.
Незначительно уплощенная ось ПКС как первичный признак повреждения. На сагиттальном Т2-взвешенном изображении видна несколько более горизонтальная ось (указано стрелкой) по сравнению с осью свода межмыщелковой ямки, или линии Блюменсаата (указано стрелкой) у пациента с артроскопически подтвержденным разрывом передней крестообразной связки.
Культя частично или полностью разорванной ПКС может пролабировать в переднем направлении в переднюю часть межмыщелковой ямки, что приводит к «угловатому» виду связки; может образовывать узелки. Этот признак получил название признак bell-hammer, «признак молоточка» (bell-hammer sign) или «дооперационный синдром циклопа» (аналогичен классическому синдрому циклопа: очаговым фиброзным разрастаниям кпереди от трансплантата).
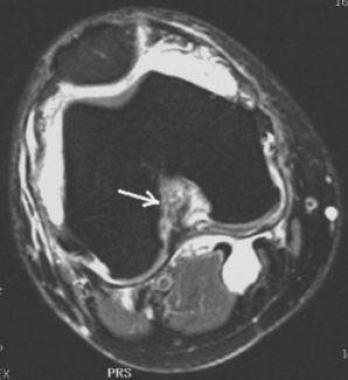
Наряду с оценкой сагиттальных и корональных изображений, необходимо тщательно изучать акисальные сканы на предмет первичных признаков. Сигнал от проксимального отдела ПКС в виде гипоинтенсивной тени овальной формы может быть ослаблен, фрагментирован, полностью или частично замещен кровоизлиянием или смещен в сторону от латеральной стенки межмыщелковой ямки.
Разрыв ПКС на аксиальном Т2-взвешенном изображении с режимом подавления жира. Отмечается отсутствие визуализации ПКС в верхней части межмыщелковой ямки. Помимо этого, имеет ся значительная экссудация в полость сустава и киста Бейкера.
ВТОРИЧНЫЕ (КОСВЕННЫЕ) ПРИЗНАКИ РАЗРЫВА ПКС
Прочие МРТ-феномены принято называть вторичными признаками. Чувствительность таких диагностических признаков весьма ограничена; таким образом, их отсутствие не позволяет исключить повреждение ПКС. Некоторые из этих признаков, впрочем, обладают специфичностью более 80% в диагностике повреждений ПКС (будет рассмотрено ниже). Как следствие, они могут помочь в установке диагноза в тех случаях, когда наличие первичных признаков представляется сомнительным.
К высокоспецифичным вторичным признакам относят ушибы и/или остеохондральные переломы, возникающие по механизму скручивания сустава, а также перелом Сегонда.
Повреждения костей по механизму скручивания (pivot-shift)
При наличии вращательного компонента повреждения ПКС имеет место наружная ротация латерального мыщелка бедренной кости относительно фиксированной большеберцовой кости. Этот поворот со смещением приводит к тому, что латеральный мыщелок бедренной кости «врезается» в задне-латеральную область суставной поверхности большеберцовой кости, что часто вызывает характерные костные повреждения обеих костей.
Повреждение латерального мыщелка бедренной кости происходит, чаще всего, вблизи переднего рога латерального мениска, но может быть смещено кзади, если повреждение произошло во время сгибания в коленном суставе. Повреждение большеберцовой кости вовлекает ее заднелатеральную часть.
При тяжелых травмах костные повреждения могут сопровождаться остеохондральными переломами. На МРТ в таких случаях видны субхондральные линии перелома, либо уплощение поверхности кортикального слоя. На сагиттальных сканах (и рентгеновских снимках в боковой проекции) может определяться «признак глубокой латеральной вырезки бедренной кости», который представляет собой увеличенную (глубиной более 1,5 мм) борозду между латеральным мыщелком бедренной кости и надколенником. Подобные переломы прекрасно визуализируются на МРТ, но часто остаются незамеченными на рентгеновских снимках. Такие переломы выглядят как незначительное кортикальное вдавление или как отрыв мелкого костного фрагмента в задней части суставной капсулы.
Остеохондральный перелом латерального мыщелка бедренной кости по механизму pivot-shift на сагиттальном изображении в режиме градиентное эхо у 17-летнего пациента с артроскопически подтвержденным разрывом ПКС. Перелом представлен локальным вдавлением кортикального слоя по суставной поверхности мыщелка (указано стрелкой) вблизи переднего рога латерального мениска.
Симптом глубокой латеральной вырезки бедренной кости как вторичный признак повреждения передней крестообразной связки. На рентгенограмме в боковой проекции необычно выделяется латеральная вырезка между мыщелком и надколенником. Такие находки должны навести на мысль о возможном повреждении по механизму pivot-shift.
Характерные повреждения по механизму скручивания, в частности остеохондральные переломы большеберцовой или бедренной костей указывают на повреждение ПКС с вероятностью более 90%. Впрочем, изредка такие повреждения встречаются без ассоциированного разрыва ПКС, чаще у детей или подростков.
Ушибы или импрессионные переломы медиальной части большеберцовой кости, возникающие по типу противоудара, также характерны для описанного механизма травмы. Чаще всего такие повреждения вовлекают задне-медиальную часть суставной поверхности большеберцовой кости или место вблизи прикрепления сухожилия полуперепончатой мышцы.
Медиальное повреждение большеберцовой кости в сочетании с травмой ПКС. Отмечается высокоинтенсивный сигнал от костного повреждения в заднемедиальной части суставной поверхности большеберцовой кости. Такая картина часто обнаруживается вследствие резкого поворота со смещением. Такое костное повреждение является признаком ротационного механизма травмы. В подобных случаях также часто встречаются разрывы медиального мениска (даже если разрыв мениска не виден, зачастую имеют место скрытые разрывы в области соединения мениска с суставной капсулой).
Тяжелое повреждение по типу противоудара в заднемедиальной зоне большеберцовой кости с импрессионным переломом у пациента 26 лет с артроскопически подтвержденным разрывом ПКС.
Ранее считалось, что МРТ-признаки подобных костных повреждений сохраняются до 6 недель. Сейчас же ясно, что такие повреждения продолжают быть заметными на МРТ в течение 12-14 недель после травмы.
Предположительно, такие видимые на МРТ повреждения костей могут быть диагностически значимыми для определения более высокой вероятности соответствующего повреждения хряща, что может повлечь за собой последующие дегенеративные изменения в суставе.
Переднее смещение большеберцовой кости
Смещение большеберцовой кости кпереди является МРТ-аналогом симптома переднего «выдвижного ящика», определяемого при физикальном обследовании пациента, и, таким образом, указывает на нарушенную функцию передней крестообразной связки. Специалист по лучевой диагностике должен искать этот признак на сагиттальных срезах, проведенных через центр латерального мыщелка бедренной кости. Если большеберцовая кость смещена кпереди так, что расстояние между вертикальными касательными линиями, проведенными через задний край бедренной и большеберцовой костей, превышает 5 мм, то следует заподозрить свежий или застарелый разрыв ПКС. Смещение меньшей степени оказывается недостоверным.
Патологическое смещение большеберцовой кости также можно заподозрить, если вертикальная касательная к задней поверхности кортикального слоя суставной поверхности большеберцовой кости проходит через задний рог мениска.
Переднее смещение большеберцовой кости как косвенный признак разрыва ПКС. На сагиттальном Т2- взвешенном изображении у пациента с артроскопически подтвержденным разрывом ПКС заметно умеренное переднее смещение большеберцовой кости. В результате, касательная линия, проведенная по заднему краю бедренной кости, проходит через задний рог латерального мениска (признак «непокрытого мениска»). В здоровом коленном суставе эта линия проходит позади мениска. Этот признак следует искать на изображении в плоскости, проведенной через среднюю часть латерального мыщелка бедренной кости. Он характерен как для свежего, так и для застарелого разрыва связки.
Перелом Сегонда: взаимосвязь с повреждением ПКС
Перелом Сегонда является характерным переломом большеберцовой кости, который в 75-100% случаев ассоциирован с разрывом ПКС. Перелом Сегонда представляет собой эллипсовидный, вертикально направленный костный осколок, расположенный параллельно латеральному кортикальному краю большеберцовой кости примерно на 4 мм дистальнее суставной поверхности. Переломы Сегонда традиционно связывают с тракционным отрывом средней трети менискотибиальной связки от капсулы сустава; в последнее время в формировании перелома все больше подчеркивается возможная роль илиотибиального тракта и связочного комплекса латеральной коллатеральной связки.
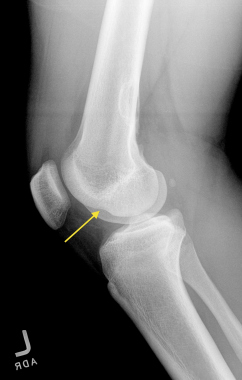
Что такое перелом Сегонда? На Т1-взвешенном изображении виден характерный вытянутый костный фрагмент, расположенный вдоль проксимального и латерального края большеберцовой кости (указано стрелкой). Этот перелом ассоциирован с разрывом ПКС (в межмыщелковой ямке определяется культя связки).
Перелом Сегонда на рентгенограмме в передне-задней проекции виден линейный костный фрагмент, расположенный параллельно проксимальной латеральной поверхности большеберцовой кости (указано стрелкой). У пациентов с переломом Сегонда очень высока вероятность разрыва ПКС.
На МРТ переломы Сегонда нелегко заметить, и поэтому их часто пропускают. Часто внимание врача, оценивающего снимок, отвлекает напоминающий отек очаг усиленного сигнала в мозговом слое прилежащей латеральной части суставной поверхности большеберцовой кости. Костный фрагмент при переломе Сегонда в остром периоде выглядит на Т2-взвешенном изображении как высокоинтенсивный очаг отека в мозговом веществе; по прошествии времени сигнал становится изоинтенсивным по отношению к костному мозгу (или низкоинтенсивным, что соответствует склерозированию костной ткани) и может распространяться по ходу кости вниз.
На снимках в прямой проекции перелом Сегонда следует отличать от перелома бугорка Жерди, т.е. его травматического отрыва в переднебоковом направлении вследствии тракции илиотибиального тракта; этот перелом лучше виден на рентгеновском снимке в положении наружной ротации. В противоположность этому, перелом Сегонда лучше визуализируется на рентгеновском снимке в классической передне-задней проекции.
Отрывной (авульсионный) перелом межмыщелкового возвышения большеберцовой кости
На самом деле передняя крестообразная связка прикрепляется не непосредственно к межмыщелковому возвышению большеберцовой кости, а несколько латеральнее и кпереди. Таким образом, переломы межмыщелкового возвышения большеберцовой кости могут наблюдаться у пациентов с неповрежденной ПКС. Тем не менее, возможность повреждения ПКС следует иметь в виду при обследовании пациентов с такими переломами. Отрывной перелом межмыщелкового возвышения большеберцовой кости, сопровождающийся повреждением или функциональной недостаточностью ПКС, указывает, в большинстве случаев, на разгибательный механизм получения травмы. Среди взрослых лишь у 5% травматическое повреждение связки сопровождается отрывным переломом большеберцовой кости. Такие переломы чаще встречаются изолированно у детей, в то время как у взрослых они представляют собой серьезную травму, ассоциированную со многими другими повреждениями.
Вторичная функциональная недостаточность передней крестообразной связки вследствие дистального отрывного перелома большеберцовой кости. Отрывной перелом (показан стрелкой) виден в типичном месте дистального прикрепления ПКС вблизи межмыщелкового возвышения. Такая находка должна навести на мысль о возможном поражении ПКС, потому что ПКС прикрепляется чуть латеральнее межмыщелкового возвышения. У детей, чаще всего, это представляет собой изолированное повреждение (сопровождающееся вовлечением ПКС или без такового). У взрослых, однако, такие переломы образуются при приложении значительной силы; переломы часто оказываются протяженнее, чем ожидалось, и часто сопровождаются многочисленными другими повреждениями.
Отрывной перелом большеберцовой кости в месте прикрепления ПКС. На сагиттальном изображении в режиме градиентного эхо виден смещенный костный осколок в месте дистального прикрепления ПКС. Врач должен знать о возможности такого перелома, поскольку их часто пропускают. В неясных случаях может быть полезным КТ или второе мнение.
Было предложено несколько классификаций переломов межмыщелкового возвышения большеберцовой кости. Выбор метода лечения неоднозначен; в случае более крупных костных фрагментов часто проводится хирургическое вмешательство с целью их репозиции.
Сделать КТ коленного сустава в Санкт-Петербурге
ЧАСТИЧНЫЙ РАЗРЫВ ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ КОЛЕННОГО СУСТАВА
Частичное повреждение передней крестообразной связки занимает около 10-43% всех разрывов. У детей этот тип разрыва встречается чаще. Особенности ведения и лечения пациентов с такими повреждениями еще обсуждаются. Разрыв низкой степени, затрагивающий менее 25% связки по результатам артроскопии, обладает благоприятным прогнозом; разрыв на 50-75% с большой вероятностью может перейти в полный разрыв ПКС. В целом, лишь менее, чем 50% пациентов с неоперированным частичным разрывом могут вернуться к тому уровню активности, которым обладали до травмы.
МРТ позволяет с большой точностью отличить нормальную ПКС от патологически измененной, но является гораздо менее достоверным методом в диагностике частичных разрывов.
Van Dyck с соавторами перечислили основные особенности МРТ-картины при частичных разрывах ПКС. Во-первых, частичные разрывы могут быть похожими на полный разрыв. Переоценивание тяжести разрыва в таких случаях, к счастью, почти не влияет на исход, поскольку большинство частичных разрывов высокой степени переходят в полный разрыв, как только пациент возвращается к привычному уровню физической активности. Стоит еще раз подчеркнуть, что вторичные признаки разрыва ПКС (например, костные повреждения по типу pivot-shift) характерны как для полного, так и для частичного разрыва высокой степени, и поэтому не позволяют достоверно отличить полный разрыв от частичного.
Субтотальный разрыв передней крестообразной связки коленного сустава. Слева на Т2-взвешенном изображении заметно некоторое истощение ПКС; вероятно незначительное уплощение оси связки. В центре — тот же пациент на снимке в аксиальной плоскости: видна плохо различимая, фрагментированная связка. Справа — визуализируются типичные костные повреждения по типу pivot-shift в области латерального мыщелка бедренной кости и задне-латеральной поверхности большеберцовой кости. Тест Лахмана отрицательный. Из этих изображений видно, во-первых, что вторичные признаки разрыва (например, костные повреждения по типу pivot-shift) могут наблюдаться и при частичных разрывах, а во-вторых, что частичные разрывы высокой степени тяжело дифференцировать от полных разрывов.
Во-вторых, частичный разрыв может напоминать мукоидную дистрофию (дегенерацию) ПКС. Связка утолщена, волокна выглядят прямыми и неизмененными, но иногда перемежаются участками сигнала средней и высокой интенсивности. Это соответствует расслаивающему типу разрыва, менее тяжелому, чем поперечный разрыв, благодаря чему при физическом обследовании не выявляется функциональных нарушений сустава.
Частичное повреждение ПКС: следует дифференцировать с мукоидной дегенерацией ПКС. Пациент поступил с жалобами на боль, без предшествующей травмы в анамнезе. ПКС увеличена за счёт гиперинтенсивных участков, не соответствующих отеку, которыми перемежаются неповрежденные волокна ПКС. Дифференциальный диагноз включает в себя мукоидную дистрофию (довольно часто встречается) и расслаивающий частичный разрыв. Для установки диагноза необходимо уточнение анамнеза и проведение теста Лахмана.
В-третьих, МРТ-изображение с частичным повреждением связки может представлять собой норму. Об этом нужно помнить, и предполагать частичный разрыв в случаях, когда имеют место соответствующий механизм повреждения, определяемая физически нестабильность сустава, или же если имеются косвенные признаки повреждения передней крестообразной связки на МРТ (например, повреждения костей или переднее смещение большеберцовой кости).
Как уже было обсуждено ранее, полный или частичный разрыв ПКС может сформировать культю, которая пролабирует кпереди в передней области межмыщелковой ямки бедренной кости (т.н. признак молоточка или дооперационный циклоп-синдром). Lefevre et al. указывают, что несмотря на то, что этот признак не является типичным, он может оказаться полезным в диагностическом поиске. Этот признак представляет собой либо (1) выпирающую вперед культю ПКС, либо (2) гетерогенный узел с неоднородным сигналом, который проецируется кпереди от ПКС. Гистологическое исследование таких узлов выявляет дезорганизованные волокна ПКС, фиброз, воспаление и кровоизлияние, что напоминает собой гистологическую характеристику тканевых изменений при посттранплантационном циклоп-синдроме; как и у пациентов с посттранплантационными артрофибротическими изменениями, в таких случаях наблюдается ограничение подвижности в суставе.
Из сказанного выше становится ясно, что МРТ может оказать существенную помощь в диагностике и ведении частичных разрывов, и что нельзя игнорировать обнаруживаемые на снимках признаки, даже при отрицательном результате теста Лахмана. Также могут оказаться полезными дополнительные сканы в косо-корональной проекции, изображения с изотропным вокселем или в положении сгибания.
Сделать МРТ коленного сустава в Санкт-Петербурге
ПОВРЕЖДЕНИЕ ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ КОЛЕННОГО СУСТАВА: ЛЕЧЕНИЕ
Выбор метода лечения разрыва ПКС зависит от степени травмы и ваших конкретных целей и потребностей. Некоторые люди с подобной травмой могут продолжать вести привычный образ жизни, однако впоследствии страдать от долгосрочных последствий травмы. Что касается спортсменов, то для скорейшего возобновления физической активности лучшим выбором могут стать хирургия и физиотерапия.
Что делать при травме передней крестообразной связки?
- Воздержитесь от физической активности до визита к врачу
- Создайте меры по обездвиживанию конечности (шина, тугой бинт)
- Держите ногу выше уровня сердца
- Положите лед на колено
- Используйте костыли, чтобы уменьшить давление на колено
ОПЕРАЦИЯ ПРИ РАЗРЫВЕ ПКС
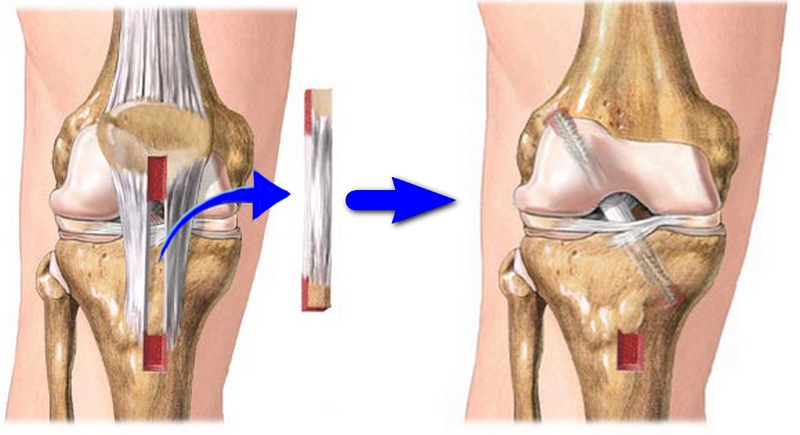
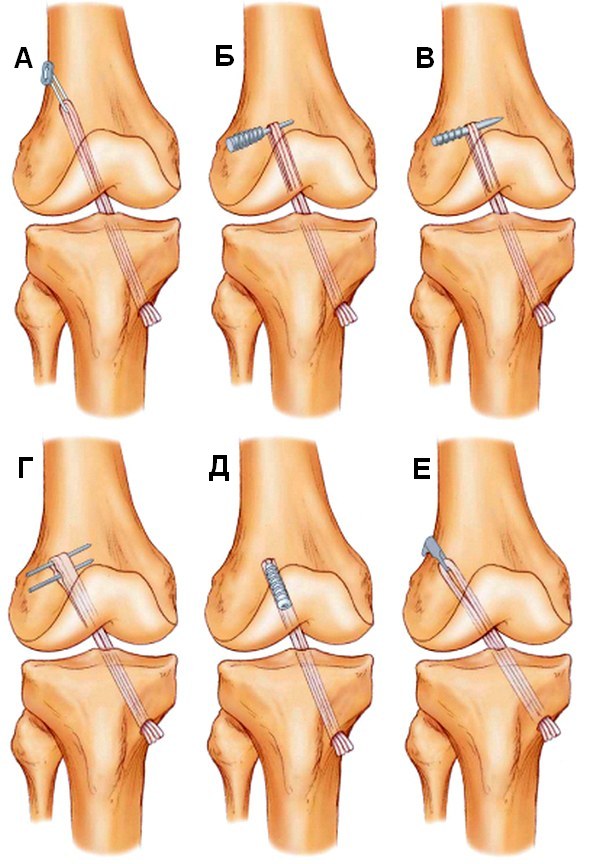
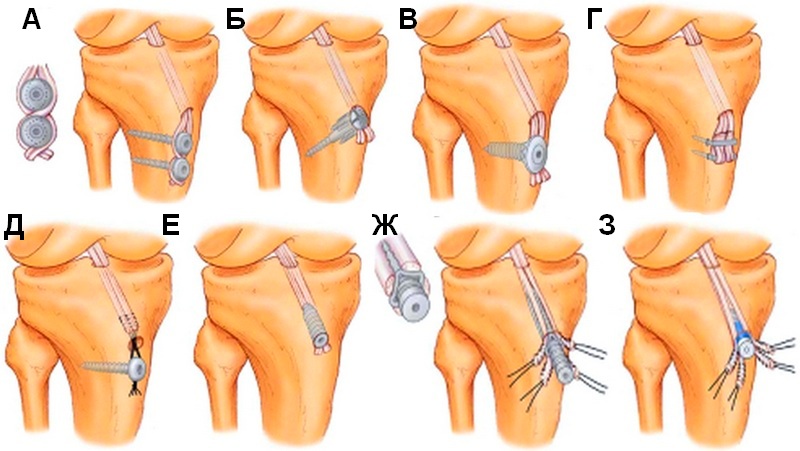
Иногда требуется полное хирургическое восстановление связки с использованием подколенного сухожилия, донорского материала или искусственного материала. После операции может потребоваться до шести месяцев физиотерапии, чтобы восстановить полный диапазон движений и силы ног. Как правило, восстановительные операции имеют хорошие результаты. При правильном выборе метода лечения возможно полное выздоровление. Необходимым условием успешного лечения является точная оценка результатов МРТ. Если существуют сомнения или неточности в трактовке снимков, можно получить дополнительное второе мнение специализированного радиолога.
ЛЕЧЕНИЕ ЧАСТИЧНОГО РАЗРЫВА
Рекомендации лечения пациентов с частичным разрывом ПКС еще активно обсуждаются. В пользу выбора консервативного лечения указывают такие факторы, как пожилой возраст, отрицательный или близкий к отрицательному результат теста Лахмана, умеренная повседневная физическая активность и выявленное артроскопически повреждение менее 50% волокон ПКС. Реконструктивное хирургическое лечение больше подходит молодым и физически активным пациентам, пациентам с положительным тестом Лахмана, поражением более 50% волокон ПКС или вовлечением задне-латерального пучка по результатам артроскопии.
При подготовке текста использованы материалы:
https://emedicine.medscape.com/article/400547-overview#showall
Кандидат медицинских наук, член Европейского общества радиологов
Раздел предназначен исключительно для медицинских и фармацевтических работников! Если Вы не являетесь медицинским и фармацевтическим работником — покиньте раздел! Условия использования
кафедра рентгенологии и радиологии Военно-медицинской академии им С М Кирова, Санкт-Петербург, Россия
Актуальность. Повреждение передней крестообразной связки (ПКС), по данным литературы, составляет 27-67,9% от всех повреждений и 33-92% от повреждений связок коленного сустава
цель. Выявить частоту встречаемости случаев неверной интерпретации повреждений ПКС при МР-исследовании.
материалы и методы. Проанализированы результаты МР-исследования коленных суставов 50 пациентов с диагнозом повреждения ПКС, проходивших обследование в клиниках города с 2005 по 2008 г. Мужчин было 12, женщин — 38. Средний возраст — 37,4 года (от 26 до 47 лет). 40 пациентов в предоперационном периоде были подвергнуты дополнительному МР-исследованию Исследования проводили на МР-томографах Magnetom Sonata и Magnetom Symphony (Siemens, Германия) с напряженностью магнитного поля 1,5 Тесла с использованием поверхностных катушек для коленных суставов . Протокол обследования пациентов включал в себя: Т1-ВИ, Т2-ВИ, PD, PD + FS последовательности . Срезы получали в стандартных и дополнительных (косая сагиттальная и косая корональная) плоскостях .
Результаты. В ходе дополнительного МР-исследования было обнаружено, что 9 (22,5%) пациентов из 40 не имели повреждений ПКС. У тех больных, которым МРТ на предоперационном этапе не выполняли (10 пациентов с полным разрывом ПКС по результатам первичного МР-исследования), в ходе оперативного вмешательства (артроскопия), ее разрыв был обнаружен у 8 . 2 (20%) пациента имели частичное повреждение ПКС. Ретроспективный анализ первичных МР-томограмм позволил установить, что основными причинами гипердиагностики повреждений ПКС являлись: нарушение методики (неправильный выбор плоскостей и параметров сканирования), недоучет врачами вариантов анатомического строения внутрисуставных связочных структур
Вывод. Таким образом, гипердиагностика повреждений ПКС может быть обусловлена нарушением методики и неправильной интерпретацией результатов МРТ
Следующая глава:
ДИАГНОСТИКА НАРУШЕНИЙ КРОВОСНАБЖЕНИЯ КОСТЕЙ КОЛЕННОГО СУСТАВА,
РОЛЬ МАГНИТНО-РЕЗОНАНСНОЙ ТОМОГРАФИИ
Предыдущая глава:
МАГНИТНО-РЕЗОНАНСНАЯ СЕМИОТИКА
ИМПРЕССИОННО-РАСКАЛЫВАЮЩИХ ПЕРЕЛОМОВ
МЫЩЕЛКОВ БОЛЬШЕБЕРЦОВОЙ КОСТИ
ДИАГНОСТИКА РАЗРЫВОВ ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ У ВОЕННОСЛУЖАЩИХ
РАЗЛИЧНЫМИ МЕТОДАМИ ЛУЧЕВОЙ ДИАГНОСТИКИ
Т. Т. Жирнова, С. В. Городничий, Э. Ю. Дмитриева
Аннотация. Проведен сравнительный анализ функциональных рентгеновских исследований связочного аппарата коленных суставов и данных магнитно-резонансной томографии с результатами артроскопии у военнослужащих с травмой коленного сустава в анамнезе и подозрением на разрыв передней крестообразной связки. Показано, что имеется от-
носительное несоответствие данных функциональных рентгеновских исследований нестабильности связочного аппарата коленных суставов результатам артроскопии.
Ключевые слова: МРТ-диагностика, повреждения передней крестообразной связки, нестабильность коленного сустава, артроскопия.
DIAGNOSIS OF ANTERIOR CRUCIATE LIGAMENT RUPTURES IN MILITARY PATIENTS
BY DIFFERENT METHODS OF RADIATION
T. Zhirnova, S. Gorodnichiy, E. Dmitrieva performed. It is shown that there is a relative discrepancy between
the data of functional X-ray studies of instability of the ligament Annotation. A comparative analysis of functional X-ray studies of apparatus of knee joints and the results of arthroscopy. the ligamentous apparatus of knee joints and magnetic resonance
imaging with arthroscopic results in military personnel with a knee Keywords: MRI diagnostics, anterior cruciate ligament damage, injury in history and suspicion of anterior cruciate ligament rupture is knee joint instability, arthroscopy.
Физическая активность военнослужащих во время выполнения боевых задач и физической подготовки сопровождается травмами и увечьями. На сегодняшний день уровень требований к физической подготовленности военнослужащих, согласно приказу министра обороны РФ от 2009 г. №200 «Об утверждении Наставления по физической подготовке в вооруженных силах Российской Федерации», сопоставим с требованиями, предъявляемыми к профессиональным спортсменам (занятия по строевой, тактической, огневой подготовке, выполнение военно-прикладных упражнений, приемов рукопашного боя, обслуживание и вождение бронетехники, прыжки с парашютом) [1]. Удельный вес больных с разрывом передней крестообразной связки (ПКС) и последующей нестабильностью коленного сустава составляет 3,2% среди всех травм военнослужащих. Разрыв ПКС составляет от 27 до 61% всех повреждений коленного сустава, частота дегенеративно-дистрофических изменений коленного сустава после перенесенных внутрисуставных повреждений составляет от 35 до 78% [1]. Следствием этого являются
трудопотери, освобождение от военной службы и, в последующем, длительное ограничение физической нагрузки. Несовершенство диагностики степени нестабильности связочного аппарата коленных суставов и, как следствие, тяжести увечья повышает страховые выплаты военнослужащим [5]. В соответствии с задачами, поставленными министром обороны, к 2020—2021 гг. медицинской службе необходимо снизить трудопотери у военнослужащих, проходящих службу по контракту, с 4 до 2 дней в год и у военнослужащих, проходящих военную службу по призыву, до 12—14 дней. Ежегодно около 3—5% военнослужащих получают травму коленного сустава с разрывом ПКС. Вызывают затруднения определение степени тяжести увечий и категории годности военнослужащих, несоответствие клинической, рентгенологической и магнитно-резонансной картины повреждения связочного аппарата коленного сустава.
Цели исследования: сравнение функциональных рентгеновских исследований связочного аппарата коленных суставов на нестабильность и данных магнитно-резонансной томографии (МРТ) с результатами
артроскопии; разработка оптимального алгоритма лучевой диагностики у военнослужащих с разрывом ПКС.
МАТЕРИАЛЫ И МЕТОДЫ
Нами было обследовано 200 пациентов-военнослужащих, проходивших лечение в ФГКУ «1602 ВКГ» МО РФ г. Ростов-на-Дону в 2015— 2016 гг., в том числе 26 женщин (13%) и 174 мужчины (87%) в возрасте от 18 до 55 лет.
У всех обследуемых в анамнезе отмечалась травма коленного сустава и жалобы на хронические боли в коленном суставе. Пациенты были осмотрены травматологом, а также обследованы с помощью лучевых методов диагностики: выполнена рентгенография коленного сустава с функциональной пробой на нестабильность связок и МРТ коленного сустава в стандартных программах [5].
Рентгенография проводилась в стандартных укладках: рентгенограмма коленного сустава в двух проекциях и рентгенограмма в боковой проекции в условиях функциональной нагрузки по методике, разработанной в Военно-медицинской академии им. С. М. Кирова (г. Санкт-Петербург) [3]. Рентгенография
ЛУЧЕВАЯ ДИАГНОСТИКА
— —¡|И>Л1|
проводилась на рентгеновских аппаратах «Телемедикс» и «МобиРен».
МРТ проводилась на аппарате отечественного производства: магнитно-резонансном томографе на базе постоянного магнита ТМпм-«Ренекс» для получения изображений суставов конечностей человека с напряженностью магнитного поля 0,23 Тл.
Сканирование коленного сустава проводилось с использованием катушки для коленного сустава в стандартных последовательностях SE Т1 ВИ (TR 660 мс, TE 22 мс), SE Т2 ВИ (TR 3370 мс, TE 98 мс) и программы с жи-роподавлением — stir (TR 2210 мс, TE 22 мс). Толщина среза 4 мм, дистанция между срезами 20%, FOV 200 мм, разрешение матрицы 256х256 точек на дюйм. Контрастное усиление с помощью гадолиний-содержащих препаратов не использовалось.
Артроскопия (как лечебная, так и диагностическая) выполнялась в плановом порядке с помощью эндоскопической видеокамеры высокого разрешения ЭВК-01-«Акси» 3 типа и оптических артроскопических трубок Т0АР-014 диаметром 4 мм, с углом наблюдения 30°, и Т0АР-012 диаметром 4 мм, с углом наблюдения 0° [5].
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Данные, полученные в результате исследования, представлены в таблице 1.
Были получены следующие результаты: у 176 пациентов (88% обследованных), у которых на МРТ выявлен разрыв ПКС, рентгеновская картина при функциональной пробе на нестабильность связочного аппарата коленного сустава соответствовала степени повреждения ПКС, подтвержденной результатами ар-троскопии. У 24 пациентов (12%), у которых на МРТ выявлен разрыв ПКС, рентгеновская картина при функциональной пробе на нестабильность связочного аппарата коленного сустава не соответствовала степени повреждения ПКС, подтвержденной данными артроскопии.
Пациенты, не имеющие нестабильности связок коленного сустава по данным функциональной рентгеновской пробы или имеющие нестабильность I степени, но имеющие хронические боли и факт травмы
Таблица 1
Количество обследуемых человек % Степень нестабильности по данным функциональнойрент-геновской пробы Данные МРТ Результаты артроскопии
48 24 I Частичный разрыв ПКС Частичный разрыв ПКС
76 38 II Частичный разрыв ПКС Частичный разрыв ПКС
14 7 III Полный^разрыв Полный^разрыв
4 2 0 Частичный разрыв ПКС Частичный разрыв ПКС
6 3 I Полный^разрыв Полный^разрыв
10 5 II Полный^разрыв Полный^разрыв
6 3 III Целостность не нарушена Целостность не нарушена
14 7 0 Целостность не нарушена Целостность не нарушена
6 3 0 Полный^разрыв Полный^разрыв
8 4 II Частичный разрыв ПКС Полный^разрыв
2 1 III Частичный разрыв ПКС Частичный разрыв ПКС
2 1 II Целостность не нарушена Целостность не нарушена
2 1 I Целостность не нарушена Целостность не нарушена
2 1 I Частичный разрыв ПКС Целостность не нарушена
в анамнезе, в обязательном порядке отправлялись на МРТ-исследование, являющееся методом «золотого стандарта» неинвазивной оценки коленного сустава, имеющее самую высокую точность в определении необходимости артроскопического вмешательства (до 97%). Пациенты, не имеющие МР-признаков повреждения связок, имели сопутствующую патологию (разрывы и дегенеративные изменения менисков, добавочные синовиальные складки и прочее), поэтому им в плановом порядке проводилась лечебная или диагностическая артроскопия, где и определялась целостность ПКС [2]. Пациентам, имевшим по данным рентгеновской функциональной пробы нестабильность связок I и II степеней и не имевшим нарушения целостности ПКС, но имеющим жалобы и факт травмы в анамнезе, по результатам МРТ-исследования выполнялась диагностическая ар-троскопия (учитывая специфичность МРТ в оценке ПКС 0,47- 0,82% и чувствительность 0,75—1,0%) [2].
Причинами несовпадения результатов МРТ с данными артроскопии у 10 человек (5%) были: мукоидная
дегенерация ПКС, веерообразное строение ПКС, а также сопутствующие разрывы менисков по типу «ручки лейки» со смещенными в область межмыщелкового возвышения фрагментами на фоне рубцово-фиброз-ных изменений ПКС, имитирующих ее частичное повреждение и разрыв (табл. 2, 3). Основной причиной недостоверной диагностики был объективный фактор: отсутствие технических возможностей магнитно-резонансного томографа на базе постоянного магнита ТМпм-«Ренекс» для получения изображений суставов конечностей человека с напряженностью магнитного поля 0,23 Тл [4], таких как:
• недостаточная разрешающая способность метода: невозможно задать толщину срезов менее 4 мм и дистанцию между срезами;
• невозможно соблюдение стандартных протоколов исследования
во всех импульсных последовательностях и плоскостях сканирования;
• при необходимости выполнения дополнительных программ
и плоскостей сканирования
время нахождения пациента в томографе увеличивалось до 1,5—2 часов, что увеличивало двигательные артефакты, особенно у пациентов с острой травмой, отеком конечности и вынужденным положением конечности;
• малый размер и объем катушек для исследования коленного сустава также затруднял нахождение пациента
в аппарате и ограничивал поле исследования.
Синдром дисплазии соединительной ткани, ведущий к гипермобильности коленного сустава, подтвержден данными анамнеза и данными клинического осмотра.
Пациентам с полным разрывом ПКС, выявленным при артроскопии, проводилась ее пластика аутотран-сплантантом из собственной связки надколенника. Пациенты выписывались в срок и проходили последующую реабилитацию.
ВЫВОДЫ
• Имеется относительное расхождение данных функциональных рентгеновских проб на нестабильность коленного сустава с данными МРТ и результатами артроскопии.
• В 95% случаев данные картины МРТ были подтверждены результатами артроскопии, тогда как данные функциональных рентгеновских исследований связочного аппарата коленных суставов на нестабильность подтверждались лишь в 79%.
• В некоторых случаях оценивать степень нестабильности
Таблица 2
Причины ложноотрицательной функциональной пробы на нестабильность связочного аппарата коленного сустава
Причины ложноотрицательной функциональной пробы Количество человек Доля от общего кол-ва человек, %
Хорошо выраженный мышечный каркас 22 11
Фиброзно-рубцовые изменения в коленном суставе 9 4,5
Болевые ощущения пациента (не купируемые даже после обезболивания препаратами ненаркотического действия) 3 1,5
Всего 34 17
Таблица 3 Причины ложноположительной функциональной пробы на нестабильность связочного аппарата коленного сустава
Причины ложноположительной функциональной пробы Количество человек Доля от общего кол-ва человек, %
Синдром дисплазии соединительной ткани, ведущий к гипермобильности коленного сустава 6 3
Особенности строения и развития 4 2
Итого 10 5
связок коленного сустава только по результатам рентгенологической функциональной пробы на нестабильность связок без МРТ-исследования некорректно.
При несовпадении клинической картины и результатов рентгенологического исследования у пациентов с разрывами ПКС следует преимущественно оценивать целостность связки по МРТ, учитывая более высокую специфичность метода. Целесообразно при возникновении спорных вопросов о вынесении заключения о тяжести
увечья включение в перечень обязательных исследований наряду с функциональными пробами на нестабильность связок МРТ-исследования коленного сустава. Технических возможностей аппарата магнитно-резонансного томографа на базе постоянного магнита ТМпм-«Ренекс» для получения изображений суставов конечностей человека с напряженностью магнитного поля 0,23 Тл отечественного производства недостаточно для достоверного предоперационного обследования и неинвазивной диагностики разрывов ПКС.
ЛИТЕРАТУРА
1. Федоров Р. А. Совершенствование хирургической тактики лечения военнослужащих с последствиями разрыва передней крестообразной связки / Дис. … канд. мед. наук. — СПб., 2016. — С. 17—19.
2. Морозов С. П., Терновой С. К., Насникова И. Ю. и др. Многоцентровой анализ диагностических ошибок МРТ коленного сустава // Диагностическая и интервенционная радиология. — 2009. — Т. 3. — №4. — С. 12—14.
3. Хоминец В. В., Шаповалов В. М., Капилевич Б. Я. Объективная рентгенологическая диагностика повреждений передней крестообразной связки коленного сустава у военнослужащих // Военно-медицинский журнал. — 2016. — Т. СССХХХУ!!. — №2. — С. 28—29.
4. Ильин Д. О. Артроскопическая хирургия коленного сустава — сравнительный анализ интерпретационной картины с данными МРТ // Москва: Автореферат. — 2011. — С. 19.
5. Шаповалов В. М., Рикун О. В., Гладков Р. В. и др. Состояние и перспективы хирургического лечения военнослужащих с патологией коленного сустава в специализированных ортопедо-травматологических отделениях // Воен.-мед. журн. — 2012. — Т. 333. — №5. — С. 4—12.
АВТОРСКАЯ СПРАВКА
Жирнова Татьяна Таймуразовна — заведующая кабинетом МРТ рентгеновского отделения (с архивом), врач-рентгенолог первой категории ФГКУ «1602 ВКГ» МО РФ, г. Ростов-на-Дону.
Городничий Сергей Владимирович — подполковник медицинской службы, начальник рентгеновского отделения (с архивом), врач-рентгенолог высшей категории ФГКУ «1602 ВКГ» МО РФ, г. Ростов-на-Дону.
Дмитриева Эльвира Юрьевна — подполковник медицинской службы, начальник отделения лучевой диагностики, старший врач-рентгенолог, врач первой категории ФКУЗ «1 ВГ ВНГ России».
Артроскопия коленного сустава. Разрыв ПКС.
Анатомия
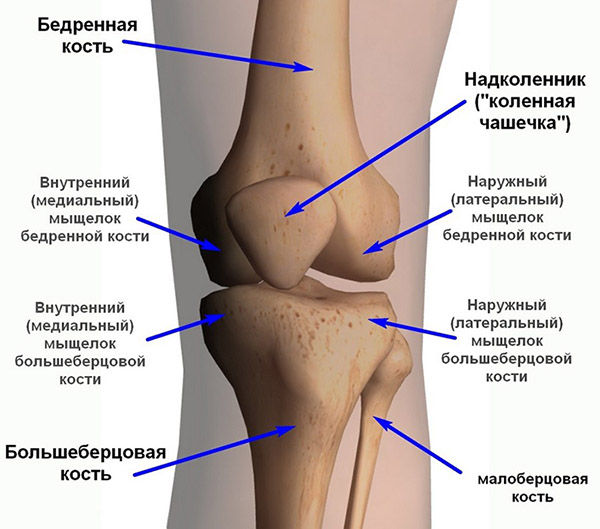
Коленный сустав – не только самый крупный в организме человека, но и самый сложный. Он образован тремя костями: бедренной костью сверху, большеберцовой костью снизу, а спереди от этих костей располагается надколенник (коленная чашечка). Как бедренная, так и большеберцовая кость имеют по два расширяющихся костных выступа – мыщелка: наружный и внутренний. Наружный мыщелок еще называют латеральным (от латинского слова lateralis – наружный), а внутренний – медиальным (от латинского слова medialis — внутренний). Основное движение коленного сустава – это сгибание, при этом надколенник ложится в специальную борозду между наружным и внутренним мыщелками бедренной кости.
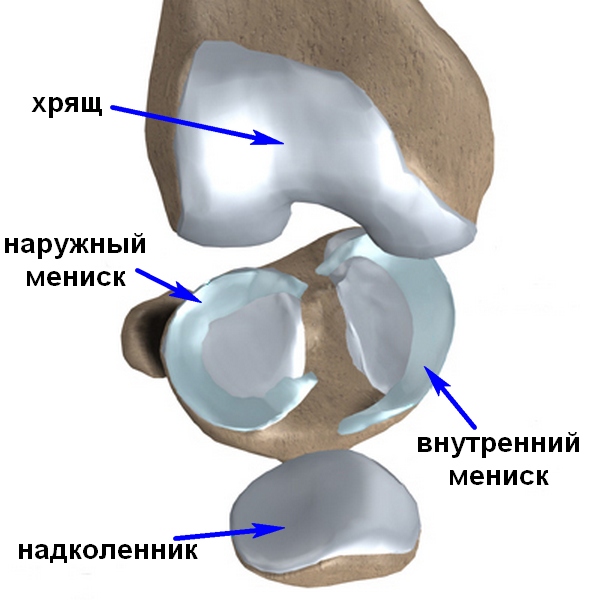
Контактирующие поверхности бедренной, большеберцовой костей и надколенника покрыты гладким хрящом, который облегчает скольжение.
Между бедренной и большеберцовой костью есть мениски – хрящевые прослойки полулунной формы, которые увеличивают стабильность сустава, повышая площадь контакта костей, работают как амортизаторы и выполняют некоторые другие важные функции.
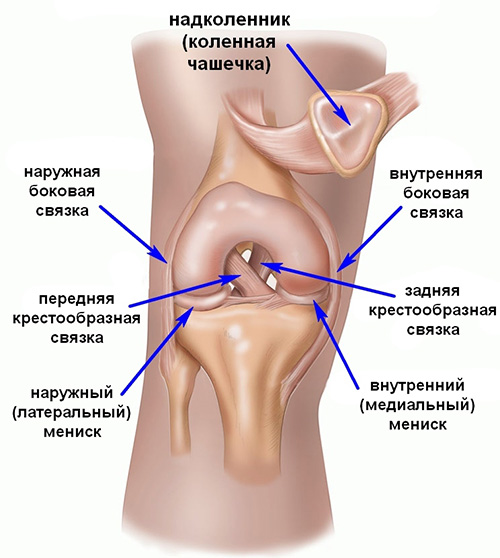
Стабильность костей друг относительно друга обеспечивается за счет связок коленного сустава. К наиболее важным связкам коленного сустава относятся:
- Крестообразные связки, которые удерживают голень от смещения кпереди (передняя крестообразная связка) и кзади (задняя крестообразная связка).
- Большеберцовая коллатеральная связка (внутренняя боковая связка), которая удерживает голень от отклонения кнаружи.
- Малоберцовая коллатеральная связка (наружная боковая связка), которая удерживает голень от отклонения кнутри.
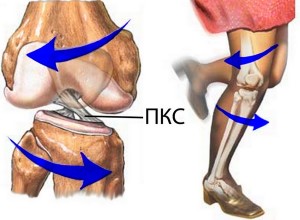
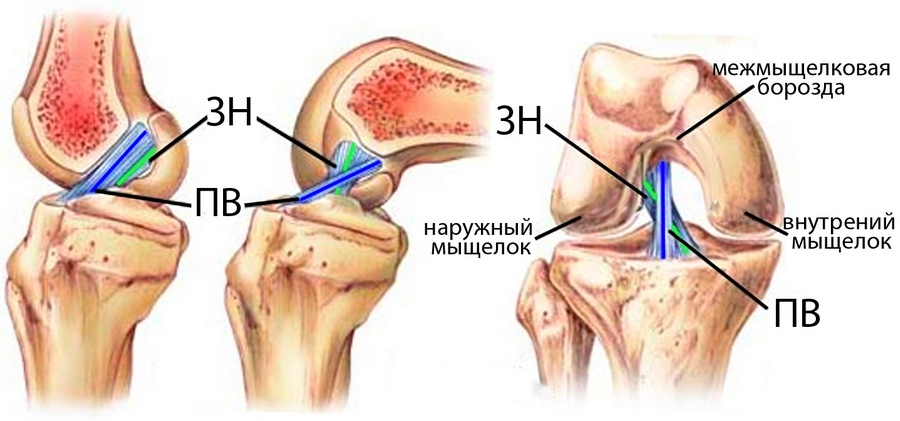
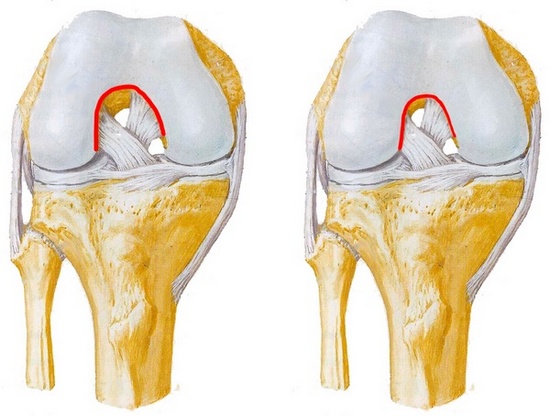
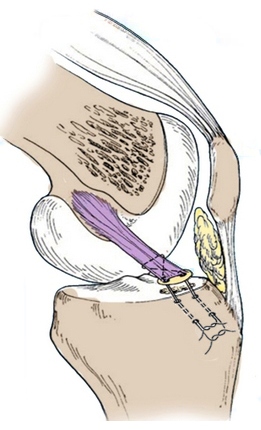
Передняя крестообразная связка находится в самом центре коленного сустава, сверху прикрепляется к наружному мыщелку бедренной кости, после чего идет вниз и немного кнаружи и прикрепляется к углублению на большеберцовой кости (переднее межмыщелковое поле), где часть ее волокон соединяются с менисками. Перпендикулярно передней крестообразной связке кзади от нее располагается задняя крестообразная связка, и если посмотреть на эти связки спереди, то можно увидеть, как они образуют крест, что и дало этим связкам такое название — крестообразные связки. Средняя длина передней крестообразной связки — 3 сантиметра, а ширина — 7-12 мм.
Передняя крестообразная связка, как и другие связки, в основном состоит из прочных коллагеновых волокон, которые практически не растягиваются. Эти волокна внутри связки закручены по спирали под углом в 110 градусов. Исходя из мест прикрепления связки и ее хода (сверху вниз, спереди назад и снаружи кнутри) становиться понятна ее роль: передняя крестообразная связка удерживает голень от смещения кпереди и кнутри.
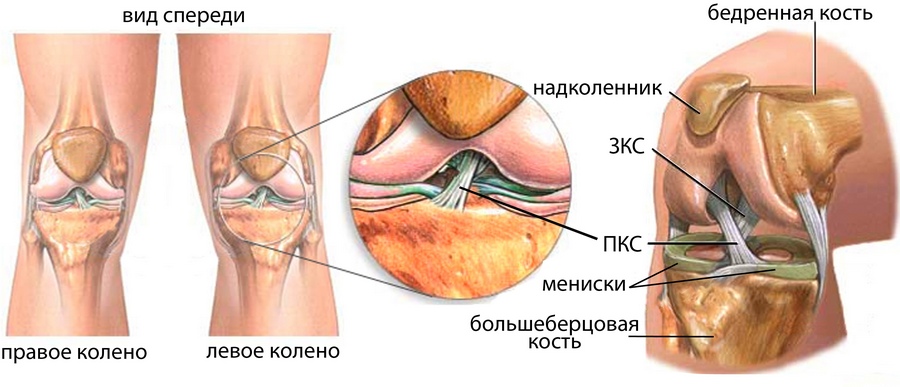
Анатомия связок коленного сустава: ПКС — передняя крестообразная связка, ЗКС -задняя крестообразная связка
В составе передней крестообразной связки выделяют два пучка: передне-внутренний и задне-наружный. Такая двухпучковая структура передней крестообразной связки обеспечивает лучшую стабильность в коленном суставе при разных углах сгибания. Некоторые ученые даже выделяют третий — промежуточный пучок.
Передне-внутренний пучок в полтора раза длиннее задне-наружного (в среднем 37,7 мм против 20,7 мм) и шире (8,5 мм и 7,7 мм). При работе сустава эти два пучка находятся в сложном взаимодействии. При разогнутом колене они почти параллельны друг другу, если смотреть на них сбоку и перекрещиваются, если смотреть на них спереди. Если колено согнуть, то передне-внутренний пучок удлинняется, а задне-наружный — укорачивается.
Передняя крестообразная связка коленного сустава: двухпучковая структура. ПВ — передне-внутренний пучок (синяя линия), ЗН — задне-наружный (зеленая линия). Слева — вид сбоку, колено разогнуто; в центре — вид сбоку, колено согнуто; справа — вид спереди, колено разогнуто
Помимо того, что передняя крестообразная связка коленного сустава выполняет стабилизационную функцию (удерживает голень от смещения вперед и кнутри), в ней есть еще и нервные окончания, которые сигнализируют о том, в камо положении, согнутом или разогнутом находится коленный сустав.
Передняя крестообразная связка практически не имеет кровеносных сосудов.
Причины разрыва передней крестообразной связки и причины
Растяжения и повреждения передней крестообразной связки являются очень распространенной травмой. Например в США ежегодно диагностируется около 200 тысяч разрывов передней крестообразной связки, из них в 100 тысячах случаев выполняется операция по реконструкции (пластике) передней крестообразной связки. Среди всех других связок колена передняя крестообразная травмируется чаще всего, например, разрывы передней крестообразной связки происходят в 15-30 раз чаще, чем разрывы задней крестообразной связки. В спорте разрыв передней крестообразной связки у женщин происходит в 4-10 раз чаще, чем мужчины.
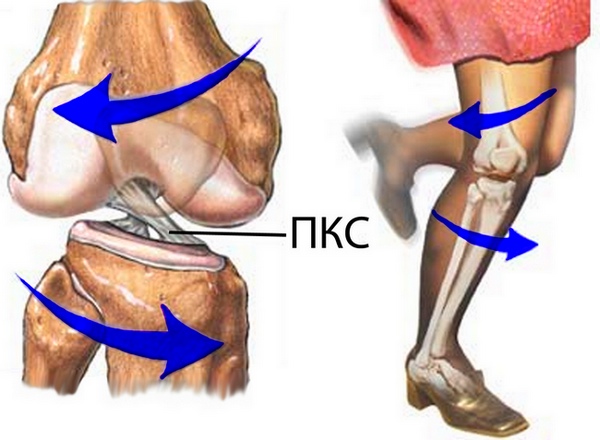
Исходя из функции, которую выполняет передняя крестообразная связка (удерживание голени от смещения вперед и кнутри), становится понятным и механиз травмы, при котором происходит растяжение или разрыв передней крестообразной связки. Как правило кручение на порной ноге, когда корпус с бедром вращается наружу, а голень со стопой остаются на месте.
Однако на самом деле механизм и причины разрыва передней крестообразной связки сложнее. Принципиально в качестве причин разрыва передней крестообразной связки можно выделить прямую травму (контактный механизм: удар по голени, бедру) и непрямую травму (неконтактный механизм: кручение на ноге при резком торможении, приземление после прыжка и т.д.).
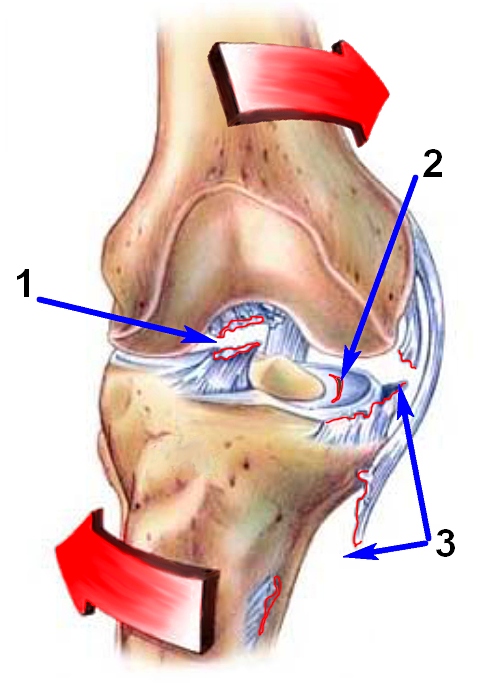
Отклонение голени кнаружи и кручение бедра кнутри. Этот механизм разрыва передней крестообразной связки самый распространенный. Часто такой разрыв передней крестообразной связки происходит в гандболе, баскетболе, футболе и волейболе, когда при беге нужно резко развернуться или при приземлении после прыжка с разворотом корпуса кнутри от опорной ноги. При таком механизме травмы может произойти и разрыв внутреннего мениска. Если такое движение будет очень сильным, то возможен разрыв трех структур: передней крестообразной связки, внутреннего мениска и внутренней боковой связки. Такое повреждение коленного сустава еще называют «несчастливой триадой» или «взрывом коленного сустава». Это название прижилось по имени хирурга O’Donoghue, которые его впервые описал в 1950 году.
«Несчастливая триада»: при сильном отклонении голени кнаружи и вращении бедра кнутри возможен разрыв трех структур: передней крестообразной связки (1), внутреннего мениска (2) и внутренней боковой связки (3)
Отклонение голени кнутри и кручение бедра кнаружи. Этот механизм разрыва передней крестообразной связки коленного сустава противоположен предыдущему, при этом тоже возможен разрыв мениска, но наружного.
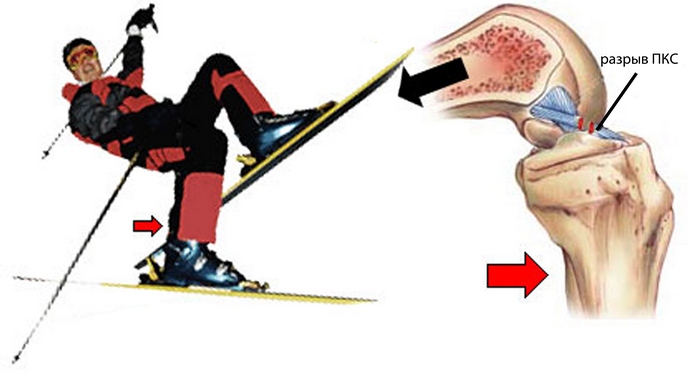
Фантом-стопа. Этот механизм разрыва возможен при падении с горных лыж. Например, при падении назад правая лыжа задирается вверх и только ее задний конец соприкасается со снегом. Как только лыжа входит в снег (край лыжи и олицетворяет «призрачную стопу»), она делает поворот и обусловливает внешнее вращение голени (пронация). Коленный сустав при этом согнут под прямым углом. Этот механизм может привести и к ихолировнному повреждению (полному или частичному разрыву) передней крестообразной связки без повреждения менисков и других структур (задне-латерального угла).
Механизм, обусловленный лыжным ботинком. Чаще всего разрывы передней крестообразной связки по этому механизму происходят у горнолыжников, которые носят более высокие и жесткие ботинки. Например, при падении назад верхняя часть ботинка передает нагрузку на верхнюю часть голени большеберцовой кости по типу «выдвижного ящика». Бедро кость смещается назад, а голень удерживается задним краем высокого ботинка. Передняя крестообразная связка натягивается и рвется. Фиксированный наклон вперед во всех современных лыжных ботинках способствует такому типу разрыва.
Контактные механизмы. Разрыв передней крестообразной связки может произойти в результате прямого удара по колену, бедру или голени. При этом может произойти отклонение голени кнаружи, кнутри или кпереди. Разрыв передней крестообразной связки может произойти и в результате переразгибания колена (гиперэкстензии). Гиперэкстензия может быть вызвана как прямым ударом по колену спереди, так и ударом по нижней части голени. Кроме того разрыв передней крестообразной связки при сильном ударе ко верхней части голени сзади. Контактные механизмы травмы встречаются редко.
Факторы, которые способствуют разрыву передней крестообразной связки
Угол между бедром и голенью. Если смотреть на скелет спереди, то можно увидеть как бедро соединяется с голенью под углом, который называют углом квадрицепса или Q-углом. Размер угла Q определяется шириной таза. У женщин таз более широкий, чем у мужчин, поэтому у женщин и Q-угол больше, чем у мужчин. Большой угол Q приводит к тому, что при отклонении голени кнаружи нагрузка на переднюю крестообразную связку больше и поэтому она легче рвется.
Q-угол у мужчин и женщин
Ширина межмыщелковой вырезки (Notch-вырезка). Передняя крестообразная связка находится в коленном суставе в межмыщелковой вырезке. У женщин она уже, чем у мужчин и при движениях в коленном суставе пространство вокруг передней крестообразной связки меньше, и она может даже тереться о край наружного мыщелка бедренной костичто способствует разрыву. При вращении голени с распрямлением в колене узкая межмыщелковая вырезка может зажать переднюю крестообразную связку и разорвать ее.
Межмыщелковая вырезка (обведена красным цветом) у женщин уже, чем у мужчин, что способствует разрыву передней крестообразной связки
Сила мышц бедра. Помимо связок важную роль в стабильности коленного сустава играют мышцы бедра, которые своими сухожилиями крепятся к большеберцовой кости голени. У женщин мышцы бедра слабее чем у мужчин, и поэтому в обеспечении стабильности коленного сустава большая нагрузка приходится на переднюю крестообразную связку.
Согласованность мышц бедра. Передние мышцы бедра (четырехглавая мышца бедра или квадрицепс) и задние мышцы бедра у женщин работают по другому, чем у мужчин. При согнутом колене женский квадрицепс сокращается сильнее, что выдвигает голень вперед, натягивая переднюю крестообразную связку. В тоже время задние мышцы бедра, которые препятствуют сдвиганию голени вперед, реагируют медленнее, чем у мужчин. Тем самым создаются предпосылки для разрыва передней крестообразной связки.
Гормональный профиль. Возможно, что разрыву передней крестообразной связки способствуют некоторые гормоны (эстроген и прогестерон). Некоторые ученые считают, что они уменьшают и прочность вех связок, не только передней крестообразной, и их эластичность. Эта эластичность (связки способны растягиваться на 4-5% от своей длины, не разрываясь при этом) вообще защищает от многих травм, позволяя поглотить больше энергии, прежде чем порвутся связки.
Все эти факторы в комплексе объясняют большую вероятность разрыва передней крестообразной связки у женщин, однако каждый из этих фактором может работать и у мужчин? например, у мужчин тоже бывает увеличенный Q-угол или узкая межмыщелковая вырезка.
Профилактика
В спорте разрывы передней крестообразной связки чаще встречаются у женщин, но в обычной жизни они встречаются одинаково часто как у мужчин, так и у женщин. Профилактика разрывов передней крестообразной связки касается, в основном, только спорта, и включает в себя обязательные разминки, укрепляющие и проприоцептивные тренировки, а также изменение техники бега, прыжков и рывковых движений. К сожалению, в настоящее время общепринятой программы профилактики травм передней крестообразной связки не существует.
Какие бывают повреждения передней крестообразной связки?
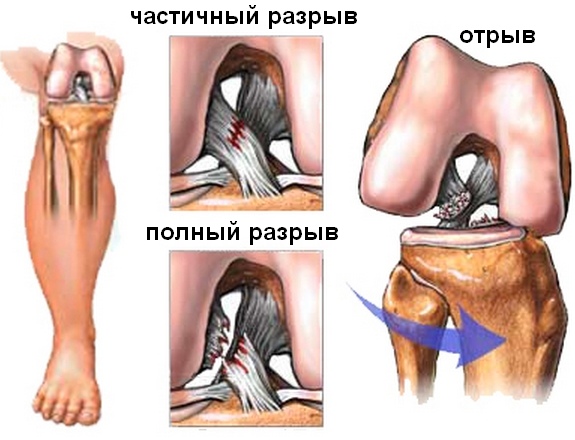
Как мы уже упоминали, передняя крестообразная связка до определенного предела может растягиваться (на 4-5% от своей длины). Если сила будет большей, то может произойти частичный разрыв связки (микроразрыв отдельных волокон), а если сила будет еще большей, то произойдет частичный разрыв, и, наконец, если сила будет еще увеличиваться, то произойдет полный разрыв передней крестообразной связки.
|
Классификация повреждений передней крестообразной свзки американской медицинской ассоциации спотивных травм (American Medical Association for Athletic Injuries) |
|
|
I степень: |
малые растяжения передней крестообразной связки (микроразрывы). Характеризуются болью, умеренным ограничением движений в суставе, умеренным отеком коленного сустава, сохранением стабильности сустава |
|
II степень: |
умеренные растяжения связки (частичные разрывы). Имеют такие же признаки, что и малые растяжения, но эта травма склонна многократно повторяться, так как после частичного разрыва связка становится менее прочной и ее повторная травма может произойти гораздо легче |
|
III степень: |
полные разрывы. Выраженная боль, отек, ограничение движений, часто нарушение опороспособности, нестабильность коленного сустава. |
Однако на самом деле вариантов повреждений передней крестообразной связки больше. Например, как мы уже упоминали, у передней крестообразной связки есть два пучка. Бывают разрывы одного из пучков (передне-внутреннего или задне-наружного). При этом оторвавшийся пучок передней крестообразной связки может болтаться в коленном суставе и блокировать движения, давая картину, похожую на блок коленного сустава при разрыве мениска.
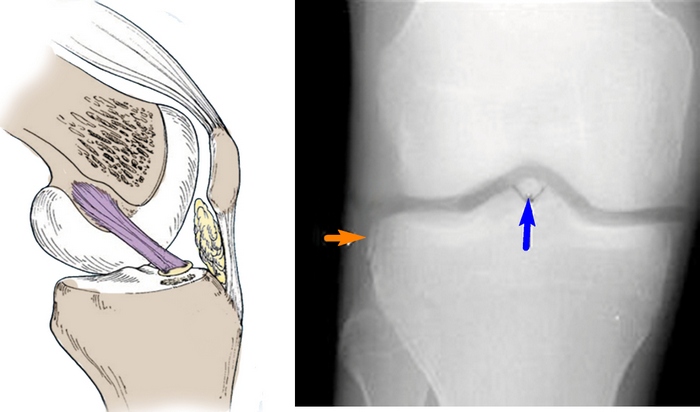
Кроме того, возможен и так называемый перелом Сегонда. Иногда его называют отрывным переломом межмыщелкового возвышения.
Перелом Сегонда (отрыв передней крестообразной связки от места прикрепления к большеберцовой кости с костным блоком). На рентгенограмме справа показан не только перелом Сегонда в месте прикрепления передней крестообразной связки (синяя стрелка), но и в месте прикрепления наружной боковой связки (рыжая стрелка)
Кроме того, как мы мы уже отмечали, разрыв передней крестообразной связки может сочетаться с разрывами менисков и других связок коленного сустава (задней крестообразной, наружной боковой, внутренней боковой).
Симптомы разрыва передней крестообразной связки
Повреждению передней крестообразной связки обычно предшествует травма коленного сустава, сразу после которой возникает боль и сильный отек колена. При разрыве передней крестообразной связки часто слышно треск, однако это неспецифический признак, который бывает и при разрывах других связок коленного сустава. Кроме того, в момент травмы возможно ощущение «вывихивания» голени кпереди или вбок. В таких случаях нужно обратиться к врачу.
Прежде всего врач-травматолог выяснит механизм травмы, который поможет заподозрить не только повреждение передней крестообразной связки, но и других структур (например, задней крестообразной связки, наружной и внутренней боковых коллатеральных связок).
При разрыве передней крестообразной связки в полость сустава попадает кровь — такое состояние называют гемартрозом. В первые несколько дней после травмы этот гемартроз и боль могут быть настолько выражены, что полноценное обследование сустава руками врача невозможно, а именно благодаря обследованию руками врача и может быть поставлен диагноз разрыва передней крестообразной связки. Такое обследование может быть выполнено позже, когда острая боль и гемартроз пройдут. Как правило к этому моменту и обнаруживается нестабильность коленного сустава или ощущение «провала» в нем. Это происходит ввиду того, что разованная передняя крестообразная связка не удерживает голень от смещения кпереди и кнутри (антеромедиальная или передне-внутренняя нестабильность голени в коленном суставе).
Диагноз разрыва передней крестообразной связки
После того, как врач тщательно ознакомиться с механизмом травмы, он начнет тестировать Ваши коленные суставы. В первую очередь обследуют здоровое колено, чтобы ознакомить пациента с техникой осмотра, а так же для того, чтобы имелась возможность сравнить результаты тестов на здоровой и больной ноге. Для выявления передней нестабильности голени в коленном суставе существует ряд специальных тестов. Принцип этих тестов состоит в том, что врач-травматолог провоцирует голень смещаться кпереди, и, если передняя крестообразная связка разорвана и не выполняет своей функции, то голень будет поддаваться и смещаться. Существует три основных теста, которые определяют передне-внутреннюю нестабильность голени в коленном суставе: тест переднего выдвижного ящика, тест «pivot shift» и тест Лахмана (Lachman).
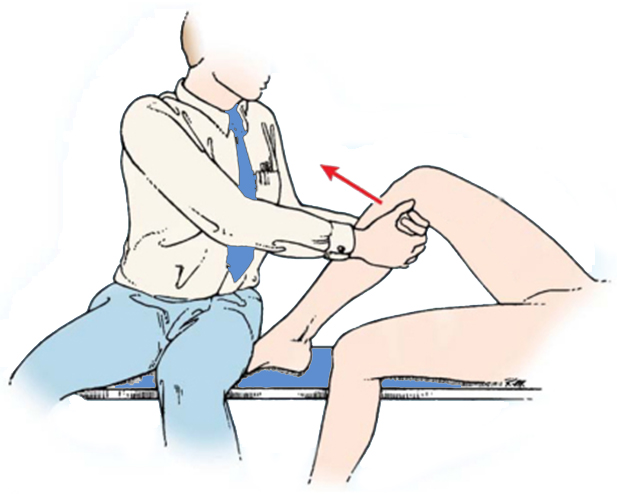
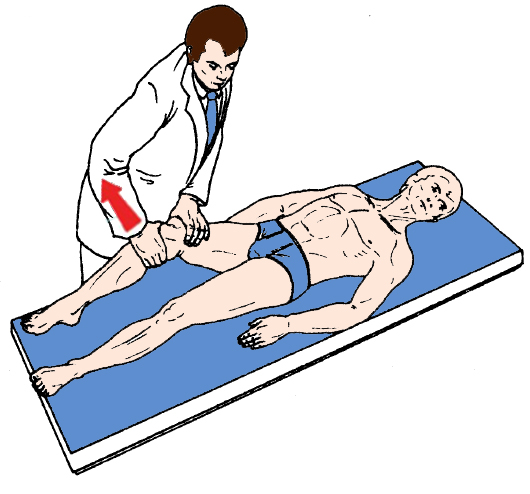
Тест переднего выдвижного ящика. Нога согнута в колене под прямым углом, врач тащит голень на себя, оценивая ее смещение в сравнении со здоровым коленом. Дополнительно тест выполняется с поворотом стопы внутрь и наружу
Если тест переднего выдвижного ящика дал сомнительные результаты, то для более точного измерения нестабильности голени в коленном суставе используется специальный прибор — артрометр, который позволяет оценить подвижность голени с точностью до миллиметра
Pivot shift тест или тест Jerk
Тест Лахмана (Lachman). Пробу проводят при согнутом под углом 20—30 градусов колене. Оценивают степень смещения голени вперед, а также ощущения в момент остановки. Недостаточность функции переднецй крестообразной связк4и или переднюю нестабильность голени разделяют на три степени, основываясь на сравнении со здоровой ногой. Первой степени соответствует увеличение смещения на 1—5 мм (т.е. подвижность голени больной ноги на 1-5 мм больше, чем на здоровой), второй — на 6—10 мм, третьей — более чем на 10 мм.
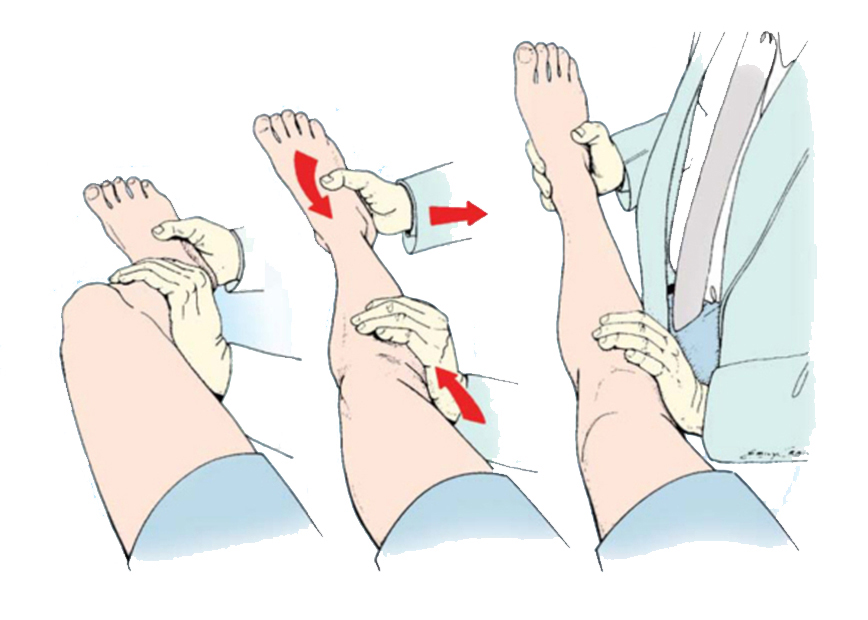
Как мы уже отмечали, в первые несколько дней после травмы боль в колене и гемартроз делают такое обследование невозможным, но, если сразу после травмы не упустить время, то есть провести осмотр до того, как разовьется отек и больной начнет инстинктивно сопротивляться манипуляциям врачато, то эти тесты воможны. Уменьшить боль и улучшить качество обследования можно, аспирировав (удалив шприцом) из сустава кровь.
При тщательном сборе анамнеза и внимательном осмотре, тестировании сустава разрыв передней крестообразной связки можно диагностировать без дополнительных методов исследования. Но, так как необходимо исключить и другие травмы (переломы мыщелков большеберцовой и мыщелков бедренной костей, переломы надколенника, перелом Сегонда, разрывы менисков, боковых связок и др.), врач использует и другие, инструментальные методы обследования (рентгенографию, магнитно-резонансную томографию, УЗИ).
Лучевая диагностика. Для исключения переломов выполняют рентгенографию коленного сустава в стандартных проекциях. Перелом Сегонда, упомянутый выше, представляет собой отрывной перелом участка мыщелка большеберцовой кости. Чаще этот перелом встречается у детей и подростков. Следующий по ценности метод для обнаружения сопутствующих травм — магнитно-резонансная томография. Точность ее для диагностики разрыва передней крестообразной связки составляет 95% или более, но обычно использование магнитно-резонансной томографии (МРТ) является подстраховкой, поскольку диагноз часто очевиден при обследовании руками. Более того, МРТ может быть даже вредным, поскольку исследование может показать «страшный» разрыв связки, а на самом деле он не будет давать нестабильности — и в такой ситуации врач и пациент могут склониться к ненужной операции. Среди ортопедов, травматологов, спортивных врачей есть даже специальное обозначение таких случаев — VOMIT, что является англоязычной аббревиатурой victim of modern imaging techniques (жертва современных изуализирующих методов обследования, к которым относится и МРТ).
В 80% случаев на магнитно-резонансных томограммах обнаруживают также поднадкостничные гематомы в области наружного мыщелка бедренной кости и наружной части большеберцовой кости.
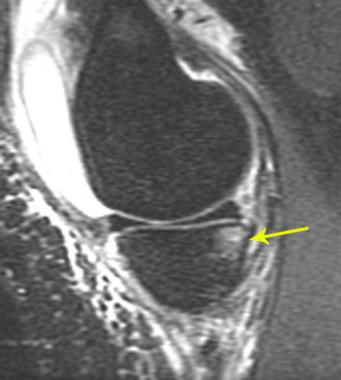
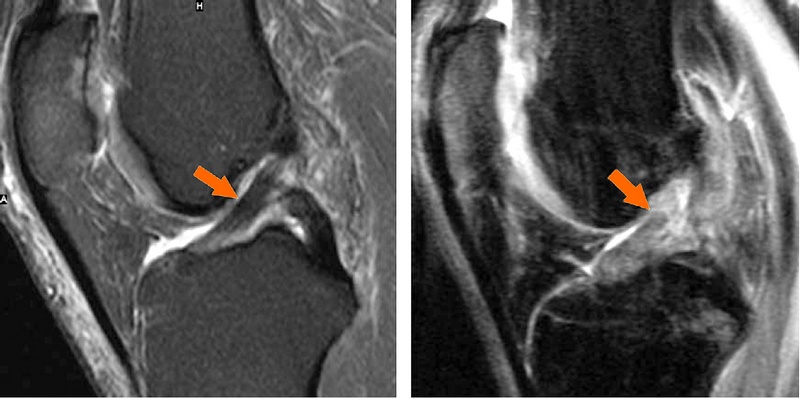
Магнитно-резонансная томография коленного сустава. Слева — нормальная передняя крестообразная связка. На снимке она выглядит как равномерный темный тяж. Справа — разрыв передней крестообразной связки в ее верхней части. Связка на снимке не целая и светлая.
Лечение
Разрыв передней крестообразной связки совершенно не означает, что единственным возможным методом лечения такой травмы будет операция. Показанием к операции является не сам факт разрыва передней крестообразной связки, а развившаяся вследствие разрыва передне-внутренняя нестабильность голени в коленном суставе. Частичные разрывы передней крестообразной связки в большинстве случаев не приводят к нестабильности голени, поскольку оставшаяся часть связки может вполне успешно стабилизировать голень в коленном суставе. Полные разрывы также не всегда приводят к нестабильности. Например, оторвавшаяся передняя крестообразная связка может подпаяться к задней крестообразной связке и при неспротивных нагрузках в таком случае нестабильности не будет, и, соотеветственно, такое состояние не будет требовать операции. Стоит еще раз отметить, что передняя крестообразная связка хоь и главный стабилизатор, но не единственный (существуют и другие связки, мышцы, капсула сустава), и даже при полном разрыве оставшиеся неповрежденными структуры могут обеспечивать стабильность при определенном уровне физических нагрузок.
Прежде чем мы поговорим о лечении, стоит разделить повреждения и разрывы передней крестообразной связки по давности. Можно выделить свежие повреждения, когда после травмы колена прошло несколько дней, в колене имеется кровь (гемартроз) и еще ярко выражена боль. Несвежие случаи (до 3-5 недель), когда отек спадает, но связка еще не срослась (имеется ввиду возможность «подпаивания» передней крестообразной связки к задней или срастание частичного микроразрыва). И, наконец, спустя 3-5 недель после травмы можно выделить период, когда все нарушения функции сустава обусловлены только недостаточностью поврежденной передней крестообразной связки, а не болью или отеком острой травмы.
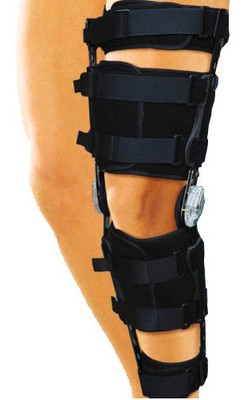
В остром периоде, когда повреждение (растяжение, частичный или полный разрыв) передней крестообразной связки свежее, лечение направлено на снятие боли и отека (гемартроза) коленного сустава. Сразу после травмы не пытайтесь передвигаться без посторонней помощи, желательно вообще не наступать на травмированную ногу — ведь нагрузка может усугубить внутрисуставные повреждения. Сразу после травмы (и в первые 2-3 суток) нужно прикладывать холод, применять противовоспалительные препараты (обезбаливающие таблетки, капсулы). Важен покой для коленного сустава — который подразумевает ограничение и осевой нагрузки на ногу (нельзя наступать на ногу или можно наступать с частичной опорой), и амплитуды движений. Для ограничения амплиитуды движений может использоваться гипсовая лонгета, которая полностью исключит движения к коленном суставе, или ортез, который позволяет как полностью запрещать движения, так и ограничивать их в заданной амплитуде за счет специальных регулируемых шарниров. При наличии выраженного гемартроза необходимо отсасывать шприцом скапливающуюся в коленном суставе кровь — это позволит значительно снизить боль.
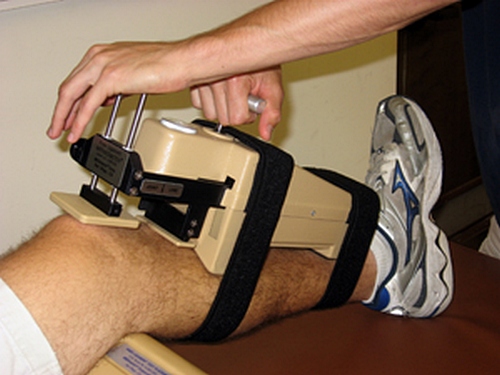
Ортез на коленный сустав
Во втором периоде (несвежий разрыв), который начинается после купирования острой боли в коленном суставе и гемартроза, начинают постепенно восстанавливать движения и приступают к тренировке мышц. Физические упражнения, которые укрепляют подколенные мышцы и четырехглавую мышцу бедра, помогут быстрее возвратить нормальную подвижность в суставе. Тренированные мышцы сами по себе могут стабилизировать коленный сустав, что очень важно при повреждении передней крестообразной связки. Если нет каких-либо других повреждений (связок, менисков), то упражнения выполняют с нарастающей амплитудой и интеснивностью, исключая только лишь те движения, которые провоцируют нестабильность. Для ограничения этих движений целесообразно все время использовать ортез для коленного сустава. Спустя 3-5 недель после травмы, после восстановления амплитуды движений и силы мышц, ортез снимают и еще больше увеличивают активность.
Широко распространенная практика полного обездвиживания коленного сустава гипсовой лонгетой на 5-6 недель неправильна, так как она может привести к стойкому ограничению движений в суставе (контрактуре), атрофии мышц. Конечно же, если повреждению передней крестообразной связки сопутствуют другие травмы структур колена (мениски, другие связки), то тактика лечения во втором периоде может быть другой, например, врач может обоснованно полностью запретить движения в коленном суставе или, наоборот, рекомендовать безотлагательную операцию.
В третьем периоде сустав оценивают с «чистого листа». Грубо говоря, если на нужном уровне физической активности нет признаков нестабильности, то консервативное лечение можно считать успешным. Если при нужном уровне физической активности имеются признаки нестабильности (боль, непослушность колена, выскальзывание, подкашивание и т.д.), то переднюю крестообразную связку можно признать несостоятельной и выходом в такой ситуации может быть операция. Однако важно понимать, что уровень физической активности после прекращения второго периода, когда проводилась иммобилизация, т.е. полное или частичное обездвиживание ортезом, восстанавливается не сразу, а за несколько недель. При этом важно продолжать тренировать передние и задние мышцы бедра, которые могут компенсировать разорванную переднюю крестообразную связку. Если после всего этого сохраняется нестабильность коленного сустава при нужных физических нагрузках, то ставится диагноз хронической передне-медиальной нестабильности, которая лечится только операцией.
Консервативное, т.е. безоперационное лечение изолированных повреждений передней крестообразной связки рекомендуется или может быть эффективным в случаях, когда:
- при частичных разрыв без признаков нестабильности в остром периоде
- при полных разрывах без признаков нестабильности в повседневной жизни у спортсменов, которые более не планируют возвращаться в спорт
- при низких физических запросах (малоподвижный образ жизни).
- у детей и подростков с незакрытыми зонами роста кости
- у пожилых людей (разрывы связки у детей и у пожилых встречаются редко — около 5% случаев от числа всех разрывов)
Консервативное лечение травм передней крестообразной связки обычно не дает хороших результатов у людей, возвращающихся к интенсивным спортивным занятиям. Боль, отек и нестабильность периодически возникают у 56—89% спортсменов с разрывами передней крестообразной связки после консервативного лечения. Важно отметить, что нестабильность увеличивает риск последующих травм внутрисуставных структур (менисков, других связок). Кроме того, в нестабильном коленном суставе сильнее изнашивается хрящ, что приводит к развитию артроза коленного сустава. Без операции вероятность возвращения в профессиональный спорт после полных разрывов передней крестообразной связки составляет не более 20%.
У профессиональных спортсменов операция по восстановлению передней крестообразной связки может быть выполнена и сразу после травмы, т.е. без этапа консервативного лечения. Кроме того, безотлагательная операция может быть целесообразной и в том случае, если разрыву передней крестообразной связки сопутствует и повреждение других внутрисуставных структур. Например, при сопутствующем разрыве мениска его оторванный и болтающийся лоскут может блокировать движения в коленном суставе и, соответственно, полноценное консервативное движение в таком случае не возможно в принципе.
Хирургическое лечение. Операцию делают в том случае, если после консервативного лечения стабильность сустава не соответствует требованиям физической активности. Стоит отметить, что операция дает наилучшие результаты на фоне хороших движений в коленном суставе и сильных мышц, что еще раз подчеркивает важность консервативного этапа лечения. В среднем операции по восстановлению передней крестообразной связки у неспортсменов делают через 6 месяцев после разрыва, но это не значит, что позже операцию делать не нужно. Бывает, что ее делают и через 5-7 лет после травмы. В принципе операция может быть выполнена на любом сроке после травмы, за исключением тех случаев, когда в коленном суставе на фоне разрыва передней крестообразной связки и последовавшей за ним нестабильности коленного сустава развился выраженный артроз.
Идеальный кандидат на операцию — это молодой подвижный человек с объективными (т.е. обнаруживаемыми врачом) и субъективными (ощущаемыми пациентом) признаками нестабильности, желающий заниматься спортом, где необходимы частые рывковые движения и прыжки. Напротив, для больных постарше, с имеющимся дегенеративными изменениями в суставе, не участвующих в соревнованиях и без жалоб на нестабильность сустава больше подходят консервативное лечение, лечебная физкультура.
Сшить разорвавшуюся переднюю крестообразную связку невозможно — для ее восстановления используются трансплантаты, т.е. другие сухожилия (аутотрансплантат из связки надколенника, аутотрансплантат из подколенных сухожилий, аллотрансплантаты) или синтетические протеы. Исключение, пожалуй, только одно — перелом Сегонда (отрыв межмыщелкового возвышения). В таком случае оторвавшийся вместе со связкой костный блок можно фиксировать на свое место.
Схема операции при переломе Сегонда
Еще при первых попытках хирургического восстановления передней крестообразной связки было замечено, что простое сшивание не дает хороших результатов, да это часто и невозможно технически. Начались поиски оптимального способа реконструкции с помощью различных материалов: от искусственных до ауто- и аллотрансплантатов. Аутотрансплантаты — это связки или сухожилия, которые берутся у самого пациента из другого места (связка надколенника, сухожилия хамстринг-мышц и др.). Аллотрасплантаты — специально обработанные связки или сухожилия других людей.
Операцию по восстановлению передней крестообразной связки называют «пластикой передней крестообразной связки» или «стабилизацией коленного сустава». Суть операции заключается в том, что разорвавшуюся связку убирают, а вместо нее ставят заменитель. Сейчас такие операции выполняются малотравматично благодаря артроскопии. Суть артроскопических операций заключается в том, что их выполняют без разрезов, а через маленькие проколы длинной по 1-2 сантиметра. Через один из проколов в сустав вводят артроскоп (оптическую часть видеокамеры), что позволяет осматривать коленный сустав изнутри. Во время операции хирург смотрит на монитор и видит все, что происходит в данный момент в суставе, с большим увеличением – от 40 до 60 раз. Через другой прокол вводят минниатюрные инструменты, которыми и выполняют операцию. Артроскопия позволяет выполнять тончайшие манипуляции на коленном суставе с минимальным повреждением окружающих структур и самого сустава (например, сшивание или удаление части менисков, пересадка хряща, реконструкция связок). Во время операции хирург смотрит на монитор и видит все, что происходит в данный момент в суставе, с большим увеличением – от 40 до 60 раз. Использование современных инструментов и высокочувствительной оптики позволяет выполнять тончайшие манипуляции на коленном суставе с минимальным повреждением окружающих структур и самого сустава (например, сшивание или удаление части менисков, пересадка хряща, реконструкция связок) – и все это через 2–3 небольших разреза.
Артроскопия коленного сустава
Восстановленная передняя крестообразная связка в идеале должна по прочности, расположению и функции соответствовать неповрежденной. Проблема прочности решается за счет адекватного выбора материала для пластики, и первостепенным становится расположение трансплантата. Обычно его проводят через каналы в большеберцовой и бедренной костях таким образом, чтобы позиция трансплантата максимально точно соотвтетствовала нормальной связке.
Для успешной реконструкции необходимо подобрать правильную степень натяжения трансплантата и прочно фиксировать его. Натяжение трансплантата определяет его функциональность: слабо натянутый трансплантат не обеспечивает стабильности коленного сустава, туго натянутый — может порваться или ограничить амплитуду движений в коленном суставе.
Реконструкция связкой надколенника. Эта связка соединяет надколенник с большеберцовой костью. Аутотрансплантат отсекают от большеберцовой кости и надколенника с костными фрагментами, таким образом получается связка с костными блоками на концах. В большеберцовой и бедренной костях просверливаются каналы, выходящие в полость коленного сустава. Внутренние отверстия этих каналов в суставе находятся в тех же самых местах, где находились места прикрепления передней крестообразной связки. Трансплантат связки проводится в полость сустава через канал большеберцовой кости. Концы трансплантата протеза фиксируются в костных каналах при помощи специальных металлических или биополимерных рассасывающихся винтов. Титановый винт очень прочный, но он не рассасывается, что при возможных последующих операциях будет создавать технические трудности. В целом у молодых пациентов мы считаем более предпочтительными рассасывающиеся винты. Иногда такой трансплантат называют BTB-трансплантатом от английской аббревиатуры BTB: bone-tendon-bone (кость-сухожилие-кость). Именно эти костные блоки трансплантата фиксируются в каналах бедренной и большеберцовой кости винтами. Такая фиксация имеет важное преимущество: костный блок трансплантата быстрее срастается со стенками канала — за 2—3 недели, что значительно меньше срока прочного прирастания сухожилия к кости, что требуется, например, у трансплантата из подколенных сухожилий. Края разрезанной связки надколенника, откуда был взят трансплантат, зашиваются.
Схема операции пластики передней крестообразной связки трансплантаом из связки надколенника (BTB-трансплантат)
Принцип фиксации костного блока трансплантата титановым или рассасывающимся винтом
Рентгенограмма после операции стабилизации коленного сустава BTB-трансплантатом. Костные блоки фикированы титановыми винтами, которые хорошо видны на рентгенограмме. Рассасывающиеся винты рентгенпрозрачны и поэтому не видны.
Артроскопическая стабилизация коленного сустава: пластика передней крестообразной связки BTB — трансплантатом (из связки надколенника с костными блоками надколенника и бугристости большеберцовой кости)
Аутотрансплантат из подколенных сухожилий. Иногда этот трансплантат называют еще хамстринг-трансплантатом. В качестве материала для пересадки используется сухожилие полусухожильной мышцы бедра, которое забтирают специальным инструментом (стриппером) через разрез длинной 3-4 сантиметра.
После забора сухожилия полусухожильной мышцы его складывают пополам, прошивают и, точно также как и при описанном выше BTB-трансплантате, просверливают каналы в бедренной и большеберцовой костях, через которые проводят новую связку, натягивают и фиксируют ее. Иногда для пластики забирают не одно сухожилие, а два (из полусухожильной, нежной или полуперепончатой мышц). Вариантов фиксации такого трансплантата больше, чем BTB — скобы, пуговицы, пины, винты и т.д.
Варианты фиксации бедренной части трансплантата: A — EndoButton, Б — винт Mulch В — TransFix, Г — RigidFix, Д — рассасывающийся винт, Е — EZLoc.
Варианты фиксации большеберцовой части трансплантата: A — накладка AO с винтами, Б — WasherLoc, В — накладка с шипами и винт, Г — скобы, Д — нитями к винту (Suture-post fixation), Е — рассасывающийся винт, Ж — IntraFix, З — система GTS (гильза и распирающий винт).
Послеоперационные рентгенограммы (слева — проекция спереди, справа — боковая проекция): аутотрансплантат не виден, так как он состоит из мягкой сухожильной ткани. Фиксация бедренной части трансплантата системой эндобаттон (Еndobutton фирмы
Smith & Nephew, США), а большеберцовая часть фиксирована скобой.
Среди травматологов до сих пор не существует единого мнения о том, какой аутотрансплантат лучше. Реконструкция аутотрансплантатом из связки надколенника травматичнее и восстановление после такой операции протекает сложнее из-за травмирования данной связки. Но зато считается, что такая операция надежнее, костные блоки трансплантата быстрее срастаются со стенками каналов, сколено более стабильно, лучше выдерживает нагрузки. Хотя если хирург хорошо освоил технику выполнения операции по реконструкции из подколенных сухожилий, получаются сравнимые результаты. При второй методике операции (из сухожилия полусухожильной мышцы) получается меньше разрезов и в будущем будет практически незаметно, что была операция на колене. При первой методике (из связки надколенника) об операции будет напоминать 5-сантиметровый рубец на месте разреза, через который забирали часть связки надколенника. Но и он часто малозаметен.
Аллотрансплантаты — это ткани, полученные от донора. После смерти человека передняя крестообразная связка или другая связка забирается и отсылается в банк тканей. Там она проверяется на все инфекции, стерилизуется и замораживается. Когда необходима операция врач отправляет запрос в банк тканей и получает нужный аллотрансплантат. Источником аллотрансплантата могут быть связка надколенника, подколенные сухожилия или ахиллово сухожилие. Преимущество этого метода заключается в том, что хирургу не приходится вырезать трансплантат из организма пациента, нарушая его нормальные связки или сухожилия. Такая операция длится меньше, т.к. не тратится время на выделение трансплантата. У аллотрансплантатов существует риск неприживления. В нашей стране такие операции практически не выполняются.
Для лучшего восстановления двухпучковой структуры передней крестообразной связки существуют и методики двухпучковой реконструкции, когда устанавливаются два трансплантата или один, состоящий из двух ручков.
Осложнения
Вероятность успеха при реконструкции передней крестообразной связки очень высока, тем не менее осложнения все же возможны. Одно из наиболее частых — ограничение подвижности коленного сустава (контрактура). Для профилактики сустав полностью разгибают сразу после операции и поддерживают в разогнутом состоянии. Как можно раньше начинают упражнения, увеличивающие амплитуду движений, стараясь достигнуть 90° сгибания за неделю. Кроме того, важно сохранить подвижность надколенника, чтобы по возможности уменьшить рубцевание связок, соединяющих его с бедренной костью. Другое возможное осложнение — боль в переднем отделе коленного сустава (пателло-феморальный артроз), которая возможна после забора BTB-трансплантата. Также после забора BTB-трансплантата бывают редкие переломы надколенника или разрывы его связки, откуда забирался трансплантат.
Кроме того операция может быть неуспешной -трансплантат может порваться или от может вырваться из костных каналов. В таком случае приходится делать еще одну операцию, ревизионную. Для предотвращения этого осложнения важно тщательно выбирать места проведения костных каналов и жестко фиксировать трансплантат, а сам пациент должен четко соблюдать все рекомендации в послеоперационном периоде, во время реабилитации. В литературе описаны единичные случаи компартмент синдрома после пластики передней крестообразной связки.
Прогноз
Цель операции по пластике восстановления передней крестообразной связки — как можно быстрее вернуть больного к желаемому уровню физической активности и избежать осложнений, к которым в первую очередь относится артроз. Совершенствование хирургической техники и методов реабилитации привело к тому, что более 90% больных продолжают заниматься спортом и полностью удовлетворены результатами лечения. Средний срок реабилитации составляет 4—6 месяцев, но некоторые профессиональные спортсмены с успехом приступают к соревнованиям и через 3 мес. Критерии допуска к спортивным занятиям могут отличаться, но всегда ориентируются в той или иной мере на результаты функциональных проб, ощущения больного и данные осмотра. Наиболее общепринятые критерии следующие: восстановление амплитуды движений, увеличение смещаемости голени по данным гониометрии не более чем на 2—3 мм по сравнению со здоровой ногой, сила четырехглавой мышцы не менее 85% от нормы, восстановление силы задней группы мышц бедра, все функциональные показатели составляют не менее 85% нормы.
Разрыв ПКС
анонимно
Здравствуйте! 7 июня 2013 года произошла травма колена, на ровном месте подвернулась нога, был щелчек, потом нога как будто не держала. Обратилась к врачу, диагноз (по МРТ): гонотроз 1 степени, Дегенеративные диффузные изменения переднего и заднего рогов наружного мениска, а также переднего рога внутреннего мениска. МР признаки разрыва заднего рога внутренего мениска. Синовит. МР признаки повреждения медиальной и латеральной коллатеральных связок. МР признаки повреждения (разрыва) передней крестообразной связки. Киста Бейкера. Врач сделал пункцию колена уже 3 раза (выводят кровь), крови меньше с каждым разом, на ногу одели ортез (колено не гнется). Вопросы: 1)мне разрешили ходить по мере возможности, хотя читаю везде покой, это правильно? 2)24 июня мы должны были ехать на море (т.е. через две недели после травмы), врач уверяет, что в ортезе (который будет немного сгибаться) я смогу поехать, но я сомневаюсь. Стоит ли мне ехать, не маленький ли период покоя колена, билеты поменяем на неделю позже. Врач очень настаивает, что к 24 он меня поставит на ноги. Такое возможно? 3) надо ли в моем случае делать операцию в последствии. Спасибо Мне 36 лет, рост 169 вес 100 кг
Здравствуйте! 1) По мере возможностей ходить в ортезе можно, то есть это означает по квартире или небольшие прогулки 2) можно ехать, но при этом активный отдых нельзя, то есть ходить много не сможете, а лежать на пляжу конечно можно 3) На ноги Вы сами себе поставите, это возможно 4) судя по заключению МРТ думаю да, придется оперироваться
анонимно
Мой травмотолог уверяет, что разрыва ПКС у меня нет, т.к. нет выдвижного ящика, боли нет вообще, отек практически сошел, он говорит, что связки потянуты, надорваны, но разрыва нет, а МРТ дает ошибку. Такое возможно? А то я начну бегать — прыгать и колено вылетит?
Здравствуйте! МРТ ошибки не дает, если правильно трактовать. Но, не каждый разрыв ПКС приводит к нестабильности сустава, часто это компенсируется за счет мышц и остальных связок. Время покажет, как говорится, по тихоньку приступайте к ЛФК.
Консультация врача травматолога на тему «Разрыв ПКС» дается исключительно в справочных целях. По итогам полученной консультации, пожалуйста, обратитесь к врачу, в том числе для выявления возможных противопоказаний.
Ответ опубликован 20 июня 2013
Особенности диагностики и лечения разрыва ПКС.
В СпортКлинике вы можете пройти точную диагностику и эффективное лечение, в том числе и артроскопию, при повреждении и разрыве передней крестообразной связки.
Содержание:
- Строение передней крестообразной связки
- Симптомы повреждения
- Основные причины разрыва
- Классификация
- Диагностика
- Лечение разрыва ПКС.
- Пластика ПКС
- Реабилитация
Занятия спортом без подготовки являются основным фактором риска разрыва пкс.
Крестообразные связки – это стабилизирующие элементы, располагающиеся в «сердце» коленного сустава. Они соединяют бедренную (бедро) и большеберцовую (голень) кость, образуя между собой перекрест (отсюда и название). Передняя крестообразная связка (ПКС) соединяет наружный надмыщелок бедренной кости и плато большеберцовой. Ее главная функция – препятствие развороту голени кнутри относительно бедра (внутренняя ротация) и смещению его кпереди. Именно это обычно и случается при травмах ПКС.
Причина травматизации – резкое приземление на ногу со сменой направления, падение на горных лыжах, сноуборде (где голень фиксирована, а бедро продолжает вращение) или удар. Разрыв чаще всего происходит в самом тонком месте, там где связка крепится к бедренной кости. Разрыв ПКС – один из самых распространенных видов травматического поражения. Это связано с тем, что все больше людей ведут активный образ жизни, но не всегда подходят к выполнению нагрузки с должной подготовкой и правильной техникой, пренебрегая защитой колен и т.п. Часто сочетается с повреждением менисков, а также внутренней боковой связки («несчастливая триада»).
Строение передней крестообразной связки
Строение коленного сустава и расположение ПКС.
Все связки в нашем организме – это соединительнотканные структуры. Особенности соединительной ткани связочного аппарата в том, что он содержит большое количество эластических волокон, расположенных продольно в направлении воздействующих на связку сил. Это обуславливает достаточную упругость и способность к растяжению, но меньшую прочность по сравнению с сухожилиями. Возрастные изменения подразумевают уменьшение их эластичности и повышению подверженности к разрывам.
Связка представлена двумя отдельными пучками – передне-наружным и задне-внутренним. Они по-разному изменяются (растягиваются и сокращаются) в зависимости от движения колена. Внутри нее есть нервы, дающие мозгу сигнал о согнутом либо разогнутом положении. Исходя их направления пучков – снизу вверх, спереди назад и снаружи внутрь – становится ясно, что повреждение ПКС происходит при смещении голени вперед и внутрь.
Симптомы повреждения
Пациент часто может связать появление симптомов с воздействием травматического фактора. При разрыве связки и дисфункции сустава повреждаются сосуды, происходит кровоизлияние – гемартроз. Его нарастание дает усиление болей вплоть до того, что к больному месту невозможно прикоснуться. Это может затруднять диагностику. Во избежание обширного гемартроза необходимо приложить холод и удерживать его до приезда в клинику.
Симптоматика проявляется достаточно остро и со временем нарастает. Возникают жалобы на:
- Ощущение смещения, скручивания голени, нестабильность коленного сустава.
- Треск при травме.
- Сильная острая боль не только в зоне ушиба, но и в области суставной полости.
- Отечность, проявляющаяся в первые сутки.
- Боль усиливается при совершении движений.
Основные причины разрыва
Резкие неестественные развороты коленного сустава относительно голеностопа провоцируют разрыв передней крестообразной связки.
Можно выделить два механизма разрыва передней крестообразной связки:
- Контактный – при ударе по бедренной или большеберцовой кости со смещением их относительно друг друга во время падения, спортивных занятий или иных физических активностей. Прямой удар в коленный сустав провоцирует его чрезмерное разгибание, следствием которого становится разрыв. Такое случается нечасто.
- Неконтактный – скручивание конечности при неудачном приземлении, торможении или прыжке. Часто при резком развороте на одной ноге травмируются футболисты, баскетболисты. У лыжников и сноубордистов ноги фиксируются жесткой и высокой обувью, соответственно, при падении или неверном повороте часто происходит скручивание бедра, если лыжи или сноуборд при этом упираются во что-либо.
Предрасполагающими факторами являются:
- большой угол между голенью и бедром во фронтальной проекции;
- малый размер межмыщелковой ямки;
- нарушения гормонального фона;
- слабость мышц бедра.
Женщинам эти факторы свойственны в большей степени, поэтому они травмируются чаще. С возрастом риски возрастают из-за снижения эластичности соединительной ткани.
Классификация
Поскольку передняя крестообразная связка имеет два пучка, может повредиться лишь один из них или оба. Есть вероятность полного отрыва вместе с участком кости в месте ее крепления к голени (перелом Сегонда).
Выделяют три степени разрыва ПКС:
- Первая характеризуется растяжением, сопровождается умеренным болевым синдромом и отеком. Как правило, связка восстанавливается после таких случаев.
- Вторая – также присутствуют небольшие надрывы. Восстановление более длительное и режим играет решающую роль. Однако, вероятны рецидивы ввиду уменьшения ее прочности.
- Третья степень – полный разрыв. Боль резкая, интенсивная, сопровождается ограничением движения, нестабильностью сустава. Наиболее вероятен гемартроз (свободная кровь при повреждении сосудов). В данной ситуации решается вопрос об оперативном лечении.
Также по давности выделяют свежие разрывы — до 3-5 дней, несвежие – до 3-х недель и застарелые – более трех недель.
От определения этих параметров зависит выбор тактики лечения.
Диагностика
Визуализация механизма разрыва передней крестообразной связки.
После травмы не нужно откладывать обращение в клинику. Пациент при визите к врачу рассказывает о том, как это произошло. Большое значение имеют подробности. Затем доктор проводит подробный осмотр, проводит функциональные тесты для выявления нестабильности, присутствия патологической жидкости, ограничения подвижности. При диагностике наилучшую визуализацию в мельчайших подробностях дает магнитно-резонансная томография или компьютерная томография.
Лечение разрыва ПКС.
Как правило, преимущество отдается консервативному лечению. Лишь при стойком нарушении функции и нестабильности показано хирургическое лечение. Необходимо еще при транспортировке больного в клинику обеспечить покой ноге и холод на травмированную область для снижения отека и во избежание нарастания гемартроза. Для фиксации применяют ортезы, как наиболее удобный вариант иммобилизации конечности.
Консервативная методика
Для купирования болевого синдрома и снижения воспалительной реакции назначают прием нестероидных противовоспалительных препаратов. При наличии гемартроза кровь из сустава удаляют при помощи пункции шприцем. Иногда назначается введение глюкокортикостероидов внутрисуставно. После снижения воспаления для скорейшей регенерации поврежденных структур может быть назначен курс внутрисуставных инъекций гиалуроновой кислоты или обогащенной тромбоцитами плазмы. Для скорейшего выздоровления назначают ЛФК, механотерапию, физиотерапию и др.
Артроскопия передней крестообразной связки
Артроскопия — самый современный и эффективный метод восстановления при разрыве ПКС.
Артроскопия выполняется в тех случаях, когда наблюдается нестабильность сустава, либо повреждены еще и другие ткани. Операция является малоинвазивным методом диагностики и лечения, так как полость не раскрывается, а хирургические инструменты вводятся в нее через два маленьких разреза на коже. Артроскоп позволяет визуализировать все структуры в многократном их увеличении, благодаря чему врач может наиболее точно поставить диагноз и приступить к хирургическому лечению.
Пластика ПКС
Крестообразные связки находятся в постоянном натяжении, поэтому наложение швов при восстановлении их целостности неэффективно. Только при переломе Сегонда восстанавливают целостность кости путем фиксации оторвавшегося фрагмента. Для реконструкции выполняется пластика с использованием аутотрансплантата, то есть с использованием собственных тканей пациента. Обычно это сухожилие полусухожильной мышцы. Эффективность таких операций высока. После прохождения реабилитационных мероприятий восстанавливается функциональность. Однако пластика требуется не во всех случаях.
Необходимость ее проведения опирается на:
- результаты анализа внутрисуставной полости, отсутствие выраженных последствий воспаления в суставе с обширным фиброзом и спайками;
- наличие нестабильности колена, других его функциональных расстройств;
- спортивную деятельность (желание возвращаться в спорт с определенными ожидаемыми интенсивными нагрузками).
Пластику выполняют не сразу, а спустя некоторое время после травмы. Однако надолго откладывать операцию не стоит, так как нестабильность вызывает микроповреждения суставного хряща, в результате чего может развиться артроз. Ключевое условие для операции – это отсутствие внутреннего воспаления. Подготовка к операции включает консервативные методы лечения. Затем проводится пластика методом аутотрансплантации. Реабилитационный период после такой операции очень важен, и соблюдение рекомендаций врача-реабилитолога играет существенное влияние на восстановительный процесс.
Реабилитация
После артроскопической пластики пациент уже в день операции отправляется домой. Сутки к колену рекомендуют прикладывать холод и сразу зафиксировать ногу ортезом. Затем приступают к выполнению упражнений, которые даются с постепенным увеличением нагрузки. Лечебная физкультура – это комплекс упражнений, разрабатываемый индивидуально для каждого. Первое время упражнения выполняют при посещении клиники, затем самостоятельно дома. Механотерапия – упражнения на тренажерах даются в более позднем периоде реабилитации. Также значительную помощь оказывают физиотерапевтические процедуры, включающие электромиостимуляцию, магнитотерапию, электрофорез. После артроскопического вмешательства восстановление проходит быстрее и легче, чем после открытой операции на колене.
Прогноз
Подавляющему большинству удается после прохождения лечения и реабилитации полностью восстановить функциональность конечности, а спортсменам – вернуться к тренировкам. Однако, это достаточно небыстрый процесс и в среднем занимает около полугода. Важно придерживаться рекомендаций специалистов и не провоцировать новые травмы.
Данный пациент получил травму ПКС и боковой связки 2,5 месяца назад. На данном видео он проходит консервативное лечение повреждения передней крестообразной связки. Субъективно, колено стабильно, но мы продолжаем использовать разные инструменты реабилитации, например, такие как флосс.
Анатомия коленного сустава крайне сложна. Это самый крупный сустав тела, специфичный по своему строению и испытывающий ежедневные большие нагрузки. Для обеспечения нормальной устойчивой походки и безболезненных нагрузок необходимо соблюдение множества факторов. Один из них — нормальная, полноценная работа связочного аппарата коленного сустава.
Стабилизирующий аппарат коленного сустава
За стабильность коленного сустава отвечает множество структур, которые можно разделить на активные и пассивные стабилизаторы.
Активные — это мощный мышечно-сухожильный каркас, окружающий коленный сустав, – мышцы бедра и голени.
К пассивным стабилизаторам относится сложная система связочного аппарата коленного сустава.
Связочный аппарат колена представлен нескольким компонентами:
- крестообразные связки (передняя и задняя) – препятствуют смещению голени относительно бедра в переднезаднем направлении;
- боковые связки (наружная и внутренняя) – отвечают за боковую устойчивость, участвуют в ротационной стабильности;
- комплекс «заднелатерального угла» коленного сустава;
- ретинакулюмы («удерживатели») надколенника – стабилизируют надколенник.
Почему возникает повреждение передней крестообразной связки и как с этим справиться?
Передняя крестообразная связка (ПКС) – сухожильный тяж, растянувшийся в косом направлении от внутренней поверхности наружного мыщелка бедренной кости к межмыщелковому возвышению большеберцовой кости. Передняя крестообразная связка ответственна за ограничение переднего смещения голени относительно бедра.
По данным мировой статистики, повреждение передней крестообразной связки составляет до 46-50% во всей структуре повреждений связочного аппарата коленного сустава.
Чаще всего повреждение возникает в результате спортивной травмы, приводящей к форсированной ротации бедра относительно голени. Наиболее подвержены подобным травмам молодые пациенты, занимающиеся игровыми видами спорта: футболом, хоккеем, волейболом, баскетболом и т.д.
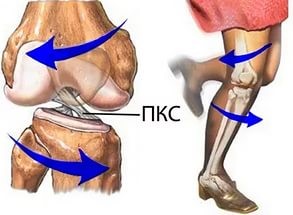
Вторая наиболее часто встречающаяся причина — падение на горнолыжном склоне.
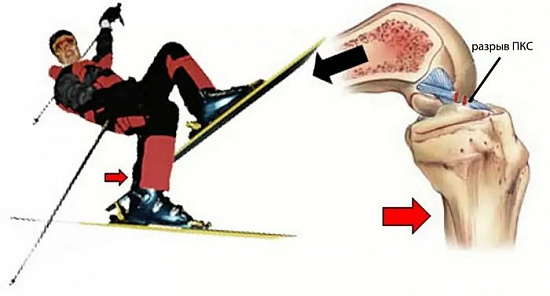
В первые сутки после травмы диагноз «повреждение ПКС» ставится на основании:
- Анамнеза: обстоятельств травмы, ощущений пациента в момент травмы, при попытке нагрузки конечности после травмы.
- Гемартроза — скопления жидкости с кровью в полости сустава.
- Первичного осмотра. Нередко признак нестабильности в остром периоде практически не выражен, а проявляется клинически только через несколько недель.
- Рентгенографии. Проводится в остром периоде для исключения сопутствующих костно-травматических изменений, несмотря на неинформативность.
- МРТ. В остром периоде нередко обладает низкой информативностью. Исследование целесообразнее выполнять через 2-3 недели после того, как произошло повреждение крестообразной связки (или же в эти сроки выполнять повторно для уточнения диагноза).
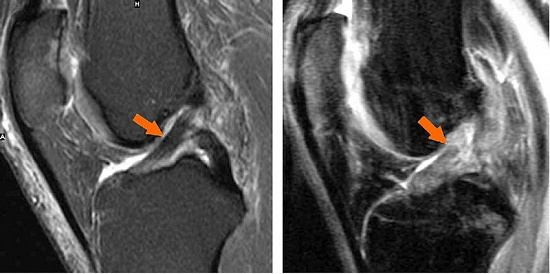
Лечение в остром периоде – преимущественно консервативное. Иммобилизация коленного сустава производится с целью заживления сопутствующих повреждений капсулы, боковых связок, уменьшения болевого синдрома и явлений синовита.
Анатомические особенности строения передней крестообразной связки не способствуют самостоятельному заживлению. Иными словами, разрыв передней крестообразной связки самостоятельно уже не срастется.
Консервативное (безоперационное) лечение разрыва редко бывает эффективным и приводит к множеству негативных последствий:
- Формирование хронической нестабильности и уменьшение физических возможностей пациента.
- Невозможность возврата к спортивным нагрузкам в некоторых случаях.
- Высокий риск повторных травм с повреждением уцелевших структур коленного сустава.
- Ускорение износа суставных поверхностей и раннее развитие остеоартроза коленного сустава.
Наиболее предпочтительный вариант лечения передней крестообразной связки — оперативное вмешательство. Проводить его целесообразно через несколько недель после получения травмы и стихания острого периода.
Прямые показания к выполнению операции на передней крестообразной связке:
- Наличие жалоб на нестабильность или наличие хронического болевого синдрома при физических нагрузках.
- Клинически положительные тесты на нестабильность.
- МРТ картина повреждения ПКС.
Операция по восстановлению передней крестообразной связки выполняется с помощью артроскопического оборудования.
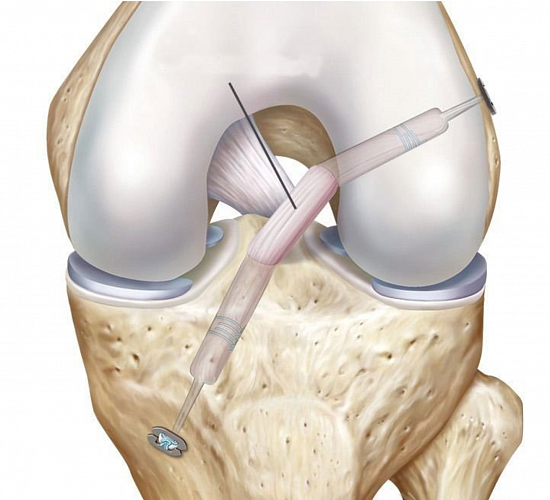
Повреждение задней крестообразной связки: чем отличается и что можно предпринять для лечения
Задняя крестообразная связка (ЗКС) – мощный сухожильный тяж, тянущийся от наружной поверхности внутреннего мыщелка бедренной кости к заднему межмыщелковому пространству большеберцовой кости. Его основная функция – ограничение смещения голени кзади относительно бедра.
Повреждения задней крестообразной связки встречаются приблизительно в 10 раз реже, чем повреждения передней, и чаще всего являются следствием высокоэнергетической травмы (например, ДТП).
Возникающая при разрыве задней крестообразной связки нестабильность приводит к перенапряжению всех анатомических структур коленного сустава, нарушению биомеханики и конгруэнтности суставных поверхностей. Это в свою очередь ведет к развитию хронических дегенеративно-дистрофических процессов с вовлечением первоначально неизмененных элементов сустава с достаточно быстрым исходом в артроз, который приводит к ограничению физической активности и снижению качества жизни пациента.
Диагностика повреждения аналогична диагностике передней крестообразной связки:
- Наличие в анамнезе высокоэнергетической травмы.
- Наличие у пациента жалоб на нестабильность или наличие хронического болевого синдрома при физических нагрузках.
- Клинически положительные тесты на заднюю нестабильность.
- МРТ картина повреждения.
В настоящее время для пациентов, имеющих разрыв задней крестообразной связки, хирургическая тактика лечения является общепринятой.
Оперативное лечение выполняется также с помощью артроскопической техники, но считается более трудоемким и выполняется далеко не всеми специалистами по артроскопической хирургии.
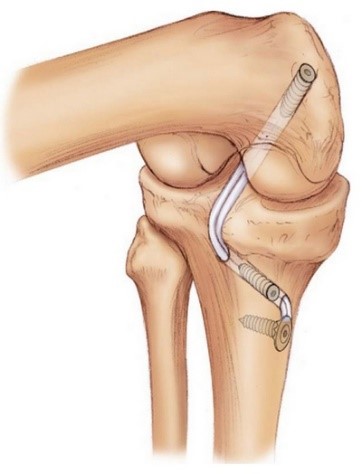
Реабилитация после пластики задней крестообразной связки проходит несколько дольше и требует более плавного перехода к физическим и спортивным нагрузкам.
Примерно в половине случаев разрыв крестообразной связки данного типа сочетается с повреждением других связок – возникают так называемые мультилигаментарные повреждения. Эта ситуация приводит к выраженной нестабильности, грубому нарушению биомеханики и значительно отражается на физической активности пациента.
Возникновение в этом случае мультинаправленной нестабильности коленного сустава требует скорейшего оперативного вмешательства, направленного на восстановление утерянных компонентов связочного аппарата коленного сустава и стабилизации сустава.
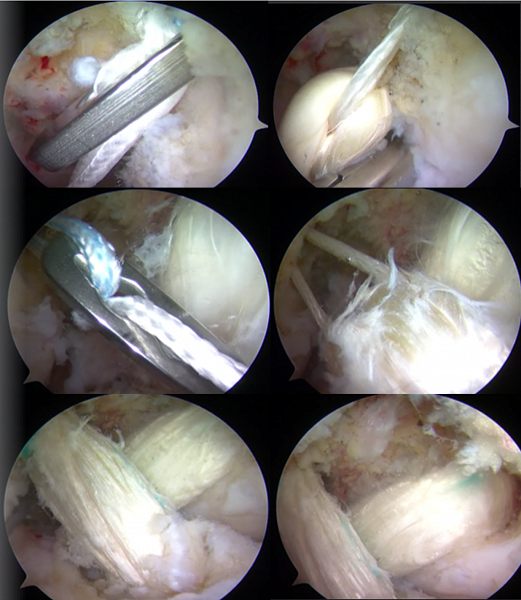
Артроскопическая пластика: основные этапы оперативного лечения ПКС и ЗКС
Артроскопия — малотравматичная техника оперативного вмешательства, позволяющая осуществить большинство хирургических манипуляций в коленном суставе через несколько проколов под контролем видеокамеры.
Первым этапом во время операции проводится визуальный осмотр всех отделов сустава, при необходимости выполняется резекция (удаление поврежденной части) менисков (по показаниям – шов мениска), с помощью специального инструментария устраняются поврежденные участки хряща.
На втором этапе из сустава удаляется культя поврежденной крестообразной связки и ее разорванные волокна. Формируются сквозные костные каналы для проведения через них сухожилий, максимально точно повторяющих анатомию утраченной связки. В качестве пластического материала чаще используются забранные из подколенной области сухожилия полусухожильной и нежной мышц.
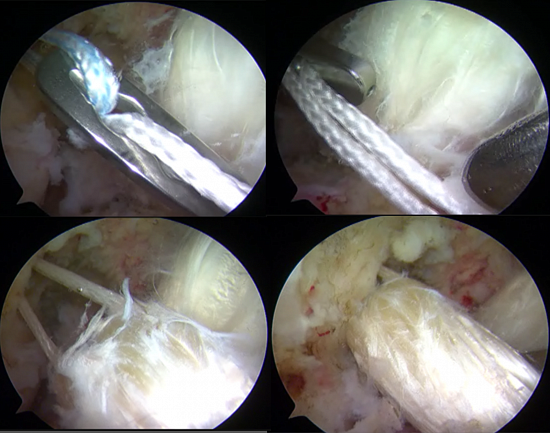
Послеоперационный период, независимо от выбора фиксирующих трансплантат фиксаторов (титановые, пластиковые, биорезорбируемые), требует разгрузки сустава для создания условий биологической фиксации и перестройки трансплантата. Эти процессы по данным МРТ исследований занимают от 6 до 12 месяцев.
Основные этапы реабилитации после артроскопической пластики:
- Иммобилизация ортопедическим тутором и ходьба на костылях первые 2- 3 недели.
- Ношение шарнирного ортеза в течение 6 недель.
- Лечебная физкультура под контролем врача-реабилитолога после устранения иммобилизации, курс физиотерапевтического лечения.
- Через 3 месяца с момента операции разрешается бассейн, велотренажер, укрепление мышц.
- Частичное возвращение к спортивным нагрузкам – через 6 месяцев, полное — через 8-12 месяцев.