Дактилит – это заболевание воспалительного характера. В процесс асептического разрушения вовлекаются не только связки, сухожилия, мышцы и эпидермис, но и костная ткань. Поэтому на фоне дактилита часто наблюдается некроз, последующая деформация фаланг, искривление и утрата подвижности.
Дактилит может быть инфекционным, ревматическим, подагрическим, псориатическим или асептическим. Очень часто подобная патология наблюдается у лиц с сахарным диабетом, осложненным диабетической ангиопатией нижних конечностей. В ряде случаев спусковым механизмом становятся травмирующие воздействия, такие как длительное нахождение на ногах, серьёзные физические нагрузки, ушибы и т.д.
В воспалительный процесс вовлекаются фаланги пальцев и межфаланговые суставы, Заболевание может захватывать как один палец, так и несколько. Редко встречаются такие клинические формы болезни, при которых воспаление наблюдается одновременно и на руках и на ногах. Как правило, дактилит развивается либо на той ноге, на которую приходится максимальная нагрузка при ходьбе, либо на рабочей руке.
Дактилит пальцев может быть острым или хроническим. В первом случае при своевременном обращении к врачу при условии полного устранения действия патогенного фактора у пациента наступает полное выздоровление. При хроническом течении воспалительного процесса происходит постепенное разрушение всех тканей. Как правило, это чревато следующими негативными последствиями:
- расплавление костной ткани сопровождается образованием наростов и остеофитов, формируются внутрикостные кисты – это чревато изменением функциональными пальцев, они утрачивают свои способности амортизировать нагрузки (на стопах), совершать мелкие хватательные движения (на руках);
- воспаление внутри суставной межфаланговой капсулы приводит к тому, что оседает белок фибрин, он создает риск тугоподвижности и образования рубцов – сустав утрачивает свою функциональную подвижность;
- связки и сухожилия, которые обеспечивают стабильность положения головок фаланговых костей в суставной капсуле, подвергаются рубцовым деформациям – это чревато развитием полной контрактуры или анкилоза;
- мышцы при длительной обездвиженности атрофируются и утрачивают способность обеспечивать подвижность пальцев и диффузное питание связочной, сухожильной и хрящевой ткани;
- постепенно происходит полное разрушение всех тканей, пальцы деформируются, человек утрачивает способность самостоятельно передвигаться в пространстве и обслуживать себя.
При появлении первых клинических признаков дактилита пальцев необходимо обратиться за медицинской помощью к ортопеду. Это специалист проведет полноценное обследование, поставит точный диагноз и разработает индивидуальный курс лечения. Это позволит вам быстро восстановить свое здоровье и не оказаться в числе инвалидов.
В Москве на первичный бесплатный прием к ортопеду можно записаться в нашей клинике мануальной терапии. Здесь ведут прием опытные доктора. Они расскажут вам о том, что нужно делать для того, чтобы сохранить работоспособность своего опорно-двигательного аппарата.
Для того, чтобы записаться на бесплатный приём к ортопеду, позвоните по указанному на странице номеру. Или заполните форму записи, расположенную внизу страницы. С вами свяжется администратор и согласует удобное время приема.
Причины появления сосискообразных пальцев (дактилита)
Сосискообразные пальцы или дактилит появляются при разных причинах. Чаще всего это различные сбои в работе организма, такие как ревматизм, подагра, псориаз, нарушение обмена веществ и метаболизма, сахарный диабет. Все эти патологии приводят к тому, что постепенно деформируются здоровые ткани, возникают рубцы и тяжи, меняется характер кровоснабжения и иннервации.
Особенно тяжело в молодом и среднем возрасте протекает суставная форма болезни Бехтерева и системная красная волчанка. Это два наиболее опасных ревматических процесса, которые сложно своевременно диагностировать и остановить их развитие. Поэтому пациенты получают медицинскую помощь довольно поздно, когда уже практически полностью нарушена подвижность межфаланговых суставов.
Не меньше клинических случаев развития дактилита на фоне псориатического артрита, подагры и диабетической ангиопатии. Все эти процессы характеризуется нарушением микроциркуляции крови в капиллярном русле. В результате этого ткани испытывают кислородное голодание, ишемию, начинается нарушение трофики. Все это приводит к развитию асептического воспалительного процесса. Отмирание (некроз) тканей при таких процессах остановить очень сложно, поскольку нет механизма воздействия на этиологический фактор. Гораздо проще оказать помощь пациенту с инфекционной формой острого дактилита.
В этой ситуации достаточно взять анализ пунктата и провести бактериологическое исследование на чувствительность к антибиотикам. Как правило, после начала антибактериальной терапии все клинические симптомы у пациента проходят в течение 3 – 4 дней, не оставляя негативных последствий в виде рубцовой деформации тканей. На долю инфекционных дактилитов приходится не более 5% от общего количества клинических случаев патологии.
К другим потенциальным причинам развития данного заболевания можно отнести:
- остеоартроз межфаланговых суставов, при разрушении хрящевой и костной ткани происходит постоянное травмирование окружающих мягких тканей, что неизбежно влечет за собой хроническое воспаление;
- отложение солей в межфаланговых суставах, что приводит к развитию остеофитов;
- острые и хронические артриты, в том числе и полиартриты;
- травмы пальцев (ушибы, длительная компрессия, вывихи, растяжения связочной и сухожильной ткани, переломы и трещины);
- неправильная постановка стопы, при которой наблюдается перекос в распылении физической и амортизационной нагрузки на ткани стопы;
- нарушение процессов кровоснабжения (болезнь Рейно, варикозное расширение вен нижних конечностей, облитерирующий эндартериит, диабетическая ангиопатия, атеросклероз, сердечная недостаточность и т.д.);
- нарушение процессов иннервации суставных межфаланговых тканей (чаще всего это последствие остеохондроза пояснично-крестцового или шейного остеохондроза, осложнённого протрузией и межпозвоночной грыжей);
- рожистое воспаление голени, туберкулез, сифилис и другие опасные инфекционные процессы в организме человека.
Для профилактики развития дактилита на пальцах ног необходимо правильно выбирать обувь для повседневной носки и спорта. Пальцы рук можно защитить, оберегая их от воздействия низких температур, травмирующих факторов.
Дактилит пальцев ног
Очень часто диагностируется дактилит большого пальца стопы, поскольку именно на него оказывается максимальная физическая и амортизационная нагрузка при ходьбе человека. У женщин риск возникновения данного заболевания повышается при постоянной ходьбе в обуви на высоком каблуке. Последствием этого может стать образование косточки и отклонение пальца стопы в сторону. Так называемая вальгусная деформация стопы в половине случаев начинается с дактилита пальцев ног.
Все дактилиты пальцев ног условно подразделятся на идиопатические (с неустановленной причиной) и вторичные. Вторичный дактилит пальца стопы ноги часто развивается на фоне длительно протекающего псориаза. Это заболевание поражает не только кожу, но и соединительные ткани, хрящи. Поэтому у пациентов с псориазом в 40 % случаев в течение 5 лет развивается тяжелейшая форма артропатии, переходящая в дактилит и деформацию пальцев стопы.
Основные клинические симптомы дактилита пальцев ног:
- боль, локализующаяся в местах поражения тканей;
- ограничение подвижности – на ногу больно наступать, согнуть пораженный палец невозможно;
- кожные покровы в месте воспаления красные, горячие на ощупь;
- пальпация пораженного участка резко болезненная;
- при инфекционных формах повышается общая температура тела.
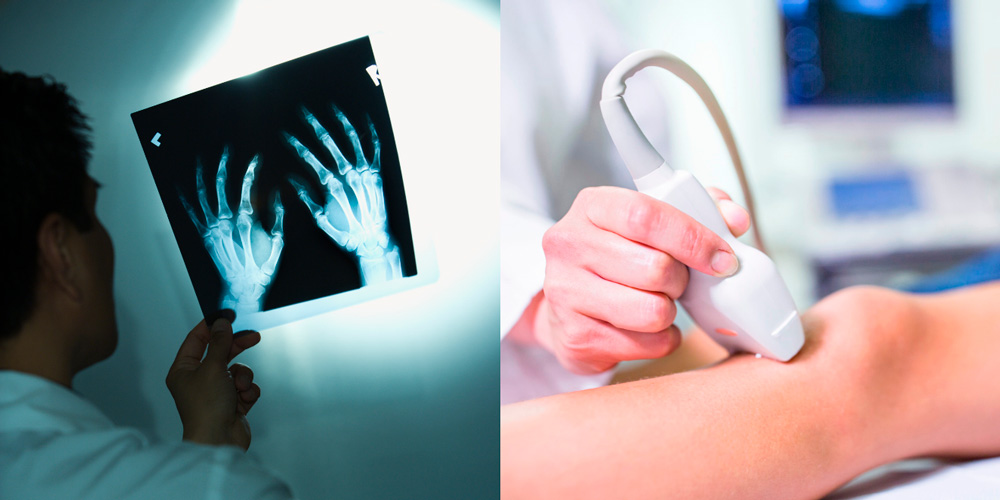
Диагностика проводится с помощью рентгенографического снимка, УЗИ, КТ и МРТ. В случае, если есть подозрение на геморрагический или инфекционный дактилит, показана диагностическая пункция сустава с целью извлечения жидкости для проведения лабораторного анализа.
Дактилит рук
Чаще всего дактилит рук диагностируется у пожилых пациентов, страдающих от ревматического полиартрита. В молодом и среднем возрасте заболевание может возникать при систематическом переохлаждении рук, длительной монотонной работе, после серьезных травм, сопровождающихся нарушением процессов кровоснабжения и иннервации.
Дактилит рук может быть односторонним или симметричным. Чаще всего встречается поражение пальцев на одной руке. При неврологической природе заболевания поражаются либо первые три пальца, либо мизинец и безымянный. При нарушении процессов кровоснабжения часто страдает большой палец.
Клиническая картина дактилита рук включает в себя следующие клинические симптомы:
- сильная припухлость (пальцы становятся похожими на сосиски);
- полное нарушение подвижности пальцев кистей рук (они не сгибаются, невозможно выполнять привычные движения, что удерживать и т.д.);
- резкая пульсирующая боль, порой настолько нестерпимая, что пациенты стонут;
- гиперемия кожных покровов, местное повышение температуры.
При проведении рентгенографического исследования можно увидеть очаги некротизированной костной ткани, сужение суставных щелей. С помощью КТ и МРТ устанавливается этиология воспалительного процесса. Также показано проведение общего и биохимического анализа крови.
Лечение дактилита пальцев
Начинать лечение дактилита пальцев можно только после того, как поставлен точный диагноз с указанием предположительной причины развития воспалительного процесса. На первом этапе терапия должна быть этиотропной – используются антибиотики при бактериальной инфекции, противотуберкулезные препараты. Если причиной является травма, то сначала устраняется нарушение целостности тканей. При скоплении крови она также извлекается.
При ревматических процессах в организме человека лечение дактилита начинается с применения гормональной терапии. Кортикостероиды позволяют устранить воспаление и нормализовать кровообращение.
На остановке воспалительного процесса лечение дактилита пальцев ног и рук не заканчивается. Оно должно быть продолжено с целью эффективной реабилитации. Для этого следует обращаться в клинику мануальной терапии. Там опытные доктора разработают индивидуальный курс, который позволит избежать рецидива патологи и исключит полностью риск развития осложнений в виде анкилоза и контрактуры, искривления и деформации пальцев.
В нашей клинике мануальной терапии для лечения дактилита используются следующие методы:
- лазерное воздействие (устраняет отложения фибрина, нормализует рост здоровой ткани);
- физиотерапию (ускоряет обменные процессы, выводит токсины, останавливает распад тканей под влиянием воспалительного процесса);
- остеопатию (усиливает микроциркуляцию крови и лимфатической жидкости, что значительно ускоряет процесс восстановления);
- массаж, лечебную гимнастику, кинезиотерапию и ряд других видов воздействия для устранения риска развития контрактуры и сохранения подвижности пальцев.
Если вам необходимо лечение дактилита, то рекомендуем вам прямо сейчас записаться на прием к ортопеду в нашу клинику мануальной терапии. Врач проведет осмотр, поставит диагноз и расскажет о том, как правильно проводить лечение и реабилитацию.
Консультация врача бесплатно.
Не занимайтесь самолечением, запишитесь на первичный бесплатный прием врача +7 (495) 505-30-40
Содержание
- 1 Как сделать пальцы тоньше?
- 2 Как создать дефицит калорий?
- 3 Как похудеть на пальцах с помощью диеты?
- 4 Как похудеть в пальцах с помощью упражнений?
- 4.1 Упражнение на хват
- 4.2 Практика игры на инструменте
- 5 Как сделать пальцы худее за счет изменения образа жизни?
- 6 Что вызывает увеличение веса на пальцах и руках?
У каждого человека жир распределяется по разному. У некоторых людей лишний вес переходит прямо на пальцы.
Сложно добиться снижения веса в определенной области тела. Чтобы похудеть в пальцах, вам нужно сбросить вес в целом. Комбинируя диету и упражнения, вы можете привести пальцы в тонус и сбросить вес в другом месте.
Как сделать пальцы тоньше?
Если вы хотите сделать пальцы тоньше, ваши усилия должны быть сосредоточены на физических упражнениях, а также на создании дефицита калорий в своем рационе.
Отказ от продуктов с высоким содержанием натрия и употребление большого количества воды, также могут помочь пальцам выглядеть тоньше.
Вы можете использовать упражнения, которые нацелены на мышцы рук, чтобы привести их в тонус при снижении веса в целом.
Как создать дефицит калорий?
Существует множество мифов о том, как похудеть. Дело в том, что если вы сжигаете больше калорий, чем потребляете, вы создаете дефицит калорий и худеете.
На каждый фунт жира на вашем теле приходится от 3400 до 3750 калорий. Это означает, что вам нужно сжечь около 3500 калорий, чтобы похудеть. Если вы уменьшите свое среднее потребление калорий на 500-800 калорий в день, вы будете терять где-то от 1 до 2 фунтов каждую неделю.
Любая тренировка, которую вы выполняете, сжигает калории. К тренировкам, сжигающим много калорий, относятся:
- бег;
- плавание;
- прыжки со скакалкой.
Как похудеть на пальцах с помощью диеты?
Как правило, вы можете потреблять меньше калорий за счет:
- употребление меньшего количества калорийных продуктов;
- увеличение потребления клетчатки и белка;
- есть меньшими порциями.
Сосредоточьтесь на следующих продуктах, богатых питательными веществами, чтобы получать все витамины и минералы, необходимые для сохранения здоровья и достижения ваших целей:
- зеленые листовые овощи, такие как брокколи, шпинат и капуста;
- продукты, богатые бета-каротином, такие как морковь, сладкий картофель и сладкий перец;
- фрукты с высоким содержанием клетчатки, такие как груши, яблоки и клубника;
- цельнозерновые, такие как рис и киноа;
- постное мясо, такое как куриная грудка и фарш из индейки;
- богатые белком бобовые, такие как чечевица, нут и арахис;
- полезные жиры, такие как авокадо, лосось, тунец, миндаль и грецкие орехи.
Старайтесь избегать употребления:
- белого сахара;
- белой муки;
- прочие продукты из очищенного зерна.
Важно! Избегайте употребления алкоголя, он обезвоживает тело и может содержать много калорий.
Питье большого количества воды — это также метод, который можно использовать для похудания и улучшения общего состояния здоровья.
Как похудеть в пальцах с помощью упражнений?
Упражнение на хват
Классическое упражнение на хват можно использовать для улучшения запястья, плеча и силы захвата.
Инструмент для упражнений с захватом обычно поставляется с двумя ручками из пеноматериала, которые можно взять руками. Когда ваши пальцы работают, чтобы сжать захват, металлическая катушка в середине оказывает сопротивление.
Для достижения наилучших результатов выполняйте упражнения на хват несколько раз в неделю.
Практика игры на инструменте
Один из способов сделать пальцы худее — это попрактиковаться на каком-либо инструменте, например, на фортепиано или гитаре. Это отличная тренировка для ваших рук и пальцев.
Как сделать пальцы худее за счет изменения образа жизни?
Вы также можете изменить образ жизни, чтобы пальцы казались стройнее.
- Пейте меньше алкоголя. Алкоголь может вызвать отек и задержку воды.
- Чаще гуляйте. Прогулка на природе не только помогает сжигать калории и худеть, но также помогает уменьшить отек и воспаление, связанный со стрессом.
- Принимайте витамин D. Добавки могут помочь с потерей веса. Увеличение витамина D может помочь улучшить настроение и снизить вес.
- Занимайтесь йогой. Плохое кровообращение может усилить отек, из-за чего пальцы будут выглядеть больше, чем они есть на самом деле. Вы можете попробовать йогу, чтобы улучшить кровообращение.
Что вызывает увеличение веса на пальцах и руках?
Когда вы потребляете больше калорий, чем сжигаете в течение дня, то они сохраняются вашим телом в виде избыточного жира.
У каждого организма есть естественный способ распределения веса. А для некоторых, этим местом могут быть руки и пальцы.
Даже если у вас нормальный вес тела, вы все равно можете обнаружить, что пальцы кажутся толстыми или покрыты жиром. Это не значит, что с вами или вашим телом что-то не так.
Псориатический артрит — это вторичное воспалительное заболевание суставов с хроническим течением. Проявляется у каждого 4-го пациента с псориазом, как следствие основного заболевания. Часто воспалительный процесс затрагивает не только периферийные суставы, но и перебрасывается на позвоночник, вовлекает связки и сухожилия.
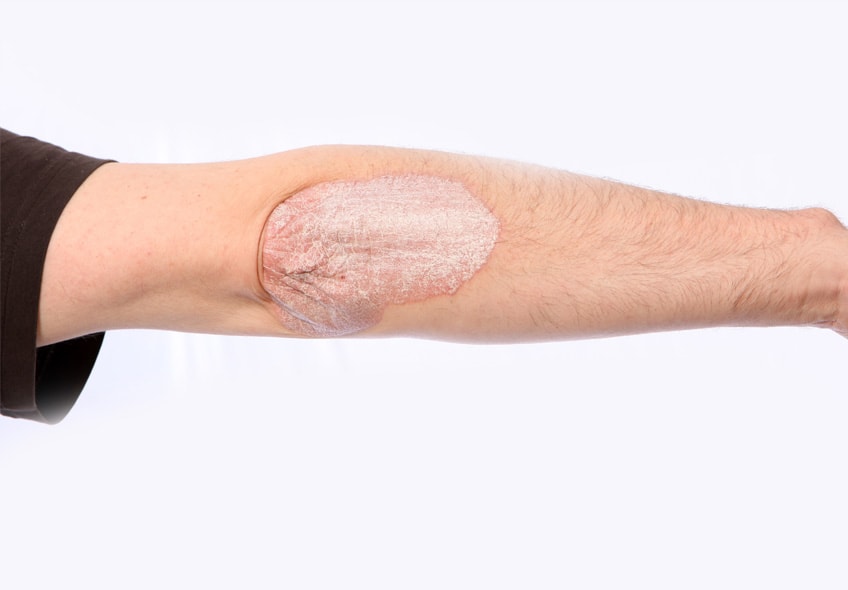
Псориатический артрит — хроническое воспаление суставов, следствие псориаза.
Обычно болезнь дает о себе знать в возрасте 25-50 лет, однако встречается и более ранняя, ювенильная форма, при которой дебют заболевания происходит уже в 9-11 лет. С небольшим перевесом псориатическому артриту больше подвержены женщины.
Хотя обычно заболевание протекает в легкой и средней форме, примерно 10-15% пациентов страдает от инвалидизирующей формы.
Причины псориатического артрита
Точные причины псориатического артрита на данный момент наукой не установлены. Предполагается, что его может спровоцировать совместное действие таких факторов, как:
- наследственная склонность к заболеваниям опорно-двигательного аппарата (на данный момент является ведущей причиной псориатического артрита, по мнению ревматологов);
- сильные эмоциональные потрясения, стрессы, работа, связанная с высокими психологическими нагрузками;
- недавно перенесенные вирусные и инфекционные заболевания;
- носительство стрептококковой инфекции, наличие очагов хронического воспаления в организме;
- неблагоприятная экологическая ситуация в регионе проживания;
- различные травмы (в т.ч. полученные в отдаленном прошлом);
- вредные привычки;
- неправильный образ жизни, в особенности, несбалансированное питание;
- избыточный вес;
- длительный прием некоторых медикаментов;
- иммунодефицитные состояния;
- депрессия;
- интенсивные физические нагрузки;
- недавнее родоразрешение, менопауза, нарушения в работе эндокринных желез и возрастные гормональные изменения.
Чаще всего артрит псориатического типа поражает пациентов среднего возраста с аутоиммунными поражениями ногтей и характерными для псориаза бляшками. Наблюдается зависимость между проявлением артрита и состоянием нервной системы — расшатанные нервы и повышенная возбудимость могут спровоцировать дебют болезни.
Также замечено, что женщины чаще страдают от симметричного псориатического артрита, а мужчины — обращаются с воспалением позвоночных суставов и межфаланговых суставов конечностей.
Виды псориатического артрита
Свыше ⅔ больных псориатическим артритом наблюдаются поражения крупных суставов — при этом болезнь может распространяться только на один сустав или затрагивать сразу несколько. Чаще всего при этом страдают коленный и голеностопный суставы, чуть реже — тазобедренный. Как и при ревматоидном артрите, болезнь может поразить абсолютно любое сочленение. У 15% пациентов наблюдается олигоартрит, при котором воспаление начинается в 3 и более суставах.
Ревматологи выделяют 5 условных форм псориатического артрита. Следует учитывать, что эти формы могут сочетаться, находиться в промежуточном состоянии и даже переходить одна в другую у одного и того же пациента.
- Симметричный полиартрит — по проявлениям напоминает ревматоидный артрит (сопровождается болью, воспалением, отеком, скованностью по утрам). Эта форма отличается сравнительно легким течением и практически не приводит к заметным деформациям суставов, образованию узелков. Чаще всего поражает периферийные суставы.
- Асимметричный олигоартрит — поражает 2-4 суставов (обычно суставы пальцев рук и ног). Часто он сопровождается дактилитом — воспалением суставов, который приводит к распуханию пальцев (т.н. “пальцы-сардельки”. Боли при асимметричном олигоартрите достаточно интенсивные, а ограничение подвижности — выраженное.
- Артрит с вовлечением дистальных суставов пальцев (т.е., расположенных ближе к ногтю). В отличие от ревматоидного артрита, псориатический может поражать все суставы пальца, вследствие чего может образоваться сращение суставных поверхностей вплоть до полной неподвижности пальца. Для нее характерна диффузная (отечная) припухлость, покраснение кожи над сочленениями. Эта форма псориатического артрита может затрагивать суставы пальцев ног и рук — как по отдельности, так и вместе.
- Осевая (аксиальная) форма — для нее характерно воспаление межпозвонковых и крестцово-повздошных (расположены в области поясницы, в задней части таза) суставов. Она чаще наблюдается у мужчин (до 40% страдающих от псориатического артрита). Сопровождается воспалительными болями в спине, умеренным ограничением подвижности при наклонах вперед, назад и в стороны. Аксиальную форму псориатического артрита ставят больным, которые жалуются на поясничные боли продолжительностью свыше 3 месяцев, которые появились до 45 лет.
- Мутилирующая форма — этот вид псориатического артрита встречается примерно у 5% больных сопровождается обезображиванием, деформацией суставов. Характерным его признаком считаются т.н. телескопические пальцы. Эта патология вызвана рассасыванием костной ткани в концевых фалангах пальцев и головках костей пясти. Как следствие, пальцы укорачиваются, приобретают припухший у основания и суженный к кончикам (конусообразный) вид. Кончики пальцев становятся истонченными, остроконечными. Патология имеет не только эстетические последствия: вследствие искривления пальцев больные страдают от их подвывихов и неподвижности суставов, различных контрактур (стойких ограничений подвижности), нарушения нормальных осей движения. Изменения почти всегда носят асимметричный характер.
Редко и исключительно у мужчин может проявляться злокачественная форма псориатического артрита. Она возникает на фоне атипичного псориаза, сопровождается повышением температуры, ознобом, сильными болями, которые не поддаются купированию обычными анальгетиками. Больные стремительно худеют, жалуются на образование язв, осыпание волос, увеличение и болезненность лимфатических узлов. Сильный суставной синдром сопровождается нарушениями в работе сердца и почек, иногда — мозга.
Симптомы псориатического артрита
Симптомам псориатического артрита почти всегда предшествуют дерматологические проявления псориаза. При этом бляшки, язвы, шелушение кожи могут появиться как за несколько лет, так и за 2-3 месяца до боли в суставах. Такое развитие патологии наблюдается по меньшей мере у 6 из 7 пациентов; у остальных суставной синдром может быть первичным. Примерно 15% больных замечают симптомы псориатического артрита в течении первого года после поражения кожных покровов.
Прогресс болезни обычно идет параллельно прогрессу псориаза, однако прямой корреляции между разрастанием очагов псориаза и осложнением артрита не наблюдается.
К общим неспецифическим симптомам псориатического артрита относится:
- боль и отек в суставах (чаще — периферических);
- чувство скованности по утрам, которое может прогрессировать (переходить в постоянную скованность или частичное ограничение подвижности) или оставаться на месте;
- энтезопатия — боль при ощупывании или сдавлении суставов в местах прикрепления сухожилий (эти участки особенно подвержены воспалительному процессу при псориатическом артрите).
Симптомы псориатического артрита могут сопровождаться гнойниками, синдромом наперстка (деформация ногтей с образованием углублений) и другими признаками псориаза.
Специфические симптомы псориатического артрита (ПА) включают:
- воспаление суставов пальцев и их распухание по веретенообразному типу (дактилит);
- отек, который сопровождается синюшностью и побагровением кожи;
- скованность движений в позвоночнике (в случае псориатического спондилита или одностороннего сакроилеита);
- патологическое изменение формы суставов с порозовением кожи над ними;
- снижение эластичности связок, сухожилий и мышц, которое приводит к дискомфорту при движениях, вывихам и подвывихам;
- усиление скованности во второй половине ночи и к утреннему пробуждению, а также ее постепенное затухание в ходе бытовой активности или разминки;
- заметные попытки пациента поберечь пораженные суставы, перенести нагрузку с них на здоровые;
- при некоторых формах ПА — укорочение пальцев.
Важно учитывать, что при артрите псориатического происхождения отсутствуют характерные для ревматоидного артрита ревматоидные узелки.
Псориатический артрит часто имеет непредсказуемое течение с периодическими обострениями и последующей ремиссией. Чаще он имеет скрытое начало; ремиссии наступают быстрее, полнее и проще, чем при ревматоидном артрите. Агрессивное течение болезни с редкими ремиссиями имеет неблагоприятный прогноз.
При отсутствии лечения или при злокачественном течении симптомы псориатического артрита могут нарастать вплоть до инвалидности пациента.
Диагностика псориатического артрита
Диагностика псориатического артрита
Диагностика псориатического артрита включает устный опрос, осмотр пациента и пальпацию пораженных суставов, а также лабораторные аппаратные методы исследования.
- клинический (общий) анализ крови при диагностике псориатического артрита может показать рост СОЭ;
- биохимический анализ крови показывает повышенные титры Ц-реактивного белка (чем интенсивнее проявления ПА, тем выше этот показатель);
- в анализе крови на ревмофактор при псориатическом артрите ревмофактор, как правило, отсутствует. Если ревмофактор все же обнаружен, поставить правильный диагноз поможет тест на анти-ЦЦП.
Также исследования могут показать признаки поражения внутренних органов и глаз. Нередко у больных также наблюдается артериальная гипертензия.
Среди аппаратных исследований наиболее информативными для диагностики псориатического артрита считаются:
- рентгенологическое исследование (позволяет обнаружить разрушение дистальных фаланг, наличие деформаций и подвывихов);
- магнитно-резонансная томография (МРТ);
- ультразвуковое исследование суставов (УЗИ).
Дополнительно может потребоваться консультация дерматолога и анализы соскобов кожи. При поражении внутренних органов и глаз к процессу диагностики привлекаются другие специалисты.
Будучи вторичным к аутоиммунному заболеванию, ПА во многом напоминает ревматоидный (также аутоиммунной этиологии). Поэтому в ходе диагностики псориатического артрита важно дифференцировать эти два диагноза друг от друга. Разделение ревматоидного и псориатического артритов также затрудняет сходство клинических картин: например, анкилозирующий спондилоартрит при псориазе и болезнь Бехтерева, болезнь Рейтера и псориатические поражения слизистой оболочки глаз, рта, половых органов можно различить только при помощи специальных диагнозов.
Не последнюю роль в раннем выявлении симптомов псориатического артрита играет самодиагностика. Для этого больным артритом рекомендуется ежегодное прохождение специального опросника для скрининга.
Следует немедленно обратиться к врачу, если у пациента присутствует 4 и более признаков из списка ниже:
- боли в суставе начались до достижения 40-летнего возраста;
- болевой синдром имел скрытое начало (ему не предшествовала травма или другая очевидная причина);
- дискомфорт исчезает после умеренных физических нагрузок;
- боль сохраняется или даже усиливается в состоянии покоя;
- болевые ощущения особенно донимают по ночам, а к середине дня заметно утихают;
- на теле присутствует сыпь, наблюдается расслоение и деформация ногтей.
Лечение псориатического артрита
Лечение псориатического артрита заключается в подавлении ошибочного иммунного ответа организма, снятии болевого синдрома и воспаления, восстановлении синовиального хряща и других структурных элементов сустава. Взятие под контроль симптомов псориатического артрита также помогает избежать дальнейшего разрушения суставов. Для этого используется широкий спектр средств: медикаментозное лечение, диета, лечебная гимнастика и физиотерапия (магнитотерапия, лекарственный электрофорез, ультразвук с гидрокортизоном, массаж, парафиновые аппликации, сероводородные ванны, кинезиотерапия). Также желательно обучение пациента ортопедическому режиму.
Хирургическое лечение псориатического артрита проводится крайне редко — когда комплексная терапия заболевания оказывается неэффективна.
Диета при псориатическом артрите
Диета при псориатическом артрите предполагает соотношение щелочеообразующей пищи к кислотной не менее 3:1.
Больным не рекомендованы:
- пасленовые (помидоры, картофель, баклажаны, болгарский перец);
- обилие мясных продуктов и злаков в рационе.
Следует ограничить потребление:
- бобовых;
- масла;
- сахара;
- продуктов, богатых крахмалом;
- кислых ягод, цитрусовых;
- добавление уксуса в блюда.
Желательно полностью исключить из рациона:
- полуфабрикаты и фастфуд;
- колбасные и кондитерские изделия;
- снеки, шоколад;
- газированные напитки;
- блюда из ракообразных и субпродукты;
- жареную пищу.
Яблоки стоит употреблять только печеными. Нежирное мясо птицы, отварную рыбу необходимо есть от 4 до 7 раз в неделю, 2-4 раза в неделю включайте в рацион яйца. Не забывайте есть молочные продукты со сниженным содержанием жира. Также ежедневно следует выпивать от 6 до 8 стаканов воды (не напитков!) каждый день!
ЛФК при псориатическом артрите
Комплекс упражнений для лечения псориатического артрита формирует инструктор ЛФК. При этом учитывается то, какие суставы поражены, какой уровень спортивной подготовки есть у пациента, есть ли у него травмы и конституциональные особенности, а также в каком возрасте он находится. Помимо упражнений лечебной гимнастики, больным псориатическим артритом рекомендованы пешие прогулки, плавание, аквааэробика. Стоит избегать травматичных видов спорта, бега.
Упражнениям лечебной гимнастики стоит уделять не менее 30-40 минут в день: это время следует разбить на 2-3 занятия по 15-20 минут.
Упражнения при поражении суставов кисти:
- сжимайте и разжимайте пальцы в быстром темпе;
- держа кисти на уровне груди, выполните вращения в лучезапястных суставах сначала в одну сторону, затем в другую;
- кисти с прямыми ладонями постарайтесь отклонить максимально влево и вправо, а затем вперед и назад (при этом не следует помогать себе другой рукой);
- возьмите яблоко, небольшой мячик или другой круглый предмет и начинайте обжимать его пальцами;
- также можно выполнять упражнения со специальным кистевым эспандером или разминать пластилин.
Гимнастика для локтевых суставов:
- расслабьте плечи, чтобы руки свободно свисали вдоль тела, свободно покачайте ими;
- не меняя позиции, постарайтесь мягко растереть ткани вокруг локтевого сустава другой рукой, повторите на обе стороны;
- поднимите руки таким образом, чтобы локти находились на уровне плеч. Свободно покачайте предплечьями, как шарнирная кукла;
- вращайте руки в локтевых суставах, избегая резких, надрывных движений;
- возьмите теннисный мячик и катайте его по столу от себя, к себе и в других направлениях;
- поставьте локти на стол, так, чтобы запястья располагались перпендикулярно столешнице. Вращайте кистями сначала в одну сторону, затем в другую.
Упражнения для плечевых суставов:
- свободно опустите руки, а затем выполняйте вращения руками перед собой сначала по часовой стрелке, потом против нее (поочередно);
- поставьте локоть на опору (например, столешницу) и выполняйте вращения плечом вперед и назад;
- наклонитесь перпендикулярно полу, свободно свесив руки, и раскачивайтесь из стороны в сторону, чтобы руки качались по принципу “маятника”;
- встаньте прямо и, держа локти прямыми, “взбирайтесь” ладонями вверх по дверному косяку.
Занятия при псориатическом артрите стоп:
- тяните носок на себя, слегка покачивая им из стороны в сторону (упражнения можно выполнять стоя, сидя или лежа);
- потопчитесь на месте или пройдитесь вперед, переминаясь с ноги на ногу — сначала на внешней поверхности стоп, затем на внутренней, потом на пальцах и на пятках;
- вращайте стопами по и против часовой стрелки.
Разминка для коленных суставов:
- встаньте прямо и постарайтесь пружинить на ногах, слегка сгибая и разгибая ноги в коленях. При этом напрягайте мышцы ног таким образом, чтобы нагрузка приходилась на них, а не на суставы;
- сядьте на стул и, придерживая ногу под коленной чашечкой, мягко подтяните колено к груди;
- стоя прямо, перекрестите ноги и начинайте наклоны, стараясь дотянуться кончиками пальцев до пола;
- встаньте прямо и поставьте руки на пояс, после чего выполните отведения ноги в сторону.
Гимнастика для тазобедренных суставов:
- стоя прямо и держа руки на поясе, отводите прямую ногу в сторону, слегка покачивая ею и стараясь увеличить угол отведения;
- пройдитесь вперед на прямой несгибаемой стопе таким образом, чтобы работали только мышцы таза;
- сядьте на стул так, чтобы крестец располагался как можно ближе к спинке. После этого выполняйте наклоны вперед таким образом, чтобы дотянуться кончиками пальцев до пальцев ног;
- лягте на спину и, согнув ноги в коленях, поставьте стопы на пол. Выполняйте поочередное отведение бедер так, чтобы внешняя их сторона касалась пола.
Лечение псориатического артрита в домашних условиях
При легком и среднем течении болезни, которое не сопровождается осложнениями на внутренние органы, псориатический артрит лечится амбулаторно — т.е., на дому с периодическими посещениями врача (обычно — по необходимости).
В домашних условиях пациент может осуществлять лечение псориатического артрита таблетками и гелями, делать самомассаж больных суставов и делать парафиновые аппликации и упражнения лечебной гимнастики.
Лечение псориатичекого артрита
Медикаментозное лечение псориатического артрита
Лечение псориатического артрита таблетками похоже на терапию при ревматоидном.
- Нестероидные противовоспалительные средства. При благоприятном течении болезни с НПВС могут использоваться для сдерживания симптомов артрита в качестве самостоятельного средства. Однако чаще всего требуется подключение базисных препаратов.
- Глюкокортикоиды. Стероидные препараты используются в случае неэффективности НПВС короткими курсами. Они помогают быстро снять отек, боль и симптомы воспалительного процесса, однако имеют побочные эффекты. При воспалении связочного аппарата ГК применяются местно.
- Хондропротекторы (Артракам) — единственная группа препаратов, которая способствует регенерации тканей сустава. Они помогают добиться стойкой ремиссии на длительные месяцы, устранить симптомы воспаления и значительно уменьшить болевой синдром. Лечение псориатического артрита таблетками с хондроитин и глюкозамин сульфатом помогает наладить метаболизм в суставных тканях и улучшить качество суставной смазки — это сокращает износ сустава и препятствует дальнейшему разрушению хряща.
- Базисные противовоспалительные средства. БПВС показаны при высокой активности псориатического артрита. Они помогают снизить интенсивность симптомов. Подбирать препарат должен только врач (некоторые БПВС неэффективны при поражениях позвоночника).
- Генно-инженерные биологические препараты — наиболее современный, однако все еще достаточно дорогостоящий способ лечения артритов, имеющих аутоиммунную природу.
Профилактика псориатического артрита
Для профилактики псориатического артрита, а также сдерживания активности болезни пациентам рекомендованы регулярные физические нагрузки (ЛФК), поддержание грамотных с точки зрения ортопедии поз во время работы по хозяйству и выполнения трудовых обязанностей. Больным псориазом следует оборудовать эргономичное рабочее и спальное место, чтобы исключить травмирование мягких тканей или нарушение их трофики (это может вызывать воспаление). Также рекомендуется:
- снизить массу тела, если имеется избыточный вес;
- отказаться от вредных привычек;
- делать 5-минутную разминку не менее 3-х раз в день;
- беречься от переохлаждения;
- соблюдать диету;
- принимать хондропротекторы (например, Артракам) не менее 4 месяцев в году для сохранения суставов, профилактики артрита или достижения длительной ремиссии.
Следите за здоровьем — и не болейте!
Тяжело быть королевской особой: журналисты с удовольствием обсудят каждый твой пальчик. Давайте тоже обсудим, но с медицинской точки зрения. Итак, что означает такой отек пальцев, как у принца Чарльза, то есть короля Карла III?
Это состояние называется дактилитом — воспалением фаланги пальцев кистей и стоп. При острой форме пальцы отекают и краснеют, суставы становятся теплыми на ощупь, а человек чувствует в них скованность. При хронической пальцы утолщаются, но боли и покраснений нет. Отметим, что при дактилите поражаются не только суставы, но и сухожилия.
Но дактилит — это симптом, возникающий при следующих заболеваниях:
- псориатический артрит, при котором поражаются отдельные пальцы;
- ревматоидный артрит;
- реактивный артрит;
- серповидноклеточная анемия, при ней эритроциты становятся похожими на серп;
- туберкулез;
- сифилис;
- саркоидоз;
- подагра.
Если дактилит связан с артритом (ревматоидным или реактивным), то причина кроется в воспалении тканей, в том числе и сосудов. Из-за этого возникает отек, что и приводит к увеличению размеров пальцев. Будут ли проблемы с подвижностью суставов кисти, зависит от того, насколько сильно отекли пальцы. Но ощущение тепла есть почти всегда — оно возникает из-за расширенных кровеносных сосудов.
При серповидноклеточной анемии эритроциты становятся «липкими» и закупоривают мелкие сосуды. Развивается воспаление, а иногда и инфекция. Это тоже приводит к отеку.
При подагре избыток мочевой кислоты накапливается в суставах, вызывая воспаление.
Как видно, причин может быть много. К счастью, все эти заболевания можно диагностировать с помощью рутинных обследований. Сбора анамнеза, анализов крови и визуального осмотра обычно достаточно, чтобы понять, какое заболевание у пациента.
Визуально дактилит заметить довольно легко. Во время приема один лишь внешний вид пальцев может натолкнуть врача на мысли об артрите или подагре. После этого доктор порекомендует рентгенологическое исследование и лабораторные тесты, чтобы точно выяснить причину.
Дактилит может быть предвестником сердечно-сосудистых заболеваний, особенно если возник из-за серповидноклеточной анемии. Все потому, что нарушение тока крови происходит не только в сосудах пальцев, но и в артериях, кровоснабжающих сердце.
Терапия должна быть направлена на заболевание, вызвавшее дактилит. Например, если причина в артрите, то врач рекомендует прием лекарств, подавляющих иммунную реакцию, и нестероидные противовоспалительные средства.
Для лечения самого дактилита могут назначить физиотерапию и посоветовать делать специальные упражнения, которые улучшат подвижность пальцев. Но обычно как только удается вылечить основное заболевание или достичь ремиссии, пропадает и дактилит.
Сказать точно, из-за чего у короля дактилит, нельзя. Поставить диагноз по фотографии невозможно.Так как у нас нет доступа к медицинской карте короля, предположений делать не стоит.
Это может быть и подагра, и ревматоидный артрит. То есть какая-то болезнь все же есть.
Предотвратить развитие дактилита нельзя — это как пытаться избежать кашля при пневмонии. Это просто симптом, который пройдет вместе с заболеванием.
Настоящему мужчине нужен тестостерон. Оказывается, накопление жировых отложений и потеря мышечной массы являются результатом не только излишеств в еде. На это влияет слишком низкий уровень тестостерона!
Мир вращается вокруг гормона
Гормоны играют очень большое значение в организме человека. Их задача — передавать важную информацию клеткам. Гормональный дисбаланс может вызвать серьезные проблемы в теле и поставить под угрозу здоровье. Поэтому его нельзя игнорировать. Ключ к лучшему качеству жизни лежит в гормонах.
Гормоны влияют на многие вещи, включая старение. Старение — это сложный процесс. Человек стареет, потому что у него падает уровень гормонов, и в итоге организм вырабатывает их все меньше и меньше. Меньше гормонов означает, среди прочего, меньше энергии, меньше мышечной массы и либидо.
От чего зависит мужественность?
Если у мужчины больше нет реального заряда в жизни, его мужская сила ослабевает, и он больше не разбивает женские сердца своей позитивной мужской энергией, то причина, вероятно, не только в полнолунии или предпоследней модели смартфона.
Достаточный уровень тестостерона, главного гормона мужественности, положительно влияет на настроение, эмоции и продуктивность.
Не секрет, что настоящий альфа-мужчина, помимо подтянутого тела и соблазнительной энергии, нуждается в достаточном уровне тестостерона для качественной жизни.
Кто из мужчин альфа-самец, а кто нет?
Мужчины сильно ошибаются, считая, что их животы растут, а желание секса уменьшается из-за возраста. Есть сорокалетние, пятидесятилетние и даже шестидесятилетние, которые составляют настоящую конкуренцию молодым мужчинам в борьбе за женщин и как бы в шутку разбивают дамские сердца.
Оказывается, можно контролировать главный мужской гормон — тестостерон!
Не надо создавать иллюзий, что тестостерон никогда не закончится. Согласно исследованиям, 25 процентов мужчин старше 30 лет страдают от низкого уровня тестостерона. Так что надо обращать внимание на симптомы, указывающие на недостаток тестостерона, и своевременно реагировать.
Выпадение волос
Выпадение волос — один из самых распространенных симптомов низкого уровня тестостерона. Хотя облысение у мужчин также связано со многими другими факторами и генетикой. Исследования подтверждают, что тестостерон играет важную роль в росте волос. Поэтому поддерживать тестостерон в норме также означает заботиться о своих волосах.
Низкое либидо и проблемы с эрекцией
Фактически, тестостерон — это гормон, который имеет ключевое влияние на либидо — мало тестостерона, мало сексуальной активности. Это правда, что старение не щадит либидо, какой бы желанной ни была лучшая половина. Но что еще более важно, низкий уровень тестостерона снижает желание заняться сексом. Обращайте внимание на изменения и своевременно принимайте меры. Не рассчитывайте на то, что действие в постели зависит только от представительницы слабого пола. Больше тестостерона, больше действий.
Рост груди
У многих мужчин грудь начинает расти, как у женщин, что совсем несексуально. Это явление в основном относится к взаимосвязи между мужским гормоном тестостероном и женским гормоном эстрогеном. Если мужчина хочет, чтобы его грудь была украшена рельефными мышцами, а не двумя кучками лишней обвисшей кожи, необходимо поддерживать высокий уровень тестостерона. Конечно, не забываем о сбалансированном здоровом питании и регулярных физических упражнениях — идеальная фигура — это результат спланированной работы, а не совпадение.
Набор веса
У мужчин с низким уровнем тестостерона неприятные жировые отложения начинают появляться чаще, обычно вокруг талии и на других чувствительных участках. Если им кажется, что едят они мало и достаточно тренируются, но вместо мышц растет только живот, то, безусловно, это предупреждающий знак того, что уровень тестостерона низкий. А это приводит к значительному увеличению веса.
Низкий уровень энергии
Если обычную работу стало выполнять сложнее, а в выходные все чаще хочется просто отлежаться и никуда не идти — проверьте уровень тестостерона. Если стали уставать больше обычного, то причина может заключаться в дисбалансе гормонов. Тестостерон существенно влияет на запасы энергии и производительность.
Перепады настроения
В один момент мир выглядит как рай на земле, а в другой он окутан густым туманом, который можно разрезать ножом, и при этом не видно ни единого яркого пятна — сплошная безнадежность. Если знакомо такое настроение, то это тоже признак нехватки тестостерона.
Плохой сон и депрессия
Нарушения сна и депрессивные состояния вызваны не с соседскими детьми, играющими на скрипке, или другом, который купил новую машину. Поищите настоящего виновника где-нибудь еще и проверьте свою гормональную картину. Не думайте, что пробуждение среди ночи пройдет само по себе или что темные мысли унесет прекрасный солнечный день. Отнеситесь ко всем этим симптомам очень серьезно и поддерживайте необходимый уровень тестостерона, основного мужского гормона.
У каждого есть шанс выйти за рамки среднего и чувствовать себя прекрасно. Но можно жить с полными легкими и вернуться к той форме, о которой давно мечтали. Для этого необходимо проверить уровень своих гормонов и исправить их дисбаланс.
Повышение уровня тестостерона у мужчин — естественные приемы
Быть настоящим мужчиной — это не привилегия избранных и не следствие генетики. Можно контролировать уровень тестостерона — главного гормона мужественности.
У меня не может быть дефицита тестостерона
Не создавайте иллюзий. Если хотите добиться успеха и прогресса в жизни, как можно скорее взгляните в лицо реальности: никто не застрахован от процесса старения, и с каждым может случиться так, что его тело выйдет из равновесия. Истории о вечной молодости не имеют ничего общего с реальностью — но в то же время все хотят получить от этой жизни максимум удовольствия и хорошо провести время.
Хотите радоваться жизни, быть довольным собой и чувствовать себя хорошо?
Тогда не упускайте из виду важность тестостерона, главного мужского гормона в организме.
Признаки снижения уровня тестостерона:
- выпадение волос;
- низкое сексуальное желание или низкое либидо;
- дряблая кожа;
- проблемы с эрекцией;
- возникновение депрессии;
- уменьшение доли мышечной массы;
- слабость, недостаток энергии;
- перепады настроения;
- накопление лишних килограммов;
- проблемы с уверенностью в себе.
Если у мужчины присутствуют большинство из этих признаков, то у него дефицит тестостерона. Но паниковать не надо! Можно избежать эти проблемы, повысив уровень тестостерона естественным способом.
Все, что нужно знать о тестостероне
Не позволяйте своей мужественности страдать из-за того, что слишком низкий или слишком высокий уровень тестостерона отрицательно влияет на все сферы жизни.
Тестостерон — главный гормон мужественности, который сильно влияет на качество жизни представителей сильного пола. Согласно исследованиям, 25% мужчин старше 30 лет страдают низким уровнем тестостерона .
Важно контролировать уровень тестостерона, так как он:
- решает, сколько мышечной и костной массы;
- решает, сколько энергии и насколько мужчина продуктивен;
- влияет на рост и развитие мужских половых органов;
- связан напрямую с либидо или половым влечением;
- влияет на эректильную функцию.
Именно поэтому можно скорее нужно довести уровень основного мужского гормона тестостерона до необходимого уровня.
Как узнать, что уровень тестостерона низкий?
Чтобы определить, нужен ли мужчине лабораторный тест, он должен вначале прислушаться к ощущениям в своем теле.
Если у мужчины больше нет реальной активности в жизни, если мужская сила угасла, то причина этого, вероятно, не только в прядке седых волос. На самом деле седые волосы могут быть сексуальными, а недостаток тестостерона — нет. Как у женщин возникает менопауза, так и у мужчин приходит время андропаузы.
Признаками того, что убийцы тестостерона разрушают мужскую гордость и что пора действовать, являются:
- заметное снижение мышечной массы и силы;
- ускоренное накопление лишних жировых отложений;
- хроническая усталость;
- очень низкое либидо;
- чувство беспричинного беспокойства.
А теперь серьезно! У каждого есть шанс выйти за рамки среднего значения нормы. К сожалению, большинство людей читают неправильные советы, не приводящие к результатам, поэтому быстро сдаются. С помощью простых действий можно полноценно продлить мужественность и вернуть физическую форму.
Избегайте стрессов
Стресс характеризуется тем, что тело постоянно находится в режиме ожидания. Человек никак не может расслабиться. Это постоянное «состояние готовности» в конечном итоге истощает надпочечники и приводит к истощению, выгоранию и депрессии.
В стрессовой ситуации в организме выделяется много гормона стресса кортизола, который обратно пропорционален тестостерону. Кортизол и тестостерон работают противоположным образом — когда один поднимается, другой падает.
Чем выше содержание кортизола, тем ниже содержание тестостерона. Меньше стресса, больше тестостерона.
Уравнение кажется простым и действительно выполнимым. Не становитесь жертвой хронического стресса. Не надо читать негативную хронику и новости, которые расстраивают. Чрезмерное употребление алкоголя, курение, частое употребление обработанных пищевых продуктов, плохие отношения и неразрешенные ситуации из прошлого также являются причинами стресса для тела. Окружите себя позитивными людьми. Больше смейтесь.
Обязательные физические нагрузки
Если просто сидеть перед телевизором и строить благочестивые планы начать здоровый образ жизни «на следующей неделе», уровень тестостерона не повысится. Кроме того, будет накапливаться больше жировых отложений и ослабнет сексуальный аппетит. Для достижения результатов нужна физическая активность.
Пять упражнений, ориентированных на максимально возможный уровень тестостерона:
- утренние прыжки;
- классические приседания;
- широкие отжимания;
- отжимания с “закрытием книги”;
- отжимания с разводом ладоней.
Для того чтобы упражнения действительно приносили, необходимо следовать инструкции:
- каждое упражнение необходимо выполнять по 60 секунд без перерыва;
- после всех 5 упражнений отдохните 2 минуты;
- повторить весь комплекс упражнений 5 раз.
Что касается объема тренировок, то они не должны быть слишком продолжительными. Фактически при длительных тренировках продолжительностью от часа и более уровень тестостерона снижается. Оптимальная продолжительность тренировки — 1 час.
Что происходит после продолжительной тренировки? Организм находится в состоянии стресса и начинает вырабатывать гормон стресса кортизол. Это негативно влияет на самочувствие, нагружает надпочечники и конкурирует с тестостероном. И тестостерон, к сожалению, никогда не покидает битву с кортизолом в качестве победителя.
Выходите на солнце и на воздух
Смысл жизни не лежит на пляже с отключенным мозгом. Но дело в том, что свободное время на свежем воздухе и умеренное пребывание на солнце может быть очень полезным. Солнечные лучи способствуют выработке в коже витамина D. Витамин D — вещество, напрямую влияющее на выработку тестостерона. Исследователи обнаружили, что люди с более высоким уровнем витамина D также имеют более высокий уровень тестостерона.
Приведите в норму рацион питания
Гормональный дисбаланс — всегда результат неправильного питания. Гормоны не могут быть в равновесии и гармонии, если на тарелке царит нездоровая пища. Дорога к успеху выстилается только здоровым, разнообразным и сбалансированным питанием.
Каждый макроэлемент играет роль в синтезе тестостерона. Запомните это золотое правило и постарайтесь как можно скорее составить сбалансированное и разнообразное меню.
Ешьте жирную пищу
Хотя до недавнего времени жиры объявлялись врагом номер один, согласно новым исследованиям, ситуация изменилась. Жиры не вредны. Кроме того, 20% нашего меню должны составлять жиры.
Поскольку тестостерон синтезируется из холестерина, то более высокое потребление жиров будет способствовать усиленному производству тестостерона.
Жиры, которые полезны для тела и хороши для выработки тестостерона, — это ненасыщенные жиры, такие как арахисовое и оливковое масло, авокадо.
Среди насыщенных жиров для тестостерона полезны: красное мясо, кокосовое масло, яичные желтки, сыр, горький шоколад.
Роль «хорошего» и «плохого» холестерина
Холестерин (общий холестерол) – жироподобное вещество, необходимое для нормального функционирования клеток организма, переваривания пищи и синтеза многих гормонов. Но если его слишком много, повышается риск развития ишемической болезни сердца или инсульта. Именно поэтому диета при повышенном холестерине имеет важное значение.
Вместе с экспертами Роскачества, доктором медицинских наук Марият Мухиной и кардиологом Марией Королёвой, мы расскажем, о чем говорит повышенный уровень холестерина, какие продукты обязательно должны присутствовать в рационе питания и что исключить при повышенном холестерине.
Холестерин по кровеносной системе переносят сложные белки – липопротеины.
Что такое «плохой» холестерин?
ЛПНП (липопротеины низкой плотности) – «плохой» холестерин – составляют бóльшую часть холестерина в организме. Если ЛПНП слишком много, то они оседают на стенках кровеносных сосудов и со временем образуются бляшки, из-за которых внутренние стенки сосудов сужаются. Это сужение блокирует приток крови к сердцу и другим органам, повышается риск развития сердечно-сосудистых заболеваний и инсульта.
Что такое «хороший» холестерин?
ЛПВП (липопротеины высокой плотности) – «хороший» холестерин – поглощают «плохой» и переносят в печень, а она выводит их из организма. Высокий уровень ЛПВП снижает риск развития сердечно-сосудистых заболеваний и инсульта. Но ЛПВП не полностью устраняют ЛПНП – только от 1/3 до 1/4 части.
Причины повышения «плохого» холестерина
- Жирная пища
- Мало спорта
- Лишний вес
- Курение
- Алкоголь
- Генетика
- Возраст
- Заболевания
Нездоровый образ жизни
«Плохой» холестерин (ЛПНП) повышается из-за употребления жирной пищи, недостаточной физической нагрузки, избыточного веса, курения и употребления алкоголя.
Возраст и заболевания
«Плохой» холестерин может повышаться с возрастом или в связи с такими заболеваниями, как гипертония и диабет.

Марият Мухина
доктор медицинских наук, диетолог
– Холестерин – это строительный материал клетки. Повышение холестерина может говорить о том, что организм «ремонтирует», обновляет ткани или органы. А это значит, что где-то в вашем организме может протекать деструктивный процесс. Его необходимо найти! Возможно, это скрытое воспаление либо деструкция каких-то тканей, поэтому, проверяя липидный спектр, проверяйте и гормональный профиль, сделайте коагулограмму и биохимию крови.
Генетика
Часто причиной высокого уровня «плохого» холестерина бывает генетическая предрасположенность. Нередко у молодых людей, ведущих здоровый образ жизни, анализ на липидный профиль неожиданно показывает чрезвычайно высокий уровень ЛПНП. Это проявление наследственного заболевания – семейной гиперхолестеринемии (СГ), при котором холестерин хуже расщепляется в организме.
Без терапии СГ может привести к развитию сердечно-сосудистых заболеваний в очень молодом возрасте. Но как только диагноз поставлен, заболевание можно лечить с помощью медикаментов, правильного питания и физической активности.
Ниже мы рассказываем, каким должен быть нормальный уровень холестерина, а затем о том, как снизить «плохой» холестерин, о продуктах питания и нюансах рациона при повышенном холестерине.
Каким должен быть уровень холестерина и его диагностика
Большое количество «плохого» холестерина в организме не сопровождается какими-либо симптомами. Поэтому, чтобы выяснить, все ли показатели в норме, необходимо сдать кровь на определение липидного профиля. В течение 9–12 часов перед анализом следует воздержаться от еды и не пить ничего, кроме воды.
Диагностика включает:
- Общий холестерин – состоит из холестерина – липопротеинов низкой плотности (ЛПНП), а также холестерина – липопротеинов высокой плотности (ЛПВП).
- ЛПНП («плохой») холестерин – основной источник накопления холестерина и закупорки артерий.
- ЛПВП («хороший») холестерин – помогает выводить холестерин из ваших артерий.
- Не-ЛПВП (Non-HDL) – количество общего холестерина минус ЛПВП. Показатель включает в себя ЛПНП и другие типы холестерина, такие как ЛПОНП (липопротеины очень низкой плотности).
- Триглицериды – еще одна форма жира в крови, которая может повысить риск развития сердечных заболеваний, особенно у женщин.
Высокий уровень триглицеридов в сочетании с высоким уровнем ЛПНП («плохого») холестерина и низким уровнем ЛПВП («хорошего») холестерина способствует образованию бляшек на стенках артерий.
Нормальный уровень холестерина в зависимости от возраста и пола
Количество холестерина измеряется в миллиграммах на децилитр (мг/дл).
| Тип холестерина | Нормальный уровень холестерина, мг/дл |
|---|---|
| Общий холестерин | Менее 170 |
| Не-ЛПВП | Менее 120 |
| ЛПНП | Менее 100 |
| ЛПВП | Более 45 |
| Тип холестерина | Нормальный уровень холестерина, мг/дл |
|---|---|
| Общий холестерин | 125–200 |
| Не-ЛПВП | Менее 130 |
| ЛПНП | Менее 100 |
| ЛПВП | 40 и выше |
| Тип холестерина | Нормальный уровень холестерина, мг/дл |
|---|---|
| Общий холестерин | 125–200 |
| Не-ЛПВП | Менее 130 |
| ЛПНП | Менее 100 |
| ЛПВП | 50 и выше |
Также холестерин измеряют в ммоль/л. В идеале у женщин ЛПВП должен быть 0,9–1,9 ммоль/л, а у мужчин 0,7–1,7 ммоль/л.
| Параметр | Уровень холестерина (ммоль/л) |
|---|---|
| Общий холестерин | 5 или ниже |
| ЛПВП | 1 или выше |
| ЛПНП | 4 или ниже |
| Триглицериды натощак | 1,7 или ниже |
| Триглицериды не натощак | 2,3 или ниже |
| Общий холестерин относительно ЛПВП | 6 или ниже |
У женщин с наступлением менопаузы снижается синтез эстрогена, а он помогает регулировать выработку ЛПВП, и, соответственно, в организме повышается «плохой» холестерин.
Как понизить «плохой» холестерин
Занимайтесь спортом не менее двух с половиной часов в неделю. Можно просто быстро ходить во время прогулки, плавать, кататься на велосипеде.
Бросьте курить. Курение способствует повышению уровня ЛПНП.
Сократите потребление жирной пищи, особенно продуктов, содержащих триглицериды (насыщенные жиры).
Постарайтесь ввести в свой рацион продукты, которые помогут понизить холестерин.
Запрещенные продукты при повышенном холестерине
Откажитесь от колбасных изделий, жирного мяса, креветок, сливочного масла, свиного сала, топленого масла, твердых сыров, а также любых продуктов, содержащих кокосовое или пальмовое масло. Кроме того, вам нужно ограничить потребление рафинированного сахара и быстрых углеводов, таких как белый хлеб, белая мука, белый рис, сладости, включая сладкие газированные напитки.
Снижение в рационе насыщенных жиров до уровня менее 7% от общего ежедневного потребления может снизить уровень холестерина ЛПНП на 8–10%.
Рацион при повышенном холестерине
Определенные компоненты, содержащиеся в продуктах питания, могут уменьшать количество «плохого» холестерина в организме:
- клетчатка связывает холестерин и выводит его до того, как он попадет в кровоток;
- полиненасыщенные жиры непосредственно снижают уровень ЛПНП;
- растительные стерины и станолы (вещества, содержащиеся в растениях) помогают блокировать всасывание холестерина.
Снизить уровень «плохого» холестерина и улучшить здоровье сердечно-сосудистой системы можно, если добавить в рацион большое количество клетчатки (фрукты, овощи, цельнозерновые и бобовые культуры), минимизировать количество насыщенных жиров и простых углеводов, повышающих уровень ЛПНП.
В американских рекомендациях диет для снижения холестерина фигурирует обилие фруктов (даже на ужин), обилие картофеля и сладкого картофеля батата, арахиса и арахисовой пасты.
Возможно, холестерин при такой диете и будет снижен. Но вот вес, если вы склонны к полноте, скорее всего, станет еще больше.
Ужин желательно легкий, овощной, без фруктов. Напомним, фрукты содержат много сахара, ранее мы писали, сколько фруктов и овощей можно есть в день.
– Овощи на ужин тоже надо не все подряд, а с низким гликемическим индексом, – подчеркивает диетолог Марият Мухина. – Забудьте про вареную свеклу и вареную морковь, про картофель в любом виде (исключение – синий картофель). Можно драники из капусты белокочанной, запеканки из цветной капусты и брокколи, томатные гратены, овощные салаты…
Кроме того, в американских вариациях меню часто присутствуют креветки – их лучше заменить на кальмаров, это чистый белок.
Продукты, понижающие «плохой» холестерин
Рассмотрим подробнее, что можно и нельзя есть при повышенном холестерине. Рекомендации относительно питания при высоком холестерине у женщин и мужчин не различаются. Но женщинам после менопаузы следует особенно внимательно относиться к своему рациону.

Овсянка, овсяные хлопья и отруби содержат необходимое количество растворимой клетчатки. Добавьте банан или немного клубники. Желательно употреблять от 20 до 35 г клетчатки в день, причем 5–10 г должны приходиться на растворимую.
Фасоль тоже очень богата растворимой клетчаткой. Кроме того, организму требуется некоторое время для ее переваривания, а это значит, что дольше сохраняется чувство сытости после еды. Это одна из причин, по которой фасоль рекомендована людям, пытающимся похудеть.
Ячмень, коричневый (бурый) рис, киноа и другие цельные злаки. Подобно овсу и овсяным отрубям, ячмень и другие цельные злаки могут помочь снизить риск развития сердечно-сосудистых заболеваний, главным образом благодаря содержащейся в них растворимой клетчатке.

Мария Королёва
ВРАЧ-КАРДИОЛОГ, К. М. Н., ФГБУ «ФЦМН» ФМБА РОССИИ
– Бурый, коричневый или красный рис — это рис коричневого цвета, с которого не удалена оболочка. БАДы на его основе обычно назначают для снижения холестерина молодым людям или тем, у кого причиной высокого уровня «плохого» холестерина является генетическая предрасположенность.

Овощи. Разные виды капусты (белокочанная, брокколи, цветная, брюссельская), баклажаны, тыква, кабачки, морковь прекрасно понижают «плохой» холестерин. Съедайте их не менее 400 г в день.
Яблоки, виноград, клубника, цитрусовые. Эти фрукты богаты пектином – тип растворимой клетчатки, которая снижает уровень ЛПНП.
Авокадо является мощным источником питательных веществ и мононенасыщенных жирных кислот. Авокадо полезно для сердца и может помочь снизить уровень ЛПНП у людей с избыточным весом или ожирением.

Орехи. Многочисленные исследования показывают, что употребление миндаля, грецких орехов, арахиса и других орехов полезно для сердца. Но не забывайте, что они очень калорийны, поэтому достаточно 30 г в день в качестве перекуса.
Растительные масла. Вместо сливочного масла используйте для приготовления пищи оливковое, рапсовое, подсолнечное, сафлоровое.
Соя. Употребление 25 г соевого белка в день может снизить уровень ЛПНП на 5–6%.

Жирная рыба содержит высокий уровень омега-3 жирных кислот, которые могут уменьшить количество триглицеридов в крови, а также понизить артериальное давление и риск образования тромбов.
Чтобы снизить «плохой» холестерин, желательно употреблять не менее двух порций рыбы в неделю, лучше в запеченном виде или приготовленную на гриле. Это позволит избежать добавления вредных жиров.
Самые высокие дозы омега-3 жирных кислот в скумбрии, сельди, тунце, лососе, форели.
Такие продукты, как грецкие орехи, льняное семя и рапсовое масло, также содержат омега-3 жирные кислоты.
– Еще при повышенном холестерине рекомендуются ферментированные продукты, – добавляет доктор Марият Мухина. – Моченые яблоки, клюква, брусника, квашеная капуста.
Примерное меню на неделю
Доктор Мухина составила для наших читателей пример, каким может быть ежедневное меню в течение недели. Оно предназначено для людей с изюбыточным весом и ожирением. Если у вас повышенный хллестерин, но нормальный вес, то в таком меню могут быть еще и рекомендованные крупы (рис, киноа, гречка, кускус, перловка, просо).
| День 1 | День 2 | День 3 | День 4 | День 5 | День 6 | День 7 | |
|---|---|---|---|---|---|---|---|
| Завтрак | 100 г творога 0%, 50 г апельсинов, 50 г киви, 50 г персика, 2 столовые ложки гранулированных отрубей | 50 г рыбы, салат греческий | 50 г нежирной ветчины, фриттата с овощами | Сырые овсяные хлопья с корицей и яблоком | Сэндвич с хлебом из отрубей, с отварным языком, салатом и помидорами | Творожная запеканка с фруктами и 200 г отрубей | Филе лосося под яйцом |
| 1-й перекус | Большая груша | 1/4 стакана несоленого сухого обжаренного фундука | Большое яблоко | Две большие сливы | 25 несоленых миндальных орехов, обжаренных в сухом виде | 50 г кедровых орешков и запеченное яблоко | Фруктовый салат с пеканом |
| Обед | 150 г рыбы, 200 г овощей |
Салат из батата, капусты и курицы, с арахисовой заправкой
Мандарин |
Салат из синего картофеля, капусты и курицы, с арахисовой заправкой
Персик |
Консоме из морепродуктов | Рыба на овощной подушке из лука, помидоров и белокочанной капусты, стручковой фасоли | Печеночные оладьи с кабачками | Минестроне с фаршированной индейкой |
| 2-й перекус | 1/4 стакана несоленого сухого обжаренного миндаля |
1/2 стакана нарезанного огурца
1/4 стакана хумуса |
1 чашка обезжиренного простого греческого йогурта
1/4 стакана малины 1 ст. л. измельченных грецких орехов |
Яблоко среднего размера
2 ст. л. миндальной пасты |
200 г арбуза |
1 чашка обезжиренного простого греческого йогурта
1/4 стакана малины 1 ст. л. измельченных грецких орехов |
3/4 стакана обезжиренного простого греческого йогурта
1/4 стакана крыжовника |
| Ужин | Овощное рагу | Икра из баклажанов | Рататуй | Курица, запеченная с лимоном, синим картофелем и капустой |
Средиземноморское рагу, приготовленное в мультиварке, 2 чашки смешанной зелени, 1/2 авокадо, нарезанного ломтиками |
Запеченный нут с овощами, пармезаном и бальзамическим соусом
2 чашки смешанной зелени |
Кальмары и 1/2 стакана вареного черного риса |
А если диета не помогает?
Если диеты оказывается недостаточно, чтобы нормализовать уровень холестерина, то врач назначает холестериноснижающие препараты, в зависимости от того, какая фракция ЛП повышена и т.д. Чаще всего это статины, которые эффективно снижают уровень ЛПНП. Статины – лекарственные вещества, которые подавляют фермент печени, вырабатывающий холестерин, а также ускоряют метаболизм «плохого» холестерина. На сегодняшний день они считаются наиболее действенным средством для коррекции уровня холестерина, применяются при первичной и вторичной профилактике осложнений атеросклероза. При правильном приеме снижают риск развития инфаркта, инсульта и сердечной недостаточности.

Марият Мухина
доктор медицинских наук, диетолог
– Сейчас в научном сообществе идет дискуссия по поводу статинов, диетологи придерживаются мнения, что спешное назначение статинов неоправданно. Я считаю, что статины надо применять, когда уже испробованы все методы диетотерапии, натуропатии, фитотерапии, иглоукалывания и т.д. Если они в течение шести месяцев не оказали эффекта, тогда настает черед статинов или других холестериноснижающих препаратов.
Холестерин может быть повышен даже у худых людей!
Помните, что высокий уровень «плохого» холестерина опасен тем, что не имеет симптомов. Отсутствие полноты, ожирения не говорит о том, что у вас нет холестерина в сосудах.
Поэтому если у ваших родителей были такого рода проблемы или вы ведете не самый здоровый образ жизни, то лучше сдать анализ на липидный профиль и убедиться, что все показатели в норме. Если нет, то своевременно принять меры.
Программа лечения Врачи Цены Отзывы
Содержание
- Общие сведения
- Почему и как развивается болезнь
- Клинические формы
- Симптомы псориатического артрита
- Первые признаки РеА
- Явные симптомы
- Опасные симптомы
- Чем опасен ПсА
- Степени псориатического артрита
- Возможные осложнения
- Что делать при обострении
- Возможные локализации воспалительного процесса
- Диагностика
- Лечение псориатического артрита
- Медикаментозная терапия
- Немедикаментозное лечение
- Народные средства
- Хирургическое лечение
- Подход к лечению в «Парамита»
- Общеклинические рекомендации
- Профилактика ПсА
- Частые вопросы по заболеванию
В последнее время во всем мире отмечается тенденция к раннему появлению суставных симптомов и быстрому прогрессирующему течению псориатического артрита с последующей инвалидизацией. Современная медицина может приостановить прогрессирование болезни, поэтому так важно вовремя обращаться за медицинской помощью. Клиника «Парамита» в Москве окажет помощь пациентам на любой стадии заболевания.
Общие сведения
Псориатический артрит (ПсА) или псориатическая артропатия – это хроническое системное заболевание костно-суставной системы, ассоциированное с псориазом, то есть, сопутствующее ему. Коды по международной классификации болезней 10-го пересмотра (МКБ-10) — L 40.5, M07.0 — M07.3.
По данным статистики заболеваемость ПсА составляет 3 – 8 на 100000 населения. Воспалительные процессы в суставах при псориазе чаще появляются у людей на фоне уже имеющихся кожных высыпаний (70% от всех заболевших). Но бывает и наоборот, когда псориатический артрит является единственным проявлением заболевания, что значительно осложняет своевременную диагностику. Таких больных около 15%, у стольких же заболевших имели место одновременно кожные и суставные симптомы.
Почему и как развивается болезнь
Причины развития псориаза полностью не установлены. Считается, что в развитии псориатического артрита основная роль отводится иммунной системе и наследственной предрасположенности. Установлено, что около 40% больных ПсА имеют близких родственников, страдающих псориазом.
Под действием каких-либо пусковых факторов-триггеров (нервного стресса, инфекции, переохлаждения, злоупотребления спиртным и др.) у генетически предрасположенных лиц происходит сбой в работе иммунной системы. В норме иммунные клетки вырабатывают информационные молекулы – цитокины, регулирующие воспалительные реакции. Сбой в работе иммунитета приводит тому, что нормальное соотношение цитокинов, поддерживающих и подавляющих воспаление, нарушается, развивается цитокиновый шторм, и воспаление приобретает неконтролируемый характер.
Генетическая предрасположенность проявляется в наличии в организме определенных антигенов. Так, при наличии антигена В38 псориатический артрит быстро прогрессирует с развитием деструктивного процесса, разрушающего суставную поверхность. Наличие антигенов В17 и Cw6 говорит о возможном вовлечении в процесс небольшого количества суставов, а антигена В57 — множественного поражения.
Патогенез заболевания связан с выработкой к антигенам антител. Комплексы антиген-антитело откладываются в синовиальной оболочке, вызывая воспалительный процесс, который длительное время поддерживается при помощи цитокинового шторма. Продолжительно протекающий псориатический артрит разрушает хрящевую ткань, вызывает разрежение костной ткани (остеопороз) и ее разрастание с развитием деформации сустава, его неподвижности (анкилоза) и утратой функции.
Клинические формы псориатического артрита
Выделяют следующие варианты ПсА:
- Дистальный. В патологический процесс вовлекаются конечные суставы пальцев. Встречается в 5% случаев.
- Асимметричное поражение одного или нескольких (не более четырех) крупных суставов, а также проксимальных (расположенных ближе к конечности) суставов пальцев. Встречается у двух третей пациентов.
- Симметричное поражение (ревматоидоподобная форма) встречается у пятой части пациентов.
- Остеолитический. Проявляется растворением (лизисом) костной суставной ткани с уменьшением длины и подвывихами пальцев. Появление остеолиза возможно при всех формах псориатического артрита.
- Спондилоартритический. Поражаются крестцово-подвздошные суставы и суставы позвоночника. Встречается в половине случаев. Сочетание с псориатическим артритом суставов конечностей развивается гораздо реже.
Симптомы псориатического артрита
Признаки псориатического артрита зависят от характера его течения.
Первые признаки
Псориатический артрит начинается в среднем через 6 лет после появления изменений на кожных покровах. Но в последние годы все чаще ПсА предшествует кожным высыпаниям.
Заболевание обычно начинается с появления лихорадки, недомогания, покраснения и отека дистальных межфаланговых суставчиков пальцев рук и ног с развитием редискообразной деформации кончиков пальцев. Поражение сразу нескольких межфаланговых суставчиков пальца с вовлечением в процесс мягких тканей носит название дактилита (воспаления пальца). Палец опухает, приобретает красновато-синюшный цвет и внешне напоминает сосиску. Все это сопровождается сильными болями.
Гораздо реже первые симптомы псориатического артрита появляются в одном-двух крупных суставах. Поражения асимметричные, чаще всего поражаются голеностопы, а затем воспаление поднимается как по лестнице с поражением колена. Характерна утренняя скованность движений, которая через некоторое время проходит. Реже происходит симметричное поражение крупных суставов, чаще всего, коленных – ревматоидоподобная форма.
При появлении первых симптомов псориатического артрита следует немедленно обращаться к врачу, чтобы как можно быстрее остановить прогрессирование заболевания.
Явные симптомы
К характерным признакам псориатического артрита относятся:
- дистальные поражения пальцев с одновременным поражением ногтей; развитие дактилитов с сосискообразными пальцами;
- асимметричное поражение 2 – 3 крупных суставов с формированием моно- и олигоартритов (поражений одного или нескольких суставов) и энтезитов (воспаления места прикрепления сухожилий); боли при псориатическом артрите усиливаются утром и уменьшаются после начала двигательной активности; особенно часто в патологический процесс вовлекаются суставы нижних конечностей (коленные, голеностопные); иногда воспаление распространяется на множественные сочленения;
- в процесс вовлекаются также суставы пояснично-крестцового отдела позвоночника и крестцово-подвздошные сочленения; это сопровождается болями и нарушениями движений: спина не разгибается;
- течение заболевания волнообразное: обострения чередуются с частичными (реже полными) ремиссиями; часто псориатический артрит обостряется на фоне прогрессирования кожных симптомов псориаза.
При появлении явных симптомов псориатического артрита еще не поздно обращаться за медицинской помощью: помочь пациенту можно в любом случае.
Опасные симптомы, рекомендации
К врачу нужно обращаться немедленно, если:
- воспаляется сразу множество суставов – признак генерализации процесса;
- появляются болевой синдром в пояснице — симптом псориатического артрита суставов позвоночника;
- появление суставных вывихов и подвывихов.
Эти симптомы псориатического артрита говорят о неблагоприятном течении заболевания и требуют немедленной медицинской помощи.
Чем опасен ПсА
Псориатический артрит протекает по-разному. Но даже незаметное течение может привести со временем к стойкой утрате трудоспособности. Чтобы выяснить степень опасности заболевания, нужно пройти обследование.
Степени псориатического артрита
В течении заболевания выделяют следующие степени активности:
- Незначительная. Проявляется небольшой болезненностью в пораженных суставах в период двигательной активности. Скованность движений утром после сна длится не более получаса или совсем отсутствует. Лихорадка отсутствует, лабораторные признаки воспалительного процесса минимальные: СОЭ не выше 20 мм/час.
- Средняя. Во время обострений появляется небольшая лихорадка, суставы могут слегка опухать, боли умеренные, появляются и в покое, и в движении. Скованность после сна держится до трех часов, проходит на фоне двигательной активности. Лабораторные показатели изменены значительно: СОЭ до 40 мм/час, повышенное количество лейкоцитов.
- Выраженная. Выраженная лихорадка во время обострения, суставы отекают, кожа над ними краснеет, боли очень сильные, постоянные. Скованность после сна держится больше трех часов. Лабораторные показатели сигнализируют о наличии тяжелой воспалительной реакции.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Возможные осложнения
Нелеченный псориатический артрит может прогрессировать и приводить к полной утрате суставной функции и инвалидности. Во время обострения в некоторых случаях возникают следующие осложнения:
- возникновение суставных подвывихов и вывихов;
- расплавление (лизис) дистальных концов костей пальцев кисти и стопы;
- генерализация процесса — тяжелое прогрессирующее течение с множественным поражением суставов;
- анкилоз — полная утрата суставной функции, нарушение подвижности конечности.
Что делать во время обострения псориатического артрита
При обострении, сопровождающемся высокой температурой, отеком, покраснением, суставными болями, необходимо выполнить следующие рекомендации:
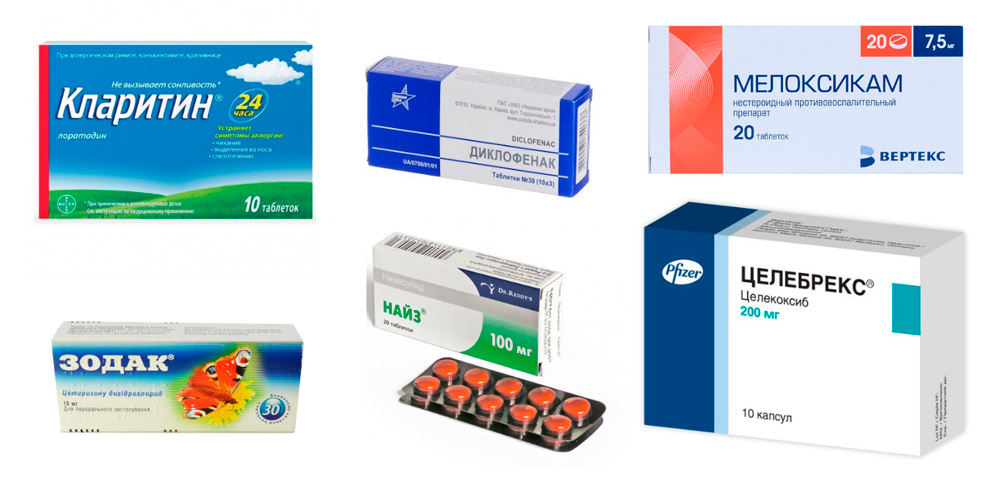
- принять внутрь таблетку лекарства из группы нестероидных противовоспалительных препаратов (НПВП) – Найз, Диклофенак, Мелоксикам, Целебрекс;
- наносить несколько раз в день на больные суставы гель или крем с этими же средствами;
- для уменьшения отека можно принять антигистаминное средство – Кларитин, Зодак и др.;
- вызвать врача на дом.
Возможные локализации воспалительного процесса
Псориатический артрит может поражать разные суставы:
- Артрит нижних конечностей – самая частая локализация. Поражаются суставы:
- тазобедренный – редкая локализация, проявляется болями и скованностью движений; отечность и покраснение не характерны;
- коленный – из крупных суставных сочленений поражается чаще всего; поражения часто асимметричны и появляются или сразу в одном колене, или развиваются после первичного псориатического артрита суставов стопы (признак лестницы);
- голеностопный – очень часто поражение начинается именно с него; выраженные воспаление и отек сопровождается сильными болями и нарушением движений;
- пятка – в области пятки при артрите голеностопа развивается энтезит – воспаление на внутреннем участке прикрепления к пяточной кости ахиллова сухожилия и подошвенного апоневроза; появляется небольшая припухлость и сильные боли в области пятки;
- межфаланговые суставчики – могут поражаться в первую очередь сразу несколько на одном или нескольких пальцах; развивается дактилит – воспаление пальца, и он приобретает вид сосиски; характерно также поражение конечных отделов пальцев и ногтей.
- Артрит верхних конечностей – встречается также часто. Поражаются суставы:
- плечевой – частая локализация; иногда это единственный пораженных сустав; отек, покраснение, болезненность и утренняя скованность зависят от степени активности патологического процесса;
- локтевой – чаще поражается после мелких суставчиков кисти (симптом лестницы);в области локтя часто развиваются энтезиты, усиливающие болезненность;
- мелкие суставчики кисти и пальцев – псориатический артрит суставов пальцев поражает сразу несколько их на одном пальце, и они приобретают вид сосисок; поражаются также дистальные концы пальцев и ногтевые пластины;.
- Пояснично-крестцовый артрит – поражаются суставы пояснично-крестцового отдела позвоночника. Появляются боли в пояснице и в области ягодиц, нарушается функция позвоночника – сгибание и разгибание сначала невозможно из-за боли, а затем из-за развития анкилоза.
- Крестцово-подвздошный артрит – развивается достаточно часто, имеет асимметричный характер, проявляется болями в одной стороне спины, отдающими в паховую область.
Все об артрите и его симптомах читайте тут.
Как установить правильный диагноз?
Диагностика псориатического артрита проводится по данным анамнеза (опроса пациента) и характерных признаков заболевания. Подтверждается диагноз лабораторными и инструментальными исследованиями:
- Лабораторные. Проводятся анализы крови – общеклинические, биохимические, генетические – выявляют признаки воспалительного процесса, наличие или отсутствие ревматоидного фактора (для исключения ревматоидного артрита), антигены, поддерживающие воспалительный процесс.
- Инструментальная диагностика:
- рентгенография — кистей, стоп, таза, пояснично-крестцового отдела позвоночника и всех остальных заинтересованных суставов;
- УЗИ – определение объема суставной жидкости и энтезитов;
- МРТ – для раннего выявления суставных изменений позвоночника и крестцово-подвздошных сочленениях.
Лечение псориатического артрита
После установление окончательного диагноза проводится лечение псориатического артрита. Оно должно быть комплексным и подбираться для каждого больного индивидуально. Цель лечения:
- подавление активности воспаления и прогрессирования заболевания;
- предупреждение разрушения суставных сочленений и утраты им своей функции.
Полностью вылечить псориатический артрит невозможно. Но современная медицина располагает возможностями контроля и управления этим заболеванием при условии проведения лечения по назначению и под контролем лечащего врача. Значительное увеличение продолжительности ремиссии вполне реально.
Применяются медикаментозные и немедикаментозные методы лечения псориатического артрита. При необходимости используют народные средства и хирургические методы.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Медикаментозная терапия
Комплексная лекарственная терапия псориатического артрита включает назначение следующих препаратов:
- Лекарства из группы НПВП – назначают во время обострения для подавления воспаления, отека, боли, а также как жаропонижающее средство. Диклофенкак, Ибупрфен, Нимесулид и другие средства назначают в виде таблеток для приема внутрь, внутримышечных инъекций, мазей и гелей для наружного применения.
- Глюкокортикоидные гормоны применяют при выраженных воспалении, отеке и болях, не снимающихся НПВП. Гормоны (Преднизолон, Дексаметазон, Бетаметазон и др.) принимают внутрь, вводят в виде внутримышечных и внутрисуставных инъекций.
- Базисные средства, подавляющие активность иммунной системы (иммунодепрессанты) – Метотрексат, Циклоспорин, Сульфасалазин, Лефлуномид назначают длительными курсами под лабораторным и рентгенологическим контролем.
- Генно-инженерные биологические препараты, в состав которых входят антитела, цитокины и другие биологически активные вещества, принимающие участие в иммунных реакциях и подавляющие активность провоспалительных цитокинов, — Ритуксимаб, Устекинумаб. Эффективная современная терапия ПсА.
Правильно назначенная медикаментозная терапия позволяет полностью контролировать течение заболевания.
Немедикаментозные методы лечения
В состав комплексной терапии входит также лечение псориатического артрита немедикаментозными методами:
- Режим. Во время обострения – максимально щадящий режим, при сильном обострении – постельный. Во время ремиссии рекомендовано постепенное повышение двигательной активности.
- Питание. Специальной диеты нет, но рекомендуется придерживаться принципов здорового питания с исключением жирных, жареных, острых, копченых блюд, сладостей, сдобы и алкоголя.
- Физиотерапевтические процедуры. Подбирают наиболее подходящие для состояния пациента процедуры: снимающие воспаление и боль, восстанавливающие суставную функцию, устраняющие последствия стресса и т.д.
- Лечебная гимнастика. Специально подобранные упражнения снимают утреннюю скованность, уменьшают болевые ощущения. Во время ремиссии рекомендовано постепенно увеличивать нагрузки.
- Рефлексотерапия. Сеансы иглоукалывания и другие восточные методики устраняют боли, воспаление, восстанавливают суставную функцию.
Народные средства
В лечении псориатического артрита часто используют народные средства. Целью такого назначения является снижение лекарственной нагрузки на организм больного. Опытный специалист назначает курсы приема растительных отваров и настоев, умело сочетая их с приемом лекарств.
Хирургическое лечение
При выраженном воспалительном процессе делают лечебную артроскопию с удалением части синовиальной оболочки – синовэктомию. Если произошла полная утрата функции сустава, проводится операция по его замене разрушенного сустава на искусственный.
Подход к лечению заболевания в нашей клинике
В клинике «Парамита проводится обязательное предварительное обследование пациента с последующим назначением индивидуально подобранного комплексного лечения артрита. Мощное локальное воздействие на пораженные суставы при помощи современных европейских методик мы совмещаем с общей мягкой регуляцией работы всех органов и систем организма, в том числе работы суставов, с помощью восточных методик. Такой подход не дает сбоев, мы можем помочь любому пациенту!
Общие клинические рекомендации
Всем пациентам, страдающим ПсА рекомендовано:
- во время обострения четко выполнять все назначения врача и не заниматься самолечением;
- во время ремиссии проводить курсы противорецидивного лечения; регулярно выполнять комплексы лечебной гимнастики; полезно раз а год проводить санаторно-курортное лечение в санаториях Железноводска, Пятигорска, Кисловодска, Мацесты и др.;
- своевременно пролечивать все имеющиеся сопутствующие заболевания и очаги инфекции, избегать стрессов и тяжелых физических нагрузок;
- правильно своевременно питаться, избавиться от лишнего веса;
- избавиться от вредных привычек: курения и злоупотребления алкоголем.
Профилактика ПсА
Особенно важна профилактика лицам, страдающим псориазом, а также имеющим родственников с этим заболеванием. Так как пусковыми факторами часто являются стрессы, тяжелые нагрузки и инфекции, необходимо максимально оградить себя от их воздействия. Положительный эффект оказывают закаливание, занятия спортом и правильное питание.
Частые вопросы по заболеванию
Можно ли получить инвалидность?
Какой врач лечит?
Какие прогнозы обычно дают врачи?
Все зависит от клинической формы заболевания и скорости его прогрессирования. Но в любом случае болезнь можно взять под контроль.
Псориатический артрит – это не приговор, его можно и нужно лечить на любой стадии заболевания. Вполне реально на долгое время (иногда до конца жизни) избавить пациента от обострений, болей в суставах и прогрессирующего снижения их функции. Врачи клиники «Парамита» имеют большой опыт лечения этого заболевания, обращайтесь!
Литература:
- Кунгуров Н. В. и соавт. Генетические факторы этиологии и патогенеза псориаза // Вестник дерматологии и венерологии. 2011. № 1. С. 23–27.
- Юсупова Л. А., Филатова М. А. Современное состояние проблемы псориатического артрита // Практическая медицина. 2013. № 3. С. 24–28.
- Коротаева Т. В. Стандарты терапии псориатического артрита // Научно-практическая ревматология. 2009. № 3. С. 29–38.
- Haroon M., Gallagher P., FitzGerald O. Diagnostic delay of more than 6 months contributes to poor radiographic and functional outcome in psoriatic arthritis. Ann Rheum Dis. 2015;74(6):1045–1050. DOI: 10.1136/annrheumdis-2013-204858.
Оценка читателей
О том, что у меня диабет, я узнал случайно, когда проходил диспансерное обследование на работе. У меня не было никаких жалоб, я ощущал себя совершенно здоровым. В анализе крови выявлено повышение сахара крови – 6.8 ммоль/л. Меня направили к эндокринологу. Доктор сказала, что это выше нормы (норма меньше 6.1 ммоль/л) и нужно провести дополнительное обследование: тест с сахарной нагрузкой. Мне измерили сахар натощак (он снова был выше нормы – 6.9 ммоль/л) и дали выпить стакан очень сладкой жидкости – глюкозы. При измерении сахара крови через 2 часа он был также выше нормы – 14.0 ммоль/л (должен быть не более 7.8 ммоль/л). Также я сдавал анализ крови на гликированный гемоглобин (показывыает «средний» уровень сахара за 3 месяца). Он был тоже высоким – 7 % (а допускается не более 6%).
И вот тогда я и услышал от доктора: «у Вас сахарный диабет 2 типа» Для меня это было потрясением. Да, я слышал раньше про диабет, но это может быть у кого-то другого, но только не у меня. На тот момент мне было 55 лет, я занимал руководящую должность, много работал, хорошо себя чувствовал и никогда ничем серьезным не болел. Да и вообще, если честно, не ходил к врачам. Сначала я воспринял диагноз как приговор, ведь диабет нельзя вылечить. Я вспомнил все, что слышал про осложнения – что что-то страшное происходит с почками и глазами, появляются язвы на ногах и ноги ампутируют, что человек, болеющий сахарным диабетом, будет обязательно инвалидом. Но я не мог этого допустить! У меня есть семья, дети, скоро родится внучка! Я тогда задал своему эндокринологу только один вопрос: «что же мне делать?» И доктор мне ответила: «мы с Вами будем учиться управлять болезнью. Если держать диабет под контролем, осложнений можно избежать» И на листке бумаги нарисовала вот такую схему:
Мы начали с обучения: нельзя управлять тем, чего не знаешь.
Я выбрал форму индивидуальных занятий (есть также групповые занятия – школы «диабета»). Мы занимались в течение 5 дней по 1 часу. И даже этого мне показалось мало, дополнительно дома я читал выданную мне доктором литературу. На занятиях я узнал о том, что такое диабет, почему он возникает, какие процессы происходят в организме. Информация была в виде презентаций, все предельно доступно и даже интересно. Затем, я научился измерять сахар крови с помощью глюкометра (это совсем не сложно, и не больно), вести дневник самоконтроля. Самое главное, что я действительно понял, зачем это нужно, в первую очередь мне самому. Ведь я не знал, что у меня повышен сахар, потому что ничего не чувствовал. Доктор рассказала, что мне повезло, что диабет был выявлен на ранней стадии, когда сахар крови был еще не очень высоким. А вот сухость во рту, жажда, частое мочеиспускание, снижение веса – появляются, когда сахар крови значительно повышен. Самое опасное в этом то, что человек не знает о своей болезни, не получает лечения, а разрушения в организме происходят и риск развития осложнений тем выше, чем позднее установлен диагноз. Поэтому так важно регулярно обследоваться: если Вы старше 45 лет, сахар крови необходимо проверять каждые 3 года. Но даже если Вы моложе 45 лет, но у Вас есть избыточный вес, низкая физическая активность, у кого-то из родственников был сахарный диабет, у Вас были «пограничные» повышения уровня сахара крови, гипертония, повышенный уровень холестерина – также необходимо регулярно сдавать кровь на сахар.
Во время занятий я узнал одно очень важное понятие: «целевой уровень сахара крови» Он для всех разный, зависит от возраста и наличия других заболеваний. Т.е при диабете нет смысла стремиться к норме, но нужно держаться в «своих рамках» сахара натощак, через 2 часа после еды и уровня гликированного гемоглобина. Для меня была выбрана цель: менее 7 ммоль/л, менее 9 ммоль/л и менее 7% соответственно. В этом случае, риск развития осложнений должен быть минимальным. Мне было рекомендовано измерять сахар крови 1 раз в день в разное время и один раз в неделю – несколько измерений, и все показатели записывать в дневник. Гликированный гемоглобин я сдаю каждые 3 месяца. Все это необходимо для оценки ситуации врачом и своевременного изменения лечения при необходимости.
Затем, у нас было занятие по изменению образа жизни, организации питания и важности физических нагрузок в управлении диабетом. Признаюсь, это, конечно, самое трудное из всего. Я всегда привык есть, что хочу, когда хочу и сколько хочу. Физическая активность: с 4 этажа на лифте, до машины два шага, на машине до работы, на работе в кресле по 8-10 часов, на машине домой, на лифте на 4 этаж, диван, телевизор, вот и вся активность. В итоге, к 40 годам я стал «в меру упитанный мужчина» со стандартным «пивным» животом. При расчете индекса массы тела, я услышал еще один неприятный вердикт: «ожирение 1 степени». Причем расположение жира именно на животе является самым опасным. И с этим надо было что то делать. На занятии я узнал, что еда, это не просто «еда вкусная и еда невкусная», а она состоит из компонентов, каждый из которых играет определенную роль. Самыми важными, для контроля диабета, являются углеводы, именно они повышают сахар крови. Есть углеводы, которые быстро его повышают – «простые»: сахар, мед, соки. Их нужно практически исключить (вместо сахара я стал использовать стевию – натуральный сахарозаменитель). Есть углеводы, которые медленно повышают сахар — «сложные»: хлеб, крупы, картофель. Их есть можно, но небольшими порциями. Также, под запретом оказались и продукты, содержащие много жира (жирное мясо, жирные сыры, майонез, масла, колбасы, фаст-фуд). Жир сахар не повышает, но увеличивает калорийность еды. Кроме того, при обследовании, у меня был обнаружен повышенный уровень холестерина, который и берется из животных жиров. Холестерин может откладываться внутри сосудов и закрывать их, что в итоге приводит к инфаркту, инсульту, поражению сосудов ног. При сахарном диабете атеросклероз особенно быстро развивается, поэтому уровень холестерина тоже должен быть «целевым» (ниже, чем у людей без диабета!).
Что же можно есть?
Ну конечно, это различные овощи, зелень, нежирное мясо, рыба и молочные продукты. И самое главное, это было уменьшение размеров порций. Ведь поджелудочная железа, которая вырабатывает инсулин для снижения сахара крови после еды, не может справиться с большим количеством углеводов. Поэтому, мне было рекомендовано, есть часто и небольшими порциями. Пришлось отказаться и от алкоголя, особенно от пива и всего, что к нему прилагается. Алкоголь, оказывается, содержит много калорий, плюс повышает аппетит.
Сначала, все это мне казалось невозможным, и я не смогу получать удовольствие от еды со всеми этими запретами. Однако это оказалось совсем не так. Мой доктор составила для меня индивидуальный рацион питания, учитывая мои предпочтения в еде (из разрешенных продуктов, разумеется) и я принес его домой жене. Супруга организовала техническую сторону питания, за что ей огромное спасибо. Из дома исчезли все запретные продукты, и сама она стала питаться также, чтобы у меня не было соблазна съесть что-то не то. И Вы знаете, правильное питание может быть вкусным и от него можно получать удовольствие! Все вредное, можно заменить на полезное. Даже алкоголь – вместо пива или крепких напитков я сейчас выбираю красное сухое вино, 1 бокал за ужином. Еще больше удовольствия я получил, когда встал на весы через 6 месяцев и увидел, что снизил вес на 5 кг! Конечно, это было достигнуто не только изменению питания. Мы купили абонемент в фитнес-клуб, и вместе начали ходить на занятия. Перед тем как приступить к упражнениям, мы прошли обследование у спортивного врача, для исключения заболеваний, при которых резкое повышение физической активности может привести к ухудшению. Занимались мы с тренером, по индивидуальной программе, ведь если нетренированный человек придет в зал и начнет делать упражнения самостоятельно, это не всегда эффективно и может быть даже опасно для здоровья. Кроме того, как объяснил мне доктор, занятия спортом могут привести к гипогликемии, особенно если человек принимает определенные сахароснижающие препараты. О том, как избежать гипогликемии (чрезмерного снижения сахара крови, очень опасного состояния), почему она возникает, и как с ней бороться мы также обсудили на занятиях.
В первое время трудно найти время, после работы устаешь, хочется пойти домой и отдохнуть, но цель есть цель. Ведь кроме снижения веса, физические упражнения занятия снижают сахар крови (об этом я тоже узнал на занятиях – мышцы используют сахар для работы, и чем больше движений, тем лучше сахар).
Сначала мы ходили только в выходной, 1 раз в неделю, потом появилось ходить чаще, и что самое удивительное, нашлось и время. Правильно говорят «было бы желание» А занятия действительно повышают настроение и снимают стресс после работы гораздо эффективнее, чем отдых дома перед телевизором. Кроме того, я отказался от лифта и дома и на работе, вроде бы мелочь, но тоже работа для мышц.
Итак, организовав свое питание и добавив в свою жизнь спорт, мне удалось снизить вес на 5 кг и пока удается удержать достигнутый результат.
А как же препараты для снижения сахара крови?
Да, почти стразу (после получения результатов анализов, что у меня все в порядке с печенью и почками) мне был выписан препарат – метформин, и я его принимаю по настоящее время, дважды в день, утром и вечером во время еды. Как объяснил мне мой доктор, этот препарат помогает клеткам моего организма лучше чувствовать свой инсулин и тем самым держать уровень сахара в пределах выбранной цели. Можно ли обойтись без препаратов? В некоторых случаях да, соблюдая только диету и ведя активный образ жизни. Но это бывает достаточно редко, чаще, метформин назначается сразу после постановки диагноза. У нас также было занятие, посвященное различным препаратам для снижения сахара крови. Их много, и действуют они все по-разному. Решать, какой препарат вам назначить, должен только ваш врач, исходя из ваших показателей сахара и гликированного гемоглобина. То, что помогло вашему соседу или сказали в телевизионной передаче, не всегда будет пользой для вас, и может нанести вред. Был у нас разговор и про инсулин. Да, инсулин используется при сахарном диабете 2 типа, но только в тех случаях, когда перестает помогать комбинация нескольких таблеток в максимальных дозах, т.е в ситуации, когда своя поджелудочная железа исчерпала свои резервы и не может больше вырабатывать инсулин. У каждого человека «резерв» индивидуальный, но все же, для того, чтобы не «напрягать» железу, необходимо соблюдать правила питания в первую очередь, ведь чем больше углеводов одновременно мы съедаем, тем больше необходимо инсулина, чтобы переправить сахар в клетки, и тем интенсивнее приходится работать поджелудочной железе. Есть еще некоторые случаи, когда необходим инсулин: например, если диагноз установлен при очень высоком уровне сахара, когда таблетки не помогут, и временно назначают инсулин. Также требуется временный перевод на инсулин при планировании операций под наркозом. Но даже если будет необходимо когда-нибудь перейти на инсулин, для того, чтобы держать диабет «под контролем» я к этому готов. Да, это будет новая задача, придется обучаться новому, испытывать небольшой дискомфорт от ежедневных уколов, подсчитывать количество углеводов и дозы инсулина, но это все не так важно, если это поможет избежать серьезных осложнений и потерю здоровья.
Рассказывала ли мене доктор на наших занятиях про осложнения сахарного диабета? Да, причем довольно подробно и открыто, не в туманных выражениях «что-то нехорошее с почками, глазами, сосудами», а конкретно, что происходит в организме в различных органах при постоянно повышенном уровне сахара. Особенно коварны в этом отношении почки – органы, где происходит очищение крови от шлаков. При их поражении нет никаких ощущений, чтобы заподозрить что-то неладное, вплоть до стадии, когда эти изменения необратимы и почки полностью перестают работать. В таких случаях людям необходимо очищение крови специальным аппаратом – проведение диализа в специальном учреждении по несколько раз в неделю. Как же можно узнать, что с почками что-то происходит? Необходимо регулярно сдавать кровь на креатинин, по уровню которого, врач сможет оценить эффективность очищения крови от шлаков почками. При отсутствии изменений, это проводится каждый год. Чем выше уровень креатинина, тем хуже работают почки. Также изменения можно увидеть в анализах мочи – в общем (обычном) анализе мочи не должно быть белка, а в специальном анализе на микроальбуминую – он не должен быть выше определенного уровня. Эти анализы я сдаю каждые 6 месяцев, и пока все в норме.
Чтобы почки не пострадали, необходимо иметь и нормальное артериальное давление (около 130/80 мм РТ ст). У меня, как выяснилось, артериальное давление было повышенным, и об этом я тоже не знал, т.к никогда его не измерял. Кардиолог подобрал мне препараты, снижающие давление. С тех пор, я принимаю их постоянно, и мое артериальное давление, такое как надо. На консультацию к кардиологу я прихожу 1 раз в год для оценки эффективности лечения, проведения ЭКГ, приношу дневник самоконтроля. За то время, что я наблюдался, мне также было сделано УЗИ сердца, УЗИ сосудов шеи – пока отклонений не выявлено.Еще одним органом, который может поражаться при сахарном диабете, являются глаза, а точнее сосуды сетчатки. Здесь тоже не будет никаких ощущений, и ориентироваться на то, как вы видите хорошо или плохо тоже не нужно. Эти изменения может увидеть только врач-офтальмолог, при осмотре глазного дна. А вот «ощутить» человек самостоятельно может только резкое ухудшение зрения, вплоть до абсолютной потери, которая происходит из-за отслойки сетчатки. Лечится это состояние лазерной коагуляцией сетчатки – «припаиванием» ее к глазу. Однако, при запущенных стадиях, это может оказаться невозможным, поэтому так важно, чтобы офтальмолог видел вас не реже 1 раза в год или чаще, если есть изменения, чтобы, вовремя назначить лечение и спасти зрение.
Самым страшным для меня осложнением представляется ампутации ног при развитии гангрены. Мой доктор рассказала, почему это может произойти. При постоянно повышенном уровне сахара медленно, но верно поражаются нервы ног. Сначала могут появиться неприятные ощущения, жжение, «мурашки» в стопах, на которые человек часто не обращает внимание. Со временем, чувствительность снижается и может исчезнуть совсем. Человек может наступить на гвоздь, встать на горячую поверхность, натереть мозоль и ничего при этом не чувствовать и долго ходить с раной, пока не увидит ее. А заживление ран при сахарном диабете, значительно снижено, и даже небольшая ранка, потертость может перейти в язву. Всего этого можно избежать, если выполнять несложные правила ухода за стопами, и кончено поддерживать целевой уровень сахара крови. Кроме самостоятельного наблюдения за ногами, необходимо, чтобы доктор (эндокринолог или невролог) не реже 1 раза в год проводил оценку чувствительности специальными инструментами. Для улучшения состояния нервов, иногда назначаются капельницы с витаминами и антиоксидантами.
Кроме пораженных нервов, в развитии язв стоп, немаловажную роль играет атеросклероз сосудов (отложение холестериновых бляшек), приводящий к уменьшению тока крови к ногам. Иногда, просвет сосуда может закрыться полностью, и это приведет к гангрене, при которой единственным выходом становится ампутация. Вовремя выявить этот процесс можно при проведении УЗИ артерий ног. В некоторых случаях, проводятся специальные операции на сосудах – расширение сосудов баллоном и установка в них стентов – сеток, препятствующих закрытию просвета вновь. Вовремя проведенная операция может спасти от ампутации. Для того, чтобы уменьшить риск развития атеросклероза (а этот же процесс – причина инсульта и инфаркта: также происходит закупорка сосудов, но только питающих мозг и сердце), необходимо поддерживать «целевой» уровень холестерина и его «хороших» и «плохих» фракций. Для этого, конечно, надо соблюдать диету, но мне не удалось добиться результата только на этом, и кардиолог подобрал мне препарат, контролирующий уровень холестерин. Я принимаю его регулярно, и сдаю анализ крови на липидный профиль каждые полгода.
Что сказать в заключение? Да, у меня есть сахарный диабет. Я живу с ним уже 5 лет. Но я держу его под контролем! Надеюсь, мой пример поможет тем, кто тоже столкнулся с этой проблемой. Самое главное, это не отчаиваться, не опускать руки, иначе не Вы, а диабет будет контролировать Вас, Вашу жизнь, и определять, каким будет Ваше будущее. И, конечно, не нужно оставаться один на один с болезнью, искать способы лечения в интернете, спрашивать у знакомых… Обратитесь за помощью к специалистам, знающим свое дело, и они вам обязательно помогут, научат держать диабет под контролем, как научили меня.