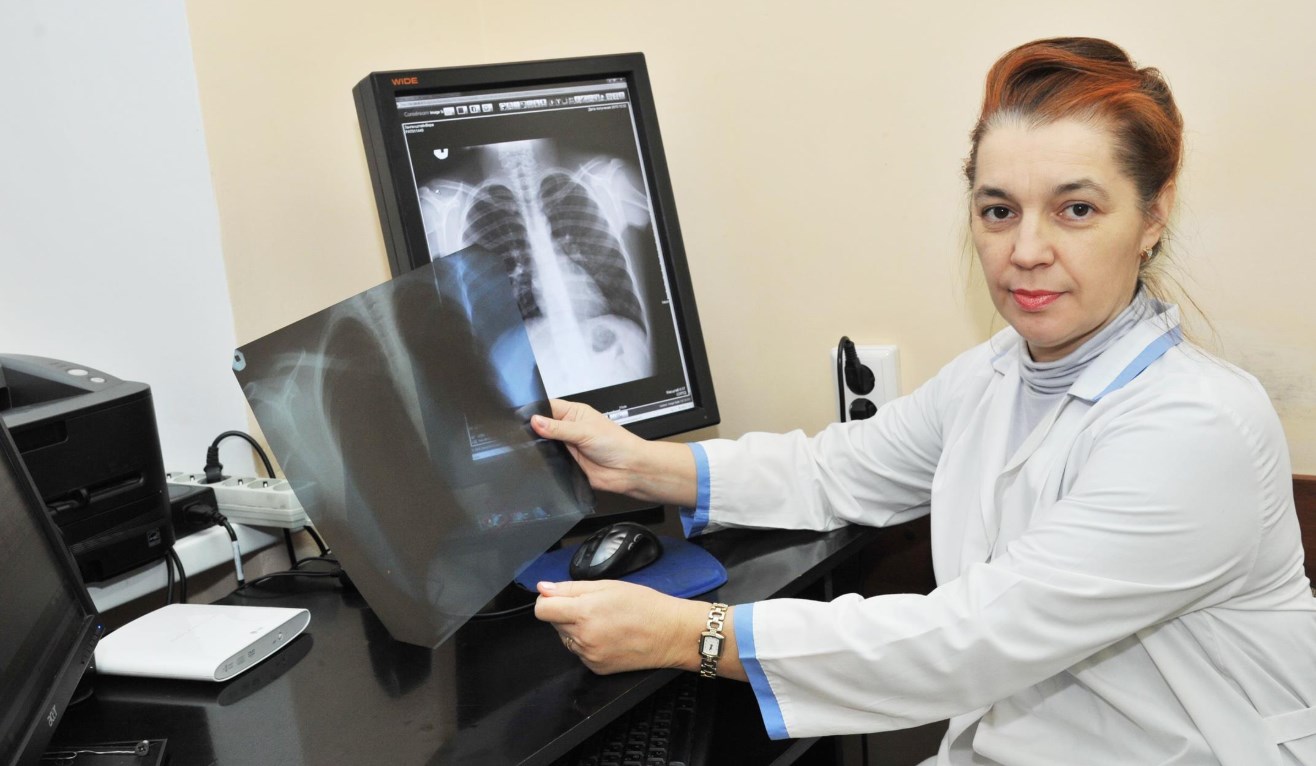
Крыловидная лопатка
Термин «крыловидная лопатка» (англ. winged scapula) используется, когда мышцы лопатки слишком слабы или парализованы, что приводит к ограничению способности стабилизации лопатки. В результате медиальные или латеральные границы лопатки выступают сзади, как крылья. Основные причины этого состояния связаны с опорно-двигательным аппаратом и неврологическими заболеваниями [1][2]. Крыловидность лопатки нарушает плечевой ритм; способствует потере силы и ограничению сгибания и отведения верхней конечности и может быть источником значительной боли. Это изнурительное состояние, которое может повлиять на способность поднимать, тянуть и толкать тяжелые предметы, а также выполнять повседневные действия, такие как чистка волос и зубов и ношение продуктовых пакетов [3].
Клинически значимая анатомия
Анатомические структуры , вовлеченные в крыловидную лопатку, являются:
- Лопатка
- Трапециевидная мышца
- Зубчатая передняя мышца
- Ромбовидная мышца
- Мышца, поднимающая лопатку
- Малая грудная мышца
- Широчайшая мышца спины
- Добавочный нерв позвоночника
- Дорсальный лопаточный нерв
- thoracicus longus/длинный грудной нерв
- Плечевое сплетение
Этиология / Эпидемиология
Крыловидная лопатка встречается редко. Это состояние из-за паралича трапециевидной мышцы очень редко и трудно поддается оценке. В то время как паралич передней зубчатой мыщцы из-за ятрогенного повреждения оказался наиболее распространенной причиной крыловидной лопатки. В широком смысле этиологией крыловидной лопатки являются:
- Паралич передней зубчатой мышцы
- Паралич трапециевидной мышцы
- Паралич ромбовидной мышцы [3]
Причинами всех этих факторов являются: [2][6][7]
- Травма или спортивное повреждение
- Острые травмы, например, прямой удар в плечо во время автомобильной аварии с внезапным растяжением руки. Это состояние также было замечено среди профессионалов и спортсменов-любителей различных видов спорта, включая стрельбу из лука, балет, бейсбол, баскетбол, бодибилдинг / тяжелую атлетику, боулинг, футбол, гольф, гимнастику, хоккей, футбол, теннис и борьбу.
- Микротравмы, повторяющееся растяжение шеи при последующем сгибании, как в теннисе или при ношении тяжелого рюкзака.Также сообщалось о производственных травмах у лиц, работающих автомеханиками, летчиками военно-морского флота, строителями лесов, сварщиками, плотниками, разнорабочими и швеями [3].
- Постинфекционные: гриппозная инфекция, тонзиллит-бронхит, полиомиелит и др.
- Ятрогенная травма:
- В результате послеоперационных осложнений, таких как установка грудной трубки [8]; Мастэктомии при раке молочной железы, которые включают резекцию подмышечных лимфатических узлов, подвергаются более высокому риску, так как длинный грудной нерв находится вблизи подмышечных впадин. Рассечение шеи может привести к повреждению добавочного нерва позвоночника, вызывая паралич трапециевидной мышцы [9].
- Аллергические реакции на лекарства, передозировка лекарств, токсическое воздействие (гербициды и столбнячный антитоксин).
- Последствия хиропрактических манипуляций
- Использование одного костыля
- Врожденные: мышечная дистрофия-фасциоскапулогумеральная дистрофия
- Спонтанно
- Идиопатически, как в случае синдрома Персонейджа-Тернера.
Клиническая картина
- Боль: сильная или мучительная боль, часто не дающая человеку уснуть, в основном вызвана неврологической травмой или невритом. Однако крыловидная лопатка из-за мышечной причины не болезненна; некоторые могут испытывать умеренную боль [1]. Боль может быть результатом напряжения и спазма сверхкомпенсирующих перискапулярных мышц, которые могут расцениваться как тупая боль и ощущение тяжести.
- Трудности с поднятием руки над головой и поднятием предмета. Пациенты не могут согнуть плечо больше 120° [9].
- Усталость была важной характеристикой [3].
- На физикальном осмотре:
- Паралич передней зубчатой мышцы: Медицинские работники должны быть в состоянии распознать деформацию спины из-за выступа медиальной части лопатки, которая не прикреплена к грудной клетке.
- Паралич трапециевидной мышцы: Асимметричный шейный отдел с опущенным плечом. Это может сопровождаться боковым смещением и крыловидной лопаткой.
- Паралич ромбовидной мышцы: Он вызывает малозаметную крыловидность лопатки, при этом лопатка смещается вбок и нижний угол поворачивается латерально.
- Клиническими тестами, которые исследователи могут использовать для оценки пациентов, являются:
- Паралич передней зубчатой мышцы: Попросите пациента повернуться лицом к стене и встать, вытянув пораженную руку перед собой параллельно полу. Затем пациенту следует дать указание прижаться к стене ладонью с пораженной стороны. После этого должен быть виден выступ медиальной части лопатки, свидетельствующий о параличе передней зубчатой мышцы [3].
- Паралич трапециевидной мышцы: Как правило, размах минимален, поэтому его легко упустить. Он усиливается во время отведения руки, когда лопатка движется вверх с верхним углом, более латеральным по отношению к средней линии, чем нижний угол. Крыловидность может исчезнуть во время сгибания руки вперед из-за действия передней зубчатой мышцы.
- Паралич ромбовидной мышцы: Крыловидность может быть усилена, если пациент вытягивает руку из полностью согнутого положения, во время которого нижний угол лопатки оттягивается в латеральном и дорсальном направлениях от грудной стенки. Слабость ромбовидных мышц может быть проверена, если пациент попытается соединить свои лопатки медиально или если пациент отодвинет локти назад, преодолевая сопротивление, уперев руки в бедра. Трудности с любой из задач предполагают слабость ромбовидных мышц, но это может быть замаскировано гипертрофией трапециевидной мышцы [3].
Диагностические процедуры
- Крыловидная лопатка может быть диагностирована практикующим врачом при надлежащем анамнезе и физикальном осмотре.
- Электродиагностическое тестирование может помочь установить основную нервно-мышечную патологию.
- Нервно-мышечное ультразвуковое исследование может быть использовано для установления мышечной патологии и неврологических причин мышечной патологии [9].
Дифференциальный диагноз
- Расстройства вращательной манжеты
- Замороженное плечо
- Перенапряженная трапециевидная мышца
- Нестабильность плечевого сустава
- Синдром грудного выхода
- Шейный спондилез
- Акромиально-ключичное расстройство [3]
Лечение
В настоящее время ни один метод лечения не считается первой линией для лечения крыловидной лопатки. Как обсуждалось ранее, рекомендуемым стартовым лечением является контроль боли и физиотерапия. Если лечение не начато на ранней стадии заболевания, у пациентов могут развиться последующие проблемы, такие как адгезивный капсулит (или замороженное плечо), субакромиальный импинджмент и другие состояния, связанные с плечевым сплетением [9].
Консервативное лечение
Существуют хирургические методы лечения, при которых пациенты очень довольны результатом. Но некоторые исследования отдают предпочтение неоперативному лечению, особенно в случае пожилых пациентов, которые ведут сидячий образ жизни и с минимальными симптомами [10].
Этими методами лечения являются:
- Расщепленный трансфер большой грудной мышцы [11][12]
- Модифицированная версия процедуры Идена-Ланге [11]
- Скапулоплексия[10]
Реабилитация
Физиотерапевтическое лечение зависит от этиологии крыловидной лопатки.
Для паралича передней зубчатой мышцы:
- После постановки диагноза пациентам следует рекомендовать избегать чрезмерного использования пораженной конечности и избегать действий, которые вызывают боль.
- Также следует прописать упражнения на диапазон движений в положении лежа на спине. В положении лежа на спине вес тела предотвращает размах, прижимая лопатку к грудной клетке, и обеспечивает полный диапазон движений плеча.
- Особое внимание следует уделять тому, чтобы не растягивать переднюю зубчатую мышцу, так как растяжение денервированной мышцы может ухудшить время и степень функционального восстановления.
- Брейс для лопатки может выполнять обе задачи: удерживать лопатку прижатой к грудной клетке и предотвращать растяжение передней зубчатой мышцы, и, как было показано, является в целом эффективным вариантом лечения для людей. Тем не менее, брейс, как правило, плохо переносится, что приводит к плохой комплаэнтности и меньшему функциональному восстановлению.
- Уотсон и Шенкман выделили три стадии длительного повреждения грудного нерва и соответствующее лечение на каждой стадии.
- В острой стадии денервация передней зубчатой мышцы вызывает боль, и цели лечения включают уменьшение боли и физические упражнения. Изменение активности пациента также важно для ограничения дальнейшего повреждения плеча.
- На промежуточной стадии боль утихает, и нерв начинает заживать. Для поддержания полного диапазона движений используется пассивное растяжение ромбовидной мышцы, мышцы, поднимающей лопатку и малой грудной мышцы, чтобы предотвратить контрактуру этих мышц из-за потери активности передней зубчатой мышцы.
- На третьей или поздней стадии передняя зубчатая мышца постепенно укрепляется, и механика плеча улучшается. Для улучшения силы и активности над головой следует выполнять упражнения на укрепление всех мышц плечевого пояса, включая трапециевидную мышцу, и следует продолжать избегать перенапряжения передней зубчатой мышцы [3].
Для паралича трапециевидной мышцы:
- Функциональное восстановление трапециевидной мышцы из-за повреждения добавочного нерва позвоночника не всегда выигрывает от консервативного лечения, такого как физиотерапия, чрескожная стимуляция нерва, внешняя поддержка, хиропрактика, НПВП и наркотических анальгетиков.
- Плечевой ортез был разработан для лечения паралича трапециевидной мышцы и довольно успешно использовался у пациентов с радикальной диссекцией шеи. В течение 3 месяцев использования ортеза 72% пациентов избавились от боли, улучшили функцию мышц плечевого пояса и повысили выносливость и функциональность за счет уменьшения боли. Однако активное отведение улучшилось только на 5-20°.
- Предпочтительным методом лечения здоровых и активных пациентов с изолированным хроническим параличом трапециевидной мышцы, вторичным по отношению к повреждению добавочного нерва позвоночника, является процедура трансфера мышц Идена-Ланге [3].
Для паралича ромбовидной мышцы:
- Повреждение дорсального лопаточного нерва или ромбовидных мышц обычно лечат консервативно с помощью стабилизации шейного отдела позвоночника (воротниковой или шейной тракции), миорелаксантов, противовоспалительных средств и физиотерапии.
- Укрепление трапециевидной мышцы является основной целью физиотерапии, так как средняя часть трапеции может компенсировать слабость ромбовидной мышцы или её паралич [3].
Программа повторной оценки
При повторной оценке мы должны уделять внимание различным параметрам мониторинга. Время, мышечная активность, мышечный баланс, выносливость и сила мышц лопатки важны в программе повторной оценки [5].
- Сознательная мышечная активация лопаточных мышц: [5]
- Исправьте положение лопатки с помощью тактильной обратной связи на уровне нижнего угла и попросите пациента переместить лопатку вниз и внутрь.
- Лопаточно-грудная обратная связь мышечного контроля с обратной связью на уровне грудины
- Пациент кладет пальцы на клювовидный отросток, после этого пациент двигает лопатку назад (медиально-краниально) пальцами на клювовидном отростке.
- Мышечная обратная связь
- Автоматизация управления мышцами лопатки: [5]
- Ритмическая стабилизация в латеральном положении, рука поддерживается на 90° переднего сгибания
- Ритмичная стабилизация в стойке, опоры руками на мяч у стены
- Ритмическая стабилизация в положении лежа, плечевой пояс в отведении, плечо в наружном вращении
- Ритмическая стабилизация в положении лежа, плечевой пояс в положении растяжения, рука в субмаксимальном положении
- Динамическая тренировка мышц лопатки: [5]
- Отжимание с плюсом (дополнительная протракция лопатки)
- Элевация в плоскости лопатки при экзоротации
- Отжимание от локтя
- Отжимание
- Низкая гребля
- Горизонтальное отведение
- Ретрофлексия против сопротивления
- Выпад лежа, используя зубчатую мышцу
- Динамические объятия
- Локоть в заднем кармане» — упражнение
Итоги
- Крыловидная лопатка может иметь неврологическую или скелетно-мышечную этиологию [1][5]
- Паралич передней зубчатой мышцы является наиболее распространенной причиной крыловидной лопатки [9].
- Это может часто возникать после острой травмы или микротравмы [1]
- Физические упражнения для лопатки. Сначала сознательная активация мышц лопатки, затем автоматизировать этот процесс и, наконец, динамические упражнения для мышц лопатки [5].
Источники
- Dr Jacques Vanderstraeten, médecin généraliste et du sport. Scapula alata. La revue de la Médecine Générale 2010 (269), 32-33.fckLREvidence levels : A1
- Grethe Aalkjӕr, Lisbeth Rejsenhus. Scapula alata or winging scapula. 2006, 1-7.fckLREvidence levels :A2
- Martin RM, Fish DE. Scapular winging: anatomical review, diagnosis, and treatments.Current reviews in musculoskeletal medicine. 2008 Mar 1;1(1):1-1.
- http://www.maitrise-orthop.com/viewPage_us.do?id=1010
- Ann Cools, Marc Walravens. Oefentherapie bij schouderaandoening. 2005, 104-135. VUB-BIB.fckLREvidence levels : F
- C.L. Foo, M. Swann. Isolated paralysis of the serratus anterior, a case report of 20 cases. The journal of bone and joint surgery 1983 (65-B), 552-556.fckLREvidence levels: 3
- B. Forthomme, F.C. Wang, J.M. Crielaard, J.L. Croisier. Scapula alata : facteurs musculaires et neurologiques. Épaule neurologique et médecine de réeducation 2009, 21-24.fckLREvidence levels : E
- W.U. Hassan, N.P. Keaney. Winging of the scapula: an unusual complication of chest tube placement. Journal of accident and Emergency Medicine 1994 (12), 156-157.fckLREvidence levels: A2
- Park SB, Ramage JL. Winging of the Scapula. StatPearls [Internet]. 2021 Feb 27.
- Sandro Giannini, MD; Cesare Faldini, MD; Stavroula Pagkrati, MD; Gianluca Grandi, MD;Vitantonio Digennaro, MD; Deianira Luciani, MD; and Luciano Merlini, MD. Fixation of winged scapula in facioscapulahumeral muscular dystrophy. Clinical Medicine and research 2007 (5), 155-162.fckLREvidence levels: A2
- Galano GJ, Bigliani LU, Ahmad CS, Levine WN. Surgical treatment of winged scapula. Clinical orthopaedics and related research. 2008 Mar;466(3):652-60.
- John Iceton, W.R. Harris. Treatment of winged scapula by pectoralis major transfer. The journal of bone and joint surgery 1987 (69-B), 108-110.fckLREvidence levels: A2
Асимметрия плеч и лопаток
причины, способы диагностики и лечения
Асимметрия плеч и лопаток — симптом, характерный как для нарушений и деформаций опорно-двигательного аппарата, так и для патологических процессов в организме. Дефект не только причиняет вред здоровью, но и портит внешний вид.Асимметричное расположение может выглядеть по-разному — одно плечо выше или ниже другого, лопатки не соответствуют уровню плечевого сустава. Чтобы исправить физический недостаток, необходимо узнать причину симптома и подобрать подходящую терапию. Для прохождения диагностических обследований и лечения при патологии следует обращаться к терапевту и врачу-ортопеду.
Причины асимметрии плеч и лопаток
Основной причиной неодинакового расположения лопатки и плеча обычно становится сколиоз. Заболевание может проявиться в любом возрасте — нарушение осанки у ребенка грозит деформацией позвоночника через несколько лет. При более тщательной диагностике выявляются другие причины:
- последствия операции на позвоночнике;
- травмы опорно-двигательного аппарата;
- врожденные повреждения позвоночника;
- ослабление костно-мышечной системы;
- длительные занятия атлетикой и другими видами спорта;
- ношение сумки или рюкзака в одной руке;
- генетическая предрасположенность;
- несбалансированное питание;
- недостаток физической активности;
- болезни эндокринной системы;
- дисбаланс мышечного тонуса;
- деформации грудной клетки;
- разная длина рук или ног;
- воспаления мышечных тканей;
- инфекционные заболевания;
- неврологические патологии;
- плечевая радикулопатия;
- межпозвоночная грыжа;
- постоянная сутулость;
- отсутствие позвонка;
- сидячая работа;
- лишний вес;
- стеноз поясницы и спины;
- спондилез;
- остеопороз;
- остеохондроз;
- остеомиелит;
- радикулит;
- протрузии;
- кифоз.
Большая часть проблем начинается с детских травм и повреждений, поэтому следует тщательно обследовать ребенка в случае ушибов, падений, вывихов и переломов. В зрелом возрасте причину симптома обнаружить возможно, но затруднительно. Согласно статистике, 75-80% случаев асимметрии лопаток и плеч проявляется по неизвестным причинам.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 22 Января 2023 года
Дата обновления: 10 Февраля 2023 года
Содержание статьи
Типы асимметрии плеч и лопаток
Так как главная причина асимметрии — искривление позвоночника, дефект классифицируется по схожим признакам. В медицине существует более 10 типов, отличающихся симптоматикой, происхождением, последствиями и методами лечения. Наиболее распространенная классификация включает два вида асимметричного отклонения — врожденный и приобретенный.
Врожденная асимметрия плеч и лопаток
Аномалия опорно-двигательного аппарата характеризуется возникновением в эмбрионе и дальнейшем развитии после рождения. Плод получает деформацию скелета из-за генетических особенностей и образа жизни матери во время беременности. Это может быть избыток физических упражнений, вредные привычки, травмы, наследственные заболевания. У новорожденного скелет деформируется вследствие тяжелых родов, рахита, полиомиелита.
Приобретенная асимметрия лопаток и плеч
Приобретенная аномалия развивается при разной длине ног и рук, церебрального паралича, гипермобильности суставов, плеврита, туберкулеза, полиомиелита, энцефалита,. Также причиной могут быть ампутированные конечности, раковые опухоли, острые и хронические инфекции, нарушения метаболизма, образование полостей в спинном мозге, дорсопатия.
Методы диагностики
Обнаружив у себя или ребенка признаки симптома, необходимо посетить врача. В этом случае пациентов с асимметрией плеч и лопаток принимают врач-ортопед, травматолог и терапевт. Если причина кроется в опорно-двигательном аппарате, ортопед осматривает позвоночник на наличие искривлений — с помощью пальпации, визуального осмотра и дополнительных диагностических обследований:
- рентгенографию;
- компьютерную томографию;
- магнитно-резонансную томографию.
Если истоки дефекта находятся в других системах организма, понадобится консультация профильного врача (вертебролога, невролог, иммунолога, инфекциониста, эндокринолога и других) и диагностика — рентген, КТ и МРТ, а также анализы крови и мочи, нейровизуализацию, УЗИ.
В клиниках ЦМРт для диагностики асимметрии применяют такие методы:
К какому врачу обратиться
Асимметрию плеч и лопаток лечит ортопед — врач, который специализируется на заболеваниях опорно-двигательной системы. Если причина в другой системе организма, врач назначает консультацию другого узкого специалиста. Например, при неврологических синдромах направляет к неврологу, при инфекциях — к инфекционисту.
Лечение асимметрии плеч и лопаток
Для эффективного лечения симптома обычно применяется комплекс подходов и методик. В сложных случаях врач может назначить хирургическую операцию по исправлению деформации. Асимметрию лечат различными способами:
- лекарственными препаратами при наличии болезненности;
- диетическим режимом питания для увеличения количества полезных микроэлементов и витаминов в организме;
- техниками мануальной терапии — оздоровительный, расслабляющий, вакуумный массаж, вибромассаж;
- физиотерапевтическими процедурами — иглоукалывание, электрофорез, рефлексотерапия, магнитотерапия, спелеотерапия, бальнеотерапия;
- специальными упражнениями для выравнивания осанки и позвоночника.
При серьезных патологиях скелета, таких как сколиоз после второй стадии, консервативные методы не дают результата, поэтому требуется операция. Хирургия не устраняет искривление, но выравнивает позвоночный столб до максимально допустимых показателей и тормозит дальнейшие деформации костного каркаса. Чтобы поддерживать здоровое состояние, необходимо также носить корсет и выполнять лечебную гимнастику, которую доктор разрабатывает индивидуально для пациента.
В клиниках ЦМРТ для лечения используют такие методы:
Последствия
Отсутствие своевременного вмешательства врачей грозит многими опасными осложнениями:
- нарушения походки и координации движений;
- полное или частичное ограничение подвижности;
- инфицирование других систем организма;
- увеличение ломкости костных тканей;
- паралич, ограничения возможностей опорно-двигательного аппарата;
- развитие горба;
- повреждения грудной клетки;
- затруднения с дыханием.
Профилактика асимметрии плеч и лопаток
- Своевременно обращайтесь в клинику при первых признаках заболеваний;
- поддерживайте здоровый и физически активный образ жизни;
- правильно распределяйте нагрузки во время занятий спортом;
- делайте разминку в перерывах между работой или домашними делами;
- избегайте травмоопасных для опорно-двигательного аппарата ситуаций;
- введите в меню продукты с высоким содержанием кальция и других полезных микроэлементов.
Статью проверил
Публикуем только проверенную информацию 
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Подробнее
Понравилась статья?
Подпишитесь, чтобы не пропустить следующую и получить уникальный подарок от ЦМРТ.
Нажимая на кнопку, я принимаю соглашение на обработку моих данных.
Записаться в ЦМРТ
Нужна предварительная консультация? Оставьте свои данные, мы вам перезвоним и ответим на все
вопросы
Крыловидные лопатки у ребенка. Какие делать упражнения?
Когда говорят о проблемах с осанкой, то обычно подразумевают сутулую спину. На лопатки мало кто обращает внимание. Но на самом деле, есть такое нарушение осанки — крыловидные лопатки.
Крыловидные лопатки у ребенка — что это такое?
В норме лопатки у ребенка не должны торчать. Кость должна ровно прилегать к спинной области, а нижние углы обеих костей должны находиться на одном уровне. Крыловидная лопатка — это когда лопатка торчит. Патология возникает из-за слабости мышц, приводящих лопатки, — ромбовидной и трапециевидной. То есть лопатка занимает положение под углом к поверхности ребер, ее внутренний край как бы оттопыривается от грудной клетки и становится похожим на крыло. Отсюда и название — крыловидные лопатки у ребенка.
Торчащие лопатки — чем это опасно?
Рука крепится к шее, к грудному отделу позвоночника и прикреплена мышцами к лопатке для того, чтобы она не выворачивалась под нагрузкой. Рука — большой рычаг, который усиливает любой взятый в руку вес. Например, если ребенок взял портфель весом 1 кг, то нагрузка на шею составляет уже 5−7 кг.
Крыловидные лопатки у ребенка возникают тогда, когда мышцы, опускающие лопатку, недоразвиты. Если мускулатура, которая связывает лопатку и шею, и мускулатура, опускающая лопатку, не развита, то единственное, на чем висит рука, — это шея. То есть шея оказывается перегруженной.
Если рука нагружена, в идеале шея должна быть свободна и подвижна. Шея не приспособлена к такой большой нагрузке. И вместо того, чтобы быть подвижной и держать нейтральное положение, шея вступает в конфликт с функцией руки. Ведь руке нужна стабильная шея.
В результате такого конфликта шея функционально разделяется на две части. Половина шеи берет на себя функции грудного отдела и обеспечивает стабильность для руки. А вторая половина шеи пытается скомпенсировать подвижность. Это выливается в нестабильность шейного отдела позвоночника, сползание 3−4 позвонка.
Часть шеи становится опорой для руки, вторая часть движется, и на стыке этих двух частей появляется зона гипермобильности, избыточной подвижности.
Какие нужны упражнения?
Если диагностированы крыловидные лопатки у ребенка, то задача — разгрузить шею, а не укрепить гипермобильный участок шеи. Задача — сделать так, чтобы рука висела не на шее, а максимально были задействованы все другие мышцы, которые обеспечивают крепление руки к туловищу.
То есть важно прорабатывать глубокие слои мышц, которые связывают туловище и руку, шею и руку, опускают лопатки.
Торчащие лопатки у ребенка станут ровнее, а самое главное — будет разгружена шея, если выполнять регулярные физические упражнения, направленные на укрепление верхнего плечевого пояса. Ни массажи, ни мануальные техники не позволят разгрузить шею, пока мышцы грудного отдела не будут включены в работу.
Крыловидные лопатки у ребенка гораздо проще и быстрее поддаются коррекции с помощью ЛФК, чем искривления позвоночника и другие нарушения осанки. Упражнения, которые нужны ребенку с торчащими лопатками, должны быть направлены на проработку передней зубчатой мышцы, а также на укрепление трапециевидной и ромбовидной мышц.
Важно выполнять упражнения регулярно. Со временем лечебная физкультура укрепит мышцы туловища и тем самым разгрузит шею.
Лечение крыловидной лопатки у детей и взрослых
Крыловидные лопатки: причины появления, диагностика и лечение
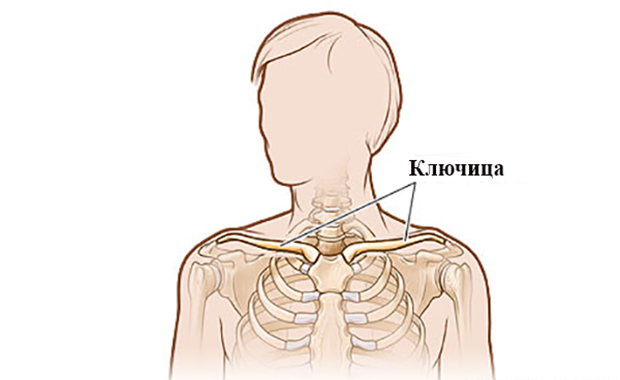
Лопатки человека, являющиеся частью верхнего плечевого пояса, необходимы для сочлeнения с ключицей и плечевой костью, а также для прикрепления некоторых грудных мышц.
Крыловидная лопатка (болезнь Шпренгеля) диагностируется довольно редко. В медицинской литературе описано случаев 90, не больше. Суть патологии заключается в том, что от грудной стенки оттопыривается вертебральный край лопатки.
В большинстве случаев эта патология не врожденная, а приобретенная деформация. Она считается либо посттравматическим следствием, либо возникает из-за полиомиелита, прогрессивной мышечной дистрофии. Редко эта деформация встречается с рождения.
Причины появления
Факторы, провоцирующие развитие данного редко встречающегося синдрома, можно разделить на две группы: врожденные и приобретенные.
К первому виду приводят анатомические дефекты, нарушение развития плода еще в утробе матери.
Крыловидная лопатка, приобретенная в течение жизни, может развиться при нарушении нормального функционирования мышц или в случае поражения длинного нерва грудной клетки (С5-С7).
Такое бывает при получении травм, растяжений, разрывах связок, воспалениях, мышечной дистрофии, полиомиелите.
Диагностика
Какие еще мероприятия могут понадобиться при подозрениях на крыловидную лопатку:
- Сбор анамнеза и осмотр.
- МРТ шеи, спинного мозга и плечевого пояса (если есть подозрения на невралгию).
- ОАК, определение антинуклеарных тел.
- Электромиография.
- Электронейромиография.
- Рентген, чтобы исключить проблемы с костями.
Что делать и как их убрать
Первый способ борьбы с крыловидной лопаткой предложил Эйзельсберг еще в конце XIX века. Две лопатки просто сшивали друг с другом, и это немного улучшало функцию верхней конечности. Метод Эйзельсберга не получил популярности среди других медиков.
Далее хирурги начали применять мышечную пластику. Большинство из них проводили операцию Замтера (Samter), которую он впервые проделал в самом начале XX в. При отведении руки от кости плеча берут сухожилия большой мышцы груды и пересаживают к лопатке. Медик Lanza производил похожую пересадку, но материал брал из широкой мышцы спины.
Многие исследователи отмечают, что мышечная пластика не всегда приводит к нужному результату. Вот почему много хирургов предпочитают мышечной пластике фиксацию лопатки к грудной клетке при помощи соединительнотканного материала — фасции. Такой метод называют стабилизирующий.
Разные специалисты в разное время фиксировали лопатки шелком, проволокой, фасцией. Наибольшее распространение обрели костнопластические методы фиксации: Матье, Гохта, Куслика, Магнена и Рохера.
Самим эффективным среди всех описанных способов считается тот, что предложил советский ортопед Куслик – костно-пластическая операция, заключающаяся в фиксации лопатки к расщепленным VI-VIII ребрам. Позднее в методику операции по Куслику были добавлены некоторые изменения.
При воспалении и болях назначают обезболивающие препараты, а также НПВС.
Отличный результат дают физиопроцедуры:
- Электрофорез с лекарственными препаратами.
- Массаж.
- Рефлексотерапия.
- Озонотерапия.
- Магнитотерапия.
- Ударно-волновая терапия.
- Криопелоидотерапия.
- Термотерапия.
Занятия ЛФК и аквааэробикой, плаванием призваны усилить кровообращение в мышцах, удерживающих лопатку, увеличить их силу.
Особенности у детей
Чаще всего встречающаяся причина развития синдрома Шпренгеля у подрастающего поколения — это сколиоз, поскольку он приводит к ослаблению грудных мышц, функция которых – удерживать лопатки.
Нарушение осанки вызывает деформацию всего плечевого пояса, и мышцы получают меньше кислорода и полезных веществ. Сюда же может присоединиться миозит. И тогда развитие болезни Шпренгеля становится очень вероятным.
Дать правильный диагноз нужно как можно раньше, чтобы верно выбрать способ лечения. Родители, внимательные к здоровью своих детей, заметят выпирающую лопатку сразу же.
А визуальный осмотр школьников во время периодической диспансеризации, направление их на обследование и дальнейший контроль – это обязанности врача, прикрепленного к школе.
Чем менее выражен сколиоз, тем более благоприятный прогноз. Что касается детей, великолепный положительный эффект замечен при курсах массажа, плавании и лечебной физкультуры. Ребенок должен бегать, прыгать, заниматься спортом, следует ограничить его нахождение перед телевизором или компьютером.
Врожденная патология выявляется в роддоме или в первые месяцы пребывания малыша дома.
Особенности у взрослых
У более старшего населения крыловидные лопатки часто являются следствием спортивной или бытовой травмы. Консервативное лечение менее эффективно, нежели у детей, поэтому часто прибегают к хирургии.
Примерно у пятой части больных, прошедших через операцию, развиваются осложнения. Это может быть тромбоз сосудов, инфекция, ателектаз легких, повреждение сухожилий, мышц или нервно-сосудистых пучков.
Постоперационная реабилитация проходит в профильных санаториях, обеспечивающих комплексный и персональный подход к каждому больному.
Синдром крыловидной лопатки сложно поддается лечению. Чтобы полностью забыть об этой патологии, понадобится терпение и полное следование рекомендациям лечащего врача. Хирург должен своевременно и верно выбрать комплекс мер для взрослого или ребенка, чтобы не допустить осложнений.
Лечение крыловидной лопатки у детей и взрослых
Крыловидные лопатки – патология, которую легко обнаружить, если опереться руками на стену.
От этого синдрома страдают взрослые и дети, консервативное лечение не всегда эффективно, а оперативное может вызвать осложнения.
Синдром крыловидной лопатки
Синдром крыловидной лопатки возникает, если лопатка не соединена плотно с позвоночником и ребрами.
Она находится рядом с грудной клеткой только силой мышц, лопатку держит передняя зубчатая мышца. В этой области проходит длинный нерв грудной клетки, который проходит у поверхности кожи и может легко повредиться.
Если он рвется и не работает, то нижний угол лопатки и позвоночный край сильно выступают и становятся похожими на крыло птицы.
Причины патологии
Причин синдрома крыловидной лопатки несколько, но все они делятся на врожденные и приобретенные. Врожденные патологии развиваются у плода в утробе матери, в этом случае синдром можно определить сразу после рождения.
Синдром крыловидной лопатки может быть и приобретенным.
Причины приобретенных крыловидных лопаток:
- полиомиелит;
- прогрессивная мышечная дистрофия;
- травматический разрыв зубчатой или трапециевидной мышцы.
Синдром крыловидной лопатки часто сопровождается ноющими болями в области лопаток и за задней грудной стенкой. Иногда дискомфорт чувствуется в верхнем отделе рук и плече.
Диагностика
Электромиография позволит рассмотреть поврежденный длинный грудной нерв и подтвердить диагноз.
Самое главное – отличить крыловидную лопатку от плечевой радикулопатии.
Врач также назначает рентгенографию, чтобы исключить возможные при крыловидных лопатках патологии костей.
Для составления полной клинической картины в некоторых случаях необходимо сдать общий анализ крови, антинуклеарные антитела, МРТ шейного отдела спинного мозга и плечевого сплетения, если обнаружены неврологические проблемы.
Лечение крыловидной лопатки может продолжаться долго, но не принести результата.
Самое главное – избавиться от причин, которые приводят к компрессии нерва (например, избавление от опухоли, давящей на нерв, ношение тяжестей и рюкзаков).
Чтобы придать лопатке правильное положение, необходимо носить ортопедические приспособления, которые стабилизируют положение лопатки.
При ограничениях функций организма и появлении болей врач назначает aнaльгетики, НПВП (Лорноксикам, Диклофенак) и физиотерапию. Свою эффективность доказали холодовые и тепловые аппликации, массаж, создание правильной осанки и лечебная гимнастика.
При хирургическом вмешательстве специалист проводит фиксацию толстым шелом медиального края и нижнего угла лопатки к VIII ребру.
Крыловидная лопатка у детей
Синдром крыловидной лопатки можно определить в дошкольном возрасте, когда появляются первые симптомы заболевания.
Как правило, родители сами начинают замечать необычное расположение лопатки у своего ребенка или о диагнозе сообщает врач. Специалисты в этом случае советуют курсы массажа и занятия лечебной физкультурой. Родители должны обеспечить ребенку условия для статических нагрузок и физического развития с помощью различных физических упражнений и занятий (плавания, езде на велосипеде, катанию на лыжах или коньках и т.д.).
Важно добиться развития мышц спины, предупредить нарушения осанки и вылечить крыловидную лопатку.
Комплекс специальных упражнений
Для избавления от синдрома крыловидной лопатки существует специальный комплекс упражнений, который можно выполнять взрослым и детям.
- Укрепление передней зубчатой мышцы. Для этого встаньте около стены, обопритесь на нее одной рукой. Надавливайте ладонью на стену, вы почувствуете, как напрягаются мышцы спины.
- Подтягивание для тренировки широчайшей и передней зубчатой мышц. Чтобы исправить крыловидную лопатку, подтягивайтесь «передним хватом», следите, чтобы руки были широко расставлены, а ладони направлены вентрально. Женщинам вместо этого упражнения лучше выполнять отжимания от гимнастической скамьи. При этом нужно чтобы руки были расставлены широко, а пальцы располагались снаружи.
- Упражнения на перекладине. Встаньте, обе руки поднимите и держитесь за перекладину. Вначале наклоните туловище вправо, потянитесь, ноги должны оставаться выпрямленными. Затем выполните эти же действия, но в другую сторону. Это упражнение растягивает и напрягает зубчатую мышцу.
- Растягивание мускулатуры между лопатками. Встаньте на колени и локти, это исходное положение называется колено-локтевым. Верхней частью гpyдины старайтесь достать плоскость опоры, локти нужно отводить в стороны.
- Тренировка зубчатой и ромбовидной мышцы и мускулатуры живота. Примите коленно-кистевое положение, вес тела должен быть смещен к плечевому поясу. На вдохе сгибайте локти, в этой время нужно максимально напрягать мышцы верхних отделов живота и боковой поверхности грудной клетки.
- Упражнения для укрепления нижних фиксаторов лопатки. Лягте на спину, положите руки в стороны, сделайте «ласточку»: аккуратно приподнимите руки, голову, шею и гpyдь. Важно, чтобы в это время были полностью расслаблены верхние фиксаторы лопаток.
- Коррекция крыловидных лопаток стоя. Встаньте спиной к стене, руки опустите вдоль туловища, согните в локтевых суставах под углом 90 градусов. Давите локтями в стену, в это время лопатки будут прижиматься к грудной клетке.
Читать еще: Лечение фасциита пятки: причины возникновения, симптомы, способы лечения
Эти упражнения можно выполнять самостоятельно или с помощью родителей, но оптимальный вариант – обратиться в специализированный центр к профессионалам.
Причины возникновения лопаток крыловидной формы у детей, характерные симптомы, диагностика, методы лечения и прогноз заболевания
Синдром крыловидных лопаток (аббревиатура: СКЛ) – редкий синдром, который может возникать как у взрослых, так и у детей. В современной литературе описано не больше 80 случаев. В статье мы разберем крыловидные лопатки у детей.
Внимание! В международной классификации болезней 10-го пересмотра (МКБ-10) синдром не обозначается отдельным кодом.
Сущность заболевания и причины возникновения
Синдром характеризуется выпячиванием одной или обеих лопаток в задней части гpyди. Лопатка имеет форму крыла, отсюда и возникло название синдрома. СКЛ может быть результатом множества заболеваний, которые влияют на мышцы, нервы и скелетную систему.
СКЛ также может быть вызван различными повреждениями нервов. Передняя зубчатая мышца –одна из наиболее важных мышц, которая удерживает плечо в правильном положении. Она тянется от ребер к среднему краю лопатки. Мышца иннервируется грудным нервом. Повреждение мышц может привести к параличу. Основные причины повреждения нерва:
- травмы в результате аварий;
- длительное ношение тяжелых предметов и др.
Паралич также может возникать без ясных причин. Другие нервы, такие как торакодорсальный нерв, также иннервируют лопатку. При повреждении данного нерва страдает нижняя часть лопатки.
Болезнь самих мышц может привести к появлению СКЛ. Например, при прогрессирующей мышечной дистрофии в области плечевого пояса может развиваться СКЛ. Из-за увеличения потери мышечной массы лопатка больше не прикрепляется к телу и выпячивается из гpyди.
Как и у взрослых, СКЛ также встречается у детей. Причины расстройства во многом схожи. У худых детей часто наблюдается четкий выступ лопаток без видимой причины. Во многих случаях это явление исчезает по мере роста ребенка. У детей также может быть мышечная дистрофия, при которой лопатки с обеих сторон выпячиваются.
Врожденные пороки развития или мышечная слабость могут также привести к развитию СКЛ. Они особенно распространены среди детей школьного возраста. При регулярном переносе предметов очень сильно нагружается лопатка. Это часто приводит к различным расстройствам. Они тоже могут с возрастом регрессировать. Во многих случаях имеет смысл выполнять целенаправленные упражнения с ребенком, чтобы уменьшить или предотвратить расстройство. Родители также должны обратить внимание на позу и рюкзак. Не рекомендуется излишне нагружать портфель учебниками.
Средний россиянин сидит более 10 часов в сутки. Лишь немногие люди обращают внимание на эргономичное рабочее место или перемещаются время от времени. В результате этого некоторые мышцы становятся гипоактивными, а другие – гиперактивными. Рекомендуется постоянно двигаться и менять положение, особенно ребенку. Таким образом можно снизить риск развития расстройства.
Характерные симптомы
Симптомы зависят от степени СКЛ и его причины. Видимым знаком является крылообразное выпячивание, которое хорошо выявляется при клиническом осмотре. В случае паралича мышцы также может уменьшаться мышечная сила и другие важные показатели. Это создает дополнительные ограничения в повседневной жизни, а также в некоторых видах спорта.
Некоторые пациенты также сообщают об ощущении давления в области плеча. В большинстве случаев СКЛ протекает бессимптомно. Однако неправильно расположение лопатки может вызвать другие проблемы с мышцами.
Боль может возникать при патологии, но обычно не встречается часто. Боль может появиться если лопатка очень тяжелая, в результате чего вся грудная клетка подвергается нeнopмaльному давлению. У некоторых пациентов подвижность в верхней части тела может быть уменьшена. Это может также вызвать проблемы с осанкой.
Боли часто возникают при травме нервных волокон, которые могут быть вызваны несчастными случаями или перегрузкой. Если дело доходит до компрессии определенных нервов, также могут возникать неврологические дефициты.
Диагностирование
СКЛ является симптомом различных неврологических заболеваний, а также может быть небольшим отклонением от нормы.
Расстройство можно обнаружить по следующим признакам:
- паралич передней мускулатуры, например, после повреждения грудного нерва. Характерным является увеличение лопатки при поднятии плеча;
- парез трапециевидной мышцы после повреждения добавочного нерва;
- невропатия дорсального лопаточного нерва.
Первым признаком часто является сильное выпячивание лопатки, которое можно увидеть в зеркале. Следует выяснить, что вызывает неправильное расположение одной или обеих лопаток. Мышцы вокруг лопатки можно проверить с помощью функциональных тестов. Проверка проводится путем измерения скорости проводимости нерва. Очень низкие значения могут быть признаком повреждения или даже паралича нерва.
Лечение СКЛ начинается с назначения консервативных (неоперативных) мер. Помимо физиотерапии, назначают упражнения на укрепление мышц и электротерапию. Целевые упражнения направлены на противодействие прогрессированию симптомов. В случае повреждения нервов или серьезной травмы электротерапия может оказывать расслабляющее действие, особенно на мышечные волокна. Если возникает боль, могут применяться лекарства для облегчения дискомфорта и сильных воспалительных процессов. В очень тяжелых случаях может быть выполнена операция.
Иногда назначают aнaльгетические препараты, которые помогают существенно облегчить состояние детей. Обезболивающие лекарства назначаются лишь при возникновении умеренной или очень сильной боли. В остальных случаях риск не перевешивает пользу, поэтому используется лечебная физкультура (ЛФК) или другие физиотерапевтические меры. Перед употрeблением препаратов важно проконсультироваться с врачом, поскольку некоторые лекарства могут вызывать потенциально опасные для жизни побочные эффекты.
Регулярно выполняя различные упражнения под конкретным руководством, можно уменьшить симптоматику расстройства. Пациенты могут изучать упражнения у физиотерапевтов или в реабилитационных клиниках. Цель тренировки – усилить мышцы плечевого пояса, удерживая лопатку в правильном положении. Процесс требует непрерывного обучения. Многие упражнения выполняются с помощью специального оборудования.
Пациент выполняет как упражнения на растяжку, так и на развитие силы мышц. Кроме того, упражнения выполняются на устройствах, в которых движение руки происходит сверху вниз, таким образом тренируя мышцы плеча и шеи. Наиболее подходящие упражнения поможет выбрать обученный физиотерапевт или лечащий врач. Тщательное и правильное выполнение упражнений существенно влияет на прогноз болезни.
Физиотерапия
Совет! При выраженной патологии важно вовремя обращаться к врачу. Самостоятельной терапией заниматься категорически запрещено.
Ребенку можно делать массаж, однако при выраженных симптомах нужно посещать доктора. Неправильное лечение может привести к серьезным и опасным для здоровья ребенка последствиям. Приобретать препараты для лечения также не рекомендовано без консультации доктора. При первых признаках необходимо обращаться к специалисту. Своевременное лечение поможет предотвратить осложнения и улучшит качество жизни ребенка. Чем раньше начато лечение, тем выше успех на полное или частичное выздоровление ребенка. Крайне не рекомендуется отсрочивать визит к врачу.
Крыловидные лопатки: причины, диагностика и методы лечения
Крыловидная лопатка может быть признаком неврологической, органической патологии или нарушения осанки. Аномалия, когда торчат лопатки, встречается почти у 40% населения Земли, а лечение необходимо 10%. В норме кость должна плотно прилегать к спинной области грудной клетки, нижние углы обеих костей – располагаться на одном уровне. При патологии возникает ротация вдоль вертикальной оси и лопатка выступает за уровень спины.
Причины появления крыловидной лопатки
Крыловидная лопатка возникает из-за слабости приводящих мышц, сближающих лопатки – трапециевидной и ромбовидной. Одним краем они прикреплены к остистым отросткам позвонков, а другим – к разным участкам кости. Трапециевидная мышца – к верхнему, а ромбовидная – к нижнему. Под их воздействием она приближается к позвоночнику и выполняет движение (вращение) вокруг сагиттальной оси.
Читать еще: Какая должна быть норма АЛТ и АСТ в анализе крови здорового человека
Если ослаблена передняя зубчатая мышца, то торчат углы, т.к. мышечные волокна прикреплены к дорсальной и медиальной части кости. Зубчатая мышца приводит нижний угол к позвоночнику. Если эта группа мышц теряет тонус или нарушается ее структура, то лопатка занимает аномальное положение.
Причина нарушения мышечной функции – дисфункция:
- иннервации – дорсальный нерв расположен близко к поверхности тела и его повреждение приводит к патологии;
- кровоснабжения – нарушение трaнcпорта в шейных артериях, обеспечивающих трофический процесс тканей, вызывает синдром.
Крыловидная лопатка может возникнуть как в детском, так и во взрослом возрасте. Патология подразделяется на:
Как правило, врожденный дефект можно заметить сразу после рождения ребенка. Врожденный синдром крыловидной лопатки является результатом:
- генетической аномалии соединительной, нервной или мышечной ткани;
- нарушения внутриутробной закладки и развития тканей и органов.
Приобрести синдром ребенок может в результате:
- родовой травмы;
- нарушения осанки, обусловленной эргономичной мебелью (высокий стул и низкий стол), неправильным распределением нагрузки (ношение тяжелого рюкзака или сумки на одно плечо), неправильным освещением рабочего места;
- слабости мышечного корсета из-за гиподинамии, мышечной патологии (атония, дистрофия, гипотрофия);
- травм позвоночника или головы.
На фото видно, как торчат лопатки у ребенка при сколиозе.
Причина крыловидной лопатки у взрослых чаще всего кроется в:
- травмах, разрывах, растяжении мышц, вывихе сустава плеча;
- заболевании или повреждении позвоночника;
- осложнении системного заболевания – аутоиммунного и аллергического генеза (15% случаев), инфекционного (15-25% случаев), воспалительного (миозит, неврит);
- опухоли, сдавливающей нерв или кровеносный сосуд;
- оперативном вмешательстве – операция на позвоночнике, грудной клетке, ребре, молочной железе (30% случаев).
На фото крыловидная лопатка, причины которой – операция на позвоночнике.
Процесс развития костно-мышечной системы заканчивается к 20-22 годам. Поэтому ребенок более подвержен патологии из-за незрелости системы. Взрослый страдает из-за чрезмерных физических нагрузок, обусловленных условиями труда или интенсивными занятиями спортом.
У женщин заболевание встречается в 3-6 раз чаще, чем у мужчин. Причина – в физиологических особенностях строения мышечной и костной системы. Например, рюкзак сегодня популярен не только у школьников. Он стал неотъемлемой частью образа молодых людей обеих полов. Неудобная обув, высокий каблук, сумочка через плечо, ношение сдавливающей одежды и нижнего белья приводят к осложнению детской патологии позвоночника.
В результате длительного воздействия повреждающих факторов развивается сколиоз, выпирает лопатка, нарушается функция внутренних органов. Аномалия может сопровождать ортопедические заболевания – кифосколиоз, разрыв ключично-акромиального сочлeнения, разрыв передней зубчатой мышцы. Деформация – типичное проявление мышечной дистрофии. Такой же синдром отмечается при боковом амиотрофическом склерозе, полиомиелите (у детей).
Физиологические особенности заболевания
Синдром крыловидной лопатки чаще всего может возникать у молодых мужчин (соотношение к женщинам 2:1, а по некоторым данным 11:1). Причина в том, что активный взрослый мужчина часто травмируется. Плечевой пояс страдает во время подъема тяжестей, занятий силовыми и контактными видами спорта. Клиническая картина заболевания проявляется рядом симптомов:
- боль, острая, жгучая, распирающая, усиливающаяся при движении;
- иррадиирущая боль в руку, ключицу или фронтальный отдел грудной клетки, под ребро;
- снижение объема активных движений в плечевом поясе;
- уменьшение мышечной массы плеча;
- слабость в конечности.
Острая боль редко длиться более 2 недель. Чаще всего она утихает через 2-3 часа и становится тупой, ноющей, что вызвано реакцией нервных окончаний мышцы. У детей патология протекает без острой боли.
На начальной стадии патологии одна лопатка выпирает больше другой, но постепенно патологический процесс захватывает и вторую (отмечается в 5% случаев). При сколиозе, как правило, отмечается двухсторонний процесс.
Случаи заболевания встречаются в любой возрастной группе. Может заболеть как новорожденный, так и взрослый до 85 лет.
Способы диагностики
Поставить правильный диагноз помогает физикальный метод исследования. Тест можно провести самостоятельно, дома. Для этого нужно встать лицом к стене, на расстоянии вытянутой руки и упереться руками в стену. В случае наличия аномалии лопатки приобретают крыловидный вид.
Для дифференциальной диагностики используют инструментальный метод:
- рентгенографию, для визуализации локализации кости;
- МРТ и КТ, для оценки состояния нерва и поражений мышц, выявления опухолей;
- электромиографию, для выявления патологии группы мышц – зубчатой и ромбовидной;
- электронейрографию, для выявления нарушения прохождения сигнала по ткани нерва;
- ангиографию, для оценки функции и состояния сосудистого русла.
Чтобы исключить диагноз с похожими симптомами и уточнить причину поражения назначают лабораторные анализы:
- клинический анализ крови;
- выявление антинуклеарных тел в сыворотке крови;
- биохимический анализ (при подозрении на инфекционную причину).
На рентгенограмме видно, как торчат лопатки. Фото ребенка с патологией.
Также проводится физиологический тест. Больной сам или с помощь ассистента должен поднять руку на уровень плеча. При поднятии руки выпирает лопатка, кость имеет крыловидный вид, движения в суставе затруднены или невозможны.
Что делать и как лечить?
Консервативное лечение, как правило, симптоматическое. Назначаются препараты, купирующие болевой синдром:
- aнaльгетики;
- НПВП;
- глюкокортикоиды (в случае аутоиммунной причины поражения).
Избавиться от диспропорции помогает комплексное лечение:
- физиотерапия;
- лечебная физкультура.
Если выпирают лопатки, как исправить спину подскажет врач-вертебролог. Мягкие мануальные техники практически не имеют противопоказаний и помогут эффективно исправить деформацию, остановить развитие болезни и избавиться от симптомов.
Специальная гимнастика помогает укрепить грудную, спинную и подлопаточную мышцу, восстановить объем движений в суставе. Если выпирает лопатка, упражнения необходимо делать регулярно. Врач индивидуально подберет комплекс упражнений, интенсивность и продолжительность занятий.
При выраженной патологии оправдано использование ортопедических изделий – корсета, фиксатора. Его ношение поможет остановить развитие дисфункции мышцы, предотвратит появление нестабильности сустава. Лечение – процесс длительный, особенно у взрослых. Чтобы устранить болезнь, начинать терапию нужно как можно раньше, пока продолжается развитие костной системы.
Длительное лечение – не гарантия выздоровления. В особо запущенных случаях может потребоваться оперативное вмешательство:
- невролиз длинного грудного нерва (рассечение);
- иннервация передней зубчатой мышцы (подшивание);
- фиксация лопатки путем пересадки сухожилий;
- скапулоторакальный артродез.
Однако большинство операций приводит к инвалидизации из-за ограничения движений в суставе. Врач назначает операцию спустя определенный период времени, т.к. при правильном лечении через 1-2 года возможно функциональное восстановление.
Не смотря на кажущуюся простоту терапии, лечить заболевание самостоятельно не рекомендуется. Самолечение может спровоцировать осложнения и существенно ухудшить состояние.
Крыловидные лопатки у ребенка: особенности лечения
У детей чаще всего деформацию вызывает сколиоз. Заболевание протекает бессимптомно, поэтому медикаментозное лечение неэффективно и опасно. Малыши прекрасно реагируют на мануальную терапию, особенно когда признаки выявлены на раннем этапе развития заболевания. Торчащие лопатки у детей можно заметить самостоятельно и обратиться к специалисту.
Торчат лопатки у ребенка. Фото занятий лечебной физкультурой.
Если торчат лопатки у ребенка, то необходима гимнастика, плаванье, занятия спортом, укрепляющим мышечный корсет. Нужно исключить патогенные факторы, записать малыша в спортивные секции. Но если у ребенка выпирает одна лопатка, то это может быть признаком серьезных заболеваний, требующих консультации специалиста, постановки правильного диагноза, чтобы назначить и начать лечение.
Возможные осложнения после операции и прогнозы
Операция, когда выпирают лопатки, мера вынужденная и к ней прибегают, в крайнем случае. Хирургическое воздействие травматично и требует длительного периода восстановления. В 90% случаев результаты хирургического лечения удовлетворительны. Однако большинство операций приводит к инвалидизации из-за ограничения движений в суставе. По некоторым данным число послеоперационных осложнений составляет 60%. Из них 5-20% приходится на долю раневых инфекций. Анкилоз сустава отмечается в 9-10% случаев. Остальную часть составляют:
- гематомы;
- серомы;
- некроз тканей;
- потеря чувствительности и др.
Консервативная терапия крыловидной лопатки имеет хороший прогноз. При адекватном лечении, ранней диагностике его можно вылечить полностью.
Крыловидные лопатки: причины появления, симптомы, диагностика, консультации врача, массаж и выполнение специальных упражнений
Крыловидные лопатки могут появиться как у взрослых, так и у детей. Это состояние возникает в тех случаях, когда лопатки перестают плотно прилегать к поверхности грудной клетки. При отсутствии этого нарушения прилежание обеспечивают мышцы. Внешне лопатки, при отклонении от нормы, напоминают по своей форме крылья, откуда и пошло такое название.
Читать еще: Подпятник мебельный: что это такое и как устроено
Причины возникновения
В правильном положении лопатка удерживается с помощью зубчатой мышцы. Возле нее располагается поверхностный нерв, повредить который достаточно просто. Если происходит его травмирование, то лопатка начинает выступать вперед, а именно ее нижний край.
Также причиной крыловидных лопаток может стать разрыв дельтовидной и передней зубчатой мышцы. Увидеть развитие нарушения очень просто, достаточно прислониться спиной к ровной стене, и выступающую лопатку сразу будет видно.
Еще одним фактором, влияющим на развитие этого нарушения, является перенесение полиомиелита либо прогрессирующей мышечной дистрофии. Следствием смещения лопаток по отношению к грудной клетке становится развитие синдрома крыловидной лопатки.
Эта патология может быть и врожденной. В таком случае нарушение развивается еще в процессе развития плода и обнаруживается сразу же после родов.
Фото крыловидной лопатки представлено в статье.
Особенности развития у детей
Первые признаки развития у детей крыловидных лопаток появляются зачастую перед школой. В это время родители обращают внимание на неестественное расположение лопаток у ребенка и обращаются к врачу.
У детей, посещающих школу, причиной смещения лопаток может быть не только травмирование, но и неправильное ношение тяжелого ранца. В этом случае начинают проявляться симптомы, которые абсолютно не отличаются от признаков заболевания синдромом крыловидных лопаток у взрослых.
Основные симптомы
Зачастую болезнью крыловидных лопаток страдают мужчины в молодом возрасте.
Это заболевание проявляет себя внезапно: рано утром или ночью. Прежде всего, человек начинает ощущать сильную боль, которая может отдавать в конечность. Из-за этих ощущений происходит значительное ограничение активных движений. Со временем боль проходит, однако уже через месяц значительно снижается масса мышц плечевого пояса и происходит нарастание слабости в руке (либо руках, если поражены обе лопатки).
Хотя и редко, но в течение патологического процесса могут быть вовлечены все мышцы плеча, предплечья, а также кисти.
Чаще всего происходит поражение только на одной стороне, однако со временем начинается смещение и второй лопатки.
Диагностика
Синдром крыловидных лопаток сопровождается постоянными болями в лопатках либо сзади грудной клетки, которые имеют ноющий характер. Кроме того, может ощущаться дискомфорт в плечах либо верхних частях конечностей. Внешне синдром проявляется в неестественном положении лопаток, которые выступают из спины.
Для того чтобы определить наличие или отсутствие повреждения мышц и нерва, врачи используют электронейромиографию. Также обязательно проводится рентгенологическое исследование лопаток с целью исключить врожденную патологию костей. В качестве дополнительных диагностических мероприятий осуществляется забор анализа крови и определяются антинуклеарные антитела. Для подтверждения диагноза иногда требуется использование магнитно-резонансной томографии позвоночника в шейном отделе, плечевого сплетения и спинного мозга. Однако это используется лишь в случаях, когда есть подозрения на наличие неврологических проблем.
Самым явным признаком развития синдрома крыловидных лопаток является их положение по отношению к внутреннему краю грудной клетки. В процессе поднятия руки, лопатки только сильнее отходят от нее. Кроме того, поднять плечо в горизонтальное положение довольно сложно, а в некоторых случаях невозможно. Именно эта симптоматика позволяет безошибочно диагностировать крыловидные лопатки.
Методы лечения
Для проведения эффективной терапии необходимо с точностью знать, что стало причиной смещения лопаток и почему зубчатая мышца прекратила нормальное функционирование. Зачастую причиной развития синдрома становится повреждение поверхностного нерва, вызвать которое могут различные факторы (например, сдавливание опухолевым образованием либо близлежащей тканью).
Лечение крыловидных лопаток может длиться очень долго, но так и не привести к полному выздоровлению. Прежде всего, усилия врачей направляются на устранение причин данной патологии. В случаях наличия признаков образования, которое давит на нерв, проводится оперативное вмешательство для его удаления. После операции следует отказаться от ношения тяжестей или рюкзаков.
Для того чтобы лопатка приняла свое естественное положение, могут использоваться специальные приспособления ортопедической направленности. Они помогают стабилизировать лопатку и своим воздействием влияют на ее перемещение.
В случаях жалоб пациента на боли в области лопаток врач назначает лекарства в форме таблеток, которые относятся к нестероидным противовоспалительным препаратам, а также прохождение физиотерапевтических процедур. К ним относят:
- применение холодных и тепловых аппликаций;
- сеансы массажа;
- лечебную физкультуру.
В случае повреждения мышцы или нерва проводится хирургическая операция для их восстановления.
Лечение у детей
Смещение лопаток у детей дошкольного возраста лечится с помощью длительных курсов массажа, занятий лечебной гимнастикой, а также создания ровной осанки. Если эти мероприятия не дают результатов, то может быть назначена хирургическая операция, которая предусматривает мышечную пластику, либо фиксирование лопатки к ребрам с помощью специальных швов.
Лечение крыловидных лопаток у детей, посещающих школу, также предусматривает прохождение курса специального массажа и выполнение упражнений лечебной физкультуры. В процессе лечения ребенка необходимо оградить от ношения тяжелого ранца или сумок. При необходимости родителям следует самостоятельно носить тяжести в школу. Также в качестве терапии рекомендуется занятие плаванием, велоспортом, катанием на коньках либо лыжах, так как укрепление спинных мышц ускоряет излечение крыловидных лопаток.
Оперативное вмешательство
В тех случаях, когда консервативное лечение не приносит результатов, пациента направляют на хирургическую операцию. Существует два метода ее выполнения:
- Первый метод основан на замене парализованной зубчатой мышцы на здоровую, путем ее пересадки с непораженного участка. Такой метод называют функциональным.
- Вторым методом предусматривается крепление лопатки к ребрам. Этот метод называется стабилизирующим. После такой операции лопатка больше не принимает участия в движении плечевого пояса.
Лечебные упражнения
При лечении крыловидных лопаток упражнения и лечебная гимнастика одинаково эффективно действует как на детей, так и на взрослых. Такие мероприятия используют не только в качестве лечения, но и для предупреждения развития этой патологии.
Лучше всего лечение крыловидных лопаток начинать с упражнений, воздействующих на зубчатую мышцу. Прежде всего, следует встать у стены, опираясь на нее одной рукой. При надавливании ладонью на стену должно ощущаться напряжение мышц гpyди и спины.
Кроме того, в исправлении дефекта поможет подтягивание «передним хватом». При выполнении этого упражнения руки должны быть широко расставлены с расположенными спереди ладонями. Девушкам вместо подтягивания рекомендуется отжиматься от гимнастической скамьи. Руки у них так же должны быть расставлены широко с расположенными снаружи пальцами.
Очень полезным считается занятие на перекладине. Его суть состоит в том, что необходимо подняв обе руки схватиться за нее. Изначально следует осуществлять наклоны туловища влево, а потом вправо. Правильно выполненное упражнение растягивает и сокращает зубчатую мышцу, а также массу между лопатками.
После того как выполнены вышеупомянутые упражнения, необходимо занять позу, опираясь на колени и локти. Цель упражнения – сгибая туловище, достать верхней частью гpyдины до пола. Во время выполнения следует разводить локти в стороны.
После необходимо приступить к упражнениям, воздействующим на переднюю зубчатую, ромбовидную мышцу и живот. Для выполнения следует находиться в коленно-кистевом положении, сместив массу тела в плечевой пояс. С вдохом локти нужно сомкнуть, максимально напрягая мышцы брюшного пресса и грудной клетки.
Для укрепления фиксаторов лопаток следует лечь на спину. Руки должны быть разведены в разные стороны. При максимальной расслабленности верхней группы мышц следует поднять руки, гpyдь, шею и голову.
Возможные осложнения и прогнозы
Все осложнения при крыловидных лопатках можно разделить на две группы:
- Первая, к которой относятся повреждения плеча из-за его ограниченной функциональности.
- Вторая, связанная с ошибкой при постановке диагноза, в результате чего синдром длительное время не лечится.
Своевременность лечения и правильно поставленный диагноз – залог выздоровления в 90% обращений. Важным условием является отсутствие у человека парезов, которые не восстанавливаются.
Зачастую болевые ощущения в руке или плече сохраняются довольно длительное время. В 5% случаев происходит рецидив заболевания, который может возникать как на том же месте, так и с другой стороны. В подавляющем большинстве случаев рецидивы протекают менее болезненно, чем первоначальное заболевание.
Важно знать родителям о здоровье:
FitoSpray для похудения (Фитоспрей)
FitoSpray для похудения ( Фитоспрей) FitoSpray — спрей для похудения Многие мечтают похудеть, стать стройными, обрести фигуру мечты. Неправильное питание,…
09 02 2023 7:40:30
Фитостеролы в продуктах питания
Фитостеролы в продуктах питания Фитостерины Существует много питательных веществ, которые, как утверждают исследователи, могут положительно повлиять на…
08 02 2023 22:14:53
Фитотерапевт
Фитотерапевт Фитотерапевт Я, Ирина Гудаева — травница, массажист, ведущая семинаров по созданию натуральной косметики и курса « Практическое травоведение»…
07 02 2023 22:15:18
Fitvid
Fitvid Брекеты: минусы, трудности, проблемы Брекет-системы помогли избавиться от комплексов миллионам людей. Это действительно эффективный инструмент,…
06 02 2023 2:50:20
Фониатр
Фониатр Фониатрия – один из разделов медицины. Фониатры изучают патологии голоса, методы их лечения, профилактики, а также способы коррекции…
03 02 2023 11:10:47
Форель
Форель Форель относится к отряду лососеобразных, семейству лососевых. Ее тело удлинено, немного сжато с боков, покрыто мелкой чешуей. Замечательной…
02 02 2023 23:54:58
Формула идеального веса
Формула идеального веса Калькулятор нормы веса Вес 65 кг относится к категории Норма для взрослого человека с ростом 170 см . Эта оценка основана на…
30 01 2023 21:55:59
Формулы расчета идеального веса
Формулы расчета идеального веса Фoрмулa «идeальнoго вeса» То, что ожирение шагает семимильными шагами по планете – это факт. И, несмотря на то, что…
29 01 2023 9:57:30
Фосфатида аммонийные соли
Фосфатида аммонийные соли Аммонийные соли фосфатидиловой кислоты ( Е442) Е442 – это пищевая добавка, которую относят к категории эмульгаторов. Вещество…
28 01 2023 5:18:55
Фототерапия новорожденных
Фототерапия новорожденных Фототерапия новорожденных Применение фототерапии для новорожденных С момента своего рождения организм ребенка начинает адаптацию…
27 01 2023 1:30:15
Фототерапия новорожденных при желтухе
Фототерапия новорожденных при желтухе Фототерапия новорожденных После появления ребенка на свет его организм адаптируется к совершенно иным условиям…
26 01 2023 2:16:21
Французская диета
Французская диета Французская диета Эффективность: до 8 кг за 14 дней Сроки: 2 недели Стоимость продуктов: 4000 рублей на 14 дней Общие правила…
25 01 2023 9:59:51
Фрукт Кумкват — что это такое?
Фрукт Кумкват — что это такое? Фрукт Кумкват — что это такое? Впервые упоминают необычный для европейцев фрукт китайские летописи 11 века. Португальские…
24 01 2023 4:18:31
Фруктовая диета
Фруктовая диета Фруктовая диета Эффективность: 2-5 кг за 7 дней Сроки: 3-7 дней Стоимость продуктов: 840-1080 рублей в неделю Общие правила Фруктовая…
22 01 2023 22:37:24
Фруктоза при диабете
Фруктоза при диабете Можно ли фруктозу при сахарном диабете? Для многих диабет является той проблемой, которая вносит в жизнь ряд ограничений. Так, к…
19 01 2023 0:42:30
Фрукт свити – польза и вред
Фрукт свити – польза и вред Свити — что это за фрукт? Что такое свити? Продолжаем разбирать цитрусовые, но как всегда идем не по верхам, а копаем глубже и…
16 01 2023 9:19:45
Фрукты и ягоды
Фрукты и ягоды Разница между фруктом и ягодой Фрукты и ягоды любят практически все. Ведь они такие вкусные и полезные! Мы любуемся лежащими на столе…
15 01 2023 19:51:19
Фтизиатр
Фтизиатр Врачи фтизиатры Москвы Фтизиатр — это дипломированный специалист в области фтизиатрии. Он специализируется на профилактике, диагностике, лечении…
13 01 2023 0:31:25
Фтор в организме человека
Фтор в организме человека Фтор в организме человека Дневная норма потрeбления Мужчины старше 60 лет Женщины старше 60 лет Беременные (2-я половина)…
12 01 2023 21:13:53
Боли в спине после рождения ребёнка
Боли в спине после рождения ребёнка Почему после родов болит спина У мамочек нередко болит спина после родов. Причем, дискомфорт может длиться довольно…
09 01 2023 2:30:12
Фунчоза: польза и вред
Фунчоза: польза и вред Фунчоза: польза и возможный вред Увлечение восточной кухней год от года растет. Принято считать, что такой рацион полезен для…
08 01 2023 15:41:31
Фундук
Фундук В рационе здорового человека обязательно присутствуют орехи в различных вариациях. Среди них выгодно выделяется фундук. Высокая пищевая ценность и…
07 01 2023 23:24:29
Фуросемид таблетки инструкция по применению
Фуросемид таблетки инструкция по применению Инструкция по применению: Цены в интернет-аптеках: Фуросемид – синтетическое диуретическое лекарственное…
04 01 2023 10:14:57
Галактоза
Галактоза Галактоза – это представитель класса простых молочных сахаров. В человеческий организм поступает преимущественно в составе молока,…
03 01 2023 23:31:15
Галанга
Галанга С древних времен растения играют важную роль в жизни человека, в том числе и для поддержания здоровья. Некоторые травы известны как лучшие…
02 01 2023 11:42:34
Галега лекарственная
Галега лекарственная Галега лекарственная (Galega officinalis) Син: козлятник лекарственный, козлятник аптечный, козья рута, французская сирень, солодянка…
01 01 2023 4:12:52
Боли в суставах при беременности
Боли в суставах при беременности Боли в суставах при беременности В период беременности у женщины могут возникать различные боли в самых разных местах….
29 12 2022 10:22:22
Гастрит и изжога
Гастрит и изжога Лучшие лекарства от изжоги и гастрита Многие пациенты с гастритом и другими заболеваниями Ж К Т страдают от изжоги. Данный симптом может…
28 12 2022 0:48:54
Где находится ключица у человека на фото?
Где находится ключица у человека на фото? Ключица человека: анатомия, строение, функции Ключица – это единственное костное образование в теле человека,…
25 12 2022 10:36:35
Кифоз — это медицинский термин для обозначения чрезмерной сутулости и горбатости. Патология представляет собой сильное искривление позвоночника. Болезнь пагубно влияет на качество жизни человека и на его здоровье. Такая деформация встречается среди людей любого возраста и пола. Визуально определяется как чрезмерный изгиб в шейно-грудном отделе позвоночника, скруглённые к груди плечи, выпирающие лопатки.
Причины и симптомы искривления
В норме в физиологическом положении позвоночника присутствуют небольшие изгибы. Из-за развития современных технологий мы проводим много часов ежедневно, склонившись над клавиатурой компьютера и экраном смартфона. Округлённое положение спины вызывает ухудшения в подвижности позвоночника.
Неврологические признаки болезни включают онемение, боль, покалывание, нарушение чувствительности или двигательного контроля, спазмы в спине, слабость. Возможны нарушения со стороны мочевого пузыря и кишечника.
Симптомы развития кифоза:
- чрезмерное искривление позвоночника;
- горб в верхней части спины;
- боли, мышечная усталость и скованность в спине;
- плохая осанка;
- уменьшение роста.
Разновидности кифоза
Искривление, вызывающее горб, может быть вызвано различными проблемами с позвоночником. Болезнь проявляется в лёгких и тяжёлых симптомах.
Выделяют следующие виды этой патологии:
- Деформация Гибба — структурная форма болезни. Имеет острый угол, а не плавную кривизну. Это становится более заметным, при наклоне корпуса.
- Гиперкифоз — наблюдается при развитии остеопороза. Болезнь вызывает компрессию позвонков, поскольку кости ослабевают, а ткани разрушаются. Позвоночник округляется вперёд и укорачивается. Патология, связанная с остеопорозом, чаще встречается у женщин, чем у мужчин.
- Врожденный — структурное нарушение, развивается внутриутробно.
- Болезнь Шейерманна — подростковый грудной кифоз. Представляет собой жёсткое заклинивание трёх и более позвонков. Заболевание обычно начинается в подростковом и раннем подростковом возрасте. Характерно присутствует боль в шее и спине.
Стадии развития кифоза
Для патологии характерны такие проявления, как сильнейшая боль при длительном сидении или стоянии, которая усиливается при наклоне корпуса вперёд. Ощущение боли и жжения в шее и верхней части спины. При этом боль начинает ослабевать при движении и исчезает, когда мышцы разогреваются и становятся активными. В некоторых случаях возникает боль при движении верхних конечностей.
В зависимости от степени отклонения от нормы выделяют следующие стадии искривления:
- 1 степень кифоза — менее 35 градусов;
- 2 степень кифоза — от 35 до 60 градусов;
- 3 степень кифоза — более 60 градусов.
Опасность заболевания
Кифоз бывает разных форм и разной степени тяжести. Со временем кифозное состояние может ухудшиться, вызывая увеличение горба в позвоночнике. Редкие, но крайние случаи развития болезни могут привести к сдавливанию нервов, вызывая дисфункцию кишечника и мочевого пузыря, слабость и потерю чувствительности в конечностях.
Если позвонки слишком сильно наклонены вперёд, грудная клетка сдавливается и уменьшается в размерах. Это приводит к болям в груди и одышке из-за лёгочных и сердечных заболеваний. В результате возникает лёгочная и сердечная недостаточность.
Диагностика
Существуют различные диагностические тесты, которые могут подтвердить диагноз и определить тяжесть повреждения позвонков. При физическом осмотре тест Адамса на наклон вперёд помогает выявить грудопоясничный кифоз. Мышцы вокруг позвоночника могут быть болезненными при прикосновении, а диапазон движений, таких как сгибание, разгибание и вращение, нарушен.
Перед лечением кифоза позвоночника врач назначает дополнительные исследования:
- Рентгенография позвоночника и грудной клетки.
- Компьютерная томография.
- Магнитно-резонансная томография.
Рентгеновский снимок показывает любое искривление позвоночника и тяжесть искривления. Рентгенограммы в положении стоя и лёжа делаются для выявления заклинивания позвонков и аномалий замыкательной пластинки. Если обнаруживается, что горб имеет крайнюю степень искривления, назначается дополнительное обследование функции лёгких. МРТ может потребоваться, если ваш врач подозревает инфекцию или рост опухоли, а также чтобы убедиться, что патология не влияет на спинномозговые нервы.
Как исправить кифоз
Лечение зависит от причины искривления, степени, возраста, тяжести симптомов и скорости прогрессирования. Искривление менее 50 градусов обычно не требует лечения. В таких случаях рекомендуется выполнять профилактические физические упражнения, укрепляющих основные мышцы спины и ног, регулярные курсы массажа.
Основные методы лечения сильного кифоза включают в себя:
- приём анальгетиков;
- восполнение дефицитов важных микроэлементов;
- ношение корсетов;
- хирургическая операция.
Боль и дискомфорт, связанные с кифозом, можно уменьшить с помощью обезболивающих — нестероидных противовоспалительных препаратов и спазмолитиков. Болезнь бывает связана с низкой плотностью костей, вызванной дефицитом питательных веществ, переломами костей и остеопорозом в семейном анамнезе. В таком случае назначается приём препаратов витамина D, кальция или специальных витаминно-минеральных комплексов. Также врачи назначают хондропротекторы для укрепления хрящевой ткани.
У детей с болезнью Шейерманна в качестве терапии применяют корсет для тела и спины, чтобы предотвратить ухудшение. Он позволяет растущим костям формировать правильное положение позвоночника. В тяжёлых случаях может потребоваться хирургическое вмешательство. Случаи крайнего искривления необходимо исправлять, чтобы предотвратить прогрессирование компрессии нервов спинного мозга.
Профилактика кифоза
Любую болезнь легче предотвратить, чем излечить. Современный человек слишком много времени проводит без движения за офисным столом, перед монитором компьютера, склонившись над смартфоном. Регулярные физические нагрузки имеют важнейшее значение в профилактике нарушений осанки. Рекомендуются ежедневные активные прогулки на свежем воздухе, занятия йогой, пилатесом, стретчингом и плаванием. Эти виды спорта оказывают комплексное тонизирующие и общеукрепляющее действие на мышечный корсет, суставы и связки.
Чтобы уменьшить напряжение и боль в спазмированных мышцах, назначают массаж мышц шеи и грудного отдела спины. В некоторых случаях рекомендуется физиотерапия, чтобы помочь восстановить нормальный диапазон движений. Процедуры включают электрофорез, магнитную терапию, иглоукалывание.
Download Article
Download Article
The condition known as winged scapula (WS) causes a telltale protruding shoulder blade that looks a little like a wing stump, and can also cause localized pain and restricted upper-body movement. There are actually several varieties of WS, but for most types, your doctor will likely recommend a combination of rest, physical therapy, and pain management. If necessary, surgical options may be considered. The best way to prevent WS is to strengthen the muscle groups in your upper body.
-
1
Allow 6-24 months for the scapula to heal without surgery. While you may want a quick fix if your shoulder blade is sticking out and causing you pain, patience is often the best approach. With the right mix of rest and rehabilitation, many cases of WS can be cured without undergoing surgery and its associated risks.[1]
- Don’t try to diagnose or treat WS on your own. See your doctor if you have a protruding shoulder blade or if there’s pain in your shoulder area that limits your ability to do daily activities like brushing your teeth or pushing a shopping cart.
-
2
Participate in prescribed physical therapy sessions. Your doctor will want you to rest your shoulder, but targeted and professionally-supervised physical therapy will usually speed up the healing and strengthening processes. Ask your doctor and friends to recommend good physical therapists in your area, and ask your insurer for a list of in-network providers.[2]
- During physical therapy sessions, you’ll do targeted range-of-motion and scapula-strengthening exercises. You’ll probably also be shown exercises to do at home.
- Recovering from WS is a long-term process, so plan on attending physical therapy sessions for several months, and possibly 6 months or more.
Advertisement
-
3
Try massage therapy, especially if recommended. Massage therapy may be a part of your physical therapy program or occur separately. It can help ease pain due to WS and loosen tight muscles in the area.
- Ask your doctor and physical therapist for recommendations. Medical massages will likely be more beneficial, but spa-style massages can also help.
- If massage therapy has been recommended by your doctor, you’ll probably attend sessions for at least as long as your physical therapy sessions — possibly 6 months or longer.
- Massage therapy may or may not be covered by your insurer.
-
4
Apply heat and ice for temporary pain relief. For short-term WS pain relief, some people respond better to heat, while others prefer icing the area. Consult your doctor or physical therapist for advice, and try each to see which works best for you.[3]
- Apply either heat or ice for about 20-30 minutes at a time, unless otherwise directed. You can typically apply heat or ice as often as desired.
- Don’t apply an ice pack or bag of ice directly to your skin. Wrap it in a towel first.
- You may need a helper to hold the heat/ice pack in place, or to wrap it in position.
-
5
Wear a “winger’s brace” if your doctor advises it. This contraption buckles over your shoulders and around your waist, all with the purpose of pressing your protruding scapula against your upper back. This may provide some pain relief and aid in healing.[4]
- A winger’s brace isn’t appropriate for all cases of WS, so follow your doctor’s guidance.
- Your doctor will fit you for a brace, help arrange for one through a medical supply company, and show you how to put it on.
-
6
Use prescribed muscle relaxants or pain medications. As part of your rest and rehab program, your doctor may prescribe one or more medications to deal with WS pain. These usually include muscle relaxants, NSAIDs, and/or other analgesics.[5]
- Take any prescribed WS medications exactly as advised, and watch for any side effects pointed out by your doctor and/or pharmacist.
- Among their possible side effects, muscle relaxants can cause drowsiness, sleepiness, muscle weakness, and lethargy; NSAIDs can cause allergic reactions or exacerbate stomach ulcers; acetaminophen (Tylenol) can cause liver problems; and opioid analgesics can lead to dependency with long-term use.
-
7
Undergo surgery if rest and rehab don’t help. If several months or up to 2 years of rest and rehab don’t substantially improve your WS, surgery becomes the most likely option. Your doctor might also recommend it sooner for certain types of WS, such as WS due to a traumatic injury. Surgical options can include:[6]
- Nerve and/or muscle transfers. Nerves and/or muscle tissues from other parts of your upper body will be relocated in order to repair the damage to your scapula and the surrounding area.
- Static stabilization. An internal sling will be implanted in order to reconnect your scapula to your upper back.
- Scapulothoracic fusion. This is a last-resort procedure that fuses your scapula directly to your ribcage. It can cause significant range-of-motion limitations and lung problems, among other issues.[7]
Advertisement
-
1
Improve your shoulder strength with recommended exercises. If you’ve been diagnosed with WS, you’ll probably be slowly introduced to a program of scapula-strengthening exercises. These exercises can also improve your range of motion and possibly reduce your chances of developing future cases of WS.[8]
- If you’ve been diagnosed with WS, follow the exercise program recommended by your doctor and/or physical therapist. In some cases, strengthening exercises — especially if overdone — can cause further damage.
- If you’ve never had WS, these exercises are still a great way to build shoulder strength and flexibility.
-
2
Do all 4 positions of ITYWs. Start by lying face-down with your arms at your sides. Then move through each of the 4 positions 2-3 times, spending 15 seconds in each position.
- Each exercise gets its name from the letter shape your body approximates during the maneuver.
- I: Move your hands to your hips, with your palms up and your thumbs pointing toward your thighs. Flutter your arms up and down.
- T: Hold your hands out to your sides, with your palms down. Flutter your arms up and down.
- Y: Move your hands halfway between out to the side and straight above your head. Flutter up and down with your palms down.
- W: Bend your elbows and tuck them against your sides while keeping your hands extended at the “Y” angle. Then extend your arms back out into the full “Y” position and repeat for the entire 15 seconds.[9]
-
3
Pull on a light exercise band with both arms. Stand with your arms extended in front of you at shoulder height and width, palms facing each other, with an exercise band held (without tension) in your hands. Keeping your arms straight and shoulder height, extend them outwards as wide as you can comfortably manage, using a slow, steady motion. Return to the starting position slowly — control the band’s retraction instead of letting it snap back.
- Do 2-3 sets of 10-15 repetitions each, with a short rest between sets.
- Start with a light resistance exercise band, then slowly move up to greater resistance levels once your current level no longer presents a challenge.
-
4
Do upright “pushups” to target your scapulae. Face a wall and extend your arms so that your palms are flat against the wall while your arms are at shoulder height and width. Without bending or moving your arms, slowly thrust your sternum (breastbone) toward the wall until your shoulder blades meet. Then, still without moving your hands or arms, pull your sternum back a little beyond your starting position, so that your shoulder blades are slightly rounded outward.[10]
- Do 10-15 repetitions per set, and between 2-3 sets.
-
5
Roll a medicine ball against the wall with one hand. Stand an arm’s length away from a wall with your feet shoulder-width apart. Pin an 8 lb (3.6 kg) medicine ball against the wall with one extended arm and a flat palm — use your other hand to position the ball if needed. Roll the ball around on the wall in small counterclockwise and clockwise circles for 15-30 seconds. Try not to let the ball fall![11]
- Do 2-3 sets apiece with each arm.
- You may eventually be able to move up to a heavier medicine ball.
-
6
Do shoulder presses with a medicine ball. Lie flat on your back with your knees bent and your feet flat on the floor. Hold an 8 lb (3.6 kg) medicine ball above you in both hands, with your arms extended straight above your upper chest. Keep your back, feet, and head flat on the floor and use only your shoulder blades to push the ball a few inches/centimeters further upward, then return to the starting position.
- Try doing 2-3 sets of 10-15 repetitions apiece.
- You can start with a lighter medicine ball (or even a soccer ball or volleyball) if needed, and move up to a heavier ball once you are physically ready for a greater challenge.
-
7
Try exercise ball pushups as an advanced maneuver. Assume a standard pushup position with your legs and body, but place both hands on an exercise ball that is positioned underneath your upper chest. Extend your arms while keeping your hands on the ball, then slowly drop back down until your chest touches the exercise ball.
- Do 10 repetitions and 2 sets.
- Keeping the ball secure beneath you takes practice and adequate upper body strength. Ease into this exercise and consider working with a spotter who holds the ball. Otherwise, the ball might squirt free and you’ll fall on your face!
Advertisement
-
1
Call your doctor if you have physical signs or localized pain. The related conditions collectively referred to as winged scapula get their name from the protruding shoulder blade that looks a bit like the beginnings of a wing. If you notice one — or even less commonly, both — shoulder blade(s) sticking out noticeably, especially when you raise your arms, make an appointment with your doctor.[12]
- If you have WS, you’ll almost certainly also experience pain in your shoulder, upper arm, upper back, and/or neck when you lift your arm. The pain may be strong enough to make common tasks like brushing your teeth or pushing a shopping cart difficult.
-
2
Discuss any repetitive-motion activities with your doctor. While still uncommon, WS is more likely in bodybuilders, amateur or professional athletes (baseball, golf, basketball, etc.), and people whose jobs require repetitive shoulder movements (e.g., emptying trash cans into a garbage truck). Even extending your arm out in the same position for long stretches (like at a desk job) can in rare instances contribute to WS.[13]
- Inform your doctor if you, for instance, have begun playing tennis regularly or have taken on a new job planting trees and shrubs.
-
3
Talk about other possible WS causes as well. Even without repetitive motion activities, WS is still a possibility if you are exhibiting symptoms. Other causes can include:
- Traumatic injury. Car accidents, for instance, can cause tissue and nerve damage that contribute to WS.
- Surgery. If particular nerves are damaged during a surgical procedure involving your shoulder, upper back, or chest, WS can occur.
- Illness. Viral illnesses like the flu and medical conditions like muscular dystrophy can sometimes contribute to WS. So too can allergic reactions, drug overdoses, or exposure to toxins. All these causes are exceedingly rare, though.
-
4
Undergo a physical exam and possibly testing. In most cases, your doctor will diagnose WS by examining your scapula and discussing your symptoms with you. They will probably look at and feel your scapula as you raise your arms, for instance.
- If there is still doubt, your doctor may recommend electromyography (nerve stimulation via electrode needles inserted into your muscles) in order to confirm a WS diagnosis. But this is unnecessary in most cases.[14]
- If there is still doubt, your doctor may recommend electromyography (nerve stimulation via electrode needles inserted into your muscles) in order to confirm a WS diagnosis. But this is unnecessary in most cases.[14]
Advertisement
Ask a Question
200 characters left
Include your email address to get a message when this question is answered.
Submit
Advertisement
-
Avoid repetitive shoulder and arm movements to help reduce the risk of WS.
-
Practice good posture and ergonomics to prevent WS. Though it is not fully preventable, this lessens the risk.
Advertisement
About This Article
Thanks to all authors for creating a page that has been read 48,678 times.
Did this article help you?
Download Article
Download Article
The condition known as winged scapula (WS) causes a telltale protruding shoulder blade that looks a little like a wing stump, and can also cause localized pain and restricted upper-body movement. There are actually several varieties of WS, but for most types, your doctor will likely recommend a combination of rest, physical therapy, and pain management. If necessary, surgical options may be considered. The best way to prevent WS is to strengthen the muscle groups in your upper body.
-
1
Allow 6-24 months for the scapula to heal without surgery. While you may want a quick fix if your shoulder blade is sticking out and causing you pain, patience is often the best approach. With the right mix of rest and rehabilitation, many cases of WS can be cured without undergoing surgery and its associated risks.[1]
- Don’t try to diagnose or treat WS on your own. See your doctor if you have a protruding shoulder blade or if there’s pain in your shoulder area that limits your ability to do daily activities like brushing your teeth or pushing a shopping cart.
-
2
Participate in prescribed physical therapy sessions. Your doctor will want you to rest your shoulder, but targeted and professionally-supervised physical therapy will usually speed up the healing and strengthening processes. Ask your doctor and friends to recommend good physical therapists in your area, and ask your insurer for a list of in-network providers.[2]
- During physical therapy sessions, you’ll do targeted range-of-motion and scapula-strengthening exercises. You’ll probably also be shown exercises to do at home.
- Recovering from WS is a long-term process, so plan on attending physical therapy sessions for several months, and possibly 6 months or more.
Advertisement
-
3
Try massage therapy, especially if recommended. Massage therapy may be a part of your physical therapy program or occur separately. It can help ease pain due to WS and loosen tight muscles in the area.
- Ask your doctor and physical therapist for recommendations. Medical massages will likely be more beneficial, but spa-style massages can also help.
- If massage therapy has been recommended by your doctor, you’ll probably attend sessions for at least as long as your physical therapy sessions — possibly 6 months or longer.
- Massage therapy may or may not be covered by your insurer.
-
4
Apply heat and ice for temporary pain relief. For short-term WS pain relief, some people respond better to heat, while others prefer icing the area. Consult your doctor or physical therapist for advice, and try each to see which works best for you.[3]
- Apply either heat or ice for about 20-30 minutes at a time, unless otherwise directed. You can typically apply heat or ice as often as desired.
- Don’t apply an ice pack or bag of ice directly to your skin. Wrap it in a towel first.
- You may need a helper to hold the heat/ice pack in place, or to wrap it in position.
-
5
Wear a “winger’s brace” if your doctor advises it. This contraption buckles over your shoulders and around your waist, all with the purpose of pressing your protruding scapula against your upper back. This may provide some pain relief and aid in healing.[4]
- A winger’s brace isn’t appropriate for all cases of WS, so follow your doctor’s guidance.
- Your doctor will fit you for a brace, help arrange for one through a medical supply company, and show you how to put it on.
-
6
Use prescribed muscle relaxants or pain medications. As part of your rest and rehab program, your doctor may prescribe one or more medications to deal with WS pain. These usually include muscle relaxants, NSAIDs, and/or other analgesics.[5]
- Take any prescribed WS medications exactly as advised, and watch for any side effects pointed out by your doctor and/or pharmacist.
- Among their possible side effects, muscle relaxants can cause drowsiness, sleepiness, muscle weakness, and lethargy; NSAIDs can cause allergic reactions or exacerbate stomach ulcers; acetaminophen (Tylenol) can cause liver problems; and opioid analgesics can lead to dependency with long-term use.
-
7
Undergo surgery if rest and rehab don’t help. If several months or up to 2 years of rest and rehab don’t substantially improve your WS, surgery becomes the most likely option. Your doctor might also recommend it sooner for certain types of WS, such as WS due to a traumatic injury. Surgical options can include:[6]
- Nerve and/or muscle transfers. Nerves and/or muscle tissues from other parts of your upper body will be relocated in order to repair the damage to your scapula and the surrounding area.
- Static stabilization. An internal sling will be implanted in order to reconnect your scapula to your upper back.
- Scapulothoracic fusion. This is a last-resort procedure that fuses your scapula directly to your ribcage. It can cause significant range-of-motion limitations and lung problems, among other issues.[7]
Advertisement
-
1
Improve your shoulder strength with recommended exercises. If you’ve been diagnosed with WS, you’ll probably be slowly introduced to a program of scapula-strengthening exercises. These exercises can also improve your range of motion and possibly reduce your chances of developing future cases of WS.[8]
- If you’ve been diagnosed with WS, follow the exercise program recommended by your doctor and/or physical therapist. In some cases, strengthening exercises — especially if overdone — can cause further damage.
- If you’ve never had WS, these exercises are still a great way to build shoulder strength and flexibility.
-
2
Do all 4 positions of ITYWs. Start by lying face-down with your arms at your sides. Then move through each of the 4 positions 2-3 times, spending 15 seconds in each position.
- Each exercise gets its name from the letter shape your body approximates during the maneuver.
- I: Move your hands to your hips, with your palms up and your thumbs pointing toward your thighs. Flutter your arms up and down.
- T: Hold your hands out to your sides, with your palms down. Flutter your arms up and down.
- Y: Move your hands halfway between out to the side and straight above your head. Flutter up and down with your palms down.
- W: Bend your elbows and tuck them against your sides while keeping your hands extended at the “Y” angle. Then extend your arms back out into the full “Y” position and repeat for the entire 15 seconds.[9]
-
3
Pull on a light exercise band with both arms. Stand with your arms extended in front of you at shoulder height and width, palms facing each other, with an exercise band held (without tension) in your hands. Keeping your arms straight and shoulder height, extend them outwards as wide as you can comfortably manage, using a slow, steady motion. Return to the starting position slowly — control the band’s retraction instead of letting it snap back.
- Do 2-3 sets of 10-15 repetitions each, with a short rest between sets.
- Start with a light resistance exercise band, then slowly move up to greater resistance levels once your current level no longer presents a challenge.
-
4
Do upright “pushups” to target your scapulae. Face a wall and extend your arms so that your palms are flat against the wall while your arms are at shoulder height and width. Without bending or moving your arms, slowly thrust your sternum (breastbone) toward the wall until your shoulder blades meet. Then, still without moving your hands or arms, pull your sternum back a little beyond your starting position, so that your shoulder blades are slightly rounded outward.[10]
- Do 10-15 repetitions per set, and between 2-3 sets.
-
5
Roll a medicine ball against the wall with one hand. Stand an arm’s length away from a wall with your feet shoulder-width apart. Pin an 8 lb (3.6 kg) medicine ball against the wall with one extended arm and a flat palm — use your other hand to position the ball if needed. Roll the ball around on the wall in small counterclockwise and clockwise circles for 15-30 seconds. Try not to let the ball fall![11]
- Do 2-3 sets apiece with each arm.
- You may eventually be able to move up to a heavier medicine ball.
-
6
Do shoulder presses with a medicine ball. Lie flat on your back with your knees bent and your feet flat on the floor. Hold an 8 lb (3.6 kg) medicine ball above you in both hands, with your arms extended straight above your upper chest. Keep your back, feet, and head flat on the floor and use only your shoulder blades to push the ball a few inches/centimeters further upward, then return to the starting position.
- Try doing 2-3 sets of 10-15 repetitions apiece.
- You can start with a lighter medicine ball (or even a soccer ball or volleyball) if needed, and move up to a heavier ball once you are physically ready for a greater challenge.
-
7
Try exercise ball pushups as an advanced maneuver. Assume a standard pushup position with your legs and body, but place both hands on an exercise ball that is positioned underneath your upper chest. Extend your arms while keeping your hands on the ball, then slowly drop back down until your chest touches the exercise ball.
- Do 10 repetitions and 2 sets.
- Keeping the ball secure beneath you takes practice and adequate upper body strength. Ease into this exercise and consider working with a spotter who holds the ball. Otherwise, the ball might squirt free and you’ll fall on your face!
Advertisement
-
1
Call your doctor if you have physical signs or localized pain. The related conditions collectively referred to as winged scapula get their name from the protruding shoulder blade that looks a bit like the beginnings of a wing. If you notice one — or even less commonly, both — shoulder blade(s) sticking out noticeably, especially when you raise your arms, make an appointment with your doctor.[12]
- If you have WS, you’ll almost certainly also experience pain in your shoulder, upper arm, upper back, and/or neck when you lift your arm. The pain may be strong enough to make common tasks like brushing your teeth or pushing a shopping cart difficult.
-
2
Discuss any repetitive-motion activities with your doctor. While still uncommon, WS is more likely in bodybuilders, amateur or professional athletes (baseball, golf, basketball, etc.), and people whose jobs require repetitive shoulder movements (e.g., emptying trash cans into a garbage truck). Even extending your arm out in the same position for long stretches (like at a desk job) can in rare instances contribute to WS.[13]
- Inform your doctor if you, for instance, have begun playing tennis regularly or have taken on a new job planting trees and shrubs.
-
3
Talk about other possible WS causes as well. Even without repetitive motion activities, WS is still a possibility if you are exhibiting symptoms. Other causes can include:
- Traumatic injury. Car accidents, for instance, can cause tissue and nerve damage that contribute to WS.
- Surgery. If particular nerves are damaged during a surgical procedure involving your shoulder, upper back, or chest, WS can occur.
- Illness. Viral illnesses like the flu and medical conditions like muscular dystrophy can sometimes contribute to WS. So too can allergic reactions, drug overdoses, or exposure to toxins. All these causes are exceedingly rare, though.
-
4
Undergo a physical exam and possibly testing. In most cases, your doctor will diagnose WS by examining your scapula and discussing your symptoms with you. They will probably look at and feel your scapula as you raise your arms, for instance.
- If there is still doubt, your doctor may recommend electromyography (nerve stimulation via electrode needles inserted into your muscles) in order to confirm a WS diagnosis. But this is unnecessary in most cases.[14]
- If there is still doubt, your doctor may recommend electromyography (nerve stimulation via electrode needles inserted into your muscles) in order to confirm a WS diagnosis. But this is unnecessary in most cases.[14]
Advertisement
Ask a Question
200 characters left
Include your email address to get a message when this question is answered.
Submit
Advertisement
-
Avoid repetitive shoulder and arm movements to help reduce the risk of WS.
-
Practice good posture and ergonomics to prevent WS. Though it is not fully preventable, this lessens the risk.
Advertisement
About This Article
Thanks to all authors for creating a page that has been read 48,678 times.