Соблюдая принципы и требования рандомизированных исследований, мы обратились к данным некоторых хирургических учреждений в Кыргызстане. При этом отобрали нужное количество историй болезней больных с осложненным острым аппендицитом из расчета 5% от общего числа больных с осложненным острым аппендицитом, госпитализированных в эти учреждения. Было, таким образом, предъявлено для изучения 828 историй болезни. Для контроля статистических данных и в целях общей оценки ситуации мы провели анализ 2716 историй болезни больных с данной патологией. Преследуя задачу установления структуры ошибок и осложнений в указанных группах, мы отобрали 693 истории болезни больных с осложненным острым аппендицитом, у которых были установлены те или иные предпосылки ошибок и осложнений.
По сводным данным, в целом по республике за 10-летний период с 1989 по 1995 год выполнено 146080 аппендэктомий. Причем у 85,3% больных аппендэктомия была выполнена по поводу осложненного острого аппендицита. Количество неоперированных больных составило 0,86%. 79,6% больных были прооперированы в течении 24 часов, а 19,4% больных – свыше 24 часов с момента заболевания. При этом общая летальность составила 0,15%. Послеоперационная летальность у больных острым аппендицитом, поступивших и оперированных в сроки до и после 24 часов составила, соответственно 0,09% и 0,09%.
Говоря о диагностических ошибках в стационарных отделениях, следует заметить, что в условиях стационара, независимо от его профиля, любое острое хирургическое заболевание должно распознаваться незамедлительно. Однако это не подтверждается практикой деятельности инфекционных и терапевтических отделений. Так, ошибочные диагнозы, с которыми были направлены больные, страдающие острым аппендицитом, из приемных отделений, в стационарах указанных профилей подтверждены в среднем у 33,3%, то есть у 1/3 всех больных, что свидетельствует об отсутствии должной настороженности врачей данных стационаров в отношении острых хирургических заболеваний.
Касательно того, каковы же сроки установления истинного диагноза у госпитализированных в лечебные учреждения различной категории, выяснено следующее: в первые 6 часов острый аппендицит распознан в областных больницах только у 66,3% больных, в городских больницах – у 62,5%, в ЦРБ – у 54,6%, в участковых больницах – у 40,9% больных.
Сроки распознавания острого аппендицита у больных с ошибочными диагнозами зависят от дня недели поступления на стационарное лечение. В худшем положении оказываются лица, госпитализированные в пятницу. У 21% больных, поступивших на стационарное лечение в этот день недели, правильный диагноз устанавливается позже 48 часов.
Трудности диагностики острого аппендицита на фоне отдельных проявлений инфекционных и внутренних заболеваний отрицать нельзя. Диагностические ошибки могут быть связаны и с атипичным расположением червеобразного отростка, что, по нашим данным, наблюдалось у (19,2%) больных. Немаловажное значение, вероятно, имело и то обстоятельство, что многим больным, госпитализированным в инфекционные или терапевтические отделения, назначалось интенсивное лечение в соответствии с установленными диагнозами.
В инфекционных отделениях, как правило, применялись антибиотики, дезинтоксикационная терапия, гемотрансфузия, а в терапевтических – широко использовались сердечные, общеукрепляющие средства, гормональные препараты. Все это, с учетом возраста больных, должно было сказаться положительно на их состоянии. И можно допустить, что такая терапия оказывает тормозящее влияние на развитие патоморфологических изменений в червеобразном отростке. Диагностические ошибки явились следствием неполного обследования (28,4%), недооценки анамнестических данных (44,9%), стремления выполнить операцию без промедления (22,3%) и пренебрежения хирургами мнением врачей, осматривающих больных на догоспитальном этапе (13,4%).
Таким образом, по разным причинам допущено достаточно большое количество диагностических ошибок, в основе которых лежат субъективные моменты. Если говорить о диагностических ошибках, допущенных хирургами стационарных учреждений вследствие пренебрежения мнением врачей внебольничной сети, можно отметить следующее: истинные диагнозы установлены фельдшерами у 51128 больных (35%), врачами скорой, медицинской помощи – у 83120 (56,9%), участковыми терапевтами – у 77715 (53,2%), хирургами поликлиник – у 116864 (80%), инфекционистами – у 19283 (13,2%). В результате из направленных на госпитализацию отказано в ней 17091 больным (11,7%). Среди ошибочных диагнозов значатся: пищевая токсикоинфекция, острый гастрит, острая дизентерия, грипп, брюшной тиф и другие заболевания. Из-за диагностической ошибки показанная операция задержана на 10 и более суток у 0,2% больных, от 5 до 10 суток – у 0,8%, от 2 до 5 суток – у 1,8%, от 1 до 2 суток – у 4,2%, от 12 до 24 часов – у 20% больных. Хотя приведенные данные и представляют хирургов не с лучшей стороны, было бы неправильно считать, что острый аппендицит они диагностируют хуже, чем участковые врачи, работники скорой медицинской помощи и тем более фельдшеры.
Мы склонны считать, что основной причиной несвоевременного распознавания острого аппендицита является все чаще и чаще наблюдаемое атипичное течение этого заболевания. К сожалению, нет таких методов, применяя которые можно было бы в считанные часы с уверенностью подтвердить или отвергнуть диагноз острый аппендицит. Острый аппендицит следовало бы считать хирургическим заболеванием лишь в лечебном плане, а в диагностическом он выходит далеко за пределы хирургической специальности. И очень важно, чтобы о вариантах его атипичного проявления знали все медицинские работники. В этой связи следовало бы пересмотреть учебники, руководства и различные пособия, так как в большинстве из них клиника острого аппендицита освещена в классическом варианте.
Итак, диагностическая ошибка при остром аппендиците может быть обусловлена проявлением его отдельными признаками инфекционных и внутренних заболеваний. Ошибочный диагноз предопределялся неправильной интерпретацией анамнестических данных и выявлением у больных редко наблюдаемых при остром аппендиците симптомов. Особое значение при этом придается сведениям об употреблении недоброкачественной пищи, многократной рвоте, частом жидком стуле, высокой температуре, признакам гриппа и пневмонии.
Многократная рвота, частый жидкий стул, считающиеся не патогномоничными для острого аппендицита, при осложненных формах наблюдаются относительно часто. Ошибки в диагностике острого аппендицита, проявляющегося отдельными признаками инфекционных и внутренних заболеваний, относительно часто допускают и хирурги. Это объясняется не только атипичным течением острого аппендицита, но и чрезмерной настороженностью хирургов в отношении инфекционных, некоторых внутренних заболеваний и неполноценным обследованием больных.
Сроки распознавания острого аппендицита у больных, госпитализированных в терапевтические и инфекционные стационары, зависят от дня недели. Истинный диагноз в наиболее поздние сроки устанавливается у больных, поступивших на стационарное лечение в пятницу, субботу, воскресенье, что объясняется неполноценным обследованием их в указанные дни. Диагностические ошибки, допускаемые на догоспитальном этапе, как правило, должны выявляться в приемных отделениях больниц. Но приемные отделения (а это важнейшее подразделение лечебного учреждения) до сих пор не узаконены соответствующим положением, чем объясняются наблюдаемые в большинстве случаев серьезные недостатки в организации их работы. И до тех пор, пока им не будут определены четкие функции, между амбулаторно-поликлиническими учреждениями, скорой медицинской помощью и больницами не будет надежного барьера для больных, направляемых на стационарное лечение с ошибочными диагнозами.
За указанный срок по поводу острых заболеваний женской сферы оперированы 32576 женщин, из которых умерли 25, а осложнения наблюдались у свыше 18,6%. При этом следует особо подчеркнуть то обстоятельство, что в 12,3% случаев имела место так называемая осложненная пельвиоабдоминальная патология. Кстати говоря, данный термин не столько гинекологический, сколько хирургический. Операция по меркам, принципам и тактике гинекологов в связи с этим не всегда оказывается адекватной. Ибо речь идет о девиации кишечника, вторичных острых аппендицитах, перитонитах и т.д. Нас интересовала ситуация со вторичными острыми аппендицитами, в частности, какова частота содружественного изменения червеобразного отростка. Как часто обнаруживают их гинекологи и как часто выполняются аппендэктомии по поводу него? Как часто выставляется справедливый диагноз вторичного острого аппендицита.
Оказалось, что на догоспитальном этапе ошибки допускались фельдшерами у 65% больных, врачами скорой медицинской помощи у 43,1% больных, участковыми терапевтами у 46,8% больных, хирургами поликлиники у 20% больных, инфекционистами у 86,8% больных. В результате из направленных на госпитализацию отказано в госпитализации 11,7% больным. Наиболее частая встречаемость заболевания приходится на возрастную группу 19-26 лет, а с увеличением возраста и давности заболевания начинают преобладать деструктивные формы острого аппендицита. Распределения всех количественных признаков асимметричные, ненормальные. Отмечается тесная взаимосвязь между группами диагнозов и группами осложнений, причем наиболее сильно эта связь проявляется для острого флегмонозного и острого гангренозного аппендицита.
Исполнилось
более 100 лет с момента внедрения в
клиническую практику операции
аппендэктомии. Накоплен колоссальный
клинический опыт, но тем не менее хирурги
все еще продолжают совершать ошибки и
искать новые пути преодоления их и
совершенствовать способы лечения. Не
будем задерживать внимания на выполнении
типичной операции, а остановимся на
хирургическом пособии при осложненном
аппендиците и при его развитии у стариков
и беременных женщин.
Большое
значение для предупреждения ошибок
имеет правильное, методичное обследование
правой подвздошной области в ходе
операции. Обследование слепой кишки
представляет определенные трудности,
связанные с распознаванием воспалительных
псевдоопухолей и раков слепой кишки.
Стаз слепой кишки, близость червеобразного
отростка, частая локализация в этой
области туберкулеза, широкий просвет
кишки, позволяющий опухоли бессимптомно
развиваться, настолько затрудняют
диагностику, что даже биопсия иногда
оказывается неубедительной.
Характерные
морфологические признаки поражения
червеобразного отростка распознаются
легко. Однако, есть случаи, когда отросток,
находясь в контакте с септическим
выпотом другого происхождения
(перфоративная язва, дивертикул, Меккеля,
острая фаза болезни Крона, мезентериальный
лимфаденит, острый аднексит), приобретает
ложновоспалителышй вид. В результате
такой ошибки выполняется аппендэктомия,
которая как таковая не является такой
уж рискованной, а может быть и даже
малообоснованной, но главное она может
привести к осложнениям в пользу тех
заболеваний, которые она прикрывает.
Если изменения в отростке кажутся нам
мало убедительными и если нет оснований
предполагать повреждений более отдаленных
органов (прободная язва, острый
холецистит), нужно проверить область
гениталий, 80 см терминального отдела
подвздошной кишки. Это нужно делать не
всегда, так как если изменения отростка
явные, то это может привести к инфицированию
других, здоровых отделов брюшной полости.
Вскрытие
нагноившегося аппендикулярного
инфильтрата производят, как правило,
под общим обезболиванием, разрезом
Волковича—Дьяконова. Этот доступ хорош
при наиболее часто встречающихся боковых
пристеночных и заднепристеночных
внутрибрюшинных абсцессах. Разрез
только должен быть немного смещен ближе
к подвздошной кости.
При
переднем пристеночном и подпеченочном
абсцессе разрез выполняется над
пальпируемым абсцессом. Вскрывая
брюшину, следует быть предельно
внимательным, чтобы не повредить
подлежащие инфильтрированные петли
тонкой кишки. Эти петли и прилежащий к
ним сальник разделяют, соблюдая
максимальную осторожность, исключительно
тупым путем до появления гноя. После
этого, тоже тупо, несколько расширяют
образовавшееся отверстие и проникают
в полость гнойника, эвакуируют гной,
промывают полость раствором антисептика
и устанавливают в ней один или два
перчаточно-марлевых тампона. Всегда
следует установить тампон вне основной
раны, через контр апертуру. Дренажная
рана не должна быть узкой и сдавливать
тампон; тампон нужно установить в
функционально выгодном положении.
Тампоны, установленные в брюшной полости,
нельзя подтягивать, а тем более извлекать
ранее 5—6 дня после операции, до
сформирования прочного дренажного
канала.
Боковой
пристеночный абсцесс может быть вскрыт
без рассечения брюшины. После ее обнажения
пальцем тупо продвигаются в сторону
боковой стенки живота я далее вглубь в
забрюшинную клетчатку. Дренирование в
этом случае и при ретроцекальном и
ретроперитонеальном расположении
абсцесса выполняются через контрапертуру
в поясничной области.
Следует
помнить, что при вскрытии нагноившегося
аппендикулярного инфильтрата, даже
если это произошло ошибочно, ни в коем
случае нельзя стремиться к одновременной
аппендэктомии, несмотря на вполне
естественное желание удалить деструктивно
измененный отросток. Поиски его в гнойной
ране среди инфильтрированных и легко
ранимых кишечных петель не только
разрушают тканевой барьер, отграничивающий
гнойник, но и могут привести к непоправимым
осложнениям: массивному кровотечению,
ранению кишки с последующим образованием
кишечного свища.
Если
все-таки аппендэктомия выполняется
“ошибочно” или вынужденно (самоампутация
отростка, зияющая культя отростка и т.
д.), то необходимо помнить, что воспалительные
некротические изменения основания
червеобразного отростка, купола слепой
кишки требуют нестандартных методов
операций — прошивание культи отростка,
погружение ее отдельными швами (способ
Русанова); адекватная перитонизация
“трудной” культи отростка и поврежденной
или измененной стенки слепой кишки
должна остаться ведущим принципом при
нетипичных вариантах аппендэктомии.
Экстраперитонизация слепой кишки с
цекооментопексией целесообразна по
особым, показаниям и в редких случаях
деструкции забрюшинного пространства
и забрюшинного отдела слепой кишки в
сочетании с забрюшинной флегмоной.
В
ряде случаев, особенно при тазовом и
частично левостороннем расположении
отростка, послеоперационная рана
становится “мала”, не позволяет вывести
в рану переднюю стенку слепой кишки,
отросток; полноценно выполнить ревизию
и санацию брюшной полости. В этих случаях
хирург вынужден расширить рану, то есть
выполнить операцию Вейра—Риделя: разрез
апоневротического влагалища прямой
мышцы живота с оттягиванием мышцы в
медиальном направлении.
Говоря
о “нетипичных аппендэктомиях”, упомянем
еще о двух моментах. Первый касается
способа обработки культи отростка.
Ростовцев предлагает после отсечения
отростка коагулировать слизистую
культи, вворачивать ее внутрь кишки и.
погружать кисетным швом; Фовлер пересекает
отросток термокаутером и неперевязанную
культю погружает в кисетный шов.
Второй
момент. Довольно часто при аппендэктомии
по поводу воспаления отростка на операции
обна-руживают подвижную слепую кишку.
Из большого числа операций наиболее
проста операция Вира и В.Н. Розанова:
брыжейку слепой кишки подшивают
матрацными швами к задней брюшной
стенке.
В
послеоперационном периоде больным,
оперированным по поводу аппендикулярного
инфильтрата, назначается массивная
дезинтоксикационная терапия, антибиотики
направленного действия. Успешно
применяется парентеральное введение
протеолитических ферментов.
При
выписке больному настоятельно рекомендуют
повторную госпитализацию для аппендэктомии
через 6 месяцев после выписки, так как
остатки подвергшегося деструкции
отростка служат причиной частых рецидивов
острого аппендицита. Так же поступают
и в тех случаях, когда аппендикулярный
— инфильтрат рассасывается при чисто
консервативной терапии, но здесь сроки
уменьшаются до 3—4 месяцев.
Хирургическое
лечение гнойников малого таза начинается
с момента появления флюктуации. У женщин
вскрытие его производится через задний
свод влагалища; у мужчин — через переднюю
стенку прямой КИШКУ. Обезболивание
общее. Положение больного как для
операции геморроя. Задний проход
раскрывается широко прямокишечными
зеркалами. Обычно при этом хорошо удается
увидеть выбухающую переднюю стенку
прямой кишки. В зоне флюктуации,
определяемой пальцем, производят с
помощью толстой иглы пункцию. Появление
гноя свидетельствует о точности попадания
в полость гнойника. Не извлекая иглы и
строго по ней производят рассечение
слизистой прямой кишки длиной 1,5—2,0 см
в продольном направлении. В полость
вводится резиновая трубка достаточно
большого диаметра, через которую
производится санация полости гнойника
раствором антисептика. Трубка обязательно
фик-сируется к слизистой оболочке одним
кетгутовым швом и оставляется в просвете
гнойника на 4—5 дней, для повторных
санаций полости. Парентерально назначаются
антибиотики, протеолитические ферменты
(хемопоин 50 мг— 5 дней), на 3—4 дня
задерживается стул. (настойка опия по
5—8 капель 3 раза в день), в последующем
стул вызывается слабительными, но не
клизмами. У женщин операция выполняется
в такой же последовательности, но через
задний свод влагалища. Вскрытие
поддиафрагмальных гнойников—тяжелое
оперативное вмешательство. В связи с
этим операцию предпринимают не сразу
после установки диагноза, а через 1—2
дня после интенсивной подготовки:
трансфузий крови, плазмы, гидролизатов,
неокомпенсана, гемодеза, сорбитола.
Обезболивание общее. Для вскрытия
поддиафрагмальных гнойников предлагается
два доступа: чрез- и внеплевральный. И
в том и в другом случае рассекается
диафрагма, которая до вскрытия гнойника
фиксируется к плевре.
При
чрезплевральном доступе в положении
на левом боку проводится разрез по ходу
8—9 межреберий от лопаточной до
передне-подмышечной линии. Затем
выполняется резекция обнаженного ребра.
Синус, в случае поддиафрагмального
абсцесса, как правило, облитерирован.
Париетальная плевра плотна на ощупь,
белесовата, не видна экскурсия края
легкого. Предварительно производится
пункция толстой иглой в зоне флюктуации,
и после получения гноя по игле производится
разрез диафрагмы длиной 4—5 см, выполняется
пальцевая ревизия и опорожнение полости
гнойника, санация его и введение 1—2
тампонов с мазью Вишневского и трубки
для орошения полости растворами
антибиотиков и антисептиков. Трубка и
тампоны фиксируются кетгутовыми швами
к диафрагме. Рана не зашивается или на
края ее накладываются провизорные швы.
Внеплевральные доступы технически
намного труднее и должны выполняться
только опытными хирургами. Внеплевральные
доступы могут быть задними и боковыми
и сопровождаться вскрытием брюшной
полости. Несмотря на их сложность больные
переносят эти вмешательства легче,
поскольку плевральная полость не
вскрывается и сохраняется полноценное
дыхание.
Вскрытие
межкишечных абсцессов производится
по-разному, что вызвано их локализацией
и степенью сформирования. Обезболивание
лучше общее. Разрез выполняется над
пальпируемым гнойником. Лучший вариант
для больного, когда стенка абсцесса
припаялась к передней брюшной стенке;
в этом случае брюшная полость не
вскрывается, полость гнойника
обрабатывается по общим правилам. Если
такого отграничения нет, а оперировать
нужно, то вскрытие гнойника производится
внутрибрюшинно, а операция завершается
как при вскрытии аппендикулярного
инфильтрата. А При наличии, острого
аппендицита у пожилых и стариков наша
тактика должна определяться высказыванием
Д. А. Арапова: “Показания к операции
расширяются прямо пропорционально
увеличению возраста больных”. Возраст
больных не является при остром аппендиците
противопоказанием к операции, напротив
необходимо шире ставить показания к
операции при остром аппендиците у
пожилых, чем у молодых, и выполнять ее
нужно в ранние сроки, исходя из особенностей
клиники и течения острого аппендицита.
При
наличии острого аппендицита у пожилых
должны приниматься во внимание
ослабленность организма, наличие
сопутствующих заболеваний и общее
снижение реактивности организма. Поэтому
при оперативном лечении таких больных
нужно помнить о необходимости обязательной
предоперационной подготовки в течение
1—2 часов (кислород, сердечные средства,
глюкоза, витамины).
Сама
операция у пожилых больных должна быть
максимально анатомичной и щадящей,
непродолжительной (широкий доступ,
бережное отношение к тканям, тщательный
гемостаз). Если диагноз острого аппендицита
не вызывает сомнения, то больных лучше
оперировать в первые 3—6 часов от момента
поступления. Больных пожилого и
старческого возраста с сомнительным
диагнозом лучше тоже прооперировать,
учитывая атипичность, слабую выраженность
симптомов острого аппендицита и быстрое
развитие деструктивных изменений в
отростке, в отличии от лиц моложе 50 лет,
где лучше придерживаться выжидательной
тактики, оставляя больных под “вооруженным”
наблюдением.
Большинство
хирургов при операции у пожилых и
стариков отдают предпочтение местной
инфильтрационной анестезии по А. В.
Вишневскому, как наиболее простой,
безопасной и достаточной.
У
некоторых больных пожилого и старческого
возраста аппендэктомия производится
с определенными техническими трудностями,
которые связаны .с наличием обильного
жирового слоя на вредней брюшной стенке,
сравнительно частым атипичным
расположением отростка, преобладанием
тяжелых, деструктивных форм острого
аппендицита, нередко с наличием старых
рубцовых и спаечных процессов в
илеоцекальном углу. В этих случаях
местное обезболивание может оказаться
недостаточным. В такой ситуации показан
интубационный эфирно-кислородный —
наркоз. Больные пожилого и старческого
возраста требуют пристального внимания
и специального ухода в послеоперационном
периоде: дыха-тельная гимнастика, раннее
движение в постели, кислород, сердечные
средства, глюкоза, витамины, антикоагулянты
и т. д. Нужно помнить, что больные этой
группы плохо переносят наркотические
препараты, очень чувствительны к
кровопотере и кислородному голоданию.
Несколько
подробнее о применении антикоагулянтов,
поскольку тромбоэмболические осложнения
у пожилых и стариков относительно часты,
поэтому, применение антикоагулянтов у
них не только оправдано, но прямо
показано, так как в послеоперационном
периоде у них увеличивается содержание
фибриногена, фибрина и отмечается
повышение фибринолитической активности
крови. Методика применения антикоагулянтов
зависит от формы аппендицита. При простом
аппендиците назначаются антикоагулянты
непрямого действия: синкумар, пелентан.
К седьмым суткам отмечается нормализация
биохимических показателей. При
деструктивном аппендиците вначале
назначается в обычных дозах (2500 ед.)
гепарин, который затем заменяется
антикоагулянтами непрямого действия.
Проводится и неспеци-фическая профилактика:
раннее вставание, активные движения в
постели, дыхательная гимнастика, массаж
туловища и голеней, бинтование конечностей
при наличии варикозной болезни.
Самыми
частыми осложнениями послеоперационного
периода у больных пожилого и старческого
возраста являются (в порядке частоты):
нагноение раны, пневмонии, осложнения
со стороны брюшной полости — перитонит,
гнойники, инфильтраты, осложнения со
стороны сердечно-сосудистой системы.
При своевременном распознавании с ними
удается достаточно легко справиться
методами, мало отличающимися от обычно
применяемых у других больных после
аппендэктомии.
Хирургическое
лечение острого аппендицита у беременных
задача более трудная в силу приведенных
выше положений. Трудности возникают с
выбором обезболивания, доступом,
манипуляциями в брюшной полости,
завершением операции и ведением
послеоперационного периода. Выбор
метода обезболивания у беременных
осложнен тем, что здесь приходится
учитывать его безопасность не только
для больной, но и для плода. К сожалению
большинство существующих методов общего
и местного обезболивания у беременных
не являются совершенными, ибо частота
послеоперационных осложнений и, прежде
всего, преждевременных прерываний
беременности, на которой несомненно
сказываются методы обезболивания,
остается высокой: 5,7—26,1%.
Хотелось
бы подчеркнуть очень важное в практическом
отношении положение: оптимальнее будет,
если вопрос о выборе обезболивания,
показаний к операции, объем предоперационной
подготовки и выбор доступа будет решен
коллегиально хирургом, анастезиологом
и акушером. Суммируя большой опыт этих
специалистов, можно заключить, что
лучшим методом обезболивания у беременных
является местная анастезия с потенцированием
и наркозом закисью азота, что не оказывает
вредного влияния на последующее течение
беременности и развитие плода.
В
вопросе выбора операционного доступа
при аппендэктомиях у беременных нет
единого мнения. Пара-ректальный разрез,
как дающий более широкий доступ, в то
же время не является лучшим, поскольку
червеобразный отросток смещается
беременной маткой. Выбор операционного
доступа к слепой кишке и червеобразному
отростку у беременных должен быть строго
индивидуален и зависит от сроков
беременности. В первую половину
беременности, то есть до 20 недель, хороший
доступ дает обычный косой разрез по
Волковичу—Дьяконову. С 21 до 32 недели
беременности наилучший операционный
доступ обеспечивает полупоперечный
разрез, проводимый по кожной складке
выше на 3—4 см передневерхней подвздошной
ости. При беременности 38—40 недель
наилучший операционный доступ дает
поперечный разрез, идущий медиально и
несколько кверху и располагающийся на
4—5 см ниже правого подреберья.
Важное
значение при операции имеет положение
больной на операционном столе. При
беременности до 20 недель вполне
удовлетворяет обычное положение больной
с небольшим наклоном стола влево. С
увеличением сроков беременности наклон
должен увеличиваться. В последние месяцы
беременности больную сразу же следует
укладывать на левый бок. В этом положении
матка в силу своей тяжести отклоняется
влево и открывает тем самым более
свободный доступ к слепой кишке.
Методика
разъединения спаек между червеобразным
отростком и окружающими тканями должна
прежде всего отвечать задаче минимальной
травматизации матки. Разъединение спаек
лучше всего, производить острым путем
после введения в них новокаина. Полезно
ввести 30—40 мл 0,25% раствора новокаина с
антибиотиками забрюшинно и 2—5 мл в
брыжейку отростка.
Если
у небеременной при обработке, культи
отростка возможно применение различных
вариантов, то у -беременных погружение
перевязанной культи в кисетный шов
является обязательным.
С
большой осторожностью необходимо
относиться к дренированию и тем более
тампонированию брюшной полости у
беременных. Только в случаях крайней
необходимости, по строгим показаниям,
прибегают к этим мерам. Лучшим вариантом
является дренирование брюшной полости
ниппельным дренажом для подведения
антибиотиков. Эти меры предосторожности
избираются для исключения раздражения
стенки беременной матки, что может
привести к преждевременным родам.
Широкое
применение антибиотиков у беременных
в комплексном лечении острого аппендицита
в значительной мере обусловило .уменьшение
числа послеоперационных осложнений и
снизило летальность матери и плода.
Вместе с тем, с накоплением опыта, стали
выявляться и отрицательные моменты и
недостаточная терапевтическая
эффективность, а в отдельных
наблюдениях—наличие побочного действия
на организм беременной антибиотиков в
виде развития дисбактериоза, стоматитов,
дерматитов, эозинофилии и других
аллергических состояний. При правильной
организации лечения больных при остром
аппендиците до выяснения результатов
бактериального исследования,
внутрибрюшинно, а затем и внутримышечно
следует применять комбинации антибиотиков
и в первую очередь сочетание стрептомицина
и левомицетина, как наиболее эффективных
при данной патологии. Одной из главнейших
задач, которую приходится решать хирургу
и акушеру при аппендиците у беременных,
является предупреждение преждевременных
родов. Причины прерывания беременности
разнообразны. Это и переход воспаления
на брюшину матки через аппендикулярно-яичниковую
связку; увеличение общего со-держания
эстрогенов после операции, которые
активно влияют на нормальное развитие
беременности; ряд других гуморальных
сдвигов. Поэтому в послеоперационном
периоде беременным, перенесшим
аппендэктомию, для профилактики и
предупреждения преждевременных родов
показано назначение активных движений,
дыхательной гимнастики с более поздним
активным. подъемом больной (на 4—5 сутки),
назначение 5 мл 1% раствора никотиновой
кислоты 3 раза в сутки, по 1 мл 0,5% раствора
прогестерона, 2—3 раза в день микроклизмы
с опием и бромом, по показаниям промедол
или .морфин. Такая комплексная терапия
проводится в течение 4—5 суток после
операции. При возникновении болезненных
схваток показано выполнение двусторонней
паранефральной блокады, введение 1 мл
2,5% раствора аминазина. Снижение доз
прогестерона проводится постепенно
(сначала по одной инъекции в день, а
затем — через день).
Другими
осложнениями послеоперационного периода
у беременных являются тошнота и рвота,
парез кишечника и задержка мочеиспускания.
Это говорит о неустойчивости компенсаторных
возможностей у беременных и заставляет
более тщательно проводить у них
профилактические и лечебные мероприятия.
Сказанное не значит, что другие осложнения
у беременных, присущие осложнениям
после аппендэктомии, не возникают. Они
также имеют место и их лечение проводится
общепринятыми методами.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
птица, рыба, морепродукты (моллюски, креветки, камбала, треска), молоко, сыры, яйца.Кроме того, значительными источниками селена являются природные накопители селена — съедобные грибы: белый гриб, шампиньоны, дождевики, подосиновики, маслята, опята. Соединения селена из грибов легко всасываются, быстро поступают в кровь, активируют глутатионпероксидазу и гемопоэз. Высоко его содержание в кокосах, чесноке, зелени [5].
Список литературы:
1. Рациональная фармакотерапия часто болеющих детей/ под ред. М. Г. Романцова. — Санкт-Петербург, 2006. — С. 93
2.Вахлова И.В. // Микронутриенты для здоровья матери и ребенка. Российский педиатрический жур-нал,2005.-№4.-с.55-59.
3.Неменко В.А.,Арынова Г.А.,Жумабаева З.А. К вопросу о дефиците селена в окружающей среде г.Алматы.// Материалы международной конференции «Медицина и образование в 21 веке», посвященной 70-летию КазНМУ. Алматы 2001,с28-29
4.Голубкина Н.А., Скальный А.В., Соколов Я.А., Щелкунов Л.Ф. Селен в медицине и экологии. М.: Издательство КМК. 2002. 134 с.
Т^жырым
Адам организмше селен мен цинктщ типзетш эсерi зор. Тыныс жолдарымен жш ауыратын балалардьщ иммунологияльщкерсетшштерш,селен мен цинктщ несште мелшерш зерттеп, олардыц аралыгында пке байланысы барын аныктадык. Селен тапшылыктын коррекциясын тамак аркылы тагайындад^1к.
Summary
The effect of selenium and zinc on humanvery important.We investigated immunological parameters, selenium and zinc in the urine of sickly children, and found direct correlations between them. For correction selendefitsit we recommend the introduction of micronutrientsin food.
ТРУДНОСТИ И ОШИБКИ В ДИАГНОСТИКЕ ОСТРОГО АППЕНДИЦИТА У ДЕТЕЙ
Момынкулов А.О.
КазНМУ им. С.Д. Асфендиярова, кафедра детской хирургии, ДГКБ №1 г. Алматы.
Несмотря на внедрение инновационных технологий в практику детских хирургии, направленных на снижение травматичности оперативных вмешательств, количество послеоперационных осложнений остается высоким (2-3%, Юдин Я.Б., 2000 г.). Нерешенной остается и проблема диагностических ошибок, исходом которых являются неоправданные аппендэктомии или слишком позднее хирургическое вмешательство.
Диагностика неосложненной формы острого аппендицита у большинства детей не вызывает серьезных затруднений. Однако в ряде случаев врачам приходится сталкиваться с трудностями в клинической интерпретации симптомов заболевания. Полиморфизм клинических признаков, разнообразие болезней, протекающих с псевдоаппендикулярным синдромом и охватывающих разные возрастные группы — основные причины диагностических ошибок. Нередко это связано с различными вариантами расположения отростка (что может проявляться клинической картиной, не похожей на классическое описание аппендицита) или такими особенностями течения заболевания, как острая или малосимптомная форма.
Цель исследования: анализ диагностических ошибок у больных с острым аппендицитом.
Проведен анализ историй болезни пациентов, госпитализированных в детскую городскую клиническую больницу №1 г. Алматы за период с 2007-2009 гг. Всего за указанный период с диагнозом острый аппендицит и подозрение на острый аппендицит было госпитализировано 4819 детей. Из них в 1632 случаях проведено оперативное вмешательство. Распределение аппендицитов по данным гистологического исследования было следующим: катаральная форма — 57, флегмонозная форма — 556, гангренозная форма и эмпиема отростка — 390, гангренозно-перфоративная форма, перитониты — 279.
Поздняя диагностика острого аппендицита, которая привела к различным формам перитонита, составила 0,9 % (44 случая). При анализе причин диагностических ошибок было выявлено, что в 62% случаев (27 пациентов) осмотр производился в период так называемого «мнимого благополучия» или «светлого промежутка». Сложность диагностики была связана с отсутствием в момент осмотра основного симптома — жалоб на боль в животе. Более того, в этих случаях могли отсутствовать и провоцируемая боль в правой подвздошной области, и симптомы раздражения брюшины. Однократный осмотр больного в подобных случаях, как правило, вызывал диагностическую ошибку.
Анализируя подобные наблюдения и считая их действительно трудными для диагностики, мы обратили внимание, что единственным признаком острого аппендицита у этих детей являлись изменения в общем анализе крови — лейкоцитоз и сдвиг влево в формуле белой крови. Для предупреждения подобных стереотипных
ошибок, мы еще раз обращаем внимание на необходимость госпитализации всех детей, поступивших в первые 6 часов от начала заболевания, независимо от локализации болей, а также детей с отсутствием болей в животе в момент осмотра, но имевших их в анамнезе и с лейкоцитозом неясной этиологии к моменту поступления. Диагностика острого аппендицита была затруднена при сочетании хирургической и соматической патологии (острые респираторные вирусные инфекции, острые кишечные инфекции и т.д). Процент диагностических ошибок в подобных случаях по нашим наблюдениям составил 27%.
В 97 случаях (2%) аппендэктомий при гистоморфологическом исследовании воспалительных явлений в червеобразном отростке выявлено не было, что свидетельствовало о наличии другого не диагностированного заболевания. В этих случаях сложности в установлении правильного диагноза возникли из-за наличия соматических или инфекционных заболеваний, которые сами по себе проявляются болевым абдоминальным синдромом у детей до 1 года; у пациентов с неврологическими заболеваниями и, наконец, у детей с избыточным питанием. Особый контингент больных составляют дети до 3-х летнего возраста. Диагностика в этом возрасте крайне затруднительна. Проявления острого аппендицита имеет свои особенности. Ощущения боли у них не носили локализованного характера, а иногда вовсе отсутствовали в анамнезе. Определить эквивалент болевого синдрома можно было по изменению поведения ребенка или его отказу от приема пищи. Затруднения в постановке диагноза проявились в развитии общих симптомов, которые преобладали над местными. Процент диагностических ошибок по нашим наблюдениям составил 11% (5 случаев).
Таким образом, проведенный анализ диагностических ошибок опровергает мнение об остром аппендиците, как о несложном для распознавания заболевании. Нередко встречающееся атипичное течение острого аппендицита диктует необходимость осторожной оценки обнаруживаемого болевого синдрома и сопоставление каждого симптома, так как в диагностике острого аппендицита, как нигде, возможны ошибки и нередко с трагическими исходами.
Summary
The analysis of diagnostic errors contrary to the view of the acute appendicitis as a fairly uncomplicated to detect disease. Often occurring atypical course of acute appendicitis necessitates careful evaluation of sensing pain and a comparison of each symptom, as in the diagnosis of acute appendicitis, as nowhere else, there may be errors, and with tragic outcomes.
Т^жырым
ЖYргiзiлген анализдер бойынша кеткен диагностикальщ кателжтер жедел аппендициттщ диагностиканьщ кауыптшпн непздейдг Жедел аппендициттщ атипикалык; агымынныц диагностикасында барлык; симптомдарды карастырудыц кажеттшпн н^скайды. Кдтелжтер кеткен жагдайда кайгылы жагдаймен аякталуы мумшн.
ЗАДЕРЖКА ВНУТРИУТРОБНОГО РАЗВИТИЯ ПЛОДА И ЕЕ КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ У
НОВОРОЖДЕННЫХ ДЕТЕЙ (обзор)
Мустафазаде Т.Ш., Божбанбаева Н.С., Сулейменова И.Е.
КазНМУ им. Асфендиярова С.Д. кафедра неонатологии
Несмотря на развитие и достижения перинатологии, акушерства и неонатологии, рождение детей с задержкой внутриутробного развития (ЗВУР) плода на сегодняшний день остается актуальной проблемой. В мире на 15% всех родов приходится данная патология, которая значительно влияет на перинатальную заболеваемость, смертность и различные патологии во взрослой жизни.
Согласно исследованиям многочисленных авторов, частота рождения детей с ЗВУР остается высоким и имеет тенденция к росту среди доношенных и недоношенных новорожденных. По данным ВОЗ, частота ЗВУР в странах Средней Азии 31,1% и более, в развитых странах до 6,5%, в США колеблется от 3 до 7%, в России среди доношенных детей от 3% до 24%, среди недоношенных от 18% до 46%, что, свидетельствует о нерешенности многих проблем в перинатологии, и, прежде всего, ключевых причин ее возникновения.
По данным Г.М.Дементьевой, у 2/3 мертворожденных недоношенных диагностируют ЗВУР и согласно данным К. А. Сотниковой со соавт., данный контингент детей составляют 40% от общего числа умерших в перинатальном периоде, что является одной из причин роста перинатальной заболеваемости и смертности.
Впервые термин «малая масса тела при рождении» был введен ВОЗ в 1961 году для детей с массой тела ниже 2500г при рождении. Среди них выделяют недоношенных с массой тела, соответствующей их гестаци-онному возрасту, недоношенных родившиеся с массой тела ниже 10-го перцентиля для данного гестационного возраста и доношенных или переношенных с ЗВУР (12).
В настоящее время в литературе встречаются различные обозначения данной патологии: внутриутробная задержка развития плода, «маленькие к сроку гестации дети», «small — for — date», пренатальная (внутриут-
Острый аппендицит
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2018 (Казахстан)
Категории МКБ:
Аппендицит неуточненный (K37), Другие болезни аппендикса (K38), Другие формы аппендицита (K36), Острый аппендицит (K35)
Разделы медицины:
Хирургия
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «04» марта 2019 года
Протокол №61
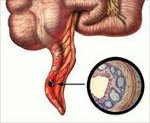
Острый аппендицит – острое неспецифическое воспаление червеобразного отростка.
ВВОДНАЯ ЧАСТЬ
Название протокола: Острый аппендицит
Коды МКБ-10:
| Код | Название |
|
K35 K35.0 K35.1 K35.9 K36 K37 K38 K38.0 K38.1 K38.2 K38.3 K38.8 K38.9 |
Острый аппендицит Острый аппендицит с генерализованным перитонитом Острый аппендицит с перитонеальным абсцессом Острый аппендицит неуточненный Другие формы аппендицита Аппендицит неуточненный Другие болезни аппендикса Гиперплазия аппендикса Аппендикулярные камни Дивертикул аппендикса Свищ аппендикса Другие уточненные болезни аппендикса Болезнь аппендикса неуточненная |
Дата разработки протокола: 2014 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
| WSES | – | World Journal of Emergency Surgery |
| ОАРИТ | – | отделение анестезиологии, реаниматологии, интенсивной терапии |
| ЧСС | – | частота сердечных сокращений |
| АД | – | артериальное давление |
| САД | – | систолическое давление |
| ДАД | – | диастолическое давление |
| УД | – | уровень доказательности |
| КР | – | класс рекомендации |
| ГЭК | – | гидроксиэтилированный крахмал |
| ЭКГ | – | электрокардиограмма |
| УЗИ | – | ультразвуковое исследование |
| КТ | – | компьютерная томография |
| МРТ | – | магнитно-резонансная томография |
| ЭФГДС | – | эзофагофиброгастродуоденоскопия |
| ОАК | – | общий анализ крови |
| БХАК | – | биохимический анализ крови |
| АЛТ | – | аланинаминотрансфераза |
| АСТ | – | аспартатаминотрансфераза |
| АЧТВ | – | активированное частичное тромбопластиновое время |
| МНО | – | международное нормализованное отношение |
| ВИЧ | – | вирус иммунодефицита человека |
| КЩС | – | кислотно-щелочное состояние |
| АЭ | – | открытая аппендэктомия |
| ЛАЭ | – | лапароскопическая аппендэктомия |
|
NOT |
– |
(Nonoperative treatment) лечение без операции |
Пользователи протокола: хирурги, врачи и фельдшеры скорой медицинской помощи, акушер-гинекологи, урологи, врачи общей практики, терапевты, инфекционисты, урологи, анестезиологи-реаниматологи, фельдшеры.
Категория пациентов: взрослые, беременные.
Для оценки уровня доказательности и класса рекомендаций по актуальным вопросам диагностики и лечения острого аппендицита членами Консенсусной конференции (The 3rd World Congress of the WSES, Jerusalem, Israel, 2015) и членами Совета WSES использовалась Оксфордская система оценки достоверности доказательств и убедительности рекомендаций 2011 года (Оxford Сentre for Evidence-Based Medicine 2011 Levels of Evidence) [1, 2].
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Острый аппендицит
- катаральный (простой, поверхностный)
- флегмонозный
- эмпиема червеобразного отростка
- гангренозный
Осложнения острого аппендицита:
- перфорация
- аппендикулярный инфильтрат (дооперационное выявление)
- аппендикулярный инфильтрат (интраоперационное выявление):
— рыхлый
— плотный
- периаппендикулярный абсцесс (дооперационное выявление)
- периаппендикулярный абсцесс(интраоперационное выявление)
- перитонит
- забрюшинная флегмона
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы:
- боль в правом нижнем квадранте живота (в правой подвздошной области) при типичном расположении червеобразного отростка;
- тошнота, 1-2 кратная рвота в начале заболевания;
- анорексия;
- сухость во рту.
Анамнез:
- боль появляется внезапно, начинается в эпигастрии (сипмтом Кохера-Волковича) или в параумбиликальной области (симптом Кюммеля), через 2-3 часа перемещается и локализуется в правом нижнем квадранте живота (правой подвздошной области) при типичном расположении червеобразного отростка.
Физикальное обследование:
1) Оценка состояния пациента.
Общее состояние при катаральном и флегмонозном аппендиците относительно удовлетворительное.
При деструктивном аппендиците, осложненном распространенным перитонитом, абдоминальным сепсисом, септическим шоком состояние может быть тяжелым или крайне тяжелым — пациент госпитализируется в отделение реанимации для реализации программы «Скрининг сепсиса» и определения объема предоперационной подготовки. Все диагностические мероприятия проводятся в ОАРИТ параллельно интенсивной синдромной терапии!
2) Выявление физикальных признаков острого аппендицита.
Чаще всего больные обращаются с флегмонозным аппендицитом. Температура тела повышена (37,0-38,50С). Язык обложен, суховат. Тахикардия. При пальпации в правом нижнем квадранте живота, в правой подвздошной области определяется триада Дьелафуа (при типичном расположении червеобразного отростка):
- болезненность,
- локальное защитное напряжение мышц (локальный мышечный дефанс),
- гиперестезия.
Положительны специфические симптомы острого аппендицита (Ровзинга, Воскресенского, Раздольского, Ситковского, Бартомье-Михельсона).
3) Выявление физикальных признаков перитонита: симптомы раздражения брюшины (Щеткина-Блюмберга, Кулленкампфа), вздутие живота, угнетение перистальтики.
- Симптом Ровзинга (патогномоничный симптом) – левой рукой через брюшную стенку сигмовидную кишку прижимают к крылу подвздошной кости, перекрывая просвет; правой рукой производят толчкообразные движения в проекции нисходящей ободочной кишки, при этом боль возникает в правой подвздошной области.
- Триада Дьелафуа – локальный болевой синдром, мышечное напряжение и гиперестезия в правом нижнем квадранте живота.
- Симптом Ситковского – усиление боли в положении больного на левом боку (более характерен для повторных приступов аппендицита).
- Симптом Бартомье-Михельсона – усиление болезненности при пальпации правой подвздошной области в положении больного на левом боку (отросток становится более доступным пальпации).
- Симптом Раздольского – при симметричной сравнительной перкуссии правой и левой подвздошной области отмечается гиперестезия справа.
- Симптом Воскресенского (симптом «рубашки» или «скольжения») – через рубашку производят скользящее движение от реберной дуги до паховой связки и обратно слева и справа, при этом отмечается гиперестезия, значительное усиление болезненности справа.
- Симптом Коупа — в положении больного на спине согнутая в коленном суставе правая нижняя конечность ротируется кнаружи — вследствие напряжения внутренней запирательной мышцы появляется боль в глубине таза справа и над лоном. Симптом Коупа может быть положительным и при гинекологических заболеваниях.
- Симптом Образцова – в положении лежа поднимают вытянутую правую ногу больного и просят медленно ее опустить, при этом больной ощущает глубокую боль в поясничной области справа из-за болезненного напряжения подвздошно-поясничной мышцы. Симптом Образцова характерен для ретроцекального, ретроперитонеального аппендицита.
- Симптом Тараненко-Богдановой (аппендицит у беременных) – ослабление боли в правой подвздошной области в положении на левом боку и усиление боли в положении на правом боку из-за давления беременной матки на воспаленный отросток.
- Симптом Щеткина-Блюмберга — ладонной поверхностью 2-4 пальцев руки плавно надавливают на переднюю брюшную стенку, задерживают в этом положении руку в течение нескольких секунд, после чего отдергивает руку, при этом больной отмечает резкое усиление боли.
- Симптом Кулленкампфа (симптом раздражения тазовой брюшины) – при ректальном и вагинальном исследовании определяется резкая болезненность в проекции дугласова пространства.
Во избежание диагностических ошибок необходимо учитывать особенности клинических проявлений острого аппендицита в зависимости от расположения червеобразного отростка, клинико-морфологической формы, пола и возраста, а также необходимо помнить о том, что лечение до поступления в клинику (обезболивающие препараты, антибиотики, дезинтоксикационная терапия) искажает клиническую картину.
При атипичном расположении аппендикса (восходящем, медиальном, тазовом, ретроцекальном или ретроперитонеальном, левостороннем) болевой синдром имеет соответствующую локализацию, при этом характерное для типичного расположения отростка мышечное напряжение в правом нижнем квадранте отсутствует.
При восходящем расположении боль локализуется в правом подреберье и может симулировать клинику желчной колики или язвенной болезни, часто сопровождается повторной рвотой вследствие раздражения двенадцатиперстной кишки.
При медиальном расположении отросток располагается близко к корню брыжейки тонкой кишки, боль локализуется медиально, в области пупка, сопровождается многократной рвотой вследствие рефлекторного раздражения корня брыжейки.
При тазовом расположении боль локализуется внизу живота, над лоном, в правой паховой области, симулирует гинекологические заболевания, нередко возникают частые позывы на стул, жидкий стул, частое болезненное мочеиспускание, живот остается мягким, определяется симптом Коупа. При подозрении на тазовый аппендицит показано вагинальное и ректальное исследование, которое выявляет болезненность в дугласовом пространстве, наличие выпота, инфильтрата, гинекологической патологии.
При ретроцекальном или ретроперитонеальном расположении боль в правой подвздошной области не отчетливая, отсутствуют гиперестезия, мышечный дефанс и симптом Щеткина-Блюмберга на передней брюшной стенке, определяется симптом Образцова вследствие раздражения подвздошно-поясничной мышцы, при близости мочеточника могут быть дизурические явления.
Левостороннее расположение червеобразного отростка наблюдается крайне редко: при обратном расположении внутренних органов или при мобильной слепой кишке с длинной брыжейкой. Все местные признаки аппендицита обнаруживаются в левой подвздошной области.
Особенности семиотики отдельных клинико-морфологических форм острого аппендицита, аппендицит у беременных, у больных пожилого возраста:
- при катаральном аппендиците общее состояние не страдает, симптомы раздражения брюшины отсутствуют;
- при эмпиеме червеобразного отростка симптомов перемещения боли (Кохера-Волковича, Кюммеля) не наблюдается, боль локализованная, носит пульсирующий характер, сопровождается ознобом с повышением температуры до 38-390С, локальный мышечный дефанс и другие симптомы раздражения брюшины часто отсутствуют;
- при гангренозном аппендиците температура тела может быть нормальной или субнормальной (ниже 36 0 С), не соответствует уровню тахикардии — больше 100 ударов в минуту («токсические ножницы»), интенсивность болевого синдрома значительно снижается, более выражены симптомы раздражения брюшины;
- при перфоративном аппендиците момент прободения проявляется резкой болью на фоне снижения интенсивности боли вследствие гангрены отростка, появляются симптомы раздражения брюшины, признаки эндогенной интоксикации;
- при остром аппендиците у беременных сложности в диагностике обусловлены невыраженностью болевого синдрома, наличием тошноты, рвоты, периодической боли внизу живота у женщин при обычном течении беременности; характерно перемещение боли (симптомы Кохера-Волковича, Кюммеля), локализация боли во второй половине беременности выше типичной проекции, при этом отмечается ее усиление в положении на правом боку (Тараненко-Богдановой), локальное мышечное напряжение выражено слабо, особенно при поздних сроках беременности (из-за растяжения передней брюшной стенки, а также локализации слепой кишки с отростком позади увеличенной матки);
- у лиц пожилого и старческого возраста на фоне атеросклероза или тромбоза аппендикулярной артерии развивается первично-гангренозный аппендицит, который начинается с резкой локальной боли, которая позже стихает, локальный мышечный дефанс не отчетливый вследствие возрастной релаксации мышц, однако симптом Щеткина-Блюмберга выражен.
Диагностика осложнений острого аппендицита:
Аппендикулярный инфильтрат – это конгломерат спаянных между собой органов и тканей, располагающихся вокруг воспаленного червеобразного отростка. Развивается через 3-5 дней от начала заболевания из-за несвоевременного обращения больного к врачу или в результате диагностической ошибки на догоспитальном или стационарном этапе. Боль стихает, общее состояние больного не страдает, температура тела субфебрильная, в правом нижнем квадранте живота (при типичном расположении отростка) пальпируется инфильтрат, признаки раздражения брюшины отсутствуют. Важен тщательный сбор анамнеза: выявляется симптом перемещения боли (Кохера-Волковича, Кюммеля) и характерный для начала аппендицита симптомокомплекс. Возможны 2 исхода развития аппендикулярного инфильтрата: рассасывание и абсцедирование.
Периаппендикулярный абсцесс – это исход аппендикулярного инфильтрата: в процессе наблюдения в стационаре у больного вновь появляются боли в проекции аппендикулярного инфильтрата, развивается системная воспалительная реакция (повышение температуры, тахикардия, нарастание уровня лейкоцитов), УЗИ выявляет округлое полостное образование с гипо- или анэхогенным содержимым и пиогенной капсулой.
При перитоните без явлений сепсиса определяется боль в животе, выраженная тахикардия, мышечное напряжение, положительные симптомы раздражения брюшины.
При развитии абдоминального сепсиса к местным проявлениям (боль в животе, мышечное напряжение, положительные симптомы раздражения брюшины) присоединяются 2 и более критерия ССВО:
- температура тела выше ≥ 38С или ≤ 36С,
- тахикардия ≥ 90/мин, тахипное > 20/мин,
- лейкоциты > 12 х109/л или < 4 х 109/л или наличие > 10% незрелых форм).
При тяжелом абдоминальном сепсисе развивается дисфункция органов:
- гипотензия (САД < 90 мм рт. ст. или ДАД < 40 мм рт. ст.),
- гипоперфузия (острое изменение психического статуса, олигоурия, гиперлактатацидемия).
При септическом шоке развивается гипотония, резистентная к возмещению ОЦК, а также тканевая и органная гипоперфузия.
Диагностика у данной категории больных может представлять трудности: сознание нарушено, болевой синдром, классические перитонеальные знаки не определяются или не выражены; как правило, имеются признаки энтеральной недостаточности (вздутие живота, отсутствие перистальтики), а также пастозность передней брюшной стенки.
Диагностическая эффективность клинической системы оценки Альварадо) по рекомендациям WSES, World Journal of Emergency Surgery, 2016 [5]:
1. Клиническая система оценки Альварадо, основанная на физикальном исследовании и лабораторных параметрах достаточно эффективна для исключения острого аппендицита: при сумме баллов менее 5 (0-4) аппендицит маловероятен (УД 1) [5].
2. Клиническая система оценки Альварадо недостаточно специфична для диагностики острого аппендицита (УД 1) [5].
3. Идеальной, клинически применимой диагностической системы оценки с высокой чувствительностью и специфичностью на сегодняшний день нет (УД 1 КР В) [5].
Шкала Альварадо
| ПРИЗНАКИ | Баллы |
| Боль в правой подвздошной области | 2 |
| Тошнота или рвота | 1 |
| Анорексия | 1 |
| Миграция боли из эпигастральной или параумбиликальной области в правую подвздошную область | 1 |
| Локальное мышечное напряжение в правой подвздошной области | 1 |
| Повышение температуры > 37,5° C | 1 |
| Лейкоцитоз > 10х109/л | 2 |
|
Сдвиг лейкоцитарной формулы влево (нейтрофилов > 75%) |
1 |
| Всего | 10 |
Оценка данных по сумме баллов:
| 0-4 балла | острый аппендицит маловероятен |
| 5-6 баллов | двусмысленная оценка (нельзя исключить) |
| 7-8 баллов | острый аппендицит вероятен |
| 9-10 баллов | Высокая вероятность острого аппендицита |
Лабораторные исследования:
- общий анализ крови: лейкоцитоз;
- общий анализ мочи;
- время свертывания, длительность кровотечения;
- микрореакция;
- анализ крови на ВИЧ;
- группа крови и RH- фактор;
Дополнительные:
- ОАК с развернутой лейкоформулой: сдвиг лейкоформулы влево;
- биохимический анализ крови по показаниям (АЛТ, АСТ, мочевина, креатинин, билирубин, глюкоза, общий белок): при осложнении перитонитом повышение уровня мочевины, креатинина;
- С-реактивный белок: повышение концентрации С-реактивного белка (0-49 мг/л или ≥ 50 мг/л) [5];
- коагулограмма 1 (протромбиновое время, фибриноген, АЧТВ, МНО) : коагулопатия (при осложнении абдоминальным сепсисом);
- электролиты;
- КЩС;
- определение уровня Д-димеров (для дифференциальной диагностики);
- определение уровня лактата сыворотки: лактоацидоз (при осложнении абдоминальным сепсисом);
- прокальцитониновый тест в плазме крови (количественный иммунолюминометрический метод или полуколичественный иммунохроматографический экспресс-метод): повышение уровня прокальцитонина (при осложнении абдоминальным сепсисом);
- определение почасового диуреза;
- определение ЦВД;
- определение уровня внутрибрюшного давления.
Инструментальные исследования:
- бактериологическое исследование перитонеального экссудата, содержимого полости периаппендикулярного абсцесса;
- гистологическое исследование червеобразного отростка.
Дополнительные:
Рекомендациии WSES, World Journal of Emergency Surgery, 2016 [5]:
1. У пациентов с подозрением на аппендицит рекомендуется индивидуальный подход в определении показаний к диагностической визуализации и выбору метода визуализации, зависящий от вероятности заболевания, пола и возраста пациента (УД 2 КР В) [5];
2. Беременным пациентам с подозрением на острый аппендицит КТ для дифференциальной диагностики противопоказана, рекомендуется МРТ (УД 2 КР В) [5].
- УЗИ брюшной полости (УД 2 КР В) [5]: диаметр отростка 6-7 мм, несокращаемый, наличие выпота в правой подвздошной области, наличие инфильтрата или абсцесса, наличие свободной жидкости в брюшной полости;
- диагностическая лапароскопия (УД 2 КР В) [5]: визуализация воспаленного червеобразного отростка, фибрина, выпота в правой подвздошной области, брюшной полости;
- КТ строго по показаниям для дифференциальной диагностики — при наличии КТ в лечебном учреждении, стабильной гемодинамике больного (УД 1 КР А) [5] (противопоказано беременным и детям до 18 лет!): диаметр отростка 6-7 мм, стенка утолщена, просвет несокращаемый, аппендиколиты, наличие выпота в правой подвздошной области, наличие инфильтрата или абсцесса;
- МRT по показаниям для дифференциальной диагностики — при наличии МRT в лечебном учреждении, стабильной гемодинамике больного (альтернатива КТ для беременных и детей до 18 лет) (УД 2 КР В) [5]: диаметр отростка 6-7 мм, стенка утолщена, просвет несокращаемый, аппендиколиты, наличие выпота в правой подвздошной области, наличие инфильтрата или абсцесса;
- ЭКГ, консультация терапевта;
- обзорная рентгенография грудной клетки;
- обзорная рентгенография органов брюшной полости: для дифференциальной диагностики с перфоративной гастродуоденальной язвой;
- ЭФГДС: для дифференциальной диагностики с заболеваниями желудка.
Показания для консультации специалистов:
- консультация терапевта для исключения сопутствующей патологии;
- консультация уролога, гинеколога и других узких специалистов – по показаниям для дифференциальной диагностики.
Диагностический алгоритм: (схема)
1. Сбор жалоб, анамнеза заболевания и жизни
2. Физикальное исследование (осмотр, пальпация, перкуссия, аускультация, определение показателей гемодинамики – ЧСС, АД, ректальное исследование):
1) Оценка состояния, выявление признаков системной воспалительной реакции, эндотоксикоза, нарушения гемодинамики.
2) Выявление физикальных признаков острого аппендицита.
3) Выявление физикальных признаков перитонита.
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований:
| Диагноз |
Обоснование для дифферен- циальной диагностики |
Исследования | Критерии исключения острого аппендицита |
|
Перфора- тивная язва |
Наличие общих клинических симптомов:
|
|
боль в эпигастрии
|
| Правосторонняя почечная колика |
Наличие общих клинических симптомов:
|
|
мышечного дефанса,
|
| Правосторонний пиелит (пиелонефрит) |
Наличие общих клинических симптомов:
определяться симптом Образцова |
|
гиперестезии
|
| Острый холецистит |
Наличие общих клинических симптомов:
|
|
|
| Острый гастроэнтерит |
Наличие общих клинических симптомов:
|
|
отрицательные симптомы аппендицита
|
| Воспалительные заболевания органов малого таза (сальпингит, оофорит, сальпинго-офорит) |
Наличие общих клинических симптомов:
|
|
|
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Амикацин (Amikacin) |
| Аминофиллин (Aminophylline) |
| Водорода пероксид (Hydrogen peroxide) |
| Гентамицин (Gentamicin) |
| Гепарин (Heparin) |
| Гидрокортизон (Hydrocortisone) |
| Декстроза (Dextrose) |
| Ибупрофен (Ibuprofen) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Левофлоксацин (Levofloxacin) |
| Метоклопрамид (Metoclopramide) |
| Метронидазол (Metronidazole) |
| Морфин (Morphine) |
| Натрия хлорид (Sodium chloride) |
| Неостигмина метилсульфат (Neostigmine methylsulfate) |
| Омепразол (Omeprazole) |
| Плазма свежезамороженная |
| Повидон — йод (Povidone — iodine) |
| Преднизолон (Prednisolone) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Фамотидин (Famotidine) |
| Флуконазол (Fluconazole) |
| Фуросемид (Furosemide) |
| Хлоргексидин (Chlorhexidine) |
| Цефепим (Cefepime) |
| Цефоперазон (Cefoperazone) |
| Цефотаксим (Cefotaxime) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
| Ципрофлоксацин (Ciprofloxacin) |
| Эпинефрин (Epinephrine) |
| Эпинефрин (Epinephrine) |
| Эритроцитная взвесь лейкофильтрованная |
| Этамзилат (Etamsylate) |
| Этанол (Ethanol) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ:
Острый аппендицит, а также предположение/сомнение в диагнозе «острый аппендицит» являются основанием для немедленного вызова скорой неотложной помощи и направления больного в профильный хирургический стационар без лабораторных и инструментальных исследований в поликлинике.
На догоспитальном этапе запрещается вводить обезболивающие препараты, применять ванны, тепло, холод.
При нестабильной гемодинамике (деструктивный аппендицит, осложненный перитонитом, абдоминальным сепсисом, септическим шоком) лечебные мероприятия, направленные на стабилизацию гемодинамики начинаются врачами поликлиники до прибытия «скорой помощи», продолжаются бригадой «скорой помощи» по пути следования в хирургический стационар.
Немедикаментозное лечение: нет
Медикаментозное лечение
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Международное непатентованное наименование ЛС | Доза | Способ приме-нения | Уровень доказа-тельности |
| Растворы для инфузий |
Натрия хлорид |
Раствор для инфузии 0,9% 200,0 мл, 400,0 мл |
в/в | А |
| Растворы для инфузий | Декстроза |
Раствор для инфузии 5%, 10% 200,0 мл, 400,0 мл |
в/в | А |
| Глюкокортикостероиды |
Гидрокортизон |
Раствор для инъекции 125-250 мг |
в/в капельно или струйно |
В |
| Глюкокортикостероиды |
Преднизолон 60-120 мг |
Раствор для инъекции 60-120 мг |
в/в капельно или струйно | В |
|
Альфа и бета адреномиметик |
Эпинефрин | Раствор для инъекции 0,18% -1 мл | в/в. п/к, в/м в/в медленно по 0,5 мл в 20 мл 40% раствора глюкозы | В |
Перечень дополнительных лекарственных средств (менее 100% вероятности применения): нет.
Хирургическое вмешательство: нет.
Дальнейшее ведение: направление в стационар.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения в поликлинике: своевременность направления в стационар.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
1) Острый аппендицит является показанием к экстренной операции.
Противопоказания к операции:
— установленный до операции аппендикулярный инфильтрат;
— септический шок (показана предоперационная подготовка в течение 2 часов).
Противопоказания к аппендэктомии, установленные интраоперационно:
— плотный неразделимый инфильтрат, выявленный интраоперационно.
2) При аппендикулярном инфильтрате, выявленном до операции, показано консервативное лечение.
3) При рыхлом аппендикулярном инфильтрате, выявленном интраоперационно, показано тупое разделение инфильтрата и аппендэктомия.
4) При периаппендикулярном абсцессе без признаков прорыва в брюшную полость, выявленном до операции, показано:
— перкутанное дренирование полости абсцесса (при наличии технических и кадровых ресурсов) (УД 2 КР В) [5];
— вскрытие и дренирование абсцесса, по возможности, внебрюшинным доступом (при отсутствии технических и кадровых ресурсов для перкутанного дренирования полости абсцесса) (УД 2 КР В) [5].
5) При периаппендикулярном абсцессе без признаков прорыва в брюшную полость, выявленном интраоперационно, показано вскрытие и дренирование полости абсцесса.
6) В сомнительных случаях (наличие/отсутствие острого аппендицита), а также с целью дифференциальной диагностики с другими острыми заболеваниями органов брюшной полости и малого таза показана диагностическая лапароскопия (при наличии эндовидеохирургического комплекса в лечебном учреждении).
7) При отсутствии эндовидеохирургического комплекса, если однозначно нельзя исключить острый аппендицит, вопрос решается в пользу экстренной операции.

9) При отказе больного от операции назначается курс антибактериальной и симптоматической терапии в хирургическом отделении, при отказе от госпитализации — больной предупреждается о последствиях отказа, отказ документируется, в поликлинику по месту жительства передается актив.
10) Особенности хирургической тактики при остром аппендиците у беременных:
- в пред- и послеоперационном периодах беременная находится под динамическим наблюдением хирурга и акушер-гинеколога, принимается консенсусное решение по антибактериальной терапии, по дальнейшему ведению, по показаниям назначаются препараты, понижающие тонус матки, консультации других специалистов;
- при клинической картине катарального и флегмонозного аппендицита в родах рекомендуется скорейшее родоразрешение с дальнейшей аппендэктомией [6];
- при клинической картине гангренозного и перфоративного аппендицита в родах рекомендовано угнетение родовой деятельности, срочная аппендэктомия и дальнейшая стимуляция родов [6];
- при клинической картине острого аппендицита у пациентки с планирующимся оперативным родоразрешением рекомендовано одномоментное выполнение кесарева сечения и аппендэктомии;
- лапароскопию не следует рассматривать как первый выбор при аппендэктомии у беременных (УД 1 КР В) [5, 7].
Карта наблюдения пациента, маршрутизация пациента
Немедикаментозное лечение
Режим — полупостельный, диета – легкоусвояемая пища.
Медикаментозное лечение
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Международное непатентованное наименование ЛС | Доза | Способ примене-ния | Уровень доказа-тельности | |
| Наркотический анальгетик, для обезболивания в послеоперационном периоде | Морфина гидрохлорид | 1%-1 мл | в/м | В | |
| Наркотический анальгетик, для обезболивания в послеоперационном периоде | Тримеперидин | раствор для инъекций 2% — 1 мл | в/м | В | |
| Анальгетик смешанного типа действия — в послеоперационном периоде | Трамадол | 100 мг – 2 мл | в/м | А | |
| Ненаркотические анальгетики | Кетопрофен |
Капсула 50мг, раствор для инъекции 100мг/2мл, раствор дляв/ в 50мг/мл -2 мл. Для в/м введения – 100мг( 1 ампула). Гель для нанесения на болезненные участки. |
в/м, в/в, внутрь | В | |
| Ненаркотические анальгетики | Кеторолак | 10–30 мг | в/м, в/в, внутрь | В | |
| Ненаркотические анальгетики | Ибупрофен |
Инфузия 400 мг, 800 мг в 100 или 200 мл физ. раствора. Суспензия для приема внутрь 100мг/5мл, крем для наружно применения по 20г, 50г,100г, таб. 200 мг |
Внутривенно, Внутрь, крем для наружного применения | В | |
| Цефалоспорины 2-го поколения | Цефуроксим | Порошок 750 мг для приготовле-ния раствора для в/м и в/в введения каждые 8 часов | в/м, в/в | А | |
| Цефалоспорины 3-го поколения | Цефтазидим | По 1г каждые 8-12 часов, или 2 г каждые 12 часов | в/м, в/в | А | |
| Цефалоспорины 3-го поколения | Цефтриаксон | Порошок 1г для приготовле-ния раствора для в/м и в/в введения каждые 12 часов | в/м, в/в | А | |
| Цефалоспорины 3-го поколения |
Цефотаксим 1 г |
Порошок 1г для приготовле-ния раствора для в/м и в/в введения каждые 12 часов | в/м, в/в | А | |
| Цефалоспорины 3-го поколения | Цефоперазон | 2–4 г каждые 12 часов | в/м, в/в | А | |
| Цефалоспорины 4-го поколения | Цефепим |
|
в/м, в/в | А | |
| Аминогликозиды | Гентамицин | 0,4 мг/кг | в/в, в/м | В | |
|
Аминогликозиды |
Амикацин |
10–15 мг/кг | в/в, в/м | А | |
| Фторхинолоны | Ципрофлоксацин | Таблетки 250мг-500мг, раствор для инфузии 0,2%-100 мл | внутрь, в/в | В | |
| Фторхинолоны | Левофлоксацин | Таблетки 250–750 мг, раствор для инфузии 0,5%-100 мл | внутрь, в/в | А | |
| Нитроимидазолы | Метронидазол | 500 мг | в/в, внутрь | В | |
| Противогрибковое средство группы азолов | Флуконазол | 2 мг/мл |
в/в медлен- но в течение 60 минут |
А | |
| Антихолинэстеразное средство, для профилактики и лечения атонии кишечника |
Неостигмина метилсульфат |
10–15 мг | внутрь, в/м, в/в | В | |
| Прокинетик, противорвотное средство | Метоклопрамид | 5–10 мг | внутрь, в/м, в/в | В | |
| Антисептик, для обработки кожных покровов и дренажных систем | Повидон – йод | 10% раствор | наружно | В | |
| Антисептик | Хлоргексидин | 0,05% водный раствор | наружно | А | |
| Антисептик | Этанол | 70% раствор | наружно | А | |
| Антисептик | Перекись водорода | 3% раствор | наружно | В | |
| Растворы для инфузий, регуляторы водно-электролитного баланса и КЩС | Натрия хлорид |
0,9% раствор 200,0 мл, 400,0 мл |
в/в капельно |
А |
Перечень дополнительных лекарственных средств (менее 100% вероятности применения):
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказа-тельности | |
| Антисекреторный препарат — ингибитор протонной помпы | Омепразол |
Таблетки 40 – 80 мг/сут |
внутрь | А |
| Антисекреторный препарат – блокатор гистаминовых рецепторов | Фамотидин |
Таблетки 20 — 40 мг |
внутрь | А |
| Гемостатический препарат |
Этамзилат |
Раствор для инъеции 12.5%- 2 мл |
в/м, в/в за час до операции 250-500 мг |
В |
| Антикоагулянт прямого действия (для профилактики тромбозов) | Гепарин | 5000 — 1000–2000 МЕ/ч | в/в | А |
| Петлевой диуретик | Фуросемид | 20 — 40 м, раствор для инъекции 1%- 2мл | в/в, внутрь | А |
|
Спазмолитик миотропного действия |
Аминофиллин | 0,12-0,24г 5-10 мл 2,4% раствора |
в/в медленно |
В |
| Альфа и бета адреномиметик | Эпинефрин | Раствор для инъекции 0,18% -1 мл | в/в, п/к, в/м в/в медленно по 0,5 мл в 20 мл 40% раствора глюкозы | |
| Компоненты крови |
Эритроцитная взвесь лейкофильтрованная, по показаниям |
в/в капельно |
А | |
| Компоненты крови |
Свежезамороженная плазма, по показаниям |
в/в капельно |
А |
Хирургическое вмешательство:
Диагностическая лапароскопия
Лапароскопическая аппендэктомия (ЛАЭ) является операцией первого выбора при наличии лапароскопического оборудования и навыков (УД 1 КР А) [5]
- Лапароскопически-ассистированная аппендэктомия
- Традиционная (открытая) аппендэктомия (ОАЭ) из доступа по Волковичу-Дьяконову
- Ретроградная аппендэктомия
- Ретроперитонеальная аппендэктомия
- Срединная лапаротомия, аппендэктомия
- Перкутанное вмешательство (пункция и/или дренирование) при периаппендикулярном абсцессе
- Вскрытие и дренирование периаппендикулярного абсцесса
- Вскрытие забрюшинной флегмоны
Предоперационная подготовка:
- проба на местные анестезирующие препараты при операции под местной анестезией;
- гигиеническая подготовка области оперативного вмешательства и всей передней брюшной стенки;
- катетеризация мочевого пузыря;
- опорожнение мочевого пузыря;
- осмотр анестезиолога при операции под наркозом;
- катетеризация периферической вены;
- установление назогастрального зонда и эвакуация желудочного содержимого для предотвращения регургитации (при деструктивном аппендиците с распространенным перитонитом);
- при наличии гемодинамических нарушений и признаков эндотоксикоза: предоперационная подготовка в ОАРИТ в течение 2 часов с момента госпитализации (катетеризация центральной вены, эффективная гемодинамическая терапия)
- по показаниям – профилактика тромбообразования.
Антибиотикопрофилактика, антибиотикотерапия в соответствии с Рекомендациями WSES, World Journal of Emergency Surgery, 2016 [5]:
Основными патогенами при аппендиците являются энтеробактерии, стрептококки и анаэробы (особенно B. fragilis) [8, 9].
1. У пациентов с острым аппендицитом всегда рекомендуется предоперационная антибиотикопрофилактика препаратами широкого спектра действия (УД 1) [5]:
- 1-кратное введение антибиотиков широкого спектра действия за 30 минут до операции внутривенно.
2. Для пациентов с неосложненным аппендицитом не рекомендуется использовать антибиотики в послеоперационном периоде (УД 2 КР В) [5].
3. У пациентов с осложненным острым аппендицитом всегда рекомендуется послеоперационная антибиотикотерапия препаратами широкого спектра действия (УД 2 КР В) [5].
4. Рекомендуемый курс антибиотикотерапии 3-5 дней для взрослых пациентов (УД 2 КР В) [5].
Дальнейшее ведение
Терапия послеоперационного периода:
- при наличии клиники перитонита, абдоминального сепсиса – интенсивная и комбинированная антибактериальная терапия в соответствии с Протоколом диагностики и лечения перитонита [10].
- эмпирическая антибактериальная моно- или комбинированная терапия по выбранной схеме стартовой терапии с учетом предполагаемой флоры — по показаниям:
- цефалоспорины III поколения, фторхинолоны, аминогликозиды в монотерапии или в комбинации с имидазолами (метронидазол), в средней разовой и суточной дозировке.
- оценка эффективности эмпирической терапии антибиотиками через 48-72 часа по клинической картине и антибиотикограмме;
- адекватное обезболивание в режиме «по требованию» (наркотические, опиоидные наркотические, ненаркотические анальгетики);
- по показаниям:
- профилактика пареза кишечного тракта;
- дезинтоксикационная терапия;
- коррекция коагулопатии;
- профилактика легочных осложнений;
- противогрибковая терапия;
- профилактика острых язв.
Дальнейшее ведение в стационаре:
- рациональная терапия послеоперационного периода – см. выше;
- ежедневная оценка тяжести состояния;
- ежедневные перевязки, профилактика раневой инфекции;
- при периаппендикулярном абсцессе, забрюшинной флегмоне, абдоминальном сепсисе: контроль источника;
- контроль дренажа (функционирование дренажа, характер и объем отделяемого), удаление дренажа при отсутствии экссудата, при объеме отделяемого более 50,0 мл удаление дренажа не рекомендуется во избежание формирования абсцесса брюшной полости;
- уход за назогастральным (назоинтестинальным) зондом при его наличии;
- УЗИ, обзорная рентгенография брюшной полости (по показаниям);
- лабораторные исследования в динамике (ОАК, БХАК, коагулограмма, уровень лактата, Д-димеров, прокальцитонина в динамике – по показаниям);
- вопрос о выписке решается индивидуально;
- Показания для перевода в отделение интенсивной терапии и реанимации:
- нестабильная гемодинамика;
- распространенный перитонит, абдоминальный сепсис, септический шок, ПОН;
- ухудшение состояния, связанное с основным или сопутствующим заболеванием, требующее интенсивной терапии, мониторинга;
- состояния, требующие интенсивной терапии при наличии конкурирующих заболеваний.
Дальнейшее ведение в поликлинике:
- после выписки – наблюдение в поликлинике (продолжительность амбулаторного лечения и вопрос о трудоспособности решается индивидуально);
- профилактика раневой инфекции в поликлинике: своевременная ревизия раны, перевязки;
- вопрос о снятии швов решается индивидуально;
- УЗИ в динамике после выписки с разрешившимся аппендикулярным инфильтратом – по показаниям;
- ограничение физической нагрузки – в течение 3 недель с момента выписки из стационара;
- через 6-8 недель после разрешения аппендикулярного инфильтрата пациентам с рецидивирующими симптомами аппендицита выполняется интервальная аппендэктомия (УД 2 КР В) [5], операция выбора – лапароскопическая аппендэктомия (УД 1 КР А) [5].
Рекомендациии WSES, World Journal of Emergency Surgery, 2016, по ведению разрешившегося аппендикулярного инфильтрата [5]:
- Пациентам с разрешившимся аппендикулярным инфильтратом интервальная аппендэктомия не рекомендуется (УД 1) [5].
- Пациентам с разрешившимся аппендикулярным инфильтратом и рецидивирующими симптомами аппендицита рекомендуется интервальная аппендэктомия через 6-8 недель после разрешения аппендикулярного инфильтрата (УД 2 КР В) [5].
- Если через 6-8 недель после разрешения аппендикулярного инфильтрата интервальная аппендэктомия не произведена, рекомендуется осмотр хирурга и онколога с целью онкологической настороженности, выполняется колоноскопия [5, 11].
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
- отсутствие клиники ОА при консервативном лечении (аппендикулярный инфильтрат, отказ от хирургического лечения при неосложненном аппендиците);
- купирование боли в животе, явлений эндогенной интоксикации, лихорадки, лейкоцитоза;
- устранение осложнений острого аппендицита;
- заживление операционной раны.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
- состояние после успешной консервативной терапии аппендикулярного инфильтрата (через 6-8 недель после рассасывания инфильтрата).
Показания для экстренной госпитализации:
- острый аппендицит,
- обоснованное предположение/сомнение в диагнозе «острый аппендицит».
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2018
- 1. OCEBM Levels of Evidence Working Group «The Oxford 2011 Levels of Evidence». Oxford Centre for Evidence-Based Medicine. http://www.cebm.net/index.aspx?o=5653
2. Howick J., et al. The 2011 Oxford CEBM Levels of Evidence (Introductory Document). Oxford Centre for Evidence-Based Medicine. http://www.cebm.net/index.aspx?o=5653
3. Национальные клинические рекомендации по диагностике и лечению острого аппендицита. 2016. Москва. Группа разработчиков: Сажин А.В., Затевахин И.И., Федоров А.В., Луцевич О.Э., Шулутко А.М., Ермолов А.С., Гуляев А.А., Прудков М.И., Лядов К.В.
4. Руководство по неотложной хирургии органов брюшной полости. Под редакцией B.C. Савельева. — М.: Медицина, 2004.
5. Di Saverio S1, Birindelli A2, Kelly MD3, Catena F4, Weber DG5, Sartelli M6, Sugrue M7, De Moya M8, Gomes CA9, Bhangu A10, Agresta F11, Moore EE12, Soreide K13, Griffiths E14, De Castro S15, Kashuk J16, Kluger Y17, Leppaniemi A18, Ansaloni L19, Andersson M20, Coccolini F19, Coimbra R21, Gurusamy KS22, Campanile FC23, Biffl W24, Chiara O25, Moore F26, Peitzman AB27, Fraga GP28, Costa D29, Maier RV30, Rizoli S31, Balogh ZJ32, Bendinelli C32, Cirocchi R33, Tonini V2, Piccinini A34, Tugnoli G34, Jovine E35, Persiani R36, Biondi A37, Scalea T38, Stahel P12, Ivatury R39, Velmahos G40, Andersson R20
WSES Jerusalem guidelines for diagnosis and treatment of acute appendicitis. World J Emerg Surg. 2016 Jul 18;11:34. doi: 10.1186/s13017-016-0090-5. E Collection 2016.
6. Клиническая хирургия: национальное руководство: в 3 т. / под ред. В.С. Савельева, А.И. Кириенко. – М.: ГЭОТАР-Медиа, 2009. – Т.II – С. 103 – 141.
7. Wilasrusmee C, Sukrat B, McEvoy M, et al. Systematic review and meta-analysis of safety of laparoscopic versus open appendicectomy for suspected appendicitis in pregnancy. Br J Surg. 2012; 99:1470-1478.
8. Sartelli M, et al. Complicated intra-abdominal infections worldwide: the definitive data of the CIAOW Study. World J Emerg Surg. 2014; 9:37.
9. 2013 WSES guidelines for management of intra-abdominal infections. Massimo Sartelli 1* , Pierluigi Viale 2 , Fausto Catena 3 , Luca Ansaloni 4 , Ernest Moore 5 , Mark Malangoni 6 , Frederick A Moore 7, George Velmahos 8, Raul Coimbra 9, RaoIvatury 10, Andrew Peitzman 11 , Kaoru Koike 12 , Ari Leppaniemi 13, Walter Biffl 5, Clay Cothren Burlew 5 , Zsolt J Balogh 14 , Ken Boffard 15 , Cino Bendinelli 14, Sanjay Gupta 16 , Yoram Kluger 17 , Ferdinando Agresta 18 , Salomone Di Saverio 19 , Imtiaz Wani 20 , Alex Escalona 21, Carlos Ordonez 22 , Gustavo P Fraga 23 , Gerson Alves Pereira Junior 24 , Miklosh Bala 25 , Yunfeng Cui 26 , Sanjay Marwah 27 , Boris Sakakushev 28 , Victor Kong 29 , Noel Naidoo 30 , Adamu Ahmed 31 , Ashraf Abbas 32, Gianluca Guercioni 33, Nereo Vettoretto 34 , Rafael Díaz-Nieto 35 , Ihor Gerych 36 , Cristian Tranà 37 , Mario Paulo Faro 38, Kuo-Ching Yuan 39, Kenneth Yuh Yen Kok 40 , Alain Chichom Mefire 41 , Jae Gil Lee 42 , Suk-Kyung Hong 43, Wagih Ghnnam 44, Boonying Siribumrungwong 45, Norio Sato 11 , Kiyoshi Murata 46 , Takayuki Irahara 47, Federico Coccolini, Helmut A Segovia Lohse 48 , Alfredo Verni 49 and Tomohisa Shoko 50
10. Перитонит. Клинический протокол диагностики и лечения. www.rсrz.kz.
11. Carpenter SG, et al. Increased risk of neoplasm in appendicitis treated with interval appendectomy: single-institution experience and literature review. Am Surg. 2012;78(3):339–43.PubMedGoogle Scholar
12. Гостищев В.К. Гнойная хирургия. Руководство для врачей. — М.: Медицина, 1996.
- 1. OCEBM Levels of Evidence Working Group «The Oxford 2011 Levels of Evidence». Oxford Centre for Evidence-Based Medicine. http://www.cebm.net/index.aspx?o=5653
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
1. Ахмеджанова Гульнара Ахмеджановна – кандидат медицинских наук, доцент кафедры хирургии №1 АО «Национальный медцицинский университет»;
2. Баймаханов Болатбек Бимендеевич – доктор медицинских наук, профессор, Председатель правления АО «Национальный научный центр хирургии им. А.Н. Сызганова»;
3. Медеубеков Улугбек Шалхарович – доктор медицинских наук, профессор, зам. Председателя правления АО «Национальный научный центр хирургии им. А.Н. Сызганова»;
4. Калиева Мира Маратовна – кандидат медицинских наук, клинический фармаколог АО «Национальный научный центр хирургии им. А.Н. Сызганова».
Указание на отсутствие конфликта интересов: нет.
Рецензент:
Аймагамбетов Мейрамбек Жаксыбекович – доктор медицинских наук, доцент, заведующий кафедрой госпитальной хирургии НАО «Медицинский университет Семей».
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие и/или при наличии новых методов с высоким уровнем доказательности.
Приложение 1
к типовой структуре Клинического протокола диагностики и лечения
АЛГОРИТМ ДИАГНОСТИКИ И ЛЕЧЕНИЯ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ (схемы)
1) Диагностические критерии
Жалобы:
- боль в правом нижнем квадранте живота (в правой подвздошной области) при типичном расположении червеобразного отростка;
- тошнота, 1-2 кратная рвота в начале заболевания;
- анорексия;
- сухость во рту.
Анамнез:
- боль появляется внезапно, начинается в эпигастрии (сипмтом Кохера-Волковича) или в параумбиликальной области (симптом Кюммеля), через 2-3 часа перемещается и локализуется в правом нижнем квадранте живота (правой подвздошной области) при типичном расположении червеобразного отростка.
Физикальное обследование:
1) Оценка состояния пациента.
Общее состояние при катаральном и флегмонозном аппендиците относительно удовлетворительное.
При деструктивном аппендиците, осложненном распространенным перитонитом, абдоминальным сепсисом, септическим шоком состояние может быть тяжелым или крайне тяжелым — пациент госпитализируется в отделение реанимации для реализации программы «Скрининг сепсиса» и определения объема предоперационной подготовки. Все диагностические мероприятия проводятся в ОАРИТ параллельно интенсивной синдромной терапии!
2) Выявление физикальных признаков острого аппендицита.
Чаще всего больные обращаются с флегмонозным аппендицитом. Температура тела повышена (37,0-38,50С). Язык обложен, суховат. Тахикардия. При пальпации в правом нижнем квадранте живота, в правой подвздошной области определяется триада Дьелафуа (при типичном расположении червеобразного отростка):
- болезненность,
- локальное защитное напряжение мышц (локальный мышечный дефанс),
- гиперестезия.
Положительны специфические симптомы острого аппендицита (Ровзинга, Воскресенского, Раздольского, Ситковского, Бартомье-Михельсона).
3) Выявление физикальных признаков перитонита: симптомы раздражения брюшины (Щеткина-Блюмберга, Кулленкампфа), вздутие живота, угнетение перистальтики.
- Симптом Ровзинга (патогномоничный симптом) – левой рукой через брюшную стенку сигмовидную кишку прижимают к крылу подвздошной кости, перекрывая просвет; правой рукой производят толчкообразные движения в проекции нисходящей ободочной кишки, при этом боль возникает в правой подвздошной области.
- Триада Дьелафуа – локальный болевой синдром, мышечное напряжение и гиперестезия в правом нижнем квадранте живота.
- Симптом Ситковского – усиление боли в положении больного на левом боку (более характерен для повторных приступов аппендицита).
- Симптом Бартомье-Михельсона – усиление болезненности при пальпации правой подвздошной области в положении больного на левом боку (отросток становится более доступным пальпации).
- Симптом Раздольского – при симметричной сравнительной перкуссии правой и левой подвздошной области отмечается гиперестезия справа.
- Симптом Воскресенского (симптом «рубашки» или «скольжения») – через рубашку производят скользящее движение от реберной дуги до паховой связки и обратно слева и справа, при этом отмечается гиперестезия, значительное усиление болезненности справа.
- Симптом Коупа – в положении больного на спине согнутая в коленном суставе правая нижняя конечность ротируется кнаружи – вследствие напряжения внутренней запирательной мышцы появляется боль в глубине таза справа и над лоном. Симптом Коупа может быть положительным и при гинекологических заболеваниях.
- Симптом Образцова – в положении лежа поднимают вытянутую правую ногу больного и просят медленно ее опустить, при этом больной ощущает глубокую боль в поясничной области справа из-за болезненного напряжения подвздошно-поясничной мышцы. Симптом Образцова характерен для ретроцекального аппендицита.
- Симптом Тараненко-Богдановой (аппендицит у беременных) – ослабление боли в правой подвздошной области в положении на левом боку и усиление боли в положении на правом боку из-за давления беременной матки на воспаленный отросток.
- Симптом Щеткина-Блюмберга — ладонной поверхностью 2-4 пальцев руки плавно надавливают на переднюю брюшную стенку, задерживают в этом положении руку в течение нескольких секунд, после чего отдергивает руку, при этом больной отмечает резкое усиление боли.
- Симптом Кулленкампфа (симптом раздражения тазовой брюшины) – при ректальном и вагинальном исследовании определяется резкая болезненность в проекции дугласова пространства.
Во избежание диагностических ошибок необходимо учитывать особенности клинических проявлений острого аппендицита в зависимости от расположения червеобразного отростка, клинико-морфологической формы, пола и возраста, а также необходимо помнить о том, что лечение до поступления в клинику (обезболивающие препараты, антибиотики, дезинтоксикационная терапия) искажает клиническую картину.
При атипичном расположении аппендикса (восходящем, медиальном, тазовом, ретроцекальном или ретроперитонеальном, левостороннем) болевой синдром имеет соответствующую локализацию, при этом характерное для типичного расположения отростка мышечное напряжение в правом нижнем квадранте отсутствует.
При восходящем расположении боль локализуется в правом подреберье и может симулировать клинику желчной колики или язвенной болезни, часто сопровождается повторной рвотой вследствие раздражения двенадцатиперстной кишки.
При медиальном расположении отросток располагается близко к корню брыжейки тонкой кишки, боль локализуется медиально, в области пупка, сопровождается многократной рвотой вследствие рефлекторного раздражения корня брыжейки.
При тазовом расположении боль локализуется внизу живота, над лоном, в правой паховой области, симулирует гинекологические заболевания, нередко возникают частые позывы на стул, жидкий стул, частое болезненное мочеиспускание, живот остается мягким, определяется симптом Коупа. При подозрении на тазовый аппендицит показано вагинальное и ректальное исследование, которое выявляет болезненность в дугласовом пространстве, наличие выпота, инфильтрата, гинекологической патологии.
При ретроцекальном или ретроперитонеальном расположении боль в правой подвздошной области не отчетливая, отсутствуют гиперестезия, мышечный дефанс и симптом Щеткина-Блюмберга на передней брюшной стенке, определяется симптом Образцова вследствие раздражения подвздошно-поясничной мышцы, при близости мочеточника могут быть дизурические явления.
Левостороннее расположение червеобразного отростка наблюдается крайне редко: при обратном расположении внутренних органов или примобильной слепой кишке с длинной брыжейкой. Все местные признаки аппендицита обнаруживаются в левой подвздошной области.
Особенности семиотики отдельных клинико-морфологических форм острого аппендицита, аппендицит у беременных, у больных пожилого возраста:
- при катаральном аппендиците общее состояние не страдает, симптомы раздражения брюшины отсутствуют;
- при эмпиеме червеобразного отростка симптомов перемещения боли (Кохера-Волковича, Кюммеля) не наблюдается, боль локализованная, носит пульсирующий характер, сопровождается ознобом с повышением температуры до 38-390С, локальный мышечный дефанс и другие симптомы раздражения брюшины часто отсутствуют;
- при гангренозном аппендиците температура тела может быть нормальной или субнормальной (ниже 36 0 С), не соответствует уровню тахикардии — больше 100 ударов в минуту («токсические ножницы»), интенсивность болевого синдрома значительно снижается, более выражены симптомы раздражения брюшины;
- при перфоративном аппендиците момент прободения проявляется резкой болью на фоне снижения интенсивности боли вследствие гангрены отростка, появляются симптомы раздражения брюшины, признаки эндогенной интоксикации;
- при остром аппендиците у беременных сложности в диагностике обусловлены невыраженностью болевого синдрома, наличием тошноты, рвоты, периодической боли внизу живота у женщин при обычном течении беременности; характерно перемещение боли (симптомы Кохера-Волковича, Кюммеля), локализация боли во второй половине беременности выше типичной проекции, при этом отмечается ее усиление в положении на правом боку (Тараненко-Богдановой), локальное мышечное напряжение выражено слабо, особенно при поздних сроках беременности (из-за растяжения передней брюшной стенки, а также локализации слепой кишки с отростком позади увеличенной матки);
- у лиц пожилого и старческого возраста на фоне атеросклероза или тромбоза аппендикулярной артерии развивается первично-гангренозный аппендицит, который начинается с резкой локальной боли, которая позже стихает, вследствие возрастной релаксации мышц локальный мышечный дефанс не отчетливый, однако симптом Щеткина-Блюмберга выражен.
Диагностика осложнений острого аппендицита:
Аппендикулярный инфильтрат – это конгломерат спаянных между собой органов и тканей, располагающихся вокруг воспаленного червеобразного отростка. Развивается через 3-5 дней от начала заболевания из-за несвоевременного обращения больного к врачу или в результате диагностической ошибки на догоспитальном или стационарном этапе. Боль стихает, общее состояние больного не страдает, температура тела субфебрильная, в правом нижнем квадранте живота (при типичном расположении отростка) пальпируется инфильтрат, признаки раздражения брюшины отсутствуют. Важен тщательный сбор анамнеза: выявляется симптом перемещения боли (Кохера-Волковича, Кюммеля) и характерный для начала аппендицита симптомокомплекс. Возможны 2 исхода развития аппендикулярного инфильтрата: рассасывание и абсцедирование.
Периаппендикулярный абсцесс – это исход аппендикулярного инфильтрата: в процессе наблюдения в стационаре у больного вновь появляются боли в проекции аппендикулярного инфильтрата, развивается системная воспалительная реакция (повышение температуры, тахикардия, нарастание уровня лейкоцитов), УЗИ выявляет округлое полостное образование с гипо- или анэхогенным содержимым и пиогенной капсулой.
При распространенном перитоните, абдоминальном сепсисе язык сухой, определяется выраженная тахикардия, возможна гипотония, вздутие живота, гиперестезия, резкая болезненность и мышечное напряжение при пальпации, положительные симптомы раздражения брюшины.
При септическом шоке диагностика может представлять трудности: сознание нарушено, болевой синдром, классические перитонеальные знаки не определяются или не выражены; как правило, имеются признаки энтеральной недостаточности (вздутие живота, отсутствие перистальтики), а также пастозность передней брюшной стенки.
Диагностический алгоритм
Тактика на этапе оказания скорой неотложной помощи
- Острый аппендицит, а также предположение/сомнение в диагнозе «острый аппендицит» являются основанием для доставки больного в профильный хирургический стационар.
- При наличии гемодинамических нарушений (деструктивный аппендицит, осложненный перитонитом, абдоминальным сепсисом, септическим шоком) лечебные мероприятия, направленные на стабилизацию гемодинамики начинаются врачами «скорой помощи», продолжаются по пути следования в хирургический стационар.
- Больные с нестабильной гемодинамикой и физикальными признаками абдоминального сепсиса доставляются в ОАРИТ, минуя приемный покой.
- На догоспитальном этапе запрещается вводить обезболивающие препараты, применять ванны, тепло, холод.
Немедикаментозное лечение: нет.
Медикаментозное лечение: При наличии физикальных признаков нарушения гемодинамики бригадой скорой помощи проводятся противошоковые мероприятия (инфузионная терапия, глюкокортикоиды, вазопрессоры), которые продолжаются по пути следования в стационар.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Международное непатентованное наименование ЛС | Доза | Способ приме-нения | Уровень доказа-тельности |
| Растворы для инфузий |
Натрия хлорид |
Раствор для инфузии 0,9% 200,0 мл, 400,0 мл |
в/в | А |
| Растворы для инфузий | Декстроза |
Раствор для инфузии 5%, 10% 200,0 мл, 400,0 мл |
в/в | А |
| Глюкокортикостероиды |
Гидрокортизон |
Раствор для инъекции 125-250 мг |
в/в капельно или струйно |
В |
| Глюкокортикостероиды |
Преднизолон 60-120 мг |
Раствор для инъекции 60-120 мг |
в/в капельно или струйно | В |
|
Альфа и бета адреномиметик |
Эпинефрин | Раствор для инъекции 0,18% -1 мл | в/в. п/к, в/м в/в медленно по 0,5 мл в 20 мл 40% раствора глюкозы | В |
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Острый аппендицит
Острый аппендицит – острый неспецифический процесс воспаления червеобразного отростка — придаточного образования слепой кишки. Клиника острого аппендицита манифестирует с появления тупой боли в надчревной области, которая затем смещается в правую подвздошную область; отмечаются тошнота, рвота, субфебрилитет. Диагностика острого аппендицита основывается на выявлении характерных симптомов при исследовании живота, изменений в периферической крови, УЗИ; при этом исключаются другие заболевания брюшной полости и малого таза. При остром аппендиците выполняется аппендэктомия – удаление измененного червеобразного отростка.
Общие сведения
Острый аппендицит является наиболее частым хирургическим заболеванием, на долю которого в оперативной гастроэнтерологии приходится более 80%. Острый аппендицит чаще встречается у лиц в возрасте 20-40 лет, хотя также может возникнуть в детском или пожилом возрасте. Несмотря на достижения в области диагностики и совершенствование хирургических методов лечения, послеоперационные осложнения при остром аппендиците составляют 5-9%, а летальность – 0,1-0,3%.
Причины острого аппендицита
В вопросе о причинах развития острого аппендицита до сих пор не существует единого мнения. Среди этиологических теорий острого аппендицита обсуждаются механическая, инфекционная, ангионевротическая, аллергическая, иммунологическая и др. Считается, что ведущим фактором воспаления аппендикса (аппендицита) выступает механическая блокада просвета червеобразного отростка, вызванная каловым камнем, инородным телом, паразитами, гиперплазией лимфоидной ткани. Это приводит к скоплению в отростке слизи, активизации бактериальной флоры, воспалению стенок аппендикса, сосудистому тромбозу.
Согласно инфекционной теории, инициировать развитие острого аппендицита могут различные инфекционные заболевания – амебиаз, паразитарные инфекции, туберкулез, иерсиниоз, брюшной тиф и др. Сторонники ангионевротической теории придерживаются мнения о первостепенности трофических нарушений в стенке червеобразного отростка, связанных с нарушением его иннервации.
В определенной степени способствовать развитию острого аппендицита может алиментарный фактор. Известно, что употребление преимущественно мясной пищи способствует нарушению моторно-эвакуаторной функции кишечника, склонности к запорам, что, в свою очередь, предрасполагает к развитию острого аппендицита. Также к неблагоприятным фоновым факторам относят дисбактериоз кишечника, снижение резистентности организма, некоторые виды расположения аппендикса по отношению к слепой кишке.
Острый аппендицит вызывается неспецифической микробной флорой: анаэробными неспорообразующими микроорганизмами (бактероидами и анаэробными кокками – в 90% случаев), аэробными возбудителями (кишечной палочкой, энтерококками, клебсиеллой и др. — 6-8 %), реже – вирусами, простейшими, присутствующими в отростке. Основной механизм инфицирования червеобразного отростка – энтерогенный; лимфогенный и гематогенный пути проникновения инфекции не играют ведущей роли в патогенезе острого аппендицита.
Классификация острого аппендицита
Острый аппендицит может протекать в простой (катаральной) или деструктивной форме (флегмонозной, апостематозной, флегмонозно-язвенной, гангренозной).
Катаральная форма острого аппендицита (катаральный аппендицит) характеризуется расстройствами лимфо- и кровообращения в стенке отростка, его отеком, развитием конусовидных фокусов экссудативного воспаления (первичных аффектов). Макроскопически аппендикс выглядит набухшим и полнокровным, серозная оболочка – тусклой. Катаральные изменения могут носить обратимый характер; в противном случае, при их прогрессировании, простой острый аппендицит переходит в деструктивный.
К исходу первых суток от начала острого катарального воспаления лейкоцитарная инфильтрация распространяется на все слои стенки аппендикса, что соответствует флегмонозной стадии острого аппендицита. Стенки отростка утолщаются, в его просвете образуется гной, брыжейка становится отечной и гиперемированной, в брюшной полости появляется серозно-фибринозный или серозно-гнойный выпот. Диффузное гнойное воспаление аппендикса с множественными микроабсцессами расценивается как апостематозный острый аппендицит. При изъязвлениях стенок червеобразного отростка развивается флегмонозно-язвенный аппендицит, который при нарастании гнойно-деструктивных изменений переходит в гангренозный.
Симптомы острого аппендицита
В развитии острого аппендицита выделяют раннюю стадию (до 12 часов), стадию деструктивных изменений (от 12 часов до 2-х суток) и стадию осложнений (от 48 часов). Клинические проявления острого аппендицита манифестируют внезапно, без каких-либо предвестников или продромальных признаков. В отдельных случаях за несколько часов до развития клиники острого аппендицита могут отмечаться неспецифические явления – слабость, ухудшение самочувствия, потеря аппетита. Для стадии развернутых клинических проявлений острого аппендицита типичны болевой синдром и диспепсические нарушения (тошнота, рвота, задержка газов и стула).
Боль в животе при остром аппендиците – наиболее ранний и непреходящий симптом. В начальной стадии боль локализуется в эпигастрии или околопупочной области, носит неинтенсивный, тупой характер. При кашле, резкой перемене положения туловища боль усиливается. Через несколько часов от появления боль смещается в правую подвздошную область и может характеризоваться пациентами как дергающая, колющая, жгущая, режущая, острая, тупая. В зависимости от расположения червеобразного отростка боли могут иррадиировать в пупок, поясницу, пах, подложечную область.
При остром аппендиците, как правило, отмечаются симптомы нарушения пищеварения: тошнота, однократная рвота, метеоризм, запор, иногда – жидкий стул. Температура тела обычно повышается до субфебрильных значений.
В стадии деструктивных изменений болевой синдром усиливается, что заметно отражается на состоянии больных. Температура тела увеличивается до 38,5-390С, нарастает интоксикации, отмечается тахикардия до 130-140 уд. в мин. В некоторых случаях может наблюдаться парадоксальная реакция, когда боли, напротив, уменьшаются или исчезают. Это довольно грозный признак, свидетельствующий о гангрене отростка.
Деструктивные формы острого аппендицита часто сопровождаются осложнениями – развитием аппендикулярного абсцесса, периаппендицита, мезентериолита, абсцесса брюшной полости, перфорацией стенки отростка и перитонитом, сепсисом.
Диагностика острого аппендицита
В процессе диагностики острый аппендицит необходимо дифференцировать от гастрита, язвенной болезни желудка или 12-ти перстной кишки, острого холецистита, панкреатита, мочекаменной болезни, ЖКБ, внематочной беременности, аднексита, острого орхоэпидидимита, острого цистита и др. заболеваний, протекающих с абдоминальными болями.
Для острого аппендицита характерен ряд абдоминальных симптомов: отставание правых отделов живота при дыхании (симптом Иванова), напряжение мышц передней брюшной стенки, симптом раздражения брюшины (Щеткина-Блюмберга), болезненность в правой подвздошной области при перкуссии (симптом Раздольского), усиление боли в положении на левом боку (симптом Ситковского, Бартомье-Михельсона) и др. Изменения в лейкоцитарной формуле крови нарастают в соответствии со стадиями острого аппендицита – от 10-12х109/л при катаральном воспалении до 14-18х109/л и выше – при гнойно-деструктивных формах.
С целью дифференциальной диагностики проводится ректальное или вагинальное исследование. Для исключения другой острой патологии живота выполняется УЗИ органов брюшной полости, которое также обнаруживает увеличение и утолщение отростка, наличие выпота в брюшной полости. При неясной клинико-лабораторной картине прибегают к проведению диагностической лапароскопии.
Лечение острого аппендицита
При остром аппендиците показано как можно более раннее удаление воспаленного червеобразного отростка – аппендэктомия. В типичных случаях острого аппендицита используется доступ к червеобразному отростку по Волковичу-Дьяконову – косой разрез в правой подвздошной ямке.
В диагностически неясных ситуациях используется параректальный доступ по Ленандеру, при котором операционный разрез проходит параллельно наружному краю правой прямой мышцы выше и ниже пупка. К средне-срединной или нижне-срединной лапаротомии прибегают в тех случаях, если течение острого аппендицита осложнилось перитонитом.
В последние годы, с развитием малоинвазивной хирургии, операция нередко выполняется через лапароскопический доступ (лапароскопическая аппендэктомия).
Прогноз при остром аппендиците
Острый аппендицит — лечение в Москве
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Тарасов А.Д.
1
Мовчан К.Н.
1
Киприянов В.С.
1
Боголюбов М.В.
1
Русакевич К.И.
1
1 СПб ГБУЗ «Медицинский информационно-аналитический центр»
Рассматривается клиническое наблюдение осложненного острого аппендицита (ОА). Проанализированы трудности дифференциальной диагностики данного заболевания. Подчеркивается приоритетная значимость клинических методов обследования пациентов в исключении заболеваний группы «острый живот» в случаях абдоминального болевого синдрома как на этапах оказания медицинской помощи амбулаторно и службой скорой (неотложной) медицинской помощи, так и в условиях обследования пациента в специализированном стационаре, в том числе инфекционного профиля. Затронуты вопросы экспертной оценки качества оказанной медицинской помощи в случаях лечения больных осложненным острым аппендицитом. Показано, что условия для ошибок диагностики острого аппендицита нередко формируются при игнорировании сведений о клинической картине заболевания и предпочтении в процессе клинического мышления данным специальных методов обследования пациентов.
острый аппендицит
диагностика
1. Багненко С.Ф. Анализ летальности при острых хирургических заболеваниях органов брюшной полости у пожилых и престарелых больных / С.Ф. Багненко, В.Ф. Озеров, В.А. Негрей // Мед. акад. журн. – 2003 а. – Т. 3, № 2, прил. 3. – С. 18–19.
2. Ошибки, осложнения, летальность у больных с острыми хирургическими заболеваниями брюшной полости / А.В. Федоров, В.П. Земляной и др. – СПб.: ЭФА, 2000. – 162 с.
3. Проблемы острого живота: (ошибки, осложнения, летальность) / А.Е. Борисов, В.П. Земляной, К.Н. Мовчан и др. – СПб.: Полиграф. искусство, 2003. – 174 с.
4. Проблемы острого живота: (ошибки, осложнения, летальность) / А.Е. Борисов, К.Н. Мовчан, В.Ф. Озеров и др. – 2-е изд., доп. – СПб.: СПБ МАПО, 2004. – 174 с.
5. Ермолов А.С. Лапароскопия в неотложной абдоминальной хирургии. / А.С. Ермолов, А.А. Гуляев, П.А. Ярцев // Хирургия. – 2007. – № 7. – С. 57–59.
6. Ефименко Н.А. Острый аппендицит: дифференциальная диагностика и лечебная тактика / Н.А Ефименко, В.Е. Милюков, А.И. Сахаров. – М.: Глав. воен. клинич. госпиталь им. Н.Н. Бурденко, 2004. – 109 с.
7. Колесов В.И Клиника и лечение острого аппендицита. – Л.: Медицина, 1972. – 343 с.
8. Королев М.П. Острый аппендицит – хирургическая или социальная проблема? / М.П. Королев, Д.Н. Бойко, О.Л. Макарова, Л.И. Левина // Скорая мед. помощь. – 2004. – Т. 5, № 3. – С. 32–33.
9. Заболевания червеобразного отростка и слепой кишки / А.А Курыгин, С.Ф. Багненко, Ал.А. Курыгин, Г.И. Синенченко. – СПб.: А.Н. Индиенко, 2005. – 259 с.
10. Русанов А.А. Аппендицит . – Л.: Медицина, 1979. – 173 с.
11. Уханов А.П. Причины летальности при остром аппендиците // Хирургия. – 1989. – № 2. – С. 17–21.
12. Чавпецов В.Ф., Михайлов С.М., Карачевцева М.А. Автоматизированная технология экспертизы качества медицинской помощи: Структура, результаты и перспективы применения: информационные материалы. – СПб.: Копи-Р, 2007. – 65 с.
Острый аппендицит продолжает занимать одну из ведущих позиций среди заболеваний населения из группы «острый живот» [1–6]. В большинстве случаев вопросы верификации и лечебной тактики при острых хирургических заболеваниях органов брюшной полости (ОХЗОБП) оказываются решаемыми. Однако у некоторых пациентов ошибки в диагностике острого воспалительного процесса в червеобразном отростке могут оказываться роковыми [1, 11]. Чаще всего так происходит при атипичных проявлениях ОА, неправильной интерпретации клинических данных и при несвоевременном использовании специальных методов обследования пациентов [4, 7–10]. Сложности в диагностике этого заболевания сохраняются, несмотря на обследование и лечение пациентов даже в условиях специализированных многопрофильных клиник.
Материалы и методы исследования
Проанализированы основные статистические данные Санкт-Петербургского медицинского информационно-аналитического центра (СПб МИАЦ), отражающие параметры деятельности специалистов медицинских учреждений Санкт-Петербурга по оказанию медицинской помощи больным ОХЗОБП. Общее число ЛПУ, оказывающих медицинскую помощь при ОХЗОБП в 2010 году в Санкт-Петербурге, составило 350. При ОА показатели послеоперационной летальности традиционно не превышают значение 0,22 % вне зависимости от коечной мощности медицинских учреждений. Однако в некоторых стационарах в 2010 году данный показатель достигал 1 % случаев. Последнее, как правило, объясняется ошибками в верификации ОА. Примером этому служит следующее клиническое наблюдение.
Пациент Г., 25 лет, житель Санкт-Петербурга заболел внезапно, через неделю после поездки в Западную Европу: отмечал боль в эпигастрии, тошноту, трёхкратно происходила рвота, беспокоил озноб. Самостоятельно промывал себе желудок, принимал левомецитин, но-шпу. Эффекта не отмечено. Осмотрен врачём отделения скорой медицинской помощи (СМП) городской поликлиники по месту жительства. Общее состояние расценено как удовлетворительное. Температура тела 36,8 °С. Кожа обычной окраски. Дыхание везикулярное, хрипов нет. Тоны сердца ясные. Артериальное давление 120/70 мм рт. ст. Язык влажный, обложен белесоватым налетом. Живот участвует в дыхании, при пальпации мягкий, болезненный в эпигастральной области. Симптомов раздражения брюшины нет. Печень не увеличена. Особенностей стула и диуреза нет. Параметры ЭКГ в пределах нормы. Заподозрено обострение хронического гастрита. Ротавирусная инфекция? Выполнена инъекция церукала (2,0 мл). Рекомендованы: консультация и лечение на дому под контролем терапевта по месту жительства.
Через сутки целенаправлено осмотрен участковым врачом поликлиники на основании сообщения специалистов бригады СМП, осуществлявшей оценку состояния больного дома накануне. Пациент жаловался на тошноту, рвоту, слабость, боли в животе (в правой его половине). Отмечено повышение температуры тела до 38,1 °С. Общее состояние расценено как удовлетворительное. Кожа и видимые слизистые оболочки обычного цвета, периферические лимфоузлы не увеличены. АД – 110/80 мм рт. ст. При аускультации легких – везикулярное дыхание, хрипов нет. Язык обложен белым налетом, влажный. Живот при пальпации не напряжен, мягкий, умеренно болезненный в эпигастрии, правом подреберье и в пупочной области. Печень не увеличена. Симптом Ортнера отрицательный. Симптомов раздражения брюшины не отмечено. Стула не было. Мочеиспускание безболезненное. Цвет мочи обычный. Для исключения синдрома раздраженной кишки и дискинезии кишечника выполнены клинические анализы крови и мочи, биохимическое исследование крови, посев испражнений на возбудители брюшного тифа, иерсинеоза, сальмонеллёза. Назначено лечение: диета, энтерофурил 200 мг в сутки, полифепан 1 табл.×3 раза в сутки, мезим форте 1 табл.×3 раза в сутки. Подобная терапия осуществлялась два дня.
На 4-е сутки заболевания у пациента сохранялись повышенная температура тела (от 37,5 до 38,0 °С), слабость и боль в правой половине живота (в основном в правом подреберье и гипогастрии). Рвоты и стула не было. Пульс – 84 уд./мин. Со стороны органов грудной клетки – без патологии. При исследовании живота, последний не напряжен, мягкий. Печень не пальпируется, симптомов раздражения брюшины нет. Данные анализа крови: лейкоциты – 12,2∙109/л, эритроциты -5,4∙1012/л, гемоглобин 146 г/л, билирубин общий 26,62 мкмоль/л, прямой 5,93 мкмоль/л (при норме до 3,4 мкмоль/л). При исследовании мочи: уробилиноген – 68 мкмоль/л, билирубин – 10 мкмоль/л. Заподозрен острый вирусный гепатит на фоне лихорадки неясного генеза. Санитарным транспортом доставлен в стационар инфекционного профиля.
При осмотре специалистов инфекционной больницы отмечались общая слабость, вздутие живота, желудочный дискомфорт. Общее состояние пациента расценено как средней степени тяжести. Температура тела 36,6 °С. Пульс 74 в 1 мин, АД 110/60 мм рт. ст. Границы сердца и легких – в норме. При аускультации легких: дыхание жесткое, хрипов нет. Тоны сердца звучные. Язык влажный. Живот мягкий, чувствительный при пальпации в околопупочной области. Расстройств стула не отмечено. Состояние больного расценено как острый гастроэнтерит, дискинезия желчевыводящих путей? Назначены инфузионная и антибактериальная терапия (фторхинолоны), щелочное питье. Обследование спланировано в формате исключения/подтверждения диагноза вирусного гепатита.
В дальнейшем, изучив историю развития и течения заболевания специалисты инфекционного стационара посчитали, что больной переносит норовирусную инфекцию, при этом также полагали, что т.к. норовирусные энтероколиты протекают в виде микст-инфекции, у таких пациентов констатируется бактериальный компонент, который в 80 % случаев обусловливает необходимость назначения антибиотиков. Антибактериальная терапия проводилась и у данного больного.
В течение 5-и суток заболевания живот пациента при пальпации сохранялся мягким, безболезненным. Симптомов раздражения брюшины не было. Стула не было. Состояние рассматривалось как острый гастроэнтерит. Осуществлялось консервативное лечение.
В последующие несколько дней больной жаловался на невыраженную слабость, повышение температуры тела (по вечерам – до 38,4 °С), периодические боли в правой половине живота. Последний при пальпации оставался мягким, без болезненных ощущений, хотя реакция при исследовании правых отделов брюшной полости сохранялась. Симптомов раздражения брюшины не было. Стул и диурез – без особенностей.
С 8-х по 10-е сутки заболевания пациент жалоб не предъявлял, температура тела сохранялась нормальной. Общее состояние расценивалось как удовлетворительное. Тахикардии не отмечено. Пульс – 74–76 уд. в мин. Живот при пальпации оставался мягким, слегка безболезненным в правых отделах. Стул и диурез – без изменений. При УЗИ брюшной полости выявлена гепатомегалия. В это же время при исследовании крови: лейкоциты – 7,2∙109/л, палочкоядерные нейтрофилы – 4 %, лимфоциты – 18 %, моноциты – 6 %.
Оснований показывать пациента хирургу инфекционисты не находили, поскольку в инфекционной больнице больной не жаловался на боли в животе.
Через 7 суток лечения в инфекционном стационаре по поводу норовирусной инфекции пациент выписан под наблюдение врачей по месту жительства. К моменту выписки из инфекционной больницы отмечена нормальная температура и пациент не предъявлял никаких жалоб. Признан трудоспособным.
На следующий день после выписки из инфекционной больницы больной вновь был вынужден обратиться к специалистам поликлиники по месту жительства, т.к. его беспокоили неинтенсивные боли внизу живота. Объективно: состояние удовлетворительное, температура тела – в норме, аппетит сохранен. Кожа и видимые слизистые оболочки обычной окраски. Периферические лимфоузлы не увеличены. Язык влажный, слегка обложен белесоватым налетом. Тоны сердца ритмичные. Пульс 76 уд./мин. Дыхание – везикулярное. Печень увеличена, выступает на 1 см ниже реберной дуги. Физиологические отправления в норме. По мнению осматривающих больного специалистов амбулаторного этапа на фоне реконвалесценции нельзя было исключить острый гастроэнтерит. Рекомендованы: диета, бифиформ – 2 раза в сутки, ревит – 3 раза в сутки, биохимическое исследование крови и ее тестирование на маркеры вирусного гепатита.
На следующий день осмотрен врачем общей практики поликлиники по причине сохраняющихся болей в мезогастрии, повышения температуры тела до 38,3 °С. На туалетной бумаге в конце дефекации замечал кровь алого цвета. Общее состояние – удовлетворительное. Дыхание – везикулярное, хрипов нет. Тоны сердца ясные, ритмичные, АД 118/68 мм рт. ст. Пульс 72 уд./мин. Живот при пальпации мягкий. Отмечается выраженная болезненность при пальпации живота, преимущественно в правых отделах. Симптомы Ровзинга, Бартомье – Михельсона отрицательны. Выставлен диагноз: острый гастроэнтерит, субремиссия; острая респираторная вирусная инфекция? анальная трещина? Назначено лечение на дому: бифиформ, поливитамины, флемоксин – солютаб 500 мг×3 раза в сутки. Рекомендованы осмотры заведующего отделением, хирурга, инфекциониста. В этот же день осмотрен заведующим отделением, который согласившись с диагнозом, рекомендовал исключить острую респираторную вирусную инфекции (ОРВИ).
На 12-е сутки заболевания осмотрен хирургом поликлиники, констатировавшим у больного острый гастроэнтероколит, острую анальную трещину, внутренний геморрой в фазе обострения. Рекомендовано лечение: детралекс, свечи « Релиф». В плане обследования – ректороманоскопия и консультация проктолога. В этот же день осмотрен инфекционистом. Состояние признано удовлетворительным. Живот участвует в дыхании, при пальпации – мягкий, констатируется умеренная болезненность в положении по Гроту. Сигмовидная кишка не спазмирована, безболезненна. Печень и селезенка не пальпируются. Стул в норме. Мочеиспускание не нарушено. Заключение инфекциониста: рецидив острого гастроэнтерита, геморрой, дисбактериоз кишечника. Рекомендовано: посев кишечного содержимого на дизгруппу, выполнение УЗИ брюшной полости и фиброгастродуоденоскопии. Назначены дюспаталин, бифиформ, поливитамины.
На 13-е сутки от начала заболевания по причине неинтенсивных болей в пояснице справа с иррадиацией в паховую область, которые, по мнению больного, периодически стали беспокоить еще несколько суток назад, осмотрен врачом отделения СМП поликлиники. Общее состояние расценено как удовлетворительное. Температура тела: 37,9 °С. Кожные покровы обычной окраски. Дыхание – везикулярное, хрипов нет. Пульс – 79 уд. в мин. Тоны сердца ясные, шумов нет. АД – 120/70 мм рт. ст. Язык влажный, обложен белым налетом. Живот мягкий, безболезненный, участвует в дыхании, симптомов раздражения брюшины нет, перистальтика сохранена. Мочеиспускание до 4 раз в день, безболезненно. Поколачивание в пояснице справа несколько болезненно. Заподозрено развитие острого пиелонефрита справа. После инъекции дротаверина (2 % – 2,0) боль стала менее интенсивной. В дальнейшем наблюдался участковым врачом.
В этот же день для осмотра больного приглашены уролог и хирург частной клиники. Так как не представлялось возможным исключить диагноз острого пиелонефрита и для целенаправленного обследования на предмет подтверждения острой хирургической патологии органов брюшной полости пациент госпитализирован в одну из многопрофильных больниц города, оказывающей медицинскую помощь в неотложном порядке.
В стационаре предъявлял жалобы на боли в животе, тошноту, рвоту, слабость, температуру тела до 38,0 °С. При осмотре дежурного уролога общее состояние расценено как средней тяжести, пульс 80 в 1 мин, АД 120/80 мм рт. ст. Живот мягкий, участвует в дыхании, умеренно болезненный в околопупочной области и по правому флангу. Мочеиспускание учащено. При поколачивании поясницы справа отмечалась иррадиация боли в правое подреберье и в эпигастрий. При УЗИ почек патологии не выявлено. Наличие острого урологического заболевания не отвергнуто. Однако дежурный хирург обратил внимание на сухость и обложенность языка пациента; умеренную болезненность во всех отделах мягкого живота и слабоположительные симптомы раздражения брюшины на фоне слабо выслушивающейся перистальтики. Выполнены дополнительные исследования. При общеклиническом анализе крови: эритроциты 5,43∙1012/л, гемоглобин 150 г/л, лейкоциты – 11,3∙109/л, нейтрофилы – 73 %, палочкоядерные нейтрофилы – 12 %, лимфоциты – 8 %, моноциты – 7 %. СОЭ – 3 мм/ ч. При биохимическом анализе крови: глюкоза – 5,68 ммоль/л, креатинин – 77 ммоль/л, общий белок – 81 г/л, АсАТ – 13 МЕ/л. При рентгенографии грудной клетки – патологических изменений не выявлено, однако во время обзорной рентгенографии живота – отчетливые горизонтальные тонкокишечные уровни жидкости. Во время УЗИ брюшной полости отмечены раздутые петли кишок с большим количеством жидкости, свободная жидкость в полости брюшины. Заподозрен перитонит.
Выполнена диагностическая лапароскопия: в брюшной полости до 500,0 мл выпота, петли тонкой кишки раздуты, гиперемированы. В правой подвздошной области выявлен инфильтрат. При попытке разделения органов, вовлеченных в инфильтрат, отмечено поступление густого гноя. Осуществлена конверсия (средне-срединная лапаротомия). В брюшной полости вскрыт абсцесс (200,0 мл). Его источник – деструктивноизмененный червеобразный отросток с перфорацией на верхушке. В левом поддиафрагмальном пространстве выявлен еще один инфильтрат. При разъединении составляющих его органов выделилось до 150 мл густого гноя. Полости абсцессов санированы. Осуществлена типичная аппендэктомия. Вследствие кровотечения из селезенки, оказавшейся стенкой поддиафрагмального абсцесса на участке 3,0×5,0 см, и безуспешности попыток достижения устойчивого гемостаза выполнена спленэктомия. Операция завершена назогастроинтестинальной интубацией, санацией и дренированием брюшной полости.
С учетом интраоперационных данных сформулирован диагноз основного заболевания: гангренозно-перфоративный аппендицит, осложненный формированием межкишечного и поддиафрагмального абсцессов.
В первые сутки послеоперационного периода в связи с активным поступлением крови по дренажам из брюшной полости выполнена релапаротомия. При ревизии брюшной полости в левом поддиафрагмальном пространстве в области ножки селезенки обнаружен сгусток крови до 250 мл. Последний удален. Культя ножки селезенки прошита. Других источников кровотечения в брюшной полости не выявлено. Осуществлено ее промывание, осушение и дренирование.
В дальнейшем послеоперационный период протекал без осложнений. Проводилась поликомпонентная (антибактериальная, гемостатическая, гемотрансфузионная) интенсивная терапия. Дренажи из брюшной полости удалены на 4-е сутки после релапаротомии. Швы с раны передней брюшной стенки сняты на 12 сутки после операции.
На 19-е сутки послеоперационного периода пациент выписан в удовлетворительном состоянии на амбулаторное лечение.
Через 47 суток от начала заболевания признан трудоспособным.
Результаты исследования и их обсуждение
Очевидно, что диагноз ОА пациенту своевременно поставлен не был. При патологоанатомическом исследовании удаленного конгломерата размерами 9×3×4 см установлено, что инфильтрат представлен в основном жировой тканью (сальник), с прослойками фиброзной (хрящевидной плотности) соединительной ткани. Стенка червеобразного отростка (диаметр последнего чуть менее 1,0 см) резко уплотнена. Микроскопически признаки гангренозного процесса в червеобразном отростке не выявлены. Однако верифицирован выраженный флегмонозный процесс с классической картиной нейтрофильной инфильтрации и с поражением окружающей ткани, массивным разрастанием соединительной ткани. Последнее, как полагают патологоанатомы, обычно отмечается на фоне массивной антибиотикотерапии. Диагноз, сформулированный патологами: хронический аппендицит с элементом флегмонозного характера. По мнению патоморфологов, процесс следует рассматривать как подострый аппендицит с пролонгированным течением и гнойным поражением окружающей клетчатки. При исследовании селезенки выявлены умеренные признаки гиперплазии её пульпы и периспленит с наложениями эритроцитов, что свидетельствует о состоявшемся кровотечении. В целом, по мнению патологов, процесс длился не менее 3 недель. Он представлен как зрелой, так и незрелой соединительной тканью. Верифицирована пролиферация грануляционной ткани разной степени зрелости. Визуализированы как более фиброзированные, так и более клеточные участки, пропитанные гноем по типу классического флегмонозного процесса с периаппендикулярным абсцессом. В целом при гистологическом исследовании обнаруживались как выраженный склероз, так и флегмонозный процесс. Таким образом, по данным патоморфологического исследования можно полагать, что изменения в брюшной полости сформировались у пациента еще при его пребывании в инфекционном стационаре и даже ранее.
Несмотря на то, что исход для больного оказался благополучным, можно констатировать несомненные дефекты оказания пациенту медицинской помощи.
Прежде всего нельзя забывать о том, что острый аппендицит многолик, часто не имеет специфической картины, а это обстоятельство как раз и не учитывалось осматривающими больного медицинскими работниками. Специалисты, участвовавшие в лечебно-диагностическом процессе, как-то забыли, что, по образному выражению И.И. Грекова, острый аппендицит представляет собой «хамелеоноподобное» заболевание.
Врачам первого контакта, вероятно, прежде всего следовало бы отвергнуть одно из самых частых заболеваний органов брюшной полости – острый аппендицит. Однако это сделано не было. На всех этапах обследования пациента, несмотря на то, что специалисты, отойдя от правила о том, что клиническая картина заболевания первична, а всё остальное – вторично, даже не приглашали хирургов, хотя и думали об ОХЗОБП. В данном случае медицинские работники отдавали приоритет специальным методам обследования, что оказалось роковым. Можно осуществлять и применять многочисленные лабораторные (в частности, ПЦР), инструментальные (в частности – УЗИ, КТ) и другие специальные методики диагностики, однако сохранение боли в животе (как основного клинического признака неблагополучия со стороны органов брюшной полости) должно поддерживать стремление врачей любых специальностей на диагностический поиск острого хирургического заболевания органов брюшной полости.
Оценивая действия врача первого контакта, нельзя не обратить внимание на возможно и правильную, но явно переоцененную значимость инфекционного компонента. Поэтому оказание медицинской помощи на догоспитальном этапе нельзя оценивать иначе, как ненадлежащее – V класс по В.Ф. Чавпецову [12].
Что касается этапа оказания медицинской помощи в инфекционной больнице, то, по мнению ее специалистов, клиническая картина заболевания вполне укладывалась в норовирусную инфекцию. У больного при поступлении в инфекционный стационар констатирован лейкоцитоз, явления которого быстро регрессировали. К моменту выписки из инфекционной больницы у пациента отмечена нормальная температура и не было жалоб. Специалисты в области инфекционных болезней считают, что пациент после лечения по поводу норовирусной инфекции выписан практически здоровым человеком и оснований показывать его хирургу не было, т.к. в инфекционной больнице больной не жаловался на боли в животе. Сложилось полное впечатление, что больной перенёс норовирусную инфекцию, от которой вроде бы поправился, и оснований задерживать пациента в инфекционной больнице не было. Инфекционисты не исключают, что ОА у больного развился постфактум, после выписки из инфекционной больницы на фоне отягощенного морбидного фона, а недостатком вменяют себе то, что после норовирусной инфекции больному было показано диспансерное наблюдение, что не было осуществлено.
Ошибкой специалистов инфекционной больницы, вероятно, следует считать и назначение фторхинолонов при подозрение на гепатит, что было основным подозрением врача, направившего больного в стационар. Фторхинолоны в инфекционной больнице, по мнению специалистов, назначались потому, что была уверенность в развитии у пациента диареи вирусной природы, о чем лабораторно было констатировано чуть позже. Инфекционисты отмечают, что антибиотики назначались не в день поступления, а через 2–3 дня после получения положительных результатов ПЦР.
Пациент выписан из инфекционного стационара, получая антибиотики. Вместе с тем нельзя не пройти мимо того факта, что назначение антибактериальной терапии, несомненно, повлияло на клиническую картину острого аппендицита. Несмотря на обследование и лечение пациента в стационаре (даже инфекционного профиля), вероятно, нельзя с происшедшей легкостью безапелляционно судить о выздоровлении пациента и тем более об отсутствии у него признаков ОХЗОБП, так как уже через день после выписки из больницы больного беспокоили боли в мезогастрии и отмечалось повышение температуры тела до 38,3 °С, т.е. с прекращением антибиотикотерапии признаки заболевания появились снова. В целом тактику инфекционистов, очевидно, нельзя признать безаппеляционно верной прежде всего в плане назначения наркотиков и антибиотиков больному, при обследовании которого были веские подозрения на «острый живот». Оценку оказания медицинской помощи в инфекционной больнице нельзя признать иной, как V класс ненадлежащего оказания медицинской помощи по В.Ф. Чавпецову.
Особой оценке подлежат действия хирурга, осматривавшего пациента после его выписки из инфекционной больницы. Очевидно, что болезненность в околопупочной и правой боковой области живота, выделения алой крови при дефекации, увеличение геморроидальных узлов не позволяют считать, что эти симптомы заболевания развились далеко не в течение суток после выписки из инфекционной больницы. И тем не менее хирург поликлиники счел необходимым назначить пациенту диету, соблюдение ограничительного (в плане подвижности) режима, препараты системного (детралекс) и местного (свечи «Релиф») лечения.
Хирург поликлиники слишком много внимания сосредоточил на изменениях со стороны прямой кишки, не думая о возможности неблагополучия со стороны органов брюшной полости. Хирург не учел того обстоятельства, что пациента уже две недели беспокоят боли в животе, а накануне (при осмотре терапевта) констатирована температура тела, достигающая 38,3 °С и сопровождающаяся болями в мезогастрии. Хирург не уточнил характер болей в животе, исключив только перитонеальные симптомы, и ограничился назначением пациенту только ректальных свечей, не уделяя внимания болезненности в правой подвздошной области и не уточнив наличие или отсутствие аппендикулярных симптомов.
Анализируя алгоритм диагностического поиска на этапе, предшествующем хирургическому лечению, нельзя не отметить, что наблюдавшие больного специалисты даже при признаках пареза кишечника все же придерживались точки зрения о нехирургической природе заболевания и направили пациента в стационар с диагнозом «острый пиелонефрит». При этом очевидно, что при подозрении у молодого человека острого заболевания правой почки необходимо было прежде всего выявить возможные причины данного патологического состояния (аномалии развития и строения почек, камни в них и др.). В инфекционном стационаре при установлении диагноза «обострение хронического пиелонефрита» не проводилось никаких дополнительных исследований по этому поводу.
Несомненно, что при проведении диагностического поиска специалисты в первую очередь стремятся исключить самое часто встречаемое ОХЗОБП – острый аппендицит. Как это ни парадоксально, но в представленном наблюдении никто из врачей, осматривающих пациента, об острой патологии червеобразного отростка не подумал, несмотря на то, что признаки неблагополучия со стороны органов живота при обследовании пациента несомненно отмечались.
В стационаре, где оперирован больной, хирурги столкнулись с нестандартной ситуацией запущенного осложненного ОА. Операция выполнена пациенту на фоне разлитого перитонита с формированием двух абсцессов. Выделение червеобразного отростка осуществлялось из инфильтрата. При операции оказались поврежденными органы. В послеоперационном периоде выполнялась релапаротомия, обусловленная кровотечением. Очевидно, что констатируемые интра- и послеоперационные осложнения – следствия ненадлежащего оказания больному медицинской помощи на предыдущих ее этапах.
Заключение
В настоящее время использование неинвазивных (прежде всего лучевых) технологий и лапароскопической техники значительно облегчает постановку диагноза при таком заболевании, как острый аппендицит. В Санкт-Петербурге в последние 20 лет уровень регистрации случаев острого аппендицита снизился с 12 до 4 тысяч, т.к. появились новые возможности верификации и правильного учета наблюдений данной патологии. Однако, оценивая эти параметры с позиции организации лечебно-диагностического процесса, практикующие врачи не должны забывать классический алгоритм клинического обследования и лечения пациентов с диагнозом «острый аппендицит». Игнорирование этого правила обусловливает неудачи оказания медицинской помощи больным при остром животе. Представленное наблюдение – одно из напоминаний об этом.
Рецензенты:
Акимов В.П., д.м.н., исполняющий обязанности заведующего кафедрой хирургии им. Н.Д. Монастырского, ГБОУ ВПО «СЗГМУ им. И.И. Мечникова» Минздрава России, г. Санкт-Петербург;
Кащенко В.А., д.м.н., заместитель главного врача по хирургической работе, ФГБУЗ «Клиническая больница № 122 им. Л.Г. Соколова ФМБА России», г. Санкт-Петербург.
Работа поступила в редакцию 07.05.2013.
Библиографическая ссылка
Тарасов А.Д., Мовчан К.Н., Киприянов В.С., Боголюбов М.В., Русакевич К.И. О СОХРАНЯЮЩИХСЯ СЛОЖНОСТЯХ ПРИ ДИАГНОСТИКЕ ОСТРОГО АППЕНДИЦИТА // Фундаментальные исследования. – 2013. – № 5-2.
– С. 421-426;
URL: https://fundamental-research.ru/ru/article/view?id=31632 (дата обращения: 13.02.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Дифференциальная диагностика острого аппендицита и острых кишечных инфекций у детей
Дифференциальная диагностика острого аппендицита и острых кишечных инфекций у детей
Ю.Ю. Соколов, С.В. Стоногин, Е.В. Станцо
Кафедра детской хирургии РМАПО,
Кафедра детских инфекционных болезней РМАПО,
Тушинская детская городская больница,
г. Москва.
В настоящей работе представлены аспекты дифференциальной диагностики острого аппендицита (ОА) и острых кишечных инфекций (ОКИ) у детей разного возраста, общие симптомы и синдромы, основные причины диагностических ошибок, тактика хирургов и педиатров в сложных клинических ситуациях.
Рекомендации предназначены для врачей-педиатров и хирургов.
В детском возрасте почти у четверти больных приходится дифференцировать ОА и ОКИ (Ю.Ф. Исаков 1980). По нашим данным ежегодно в отделении острой кишечной инфекции с болью в животе хирургом консультируются 15-27% поступивших больных (от 495 до 891 больных ежегодно из 3300 поступивших в отделение острых кишечных инфекций больных).
Основные клинические проявления ОА.
ОА, как правило, начинается остро, однако в 25% может начинаться подостро (С.Я. Долецкий).
Начинается ОА как локальный воспалительный процесс, в то время как при большинстве ОКИ болевому синдрому часто предшествует развитие токсикоза.
Следует отметить, что острый аппендицит в детском возрасте имеет ряд особенностей по сравнению со взрослыми и в ряде случаев диагностика его чрезвычайно сложна. Это относится прежде всего к детям младшего возраста (до 3-х лет) (Ю.Ф. Исаков, А.Ф. Дронов, 1980) и детям с нетипичным расположением червеобразного отростка. Мнение о том, что ОА всегда начинается остро у детей данного возраста не соответствует истине. У детей данной группы ОА может начинаться подостро с беспокойства ребенка, отказа от еды, капризов и т.д. Жидкий стул нередко сопутствует ОА, особенно осложненным формам (периаппендикулярные инфильтраты, абсцессы брюшной полости), однако он обычно бывает нечастый и не содержит патологических примесей (без крови, без слизи, без зелени). Жидкий стул при наличии аппендицита может быть обусловлен определенным расположением воспаленного червеобразного отростка и периаппендикулярного абсцесса: в малом тазу на стенке сигмовидной кишки, медиально в брюшной полости между петлями тонкой кишки, ретроцекально на стенке восходящей ободочной кишки. Появление жидкого стула у больных с аппендицитом и его осложнениями может быть обусловлено также интоксикацией вследствие развития воспалительного процесса в червеобразном отростке и окружающих тканях. У детей с гиперергической реакцией такая интоксикация может быть более выраженной. В данном случае ОА протекает под маской ОКИ.
Острый аппендицит у детей старших возрастных групп более сходен с клинической картиной заболевания у взрослых. В большинстве случаев заболевание начинается с абдоминального болевого синдрома. Боли носят постоянный характер, могут стихать, затем усиливаться и имеют тенденцию к локализации. Уменьшение интенсивности боли при аппендиците может быть связано с деструкцией червеобразного отростка и окутыванием его большим сальником. Чем быстрее червеобразный отросток окутывается большим сальником, тем быстрее уменьшается интенсивность абдоминального болевого синдрома или боль может полностью купироваться при полном окутывании червеобразного отростка большим сальником. Раннее исчезновение абдоминального болевого синдрома без проведения медикаментозной терапии должно настораживать врачей-хирургов вследствие возможности развития аппендицита и оментита. Нами описаны наблюдения больных с деструктивным аппендицитом, оментитом с отсутствием абдоминального болевого синдрома. Рвота при ОА сопровождается болевым синдромом в половине случаев, но она не многократная (3-7 раз в сутки). Лихорадочная реакция в пределах 37.5-380С. При пальпации живота болезненность усиливается, появляется мышечный дефанс, симптомы раздражения брюшины.
Роль ультразвукового исследования брюшной полости в диагностике аппендицита у больных детей с проявлениями ОКИ.
По нашему мнению в своевременной диагностике ОА при наличии ОКИ важное место принадлежит ультразвуковому исследованию органов брюшной полости. Роль его возрастает в сложных диагностических случаях, когда речь идет о нетипичном расположении червеобразного отростка, сочетанной патологии и отсутствии выраженного болевого синдрома. Хотя и не во всех случаях результаты УЗИ бывают достоверными.
По нашим данным при проведении УЗИ органов брюшной полости у больных с абдоминальным болевым синдромом в сочетании с острыми инфекционными заболеваниями результаты УЗИ и интраоперационных находок совпадали в 72,9% случаев, не совпадали в 22.4% и были сомнительными в 4.7% случаев.
Приводим наиболее интересные клинические наблюдения. Больной И. 12 лет поступил в инфекционное отделение 3.10.2007. С 12.9.2007 по 3.10.2007 находился в инфекционной больнице №1 по поводу острой правосторонней пневмонии. Получал комбинированную антибактериальную терапию (амикацин, цефазолин, линкомицин). Ребенка при этом беспокоили неинтенсивные боли в животе. При проведении УЗИ в Тушинской ДГБ обнаружены признаки аппендицита и периаппендикулярного абсцесса. Во время оперативного вмешательства было обнаружено, что червеобразный отросток был расположен в правом латеральном канале ретроцекально. Имело место умеренное количество мутного выпота в брюшной полости. Аппендикс утолщен, гиперемирован, покрыт фибрином. Послеоперационное течение гладкое.
Ультразвуковое исследование играет важнейшую роль в диагностике аппендицита и его осложнений у детей с сочетанием нескольких хронических заболеваний, у больных с органическим поражением центральной нервной системы, отсутствием речевого контакта с больным, в сочетании с инфекционными заболеваниями и проведении длительной антибактериальной терапии, атипичном расположении червеобразного отростка у больных с множественными пороками развития. Приводим следующее клиническое наблюдение. Больная Т. 4-х лет. Поступила в инфекционное отделение 11.03.09 по поводу ОРВИ, контакта по ветряной оспе от 28.2.2009, синдрома Дауна, тяжелой умственной отсталости, гипотиреоза, анемии 1 степени, открытого овального окна. Из анамнеза выяснено, что с 3.3.2009 получала антибактериальную терапию (флемоксин, цефазолин) по поводу орви, инфекции мочевой системы. 11.3.2009 стала капризной, живот увеличился в размере. Стул был скудный. 12.3.2009 при УЗИ брюшной полости обнаружено объемное образование в правой подвздошной области 4см на 5см на 5см с предлежащим к нему червеобразным отростком и сальником. Живот вздутый, болезненный в правой половине, где пальпируется плотный инфильтрат округлой формы диаметром 4см. Лейкоцитоз 13.9*109/л. Учитывая данные анамнеза и клиническую картину, у больного, вероятнее всего, имеет место аппендикулярный инфильтрат, возможно с абсцедированием на фоне хронических запоров, проведения длительной антибактериальной терапии. Выявлены показания к оперативному лечению после пальпации живота под наркозом. При пальпации живота под наркозом в правой половине обнаружен плотный несмещаемый инфильтрат 7 на 5см. Ситуация расценена как абсцедирование аппендикулярного инфильтрата. Обоснованы показания к лапаротомии. При операции дренирован периаппендикулярный абсцесс. Червеобразный отросток визуализировать не удалось. Послеоперационное течение гладкое.
Роль лапароскопии в диагностике и лечении ОА.
Лапароскопия в настоящее время является наиболее точным и малоинвазивным методом диагностики и лечения ОА, особенно у больных с острыми инфекционными заболеваниями. За период с 2005 по 2007 гг. из инфекционных отделений Тушинской ДГБ лапароскопия выполнена 70 больным с подозрением на острую хирургическую патологию. У 26 больных данные лапароскопии совпали с установленным клиническим диагнозом острого аппендицита. У 24 больных были выявлены мезаденит, пельвиоперитонит и другая патология, что позволило избежать выполнения аппендэктомии.
Клинический пример. Мальчик Г. 14 лет госпитализирован в ТДГБ 16.6.2009. Впервые на боль в животе пожаловался 15.06.2009, отмечалась также многократная рвота, температура 38.40С, многократный разжиженный стул. Ребенка беспокоит боль в животе в правой половине, нижних отделах. Состоит на диспансерном учете у психоневролога, иммунолога (эпилепсия). Наблюдается травматологом – закрытый перелом костей левого предплечья. За время наблюдения у ребенка сохраняется болевой абдоминальный синдром, болезненность при пальпации живота выражена в правой подвздошной, симптомы раздражения брюшины положительные. Объемного образования в брюшной полости не пальпируется. В анализе крови лейкоцитоз 18,8*109/л. По данным УЗИ явления мезаденита. Для исключения аппендицита показано проведение диагностической лапароскопии. При лапароскопии червеобразный отросток не визуализируется. Виден воспаленный участок сальника в правом латеральном канале. Заключение – деструктивный аппендицит, оментит. Показана лапаротомия. Разрез в правой подвздошной области. Умеренное количество гнойного выпота в полости малого таза. В рану выведен купол слепой кишки. Червеобразный отросток не виден. Рана расширена латерально и медиально. При ревизии червеобразный отросток расположен под брыжейкой тонкой кишки медиально во множестве складок брюшины. Вскрылся абсцесс до 10мл гноя с колибациллярным запахом в области расположения червеобразного отростка, удален каловый камень. Произведена ретроградная аппендэктомия лигатурным способом. Длина отростка до 5см, темного цвета и перфорацией. Резекция воспаленного участка сальника. В малый таз через латеральный угол раны установлен двухпросветный дренаж. Послеоперационное течение гладкое. Больной выписан на 21-е сутки после операции. Данное наблюдение иллюстрирует роль лапароскопии в диагностике аппендицита с нетипичным расположением червеобразного отростка (медиально под брыжейкой тонкой кишки) у больного с множественной сочетанной патологией.
Основные характерные проявления ОКИ.
ОКИ представляют обширную группу заболеваний с большим полиморфизмом клинических проявлений: сальмонеллезы, дизентерия, иерсиниоз, эшерихиозы, энтеровирусные инфекции, заболевания, вызванные условно-патогенной флорой, а также заболевания, вызванные нарушением диеты.
При постановке диагноза ОКИ важнейшая роль принадлежит подробному сбору эпидемиологического анамнеза, данным осмотра больного, определению характера стула, вида кожных высыпаний и данным посева кала, а также современным лабораторным методикам выявления возбудителей острых кишечных инфекций.
При проведении дифференциальной диагностики ОКИ и ОА следует тщательно собирать анамнез заболевания. Прежде всего это касается болевого синдрома: характер болей в начале заболевания, в динамике, интенсивность, локализация, иррадиация, выраженность интоксикации (при ОКИ часто болевому синдрому предшествует развитие токсикоза), лихорадки, рвоты, характер стула, других проявлений болезни, что позволит диагностировать ОА и ОКИ.
Боль в правой подвздошной области нередко бывает при тифо-паратифозных заболеваниях. В этих случаях можно обнаружить типичную для брюшного тифа розеолезную сыпь, увеличение печени и селезенки.
Сочетание ОА и ОКИ.
По материалам ГКБ имени С.П. Боткина (1971) из 11157 больных, поступивших с диагнозом ОКИ у 8.6% была выявлена острая хирургическая патология. По данным мировой литературы 2.4% аппендэктомий у детей выполняется на фоне признаков острого инфекционного энтерита.
Под нашим наблюдением было 12 (0.07%) больных, где острый деструктивный аппендицит развился на фоне острых кишечных инфекций, подтвержденных бактериологически (посев кала на кишечную группу, реакция пассивной гемагглютинации (РПГА)). У 4-х больных была диагностирована острая дизентерия (1.7% из всех больных с дизентерией), у 6 – сальмонеллез (1% из всех больных с сальмонеллезом), у 2-х – иерсиниоз (6.6% из всех больных с иерсиниозом). Следует отметить, что у всех 12-ти больных острые кишечные инфекции носили инвазивный характер.
По материалам Рольщикова при абдоминальной форме иерсиниоза поражение червеобразного отростка наблюдается у 27.8% больных. По материалам наших наблюдений у 3-х больных имел место деструктивный аппендицит, как одно из проявлений иерсиниоза.
Кроме того 132 пациента были оперированы с подозрением на аппендицит, где был выявлен выраженный мезаденит на фоне течения острой кишечной инфекции.
Приводим наиболее интересные клинические наблюдения.
Таня С. 14 лет заболела остро. Появились боли в животе. В тот же день температура тела повысилась до 390С, был озноб, 4 раза жидкий стул, рвота. Принимала анальгин. На следующий день температура 38.50С, жидкий стул 8 раз, усилились боли в животе. Была направлена в больницу с диагнозом острая дизентерия? острый аппендицит? Осмотрена хирургом. Госпитализирована в инфекционное отделение. Анализ крови: Hb137г/л, Лейкоциты 10.4*109/л, ПЯ30%, СЯ58%, ЛФ13%, М4%, СОЭ 6мм/час. Через 3 часа вновь осмотрена хирургом. Назначена диагностическая лапароскопия. Оперирована через 48 часов от начала заболевания. Диагноз — флегмонозный аппендицит. Из кала выделена Salmonella enteritidis группы D. Послеоперационное течение гладкое. Выписана на девятый день после операции.
Катя К. 13 лет заболела остро. Появился озноб, температура 390С, боли в животе, стул 7 раз жидкий со слизью. На следующий день боли в животе усилились, температура 38.40С. Направлена в больницу с диагнозом острый гастроэнтерит? острый аппендицит? При поступлении состояние средней тяжести. Живот мягкий, болезненный при пальпации в нижних отделах. Осмотрена хирургом. Диагноз острый аппендицит вызывал сомнения. Направлена в инфекционное отделение. Анализ крови: Hb139г/л Лейкоциты 17.9*109/л ПЯ15% СЯ31% ЛФ41% М4% СОЭ 7мм/час. Повторно осмотрена хирургом. Операция проведена через 48 часов от начала заболевания. Диагноз — флегмонозный аппендицит. Из кала выделена Shigella Sonne II. Выписана в удовлетворительном состоянии на 8 день после операции.
Сергей Т. 14 лет заболел остро. Появились сильные боли в животе, 4 раза жидкий стул со слизью, озноб. В последующие двое суток сохранялись боли в животе, жидкий стул, температура 390С, трехкратная рвота. На 3-е сутки болезни госпитализирован с диагнозом пищевая токсикоинфекция. Осмотрен хирургом. Направлен в инфекционное отделение. Анализ крови: Hb130г/л, Лейкоциты 12*109/л ПЯ10% СЯ78% ЛФ2% М7% ПЛ клетки 2 СОЭ 20мм/час. Повторно через 3 часа осмотрен хирургом, возникло подозрение на острый аппендицит. При УЗИ данных за аппендицит не было выявлено. Вновь осмотрен хирургом. Произведена операция через 72 часа от начала болезни. Флегмонозный аппендицит. Из кала выделена Shigella Sonne II. Выписан на 10 день болезни.
Представленные клинические наблюдения демонстрируют сложность диагностики при сочетанном течении ОА и ОКИ. Во всех случаях имело место позднее поступление больных на 2-4 сутки от начала болезни, однако ведущий симптом боли в животе наблюдался у всех больных и динамическое наблюдение хирургов и инфекционистов позволило избрать правильную тактику лечения.
Причины поздней диагностики аппендицита
По данным института имени И.В. Склифосовского ошибочный диагноз острой кишечной инфекции среди больных с острой хирургической патологией наблюдался в 12.7% случаев (Е.П. Шувалова, 1980). Среди больных с диагнозом ОКИ доля неинфекционных больных составила 40%.
В клинической картине ОКИ и ОА имеется ряд общих симптомов, таких как боли в животе, жидкий стул, интоксикация, рвота, повышение температуры тела, что может привести к ошибкам в диагностике. Анализ проведенных наблюдений показывает, что в 25% клинических случаев имели место объективные трудности при постановке диагноза ОА: ретроцекальное, тазовое, подпеченочное, внутри большого сальника, медиальное расположение червеобразного отростка, а также предшествующий прием антибиотиков широкого спектра действия (супракс, цедекс, сумамед, амоксиклав, аугментин, зиннат и других) без предварительного обследования больного ребенка, анальгетиков, противовоспалительных препаратов по поводу лихорадки, лейкоцитоза и т.д. Применение современных антибактериальных препаратов широкого спектра действия делают существенно менее выраженными признаки аппендицита, интенсивность болевого синдрома значительно снижается или боль купируется полностью и увеличивает сроки диагностики ОА и его осложнений. Этому же часто способствует нетипичное расположение червеобразного отростка.
В практике нередко имеет место невнимательный, поверхностный осмотр больного, отсутствие динамического наблюдения хирургов и инфекционистов, недооценка трактовки лабораторных методов исследования и возможности наличия сочетанной патологии ОКИ и ОА.
Последние могут быть обусловлены объективными трудностями: 1) нетипичным расположением червеобразного отростка (ретроцекальным, ретроперитонеальным, подпеченочным, медиальным, тазовым, внутри большого сальника, под брыжейкой тонкой кишки, внутри брыжейки тонкой кишки), 2) аномалией развития и положения органов, 3) сопутствующими заболеваниями, с другой стороны – недостаточными знаниями особенностей клинического течения ОА в различных возрастных группах, недооценкой и недостаточным вниманием при сборе анамнеза, динамике клинических проявлений в различные периоды заболевания, а также результатов дополнительных методов исследования.
Наиболее типичные ошибки при дифференциальной диагностике острого аппендицита и острых кишечных инфекций возникают при недооценке анамнестических данных, особенно касающихся начального периода одного и другого заболевания без учета симптомов, свойственных инфекционной патологии, переоценке таких симптомов как рвота и жидкий стул, которые возможны и при острой хирургической патологии. Следует помнить о нетипичном расположении червеобразного отростка и принимать это во внимание, не применяя без показаний антибиотики широкого спектра действия и анальгетики, способные изменить остроту начального периода заболевания, радикально изменить клиническую картину заболевания.
Основные причины поздней диагностики ОА:
1. Недостаточно подробно собранный анамнез.
2. Отсутствие динамического наблюдения.
3. Исключение аппендицита в приемном отделении без осмотра старшего хирурга.
4. Слабо выраженные клинические проявления при определенном расположении червеобразного отростка (ретроцекальное, ретроперитонеальное, подпеченочное, медиальное, внутри большого сальника, под брыжейкой тонкой кишки, внутри брыжейки тонкой кишки, тазовое).
5. Отсутствие болевого синдрома на стадии гангренозных изменений в червеобразном отростке.
6. Гипероценка симптомов ОКИ.
7. Необоснованный прием антибиотиков широкого спектра действия, анальгетиков, противовоспалительных препаратов без осмотра хирургов и проведения дополнительных обследований больных.
8. Недостаточные знания клинического течения ОА сотрудниками скорой помощи и педиатров.
9. Недооценка абдоминального болевого синдрома в сочетании с лихорадкой и лейкоцитозом.
10. Отказ родителей от оперативного лечения при установленном диагнозе острого аппендицита.
Наибольшие трудности в диагностике ОА возникают при сочетании у больных нескольких осложняющих факторов риска: наличии нескольких инфекционных заболеваний, проведение на этом фоне антибактериальной терапии, полное отсутствие болевого синдрома, избыточный вес (ожирение 3-4 степени), атипичное расположение червеобразного отростка. Приводим редкое клиническое наблюдение. Трудный пациент. Больной С. 11 лет. Госпитализирован в инфекционное отделение с болью в животе, рвотой с 27.2.2009. Из анамнеза выяснено, что впервые на боли в животе пожаловался 27.03.2009 в 5-00. Температура 38.30С. Накануне ел блины с мясом, после чего была однократная рвота. Отмечалась также боль в горле, признаки лакунарной ангины. За время динамического наблюдения боль в животе не беспокоила, выполнено УЗИ брюшной полости. Диагноз аппендицита был исключен в процессе динамического наблюдения хирургами по дежурству. По поводу лакунарной ангины больному был назначен пенициллин. 2.3.2009 у больного появился жидкий стул с зеленью. Был установлен диагноз острого инфекционного энтерита. В терапию включен антибиотик широкого спектра действия рифампицин по 1 капсуле 2 раза в сутки. 4.3.2009 повторно осмотрен хирургом – живот мягкий, безболезненный, инфильтратов нет. Повторно выполнено УЗИ органов брюшной полости – жидкости и объемных образований не выявлено. Показаний к экстренной операции не выявлено. Продолжено лечение острой кишечной инфекции. Несмотря на проводимую антибактериальную терапию, у ребенка сохранялась лихорадка до 37.70С, жидкий стул с зеленью и слизью до 3-4 раз в сутки. Аппетит хороший, рвоты нет. Язык влажный. Живот при пальпации мягкий, безболезненный. Per rectum ампула заполнена жидким зеленым калом. В анализе крови наблюдался рост лейкоцитоза с 17.3 до 36000/л, повысилась СОЭ с 24 до 40мм/час, появился палочкоядерный сдвиг до 16%. Больному выполнено повторное УЗИ брюшной полости, при котором у входа в малый таз срединно обнаружено объемное образование 71мм на 54мм на 77мм с жидкостным компонентом (нагноившаяся киста урахуса? абсцесс? оментит). Учитывая данную клиническую картину, больному назначена диагностической лапароскопия, ревизия брюшной полости после подготовки в отделении общей реанимации. После пальпации живота под наркозом ребенок прооперирован – дренирован аппендикулярный абсцесс III брюшной полости. Червеобразный отросток визуализировать не удалось. Послеоперационное течение гладкое. Данный случай представляет собой сложную диагностическую ситуацию, когда ОА протекает под маской острой кишечной инфекции. Причины возникших диагностических сложностей: избыточный вес у ребенка (70кг), отсутствие болевого синдрома, проведение комбинированной антибактериальной терапии, атипичное расположение червеобразного отростка.
Необоснованный отказ родителей от оперативного лечения при установленном диагнозе острого аппендицита.
Клинический пример. ИБ14708 Больной Старцев И.Д. 7 лет находился 5ио в ТДГБ с 4.5.2009 по 4.5.2009. Жалобы – рвота, жидкий стул, боль в животе в течение 6 часов после нарушения диеты. Температура тела 37.60С. Анализ крови 4.5.2009Hb134Э5.1Л14.0СЯ85ЛФ9М6СОЭ19, УЗИ брюшной полости – печень не увеличена, правая доля 95мм, средней эхогенности, однородная. Лабильный изгиб желчного пузыря. Поджелудочная железа умеренно неоднородная, не увеличена. Селезенка в норме. В корне брыжейки множество увеличенных лимфоузлов. В правой подвздошной области аперистальтическая тубулярная структура диаметром 13мм. Мочевой пузырь не изменен. У больного установлен диагноз острый аппендицит, острый инфекционный гастроэнтерит. Показано оперативное лечение, от которого мать ребенка отказалась, объяснив это желанием проводить оперативное лечение в другом медицинском учреждении у знакомого доктора. 4.5.2009 ребенок оперирован в другом медицинском учреждении. Диагноз – гангренозный аппендицит, перитонит 1, острый инфекционный гастроэнтерит. Данный пример демонстрирует одну из причин поздних сроков проведения операций у больных с аппендицитом и возникновения осложнений острого аппендицита (перитонит).
Выводы.
1. Основной причиной “поздних” операций является стертая клиническая картина ОА (при назначении антибиотиков, при нетипичном расположении червеобразного отростка), ведущая к последующим диагностическим и лечебным дефектам на всех этапах обследования и лечения больного.
2. Обязательным является определение лейкоцитоза в анализе крови в динамике.
3. При абдоминальном болевом синдроме, лихорадке неясной этиологии, пальпируемом объемном образовании в брюшной полости необходимо выполнять экстренное УЗИ органов брюшной полости.
4. При неясной причине абдоминального болевого синдрома и подозрении на наличие ОА показана экстренная лапароскопия.
5. Как показывает опыт и анализ клинических наблюдений, при дифференциации острого аппендицита и острых кишечных инфекций сроки наблюдения оптимальными можно считать в пределах 4-8 часов. В сложных диагностических случаях необходимы повторные УЗИ органов брюшной полости, динамический анализ крови и проведение диагностической лапароскопии при любых сомнениях у хирургов.
Тактика врача при поступлении больного.
1. При сомнении у хирурга необходима консультация старшего хирурга, ведущего специалиста клиники.
2. Экстренная УЗИ диагностика.
3. Госпитализация больного в хирургическое отделение в любых сомнительных случаях с соблюдением противоэпидемических мероприятий, последующее наблюдение хирурга и инфекциониста.
4. В случае исключения аппендицита при сохранении абдоминального болевого синдрома, госпитализация в инфекционное отделение, но совместное последующее наблюдение инфекциониста и хирурга. Наблюдение продолжается 3-5 часов. Если не удается исключить ОА, необходимо проводить УЗИ брюшной полости и экстренную лапароскопию.
5. Для экспресс дифференциальной диагностики острых бактериальных кишечных инфекций (сальмонеллезы, шигеллезы, иерсиниозы) и ОА целесообразно использовать современные лабораторные методики (РНГА, РЛА, ИФА, ИФЛА, РА, ПМЛА, O-агрегатгемагглютинационная проба, РУА, ПЦР, РСК, РКА, РЛА). Методики обладают высокой чувствительностью (89,7%) и специфичностью (94,1%).
6. В качестве дополнительных неинвазивных методов у детей с избыточным весом и отсутствием абдоминального болевого синдрома при наличии лейкоцитоза, у детей до 3-х лет с затрудненной визуализацией червеобразного отростка при УЗИ, следует использовать: термографию, магнитно-резонансной томографию и спиральную компьютерную томографию брюшной полости для диагностики аппендицита и его осложнений.
7. При отсутствии возможностей неинвазивной визуализации червеобразного отростка у больных с высокими фактора риска (дети до 3-х лет, дети с ожирением II-III степени), отсутствием абдоминального болевого синдрома при наличии лейкоцитоза следует прибегнуть к методу пальпации живота под эндотрахеальным наркозом.
Список сокращений
ИФА – иммуноферментный анализ
ОА – острый аппендицит
ОКИ – острая кишечная инфекция
ОРВИ – острая респираторная вирусная инфекция
ПЦР – полимеразная цепная реакция
ПМЛА – прямой метод люминесцирующих антител
РА – реакция агглютинации
РНГА – реакция непрямой гемагглютинации
РСК – реакция связывания комплимента
РУА – реакция угольной агглютинации
Литература
1. А.Б. Баранов, Рациональная фармакотерапия детских заболеваний, Москва, 2007, Лит-Терра, том 15, стр. 90, 106.
2. Ю.Ф. Исаков Острый аппендицит в детском возрасте, Москва, Медицина, 1980.
3. С.Я. Долецкий, В.Е. Щитинин, А.В. Арапова, Осложненный аппендицит у детей, Л., Медицина, 1982.
4. Н.Д. Ющук, Л.Е. Бродов, Острые кишечные инфекции: диагностика и лечение, М., Медицина, 2001.
5. И.М. Рольщиков, В.И. Антонов, Хирургия абдоминального иерсиниоза, В., 1984.
6. Тимченко В.Н. Инфекционные болезни у детей. Санкт-Петербург, Спецлит, 2006, стр. 268.
7. В.Е. Щитинин, Е.В. Станцо, С.В. Стоногин, Дифференциальная диагностика острых кишечных инфекций и острого аппендицита, М., 2006.
8. Brockamp G., Peters H. Yersinia enterocolitica infection. On the differential diagnosis of acute lower right-sided abdominal pain. Zentralbl Chir, 1982; 107(18):1154-9.
9. Hormann M., MR imaging of the gastro-intestinal tract in children. Eur J. Radiol., 2008, Nov; 68(2):271-7. Epub 2008 Aug 31.
10. Iwanczak B., Stawarski A., Czernik J. Diagnostic difficulties in pediatric abdominal pain with potential appendicitis. Przeql Lek. 2007; 64 Suppl. 3:56-60.
11. Kazlow P.G., Freed J., Rosh J.R. Salmonella typhimurium appendicitis. J Pediatr Gastroenterol Nutr, 1991 Jul;13(l):101-3.
12. Manganaro A., Impellizzeri P., Manganaro A. Acute abdomen caused by Salmonella typhi acute appendicitis. Minerva Pediatr., 2006 Apr;58(2):203-5.
13. Olinde A..J., Lucas J. F. Jr., Miller R.C. Acute yersiniosis and its surgical significance. South Med J., 1984, Dec;77(12):1539-40.
14. Perdikogjanni C., Galanakis E., Michalakis M. Yersinia enterocolitica infection mimicking surgical conditions. Pediatr. Surg. Int., 2006 Jul;22(7): 589-92. Epub 2006 Jun 13.
15. Puylaert J.B., Van der Zant F.M., Eur Radiol. Infectious ileocecitis caused by Yersinia, Campylobacter, and Salmonella: clinical, radiological and US findings. 1997;7(l):3-9.
16. Sybrandy R., Kluin-Nelemans J.C., Yersiniosis as a surgical disease. 1980;32(l):30-3.
- Tovar J.A., Trallero E.P., Garay J. Appendiceal perforation and shigellosis. Z Kinderchir, 1983, Dec;38(6):419.
18. Trammer A., Hecker W.C., Appendicitis in enteritis. Monatsschr Kinderheilkd. 1989 Jul;137(7):422-4.
19. Yabunaka K., Katsuda T., Sanada S., Yatake H. Sonographic examination of the appendix in acute infectious enteritis and acute appendicitis. J. Clin. Ultrasound. 2008 Feb; 36(2):63-6.
20. Zqanier M., Rote G., Cizmic A, Pajic A. Infectious ileocecitis-appendicitis mimicking syndrome. Bratisl Lek Listy 2005; 106(6-7):201-202.
Данные об авторах:
1) Соколов Юрий Юрьевич – заведующий кафедрой детской хирургии РМАНПО, доктор медицинских наук, профессор. E-mail: sokolov-surg@yandex.ru Адрес: 125480 Москва, улица Героев Панфиловцев, дом 28, отделение хирургии
2) Стоногин Сергей Васильевич – врач-хирург инфекционного корпуса ТДГБ, кандидат медицинских наук. E-mail: svas70@mail.ru orcid 0000-0003-3531-5849 Адрес: 125480 Москва, улица Героев Панфиловцев, дом 28, отделение хирургии
3) Евгения Витальевна Станцо – доцент кафедры детских инфекционных болезней РМАНПО, врач-педиатр высшей категории, кандидат медицинских наук.