Дата публикации 9 февраля 2023Обновлено 10 февраля 2023
Определение болезни. Причины заболевания
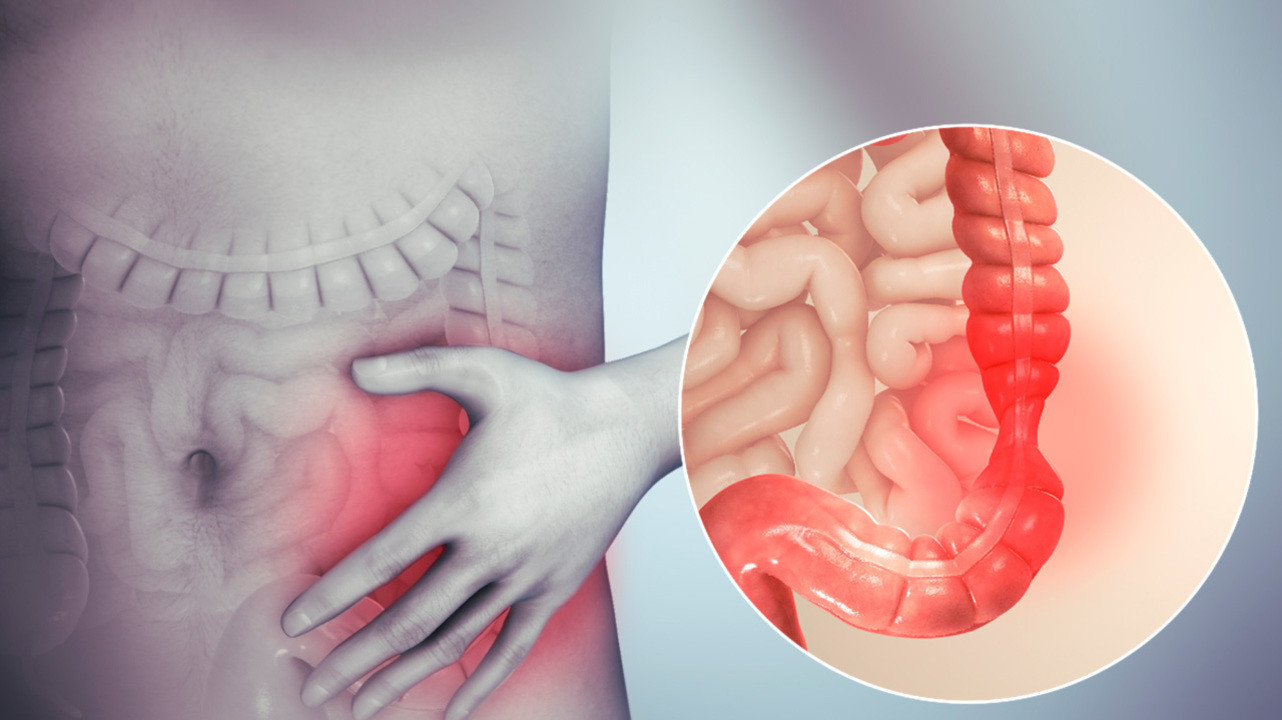
Синдром раздражённого кишечника, или СРК (Irritable bowel syndrome), — это расстройство, которое сопровождается хронической болью в животе, дискомфортом, вздутием, нарушениями в работе кишечника и проблемами со стулом.
В 2016 году на съезде в США гастроэнтерологи сформировали Римские критерии IV пересмотра, согласно которым СРК диагностируют при длительной боли в животе. Она должна появляться не менее трёх раз в неделю в течение трёх месяцев подряд в сочетании с другими характерными симптомами, которые длятся не менее полугода.
Главная особенность СРК заключается в том, что лабораторные, инструментальные и гистологические исследования не выявляют никаких структурных нарушений в работе органов желудочно-кишечного тракта (ЖКТ).
Раньше болезнь рассматривали только как психосоматическое расстройство, когда нарушение работы внутренних органов обусловлено психогенными факторами. Но патогенез СРК сложнее.
Распространённость синдрома раздражённого кишечника
Симптомы СРК у себя наблюдают от 10 до 15 % взрослых людей, однако лишь 25–30 % из них обращаются за медицинской помощью [1]. У женщин СРК встречается чаще, чем у мужчин.
Дети также подвержены этой патологии, однако чаще всего синдром раздражённого кишечника впервые появляется в подростковом возрасте или в период от 20 до 27 лет.
У пожилых людей болезнь проявляется реже. Это может быть связано с ухудшением работы иммуннитета и сосудистой системы слизистой кишечника, т. е. они медленнее реагируют на раздражители.
Из-за дискомфорта в животе пациенты с СРК меньше двигаются, их профессиональная активность снижается. Некоторые люди начинают меньше общаться с окружающими. Всё это усугубляет течение болезни [2].
Причины синдрома раздражённого кишечника
Причина развития СРК до сих пор остаётся неясной, однако есть факторы, которые способствуют формированию синдрома:
- несбалансированное питание, злоупотребление продуктами, которые раздражают слизистую кишечника (специи, копчёности, маринады, солёности, уксус, алкоголь, кофе, газированные напитки);
- психоэмоциональное напряжение, стресс, депрессия;
- перенесённые болезни, в том числе инфекционные (обычно это инфекции, которые воздействуют на ЖКТ и сопровождаются рвотой и диареей, например ротавирусная инфекция, сальмонеллёз и т. д.);
- приём некоторых лекарств (например, Омепразола, Метформина, антибиотиков, слабительных, антидепрессантов или пероральных гормональных препаратов).
По механизму воздействия на организм эти факторы можно разделить на следующие группы:
- факторы, влияющие на изменение моторики кишечника;
- факторы, повышающие кишечную чувствительность;
- различные генетические и экологические факторы.
Подход к лечению пациентов с СРК должен охватывать все аспекты причинно-следственных связей заболевания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома раздраженного кишечника
В основе СРК лежат функциональные нарушения работы кишечника, которые проявляются характерными симптомами:
- боль в животе — отличается по местонахождению, степени интенсивности и характеру (может быть острой колющей или тупой разлитой), обычно боль связана с дефекацией и почти не тревожит во время сна;
- нарушения работы кишечника — обычно проявляются в виде диареи или запора (иногда сменяют друг друга), также беспокоят вздутие, дискомфорт, тяжесть в области живота, ощущение неполного опорожнения кишечника.
Течение болезни можно сравнить со снежным комом. Первые проявления болезни возникают на уровне тонкого кишечника: двенадцатиперстной, тощей и подвздошной кишки. Именно с их поражением связаны метеоризм, диарея и резкие боли, окрашенные вегетативными реакциями (изменением цвета кожи, повышенной потливостью и ухудшением настроения).
После тонкого кишечника в патологический процесс вовлекается толстый. В него попадают непереваренные вещества, что приводит к запорам, которые могут сменяться диареей, и менее острым болям, отдающим в спину.
Ночью пациентов обычно ничего не беспокоит [9]. Течение болезни сопровождается поочерёдной сменой обострений и ремиссий, длительность которых зависит от интенсивности симптомов и индивидуальных особенностей больного.
Патогенез синдрома раздраженного кишечника
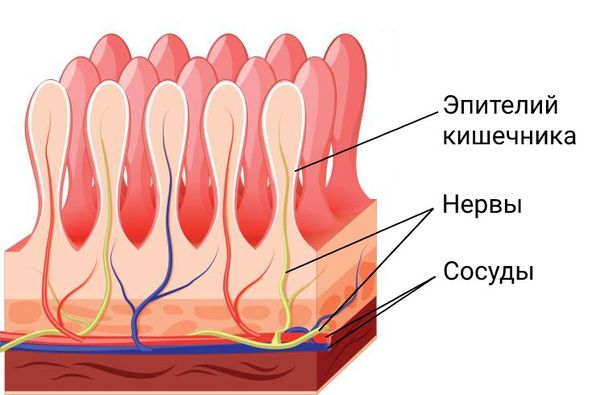
Тонкий кишечник — один из самых богато васкуляризированных органов. Несмотря на его постоянно меняющийся объём и положения петель, он получает бесперебойное кровоснабжение от брюшной аорты через большое количество артерий — дугообразных анастомозов. Именно из-за густой кровеносной сети боль часто носит разнообразный характер и сильно влияет на самочувствие.
Кроме богатой сети сосудов в стенках тонкого кишечника также много нервных сплетений, поэтому, когда кишечник начинает расширяться или сокращаться сильнее либо дольше обычного, к участкам кишки начинает поступать меньше крови, из-за чего и возникает боль.
Помимо большого количества артерий и вен стенки тонкого кишечника содержат много лимфатических сосудов, в его слизистой оболочке также находится около 80 % всех иммунных клеток, что делает кишечник важным органом иммунитета [11].
Не только лимфоидная ткань, расположенная в непосредственной близости к слизистой оболочке, обеспечивает адаптивный иммунный ответ, но и эпителий не позволяет различным субстанциям с чужеродной генетической информацией проникнуть за пределы ЖКТ. Иммунитет кишечника также вырабатывает системную толерантность к полезным элементам, чтобы создать здоровую микрофлору.
Именно поэтому при нарушении работы слизистой кишечника сопротивляемость организма человека к бактериальным и вирусным инфекциям снижается, а риск аллергии повышается, что может способствовать развитию СРК. Согласно исследованиям, у людей с аллергией нередко встречается данный синдром, но как именно они связаны между собой ещё предстоит изучить [13].
Почему возникает боль при СРК
Важную роль в развитии СРК играет патологическая взаимосвязь между ЖКТ и механизмами восприятия боли [2]. Например, меняется процесс синтеза и распада нейротрансмиттеров (глутамата, аспартата, нуклеотида аденозинтрифосфата и диоксид азота), которые передают болевые импульсы от кишечника к головному мозгу. У пациентов, страдающих СРК, также может снизиться влияние системы, подавляющей боль, из-за дефицита эндогенных опиатов, которые вырабатывает мозг (эндорфинов и энкефалинов). Параллельно меняется эмоциональное восприятие нервных импульсов, поступающих из кишечника в мозг [10].
При СРК наблюдают нехватку серотонина. Из-за его неправильного обмена и перестройки нервной регуляции по оси «кишечник-мозг» в итоге может нарушиться сокращение кишечника, а также повыситься чувствительность кишки к привычному растяжению и нормальному количеству газов [6]. Такие изменения приводят к кишечным и внекишечным симптомам: боли в животе, изменению стула, нарушению пищевого поведения (от снижения аппетита до приступов неконтролируемого голода) [12].
Также серотонин способствует положительным эмоциям и, как предшественник мелатонина, помогает регулировать циклы сна, бодрствования организма и внутренние часы [12]. Поэтому нехватка серотонина при СРК способствует тому, что у человека ухудшается настроение и возникают проблемы со сном.
Связь СРК и психических заболеваний
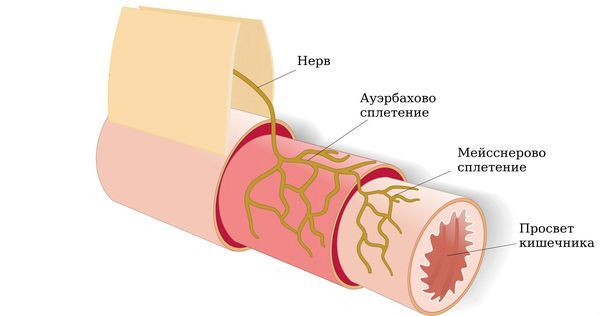
Согласно исследованиям, у большинства пациентов с СРК выявляют сопутствующие тревожные, депрессивные и ипохондрические расстройства. Дело в том, что тонкий кишечник напрямую связан с ЦНС через блуждающий нерв, а также грудные и поясничные спинномозговые нервы. В кишечнике также есть собственные нервные сплетения. Это определяет связь болезни с психоэмоциональной сферой и разнообразным характером болей и требует от пациента и врача комплексного и индивидуального подхода к лечению. Поэтому нарушение психического статуса таких больных приводит к усилению гастроэнтерологических симптомов [1].
Классификация и стадии развития синдрома раздраженного кишечника
Сейчас применяют две классификации синдрома. Первая основана на преобладающем симптоме:
- СРК с кишечной дисфункцией — при этом виде синдрома возникают диарея или запоры;
- СРК с болевым синдромом — пациенты страдают от боли в животе разного характера;
- СРК с метеоризмом — у больных возникает вздутие и тяжесть в животе, отхождение газов из кишечника [4].
В соответствии с характером стула больного выделяют:
- СРК с преобладанием запоров;
- СРК с преобладанием диареи;
- СРК со смешанным вариантом — диарея в равном соотношении сменяет запоры, самый распространённый вид;
- недифференцированный вид СРК — недостаточно данных, чтобы определить один из трёх основных видов [4].
Также в зависимости от характера и тяжести симптомов течение болезни может быть лёгким, среднетяжёлым и тяжёлым.
Осложнения синдрома раздраженного кишечника
У пациентов с СРК могут развиться сопутствующие хронические заболевания органов, расположенных рядом с кишечником, например болезни печени, поджелудочной железы, органов мочеполовой системы и малого таза (у женщин это нарушения цикла, усиление симптомов ПМС, у мужчин — эректильная дисфункция, изменения в предстательной железе). Повышается риск геморроя и анальных трещин.
Часто при заболеваниях кишечника возникают хронические боли в спине.
Для РСК также характерно усугубление психосоматических расстройств, так как такие пациенты подвержены подавленному психоэмоциональному состоянию и стрессу.
При этом СРК никак не влияет на развитие рака или воспалительных заболеваний кишечника [6].
Диагностика синдрома раздраженного кишечника
Главный признак СРК, который лежит в основе диагностики, — отсутствие значимых изменений в организме пациента при большом количестве жалоб. Однако доктору (терапевту, гастроэнтерологу или хирургу) приходится проводить много исследований, чтобы исключить тяжёлые патологии органов ЖКТ.
Диагностика СРК базируется на трёх пунктах:
- клинической картине и анализе истории болезни — врача интересует длительность болезни, симптом, который тревожит больше всего, провоцирующие факторы и т. д.;
- осмотре пациента — анализ физического состояния (с обязательным прощупыванием живота) и психического статуса пациента;
- лабораторных и инструментальных исследованиях — назначают индивидуально в соответствии с клиническими особенностями и рекомендациями, но чаще всего пациент проходит общеклинические исследования крови, мочи, кала, биохимические исследования крови и УЗИ органов брюшной полости.
При необходимости назначают углублённое дообследование (МРТ, рентгенологическое, эндоскопическое и расширенное серологическое обследование) [4].
Лечение синдрома раздраженного кишечника
Лечение СРК комплексное, тактика зависит от периода болезни (обострения или ремиссии) и включает в себя несколько основных пунктов:
- коррекцию диеты и образа жизни;
- приём лекарств;
- психотерапевтическую и физическую реабилитацию.
Диета
Правильную диету подбирают в течение времени, поочерёдно исключая разные продукты и отслеживая реакцию организма. Для этого в начале болезни пациенту рекомендуют вести пищевой дневник. В результате ему назначают индивидуальный план питания, в котором не будет отдельных ингредиентов, вызывающих усиление симптомов болезни (элиминационная диета).
Врачи рекомендуют принимать пищу по 4–5 раз в день небольшими порциями. Иногда делать белковые перекусы, но избегать приёмов пищи в спешке или в процессе работы.
Продукты с высоким содержанием белка, например индейка, курица, яйца, лосось, молоко, соевые продукты и сыр, богаты триптофаном — аминокислотой, из которой синтезируется серотонин. Употребление этого вещества не означает, что организм будет поглощать и использовать его. Но доступность триптофана при необходимости улучшит синтез серотонина [8].
Также необходимо увеличить питьевой режим: пить воду дробно и часто, при обострении лучше использовать тёплую воду.
При запорах необходимо добавлять в рацион продукты, богатые клетчаткой: овощи и фрукты (в период обострения их нужно термически обрабатывать, а при ремиссии употреблять свежими). При диарее, наоборот, стоит ограничить их потребление, при этом можно добавлять пищевые сорбенты.
В случае обострения, непрерывного и тяжёлого течения болезни важно исключить продукты, раздражающие кишечник (специи, копчёности, маринады, солёности, уксус, алкоголь, кофе, газированные напитки, фастфуд, снеки, чипсы, консервы, энергетики, пакетированные соки и компоты). Также не рекомендуются продукты, стимулирующие газообразование (все виды капусты, бобовые, картофель, виноград, молоко и свежая выпечка).
Полноценное питание — это основа здоровья и благополучия человека. При СРК полноценность питания нарушается, поэтому важно следить за качеством пищи.
Чтобы лучше регулировать и оптимизировать питание, могут порекомендовать биологически активные добавки (БАДы). Они помогают ликвидировать нехватку белков, витаминов, минералов и микроэлементов. Наиболее полезны БАДы, содержащие клетчатку (отруби, пектин, псиллиум) и обогащённые витаминами группы В, которые необходимы для оптимальной работы микробиоты кишечника [9].
Консервативное лечение
Из лекарственных препаратов используют: спазмолитики, антидиарейные препараты, антагонисты серотонина (а именно 5-HT3-рецепторов), пробиотики, антибиотики, антидепрессанты и селективные ингибиторы обратного захвата серотонина.
Выбор препарата зависит от преобладающих симптомов, которые доставляют бóльшее беспокойство. Все лекарственные препараты и дозировку врач назначает индивидуально строго по медицинским показаниям.
Психотерапевтическая и физическая реабилитация
Обязательно показана психотерапия, особенно для пациентов со среднетяжёлым и тяжёлым течением болезни. Чтобы стабилизировать эмоциональное состояние, советуют заниматься творчеством, посещать художественные выставки, театральные постановки, слушать медитативную и расслабляющую музыку.
Физические упражнения также помогают нормализовать работу кишечника и способствуют выработке гормоноподобных веществ (эндорфинов, энкефалинов), которые снижают болевые ощущения и повышают настроение. Пациентам с СРК рекомендованы умеренные физические нагрузки, например ходьба, езда на велосипеде, плавание или йога.
Широко используется физиотерапевтическое лечение: иглорефлексотерапия, криомассаж, массаж живота, общий массаж, парафиновые, озокеритовые или грязевые аппликации на живот, питьё тёплых щелочных минеральных вод.
Иногда дополнительно проводят остеопатическое лечение. Считается, что такой метод воздействия улучшает кровоснабжение, венозный отток и подвижность органов брюшной полости, расслабляет пациента и нормализует его психоэмоциональное состояние [8]. Но эффективность остеопатического лечения пока не доказана. В последних клинических рекомендациях оно не упоминается.
Прогноз. Профилактика
СРК характеризуется волнообразным течением с чередованием периодов обострений и ремиссий. Лечение помогает 30 % пациентов, стойкая ремиссия наблюдается у 10 % [1].
Имеющиеся данные о прогнозе течения СРК неоднозначны, так как не все пациенты обращаются к врачу. Несмотря на проводимое лечение, у большинства людей с СРК симптомы сохраняются в течение всей жизни, но они не усиливаются, а после 50–60 лет даже уменьшаются.
К факторам, оказывающим негативное влияние на прогноз, относятся отказ от лечения, длительное течение болезни без адекватного лечения, хронический стресс, а также наличие сопутствующих психиатрических и телесных заболеваний. Если человека беспокоят симптомы СКР, но он отказывается обратиться к гастроэнтерологу или проктологу, для начала ему стоит оказать психотерапевтическую помощь.
Своевременное выявление и адекватное лечение СРК позволяет значительно уменьшить симптомы и улучшить качество жизни пациентов. Лечение СРК должно быть комплексным, индивидуальным и длительным. Важно при этом сохранять позитивный настрой и обладать большим терпением.
Профилактика синдрома раздражённого кишечника
Профилактика СРК, как и других болезней кишечника, в первую очередь начинается с правильного питания. Необходимо соблюдать питьевой режим и ограничить потребление алкоголя, шоколада, напитков, содержащих кофеин, газированных напитков, сахарозаменителей, жареного, острого и солёного.
Важным средством профилактики также является двигательная активность. Аэробика, плавание, танцы и прогулки на свежем воздухе значительно снижают риск развития СРК. Однако важно заниматься спортом постоянно, без долгих перерывов.
Чтобы избавиться от тревожности и справляться со стрессом, следует заняться медитацией, йогой, дыхательной гимнастикой, растяжкой или найти любое другое успокаивающее хобби (рисование, лепка, шитьё и т. д.). (сама добавляла) [14].
СРК часто передаётся по наследству, поэтому при выявлении симптомов важно провести семейную профилактику. Это позволит вовремя обнаружить и предупредить развитие у детей взрослых пациентов.
Причины
Синдром раздраженного кишечника часто встречается у взрослых. Его распространенность в мире может варьироваться от 1 до 28%. На частоту встречаемости влияет место проживания(она выше в странах Европы, в США, состояние чаще диагностируют у жителей городов, а не сельской местности), пол (женщины обращаются к врачу с этой проблемой в среднем в два раза чаще, чем мужчины).
При этом синдроме периодически возникают боли в животе. Они сопровождаются метеоризмом, диареей или, наоборот, запорами. Это происходит из-за изменения кишечной моторики и чувствительности к стимуляции, которые, в свою очередь могут быть связаны с сочетанием психосоциальных и физиологических факторов.
Психосоциальные нарушения
Синдром раздраженного кишечника связывают с рядом состояний, среди которых тревожность, депрессия, расстройства сна, хроническая усталость и другие. Конфликты и стрессы могут усиливать симптомы, провоцировать обострение, но иногда они вообще не влияют на появление недомогания.
Физиологические изменения
Особенности физиологии кишечника могут влиять на появление симптомов. При гипералгезии чувствительность кишечника к обычному растяжению стенок повышается, и возникают болевые ощущения. Дискомфорт могут вызывать вегетативные расстройства, острый гастроэнтерит в анамнезе, слишком сильный сократительный ответ толстой кишки на прием пищи. У женщин функции кишечника могут частично зависеть от колебаний уровня гормонов и его изменения в течение менструального цикла.
На появление синдрома раздраженного кишечника также могут влиять наследственные факторы, физическое перенапряжение, несбалансированное питание, нарушение работы вегетативной нервной системы, нарушение кишечной микрофлоры. Эти факторы могут оказывать комбинированное действие, усиливая или уменьшая проявления синдрома. В то же время их наличие не означает, что синдром возникнет обязательно. Он не связан со структурными изменениями кишечника (диагностика не выявляет их).
Симптомы
При синдроме раздраженного кишечника минимум раз в неделю появляются боли в животе, которые связаны со следующими симптомами или состояниями:
- метеоризм, урчание в животе, усиленное газообразование, вздутие;
- чувство натуживания во время дефекации или ощущение, что кишечник опорожнен не полностью;
- слишком редкий или частый стул (меньше трех раз в неделю либо больше трех раз в сутки), изменение его формы, присутствие слизи в кале.
Главный симптом — абдоминальные боли. Их сила и частота могут меняться: у одних пациентов боли в животе бывают почти каждый день, у других они возникают реже, раз в несколько недель или даже месяцев. Живот может болеть после еды, что сопровождается вздутием, диареей, метеоризмом. Боль также может возникать после пробуждения, стресса, эмоционального возбуждения, физического напряжения. Обычно она проходит после дефекации. Живот не болит по ночам, чаще боль появляется с левой стороны в подвздошной области (боли могут быть и рассеянными). В целом болевой синдром стабильный, не нарастает, не изменяется со временем.
Вздутие живота ощущается пациентами как нарастающий дискомфорт. Нижняя часть живота увеличивается в объеме так, что одежда может становиться тесной. Появляется урчание, наблюдают повышенное газообразование в кишечнике (метеоризм).
У некоторых пациентов могут наблюдаться симптомы, не связанные с желудочно-кишечным трактом:
- мигрени, частые головные боли;
- слабость, быстрая утомляемость, усталость;
- затрудненное дыхание (ощущение неполного вдоха или кома в горле);
- дискомфорт в области груди, сердца (в том числе по ночам);
- изжога, тошнота и раннее насыщение;
- проблемы с мочеиспусканием (слишком частое, появление ложных позывов, ощущение, что мочевой пузырь опорожнен не полностью);
- боли в спине.
Эти симптомы чаще появляются у пациентов, имеющих серьезные психологические, эмоциональные проблемы.
Диагностика
Чтобы диагностировать синдром раздраженного кишечника, оценивают клиническую картину, историю болезни, потенциальное влияние психологических факторов, проводят осмотр.
Чтобы уточнить диагноз и исключить другие нарушения в работе кишечника, проводят ряд основных исследований и тестов. (таблица 1).
| Таблица 1. Перечень исследований для подтверждения синдрома раздраженного кишечника | |
|---|---|
| Исследование | Результаты |
| Клинический анализ крови | Проводится, чтобы исключить анемию, воспалительный процесс, инфекцию. |
| Биохимическое исследование крови | Контроль метаболических нарушений. При частой диарее; выявление электролитного дисбаланса. |
| Копрологические исследования | Анализы кала на содержание яиц гельминтов, простейших, кишечных патогенов, скрытой крови, патологических примесей. |
| Колоноскопия | Эндоскопическое обследование толстой кишки для оценки внутренней поверхности толстой кишки. |
| Ирригоскопия | Рентгенография толстой кишки с использованием контрастного вещества для диагностики воспалительных процессов слизистой, образования полипов, язв, для оценки строения, эластичности стенок, просвета. |
Дополнительно оценивают психологический статус пациента и отдельно — уровень тревоги и депрессии.
Большое значение имеет дифференциальная диагностика. Важно исключить воспалительные заболевания, инфекции, острые состояния, колиты, метаболические нарушения, другие заболевания. С синдромом раздраженного кишечника не связаны перечисленные ниже симптомы и состояния:
- возникновение болей по ночам;
- потеря веса;
- постоянные боли в животе при отсутствии других симптомов;
- заболевание прогрессирует, его проявления усиливаются;
- повышение температуры, лихорадка;
- наличие у родственников язвенного колита, целиакии, болезни Крона, рака толстой кишки;
- при лабораторной диагностике — выявление скрытой крови в кале, изменений в биохимических показателях крови, лейкоцитоза, повышения СОЭ, снижения уровня гемоглобина.
Это — признаки органических изменений, которые требуют углубленного обследования.
Лечение
Синдром раздраженного кишечника проявляется под влиянием комплекса факторов, и лечение должно компенсировать это и устранять основные симптомы. Для успешной терапии важно сотрудничество между врачом и пациентом, участие больного в лечении, его мотивация для преодоления и психоэмоциональных, и физиологических проблем. Для лечения может использоваться психотерапия, диетотерапия, лекарственные препараты. Врач выбирает методы лечения, учитывая, какие факторы в большей степени влияют на проявления синдрома. Также учитывают особенности здоровья пациента, длительность заболевания, то, как именно проявляется синдром.
Лекарственные препараты
Лекарства выбирают по набору симптомов:
- при диарее назначают обволакивающие, вяжущие и снижающие кишечную моторику лекарства, нормализующие перистальтику;
- при запорах используют слабительные с растительным составом, солевые растворы осмотического действия, другие препараты, усиливающие перистальтику;
- при метеоризме используют прокинетики, спазмолитики для нормализации перистальтики;
- для снятия болевого синдрома назначают спазмолитики.
При выраженных эмоциональных расстройствах (тревожность или возбудимость, неврастения, депрессия), дополнительно могут назначать антидепрессанты или седативные препараты.
Важно! Назначать лекарственные средства, давать рекомендации по их приему, устанавливать дозировки может только врач после подтверждения диагноза. Самолечение может быть опасным, ухудшать самочувствие, затруднять диагностику.
Психотерапия
Если появление симптомов синдрома раздраженного кишечника связано со стрессом, эмоциональным напряжением, тревожностью, помочь в решении проблемы может психотерапия. Чаще других применяют когнитивно-поведенческую терапию. Обычно это — краткосрочное лечение, которое помогает корректировать поведение, эмоциональный отклик, мысли, существующие установки. Реже может использоваться гипносуггестивная терапия, нейролингвистическое программирование или другие терапевтические методики.
Важно! Прежде, чем обращаться к психотерапевту, нужно пройти обследование у терапевта или гастроэнтеролога. Необходимо убедиться в том, что возникающие симптомы связаны именно с синдромом раздраженного кишечника, а не с другими заболеваниями.
Диета
При синдроме раздраженного кишечника пациентам рекомендуют соблюдать принципы здорового питания:
- рацион должен быть сбалансированным;
- лучше есть небольшими порциями, не торопясь;
- при вздутии живота исключают продукты, провоцирующие метеоризм (бобовые, капусту, другие продукты с высоким содержанием ферментируемой клетчатки);
- снижают потребление подсластителей, сахара, фруктозы, чтобы уменьшить риск диареи и метеоризма;
- для борьбы с запорами используют содержащие пищевые волокна пищевые добавки.
При построении плана питания для уменьшения симптомов синдрома раздраженного кишечника могут использоваться готовые диеты. Чаще других рекомендуют диету Low-FODMAP. Это — рацион из продуктов, содержащих минимум FODMAP-веществ (т.н. короткоцепочечных углеводов). К таким веществам относят:
- олигосахариды (содержатся в ржи, пшенице, бобовых, соевых продуктах, чесноке, луке);
- дисахариды (содержатся в молочных продуктах);
- моносахариды (фруктоза);
- полиолы (содержатся в сливах, персиках, грибах, цветной капусте).
Исключение продуктов, содержащих FODMAP-вещества, может уменьшать диарею и метеоризм, но такая диета эффективна не для всех пациентов. Если ее использование не дает результата, нужно отказаться от нее. Также для уменьшения проявлений синдрома раздраженного кишечника может использоваться безглютеновая диета. Формировать подходящий рацион лучше вместе с врачом после обследования.
Прогноз
При синдроме раздраженного кишечника прогноз является благоприятным: состояние пациента не ухудшается, а при правильном лечении симптомы можно контролировать или полностью убирать. При легкой форме синдрома обычно достаточно постановки диагноза, консультации, формирования рекомендаций по питанию и назначения препаратов для приема при появлении симптомов. Если состояние длится долго, является средним или тяжелым, назначают комплексное лечение. Пациента направляют к гастроэнтерологу, психотерапевту и альгологу (специалист по лечению боли). Обычно при соблюдении рекомендаций врачей состояние удается быстро улучшить.
Профилактика
Меры профилактики помогают уменьшить проявления синдрома раздраженного кишечника, лучше контролировать его, избегать боли и других симптомов.
Для профилактики врач может назначить соблюдение диеты: сбалансированное, умеренное питание. В рационе не должно быть продуктов, способных провоцировать диарею или запоры, метеоризм, абдоминальные боли. Желательно употреблять как можно меньше алкоголя, газированных, содержащих кофеин или сахарозаменители напитков, есть меньше соленого, острого, жареного. Потреблять пищу лучше небольшими порциями, через равные промежутки времени. Если синдром сопровождается запорами, лучше пить больше чистой воды.
Важно заботиться о собственном психологическом состоянии, сохранять эмоциональное равновесие. Нужно учиться контролировать эмоциональные реакции, осваивать методы релаксации. Чтобы снизить уровень стресса, соблюдают режим дня, контролируют уровень нагрузок, следят, чтобы отдых был достаточным. Хобби, занятия творчеством, увлечения помогают снижать эмоциональное напряжение и уменьшают риск появления синдрома.
Физические упражнения
Для профилактики синдрома раздраженного кишечника эффективны физические упражнения, занятия спортом. Нагрузки должны быть умеренными, посильными. Это может быть ходьба, плавание, гимнастика, йога, цигун, другие виды тренировок.
Влияние физической активности на состояние здоровья пациента с синдромом раздраженного кишечника:
- занятия спортом снимают психическое напряжение, помогают противостоять стрессу, улучшают эмоциональное состояние;
- в сочетании с диетой физические нагрузки нормализуют вес, улучшают общее самочувствие, защищают от недомоганий;
- формирование мышечного корсета в области брюшного пресса может корректировать перистальтику.
Рекомендации по физическим нагрузкам может дать лечащий терапевт, специалист по лечебной физкультуре или врач-реабилитолог. План тренировок составляют с учетом физической подготовки, состояния здоровья. Режим питания при занятиях спортом выстраивают так, чтобы между приемом пищи и началом тренировки проходило не меньше 1,5-2 часов.
Заключение
Синдром раздраженного кишечника можно лечить и контролировать. Правильное питание, здоровый образ жизни и отсутствие эмоциональных перегрузок уменьшают его проявления или полностью устраняют проблему. Главное — убедиться в том, что боли в животе и проблемы со стулом связаны именно с этим синдромом, а не с другими заболеваниями. Для этого нужно обратиться к терапевту или гастроэнтерологу, пройти обследование. По результатам диагностики врач сможет дать более точные и эффективные рекомендации по лечению и профилактике синдрома раздраженного кишечника.
Источники
- Stephanie M. Moleski , MD. Синдром раздраженного кишечника (СРК). // Справочник MSD — 2017
- Никитин И.Г., Байкова И.Е., Гогова Л.М., Волынкина В.М., Саркисян К.Н. Синдром раздраженного кишечника: клинико-диагностические особенности. РМЖ Медицинское обозрение — 2016 — №26 — с. 1805-1810
Предисловие
Функциональные заболевания органов пищеварения, к которым относится синдром раздраженного кишечника, продолжают привлекать к себе неиссякаемый интерес врачей различных специальностей, микробиологов, генетиков и молекулярных биологов.
Анализ результатов недавних исследований, проведенных в разных странах, и в России в том числе, позволяет предположить, что именно биологические изменения, такие как изменение или выпадение функции отдельных белков, своеобразие качественного и количественного состава микрофлоры желудочно-кишечного тракта, а не эмоциональные расстройства, возможно, служат первопричиной формирования симптомов у таких пациентов.
За всю историю изучения функциональных расстройств появление новых знаний о патогенезе влекло за собой применение новых групп лекарственных препаратов для облегчения симптомов. Так было при определении роли мышечного спазма, когда широко стали применяться лекарственные средства, нормализующие моторику; висцеральной гиперчувствительности, что повлекло за собой назначение пациентам агонистов периферических опиоидных рецепторов; эмоциональных нарушений, что сделало обоснованным применение психотропных препаратов, и, аналогичная ситуация произошла с изучением у больных, страдающих синдромом раздраженного кишечника, цитокинового профиля, структуры и функции белков плотных клеточных контактов, белков сигнальных рецепторов, осуществляющих контакт организма человека с бактериями, обитающими в просвете кишки, а также исследованием разнообразия микробных клеток.
На основании полученных данных становится совершенно очевидной необходимость и обоснованность назначения пациентам с функциональными расстройствами кишечника пробиотиков, препаратов, способных оказывать влияние на двигательную активность кишки, супрессировать воспаление кишечной стенки, принимать участие в синтезе короткоцепочечных жирных кислот, восстанавливать оптимальный состав кишечной микрофлоры.
Хочется надеяться, что изучение terra incognita, к которой можно отнести функциональные расстройства желудочно-кишечного тракта будет продолжено, и, в недалеком будущем мы получим обоснованную возможность назначать нашим больным еще более эффективные схемы лечения.
Академик РАМН, профессор Ивашкин В.Т.
СИНДРОМ РАЗДРАЖЕННОГО КИШЕЧНИКА
(синдром раздражённой кишки, синдром раздражённой толстой кишки).
Определение
Согласно Римским критериям III, синдром раздражённого кишечника (СРК) определяется как комплекс функциональных кишечных нарушений, который включает в себя боль или дискомфорт в животе, облегчающиеся после дефекации, связанные с изменением частоты дефекации и консистенции стула, возникающие в течение не менее 3 дней в месяц на протяжении 3-х месяцев за шесть месяцев, предшествующих постановке диагноза.
Код по МКБ-10
K 58.0 Синдром раздражённого кишечника с диареей. 58.9 Синдром раздражённого кишечника без диареи.
Эпидемиология
В мире СРК страдает 10–20% взрослого населения. Две трети лиц, страдающих данным заболеванием, к врачам не обращаются в связи с деликатным характером жалоб. Пик заболеваемости приходится на молодой трудоспособный возраст — 30–40 лет. Средний возраст пациентов составляет 24–41 г. Соотношение женщин и мужчин составляет 1:1–2:1. Среди мужчин «проблемного» возраста (после 50 лет) СРК распространён так же часто, как среди женщин.
Профилактика
Отсутствует.
Скрининг
Не проводится.
Классификация
Выделяют четыре возможных варианта СРК:
- СРК с запорами (твёрдый или фрагментированный стул в ≥25%, жидкий или водянистый стул <25% всех актов дефекации).
- СРК с диареей (жидкий или водянистый стул ≥25%, твёрдый или фрагментированный стул <25% всех актов дефекации)
- cмешанная форма СРК (твёрдый или фрагментированный стул в ≥25%, жидкий или водянистый стул ≥25% всех актов дефекации).
- неклассифицируемая форма СРК (недостаточное изменение консистенции стула для установления диагноза СРК с запором, СРК с диареей или смешанной формы СРК).
В основу данной классификации положена форма стула по Бристольской шкале, так как выявлена прямая зависимость между временем пассажа по кишке и консистенцией стула (чем время прохождения содержимого больше, тем стул плотнее).
Бристольская шкала формы стула
- Отдельные твёрдые фрагменты.
- Стул оформленный, но фрагментированный.
- Стул оформленный, но с неоднородной поверхностью.
- Стул оформленный или змеевидный, с ровной и мягкой поверхностью.
- Мягкие фрагменты с ровными краями.
- Нестабильные фрагменты с неровными краями.
- Водянистый стул без твёрдых частиц, окрашенная жидкость.
Этиология
Стрессовые ситуации
Доказана прямая зависимость начала заболевания от наличия стрессовых ситуаций в жизни пациента. Психотравмирующая ситуация может быть перенесена в детстве (потеря одного из родителей, сексуальные домогательства), за несколько недель или месяцев до начала заболевания (развод, тяжёлая утрата), либо в виде хронического социального стресса протекать в настоящее время (тяжёлая болезнь кого-либо из близких).
Личностные особенности
Личностные черты могут быть обусловлены генетически, либо сформироваться под влиянием окружающей среды. К таким особенностям относят неспособность отличать физическую боль и эмоциональные переживания, трудности в словесной формулировке ощущений, высокий уровень тревожности, тенденцию к переносу эмоционального стресса в соматические симптомы (соматизация).
Генетическая предрасположенность
Исследования, посвящённые роли генетической предрасположенности в патогенезе функциональных расстройств, в основном подтверждают роль генетических факторов в развитии заболевания, нисколько не умаляя при этом роль факторов окружающей среды.
Перенесённая кишечная инфекция
В исследованиях, посвящённых изучению СРК, показано, что постинфекционная форма возникает в 6–17% всех случаев заболевания; 7–33% больных, перенёсших острую кишечную инфекцию, страдают впоследствии от симптомов СРК. В большинстве случаев (65%) постинфекционная форма заболевания развивается после перенесенной шигеллёзной инфекции, а у 8,7% больных связана с инфекцией, вызванной Campylobacter jejuni.
ПАТОГЕНЕЗ
По современным представлениям СРК — биопсихосоциальное заболевание. В его формировании принимают участие психологические, социальные и биологические факторы, совокупное влияние которых приводит к развитию висцеральной гиперчувствительности, нарушению моторики кишки и замедлению прохождения газов по кишке, что манифестирует симптомами заболевания (боль в животе, метеоризм и нарушения стула).
В последние годы на основании проведенных исследований получено достаточно много информации относительно биологических изменений, вносящих свой вклад в формирование симптомов заболевания. Например, доказано повышение проницаемости кишечной стенки за счет нарушения экспрессии белков, формирующих плотные клеточные контакты между эпителиоцитами; изменение экспрессии генов сигнальных рецепторов, отвечающих, в том числе, за распознавание элементов клеточной стенки бактерий (tоll-like receptors, TLR); нарушение цитокинового баланса в сторону увеличения экспрессии провоспалительных и снижения экспрессии противовоспалительных цитокинов, в связи с чем происходит формирование чрезмерно сильного и длительного воспалительного ответа на инфекционный агент; кроме того, в кишечной стенке пациентов, страдающих СРК, обнаруживаются элементы воспаления. Доказанным можно считать также отличие качественного и количественного состава кишечной микрофлоры у пациентов, страдающих СРК, и здоровых лиц. Под влиянием совокупного влияния всех вышеперечисленных факторов, у таких больных формируется формируется повышенная чувствительность ноцицепторов кишечной стенки, так называемая периферическая сенситизация, заключающаяся в их спонтанной активности, снижении порога возбуждения и развитии повышенной чувствительности к подпороговым раздражителям. Далее происходит процесс трансформации информации о наличии воспаления в электрический сигнал, который проводится по чувствительным нервным волокнам в центральную нервную систему (ЦНС), в структурах которой возникают очаги патологической электрической активности, в связи с чем сигнал, поступающий по эфферентным нейронам к кишке, является избыточным, что может проявляться различными нарушениями моторики.
Многоуровневый механизм формирования симптомов у больных СРК предполагает комплексный патогенетический подход к его терапии, включающий в себя воздействие на все звенья их формирования.
КЛИНИЧЕСКАЯ КАРТИНА
Клинические проявления СРК получили детальное освещение в работах отечественных и зарубежных учёных. Клинические формы заболевания, возможные сочетания кишечных и внекишечных симптомов, симптомы «тревоги», исключающие диагноз СРК, описаны самым подробным образом. Согласно данным литературы, жалобы, предъявляемые больными СРК, условно можно разделить на три группы:
- кишечные;
- относящиеся к другим отделам желудочно-кишечного тракта;
- негастроэнтерологические.
Каждая отдельно взятая группа симптомов не столь важна в диагностическом плане, однако совокупность симптомов, относящихся к трём вышеперечисленным группам, в сочетании с отсутствием органической патологии делает диагноз СРК весьма вероятным.
Кишечные симптомы при СРК имеют ряд особенностей.
Больной может характеризовать испытываемую боль как неопределённую, жгучую, тупую, ноющую, постоянную, кинжальную, выкручивающую. Боль локализована преимущественно в подвздошных областях, чаще слева. Известен также «синдром селезёночной кривизны» — возникновение боли в области левого верхнего квадранта в положении больного стоя и облегчение ее в положении лёжа с приподнятыми ягодицами. Боль обычно усиливается после приёма пищи, уменьшается после акта дефекации, отхождения газов, приёма спазмолитических препаратов. У женщин боль усиливается во время менструаций. Важной отличительной особенностью болевого синдрома при СРК считают отсутствие боли в ночные часы.
Ощущение вздутия живота менее выражено в утренние часы, нарастает в течение дня, усиливается после приёма пищи.
Диарея возникает обычно утром, после завтрака, частота стула колеблется от 2-х до 4-х и более раз за короткий промежуток времени, часто сопровождается императивными позывами и чувством неполного опорожнения кишечника. Нередко при первом акте дефекации стул более плотный, чем при последующих, когда объём кишечного содержимого уменьшен, но консистенция более жидкая. Общая суточная масса кала не превышает 200 г. Диарея в ночные часы отсутствует.
При запорах возможно выделение «овечьего» кала, каловых масс в виде «карандаша», а также пробкообразного стула (выделение плотных, оформленных каловых масс в начале дефекации, затем кашицеобразного или даже водянистого кала). Стул не содержит примеси крови и гноя, однако примесь слизи в кале достаточно частая жалоба больных, страдающих синдромом раздраженного кишечника.
Перечисленные выше клинические симптомы нельзя считать специфичными для СРК, так как они могут встречаться и при других заболеваниях кишечника, однако, при данном заболевании достаточно часто встречается сочетание кишечных симптомов с жалобами, относящимися к другим отделам желудочно-кишечного тракта, а также негастроэнтерологическими жалобами.
В конце прошлого века в США было проведено исследование, согласно результатам которого у 56% больных с диагнозом СРК отмечались симптомы функционального расстройства пищевода, у 37% пациентов — признаки функциональной диспепсии, у 41% больных — симптомы функциональных аноректальных расстройств.
Негастроэнтерологические симптомы, такие как головная боль, ощущение внутренней дрожи, боль в спине, ощущение неполного вдоха очень часто выходят на первый план и играют главную роль в снижении качества жизни пациента, страдающего СРК. Авторы публикаций, посвящённых клиническим проявлениям синдрома раздраженного кишечника, обращают внимание на несоответствие между большим количеством предъявляемых жалоб, длительным течением заболевания и удовлетворительным общим состоянием больного.
ДИАГНОСТИКА
Сбор анамнеза жизни и анамнеза заболевания крайне важен для постановки правильного диагноза. При расспросе уточняют жилищно-бытовые условия пациента, состав семьи, состояние здоровья родственников, особенности профессиональной деятельности, нарушения режима и характера питания, наличие вредных привычек. Для анамнеза заболевания важно установить связь между возникновением клинических симптомов и воздействием внешних факторов (нервные стрессы, перенесённые кишечные инфекции, возраст больного к началу заболевания, продолжительность заболевания до первого обращения к врачу, проводимое ранее лечение и его эффективность).
При физикальном обследовании пациента обнаружение каких-либо отклонений от нормы (гепатоспленомегалия, отёки, свищи и т.д.) свидетельствует против диагноза СРК.
Обязательный компонент алгоритма диагностики СРК — лабораторные (общий и биохимический анализы крови, копрологическое исследование) и инструментальные исследования (УЗИ органов брюшной полости, ЭГДС, колоноскопия у лиц старше 45-50 лет). При преобладании в клинической картине заболевания диареи целесообразно включение в план обследования пациента исследование кала для выявления токсинов А и В Clostridium difficile, шигеллы, сальмонеллы, иерсинии, дизентерийной амебы, гельминтов.
Дифференциальный диагноз
Дифференциальный диагноз СРК проводят со следующими состояниями.
- Реакции на продукты питания (кофеин, алкоголь, жиры, молоко, овощи, фрукты, чёрный хлеб и др.), обильный приём пищи, изменение привычек питания.
- Реакции на приём лекарственных препаратов (слабительные, препараты железа, антибиотики, препараты жёлчных кислот).
- Кишечные инфекции (бактериальные, амёбные).
- Воспалительные заболевания кишечника (язвенный колит, болезнь Крона).
- Психопатологические состояния (депрессия, синдром тревоги, панические атаки).
- Нейроэндокринные опухоли (карциноидный синдром, опухоль, зависимая от вазоинтестинального пептида).
- Эндокринные заболевания (гипертиреоз).
- Гинекологические заболевания (эндометриоз).
- Функциональные состояния у женщин (предменструальный синдром, беременность, климакс).
- Проктоанальная патология (диссинергия мышц тазового дна).
Показания к консультации других специалистов
Для больных, страдающих СРК, предусмотрено наблюдение у гастроэнтеролога и психиатра. Показания для консультации больного у психиатра:
- врач-терапевт подозревает у пациента психическое расстройство;
- высказывание пациентом суицидальных мыслей;
- пациент нуждается в назначении психотропных препаратов (для купирования боли);
- в анамнезе пациента есть указания на обращение в большое количество лечебных учреждений;
- в анамнезе у пациента есть указания на сексуальное насилие или другую психическую травму.
Пример формулировки диагноза
Синдром раздраженного кишечника с диареей.
ЛЕЧЕНИЕ
Цели лечения
Целью лечения пациента, страдающего СРК, считают достижение ремиссии и восстановление социальной активности. Лечение в большинстве случаев проводят амбулаторно, госпитализация предусмотрена для проведения обследования и при трудностях в подборе терапии.
Немедикаментозное лечение
Для лечения пациентов, страдающих СРК, во-первых, показано проведение общих мероприятий, включающих в себя:
- обучение больного (ознакомление пациента в доступной форме с сущностью заболевания и его прогнозом);
- «снятие напряжения» предполагает акцентуацию внимания пациента на нормальных показателях проведённых исследований. Больной должен знать, что у него нет тяжёлого органического заболевания, угрожающего жизни;
- диетические рекомендации (обсуждение индивидуальных привычек питания, выделение продуктов, употребление которых вызывает усиление симптомов заболевания). Для определения продуктов питания, вызывающих ухудшение состояния у конкретного пациента, следует рекомендовать ведение «пищевого дневника».
Медикаментозное лечение
В настоящее время, с позиций медицины, основанной на доказательствах, в лечении пациентов, страдающих СРК, подтверждена эффективность препаратов, нормализующих моторику, влияющих на висцеральную чувствительность или воздействующих на оба механизма, а также лекарственных средств, оказывающих влияние на эмоциональную сферу.
Препараты, оказывающие влияние на воспалительные изменения кишечной стенки пока не нашли широкого применения у данной категории больных.
Препараты для купирования боли
Для купирования боли при СРК применяются различные группы спазмолитиков: блокаторы М-холинорецепторов, натриевых и кальциевых каналов.
На основании мета-анализа 22 рандомизированных плацебо-контролируемых исследований, посвященных изучению эффективности спазмолитических препаратов для лечения абдоминальной боли у больных СРК, в которых приняли участие 1778 пациентов, было показано, что эффективность данной группы препаратов составляет 53-61%, (эффективность плацебо – 31-41%). Показатель NNT (количество пациентов, которых необходимо пролечить, чтобы добиться положительного результата у одного больного) при применении спазмолитиков варьировал от 3,5 до 9 (3,5 – при лечении гиосцина бутилбромидом). Гиосцина бутилбромид был рекомендован как препарат первой линии в данной фармакологической группе для лечения абдоминальной боли в связи с высоким уровнем проведенных исследований и большой выборкой больных Таким образом, уровень исследований, в которых подтверждалась эффективность данной группы препаратов, был достаточно высоким и приравнивался к I категории, уровень практических рекомендаций – категории А.
Препараты для купирования диареи
Для лечения СРК с диареей применяются такие препараты как лоперамида гидрохлорид, смекта, невсасывающийся антибиотик рифаксимин и пробиотики.
Снижая тонус и моторику гладкой мускулатуры ЖКТ, лоперамида гидрохлорид улучшает консистенцию стула, уменьшает количество позывов на дефекацию, однако, не оказывает существенного влияния на другие симптомы СРК, в том числе на абдоминальную боль. В связи с отсутствием проведения рандомизированных клинических исследований (РКИ) по сравнению лоперамида с другими антидиарейными средствами, уровень доказательности эффективности приема лоперамида относится ко II категории, уровень практических рекомендаций некоторые авторы относят к категории А (при диарее, не сопровождающейся болью) и категории С – при наличии боли в животе.
Приводятся данные об эффективности диоктаэдрического смектита в лечении СРК с диареей, однако, уровень доказательности при этом соответствует II категории, а уровень практических рекомендаций – категории С.
Согласно данным мета-анализа 18 рандомизированных плацебо-контролируемых исследований, включающих 1803 пациента СРК с диареей, короткий курс приема невсасывающегося антибиотика рифаксимина достаточно эффективно купирует диарею, а также способствует уменьшению вздутия живота у таких больных. При этом показатель NNТ оказался равным 10,2. Несмотря на высокую эффективность рифаксимина, нет данных о длительной безопасности приема препарата. Исследования, в которых подтверждалась эффективность рифаксимина, можно отнести к I категории, уровень практических рекомендаций – к категории В.
Пробиотики, содержащие B. Infantis, B. Animalis, L. Plantarum, B.breve, B.longum, L. Acidophilus, L. casei, L.bulgaricus, S.thermophilus в различных комбинациях, эффективны для облегчения симптомов заболевания; уровень доказательности II категории, уровень практических рекомендаций — В.
Препараты для лечения запора
Лечение хронических запоров, в том числе СРК с запором, начинается с общих рекомендаций, таких как увеличение в рационе пациента объема потребляемой жидкости до 1,5-2 л в сутки, увеличение содержания растительной клетчатки, а также усиление физической активности. Однако с позиций медицины, основанной на доказательствах, уровень исследований, в которых изучалась эффективность общих мероприятий (диета, богатая клетчаткой, регулярный прием пищи, потребление достаточного количества жидкости, физическая активность) был невысоким и базировался большей частью на мнении экспертов, основанном на отдельных клинических наблюдениях.
Таким образом, уровень доказательности соответствует III категории, достоверность практических рекомендаций – категории С.
Для лечения СРК с запором применяются слабительные следующих групп:
- слабительные, увеличивающие объем каловых масс (пустые оболочки семян подорожника);
- осмотические слабительные (макроголь 4000, лактулоза);
- слабительные средства, стимулирующие моторику кишки (бисакодил).
Слабительные, увеличивающие объем каловых масс. Увеличивают объем кишечного содержимого, придают каловым массам мягкую консистенцию. Не оказывают раздражающего действия на кишку, не всасываются, не вызывают привыкания. Опубликован мета-анализ 12 рандомизированных плацебо-контролируемых исследований (591 пациент), посвященных изучению эффективности применения слабительных данной группы в лечении запора у больных СРК, однако, большая часть данных исследований была выполнена 10-15 лет назад. Тем не менее, слабительные, увеличивающие объем каловых масс, оказывались эффективными у каждого 6-ого пациента СРК с запором (NNT=6).
Эффективность препаратов данной группы, в частности псиллиума, доказана в исследованиях категории II, уровень практических рекомендаций может быть отнесен к категории В (American College of Gastroenterology (ACG), American Society of Colon and Rectal Surgeons (ASCRS).
Осмотические слабительные. Способствуют замедлению всасывания воды и увеличению объема кишечного содержимого. Не всасываются и не метаболизируются в ЖКТ, не вызывают структурных изменений толстой кишки и привыкания, способствуют восстановлению естественных позывов на дефекацию. Препараты данной группы увеличивают частоту стула у больных СРК с запорами с 2,0 до 5,0 в неделю. Увеличение частоты и улучшение консистенции стула через три месяца от начала лечения отмечалось у 52% больных CРК с преобладанием запоров на фоне приема полиэтиленгликоля и лишь у 11% пациентов, принимавших плацебо. Эффективность осмотических слабительных была доказана в плацебо-контролируемых исследованиях, включая длительное применение (12 месяцев) и использование в педиатрии. Однако, при применении отдельных слабительных данной группы (например лактулозы), нередко возникает такой побочный эффект, как вздутие живота. Для предотвращения развития метеоризма, при сохранении исходной эффективности, синтезирован комбинированный препарат на основе порошка микронизированной безводной лактулозы в сочетании с парафиновым маслом (Трансулоза). Благодаря микронизации улучшается осмотическое действие лактулозы, что позволяет снизить дозу препарата по сравнению с раствором лактулозы. Парафиновое масло сокращает развитие слабительного эффекта до 6 часов и обеспечивает дополнительные эффекты размягчения и скольжения.
Согласно данным ACG и ASCRS, уровень доказательности эффективности данной группы препаратов – I, однако, уровень доказательности практических рекомендаций варьирует: от категории А (по данным AGG), до категории В (по данным ASCRS).
Слабительные средства, стимулирующие моторику кишки. Лекарственные препараты данной группы стимулируют хеморецепторы слизистой оболочки толстой кишки и усиливают её перистальтику. Согласно результатам недавно проведенного исследования, количество самостоятельных актов дефекации у больных хроническим запором на фоне приема бисакодила увеличивалось с 0,9 до 3,4 в неделю, что было достоверно выше, чем у пациентов, принимавших плацебо (увеличение числа актов дефекации с 1,1 до 1,7 в неделю).
Однако, несмотря на достаточно высокий уровень эффективности и безопасности данной группы препаратов, большинство исследований, проведенных с целью определения данных показателей, были выполнены более 10 лет назад и по уровню доказательности могут быть отнесены к категории II. Согласно данным ACG, уровень практических рекомендаций относится к категории В, по данным ASCRS – С, что, вероятно, связано с возможностью возникновения боли на фоне приема стимулирующих слабительных.
Препараты комбинированного действия
Помимо препаратов, оказывающих влияние на какой-либо определенный симптом заболевания – абдоминальную боль, диарею или запор, в лечении пациентов СРК применяются также лекарственные средства, которые — с учетом механизма своего действия — способствуют и уменьшению боли в животе, и нормализации частоты и консистенции стула.
Так, для лечения абдоминальной боли и нарушений стула у пациентов, страдающих СРК, с успехом применяются агонисты периферических опиоидных рецепторов, нормализующие двигательную активность кишечника в результате влияния на различные подтипы периферических опиоидных рецепторов, и, кроме того, повышающие порог болевой чувствительности за счет воздействия на глутаматные рецепторы синапсов задних рогов спинного мозга. Препарат данной группы – тримебутина малеат – безопасен при длительным применении, эффективен для лечения сочетанной функциональной патологии (в частности, при сочетании синдрома функциональной диспепсии и СРК, а также эффективнее мебеверина уменьшает частоту и выраженность абдоминальной боли.
Уровень доказательности эффективности применения тримебутина соответствует II категории, уровень практических рекомендаций – категории В.
К препаратам комбинированного действия для лечения пациентов с СРК может быть отнесен также препарат Метеоспазмил, включающий в себя два активные компонента — альверина цитрат и симетикон.
Уровень доказательности исследований, подтверждающих эффективность Метеоспазмила, относится ко I категории, уровень практических рекомендаций – к категории А.
Пробиотики
Пробиотические препараты эффективны для лечения и профилактики целого ряда заболеваний. Показания к назначению пробиотиков сформулированы группой экспертов Йельского университета на основании анализа опубликованных в научной литературе результатов проведенных исследований.
Доказана эффективность пробиотиков, содержащих такие микроорганизмы как B. Infantis, B. Animalis, B. breve, B. longum, L. acidophilus, L. plantarum, L. casei, L. bulgaricus, S. Thermophilus а лечении СРК. Уровень доказательности исследований, подтверждающих эффективность пробиотичесих препаратов, можно отнести к I категории, уровень практических рекомендаций – к категории В.
В целом, пробиотический препарат надлежащего качества должен соответствововать целому ряду требований:
- количество содержащихся в одной капсуле или таблетке бактериальных клеток, на момент продажи должно составлять 109;
- в препарате не должны содержаться вещества, не указанные на этикетке (дрожжи, плесень и др);
- капсула или оболочка таблетки должна обеспечивать доставку бактериальных клеток кишку.
Пробиотики обычно производятся в стране их потребления во избежание нарушений условий их хранения при транспортировке.
В РФ для лечения пациентов СРК, независимо от варианта течения заболевания, разработан и применяется Флорасан Д, отвечающий всем требованиям, предъявляемым к пробиотическим препаратам. Одобрен Российской гастроэнтерологической ассоциацией.
Психотропные препараты
Психотропные препараты (трициклические антидепрессанты (ТЦА) и селективные ингибиторы обратного захвата серотонина (СИОЗС)) применяются для коррекции эмоциональных нарушений, а также для облегчения боли в животе.
По данным мета-анализа 13 рандомизированных плацебо-контролируемых исследований, включавших 789 больных, и проведенных с целью оценки эффективности ТЦА и СИОЗС у пациентов, страдающих данным заболеванием, показатель NNT оказался равным 4 – для ТЦА и 3,5 – для СИОЗС. Однако при назначении психотропных препаратов следует учитывать, что приверженность больных к лечению данными препаратами низкая и 28% пациентов самостоятельно прекращают их прием.
Эффективность психотропных препаратов доказана в исследованиях, которые могут быть отнесены к I категории, тем не менее, уровень практических рекомендаций, согласно American College of Gastroenterology (ACG), соответствует категории В, что связано с недостаточным количеством данных о их безопасности и переносимости у больных CРК.
Хирургическое лечение
Хирургическое лечение больных СРК не показано.
Обучение больного
Обучение больного — важная составная часть комплексного лечения СРК. В качестве примера обучающего материала далее приведён следующий информационный листок для пациента.
Что делать, если Вам поставили диагноз «синдром раздражённого кишечника»?
Во-первых, надо помнить, что прогноз при этом заболевании благоприятный. Синдром раздражённого кишечника не приводит к развитию злокачественных опухолей кишки, язвенного колита или болезни Крона.
Во-вторых, следует находиться под наблюдением доктора, в компетентности которого Вы уверены, которому полностью доверяете и можете рассказать о самых незначительных изменениях в своём самочувствии и причинах, на Ваш взгляд, их вызвавших.
В-третьих, необходимо обращать внимание на то, как Вы питаетесь. Совершенно недопустимо есть 1–2 раза в день, помногу. Такой режим питания вне всякого сомнения вызовет боли, вздутие живота и нарушение стула. Приём пищи 4–5 раз в день небольшими порциями облегчит Ваше самочувствие.
Хорошо известно, что определённые продукты питания усиливают неприятные симптомы, поэтому целесообразно вести пищевой дневник для того, чтобы исключить продукты, ухудшающие Ваше состояние.
Как вести пищевой дневник?
Необходимо записывать, какие продукты Вы употребляли в течение дня, какие неприятные ощущения при этом возникали. Фрагмент пищевого дневника представлен в табл. 17-1.
Таблица 17-1. Пример записей в пищевом дневнике
| Продукт | Симптом |
|---|---|
| Рис | — |
| Кофе | Дважды неоформленный стул со слизью |
| Картофель отварной | Вздутие живота, избыточное газообразование |
Помните! Выбор препарата или комбинации препаратов и длительность курса лечения определяет врач!
ПРОГНОЗ
Прогноз заболевания для больного неблагоприятный — длительной клинической ремиссии удаётся добиться только у 10% пациентов, у 30% больных происходит значительное улучшение самочувствия. Таким образом, около 60% пациентов, несмотря на проводимое лечение, продолжают испытывать боли в животе, страдать от избыточного газообразования и неустойчивого стула.
Прогноз заболевания для болезни благоприятный — частота развития воспалительных заболеваний кишечника и колоректального рака не превышает таковую в общей популяции.
Литература
- В.Т.Ивашкин, Е.А.Полуэктова. Функциональные расстройства желудочно-кишечного тракта. Москва. МЕДпресс, 2013 год.
- Ивашкин В.Т., Полуэктова Е.А., Бениашвили А.Г. Взаимодействие гастроэнтеролога и психиатра при ведении пациентов с функциональным расстройством желудочно-кишечного тракта. Обмен опытом. Российский журнал гастроэнтерологии, гепатологии, колопроктологии 2011 №06 стр. 74-81.
- Крыжановский Г.Н. Дизрегуляционная патология: руководство для врачей и биологов. М., «Медицина», 2002 ;Крыжановский Г.Н. Общая патофизиология нервной системы//М.: Медицина.1997.
- Кучумова С.Ю., Полуэктова Е.А., Шептулин А.А., Ивашкин В.Т. Физиологическое значение кишечной микрофлоры РЖГГК. — 2011. — Т.21. — №5. — С.17-27.
- Bengtsson M, Ohlsson B. Psychological well-being and symptoms in women with chronic constipation treated with sodium picosulphate. // Gastroenterol Nurs. 2005 Jan-Feb;28(1):3-12.
- Beutheu-Youmba S., Belmonte LE., et al. The expression of the tight junction proteins, claudin-1, occludin and ZO-1 is redused in the colonic mucosa of patients with irritable bowel syndrome// Gut 2010; 59 (SupplII) A52.
- Chang FY, Lu CL, Chen CY, Luo JC. Efficacy of dioctahedralsmectite in treating patients of diarrhea-predominant irritable bowel syndrome // J GastroenterolHepatol.2007 Dec;22(12):2266-72.
- D. Lesbros-Pantoflickova, P. Michetti et al. Meta-analysis: the treatment of irritable bowel syndrome // Alim Pharm & Ther Dec 2004. Vol.20, Issue 11-12, pages 1253–1269.
- Delvaux M, Wingate D. Trimebutine: mechanism of action, effects on gastrointestinal function and clinical results // J Int Med Res.1997 Sep-Oct;25(5):225-46.
- Devor M. Pain Mechanism and Pain Syndromes/ M. Devor // Pain.- 1996.-An Updated Review, IASP Press.-P. 103-112.
- Dlugosz A., Lindberg G. The expression of toll-like receptor 4 in colon mucosa is as up-regulated in irritable bowel syndrome as it is in inflammatory bowel disease // Gut 2010; 59 (SupplII) A31.
- Duran FG., Castellano V., Ciriza C. et.al. Relationship between irritable bowel syndrome and colonic inflammation. // Gut. An International Journal of Gastroenterology and Hepatology. October 2008 Vol.57 Supplement II.
- Efskind PS, Bernklev T, Vatn MH. A double-blind placebo-controlled trial with loperamide in irritable bowel syndrome // Scand J Gastroenterol.1996 May;31(5):463-8.
- Foley SJ., Singh G., Lau LC., Walls AF. et.al. Depressed serotonin transporter in platelets of patients with IBS and diarrhea (IBS-D) and coeliac disease: a biomarker a low grade inflammation in duodenal biopsies. // Gut. An International Journal of Gastroenterology and Hepatology. October 2008 Vol.57 Supplement II.
- Ford AC, Talley NJ, Schoenfeld PS, Quigley EM, Moayyedi P. Efficacy of antidepressants and psychological therapies in irritable bowel syndrome: systematic review and meta-analysis // Gut.2009 Mar;58(3):367-78.
- Ford AC, Talley NJ, Spiegel BM et al. Effect of fibre, antispasmodics, and peppermint oil in the treatment of irritable bowel syndrome: systematic review and meta-analysis // BMJ. 2008 Nov 13;337.
- Ford AC. Management of irritable bowel syndrome. // Minerva Gastroenterol Dietol.2009 Sep;55(3):273-87.
- Gecke K., Roka R., Sera E., et.al. Gut permeability in patients with irritable bowel syndrome and inactive ulcerative colitis. // Gut 2009; 58 (Suppl II) A178.
- Holzer P. Tachykinin Receptor Antagonists: Silencing Neuropeptides with a Role in the Disturbed Gut. In Pathophysiology of the Enteric Nervous System. A Basis for Understanding Functional Diseases Edited by Robin Spiller and David Grundy Blackwell Publishing 2004.
- J. Clin Gastroenterol. 2011 Nov;45 Suppl:S168-71.Section of Digestive Diseases, Yale University School of Medicine, New Haven, CT 06150, USA. martin.floch@yale.edu
- Lisa Graham. ACG Releases Recommendations on the Management of Irritable Bowel Syndrome // Am Fam Physician. 2009 Jun 15;79(12):1108-1117.
- Loening-Baucke V, Pashankar DS. A randomized, prospective, comparison study of polyethylene glycol 3350 without electrolytes and milk of magnesia for children with constipation and fecal incontinence. // Pediatrics. 2006 Aug;118(2):528-35.
- Menees SB, Maneerattannaporn M, Kim HM, Chey WD. The efficacy and safety of rifaximin for the irritable bowel syndrome: a systematic review and meta-analysis // Am J Gastroenterol.2012 Jan;107(1):28-35.
- Mueller-Lissner S, Kamm MA et al. Multicenter, 4-week, double-blind, randomized, placebo-controlledtrial of sodium picosulfate in patients with chronic constipation // Am J Gastroenterol. 2010 Apr;105(4);897-903.
- Pyleris E., Giamarellos-Bourboulis EJ., Koussoulas B. Prevalence of small intestinal bacterial overgrowth in a greek cohort: relationship with irritable bowel syndrome // Gut 2010; 59 (SupplII) A 19.
- Schindlbeck NE, Muller-Lissner SA. Dietary fiber. Indigestible dietary plant constituents and colon function. // Med Monatsschr Pharm. 1988 Oct;11(10):331-6).
- Tack J, Muller-Lissner S et al. Diagnosis and treatment of chronic constipation – a European perspective. // NeurogastroenterolMotil.2011 Aug;23(8):697-710.
- Tack J, Muller-Lissner S et al. Diagnosis and treatment of chronic constipation – a European perspective. // NeurogastroenterolMotil.2011 Aug;23(8):697-710.
- Turco F., Cirillo C., Sarnelli G., et.al. Human derived enteroglial cells express toll-like receptors mrna and respond to pathogen and probiotic bacteria.// Gut 2010; 59 (SupplII) A51.
- Wilder-Smith CH., Cao Y., Song G., Ho KY. Endogenous pain modulation and brain activity in irritable bowel syndrome (IBS) and in healthy controls: individual correlations during fMRI // Gut 2010; 59 (SupplII) A 136.
- 32. Zhong YQ et al. A randomized and case-control clinical study on trimebutine maleate in treating functional dyspepsia coexisting with diarrhea-dominant irritable bowel syndromе // ZhonghuaNeiKeZaZhi.2007 Nov;46(11):899-902.
Синдром раздражения кишечника (СРК) (Синдром раздраженного кишечника, СРК)
Синдром раздражения кишечника – нарушение функций кишечника, обусловленное расстройствами нервной регуляции и психоэмоциональными расстройствами. Сопровождается дискомфортом и постоянной ноющей или резкой болью в животе, проходящей после дефекации, чувством неполного опорожнения кишечника. Характерны императивные позывы к дефекации, возможно выделение слизи с калом, изменение частоты стула, консистенции кала. Лабораторная и инструментальная диагностика направлена на исключение органической патологии пищеварительного тракта. Лечение синдрома включает диетотерапию, психотерапию, прием медикаментозных средств.
Общие сведения
Синдром раздраженного кишечника – функциональное расстройство работы толстого кишечника, симптомокомплекс, характеризующийся продолжительным (до полугода) и регулярным (более трех дней ежемесячно) появлением боли в животе и нарушения стула (запоры или поносы). СРК – функциональное заболевание, связано с расстройством кишечной перистальтики и переваривания пищи. Это подтверждают нерегулярность жалоб, волнообразное течение без прогрессирования симптоматики. Рецидивы заболевания нередко провоцируются стрессовыми ситуациями. Потерь в весе не отмечается.
Среди населения развитых стран синдром раздраженного кишечника встречается у 5-11% граждан, женщины страдают им в два раза чаще мужчин. Наиболее характерен для возрастной группы 20-45 лет. При выявлении симптоматики СРК после 60 лет необходимо проводить тщательное обследование на предмет органических патологий (дивертикулез, полипоз, рак толстого кишечника). Синдром раздраженного кишечника в этой возрастной группе встречается более чем в полтора раза реже.
Синдром раздражения кишечника (СРК)
Причины СРК
В настоящее время причины возникновения и механизмы развития синдрома раздраженного кишечника изучены недостаточно. Выявлено несколько факторов, оказывающих влияние на функциональное состояние толстого кишечника и способствующие его раздражению. Наиболее явно прослеживается зависимость клинического течения синдрома раздраженного кишечника от психологических факторов, что позволяет предположить психо-нейрогенные механизмы развития заболевания. Отмечено, что в 32-44% случаев возникновению патологии предшествовало сильное психоэмоциональное потрясение, у многих больных СРК отмечаются депрессии, ипохондрия, бессонница, различные фобии и другие невротические расстройства.
Факторы риска
К факторам, способствующим возникновению заболевания, специалисты в области современной проктологии относят:
- физические травмы;
- инфекционные поражения кишечника (дизентерия, эшерихиозы, сальмонеллез и др.) в анамнезе;
- висцеральную гипералгезию (гиперчувствительность кишечника);
- гормональный статус (женщины склонны к возникновению приступов раздраженного кишечника в период менструации);
- генетическая предрасположенность (СРК чаще отмечается у обоих близнецов в однояйцевых парах, чем в двухяйцевых).
Классификация
Клиническая классификация синдрома раздраженного кишечника основывается на преобладании тех или иных нарушений дефекации: СРК с преобладанием запора, поноса, смешанный и неклассифицируемый.
Симптомы СРК
Основные клинические проявления синдрома раздраженного кишечника: боль и нарушения стула (запоры, диарея, их чередование). Боль в животе при СРК обычно локализуется в нижней части живота, имеет тупой, ноющий характер, но может проявляться и острыми схваткообразными приступами. Болезненность усиливается после приема пищи, после дефекации ослабляются, у женщин приступы часто возникают непосредственно перед и во время менструации. Ночные боли, мешающие сну, нехарактерны.
Изменение характера дефекации может быть как в сторону запоров (стул реже одного раза в 3 дня), так и в виде диареи (частый и жидкий стул). Диарея обычно возникает утром и редко бывает чаще 2-5 раз в день, по ночам обычно не беспокоит. Зачастую имеет место чередование периодов запора с поносами. Кроме того, больные могут отмечать учащение позывов к дефекации, повышенное газообразование. При синдроме раздраженного кишечника общая масса выделяемого за сутки кала обычно не увеличивается.
Среди внекишечных проявлений СРК могут отмечаться тошнота, отрыжка, рвота, боль в правом подреберье, дизурия, головные боли, слабость, зябкость пальцев. Иногда отмечаются нарушения сна, затруднения дыхания, невозможность лежать на левом боку. У многих пациентов синдром раздраженного кишечника сопровождается психоневрологическими расстройствами, сексуальной дисфункцией.
Критерии, указывающие на органический характер проблемы, включают: пожилой возраст пациентов, онкологически осложненный семейный анамнез, лихорадку, изменения внутренних органов при физикальном обследовании (гепато- и спленомегалия), выявление патологических маркеров при лабораторных исследованиях, ничем не обоснованную потерю массы тела, клинические проявления по ночам. Если отмечаются данные признаки, то необходимо заподозрить какое-либо органическое заболевание толстого кишечника и провести всестороннее обследование для его исключения.
Диагностика
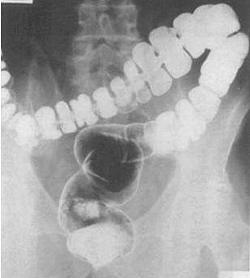
Лабораторные методы исследования представлены общим и биохимическим анализом крови, анализом кала на скрытую кровь, стеаторею, копрограммой, бакпосевом кала. Изменения нормальных показателей при лабораторной диагностике говорят об органическом характере патологического процесса, при СРК результаты анализов в норме.
К инструментальным методам диагностики, применимым при синдроме раздраженного кишечника, относятся УЗИ брюшной полости, КТ кишечника, рентгенографические обследования (ирригоскопия, рентгенография кишечника), эндоскопические исследования (колоноскопия, ректороманоскопия). Данные этих исследований также исключают органические поражение кишечника, подтверждая функциональный характер расстройства. Помимо обследования пищеварительного тракта, женщинам показана консультация гинеколога. Пациентам с СРК необходимо проконсультироваться с психотерапевтом.
Лечение СРК
Лечение пациентов с синдромом раздраженного кишечника затруднено в связи с недостаточно изученными механизмами его возникновения и развития. На сегодняшний день единой эффективной схемы лечения не выработано. Стоит отметить высокий процент эффективности плацебо при лечении этой патологии, что говорит о значительной зависимости ее течения от психологических установок. Значительная роль психо-эмоционального фактора подразумевает участие в лечении психотерапевта.
В комплекс терапевтических методик при лечении синдрома раздраженного кишечника входят диетическое питание, активный образ жизни, влияние на эмоциональное состояние пациента и при необходимости лекарственная терапия для облегчения клинической симптоматики. Рекомендации по диетическому питанию различаются в зависимости от преобладания в клинике запоров и поносов, но всем больным с СРК необходимо отказаться от продуктов, раздражающих слизистую оболочку кишечника, способствующих избыточному продуцированию желудочного сока и желчи, а также грубой пищи, способной механически повредить кишечную стенку. При диареях из рациона также удаляются продукты, содержащие растительную клетчатку, рекомендованы вяжущие средства, в то время как при преобладании запоров в рацион вводятся злаки, овощи, хлеб с отрубями и исключаются продукты, затрудняющие прохождение пищевого сока.
Больным с синдромом раздраженного кишечника рекомендована физическая активность, прогулки, аэробика. Нередко назначаются курсы лечебной физкультуры. Кроме того, желательно нормализовать режим дня, отказаться от деятельности, богатой стрессовыми ситуациями, стараться избегать эмоциональных нагрузок и переживания. Рекомендованы психотерапевтические методики.
Для восстановления и нормализации естественной кишечной флоры больным с синдромом раздраженного кишечника прописаны препараты кишечных бактерий. Помимо этого, лекарственные средства могут применяться для облегчения боли (спазмолитические препараты), купирования диареи (лоперамид) и разрешения запора (слабительные средства растительного происхождения — лактулоза). В случае выраженных неврологических симптомах могут назначаться успокоительные средства (валериана, пустырник и др.), легкие снотворные. Показана рефлексотерапия, нейроседативный массаж, электросон, релаксирующие ароматические ванны и фитованны с валерианой. Транквилизаторы, антидепрессанты, нейролептики назначаются только по показаниям после консультации с психиатром.
Прогноз и профилактика
В качестве профилактических мер для синдрома раздраженного кишечника стоит отметить нормализацию питания и образа жизни (сбалансированная диета, регулярные приемы пищи, избегание гиподинамии, злоупотребления алкоголем, кофе, газированными напитками, острыми и жирными продуктами), поддержание положительной эмоциональной обстановки, прием лекарственных средств строго по показаниям.
Синдром раздраженного кишечника не относится к прогрессирующим заболеваниям, несмотря на продолжительное течение, он не склонен к осложнениям. В 30% случаев имеет место излечение. Иногда проходит самостоятельно в связи с изменением психологической обстановки и её нормализацией. Прогноз благоприятный, излечение во многом зависит от коррекции сопутствующих нервно-психических проявлений.
|
Литература 1. Клинические рекомендации Российской гастроэнтерологической ассоциации, Ассоциации колопроктологов России по диагностике и лечению больных с синдромом раздраженного кишечника / Ивашкин В.Т., Шелыгин Ю.А., Баранская Е.К. и др. — 2014 2. Синдром раздраженного кишечника: от патогенеза и диагностики к лечению / Соловьева Г.А. // Внутренняя медицина — 2007 — №2 3. Синдром раздраженного кишечника: Глобальная перспектива / Практические Рекомендации Всемирной Гастроэнтерологической Организации — 2015 |
Код МКБ-10 K58 |
Синдром раздражения кишечника (СРК) — лечение в Москве
Под синдромом раздраженного кишечника (СРК, спастическая толстая кишка) понимают тип расстройства работы желудочно-кишечного тракта, проявления и признаки которого включают: боль в животе, учащение позывов к дефекации, увеличение газообразования, вздутие живота, спазмы, пищевую непереносимость.
Что подразумевают под синдромом раздраженного кишечника?
Синдром РК представляет собой функциональное расстройство ЖКТ, характеризующееся изменениями в функционировании группы органов, приводящими к набору симптомов, называемых СРК. Это означает, что это проблема с подвижностью кишечника, а не какое-либо повреждение тканей пищеварительной системы. Патология может возникать как у взрослых, так и у детей.
В прошлом этот синдром также называли: спастической кишкой, функциональным заболеванием кишечника, колитом, нервной кишкой.
СРК относится к группе наиболее распространенных заболеваний, которыми страдают не менее 20% населения всего мира. Патология диагностируется преимущественно у женщин 30-40 лет.
Причины развития синдрома раздраженного кишечника
Точная причина развития синдрома раздраженного кишечника неизвестна. Считается, что это заболевание связано с рядом факторов, в том числе:
- с изменением моторики желудочно-кишечного тракта;
- аномальными сигналами нервной системы;
- повышенной чувствительностью к боли;
- пищевой непереносимостью.
Ниже перечислены факторы риска, которые, как считается, вызывают СРК:
- Аномальные движения толстой кишки и тонкой кишки (слишком быстрые или медленные или слишком активные).
- Повышенная чувствительность к боли, вызванной полным кишечником или накопившимися газами.
- Чувствительность к пище, возможно, вызванная плохой абсорбцией сахара или кислот в пище.
- Гастроэнтерит (желудочный грипп) – вирусная или бактериальная инфекция желудка или кишечника.
- Психологические нарушения, к которым относятся тревога или депрессия, наблюдаются у многих с СРК, хотя доказательств, что эти состояния служат прямой причиной синдрома не обнаружено.
Дисбаланс репродуктивных гормонов или нейротрансмиттеров.
Генетика считается возможной причиной СРК, но до сих пор эта наследственная связь не доказана.
Симптомы синдрома раздраженного кишечника
Существуют разные формы этого функционального нарушения. СРК, протекающий с диареей характеризуется хронической или рецидивирующей диареей. Другая форма – СРК с запорами, характеризуется связанными с запором болями и дискомфортом в животе. У некоторых пациентов эти симптомы (диарея и запор) чередуются.
Синдром РК в основном характеризуется болями и спазмами. Другие симптомы:
- Диарея: синдром РК с диареей часто сопровождается внезапными побуждениями к испражнениям и жидким стулом.
- Запор: синдром РК, характеризующийся запором, может сопровождаться постоянным напряжением во время дефекации и редким стулом.
- Увеличение газообразования. Вздутие.
- Боль или дискомфорт перед дефекацией. Спастическая боль после употребления определенных продуктов.
- Тошнота.
- Слизистый (или пенистый) стул.
- Необъяснимое снижение веса и потеря аппетита.
- У женщин возможно более тяжелое течение менструации.
Вздутие
Потеря аппетита
Почти 70% людей с этим синдромом также испытывают расстройство желудка, хотя это не считается симптомом. Признаки заболевания часто облегчаются с опорожнением кишечника
Диагноз СРК основан на продолжительности не менее шести месяцев и частоте признаков и симптомов – не менее трех раз в месяц.
Синдром раздраженного кишечника с диареей и с запором
К наиболее распространенным проявлениям синдрома РК с диареей относятся:
- частый стул;
- ощущение невозможности опорожнения кишечника во время дефекации;
- тошнота.
Дополнительные признаки и симптомы:
- газообразование;
- боль/дискомфорт в животе;
- внезапные позывы к испражнениям;
- жидкий стул.
К наиболее распространенным проявлениям синдрома РК с запором относятся:
- редкий стул;
- напряжение во время дефекации;
- ощущение неполного опорожнения кишечника во время дефекации;
- ощущение невозможности испражнения;
- боль;
- чрезмерное газообразование.
В чем отличие между синдромом раздраженного кишечника и воспалением кишечника
Несмотря на то что синдром РК и ВЗК – воспалительные заболевания кишечника, и они могут иметь сходные проявления: боли в животе, срочные испражнения, диарею, однако это разные патологии.
Воспаление кишечника (ВЗК) – это группа отдельных заболеваний, которая включает такие патологии, как язвенный колит и болезнь Крона, являющиеся более тяжелым состоянием.
Синдром РК считается функциональным расстройством ЖКТ, поскольку присутствует нарушение функции кишечника. Это группа симптомов, а не болезнь сама по себе, поэтому она называется «синдромом» и считается менее серьезной, чем ВЗК.
Синдром раздраженной кишки не вызывает сильного воспаления (в отличие от ВЗК), и не приводит к необратимому повреждению кишечника, кишечному кровотечению, ректальному кровотечению, язве или другим серьезным осложнениям, которые часто наблюдаются при ВЗК.
В чем отличие между СРК и синдромом избыточного роста бактерий в тонкой кишке
Избыточный рост бактерий (SIBO) в тонкой кишке считается одним из факторов, который может вызвать симптомы синдрома РК. Следует отметить, что медицинские данные исследований SIBO противоречивы.
Некоторые исследования показывают увеличение производства газа кишечными бактериями как причину боли и вздутия живота при СРК. Тем не менее другие исследования, проведенные для определения того, является ли SIBO причиной СРК и помогает ли SIBO антибиотикотерапия в снижении или устранении симптомов СРК, не являются окончательными.
Диагностика синдрома раздраженного кишечника
Синдром РК диагностируется путем исключения других нарушений ЖКТ, при наличии которых развиваются сходные симптомы. Для этого требуется консультация квалифицированного гастроэнтеролога или проктолога. Врач собирает полный подробный анамнез и проводит физическое обследование, чтобы определить продолжительность и частоту появления симптомов.
Чтобы поставить диагноз СРК, продолжительность симптомов должна длиться минимум шесть месяцев и должна происходить по крайней мере три раза в месяц.
Дифференциальная диагностика СРК проводится в отношении:
- кишечных инфекций (амебиаза, бактериальных);
- реакций на пищевые продукты (молочные, спиртосодержащие, кофеинсодержащие, трансгенные жиры, фрукты, черный хлеб и др.);
- реакций на чрезмерный прием пищи, на изменение привычек питания;
- реакций на принимаемые лекарственные препараты (антибактериальные, слабительные средства, препараты, содержащие железо или желчные кислоты);
- ВЗК (язвенного колита, болезни Крона);
- наличия нейроэндокринных опухолей (карциноидного синдрома, опухоли, зависимой от вазоинтестинального пептида);
- наличия эндокринных заболеваний (например, гипертиреоза);
- синдрома мальабсорбции (постгастрэктомического, панкреатического, энтерального);
- наличия психопатологических состояний;
- проктоанальных заболеваний, например, диссинергии мышц тазового дна;
- некоторых гинекологических заболеваний, например, эндометриоза;
- женских функциональных состояний – ПМС, беременности, климактерического периода.
Специалист назначит необходимые исследования, которые включают анализы крови, анализ кала, КТ (рентген сейчас назначается редко). Лабораторная диагностика (анализ крови) помогает определить некоторые формы СРК.
- Исследование кала. Проводится на наличие паразитов, чтобы исключить инфекции, и скрытой крови, для исключения других патологий ЖКТ – НЯК, дивертикулез, эрозивные поражения, скрытые кровотечения.
- Биохимическое и клиническое (СОЭ, лейкоциты, гемоглобин, тромбоциты) исследование крови. Необходимо для оценки общего состояния организма и исключения воспалительного или злокачественного процесса.
- Сигмоскопия, колоноскопия. Большинству пациентов назначают сигмоскопию. Если симптомы появляются впервые в более старшем возрасте (около 50 лет), необходима колоноскопия или ирригоскопия, чтобы исключить опухоли кишечника.
- Биопсия. Как последующее или дополнительное исследование, поможет исключить не только онкологию, но и некоторые формы колитов (лимфоцитарного, эозинофильного, коллагенового), а также амилоидоз. Эти патологии встречаются при наличии диареи и нормальном состоянии слизистой оболочки кишечника.
Колоноскопия
Биопсия
Несмотря на то что при помощи этих исследований не получают конкретных данных, которые могли бы подтвердить диагноз СРК, они необходимы, чтобы исключить многие другие проблемы ЖКТ, таким образом, определить наличие синдрома.
Новые исследования крови, позволяющие диагностировать СРК
Для диагностики синдрома разработано два относительно новых анализа крови. Один тест предназначен для синдрома с диареей, другой – для синдрома как с диареей, так и с запором (смешанный СРК). Для диагностики только СРК с запором тестов пока нет.
Оба анализа крови предназначены для определения антител против CdtB и винкулина. Считается, что эти антитела развиваются у некоторых пациентов после острого приступа гастроэнтерита, вызванного несколькими различными, распространенными типами бактерий. Разрастание этих бактерий в кишечнике провоцирует иммунную атаку на собственные кишечные ткани пациентов (аутоиммунитет) с последующим воспалением и повреждением тканей, вызывающими симптомы СРК.
Если обнаружены антитела, с большой вероятностью присутствует СРК. Тем не менее тесты имеют слабую чувствительность, поэтому, если антитела не обнаружены, у пациента все равно может быть СРК. Оба анализа крови не подвергались строгому тестированию и еще не одобрены FDA.
Как проводится лечение СРК?
Этиологического лечения этого состояния не существует, но есть множество вариантов лечения, которые позволяют уменьшить или устранить симптомы. Лечение включает диетические изменения, изменения образа жизни и рецептурные лекарства.
Изменение режима и состава питания — это первые методы лечения, которые следует рекомендовать для лечения синдрома раздраженной кишки. В частности, существует несколько видов продуктов, которые часто вызывают характерные симптомы и признаки. Их следует избегать.
Профилактические меры помогают облегчить СРК, справиться с проявлениями болезни и улучшить качество жизни. В целом, особое внимание следует уделять здоровому образу жизни. Основная мера профилактики, которой следует придерживаться постоянно – правильное питание. Также рекомендуется проводить курс поддерживающей терапии комплексными препаратами. Одним из таких является итальянский пробиотический комплекс Lactoflorene Плоский живот. Он представлен уникальной формулой, которая сбалансировано работает с нарушениями как пищеварения, так и моторики кишечника, насыщая микробиоту полезными “жителями”. В его состав входят не только пробиотики, но и растительные экстракты, и пищеварительные ферменты. Компоненты способствуют комплексной поддержке ЖКТ, нормализации микрофлоры кишечника.
Диета при синдроме раздраженного кишечника
Специальной диеты для СРК не существует, так как пациенты реагируют на разные продукты индивидуально. На симптомы этого состояния очень влияет частота и качество питания. В целом считается полезным увеличить количество клетчатки, пить много воды, избегать газировки и есть меньше пищи. Диету должен подбирать врач.
Для профилактики обострений полезны:
- клетчатка и содержащие ее добавки к пище;
- чистая питьевая вода;
- нежирная пища;
- продукты питания с высоким содержанием углеводов – макароны из цельной пшеницы, коричневый рис и цельнозерновой хлеб;
- пробиотики, содержащие Lactobacillus acidophilus и Bifidobacterium, и пребиотики.
Диета с повышенным содержанием клетчатки помогает снять запор при СРК, но также может ухудшить некоторые симптомы, например, усилить вздутие и газообразование. Рекомендуемое ежедневное потребление клетчатки составляет 20-35 г в день. Норму можно превышать, но постепенно увеличивая количество в рационе.
Продукты, которых следует избегать или ограничивать при СРК:
- Молочные продукты, включая молоко и сыр. Симптомы непереносимости лактозы могут быть аналогичны симптомам СРК;
- Некоторые овощи, которые усиливают газообразование, например, цветная капуста, брокколи, белокочанная капуста, брюссельская капуста и бобовые, например, бобы, фасоль;
- Жирная или жареная пища;
- Алкоголь, кофеин и сода;
- Продукты с высоким содержанием сахаров, подсластители, жевательная резинка;
- Орехи.
У многих пациентов позволяет уменьшить проявления синдрома РК режим питания с низким уровнем вызывающих брожение веществ (FODMAP). FODMAP относится к группе углеводов с короткой цепью (сбраживаемых олиго-, ди-, моносахаридов и полиолов), трудно всасывающихся в тонком кишечнике и быстро ферментирующихся бактериями. Эти бактерии производят газ, способствующий развитию симптомов при СРК.
Если диетические изменения и изменения образа жизни не позволяют устранить или уменьшить симптомы и признаки, врач подберет медикаментозную терапию.
Препараты для лечения синдрома РК с диареей
При диарее, сопровождающей синдром РК, врач может назначить антидиарейные препараты, например:
- Лоперамид (Имодиум) или диоктаэдрический смектит (Смекта).
- Элуксадолин Eluxadoline (торговое наименование Viberzi). Рецептурный препарат для терапии СРК с диареей. В России пока недоступен и не разрешен. Но за рубежом рекомендован во многих странах.
- Рифаксимин (Альфа нормикс). Антибиотик для лечения СРК с диареей и вздутием живота.
- Секвестранты желчных кислот, включая холестирамин (Prevalite – Превалит), Колестипол (Колестид) или Колесевелам (Велхол). Но они могут вызвать вздутие живота.
Препараты для лечения синдрома РК с запорами
Лекарственные средства для лечения СРК с запорами – это слабительные средства трех групп: осмотические, стимулирующие моторику, увеличивающие объем и размягчающие каловые массы.
- Осмотические средства. Из осмотических слабительных чаще всего назначается высокомолекулярный полиэтиленгликоль 4000 (макрогол, торговое наименование – Форлакс) и дисахарид лактулоза (Дюфалак, Нормазе). При их приеме замедляется всасывание воды и происходит увеличение объема содержимого кишечника с последующим раздражением рецепторов, что вызывает дефекацию. Привыкания не вызывают, не всасываются и не метаболизируются.
- Стимулирующие моторику средства. Бисакодил (Дульколакс) и пикосульфат натрия (Регулакс) относятся к эффективным средствам, стимулирующим моторику, но более 10 дней не применяются и назначаются, когда другие средства оказались неэффективными.
- Средства, изменяющие консистенцию кала. Семена псиллиума (Metamucil) и подорожника блошного со сливой (Фитомуцил) относятся к группе слабительных, увеличивающих объем кишечного содержимого. Могут помочь снять запор и поддерживать регулярные движения кишечника. Кроме того, они снижают уровень холестерина и нормализуют липидный состав крови, не раздражают кишечник, не вызывают привыкания.
Два лекарственных препарата, специально используемые для лечения СРК, – слабительные лубипростон (Amitiza) и линаклотид (Linzess) – в России недоступны.
Дополнительные препараты, используемые в комплексной терапии
- Трициклические антидепрессанты, нейролептики в низких дозах. Антидепрессанты СИОЗ – флуоксетин (Прозак), циталопрам, эсциталопрам (Ципралекс), сертралин (Золофт), пароксетин (Паксил). Эффективность этих препаратов для терапии синдрома подтверждена, дозировки и схемы приема разрабатываются индивидуально.
- Антибиотики могут использоваться при подозрении на избыточный бактериальный рост в тонком кишечнике (SIBO).
- Спазмолитики – дротаверин (Но-шпа), гиосцина бутилбромид (Бускопан). Уменьшают боли и спазмы.
- Противорвотные средства – метоклопрамид (Церукал) снимает тошноту.
Средства народной медицины и полезные советы
Помогут облегчить проявления СРК Некоторые изменения в образе жизни:
- ешьте меньше, но чаще;
- откажитесь от курения;
- делайте гимнастику;
- принимайте пробиотики;
- избегайте кофеинсодержащих продуктов;
- попробуйте скандинавскую ходьбу или йогу;
- высыпайтесь;
- попробуйте включить в рацион имбирь или мяту, помогающие пищеварению;
- избегайте слабительных, если они не предписаны врачом.
Отказ от курения
Применение в рационе имбиря
Осложнения синдрома раздраженной кишки
Есть несколько осложнений, связанных с этим функциональным заболеванием:
- При наличии геморроя, диарея и запор, связанные с СРК, вызывают его обострение.
- Строгая диета, ограничивающая содержание питательных веществ, может вызвать нарушение обмена веществ, снижение веса.
- Влияние неприятных симптомов на повседневную деятельность вызывает стресс.
СРК не приводит к раку, ректальному кровотечению, опасному воспалению кишечника.
Прогноз
Синдром раздраженного кишечника считается хроническим заболеванием с симптомами, которые имеют тенденцию приходить и уходить. Общий прогноз для пациентов с СРК зависит от тяжести и частоты появления симптомов, а также от способности пациента их контролировать, будь то диета, изменения образа жизни или лекарства.
Можно ли предотвратить синдром раздраженного кишечника?
Предотвратить развитие СРК невозможно, но можно предпринять шаги для предотвращения появления и облегчения симптомов, изменив питание и образ жизни.
Чтобы определить пищевые триггеры, проктолог предложит вести пищевой дневник и избегать продуктов, вызывающих симптомы. Также нужно избавиться от стресса.
Самым распространенным заболеванием пищеварительной системы, по мнению специалистов, является синдром раздраженного кишечника. Так называют состояние, проявлениями которого являются боли в области живота и изменение характера дефекации. Возникновение нарушений определенным образом связано с расстройством психоэмоциональной сферы пациента.
Общая информация
Синдром раздраженного кишечника (СРК) представляет собой нарушение деятельности пищеварительного тракта, локализованное в толстом кишечнике, связанное с изменением характера перистальтики и пищеварительного процесса. Для него характерно нерегулярное, волнообразное течение, отсутствие прогресса симптоматики и связь между появлениями болей и стрессовыми ситуациями, эмоциональной напряженностью. При этом выраженные органические патологии пищеварительных путей, как правило, отсутствуют.
Заболевание развивается у людей всех возрастных категорий, но наиболее подвержены ему представители активной возрастной группы от 25 до 40 лет. Женщины заболевают в два-три раза чаще мужчин, а в целом, по разным оценкам, СРК встречается у 5-10% населения.
В каких случаях развивается СРК?
У пациентов, страдающих СРК, расстройство пищеварительной системы не может быть названо самостоятельным заболеванием. Основной причиной синдрома раздраженного кишечника, как правило, становится стресс, тревожность или депрессивное состояние. Однако чисто психологической патологией его тоже нельзя считать, поскольку при обострениях в кишечной стенке повышается количество болевых рецепторов, в клетках возрастает концентрация специфических соединений, которые служат медиаторами воспалительного процесса, а в межклеточных промежутках наблюдается скопление лимфоцитов и других клеток, обычно сопровождающее воспаления.
Спусковым крючком для развития заболевания часто становятся:
- стрессы;
- резкая смена режима питания, в том числе из-за путешествий или переезда в другой регион;
- прием антибиотиков;
- кишечная инфекция;
- перенесенная хирургическая операция.
Что бы ни вызвало развитие болезни, у всех пациентов наблюдается одна общая черта – повышенная чувствительность кишечной стенки.
Проявления заболевания
Симптомы синдрома раздраженного кишечника можно разделить на группы по характеру нарушений: течение с нарушениями дефекации, с другими проявлениями, относящимися к пищеварительной деятельности, и с негастроэнтерологическими проявлениями. Первоочередное значение придается следующим признакам.
- Боли в животе. Локализация болезненных ощущений может меняться, часто они ощущаются в подвздошной области слева или справа, могут присутствовать в нижней части живота. Сила болевых ощущений варьирует от небольшого дискомфорта до пронизывающей, кинжальной боли, характер тоже может быть разным – ноющие, острые, постоянно ощущаемые или схваткообразные приступы. Они появляются или усиливаются после еды и появляются или на время исчезают после дефекации. Во время ночного сна боли, как правило, отсутствуют. У женщин боли ощущаются сильнее во время менструаций.
- Вздутие живота. Причиной может быть усиленное образование газов в кишечнике, тогда дискомфорт исчезает после их отхождения. В некоторых случаях чувство распирания не проходит после испускания газов.
- Нарушения дефекации. Принято считать нарушениями либо задержки стула, когда дефекация происходит три раза в неделю или реже, и учащение стула, когда пациент посещает уборную трижды в день или чаще. В первом случае каловые массы становятся твердыми, во втором – размягчаются вплоть до жидкого стула, но возможен и вариант «пробки», когда первая порция уплотнена и выходит с болями, а после нее следуют жидкие массы.
- Позывы к дефекации. В некоторых случаях у пациента возникает непреодолимый позыв к дефекации, вынуждающий его немедленно бросить все дела и посетить туалет. Другое возможное нарушение – ощущение неполной дефекации, когда после отхождения каловых масс приходится задерживаться, ожидая выхода следующей порции.
- Другие нарушения пищеварительной сферы. К ним относят периодически возникающую тошноту, изжогу, отрыжку, боли в правой подреберной области.
Среди симптомов, относящихся к деятельности других органов, наиболее часто встречаются:
- учащение мочеиспускания, в том числе ночью, ощущение незавершенного опорожнения мочевого пузыря;
- боли в области поясницы, суставах или мышцах;
- головные боли;
- слабость;
- ощущение зябкости в пальцах;
- болевые ощущения во время полового акта у женщин, сексуальная дисфункция у мужчин;
- нарушения сна;
- тревога, депрессия, угнетенное состояние, приступы паники.
На наличие проявлений психопатологического характера указывают менее трети пациентов.
Диагностические методы
Для выбора адекватной схемы лечения синдрома раздраженного кишечника врач должен безошибочно установить наличие заболевания. Поскольку его симптоматика достаточно неопределенна и расплывчата, то имеющиеся симптомы проверяют на соответствие Римским критериям:
- признаки СРК должны появиться не менее, чем за полгода до постановки диагноза;
- рецидивирующие боли в области живота в течение 3 последних месяцев должны проявляться не менее трех дней в месяц;
- после дефекации состояние больного должно улучшаться;
- боли связаны с изменением частоты и/или консистенции стула.
При диагностике синдрома раздраженного кишечника медики обращают особое внимание на физическое состояние пациента, которое, как правило, не соответствует его ощущениям. У больного отсутствуют признаки ухудшения пищеварительной функции: нет анемии, электролитный баланс остается в пределах нормы, нет признаков истощения и т. д.
Чтобы исключить наличие органических патологий кишечника, пациенту назначают:
- проведение общего анализа крови;
- клинический анализ кала (общий, на наличие крови, яйца глист);
- эзофагогастродуоденоскопию;
- анализ на с-реактивный белок;
- исследования функции щитовидной железы;
- скрининг на целиакию и на непереносимость лактозы;
- анализ фекальных воспалительных маркеров, чтобы исключить болезнь Крона и язвенный колит;
- колоноскопию с биопсией.
Проведение перечисленных исследований позволяет исключить возможность воспалений и онкозаболеваний кишечника, других органов малого таза, а также эндокринных заболеваний.
Медицинская терапия
Поскольку механизмы развития заболевания изучены слабо, выбор методов лечения зависит от текущей симптоматики и индивидуальных особенностей организма пациента. Единой общепринятой методики не существует, однако при лечении установлена высокая эффективность плацебо. Это говорит о существенной роли психологических факторов в течение заболевания.
Диета при синдроме раздраженного кишечника является одним из наиболее важных факторов, влияющих на самочувствие пациента. Подбор продуктов рекомендуется осуществлять на индивидуальной основе: пациент должен вести записи в дневнике питания и отмечать реакцию организма на те или иные продукты. Рекомендовано регулярное питание без быстрых перекусов. При диарее может принести пользу исключение продуктов с глютеном или лактозой. Частые запоры облегчаются повышением количества продуктов, богатых клетчаткой: овощей, цельнозлаковых каш, отрубей, фруктов.
Не менее важно нормализовать функции нервной системы пациента. Хорошим средством для этого служит умеренная физическая активность: пешеходные прогулки, плавание в бассейне, фитнес, йога и т. д. При необходимости назначаются сеансы психотерапии, прием психотропных средств.
В число клинических рекомендаций при синдроме раздраженного кишечника входит медикаментозная терапия, в том числе:
- гастроэнтеропротекторы;
- спазмолитики;
- средства, нормализующие перистальтику;
- при запорах – слабительные с лактулозой;
- пробиотические препараты;
- антидепрессанты трициклического действия или ингибиторы обратного захвата серотонина.
Эффективность терапии зависит от общего состояния пациента и от тяжести нарушений деятельности нервной системы.
Часто возникающие вопросы
Как лечить народными средствами?
Достаточно эффективными средствами народной медицины показали себя растения, действующие как природные спазмолитики. Это масло перечной мяты, сок алоэ вера, добавление в пищу куркумы и имбиря. Кроме того, многим пациентам помогают сборы трав и травяные чаи с успокаивающим эффектом.
Сколько длится заболевание?
Длительность лечения зависит от многих факторов, но в любом случае процесс не будет быстрым и займет несколько месяцев. При адекватной терапии и соблюдении клинических рекомендаций синдром раздраженного кишечника полностью излечивается.
Как предупредить развитие СРК?
Профилактика синдрома раздраженного кишечника заключается в нормализации режима питания и образа жизни. Необходимо избегать перееданий, придерживаться сбалансированного меню, избегать чересчур жирной и острой пищи, продуктов с быстрыми углеводами. Умеренная физическая активность, поддержание позитивного эмоционального настроя, снижение уровня стрессов тоже способствуют нормализации состояния здоровья.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Вас мучает боль в животе, спазмы и постоянные нарушения стула? Неприятные ощущения в области кишечника могут испортить все планы, поэтому для купирования дискомфорта в животе мы используем различные препараты. Но эти меры позволяют лишь временно избавиться от симптомов серьезного заболевания, которые возвращаются снова и снова. А что если эти симптомы имеют единую причину – синдром раздраженного кишечника? Что представляет из себя данное заболевание, каковы его признаки и как его вылечить, расскажем в этой статье.

Врач аллерголог-иммунолог
Задать вопрос
Специализируется на диагностике и лечении заболеваний органов дыхания и аллергии, владеет методиками проведения исследования функции внешнего дыхания, аллергологического тестирования с аллергенами, аутогемотерапии, специфической и неспецифической иммунотерапии.
Содержание
- Что такое синдром раздраженного кишечника?
- Симптомы синдром раздраженного кишечника
- Причины развития патологического явления
- Диагностика синдрома раздраженного кишечника
- Лечение синдром раздраженного кишечника
- Диета при синдроме раздраженного кишечника
- Панкреатит
- Формы панкреатита
- Причины развития панкреатита
- Симптомы панкреатита
- Первая помощь при приступе панкреатита
- Диагностика заболевания к частной медицинской клинике «Медюнион»
- Лечение острого панкреатита
- Диета при панкреатите
- Где пройти лечение панкреатита в Красноярске?
- Пневмония
- Причины развития пневмонии
- Признаки пневмонии у взрослого
- Признаки пневмонии у ребенка
- Заразна ли пневмония?
- Может ли пневмония пройти сама по себе без лечения?
- При пневмонии всегда высокая температура и сильный кашель, так ли это?
- Как передается пневмония?
- Пневмония и бронхит: в чем различие?
- Как происходит диагностика пневмонии?
- Способы лечение пневмонии
- Прививка от пневмонии как профилактика
- Острый панкреатит: особенности течения болезни, диета и лечение
- Симптомы острого панкреатита
- Основные симптомы острого панкреатита 1 :
- Причины острого панкреатита
- Распространенные причины острого панкреатита 1 :
- Диагностика острого панкреатита
- Для диагностики острого панкреатита врач может назначить следующие процедуры 1 :
- Лечение острого панкреатита
- Диета при остром панкреатите
- Препарат Креон ® при остром панкреатите
- Симптомы острого панкреатита
- Фарингит: симптомы, причины, лечение
- Строение глотки
- Как часто встречается фарингит
- Причины возникновения фарингита и тонзиллита
- Факторы риска развития острого фарингита
- Классификация фарингитов
- Симптомы острого фарингита (тонзиллофарингита)
- Симптомы хронического фарингита
- Диагностика фарингита
- Как лечить фарингит
Что такое синдром раздраженного кишечника?
Это расстройство работы кишечника и дискомфорт в животе во время дефекации. Сам по себе синдром – это не болезнь, а скорее набор симптомов, которые часто возникают по неизвестной причине. К сожалению, такое расстройство может значительно снизить качество жизни человека, заставляя его пребывать в неудобном состоянии: нарушается пищеварение, ухудшаются обменные процессы в организме, снижается насыщение организма человека питательными веществами.
Синдром раздраженного кишечника – очень частое явление среди людей возрастом от 25 до 40 лет. Статистика показывает, что хотя бы один раз в жизни каждый третий человек испытывал на себе неприятные симптомы синдрома раздраженного кишечника.
Заниматься самолечением в данном случае может быть весьма опасно для здоровья. Дело в том, что синдром лечится комплексно и под пристальным вниманием лечащего врача. Последствием самолечения может стать кишечная непроходимость и многочисленные хронические заболевания ЖКТ. С первыми признаками синдрома раздраженного кишечника стоит обратиться к терапевту, который направит к более узкому специалисту – гастроэнтерологу. Диагноз обычно выставляется только после исключения опухолей, воспалительных изменений в кишечнике.
В кишечнике происходит процесс переваривания пищи и получение питательных веществ организмом. Когда пища поступает в кишечник, она продвигается вдоль кишечника. Этот процесс продвижения достигается за счет работы гладкомышечных клеток в составе стенок кишечника. Клетки попеременно сокращаются и расслабляются. Но при появлении СРК (синдрома раздраженного кишечника) работа клеток нарушается. Пища начинает проходить по кишечнику либо слишком быстро, либо слишком медленно. В результате появляются дискомфортные ощущения и запоры или диарея.
Симптомы синдром раздраженного кишечника
- тошнота и наличие рвотного рефлекса;
- метеоризм с обильным выделением газов;
- боли или спазмы в животе;
- постоянное вздутие живота;
- нарушения стула – запоры или понос;
- рези внизу живота;
- нарушение сна;
- усиленное сердцебаение;
- повышенная усталость;
- долгое переваривание пищи;
- появление слизи в кале;
- ложные позывы к дефекации;
- потеря аппетита.
Также заболевание часто сопровождается симптомами, на первый взгляд, не характерными для кишечных патологий: головные боли, неприятные ощущения в области позвоночника и в мышцах, потеря веса и отеки живота. Все эти симптомы не постоянны, они могут исчезать, а с истечением времени снова появляться. Неприятные ощущения чаще всего появляются после каждого приема пищи, а затем становятся менее выраженными.
Причины развития патологического явления
- Питание. Негативно сказывается на пищеварении употребление жареных, соленых, сладких и жирных продуктов, а также алкоголь содержащие напитки. К тому же, современный человек постоянно перекусывает «на бегу». Что также отрицательно сказывается на работе кишечника.
- Гормональный сбой. Чаще такая причина свойственна женщинам во время таких периодов жизни, как вынашивание ребенка, кормление грудью, менопауза, менструальный цикл. Что касается менструального цикла – во время этого периода происходит изменение количества химических веществ, и проблема начинает проявлять себя более ярко.
- Нарушение моторики кишечника. Если моторика работает в ускоренном режиме, это приводит к расстройству желудка и диарее. Напротив, замедленная моторика кишечника может вызвать запор. В результате болевые ощущения приводят к резкому сокращению мышц.
- Эмоциональное перенапряжение: стресс, депрессия, тревога, усталость.
- Перенесенные заболевания желудочно-кишечного тракта. Инфекции, вызывающие заболевания ЖКТ, в последствии могут повлиять на работу всего кишечника.
Диагностика синдрома раздраженного кишечника
Если у вас имеются все перечисленные выше симптомы заболевания, обратитесь к терапевту. Он проведет первичный осмотр и направит к гастроэнтерологу. Цель первичной диагностики – исключить наличие других опасных для жизни заболеваний: опухолей, воспалительных процессов, наростов, инфекционных заболеваний.
На приеме у врача нужно предоставить полную историю болезни, сообщить о наличии и частоте симптомов, рассказать о присутствии хронических заболеваний. После осмотра и пальпации (ощупывания) специалист направит вас на лабораторные анализы, среди которых:
- Общий анализ крови. Анализ позволяет определить, присутствует ли в организме воспалительный процесс, а также установить возможную анемию.
- Общий анализ мочи. Определяет наличие или отсутствие крови и паразитов в организме пациента, что позволяет говорить о развитие ряда кишечных заболеваний, отличных от синдрома раздраженного кишечника.
- Анализ крови на целиакию. Специфический анализ крови, который позволяет выявить болезнь пищеварительной системы (целиакию), при которой кишечник перестает нормально переваривать поступающую пищу, что сопровождается диареей.
- Колоноскопия. Это обследование толстой кишки изнутри с помощью специального аппарата (колоноскопа).
- Магнитно-резонансная томография области малого таза и живота. Это не инвазивный метод обследования, который позволяет изучить строение и состояние органов и ткани малого таза у мужчин и женщин с помощью магнитных волн.
После того, как были проведены все исследования и исключены все другие заболевания кишечника, врач приступает к лечению и назначает комплексную терапию, опираясь на историю болезни пациента.
Лечение синдром раздраженного кишечника
Терапия СРК должна выполняться комплексно в несколько этапов. Схема лечения зависит от индивидуальных особенностей организма, степени и времени протекания патологии. Чаще всего назначается медикаментозная терапия, которая дополняется специальной диетой. При отсутствии комплексного лечения, симптомы будут снова проявлять себя время от времени.
Лекарственные средства, которые врач выписывает для терапии СРК, не просто устраняют болезненные симптомы, но и улучшают состояние пищеварительной системы, а также предотвращают рецидивы и осложнения. При лечении синдрома с диареей назначаются медикаменты с противомикробными свойствами. Они снимают раздражение тканей кишечника, купируют избыточный метеоризм и восстанавливают нормальную работу кишечника.
При лечении СРК с запорами показано применение натуральных лекарственных средств, которые устраняют трудности с дефекацией, щадяще воздействуют на воспаленные ткани кишечника и освобождают его от каловых масс. Могут быть в виде жевательных таблеток или суппозиторий ректальных.
Если же появление СРК связано с неврологическими расстройствами, назначают антидепрессанты – нормализуют работу нервной системы, улучшают психоэмоциональное состояние.
Для купирования боли используются обезболивающие средства и спазмолитики – расслабляют мышечные волокна и ткани, которые находятся в гипертонусе.
Диета при синдроме раздраженного кишечника
Диета при СРК зависит от того, какие симптомы сопутствуют патологии. При частых запорах нужно исключить из питания сухие, соленые блюда. При диарее исключаются жидкие блюда, овощи, фрукты.
Если же вас мучает метеоризм, стоит ограничить молочные продукты, орехи, бобы. При сильной боли в кишечнике не допускается жирная, соленая, тяжелая пища.
В клинике «Медюнион» вы сможете пройти полное обследование и лечение синдрома раздраженного кишечника. У нас работают практикующие врачи со стажем работы от 10 лет. В диагностическом кабинете вы сможете сдать все анализы и пройти аппаратное обследование в комфортной обстановке. Для наших клиентов действует специальное предложение «врач на дом». Если у вас нет возможности посетить наш медицинский центр самостоятельно, врач приедет к вам и проведет осмотр на дому.
Позаботьтесь о своем здоровье и запишитесь на прием в многопрофильный медицинский центр «Медюнион» прямо на нашем сайте.
Панкреатит
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита
Проявления патологии различаются в зависимости от формы – острый или хронический панкреатит. При остром панкреатите наблюдаются:
Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите
При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Пневмония
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Воспаление лёгких или пневмония – вирусное заболевание, которое поражает лёгочную ткань и препятствует нормальному кислородному обмену между воздухом и кровью. Воспалительные выделения, которые попадают в альвеолы, не позволяют организму получать достаточный объем кислорода. А если заболевание захватывает большую часть легких, развивается острая дыхательная недостаточность.
Пневмонии подвержены люди со слабой иммунной системой, дети и пожилые люди. Ежегодно только в России от заболевания страдают 1,5 млн человек и 30% из них составляют дети младшего возраста и люди старше 70 лет.
Но пневмонию можно и нужно лечить! И делать это рекомендуется с помощью комплексного подхода. Лечение любого заболевания начинается с правильной постановки диагноза. Поэтому при первых признаках развития патологии обращайтесь за консультацией специалиста.
Какие первые симптомы пневмонии, как правильно и комплексно подходить к лечению и что требуется для диагностики заболевания, мы расскажем в этой статье.
Причины развития пневмонии
Пневмония развивается, когда в легкие попадают бактерии и вирусы, а также инородные агенты, которые поражают часть или всю легочную ткань. Возбудители патологии попадают в организм человека респираторным путем, редко – через кровь.
Почему заболевание быстро развивается в теле человека с пониженным иммунитетом? В нашем организме постоянно присутствуют бактерии, но защитные механизмы не дают им размножаться, вызывая патологию. Но если иммунная система ослаблена, вредная микрофлора увеличивает популяцию, что приводит к появлению воспалительного процесса.
Также часто развивается вирусная пневмония на фоне распространения простудных заболеваний верхних дыхательных путей (бронхита, трахеита). Также причиной воспаления легких может стать переохлаждение организма, стресс, переутомление, злоупотребление курением. Риск развития заболевания повышается у людей с хроническими заболеваниями и ожирением.
Признаки пневмонии у взрослого
При появлении заболевания у человека повышается температура тела, которая может достигать 38°, присутствует общая слабость во всем организме, болит голова, пациенту хочется лечь и расслабиться. Через несколько дней появляется сильный приступообразный кашель, появляется мокрота.
Боль в грудной клетке, особенно в очаге воспаления, а также появление одышки говорят о серьезности ситуации и явно указывают на воспаление лёгких.
Здесь указаны общие признаки, однако характер и время их проявления может отличаться в зависимости от вида пневмонии. При вирусной пневмонии первые симптомы появляются стремительно и больной чувствует резкое ухудшение самочувствия. С самого начала болезни наблюдается боль в мышцах, высокая температура тела, сильная головная боль, мучительный сухой кашель.
Бактериальная пневмония напротив развивается постепенно. Болезнь начинается только через 2 недели после появления первых признаков. После этого наступает резкое облегчение, улучшение общего состояния больного, потом снова резко поднимается температура, возникает головная боль, усиливается кашель, появляется гнойная мокрота.
Одним из серьезных видов заболевания является атипичная двусторонняя пневмония, которая обширно поражает лёгочную ткань и развивает дыхательную недостаточность. По своим симптомам двусторонняя пневмония напоминает простудную вирусную инфекцию, а в лёгких еще не слышны характерные хрипы. Многие начинают лечиться самостоятельно, что усугубляет состояние.
Поначалу заболевший думает, что его состояние улучшилось, симптомы патологии начинают уходить. Но потом кашель усугубляется и начинается вторая волна заболевания.
Симптоматика у пожилых людей может немного отличаться. В первую очередь появляется сухой кашель, одышка во время небольших физических нагрузок на тело или даже в состоянии покоя. Часто заболевание протекает без повышения температуры у людей зрелого возраста.
Признаки пневмонии у ребенка
Часто пневмония у детей появляется как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.).
- Кашель, который усиливается со временем;
- Если самочувствие малыша улучшилось, а затем снова стало плохо, это может говорить о присутствии осложнений;
- Каждый глубокий вздох приводит к сильному приступу кашля;
- Появляется сильная бледность кожных покровов на фоне развития перечисленных симптомов;
- Появление одышки.
Заразна ли пневмония?
Воспалительный процесс в легочной системе чаще всего появляется по причине размножения вируса и как осложнение перенесенного гриппа или ОРВИ. Самой пневмонией в таких случаях заболеть невозможно, но легко подхватить заболевание, которое стало первопричиной. То есть пневмония сама по себе не заразна, а развитие воспаления в лёгких – самостоятельное осложнение, которое возникло на фоне ослабленного иммунитета и неправильного самолечения.
Может ли пневмония пройти сама по себе без лечения?
Воспаление легких или пневмония — одно из самых опасных и частых заболеваний дыхательной системы. Опасность заключается в том, что не всегда специалисты успевают вовремя поставить диагноз. Люди не идут с кашлем и температурой к доктору, а предпочитают пару дней отлежаться дома, пока заболевание не распространится. Состояние может ухудшиться до двусторонней пневмонии, которая несет за собой тяжелые последствия, длительное лечение или хронические заболевания.
Сто лет назад, до открытия пенициллина, пневмония забирала жизни заболевших. Наука и медицина не стоят на месте — за сто лет наша жизнь кардинально изменилась. У людей в каждой аптечке лежат антибиотики, а в больницах проводят операции на современном оборудовании. Однако по данным РАН, пневмония все еще входит в список самых смертоносных инфекционных болезней, и ее не стоит недооценивать.
Пневмония сама не пройдет. Эта болезнь может привести к смерти человека, поэтому обращение к врачу жизненно важно. Лечение пневмонии должен назначать врач. Именно он определяет: нужны ли антибиотики и какие, а также решает вопрос о степени тяжести заболевания.
При пневмонии всегда высокая температура и сильный кашель, так ли это?
Это очень большое и опасное для здоровья заблуждение. Ошибки при диагностировании заболевания — одна из основных причин смертности от пневмонии. По данным врачей, до 30% случаев пневмонии не диагностируются или выявляются слишком поздно, так как люди не видят надобности приходить к врачу до появления высокой температуры. В итоге это приводит к ухудшению состояния человека и развитию тяжелых осложнений. Бессимптомная, скрытая, но самая настоящая пневмония нередко развивается у детей и у пожилых людей. Главная и самая опасная проблема диагностики пневмонии у пожилых пациентов заключается в том, что болезнь успешно маскируется под различные хронические заболевания. В таком случае она проходит без самого главного для нас маркера заболевания — без температуры. Как тогда понять, что пневмония проходит у взрослого человека? — Наблюдать за своим организмом, и своевременно при ухудшении самочувствия обращаться к врачу.
При наличии каких признаков следует обратиться к доктору?
- повышенная потливость;
- слабость;
- одышка.
К слову, миф о том, что пневмония обязательно сопровождается сильным кашлем — всего лишь миф. Эта проблема в большинстве своем свойственна не старшему поколению, а детям. Нередки случаи, когда пневмония прогрессирует, а кашля нет. Если вовремя не обратиться к врачу и не поставить диагноз, то у ребенка могут появиться хронические последствия.
Воспаление легких у детей можно выявить по следующим симптомам:
- одышка и боль в груди при передвижении;
- боль при повороте туловища
- невозможность сделать глубокий вдох;
- тахикардия;
- непереносимость физической нагрузки;
- быстрая утомляемость;
- слабость;
- человек выглядит бледным, но с ярким нездоровым румянцем.
Как передается пневмония?
Заболевание может передаваться разными способами, среди которых:
- Воздушно-капельный способ. Во время заболевания на слизистой оболочке рта и носа образуются капли, которые распространяются по воздуху во время чихания и кашля. Заразиться воздушно-капельным путем можно в любом общественном месте: больнице, магазине, общественном транспорте. Патогенный возбудитель распространяется по воздуху вместе с частичками слизи, мокроты, слюны.
- Контактный. Также инфекция передается во время соприкосновений – рукопожатия, объятия, поцелуя. Люди подвергаются инфекции, когда прикасаются к загрязненным предметам или во время того, когда трогают грязными руками рот, глаза, нос.
- Бытовой. Инфекция может передаваться через полотенца, посуду и постельное белье общего пользования. Поэтому больного нужно снабдить личными предметами гигиены, и по мере возможности чаще их менять и стирать.
Однако обрабатывать предметы личной гигиены нужно очень тщательно. Доказано, что вирусный микроорганизм способен выживать до 4 часов на любой поверхности. Болезнетворным бактериям нестрашен мороз, даже хлоркой его можно уничтожить лишь спустя пять минут после непосредственной обработки.
Пневмония и бронхит: в чем различие?
Оба заболевания оказывают влияние на дыхательную систему человека, а значит имеют схожие симптомы. Зачастую две патологии бывает сложно отличить друг от друга.
| Пневмония | Бронхит |
| В большинстве случаев сопровождается резким повышением температуры до 38-39° и лихорадочным состоянием. Наблюдается незначительное повышение температуры. | Сопровождается сильным сухим кашлем. В некоторых случаях может появиться мокрота зеленоватого цвета или с прожилками крови. Влажный кашель, мокрота имеет светлый оттенок. |
| При прослушивании грудной клетки слышны «влажные» хрипы. | При прослушивании грудной клетки слышны «сухие» хрипы. |
Как происходит диагностика пневмонии?
Если заболеванием страдает ребенок, нужно обратиться за осмотром педиатра. Если взрослый – запишитесь на прием к терапевту, который направит вас при необходимости к узкопрофильному специалисту. Врач проведет внешний осмотр, соберет анамнез, изучит историю болезни и узнает о проявляющихся симптомах заболевания.
Вас направят на сдачу лабораторных анализов:
- Общий анализ крови;
- Общий анализ мочи;
- Анализ мокроты — проводится для определения воспалительного процесса в организме, а также возбудителя пневмонии и его чувствительности к антибиотикам.
Из диагностических методов исследования вам назначат:
- Рентгенографию грудной клетки – на снимках появляются затемнения в местах поражения тканей;
- Компьютерную томографию и магнитно-резонансную томографию – используют в качестве дополнительных мер, когда другие методы не позволяют поставить точный диагноз.
Способы лечение пневмонии
Если пневмония имеет бактериальную природу, назначают прием антибиотиков. Их эффективность можно оценить через 48-72 часа. Если температура спадает, кашель становится реже, а пациент начинает чувствовать себя лучше, прием продолжается. Прерывать курс лекарств нельзя, и важно принимать их правильно по предписанию врача. Если антибиотики не помогают, назначают другое лечение или меняют на препарат из другой группы.
При вирусной пневмонии антибиотики не эффективны, поэтому назначают противовирусные препараты. В качестве вспомогательных веществ могут быть назначены витамины и иммуномодуляторы.
Как только температура тела больного вернулась к норме, можно назначать физиотерапию. Она позволяет вывести мокроту из лёгких. Для этого нередко принимают и фитопрепараты, например, корень солодки или комплексные грудные сборы.
Вместе с медикаментозным лечением больным необходим постельный режим, питание с содержанием белка и витаминов, обильное теплое питье. Для лучшего эффекта рекомендуются терапевтические методы – электрофорез, ингаляции, массаж, магнитотерапия и т.д.
Прививка от пневмонии как профилактика
Прививаться от пневмококковой инфекции стоит в тех случаях, когда:
- Происходят частые вспышки заболеваний;
- Посещение зон общественного пользования;
- Работа в бактериологической лаборатории;
- Частые пневмонии, ОРВИ и грипп, от которых страдает пациент.
Существует несколько препаратов, которые вводятся внутривенно от защиты от заболевания. Все они отличаются по своему составу, стоимости и широтой спектра действия.
Во взрослом возрасте прививка ставится единоразово, стойкая иммунная реакция на возбудителя вырабатывается через 2-3 недели. Но при этом специалисты рекомендуют прививаться раз в 5 лет.
Диагностикой и лечением пневмонии занимаются специалисты клиники «Медюнион». Записаться на прием к специалисту вы можете одним из удобных для вас способов:
Острый панкреатит: особенности течения болезни, диета и лечение
Острый панкреатит — это воспаление тканей поджелудочной железы, одним из главных признаков которого является острая боль в животе 1 . Это достаточно тяжелое заболевание, которое требует обращения к врачу и безотлагательного лечения.
В противном случае резко возрастает риск развития некроза, формирования кист, абсцессов и других осложнений.
Симптомы острого панкреатита
Симптомы острого панкреатита зависят от того, в какой форме – легкой или тяжелой – протекает заболевание. Панкреатит легкой формы сопровождается умеренной болью и невысоким риском развития осложнений. Тяжелая форма воспаления чревата гибелью тканей поджелудочной железы, что может привести к формированию абсцессов и развитию гнойного панкреатита 1 .
Основные симптомы острого панкреатита 1 :
- тошнота и рвота, в рвотных массах иногда присутствует желчь;
- выраженная боль в левом подреберье;
- высокая температура;
- жидкий стул;
- скачки артериального давления;
- вздутие живота, тяжесть;
- появление кровоизлияний в пупочной области.
Острое воспаление протекает с нарушением оттока панкреатического сока. Поджелудочная железа начинает переваривать собственные ткани, что приводит к сильной опоясывающей боли. Боль обычно возникает внезапно, после переедания, употребления жирных продуктов или алкоголя.
При остром панкреатите начало болевого приступа часто сопровождается ростом артериального давления. Но бывает и так, что, повысившись, давление резко падает, пациент бледнеет, у него возникает сильная слабость, проступает холодный пот. Такие симптомы могут говорить о развитии шокового состояния, которое требует безотлагательной врачебной помощи.
Причины острого панкреатита
Панкреатит может быть инфекционного и неинфекционного происхождения. Вирусный панкреатит возникает вследствие инфекционного поражения поджелудочной железы, например, при кори, вирусном гепатите, туберкулезе.
Распространенные причины острого панкреатита 1 :
- переедание, злоупотребление жирными продуктами, остротами;
- желчнокаменная болезнь;
- хирургические операции на поджелудочной железе и рядом расположенных органов;
- злоупотребление алкоголем;
- повреждения поджелудочной железы;
- обострение холецистита, гастродуоденита, гепатита и других воспалительных процессов пищеварительной системы;
- прием лекарственных препаратов, которые могут оказывать токсическое действие на ткани поджелудочной железы.
Механизм развития болезни заключается в следующем. Пищеварительные ферменты, вырабатываемые поджелудочной железой, в здоровом организме активизируются только после попадания в желудочный тракт. Но под воздействием предрасполагающих факторов нарушается секреторная функция органа и ферменты активизируются уже в поджелудочной железе. Говоря простым языком, орган начинает переваривать сам себя, из-за чего и развивается воспаление.
Диагностика острого панкреатита
Обследование при остром панкреатите назначают гастроэнтеролог или хирург. Крайне важно своевременно провести лабораторные и инструментальные методы диагностики и получить максимально полную информацию о состоянии поджелудочной железы и рядом расположенных органов. Симптомы острого панкреатита можно принять за клинические проявления других заболеваний (аппендицит, холецистит) и выбрать неправильную тактику лечения.
Для диагностики острого панкреатита врач может назначить следующие процедуры 1 :
- лабораторные исследования мочи, крови, кала;
- УЗИ органов брюшной полости;
- КТ (компьютерная томография) и МРТ (магнитно-резонансная томография) поджелудочной железы;
- лапароскопию – мини-операцию, подразумевающую небольшие хирургические надрезы для точной диагностики болезни;
- ангиографию – исследование кровеносных сосудов.
Важными методами являются УЗИ, МРТ и КТ, с помощью которых врач может определить размер поджелудочной железы, ее контуры, особенности структуры. Ультразвуковое исследование используют для первичной диагностики, определения границ воспаления и выявления новообразований.
Лечение острого панкреатита
При легкой форме панкреатита лечить болезнь можно в домашних условиях, с регулярным наблюдением у специалиста. При при более тяжелых формах заболевания лечение обязательно должно проходить в стационаре. Главная цель лечения — восстановить нарушенные функции поджелудочной железы и предотвратить появление осложнений.
Медикаментозная терапия острого панкреатита может включать прием следующих лекарств:
- анальгетиков;
- миотропных спазмолитиков;
- антибиотиков для профилактики присоединения вторичной инфекции.
В случае, если болезнь достигла критического уровня, а консервативная терапия не помогает, специалисты могут прибегнуть к лапаротомии – операционному методу, во время которого врач получает доступ к поврежденному органу.
Определить правильную схему лечения острого панкреатита и помочь устранить симптомы может только врач. Очень важно при появлении первых признаков болезни не затягивать с визитом к врачу: первый же приступ воспаления поджелудочной железы может закончиться переходом болезни в хроническую форму.
Диета при остром панкреатите
Первые сутки после обострения острого панкреатита врачи рекомендуют придерживаться лечебного голодания. Разрешается употреблять простую и щелочную минеральную воду без газа, отвары лекарственных трав, кисели. Суточный объем жидкости составляет 1,5-2 литра. При остром панкреатите назначают диету №5, но меню должен подобрать специалист.
Цель лечебного питания — снизить нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта, а также постепенно восстановить нарушенные функции.
Из рациона при остром панкреатите исключают все продукты и напитки, которые могут раздражать пищеварительный тракт 2 :
- алкоголь;
- свежий хлеб, выпечка;
- грубые крупы (перловая, пшенная, ячменная);
- бобовые в любом виде;
- жирное мясо;
- колбасы, консерванты;
- жирный бульон;
- субпродукты;
- томатная паста, соусы;
- кислые соки;
- газированные напитки.
При остром панкреатите диету соблюдают на протяжении всего периода лечения и в течение нескольких месяцев после обострения. Особенно строго следует соблюдать пищевые ограничения в первые недели после обострения. В дальнейшем меню можно расширить, включить в него легкие мясные бульоны, нежирное мясо, куриные яйца, супы, творог, нежирное молоко, йогурт, подсушенный хлеб.
Блюда рекомендуется готовить на пару или отваривать. Пища должна быть теплой, но не горячей или холодной. Ограничения касаются не только жирных и жареных блюд, но и специй, сахара и соли. Противопоказано даже незначительное переедание, которое может приводить к нарушению пищеварения и ухудшению самочувствия больного.
Препарат Креон ® при остром панкреатите
Для качественного переваривания пищи необходимо определенное количество пищеварительных ферментов, вырабатываемых поджелудочной железой. При остром панкреатите железа может быть воспалена и не может выполнять свои функции. В результате пища остается частично непереваренной, начинает бродить и загнивать в кишечнике, вызывая вздутие, метеоризм и боли в животе, а также нарушение стула. Из-за гнилостных процессов повышается риск размножения инфекционных возбудителей.
Обеспечить качественное переваривание пищи и всасывание питательных веществ, помогает препарат Креон ® – современный ферментный препарат, выпускающийся в форме капсул. Каждая капсула лекарства содержит сотни маленьких частиц – минимикросфер, содержащих в составе натуральный панкреатин. Такая форма обеспечивает оптимальный эффект: желатиновая оболочка быстро растворяется в желудке 2 , а минимикросферы перемешиваются с едой и способствуют её эффективному расщеплению и оптимальному усвоению питательных веществ, витаминов и микроэлементов.
Креон ® может применяться не только при снижении работы самой поджелудочной железы, но и при различных заболеваниях ЖКТ, связанных с нехваткой ферментов. Ферментная недостаточность может возникать на фоне заболеваний желчевыводящей системы, пищевых инфекций и аллергии, хронического дуоденита, а также в других случаях. Креон ® следует принимать во время или сразу после приема пищи 2 . Если есть трудности с проглатыванием, содержимое капсулы можно добавить в напиток или любую мягкую кислую пищу (йогурт, фруктовое пюре).
Дозировку и курс терапии, как правило, определяет врач. В соответствии с российскими рекомендациями по лечению ферментной недостаточности оптимальной стартовой дозировкой для качественного лечения является 25000 ЕД, но может быть и больше 3 . Бояться большой цифры не стоит. Поджелудочная железа человека, ответственная за выработку ферментов, выделяет до 720 000 единиц липазы при каждом приеме пищи 4 . Поэтому препарат Креон ® лишь поддерживает собственное пищеварение, помогая справляться с неприятными симптомами. Подробнее о препарате можно узнать здесь.
Фарингит: симптомы, причины, лечение
ОРВИ — это общее название, врач обычно уточняет, как именно проявляется ОРВИ.
Это может быть ринит (насморк), фарингит (красное горло), ринофарингит (воспаление носа и горла) и др. 1,2
Важно не путать фарингит с тонзиллитом.
Для этого давайте разберемся в строении глотки и ротовой полости.
Строение глотки
Глотка делится на 3 отдела:
- верхний (носоглотка)
- средний (ротоглотка)
- нижний (гортаноглотка)
Это разделение является весьма условным, т.к. между отделами нет четких границ. При возникновении воспаления редко бывает так, что воспалительный процесс локализуется в одном отделе, обычно инфекционные процессы распространяются и перемещаются по всем отделам глотки 5,7
Как видно на картинке ниже, ротоглотка представлена небно-глоточными дужками, небным язычком и мягким небом.
При фарингите обычно поражаются:
- дужки
- язычок
- мягкое небо
- задняя стенка глотки
Для полного осмотра глотки врач использует шпатель. Он нужен, чтобы улучшить обзор задней стенки глотки.
Небные миндалины при фарингите также воспаляются, т.к. ограничить процесс воспаления невозможно. Такой распространенный характер воспаления при фарингите отличает его от тонзиллита, где происходит поражение преимущественно небных миндалин.
Как часто встречается фарингит
Фарингит, как и обычное ОРВИ (вирусная инфекция), встречается довольно часто. Частота заболеваемости увеличивается в сезон с сентября по май, а пик приходится на февраль-март. Спад заболеваемости фарингитом в 3-5 раз отмечается в летние месяцы. 10,11
В детском возрасте острый фарингит встречается чаще, чем во взрослом. Дети до 5 лет переносят вирусную инфекцию, в том числе с фарингитом, 6-8 раз в год. 8,9
На первом году посещения детского дошкольного учреждения частота заболевания на 10-15% выше, чем у детей, находящихся дома. Но, к сожалению, “домашние” дети впоследствии чаще болеют в школьном возрасте.
Причины возникновения фарингита и тонзиллита
Этиология (происхождение, причина) фарингита. В 70-90% случаев фарингит вызывают вирусы. Также фарингит могут вызывать бактерии, грибки, аллергия, травмы, воздействие раздражающих факторов.
Из вирусов чаще всего встречаются риновирусы, аденовирусы, грипп, парагрипп, энтеровирусы, Коксаки А, коронавирусы, группа герпесвирусов (вирус Эпштейн-Барр, цитомегаловирус, ВПГ). 12
Существуют фарингиты, которые выделяют в отдельный диагноз в зависимости от возбудителя, например стрептококковый фарингит МКБ J02.0
Факторы риска развития острого фарингита
- Воздействие химических раздражителей на слизистую глотки
- Воздействие низких температур на слизистую глотки
- Длительное пребывание в закрытых, плохо проветриваемых помещениях
- Сниженный иммунитет
- Детский и пожилой возраст
- Заболевания ЖКТ (гастроэзофагеальная рефлюксная болезнь — ГЭРБ)
- Инфекция в ротовой полости (кариозные зубы, гингивиты)
- Частый и длительный контакт с табачным дымом
Классификация фарингитов
Фарингит бывает острым и хроническим. Острым называется воспаление, которое только возникло (внезапно), а хроническим — то заболевание, которое сохраняется длительное время, при этом оно может не беспокоить человека, но при определенных обстоятельствах опять вызвать жалобы и беспокойство. 3
Классификация фарингитов по причине возникновения:
вирусный
бактериальный
грибковый
аллергический
травматический
вызванный воздействием раздражающих факторов
вызванный заболеваниями ЖКТ (гастроэзофагальным рефлюксом, заболеваниями желудка и т.д)
Фарингиты, связанные со специфическими возбудителями:
вирус Эпштейн Бара при инфекционном мононуклеозе
Yersinia enterocolitica при иерсиниозном фарингите
гонококк при гонорейном фарингите
Leptotrix buccalis при лептотрихозе глотки
Виды хронического фарингита:
гипертрофический (увеличение слизистой)
атрофический (истощение слизистой)
катаральный(стандартное воспаление)
смешанный
Симптомы острого фарингита (тонзиллофарингита)
Самые частые жалобы при фарингите:
Как было сказано ранее, фарингит редко бывает самостоятельным заболеванием, поэтому и проявления могут быть связаны не только с горлом. Может появиться заложенность носа, насморк, покраснение глаз, сухой кашель.
Симптомы хронического фарингита
В период ремиссии (это период, когда вы вылечили острый или обострение хронического фарингита) может беспокоить ощущение сухости в горле, легкое першение. В период обострения появляются жалобы, как при остром фарингите. 3
Диагностика фарингита
Определить острый фарингит можно по жалобам пациента и при осмотре ротоглотки (фарингоскопии).
Объективные симптомы фарингита, которые оценивает врач при осмотре горла:
- отек и гиперемия (покраснение) слизистой глотки
- гнойный или слизисто-гнойный налет на стенках слизистой глотки
- наличие воспаления в дужках, миндалинах, устьях слуховых труб
- наличие ярко-красных бугорков на задней поверхности глотки и на боковой — гипертрофированные (увеличенные) лимфоидные фолликулы
- истончение слизистой с участками отслаивающегося эпителия, корок и вязкой слизи (атрофический фарингит)
На основании этого врач может поставить не только диагноз фарингит, но и предположить его причину (вирусное воспаление, грибковая инфекция и т.д.).
Несмотря на то, что острый фарингит в 70% является вирусным заболеванием, иногда требуется исключить бактериальную причину. Это очень важно для дальнейшей тактики лечения и профилактики осложнений. Для этого следует провести экспресс-тест для исключения стрептококковой природы фарингита.
В некоторых случаях при температуре, длительно сохраняющихся жалобах, температуре выше 3-х дней также необходимо сдать общий анализ крови для понимания причины острого фарингита.
Как лечить фарингит
Фарингит обычно протекает не тяжело, хотя некоторым пациентам боль может доставлять очень много дискомфорта.
Чаще всего встречается вирусный фарингит, для его лечения обычно достаточно препаратов для местного лечения. В связи с тем, что фарингит может иметь разную причину, рекомендуется применение комбинированных препаратов. То есть тех препаратов, которые будут эффективно не только снимать воспаление, но и действовать на причину, которая вызвала это воспаление.
Таким препаратом является Тантум ® Верде. В его состав входит бензидамин — это нестероидный противовоспалительный препарат, который обладает обезболивающим и противовоспалительным действием. 13 Также бензидамин оказывает антисептическое действие на бактерии и грибы. Он работает на местном уровне, снимая воспаления и ускоряя процессы регенерации (восстановления) и не оказывает системного действия на весь организм, что немаловажно при лечении фарингита.
Для лечения бактериального фарингита (если стрептотест положительный) помимо симптоматической терапии (обезболивание и снятие воспаления в глотке), врач назначает антибактериальные препараты. 1,6,12
Содержание
- Специфика СРК
- Что есть норма
- Классификация СРК
- Любое ли нарушение стула — СРК
- Симптомы СРК
- Диагностика СРК
- Причины
- Лечение
- Лечится ли
Раздраженный кишечник — что это? Проблемы со стулом и пожизненная диета? Или психологическое нарушение, когда сбои в ЖКТ — лишь часть симптомов?
Как отличить СРК из-за запора или диареи, вызванных неправильным питанием, от других заболеваний? К какому специалисту идти и может ли при СРК помочь нутрициолог? Можно ли вылечить СРК или это пожизненный диагноз?
Специфика СРК
Прежде всего, СРК — это функциональное расстройство кишечника. Расстройство считают функциональным, когда есть симптомы нарушения функции органа, а поражений самого органа пока нет. Пока — потому что если не лечить функциональные расстройства, то со временем в результате неправильной работы органа органические поражения с большой вероятностью появятся.
Больше всего подвержены СРК женщины, живущие в городе, а также холерики, мнительные люди, которые постоянно ищут какие-то нарушения в работе организма, чтобы начать их лечить. Однако без реальных нарушений в кишечнике никакая мнительность не будет влиять на его работу, поэтому СРК страдают не только тревожные люди.
По статистике, СРК есть почти у 10% населения (800 миллионов человек) — и лишь 25–30% из них обращаются к врачу. Реальную распространенность СРК выявить сложно, потому что большинство людей с функциональными расстройствами кишечника даже не догадываются, что их состояние не норма.
Почему так происходит?
СРК — комплексная проблема и может проявляться по-разному. Часто симптомы различаются не только у нескольких людей, но и у одного человека в разные периоды. Из-за этого сложно выявить взаимосвязь, понять, что нездоровое состояние закономерно и имеет какой-то триггер, а значит, не норма и поддается коррекции.
Особенно усложняет диагностику и лечение современная бесплатная медицина, которая, как правило, не работает превентивно, и жалобы на запор и общее ухудшение самочувствия не всегда удостаиваются должного внимания.
Что есть норма
Согласно клиническим рекомендациям российской гастроэнтерологической ассоциации, синдром раздраженного кишечника — функциональное расстройство, при котором боль в животе связана с дефекацией, изменением частоты и характера стула.
Стул — очень деликатная тема, и немногие готовы обсуждать эту проблему, а тем более лечить такое расстройство. Распространено мнение, что запор — это затруднение акта дефекации, а диарея — это просто жидкий стул. Многие считают нормальным стул два раза в неделю или постоянную тяжесть в животе. Люди живут так большую часть сознательной жизни, привыкли к этому и не считают такое состояние отклонением от нормы.
Классификация СКР
Раз СРК связан с нарушением дефекации, разберемся, какой стул считается нормальным. Рассмотрим нормальную консистенцию, цвет, запах и частоту стула.
Оценка консистенции
В этом поможет Бристольская шкала формы кала — медицинская классификация форм кала, которая применяется при диагностике запора и положена в основу классификации СРК.

Согласно Бристольской шкале:
- тип 3 и 4 — идеальный стул;
- тип 1 и 2 — склонность к запору;
- тип 5, 6 и 7 — склонность к диарее.
То есть запор — это не только невозможность дефекации, а диарея — это не только жидкий стул несколько раз в день. Даже если стул регулярный, но близкий к типу 1 и 2 или 5–7, это уже может быть признаком нарушения работы ЖКТ и наличия СРК.
О чем говорит консистенция кала:
- плотный кал — признак спазма толстой кишки, медленного продвижения пищи по кишечнику, обезвоживания, дефицита клетчатки в рационе, сниженной кислотности желудочного сока;
- «овечий» кал — признак воспаленного толстого кишечника в результате нарушения его моторики и сбоя работы желчного пузыря;
- мазевидный кал, оставляющий следы на стенках унитаза, — признак нарушения работы поджелудочной железы и желчного пузыря;
- жидкий кал — признак нарушения работы желчного пузыря, желудка, поджелудочной железы (в т. ч. ферментативной недостаточности), увеличения секреции желудочного сока и/или его кислотности, гиперактивации перистальтики кишечника в результате стресса;
- кашицеобразный кал — признак увеличения секреции желудочного сока и/или его кислотности, колита, диспепсии, повышенной перистальтики кишечника, непереваривания клетчатки, фруктозы и углеводов;
- пенистый кал может говорить о бродильном колите как следствии активности гнилостной флоры.
Оценка цвета
В норме цвет кала — коричневый.
- Черный кал может быть признаком кровотечения в верхних отделах ЖКТ, приема препаратов железа.
- Красноватый — результат приема красных пищевых продуктов (свеклы, винограда и т. д.), а также признак геморроя или кровотечения в нижних отделах ЖКТ.
- Желто-зеленый цвет — сигнал проблем с поджелудочной железой или следствие повышенного употребления растительных продуктов.
- Серый, светло-желтый и обесцвеченный кал может быть признаком недостаточного поступления желчи.
- Белый кал может говорить о полной закупорке общего желчного протока.
- Белые выделения с калом — признак нехватки ферментов, кандидоза пищевода или кишечника, глистной инвазии (то есть наличия очага воспаления).
Оценка запаха
В норме у кала нерезкий запах.
- Гнилостный запах — признак колита, нарушения переваривания белка, диспепсии, гастрита.
- Зловонный запах может говорить об усилении гнилостных процессов в кишечнике вследствие нарушения работы желудка и активности патогенной флоры.
- Кислый запах свидетельствует об усиленном брожении пищи, ухудшении ферментативного расщепления углеводов или их усвоения, инфекционных процессах.
- Запах прогорклого масла может быть признаком ускоренного выведения кала из кишечника.
- Отсутствие запаха может быть симптомом недостаточности переваривания пищи, ускоренной эвакуации из тонкой кишки, часто бывает при запорах.
Оценка частоты дефекации
Как часто нужно ходить в туалет? Все люди уникальны, и сложно вывести универсальную формулу частоты дефекации. Тем не менее нормальным считается опорожнение кишечника 1-2 раза в день, при условии оформленного стула с нормальным цветом и запахом. Если стул имеет место 1 раз в 2 дня и реже, это считается запором. Если чаще 2 раз в день — диареей.
Регулярный акт дефекации — основа процессов детоксикации, а именно 3-й фазы (выведения продуктов обмена). Как отследить, в чем причина нарушения детокс-процессов, и можно ли наладить частоту стула самостоятельно с помощью инструментов нутрициологии? Расскажем на бесплатном 3-дневном интенсиве «Биохимия детоксикации».
Оценка кала — простой, бесплатный и очень показательный метод диагностики проблем с ЖКТ.
Если ваш кал не соответствует 3 и/или 4 типу по Бристольской шкале формы кала и имеет цвет, отличный от коричневого, и какой-то специфический запах, это не норма, обязательно нужно искать причину. Причина может быть как бытовая (банальная нехватка жидкости, погрешности в диете, нехватка движения), так и специфическая, требующая коррекции и лечения (органические и функциональные нарушения ЖКТ, в том числе СРК).
Классификация СРК
Один из важных диагностических критериев СРК — продолжительность жалоб. Считается, что диагноз СРК может быть поставлен, если жалобы (в т. ч. на характер стула) продолжаются не менее 3 месяцев.
В зависимости от характера стула СРК делится на несколько групп:
- СРК преимущественно с запором (когда примерно четверть актов дефекации в течение 3 месяцев соответствует критериям запора);
- СРК преимущественно с диареей (когда примерно четверть актов дефекации в течение 3 месяцев соответствует типам диареи);
- смешанный тип СРК, когда диарея сменяется запором и наоборот;
- неклассифицируемый СРК — когда жалобы соответствуют диагностическим критериям СРК, но их мало для постановки конкретного диагноза.
Любое ли нарушение стула — СРК
Вы оценили стул по Бристольской шкале и поняли, что у вас часто бывает запор и/или диарея. Значит ли это, что у вас СРК? Нет! Причиной нарушения стула может быть нарушение питания и образа жизни, что легко скорректировать самостоятельно, и первое, что нужно сделать, — убрать возможные «провокаторы» запора или диареи.
Что делать при запорах
Для адекватной работы ЖКТ важны образ жизни и профилактика нарушений функционирования пищеварительных органов.
При запорах нужно обращать внимание на достаточное поступление воды и клетчатки, адекватный уровень физической активности, хороший желчеотток и коррекцию стресса.
Топ-10 простых шагов для коррекции и профилактики запоров:
- выпивать стакан теплой воды натощак;
- пить теплую воду в течение дня между приемами пищи (общий объем воды — 30–35 мл на 1 кг веса в день);
- делать гимнастику для ЖКТ утром до завтрака — практика мануального обдавливания, вакуум;
- поддерживать достаточный уровень физической активности в течение дня — минимум 8000–10 000 шагов;
- принимать теплую магниевую воду по 50–200 мл за 30 минут до каждого приема пищи, предварительно выпустив из бутылки газ. Курс — 4 недели (максимум 4 курса в год, противопоказано при ЖКБ, обострении любых заболеваний ЖКТ, хронической почечной недостаточности);
- разнообразить рацион продуктами, ускоряющими моторику кишечника (алыча, чернослив, цветная капуста);
- ввести продукты, усиливающие секрецию желудочного сока, стимулирующие перистальтику кишечника (свекла отварная или свекольный сок, кабачки, цветная капуста, печеные яблоки, курага, абрикос, спаржа, дайкон, ананас);
- добавлять ферментированные продукты для нормализации работы кишечной микрофлоры (кокосовый йогурт, кимчи, квашеная капуста, комбуча);
- добавлять к каждому приему пищи желчегонные продукты — жиры и горькие продукты (нерафинированные растительные масла, яичные желтки, кокосовые продукты, сливочное масло или гхи и горькие травы в виде кресс-салата, редиса, мангольда, зеленого лука, руколы, артишока. Можно заваривать корень одуванчика, ромашку, исландский мох);
- при необходимости дополнительно принимать клетчатку, например псиллиум (1-2 полные столовые ложки с 1/2 стакана воды, особенно следить за достаточным употреблением воды на фоне приема), яблочный пектин (принимать, запивая стаканом воды, за полчаса до еды). Можно использовать натуральные слабительные средства в качестве скорой помощи — порошок «Трифала» (1/2–1 ч. л. за 20–30 минут до еды 2 раза в день и на ночь).
Что делать при диарее
При диарее нужно избегать продуктов, ускоряющих моторику кишечника и увеличивающих секрецию желудочного сока, добавить в рацион природные сорбенты, при необходимости принимать аптечные сорбенты и работать над коррекцией стресса.
Простые шаги для коррекции и профилактики диареи:
- на короткий период можно ввести в рацион рисовую кашу на воде — природный сорбент, впитывающий лишнюю жидкость и приводящий к замедлению перистальтики;
- эффективен псиллиум (1-2 полных столовых ложки с 1/2 стакана воды, особенно важно следить за достаточным употреблением воды на фоне приема);
- при необходимости принимать сорбенты «Зостерин», «Аминосорб», «Пектовит» (по инструкции);
- обогатить рацион или принимать добавки — L-лизин, имбирь, женьшень, гингко билоба. Они снижают уровень серотонина и гистамина, повышенная секреция которых может быть причиной диареи.
Меры поддержки нервной системы, которые помогут расслабиться и облегчить оба типа нарушения стула:
- нервно-мышечная релаксация по Джекобсону — последовательное напряжение и расслабление разных групп мышц;
- ванны с солью Epsom (500 г соли на одну ванну) 1-2 раза в неделю;
- эфирные масла (лаванда, вербена) воздействуют напрямую на часть нервной системы, отвечающую за расслабление. Можно практиковать мини-ингаляции — при стрессе нанести масло на ладони, растереть и вдыхать.
Все указанные меры — скорая помощь, помогающая снять симптомы и облегчить состояние, а также, возможно, выявить нарушения питания и образа жизни, которые могут быть признаком нарушений стула.
Нутрициолог поможет составить подходящий для вас рацион, который поспособствует устранению существующих нарушений.
Если на фоне этих мер не происходит улучшения, нужно обязательно обратиться к врачу-гастроэнтерологу, так как подобное состояние может быть симптомом функциональных или органических нарушений разной степени тяжести, в том числе СРК.
Симптомы СРК

Симптомы СРК довольно неспецифичны и могут быть проявлением других состояний.
Согласно клиническим рекомендациям, СРК диагностируют при наличии следующих симптомов:
- повторяющаяся боль в животе, возникающая по меньшей мере 1 раз в неделю, для которой характерны как минимум два признака из трех:
связана с дефекацией,
сочетается с изменением частоты дефекации,
сочетается с изменением консистенции кала; - симптомы возникают в течение последних 3 месяцев при общей продолжительности наблюдения не менее 6 месяцев;
- отсутствуют органические заболевания органов ЖКТ, которые могут быть причиной этих симптомов.
Кроме того, изменение частоты дефекации при СРК имеет свои особенности:
- ощущение вздутия живота, которое часто отсутствует утром, но нарастает за день и усиливается после приема пищи;
- диарея обычно возникает утром, после завтрака, а в ночные часы отсутствует;
- при запоре возможен кал в виде «карандаша», а также пробкообразный кал (выделение плотных, оформленных каловых масс в начале дефекации, а затем кашицеобразного или даже водянистого кала). Кал не содержит примесей крови и гноя, но часто присутствует слизь;
- часто наблюдаются внезапные позывы в туалет или ощущение неполного опорожнения кишечника.
Самый важный симптом, отличающий СРК от других функциональных нарушений, — боль! Если нет боли, скорее всего, нет и СРК.
Боль в животе при СРК — особенности:
- может описываться как неопределенная, жгучая, тупая, ноющая, постоянная кинжальная, выкручивающая;
- ощущается преимущественно в подвздошных областях, чаще слева;
- усиливается после приема пищи, а после дефекации, отхождения газов, приема спазмолитических препаратов ослабевает;
- у женщин усиливается во время менструации;
- отсутствует ночью.
При СРК у человека может быть неплохое общее состояние, но при этом много разных неспецифических симптомов. Считается, что при наличии большого числа негастроэнтерологических жалоб дополнительно к основным симптомам СРК диагноз симптома раздраженной кишки более вероятен.
Возможные дополнительные симптомы при СРК:
- нарушение работы желудка, тошнота, изжога;
- боли в пояснице, мышцах и суставах;
- урологические симптомы (никтурия — потребность посещать туалет чаще 1 раза за ночь, учащенные и внезапные позывы к мочеиспусканию, ощущение неполного опорожнения мочевого пузыря);
- болезненный половой акт у женщин;
- нарушения ночного сна.
Даже если вы отмечаете у себя все основные и почти все дополнительные симптомы СРК, это все еще не значит, что причина вашего состояния — синдром раздраженного кишечника. Для постановки диагноза должны быть проведены дополнительные обследования для исключения других заболеваний.
Диагностика СРК
В других странах СРК — диагноз экономической целесообразности. Из-за дорогостоящей диагностики его часто ставят сразу и начинают устранять симптомы. В России СРК — диагноз исключения, то есть при подозрении на это заболевание начинают устранять симптомы и параллельно проводить диагностику для исключения других заболеваний.
Если работа над коррекцией образа жизни не дала результатов и у вас есть все основания для постановки диагноза СРК, врач должен прежде всего проверить наличие симптомов тревоги. Это факторы, которые могут быть признаком органической патологии. Некоторые из них:
- необъяснимое уменьшение массы тела;
- высокая температура;
- возраст 50 лет и более;
- ночная симптоматика — вы просыпаетесь из-за того, что хотите в туалет;
- отсутствие аппетита;
- рак толстой кишки, целиакия, язвенный колит и болезнь Крона у родственников;
- постоянная боль в животе как единственный симптом;
- снижение уровня гемоглобина в крови;
- увеличение числа лейкоцитов;
- повышение СОЭ;
- наличие скрытой крови в кале.
При наличии этих симптомов проводится дополнительное обследование для исключения других диагнозов, которые могут скрываться за симптомами СРК.
Если симптомов тревоги нет, проводится классическая диагностика. При этом важно понимать, что не существует анализов для подтверждения СРК. Вся диагностика направлена на его исключение.
Основные типы диагностики:
- серологическое тестирование на целиакию (при склонности к диарее);
- С-реактивный белок (при склонности к запорам);
- фекальный кальпротектин вместо колоноскопии — на наличие воспалительного очага;
- эластаза кала (для исключения заболеваний поджелудочной железы);
- копрограмма (желчные кислоты в стуле для исключения хологенной диареи и общей оценки функции ЖКТ).
Важно, что если не будет выявлено других заболеваний, то для конечной постановки диагноза СРК в России придется провести процедуру колоноскопии — независимо от возраста и наличия симптомов тревоги.
Причины
Когда человек получает диагноз, он часто задает вопрос себе и доктору, почему так случилось. В случае с СРК нет точного ответа. Проблема комплексная, и причин может быть много.
Самая распространенная комбинация — тревога, нарушение микробиома, воспаление. Но невозможно понять, что именно стало первопричиной, так как одно состояние может быть как причиной, так и следствием другого.
Например:
- беспорядочное питание, которое ведет к дисбалансу кишечного микробиома;
- стресс, особенно хронический, повышает уровень кортизола, на высоком фоне которого выделяется избыточное количество серотонина и гистамина, что может стать причиной повышенной кишечной проницаемости, тошноты и активации обратной моторики;
- висцеральная гиперчувствительность, когда даже незначительные болевые сигналы воспринимаются как сильная боль, может быть следствием повышенной кишечной проницаемости и/или нарушения оси «кишечник — мозг». Провоцирующие факторы — стресс, избыточное потребление глютена, сахара, фруктозы и молочных продуктов, употребление продуктов непереносимости;
А вы знали, что иммунитет на 80% зависит от работы кишечника? Нейромедиаторы, вырабатываемые кишечной микрофлорой, способны регулировать наше настроение — уровень тревоги или, наоборот, спокойствия. Именно от состава микробиоты зависит ваше настроение, иммунитет, усвоение питательных веществ из пищи. Здоровый микробиом — здоровый организм. Наладить здоровье кишечника и кишечной микрофлоры с помощью экспертов-нутрициологов вы можете в клубе управления здоровья МИИН. Подробнее.
- женский пол (женщины из-за более высокой чувствительности, повышенной тревожности и особенностей гормональной перестройки в течение цикла страдают от СРК почти в 2 раза чаще мужчин).
По какому бы механизму ни развивалось заболевание, для его коррекции нужно работать и над питанием, и над психикой, потому что все это взаимосвязано.
Лечение
Чем лечить СРК? Каждому пациенту с СРК требуется индивидуальное комплексное лечение, которое должно включать в себя диету, коррекцию психоэмоциональной сферы, гастроэнтерологическую коррекцию и купирование болевого синдрома.
В зависимости от того, какие симптомы преобладают, определяется специалист, который должен быть основным лечащим врачом. Если больше проявляются гастроэнтерологические симптомы, лечиться нужно у интегративного гастроэнтеролога при поддержке нутрициолога и при необходимости дополнительно работать с психотерапевтом. Если превалируют психологические симптомы, лечиться нужно у психотерапевта при поддержке интегративного гастроэнтеролога и нутрициолога.
Диета
Для лечения больных СРК показана диета FODMAP (аббревиатура с английского, обозначает группу короткоцепочечных углеводов — олигосахаридов, дисахаридов и моносахаридов, полиолов), разработанная для людей с нарушениями работы ЖКТ, включая синдром раздраженного кишечника.
Суть диеты: при FODMAP из рациона на 2–6 недель исключается ряд продуктов, которые содержат вещества, плохо всасывающиеся в кишечнике или не всасывающиеся вообще и способствующие разрастанию грибковой и бактериальной флоры, вздутию, газообразованию и болевому синдрому.
При диете FODMAP исключаются ферментируемые (сбраживаемые в кишечнике) углеводы:
- олигосахариды — фруктаны и галактоолигосахариды, содержащиеся в пшенице, ржи, луке, чесноке и бобовых;
- дисахариды — лактоза, содержащаяся в молоке, мягких сырах и йогуртах;
- моносахариды — фруктоза, содержащаяся в меде, яблоках, кукурузных сиропах с высоким содержанием фруктозы и т. п.;
- полиолы — сорбитол, маннит, изомальт, ксилит, встречающиеся в некоторых фруктах и овощах и использующиеся в качестве искусственных подсластителей.
Соблюдение диеты на протяжении 2–6 недель позволяет:
- уменьшить боль и дискомфорт;
- уменьшить вздутие живота и растяжение;
- улучшить функцию кишечника (минимизировать проявления диареи или запора);
- улучшить качество жизни;
- снизить психоэмоциональные нарушения.
Несмотря на ощутимое положительное влияние, диета снимает симптомы, но не помогает избавиться от причин СРК. Поэтому определение протокола питания — лишь одна из ступеней комплексного подхода к лечению СРК.
Через 2–6 недель диеты нужно постепенно возвращать в рацион исключенные продукты, начиная с небольшого количества и постепенно увеличивая объемы. Важно отслеживать реакцию на такие продукты, ведя пищевой дневник и выявляя свои пищевые непереносимости.
Диета не подходит как постоянный план питания. FODMAP-вещества обеспечивают качественный состав микробиоты, а без них питание не будет полноценным.
По результатам диеты в рационе придется ограничивать только те продукты, на которые выявлена непереносимость.
Коррекция психоэмоциональной сферы
Так как стресс — один из факторов СРК, один из компонентов лечения — коррекция психоэмоционального состояния. На этом этапе важны:
- гигиена сна — сон в полной темноте и тишине с 22:00. Перед сном необходимо проветривать помещение, за 30 минут до сна можно почитать книгу, помедитировать или сделать записи в личном дневнике;
- стимуляция блуждающего нерва (дыхание по квадрату, антистресс-практики);
- ванны с магниевой солью;
- расслабляющие чаи с валерианой, мелиссой, мятой, прием новопассита.
При незначительных нарушениях психоэмоциональной сферы можно работать самостоятельно или с коучем по здоровому образу жизни, однако если у вас наблюдаются тревожные, ипохондрические и депрессивные состояния, обязательна работа с психотерапевтом.
Гастроэнтерологическая коррекция
В зависимости от симптомов врач может назначить различные препараты: прокинетики, спазмолитики, ферменты, желчные кислоты, антибиотики,
ветрогонные.
Дополнительно рекомендуется восстановление здоровья кишечной стенки с помощью обогащения рациона специальными продуктами (могут работать нутрициологи). Помогут:
- обволакивающие средства, например льняной кисель;
- заживляющие средства, например костный бульон;
- противовоспалительные продукты, например куркумин.
Купирование болевого синдрома
При необходимости специалист назначает препараты для купирования болевого синдрома, в том числе антидепрессанты. Гастроэнтерологи назначают антидепрессанты в минимальных дозировках для снижения висцеральной чувствительности. Если симптомы больше психологические, чем гастроэнтерологические, назначение антидепрессантов рассматривает врач-психотерапевт.
Лечится ли
СРК — хроническое заболевание, требующее комплексного лечения и затрагивающее все сферы жизни человека. Считается, что при правильном подходе можно полностью купировать проявления СРК и улучшить качество жизни. Но полного выздоровления часто достичь не удается.
Для успешного лечения важно не только работать с симптомами, но и менять отношение к жизни, к ситуациям, которые провоцируют развитие заболевания. Так, можно снять висцеральную гиперчувствительность или уровень тревоги препаратами, но если не научиться иначе реагировать на стресс, при отмене препаратов симптомы вернутся.
До назначения антидепрессантов рекомендуется поработать с психотерапевтом над образом мышления, проработать имеющиеся травмы. Возможно, этого будет достаточно, чтобы запустить процесс выздоровления.
Полное исчезновение симптомов наблюдается примерно у 25% больных, хотя улучшение состояния бывает во многих случаях, и это зависит напрямую от комплексности подхода и работы с реальными причинами заболевания, а не только с симптомами.
Литература:
- https://cyberleninka.ru/article/n/rasprostranennost-sindroma-razdrazhennogo-kishechnika/viewer
- http://www.gastro.ru/userfiles/R_SRK2017.pdf
- https://cyberleninka.ru/article/n/sindrom-razdrazhennogo-kishechnika-u-zhenschin-reproduktivnogo-vozrasta-i-posle-nastupleniya-menopauzy/viewer
- https://cyberleninka.ru/article/n/obmen-serotonina-i-kortizola-u-bolnyh-s-sindromom-razdrazhennogo-kishechnika/viewer