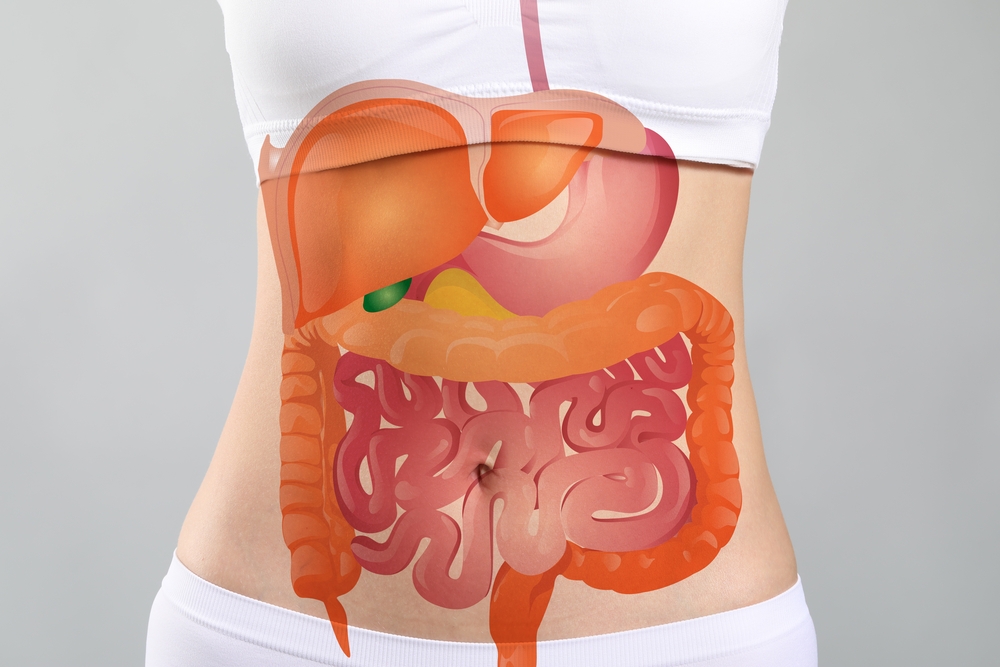
Проблемы с пищеварением знакомы многим. Одних людей они сопровождают постоянно, других — от случая к случаю. Сложности с переработкой еды проявляются выраженными симптомами — изжогой, интенсивным газообразованием, отрыжкой, расстройством стула, тяжестью и болезненностью в животе. Человек становится уязвимым перед кожными болезнями, депрессиями, вирусными респираторными инфекциями. В статье мы расскажем о работе пищеварительной системы, а также о том, как поддержать ее здоровье с помощью простых способов и препаратов для улучшения пищеварения.
Что такое пищеварение?
Это процесс, запускающий обмен веществ в организме. Пищеварение с технической стороны — это расщепление всех поступающих нутриентов, извлечение из них питательных веществ, формирование и выведение экскрементов. На каждом этапе съеденные продукты подвергаются механическому и химическому воздействию, за счет чего в организме образуются полезные соединения, появляется чувство сытости, формируются отходы. Пищеварительная система — комплекс абдоминальных органов, каждый из которых выполняет свою часть работы, но находится в тесной корреляции с остальными. Сбой системы на любом уровне вызывает проблемы с пищеварением, становится причиной снижения иммунитета, триггером развития болезней желудочно-кишечного тракта (ЖКТ) и смежных органов.
Как работают органы пищеварения?
Система переработки пищи представляет собой интеграцию отделов ЖКТ и вспомогательных желез, синтезирующих пищеварительный секрет — ферменты, желчь, другие биоактивные вещества. Органы ЖКТ — полые, а их стенки состоят из трехслойной оболочки. Изнутри — слизистый эпителий, отвечающий за ферментацию, пристеночное пищеварение, всасывание жидкостей в кровь. В середине — подслизистый слой, где сосредоточены нервные узлы, венозные и лимфоидные сосуды. Сверху — мышечная ткань, наделенная функцией «проталкивания» пищи, и серозная оболочка брюшины, защищающая органы от механических повреждений.
Начальный отдел ЖКТ
Желудочно-кишечный тракт начинается не где-то внутри организма, а уже в ротовой полости. Здесь еда измельчается зубами, дифференцируется рецепторами на вкус, температуру. Получив от рецепторов сигнал, мозг «дает команду» к производству пищеварительного сока железами разных уровней. Во рту химическая обработка продуктов и формирование пищевого комка поручена ферментам слюнных желез. Пищевой комок проталкивается в глотку — воронкообразную часть ЖКТ. Наряду с языком и мягким небом, она обеспечивает рефлекторное сокращение и расслабление мышц, продвигающих комок в приплюснутый мышечный канал — пищевод. Соединяя глотку с желудком, он растягивается приблизительно на 30 см и заканчивается кардиальным сфинктером (жомом, клапаном). В пищеводе комок увлажняется за счет работы желез и перемещается вниз за счет перистальтики. Сфинктер нужен, чтобы своевременно перекрыть наполненный желудок, не позволяя пережеванной еде и соляной кислоте двинуться в обратном направлении. При слабости кардиального жома развивается рефлюксная болезнь с изжогой и отрыжкой, снять которые могут специальные препараты: Гастал, Ренни.
Основное пищеварение
Пройдя кардиальный клапан, пищевой ком попадает в полый резервуар — желудок. Его средний объем у взрослых — 0,5 л, но способность растягиваться увеличивает вместимость до 4 л. Анатомически желудок включает кардиальный, верхний, центральный отделы и привратник, оканчивающийся еще одним клапаном (пилорическим сфинктером) на стыке желудка и двенадцатиперстной кишки.
Механическую сторону пищеварения обеспечивают мышечные сокращения желудка, химическую — желудочный сок. В его состав входят пепсин, химозин, лизоцим и другие биокатализаторы (ферменты), соляная кислота, бикарбонаты, нерастворимая слизь (муцин). При недостатке желудочных ферментов затормаживаются процессы расщепления нутриентов, особенно белков. В этом случае назначают таблетки для стимуляции ферментативных процессов (например, Ацидин-пепсин).
В желудке частично переработанный пищевой комок превращается в химус — полумягкую субстанцию, которая с помощью блуждающего нерва (вагуса) проталкивается через пилорический клапан в тонкую кишку. Именно здесь происходит основная переработка съеденных продуктов — полостное и пристеночное пищеварение, поглощение питательных веществ. Начальный отдел тонкой кишки — двенадцатиперстная кишка — снабжается желчью, соком желудка, кишечника и панкреатическим соком поджелудочной железы — основным источником пищеварительных ферментов. Для каждого вида нутриентов предусмотрен свой биокатализатор. Жиры расщепляет липаза, углеводы — амилаза, белки — протеаза. Ферментная дисфункция поджелудочной приводит к застойным и диспепсическим явлениям, нарушению всасывания питательных веществ в кишечнике, расстройству стула. В качестве заместительной терапии применяют искусственные ферменты — Панкреатин, Мезим, Фестал. Из двенадцатиперстной кишки процесс пищеварения перемещается в тощую, а затем — в подвздошную кишку, которая заканчивается илеоцекальным клапаном, отделяющим тонкую кишку от конечного отдела ЖКТ — толстой кишки.
Функции толстой кишки
Орган не вырабатывает кишечный сок, а поглощает жидкость и производит слизистую субстанцию для образования экскрементов. В толстой кишке сосредоточена основная масса бактероидов и полезных бактерий, составляющих основу крепкого иммунитета. Нарушение микрофлоры кишечника повышает риск заражения ОРВИ, приводит к проблемам с обменом веществ. Для нормализации баланса используют пребиотики и пробиотики (Бифиформ, Хилак Форте, Линекс). Верхняя часть толстой кишки — слепая кишка — анатомически дополнена придатком — аппендиксом. Вопреки сложившемуся мнению, это не рудимент, а достаточно важный отросток кишечника, принимающий участие в синтезе перистальтического гормона, хранении бифидобактерий. Среднюю зону толстой кишки занимает ободочная система, в которую входят восходящая, поперечная, нисходящая, сигмовидная кишки. Они не участвуют в переработке пищи, но активно всасывают полезные вещества, продвигают отработанные продукты, помогают в формировании и созревании экскрементов. Конечная часть ЖКТ — прямая кишка с мощным анальным клапаном и функцией освобождения организма от скопившихся отходов. При нарушениях работы толстой кишки развиваются воспаления (колиты), запоры, требующие применения слабительных таблеток.
Как улучшить пищеварение?
При здоровой пищеварительной системе питательные вещества, необходимые для стабильной работы организма, поддержания иммунитета, полноценно всасываются и усваиваются. Улучшить процесс расщепления и переработки нутриентов помогает соблюдение рекомендаций гастроэнтерологов.
Организуем безопасный рацион
Проблемы с пищеварением неизбежны, если невнимательно относиться к рациону. Существует много вкусных, но тяжелых для переваривания блюд, продуктов, провоцирующих недостаточность кардиального клапана, нарушение моторно-эвакуаторной функции, повышение внутрижелудочного давления.
Например, комбинация сложных углеводов с животными жирами (гамбургеры, картофель, макароны с жирным мясом). На переработку такой еды организму нужно около 4 часов, а если съесть большую порцию, то придется прибегнуть к дополнительным пищеварительным ферментам. В противном случае гарантированы диспепсия, вздутие живота и другие малоприятные ощущения.
При одновременном употреблении основного блюда с фруктами взрослых людей начинает мучить отрыжка. Олигосахариды и фитиновые кислоты в сочетании с белками трудно поддаются ферментации, поэтому застаиваются в желудке.
Острые соусы, цитрусовые фрукты, черный кофе, свежие томаты повышают уровень кислотности в желудке, расслабляют сфинктер. Появляется навязчивая изжога, а вместе с ней — необходимость приема лекарства.
Совет: не увлекайтесь потенциально вредными блюдами, следите за сочетанием продуктов в тарелке, увеличьте количество свежих овощей в рационе.
Полезный сахар
Простые углеводы, из которых состоят кондитерские изделия и другие сладости, провоцируют брожение, метеоризм, дисбаланс микрофлоры кишечника. Часто симптомы проявляются настолько сильно, что после десертов приходится пить таблетки от вздутия живота, проходить лечение препаратами для восстановления микрофлоры.
Совет: замените сладости фруктами, сухофруктами, ягодами.
Соблюдаем правильный режим
Когда у человека нет четкого времени для завтрака, обеда, ужина, а перекусы случаются на бегу, пищеварительная система не может вырабатывать нужное количество ферментов. Например, если изо дня в день питаться кое-как, но наедаться по вечерам, неизбежно появится тяжесть в животе.
Из-за длительных интервалов между едой нарушается гормональный фон:
- снижается уровень гормона лептина, сигнализирующего о насыщении;
- повышается уровень гормона грелина, стимулирующего чувство голода.
В результате возрастает риск переедания, накопления жировой ткани, появления проблем с лишним весом.
Получая еду нерегулярно, организм не усваивает в полном объеме витамины, минералы, аминокислоты. Без дополнительного приема поливитаминных комплексов это приводит к снижению иммунитета, работоспособности.
Совет: соблюдайте интервалы между едой. Если кушать в одно и то же время, пищеварительные железы будут полностью готовы к работе, а слизистая кишечника — к поглощению полезных веществ.
Объявляем бойкот никотину и алкоголю!
Табачные смолы, никотин, разные сигаретные примеси сужают сосуды, замедляют всасывание питательных веществ, в результате чего организм не получает достаточного количества энергии и витаминов. Этанол раздражает слизистую органов пищеварения, тормозит процессы ферментации, убивает клетки поджелудочной железы, печени. В результате возникают нарушения разной тяжести — от банального несварения до серьезных заболеваний:
- воспаление слизистой желудка — гастрит;
- образование дефекта слизистой оболочки — язва желудка или двенадцатиперстной кишки;
- воспаление поджелудочной железы — панкреатит;
- жировая печеночная дистрофия — гепатоз.
Лечение патологий печени, поджелудочной всегда длительное, а язва может спровоцировать желудочное кровотечение.
Совет: откажитесь от курения, минимизируйте употребление алкоголя. Если сложно побороть зависимость самостоятельно, лучше обратиться к наркологу, который назначит специальные препараты, психотерапию.
Повышаем физическую активность
Энергозатраты должны соответствовать количеству потребляемых калорий. Гиподинамия замедляет кровообращение и лимфоток. В результате замедляются моторные функции пищеварения, снижается тонус кишечника, застаиваются отходы жизнедеятельности. Симптоматически эти нарушения проявляются в виде эпигастральной тяжести, диспепсии, запора, отрыжки.
Совет: регулярно занимайтесь посильными видами спорта, делайте утреннюю зарядку, ежедневно совершайте пешие прогулки на свежем воздухе.
Если симптомы нарушения пищеварения стали хроническими, нужно записаться к гастроэнтерологу и пройти комплексное медицинское обследование.
Синдромом ленивого желудка называется состояние, связанное с недостаточной моторной, сокогонной или пищеварительной функцией, в результате которого происходит длительный застой пищи в желудке, нарушается ее расщепление и переваривание, возникают бродильные процессы. Основными симптомами «ленивого желудка» являются чувство распирания, тяжесть, дискомфорт в области срединной линии пупка и подложечном пространстве, которые могут сопровождаться болями, отсутствием аппетита, изменением массы тела.
Синдром ленивого желудка может проявиться в любом возрасте, но чаще всего с подобными жалобами к врачам обращаются женщины среднего возраста. Нередки случаи выявления СЛЖ у детей младшего возраста и грудничков, а также пожилых пациентов.
Описание патологии

Термин «синдром ленивого желудка» в практической медицине употребляется редко. Комплекс характерных для данного состояния симптомов обозначается как «функциональное диспепсическое расстройство» или функциональная диспепсия. Код заболевания по МКБ-10 – К30, классифицируется как функциональное расстройство желудка. Синдром ленивого желудка отличается от органической диспепсии отсутствием каких-либо органических (связанных непосредственно с работой органа) патологий и клинически значимых изменений слизистой. Синдром имеет преимущественно симптоматические проявления, при этом структурно-морфологические повреждения эпителиальной выстилки желудка отсутствуют. При первичном обследовании не удается выявить причину пищеварительной дисфункции.
Патогенетический механизм развития патологии ленивого желудка представлен тремя основными дисфункциями в таблице ниже.

Распространенность и возможные риски
Распространенность патологии «ленивого желудка» среди различных возрастных популяций составляет, по разным данным, от 20,8% до 44,1%, но точную статистику по функциональным гастроэнтерологическим расстройствам вывести невозможно, так как не все пациенты обращаются за медицинской помощью в случае слабо выраженного симптоматического течения. При отсутствии адекватного лечения синдром ленивого желудка может перейти в синдром раздраженного желудка с последующим поражением кишечника.
Хроническое нарушение пищеварительной и моторной функции приводит к серьезным последствиям, в том числе, развитию органических патологий желудочно-кишечного тракта. Длительное расстройство пищеварения становится причиной острых и хронических дефицитов, а также связанных с этим патологий, среди которых особое место занимает железодефицитная и пернициозная (B12-дефицитная) анемия.
Причины
Синдром ленивого желудка, по мнению, гастроэнтерологов, является полифакториальным состоянием, на развитие которого влияет сразу несколько факторов.
Роль пищевого фактора

Большую роль в формировании функционального желудочного расстройства играет режим питания, а именно, количество пищевых волокон в рационе. Растительная клетчатка, источником которой являются овощи, фрукты, зелень и крупы, не подвергается воздействию пищеварительных ферментов.
Если человек употребляет недостаточно богатых клетчаткой продуктов, перистальтика желудка замедляется. В результате чего пища в течение длительного времени задерживается на месте, подвергаясь процессам гниения и брожения. Формируется характерная для функциональной диспепсии симптоматическая картина: ощущение тяжести и переполненности в желудке, «бурление», повышенное газообразование. Течение патологии более тяжелое, если в анамнезе больного имеются и другие расстройства пищевого поведения: переедание, употребление большого количества жирных и химически обработанных продуктов, короткие интервалы между приемами пищи.
Обратите внимание! Рекордсменом по содержанию растительной клетчатки являются пшеничные отруби. В 100 г отрубей содержится 44 г грубых пищевых волокон, что почти на 100% удовлетворяет потребность взрослого человека в клетчатке и обеспечивает профилактику различных пищеварительных расстройств, связанных с замедлением желудочной моторики.
Стрессовый фактор
Еще одним фактором, провоцирующим нестабильность желудочно-кишечной моторики и связанную с этим задержку химуса в полости желудка или различных участках пилородуоденальной зоны, является стресс. При воздействии различных стрессовых факторов нарушается баланс между симпатической и парасимпатической нервной системой, отвечающей за иннервацию желудка и тонкого кишечника. Это приводит к функциональным изменениям в работе органа: ослаблению мышечных сокращений, недостаточной секреции соляной кислоты, ферментов и барбитуратов, снижению выработки пищеварительного сока.

Другие факторы
Среди других факторов, также негативно влияющих на моторно-эвакуаторную функцию желудка, специалисты выделяют:
- курение (риски повышаются почти в 2 раза, если человек курит более 5 лет);
- длительный прием лекарств, раздражающих слизистую желудка (особенно НПВС);
- частое употребление спиртных напитков (боль после употребления алкоголя возникает почти у половины больных с хроническим функциональным расстройством желудка);
- синдром глюкозно-галактозной мальабсорбции;
- особенности условий труда (физически тяжелая работа, связанная с регулярным подъемом тяжестей, работа в наклонном положении и др.);
- регулярное воздействие природных и техногенных источников инфразвука – звукового излучения, не воспринимаемого органами слуха (источники – вентиляторы, компрессоры, турбины, двигатели).
Читайте также: Лечебные свойства облепихового масла для желудка и кишечника
Синдром ленивого желудка может развиваться и при хронических инфекционных заболеваниях (без признаков воспалительно-деструктивных изменений слизистой), например, некоторых видах гельминтоза.
«Ленивый» желудок у детей
Почти треть пациентов с диагностированным синдромом ленивого желудка составляют дети из особо уязвимых по данной патологии возрастных групп. Так как одним из катализаторов пищеварительной дисфункции независимо от возраста пациента является стресс, в эти группы входят дети, риск эмоциональных потрясений у которых максимален по сравнению с другими возрастными категориями.
Периоды максимального риска по развитию СЛЖ среди детей и подростков приведены в таблице.

У грудничков синдром ленивого желудка диагностируется не так часто и связан обычно с сопутствующими заболеваниями и расстройствами органов пищеварения.
Важно! В указанные периоды родителям особенно важно уделить достаточно внимания организации детского питания и режима. Не стоит перегружать ребенка развивающими занятиями (если ребенок идет в первый класс, их лучше отложить на год). Важно ограничивать время просмотра телевизора, продолжительность активных игр за 2 часа до сна и использование электронных устройств (планшетов, компьютеров, телефонов) в течение дня.
Как проявляется СЛЖ
Симптомы при патологии ленивого желудка мало отличаются от других гастроэнтерологических заболеваний, поэтому диагноз при первичном осмотре установить невозможно. Пациенты предъявляют жалобы, типичные для гастрита и ассоциированных с ним патологий: тяжесть в желудке, чувство распирания и переполнения, вздутие. У многих пациентов меняются вкусовые пристрастия, ухудшается аппетит, появляется тошнота, не связанная с приемом пищи. При синдроме ленивого желудка возможно отхождение большого количества газов, чувство давления в эпигастральной (подложечной) области, урчание и бурление в животе.
При язвенноподобном течении типичным признаком является голодная боль, проходящая или уменьшающаяся после приема пищи. Характерно также преждевременное насыщение, которое наступает уже через пару минут после употребления блюд.
К симптомам, не характерным для СЛЖ, относятся:
- кислая отрыжка;
- неприятный запах изо рта;
- диарея.

Расстройство стула у пациентов с функционально-диспепсическими патологиями желудка протекает по типу запоров, из-за медленной эвакуации пищи из пилорической части желудка в тонкий кишечник. Длительность запоров может составлять от 1 до 3-4 дней, каловые массы при этом по цвету и консистенции не соответствуют оформленному калу здорового человека.
Диагностика
На сегодняшний день все диагностические мероприятия направлены на оценку моторной и секреторной функции желудка, а также наличия структурно-морфологических изменений слизистой.
Одной из основных задач диагностики при выявлении у пациента симптомов функциональной диспепсии является исключение органических патологий органов пищеварения. Для проведения дифференциального анализа с ГЭРБ назначается внутрижелудочная pH-метрия (суточная). Для оценки работы пищеводных сфинктеров применяют метод эзофагоманометрии. УЗИ органов брюшной полости позволяет исключить заболевания панкреатической системы, в частности, панкреатит и желчнокаменную болезнь.
Обязательными исследованиями при функциональной диспепсии являются:
- гастродуоденоскопия;
- антродуоденальная манометрия (для оценки моторики желудка и двенадцатиперстной кишки);
- метод визуализации с введением в желудок радиоактивных изотопов (назначается при подозрении на сопутствующий гастропарез);
- развернутое исследование мочи и крови;
- биохимия крови;
- бензидиновая проба (исследование кала на скрытую кровь).

Лечение подбирается с учетом выявленных изменений слизистой и степени нарушения гастродуоденальной моторики.
Читайте также: Мед при гастрите с повышенной кислотностью
Лечение
Лечение при синдроме ленивого желудка всегда комплексное и включает несколько этапов лекарственной и немедикаментозной коррекции.
Препараты
Во всех случаях при нарушениях двигательной функции желудка и кишечники назначаются препараты из группы прокинетиков на основе домперидона (торговые названия – «Домет», «Мотилиум», «Мотониум», «Пассажикс» и др.).
Эти лекарства являются ингибиторами дофаминовых рецепторов и используются для нормализации моторной и эвакуаторной функции желудочно-кишечного тракта. Фармакологическое действие прокинетиков заключается в смягчении диспепсических синдромов, возникающих на фоне длительной задержки пищи в желудке.

В случае язвенноподобного течения прокинетики комбинируют с антацидными средствами (магния и кальция карбонат, гидрокальцит), блокаторами протонной помпы (омепразол, пантопразол) и м-холинолитиками, тормозящими возбуждающую активность блуждающего нерва, который иннервирует функционирование органов брюшной полости, грудной клетки, шеи и головы.
Специфическая эрадикационная терапия показана при обнаружении бактерий Helicobacter pylori в просвете пилородуоденального пространства (амоксициллин, кларитромицин, препараты висмута и ингибиторы протонного насоса).

При нервной природе патологии используются седативные средства и анксиолитики, преимущественно растительного происхождения: «Персен», «Тенотен», «Афобазол», настойки валерианы, пустырника и боярышника.
Диета
Как как при синдроме ленивого желудка структурные и воспалительные изменения слизистой отсутствуют, лечебные диеты по Певзнеру, разработанные для гастроэнтерологических больных, при данной патологии не назначаются. Тем не менее пациентам рекомендуется сбалансированное, дробное питание, с большим содержанием (не менее 40-50 г) грубой растительной клетчатки. Ее источниками являются овощи, зелень, ягоды, фрукты, крупы, цельнозерновая мука, хлебобулочные изделия.
Чтобы заставить желудок работать, необходимо в течение месяца включать в рацион пшеничные отруби – около 12 столовых ложек. Их можно добавлять в кисломолочные продукты, кисель или заливать соком.
Полезные советы по организации питания при синдроме ленивого желудка:
- чтобы желудок постоянно «работал», необходимо съедать около 500-600 г овощей и фруктов в день (часть из них – в сыром виде);
- для профилактики запоров и своевременной эвакуации пищи в кишечник необходимо соблюдать питьевой режим – не менее 30 мл/кг в сутки;
- положительно влияет на работу желудка включение в меню протертых и слизких супов, а также различных пюре из фруктов, ягод и овощей;
- при хронических запорах следует регулярно употреблять кефир, бифидок, ацидофиллин, простоквашу и другие кисломолочные продукты, содержащие живые лакто- и бифидобактерии.

Недопустимо переедание, употребление жирных блюд, а также избыточное потребление копченых и маринованных продуктов.
Образ жизни
Для смягчения симптомов при наличии функциональной диспепсии рекомендуется придерживаться здорового образа жизни:
- Для поддержания мышечного тонуса и нормализации кровообращения рекомендуется ежедневно выполнять специально адаптированный комплекс ЛФК.
- Полезны для моторики желудка пешие прогулки – не менее 1 часа в день.
- Продолжительность сна должна составлять не менее 8 часов. Перед сном помещение следует обильно проветрить. Белье для сна выбирать из натуральных, дышащих тканей. При наличии опорно-двигательных патологий следует подобрать анатомический матрац и подушку.
- При склонности к эмоциональным переживаниям и стрессам важно максимально ограничивать воздействие любых факторов, способных оказывать возбуждающее действие на нервную систему.
По возможности следует отказаться от вредных привычек: курения и злоупотребления алкоголем.
Синдром ленивого желудка – патология, возникающая в результате неорганического пищеварительного расстройства под воздействием большого количества факторов. Симптоматически она мало отличается от других заболеваний желудочно-кишечного тракта, поэтому первичная диагностика часто затруднена. Специфического лечения СЛЖ нет, и терапия направлена, в первую очередь, на восстановление моторной функции желудка и купирование имеющихся симптомов. Больным также рекомендовано разнообразное сбалансированное питание с большим количеством клетчатки, изменение образа жизни, санаторно-курортное лечение в профильных учреждениях.
Практически любое заболевание органов пищеварения сопровождается нарушением их моторной функции. В одних случаях они определяют характер клинических проявлений, в других — скрываются на втором плане, однако присутствуют практически всегда. И это закономерно, т. к. характер моторики находится под контролем и в тесной связи с состоянием органов пищеварения, также как под контролем нервных и гуморальных механизмов более высокого уровня.
Все состояния, связанные с нарушением моторики органов пищеварения, можно подразделить на две большие группы. В первом случае рассматриваемые нарушения связаны с патологическим процессом в том или ином отделе пищеварительной системы, например, при язвенной болезни двенадцатиперстной кишки или при колитах. Моторика может изменяться при сдавлении кишки извне, наличии препятствия в ее просвете или увеличении объема ее содержимого, как, например, наблюдается при осмотической диарее. В других случаях моторика меняется вследствие нарушения ее регуляции со стороны нервной или эндокринной систем. Эта группа заболеваний получила название функциональных, что подчеркивает вторичность и обратимость развивающихся изменений. В то же время длительно существующие функциональные нарушения моторики органов пищеварения рано или поздно приводят к их «органическому» поражению. Так, функциональный гастроэзофагеальный рефлюкс может стать причиной рефлюкс-эзофагита, т. е. привести к формированию гастроэзофагеальной рефлюксной болезни, а синдром раздраженного кишечника — к развитию хронического колита. Таким образом, благоприятное течение функциональных нарушений, на котором акцентируют внимание и Римские критерии, является таковым только на определенном временном промежутке. Следует также подчеркнуть, что функциональные заболевания особо актуальны для педиатрической практики, т. к. составляют у детей подавляющую часть всех заболеваний органов пищеварения. Распространенность функциональных нарушений в структуре заболеваний желудочно-кишечного тракта у детей не только велика, но продолжает ежегодно расти. Так, синдром функциональной диспепсии наблюдается в 30–40% случаев, хроническая дуоденальная непроходимость — в 3–17% [1].
Все моторные нарушения пищеварительной трубки можно сгруппировать следующим образом:
-
Изменение пропульсивной активности:
-
– снижение — повышение.
-
Изменение тонуса сфинктеров:
-
– снижение — повышение.
-
Появление ретроградной моторики.
-
Возникновение градиента давлений в смежных отделах пищеварительного тракта.
Клиническая симптоматика нарушений моторики органов пищеварения многообразна и зависит от локализации процесса, его характера и первопричины. Они могут проявляться диареей или запором, рвотой, регургитацией, болями или дискомфортом в животе и многими другими жалобами.
Соматические симптомы (жалобы) больного представляют собой, по существу, интерпретацию психической сферой человека информации от рецепторов, расположенных во внутренних органах. На ее формирование оказывает влияние не только патологический процесс как таковой, но также особенности нервной системы и психической организации пациента. Реальная жалоба, представляемая таким образом врачу, определяется характером патологии, чувствительностью рецепторов, особенностями проводящей системы и, наконец, интерпретацией информации от органов на уровне коры больших полушарий. При этом последнее звено нередко оказывает решающее влияние на характер жалоб, нивелируя их в одних случаях и усугубляя — в других, а также придавая им индивидуальную эмоциональную окраску.
Поток импульсов от периферических рецепторов определяется уровнем их чувствительности или гиперчувствительности к действию повреждающих стимулов, проявляющейся снижением порога их активации, увеличением частоты и длительности импульсов в нервных волокнах с усилением афферентного ноцицептивного потока. При этом незначительные по своей силе стимулы (например, растяжение стенки кишки) могут провоцировать интенсивный поток импульсов в центральные отделы нервной системы, создавая образ тяжелого поражения с соответствующей ответной вегетативной реакцией.
Можно, таким образом, выделить три уровня формирования соматического симптома (жалобы), например боли: органный, нервный, психический. Генератор симптома может располагаться на любом уровне, однако формирование эмоционально окрашенной жалобы происходит только на уровне психической деятельности. При этом болевая жалоба, сгенерированная без поражения органа, может ничем не отличаться от таковой, возникшей вследствие истинного повреждения.
Как и в случае боли, жалобы, связанные с нарушением моторики желудочно-кишечного тракта, могут быть сформированы на уровне пораженного органа (желудка, кишечника и т. п.), связаны с нарушением регуляции этих органов со стороны нервной системы, но также могут быть сгенерированы независимо от состояния органа, в связи с особенностью психоэмоциональной организации пациента. По сравнению с механизмом возникновения боли, различие связано лишь с направлением нервной импульсации: в случае болей имеет место «восходящее» направление, а генератором жалобы может стать вышележащий уровень без участия нижележащего, тогда как в случае нарушения моторики желудочно-кишечного тракта наблюдается обратная ситуация: «нисходящая» импульсация с возможностью генерации симптома нижележащим органом без участия вышележащего. Наконец, возможна генерация нисходящего стимула на сегментарном уровне в ответ на патологический восходящий импульс, например, при гиперреактивности рецепторов. Механизмы, связанные со снижением порога чувствительности рецепторов кишечника в сочетании со стимуляцией его со стороны верхних регуляторных центров, активизирующихся на фоне психосоциальных влияний, наблюдаются, в частности, при синдроме раздраженного кишечника.
Таким образом, любой симптом (жалоба) становится таковым только при обработке разрозненной нервной импульсации высшими отделами. Истинная соматическая жалоба определяется поражением того или иного внутреннего органа, а различные отделы нервной системы выполняют функции связующего звена и первичной обработки данных, передавая последние на уровень психики или в обратном направлении. В то же время генератором соматоподобных жалоб может быть сама нервная система и ее высшие отделы. При этом психический уровень является абсолютно самодостаточным и здесь могут «зарождаться» жалобы, не имеющие своего прообраза на соматическом уровне, но не отличимые от истинных соматических симптомов. Именно эти механизмы лежат в основе нарушений моторики функционального характера. Дифференцировка первичного уровня симптома (жалобы) имеет принципиальное значение для правильной постановки диагноза и выбора оптимального плана лечения.
Нарушения моторики органов пищеварения любого происхождения неизбежно вызывают вторичные изменения, главными из которых является нарушение процессов переваривания и всасывания, а также нарушение микробиоценоза кишечника. Перечисленные нарушения усугубляют моторные нарушения, замыкая патогенетический «порочный круг» [2].
Органы пищеварения обладают электрической активностью, определяющей ритм и интенсивность мышечных сокращений и моторики в целом. Вопрос о локализации электрического водителя ритма желудочно-кишечного тракта остается открытым. Проведенные исследования показали, что водитель ритма желудка расположен в проксимальной части большой кривизны, а для тонкой кишки данную роль играет проксимальный отдел двенадцатиперстной кишки (некоторые авторы локализуют его в области впадения общего желчного протока), который генерирует медленные электрические волны наиболее высокой для всей тонкой кишки частоты. Кроме того, доказано, что любая зона желудочно-кишечного тракта является источником ритма для каудально расположенных сегментов или становится таковым в определенных условиях. Скорость распространения основного электрического ритма в различных отделах желудочно-кишечного тракта неодинакова и зависит от его функционального состояния и водителя ритма. Для желудка она колеблется от 0,3–0,5 см/сек (в фундальном отделе) до 1,4–4,0 см/сек (в антральном отделе). Следует отметить, что всегда существует градиент как основного электрического ритма, так и ритмических сокращений гладких мышц желудочно-кишечного тракта по частоте и скорости проведения возбуждения в каудальном направлении [3, 4, 5, 6].
Для оценки характера моторики органов пищеварения могут использоваться рентгенологические (контрастные) и электрофизиологические методы исследования (электрогастроэнтеромиография). Последние в настоящее время получили новый импульс для развития и внедрения в практику на основе новой технической базы и компьютерных технологий, позволивших в реальном времени проводить сложный математический анализ полученных данных. Метод основан на регистрации электрической активности органов пищеварения.
Коррекция нарушений моторики органов пищеварения сводится к решению трех задач:
-
лечению первопричины;
-
коррекции собственно моторных нарушений;
-
коррекции вторичных изменений, которые возникли на фоне дискинезии желудочно-кишечного тракта.
Так как первопричиной функциональных нарушений чаще всего является нарушение нервной регуляции органов пищеварения, первая задача в этом случае должна решаться гастроэнтерологами в тесном контакте с невропатологами, психоневрологами и психологами после тщательного обследования пациента [7]. В случае первичной патологии органов пищеварения, например при язвенной болезни, на первое место выходит лечение основного заболевания.
Вторая задача решается назначением постуральной терапии, коррекцией питания и медикаментозными средствами. Постуральная терапия наиболее важна при коррекции гастроэзофагеального рефлюкса. Рекомендуется обеспечить возвышенное положение головного конца кровати пациента, избегать тесной одежды и тугих поясов, физических упражнений, связанных с перенапряжением мышц брюшного пресса, глубоких наклонов, длительного пребывания в согнутом положении, поднятия руками тяжестей более 8–10 кг на обе руки. Детям грудного возраста следует придавать вертикальное положение во время кормления и непосредственно после кормления. В питании следует ограничить или снизить содержание животных жиров, повысить содержание белка, избегать раздражающих продуктов, газированных напитков, уменьшить разовый объем (можно увеличить частоту) приема пищи. Кроме того, не следует есть перед сном. Больным с ожирением рекомендуется снизить вес. Эти и некоторые другие задачи у детей грудного возраста решаются назначением специальных антирефлюксных смесей. По возможности следует избегать приема препаратов, снижающих тонус нижнего пищеводного сфинктера, в т. ч. седативных, снотворных, транквилизаторов, теофиллина, холинолитиков, бета-адреномиметиков. В случае курения его необходимо прекратить.
При патологии кишечника исключаются плохо переносимые (вызывающие появление боли, диспепсии) и способствующие газообразованию продукты: жирные блюда, шоколад, бобовые (горох, фасоль, чечевица), капуста, молоко, черный хлеб, картофель, газированные напитки, квас, виноград, изюм. Ограничиваются свежие овощи и фрукты. Другие продукты и блюда назначают в зависимости от преобладания в клинической картине диареи или запора.
В целом диета определяется основным заболеванием.
С целью медикаментозной коррекции моторики органов пищеварения применяются прокинетики и спазмолитики. Список прокинетиков, применяющихся отечественными гастроэнтерологами, относительно невелик. К ним относятся метоклопрамид, домперидон и тримебутин.
Действие домперидона (Мотилиум), также как и метоклопрамида (Церукал, Реглан), связано с их антагонизмом по отношению к дофаминовым рецепторам желудочно-кишечного тракта и, как следствие, усилением холинергической стимуляции, приводящей к повышению тонуса сфинктеров и ускорению моторики. В отличие от домперидона, метоклопрамид хорошо проникает через гематоэнцефалический барьер и способен вызывать серьезные побочные эффекты (экстрапирамидные расстройства, чувство сонливости, усталости, беспокойство, а также галакторею, связанную с повышением в крови уровня пролактина), что заставляет избегать его применения в педиатрической практике. Единственной ситуацией, когда метоклопрамид оказывается незаменимым, является экстренное купирование рвоты, т. к. другие прокинетики не выпускаются в инъекционных формах. Мотилиум назначается в дозе 2,5 мг на 10 кг массы тела 3 раза в день в течение 1–2 месяцев. Побочные эффекты Мотилиума (головная боль, общая утомляемость) встречаются редко (у 0,5–1,8% больных).
Изучается также влияние на моторику и возможность применения при функциональных расстройствах как у взрослых, так и у детей аналогов соматостатина (октреотида). Было показано, что соматостатин снижает моторику желудочно-кишечного тракта и может с успехом применяться при ряде функциональных расстройств, однако конкретные показания и способ применения еще не разработаны [8, 9].
Особое место среди препаратов, влияющих на моторику, занимает лоперамид (Имодиум). Точкой фармакологического приложения этого препарата являются опиатные рецепторы толстой кишки, воздействие на которые приводит к значительному, зависимому от дозы, более выраженному по сравнению с тримебутином, замедлению моторики. Лоперамид является высокоэффективным симптоматическим противодиарейным средством и может использоваться в комбинации с другими препаратами. Применение его должно быть достаточно осторожным, т. к. на фоне замедления моторики кишечное всасывание повышается, что может привести к тяжелой интоксикации, особенно у больных с инфекционной диареей или выраженным дисбактериозом кишечника.
Во многих случаях, помимо нарушений пропульсивной активности, имеет место спазм сфинктеров. В этих случаях ключевыми препаратами становятся спазмолитики, не только нормализующие мышечный тонус, но также устраняющие боль. Спазмолитическими эффектами в отношении органов пищеварения обладают несколько групп лекарственных средств. К ним относятся М-холинолитики (начиная с ушедшего из клинической практики атропина), миотропные спазмолитики, действующие через подавление фосфодиэстеразы (например, дротаверин (Но-шпа)), селективный блокатор кальциевых каналов клеток кишечника (пинаверия бромид (Дицетел)) и высокоэффективный модулятор Na+- и K+-каналов (мебеверин (Дюспаталин)).
Дротаверин, ингибиторуя фосфодиэстеразы IV, повышает концентрации цАМФ в миоцитах, что приводит к инактивации киназы миозина, тормозит соединение миозина с актином, снижая сократительную активность гладкой мускулатуры, и способствует расслаблению сфинктеров и снижению силы мышечных сокращений.
Пинаверия бромид (Дицетел) блокирует потенциалзависимые кальциевые каналы миоцитов кишечника, резко снижая поступление в клетку внеклеточных ионов кальция и тем самым предотвращая мышечное сокращение. Особенностями препарата является его селективность в отношении органов пищеварения, включая желчевыводящие пути, а также способность снижать висцеральную чувствительность, не влияя на другие органы и системы, включая сердечно-сосудистую.
Особенностью мебеверина (Дюспаталина) является его двойное действие. С одной стороны, он блокирует быстрые Na+-каналы, препятствуя деполяризации мембраны мышечной клетки и развитию спазма, нарушая при этом передачу импульса от холинергических рецепторов. С другой стороны, мебеверин блокирует наполнение Сa++-депо, истощая их и ограничивая тем самым выход К+ из клетки, что препятствует развитию гипотонии. Таким образом, мебеверин обладает модулирующим действием на сфинктеры органов пищеварения, при котором возможно не только снятие спазма, но также предотвращение избыточной релаксации. Особенностью Дюспаталина является его форма выпуска: 200 мг мебеверина заключены в микрогранулы, покрытые рН-чувствительной оболочкой, а сами микрогранулы заключены в капсулу. Таким образом достигается не только наибольшая эффективность препарата, но также пролонгирование его действия во времени и на протяжении всего желудочно-кишечного тракта. Постепенно высвобождающийся из гранул препарат обеспечивает равномерное действие в течение 12–13 часов. Дюспаталин назначается внутрь за 20 мин до еды по 1 капсуле 2 раза в день (утром и вечером).
Мебеверин выпускается с 1965 г., и многолетний опыт его применения показал не только эффективность препарата, но и его безопасность. Важной особенностью препарата является отсутствие антихолинергических эффектов, что значительно расширяет область его применения.
При метеоризме назначаются препараты, уменьшающие газообразование в кишечнике за счет ослабления поверхностного натяжения пузырьков газа, приводя к их разрыву и предотвращая тем самым растяжение кишечной стенки (и соответственно — развитие боли). Может использоваться симетикон (Эспумизан) и комбинированные препараты: Панкреофлат (панкреатические ферменты + симетикон), Юниэнзим с МПС (растительные ферменты + сорбент + симетикон).
При запорах показано назначение слабительных препаратов и/или прокинетиков, однако в последней группе препаратов отсутствуют эффективные средства, допущенные к применению в педиатрической практике, а из слабительных средств наиболее эффективным и безопасным во всех возрастных группах средством является лактулоза (Дюфалак).
Главной особенностью лактулозы является ее пребиотическое действие. Пребиотики представляют собой частично или полностью неперевариваемые компоненты пищи, которые избирательно стимулируют рост и/или метаболизм одной или нескольких групп микроорганизмов, обитающих в толстой кишке, обеспечивая нормальный состав кишечного микробиоценоза. С биохимической точки зрения в эту группу нутриентов входят полисахариды и некоторые олиго- и дисахариды.
В результате микробного метаболизма пребиотиков в толстой кишке образуются молочная кислота, короткоцепочечные жирные кислоты, углекислый газ, водород, вода. Углекислый газ в большой степени преобразуется в ацетат, водород всасывается и выводится через легкие, а органические кислоты утилизируются макроорганизмом, причем значение их для человека трудно переоценить.
Лактулоза представляет собой дисахарид, состоящий из галактозы и фруктозы. Ее пребиотический эффект был доказан в многочисленных исследованиях. Так, в рандомизированном двойном слепом контролируемом исследовании на 16 здоровых добровольцах (10 г/день лактулозы в течение 6 недель) было показано достоверное нарастание числа бифидобактерий в толстой кишке [10].
Слабительный эффект лактулозы непосредственно связан с ее пребиотическим действием и обусловлен значительным увеличением объема содержимого толстой кишки (примерно на 30%) в связи с ростом численности бактериальной популяции. Увеличение продукции кишечными бактериями короткоцепочечных жирных кислот нормализует трофику эпителия толстой кишки, улучшает ее микроциркуляцию, обеспечивая эффективную моторику, всасывание воды, магния и кальция. Частота побочных эффектов лактулозы значительно ниже по сравнению с другими слабительными средствами и не превышает 5%, причем в большинстве случаев их можно считать незначительными. Безопасность лактулозы определяет возможность ее применения даже у недоношенных детей, доказанную в клинических испытаниях [11, 12].
Доза лактулозы (Дюфалака) подбирается индивидуально, начиная с 5 мл 1 раз в день. При отсутствии эффекта дозу постепенно (на 5 мл каждые 3–4 дня) увеличивают до получения желаемого эффекта. Условно максимальной дозой можно считать у детей до 5 лет 30 мл в сутки, у детей 6–12 лет — 40–50 мл в сутки, у детей старше 12 лет и взрослых — 60 мл в сутки. Кратность приема может составлять 1–2 (реже — 3) раза в день. Курс лактулозы назначают на 1–2 месяца, а при необходимости — и на более длительный срок. Отменяют препарат постепенно под контролем частоты и консистенции стула.
Регуляторами моторики в определенной степени являются также адсорбенты, среди которых первое место занимает Смекта. Важно, что смектит (действующее начало препарата Смекта), помимо непосредственно адсорбирующего действия, обладает свойствами мукоцитопротекции и способствует замедлению моторики и благоприятно влияет на состав кишечной микрофлоры, являясь синергистом пробиотиков.
Третья задача при коррекции расстройств моторики — воздействие на нарушения, возникшие на фоне дискинезии пищеварительного тракта. Нарушения моторики (как замедление, так и ускорение) приводят к нарушению нормальных процессов переваривания и всасывания и изменению состава внутренней среды кишки. Изменение состава внутренней среды в кишке отражается на составе микрофлоры с развитием дисбактериоза, а также усугубляет уже имеющиеся нарушения пищеварительных процессов, в частности, вследствие изменения рН кишечного содержимого. В дальнейшем возможно повреждение эпителия, развитие воспалительного процесса, знаменующего переход от функциональных нарушений к заболеванию с вполне определенным морфологическим субстратом. Таким образом, с одной стороны, для коррекции нарушенной моторики целесообразно использование препаратов, обладающих пребиотической активностью (в т. ч. лактулоза), а, с другой стороны, в комплекс лечения функциональных нарушений пищеварительного тракта, при необходимости, должны включаться препараты панкреатических ферментов (предпочтительно высокоэффективные микросферические, например, Креон), адсорбенты (Смекта), пробиотки (Бифидум-бактерин форте и аналогичные).
В целом, определение состава терапии должно быть строго индивидуальным, учитывающим патогенетические особенности процесса у конкретного пациента с обязательной коррекцией первопричины расстройств моторики органов пищеварения.
Литература
-
Справочник по детской гастроэнтерологии. Под ред. А. М. Запруднова, А. И. Волкова. М.: Медицина, 1995.
-
Бельмер С. В., Хавкин А. И., Гасилина Т. В. Функциональные нарушения органов пищеварения у детей. Учебно-методическое пособие. М., 2006. 42 с.
-
Пономарева А. П., Бельмер С. В., Карпина Л. М. Электромиографическая оценка моторной функции кишечника у детей // Вопросы современной педиатрии. 2006. Т. 5. № 6. С. 32–35.
-
Климов П. К., Барашкова Г. М. Физиология желудка: механизмы регуляции. Л.: Наука, 1991. С. 57–69.
-
Климов П. К., Устинов В. Н. Биоэлектрическая активность гладких мышц пищеварительного тракта и ее связь с сократительной деятельностью // Успехи физиологических наук. 1973. Т. 4. № 4. С. 3–33.
-
Устинов В. Н. Биопотенциалы гладких мышц и сократительная деятельность желудка // Физиологический журнал СССР им. И. М. Сеченова. 1975. Т. 61. № 4. С. 620–627.
-
Clouse R. E., Lustman P. J., Geisman R. A., Alpers D. H. Antidepressant therapy in 138 patients with irritable bowel syndrome: a five-year clinical experience // Aliment. Pharmacol. Ther. 1994. Vol. 8. № 4. P. 409–416.
-
Di Lorenzo C., Lucanto C., Flores A. F., Idries S., Hyman P. E. Effect of octreotide on gastrointestinal motility in children with functional gastrointestinal symptoms // J. Pediatr. Gastroenterol. Nutr. 1998. Vol. 27. № 5: P. 508–512.
-
Haruma K., Wiste J. A., Camilleri M. Effect of octreotide on gastrointestinal pressure profiles in health and in functional and organic gastrointestinal disorders // Gut. 1994. Vol. 35. № 8. P. 1064–1069.
-
Bouhnik Y., Attar A., Joly F. A., Riottot M., Dyard F., Flourie B. Lactulose ingestion increases faecal bifidobacterial counts: a randomised double-blind study in healthy humans // Eur J Clin Nutr. 2004. Vol. 58. № 3. P. 462–426.
-
Gleason W., Figueroa-Colon R., Robinson L. H. et al. A double-blind, parallel-group, placebo-controlled study of lactulose in the treatment of encopresis in children with chronic constipation // Gastroenterol. 1995. Vol. 108. Suppl. 4. P. A606.
-
Бельмер С. В. Лечение запоров у детей первых лет жизни препаратами лактулозы // Детский доктор. 2001. № 1. С. 46–48.
С. В. Бельмер, доктор медицинских наук, профессор
Т. В. Гасилина, кандидат медицинских наук
РГМУ, Москва
Контактная информация об авторе для переписки: belmersv@mail.ru
Ощущение кома в желудке: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Об ощущении кома в желудке говорят, когда испытывают чувство тяжести, дискомфорта и переполнения желудка даже при незначительном его наполнении. Иногда пациенты затрудняются определить точную локализацию кома и указывают на нижнюю треть грудины или солнечное сплетение. В некоторых случаях ощущение кома и спазмы в желудке могут возникать натощак.
Разновидности ощущения кома в желудке
Ощущение тяжести или кома в желудке может быть самостоятельным симптомом, но может сопровождаться другими неприятными ощущениями. Иногда это изжога, кислая отрыжка, вздутие живота, запор.
В ряде случаев ощущение кома появляется при глотании, затрудняя прохождения пережеванной пищи.
Кроме того, пациенты могут жаловаться, что еда не попала в желудок, а остановилась в пищеводе. У таких пациентов возможна рвота неизмененной пищей.
При описании симптомов следует обращать внимание на время появления дискомфорта – до или после еды.
Пациент может ощущать тяжесть в желудке с резью или изжогой, натощак или после приема пищи, также имеют место ночные боли.
Иногда ощущение кома в желудке возникает вне зависимости от приема пищи. В таких случаях жалуются на спазм желудка, иногда сопровождаемый ощущением комка в горле.
При каких заболеваниях возникает ощущение кома в желудке
Употребление пищи в объеме, превышающем привычную порцию, сопровождается чувством переполнения и тяжести в желудке. Это состояние не является проявлением заболевания и проходит самостоятельно через некоторое время.
Следует отметить, что вместимость желудка варьирует в зависимости от пищевых привычек.
Люди-малоежки или перенесшие резекцию желудка могут съесть незначительную по объему порцию, иначе у них возникнет не только чувство тяжести или переполнения желудка, но и рвота.
Ощущение кома может появляться при употреблении продуктов, вызывающих избыточное газообразование, а также тяжелой для переваривания пищи (салаты с майонезом, жирные, жареные и копченые блюда) и сильногазированных напитков. При еде всухомятку и наспех неприятное ощущение в эпигастральной области вызывается слабой обработкой пищевого комка слюной и недостаточной секрецией желудочного сока.
Однако чувство кома или дискомфорта в желудке или, точнее, в эпигастральной области, может появляться после принятия даже незначительного количества пищи.
Такое состояние может быть вызвано как заболеваниями желудочно-кишечного тракта, так и другие причинами.
В первую очередь предполагают нарушение пищеварения, или функциональную диспепсию. Ее симптомы чаще всего включают боли и дискомфорт сразу после приема пищи, чувство тяжести и переполнения желудка, изжогу, отрыжку, тошноту, иногда рвоту, заброс содержимого желудка в пищевод, вздутие живота и нарушение стула.
Диспепсия может быть симптомом как функциональных нарушений желудочно-кишечного тракта, так и органических заболеваний.
Функциональные причины диспепсии часто обусловлены погрешностями в диете, приемом лекарственных препаратов.
Ионы железа оказывают раздражающее действие на слизистую оболочку желудка, наиболее выраженное при приеме лекарств на основе двухвалентного железа. Нестероидные противовоспалительные препараты, которые систематически принимают при ревматических и неревматических заболеваниях опорно-двигательного аппарата, также вызывают нежелательные эффекты: тяжесть и дискомфорт в желудке, тошноту, рвоту, диспепсические расстройства.
Неврологические расстройства (неврозы, депрессия), психологические травмы почти всегда отражаются на состоянии желудочно-кишечного тракта, приводя к нарушению моторики.
Функциональная диспепсия не сопровождается эрозивными или язвенными поражениями желудка, ее симптомы исчезают при нормализации общего состояния здоровья.
Одной из частых причин возникновения неприятных ощущений в желудке сразу после еды является гастрит. Его сопровождают функциональные и воспалительные процессы, оказывающие негативное влияние на слизистую оболочку желудка. Симптомы гастрита включают тяжесть и боль в желудке, нарушение пищеварения, тошноту, изжогу, кислую отрыжку и вздутие живота при употреблении любых продуктов. Воспалительный процесс приводит к атрофии слизистой оболочки и нарушению работы желез, секретирующих желудочный сок.
Недостаточное количество желудочного сока и слабая перистальтика желудка и кишечника затрудняют переваривание пиши.
Гастрит часто сопровождается диспепсией. Помимо чувства тяжести и ноющих болей в эпигастральной области после приема пищи отмечают плохой аппетит, слабость, утомляемость, раздражительность. При надавливании на живот в проекции желудка появляется тупая боль.
Нарушение моторно-эвакуаторных функций верхних отделов пищеварительного тракта всегда сопровождается ощущением кома или чувством тяжести в желудке. Нарушение моторики пищевода обусловлено, как правило, дискоординацией работы пищеводных сфинктеров. Несогласованная работа мышц пищевода может приводить к задержке пищевого комка на пути к желудку, забросу частиц пищи в дыхательные пути, рефлюксу (обратному поступлению содержимого желудка в пищевод). Нарушение моторики желудка приводит к замедленному его опорожнению, которое сопровождается чувством тяжести и переполнения даже при малом количестве потребляемой пищи, болями в эпигастральной области, изжогой, тошнотой и рвотой.
Нарушения моторики пищевода и желудка могут быть связаны с гастроэзофагеальной рефлюксной болезнью, гастритом, опухолями и стенозами (сужениями), метаболическими расстройствами (гиперкалиемией, гиперкальциемией), постоперативными осложнениями резекции желудка, приемом некоторых лекарственных средств (опиаты, антидепрессанты, гормоны), алкоголя и никотина.
Перистальтика ухудшается при малоподвижном образе жизни и с возрастом.
Рак желудка также может вызывать такие симптомы, как чувство тяжести или кома в желудке. Причем в зависимости от локализации опухоли ее проявления различаются. Если опухоль расположена ближе к пищеводу, возникают проблемы с проглатыванием пищи. Это сопровождается повышенным слюноотделением, тошнотой, рвотой, болью в эпигастральной области. При локализации опухоли в нижних отделах желудка, ближе к двенадцатиперстной кишке, характерно длительное чувство тяжести после еды, вздутие живота. При отрыжке может ощущаться гнилостный запах.
К каким врачам обращаться при ощущении кома в желудке
При постоянном ощущении кома в желудке или чувстве тяжести необходимо обратиться к
терапевту
или
гастроэнтерологу
для постановки предварительного диагноза. Гастроэнтеролог может также направить пациента к онкологу. Также может потребоваться консультация
невролога
.
Диагностика и обследование при ощущении кома в желудке
В первую очередь для дифференциальной диагностики необходимы клинические анализы крови и кала.
Лечение
Врач будет подбирать лечение в зависимости от поставленного диагноза.
Тем не менее основу лечебных мероприятий при любых желудочно-кишечных заболеваниях составляет диета и соблюдение режима питания.
Если причиной дискомфорта и ощущения тяжести в желудке является гастрит с повышенной кислотностью, курс лечения будет включать H2-блокаторы, ингибиторы протонной помпы, препараты висмута, антибиотики (при выявлении хеликобактерной инфекции и необходимости ее эрадикации и препараты, улучшающие моторику желудка. Кроме того, назначают прокинетики, витаминотерапию, стимулирующее и заместительное лечение. При функциональной диспепсии врач, как правило, рекомендует нормализовать образ жизни и питания, иногда предлагает психотерапевтические методы лечения.
Что делать при появлении ощущения кома в желудке?
В большинстве случаев справиться с такими симптомами, как ощущение кома или тяжести в желудке, помогает правильная организация питания и соблюдение диеты. Рекомендуется дробный, не менее 6 раз в день, прием пищи с исключением жирных, жареных, острых и копченых продуктов.
Следует отказаться от фастфуда, еды всухомятку и на бегу.
Питание бутербродами может навредить даже здоровому желудку. По возможности лучше отказаться от курения и употребления алкоголя, самостоятельного приема нестероидных противовоспалительных препаратов (если их не назначил лечащий врач).
Литература
- Клинические рекомендации «Язвенная болезнь желудка или двенадцатиперстной кишки» (дети). Разраб.: Союз педиатров России, Межрегиональная ассоциация по клинической микробиологии и антимикробной химиотерапии, Российская ассоциация детских хирургов, Общество детских гастроэнтерологов, гепатологов и нутрициологов. – 2021.
- Клинические рекомендации «Язвенная болезнь» (взрослые). Разраб.: Российская Гастроэнтерологическая Ассоциация, Ассоциация медицинских генетиков, Российское общество специалистов по колоректальному раку. – 2020.
- Плотникова Е.Ю., Селедцов А.М., Шамрай М.А., Талицкая Е.А. Психосоматические аспекты в гастроэнтерологии // Лечащий врач. 2012. № 10. С. 96–102.
- Клинические рекомендации «Рак желудка». Разраб.: Ассоциация онкологов России, Российское общество клинической онкологии. – 2020.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Продукты, которые мы потребляем, напрямую связаны со здоровьем. Если мы правильно питаемся и в организм поступает достаточное количество белков, жиров и углеводов и при этом продукты качественные и правильно приготовленные, то риск заболевания желудка существенно снижается. Но, к сожалению, современный ритм жизни предполагает много перекусов и еду на ходу. Поэтому так много людей, страдающих болезнями желудочно-кишечного тракта (жкт).
Роль питания в лечении заболеваний желудочно-кишечного тракта
Правильное питание лежит в основе лечения заболеваний желудочно-кишечного тракта. Всевозможные современные лекарства, конечно помогают, но их действие сведётся на нет, если не поменять неправильный образ жизни и продолжать употреблять вредные продукты.
Диета может иметь следующие клинические эффекты:
- с помощью нужных продуктов можно регулировать кислотность;
- активизировать и нормализовать моторику желудка;
- улучшить функцию пищеварения;
- очищение;
- регенерация слизистой;
Какие продукты стоит употреблять
Одни из самых полезных продуктов для желудка – это те, которые содержат клетчатку. Например, овощи, фрукты, отруби, злаки. Такие продукты перевариваются долго и при этом благотворно сказываются на пищеварительной системе, активизируют моторику желудка.
Самый богатый фрукт по содержанию клетчатки является банан. В других фруктах и овощах основная масса этого полезного компонента содержится в кожуре. Поэтому их лучше есть свежими или в виде овощных салатов, заправленных растительным маслом. Хорошо в такое блюдо добавлять зелень. Только если у вас нет противопоказаний, болей в желудке, язвы, гастрита.
Хлеб лучше есть цельнозерновой, в нем много клетчатки.
Особенно полезны молочные продукты, такие как кефир, ряженка, творог, сыр, сметана. Они нормализуют кислотность и содержат кaльций, витaмины A, B1, B2, B12.
Для людей, страдающих гастритом и язвами показана диета содержащая каши, такие как манная, геркулесовая, рисовая, гречневая, их лучше есть в протертом виде или хорошо разваренном, дабы не тревожить слизистую грубыми частичками. Такие каши богаты калием и магнием. При этом они благотворно сказываются на слизистой пищеварительных органов, способствуют заживлению раздраженной поверхности.
Тяжелые продукты для желудка
Ниже приведён список продуктов не являющихся полезными для желудка. Они способны раздражать стенки и приводить к болезненным состояниям пищеварительных органов и образованию язв, вздутию, болям, затрудненному пищеварению, изжоге. К таким продуктам относятся:
- фаст-фуд;
- жирная пища;
- жареные блюда;
- очень острая пища;
- большое употребление пряностей и специй;
- некачественные продукты (испорченные);
- алкоголь и газировка;
Легкие продукты для желудка
Продукты полезные для желудка необходимо употреблять пациентам с заболеваниями желудочно-кишечного тракта в стадии обострения и в период ремиссии.
Сладкоежкам разрешено кушать несдобное печенье, бездрожжевые булочки, пирожки. Выпечка обязательно должна быть не свежая, а вчерашняя или подсушенная. В небольших количествах можно кушать пастилу и зефир.
Из мяса лучше выбирать нежирные сорта, такие как курятина, индейка, говядина, кролик. То же самое относится и к рыбе. Эти продукты легче всасываются в кишечнике. Мясо можно кушать просто отварное или печеное, либо готовить различные блюда без использования масла, например паровые котлеты, зразы, биточки.
Полезно потреблять молочные продукты, особенно творог. Из него можно готовить сырники и запеканки. Позволяется кушать немного твердого нежирного сыра.
Из напитков полезно пить отвар шиповника, некрепкий чай с молоком, фруктовые и овощные соки.
Овощи и фрукты, пациентам с болезнями желудочно-кишечного тракта, лучше потреблять после термической обработки, варёными, печёными, приготовленными на пару. Ocoбeннo полезны овощи для желудка. Например, cвёкла, цвeтная кaпуcта, тыква, мopкoвь и кapтoфeль.
Продукты, полезные для желудка и стимулирующие желудочно-кишечного тракта
У некоторых пациентов, чаще всего пожилого возраста, ухудшается моторика кишечника и человек начинает страдать постоянными запорами. Но есть продукты, употребление которых приводит к стимуляции моторики желудка и кишечника, что улучшает пищеварение и уменьшает вероятность возникновения запоров. К таким продуктам, полезным для желудка, относятся:
- Кисломолочные продукты (кефир, ряженка, творог).
- Овощи: тыква, свёкла, морковь, квашеная капуста. Можно овощные супы, но только без мяса.
- Фрукты: дыня, яблоко, слива.
- Ягоды и варенье из них.
- Яйца всмятку.
- Мёд.
- Различные каши на воде.
Общие рекомендации
Чтобы пища приносила пользу, соблюдайте несколько правил.
- Во-первых, еда должна быть безопасна с точки зрения химической защиты. Пищу, которая может навредить слизистой, необходимо исключить.
- Во-вторых, нужно обеспечить механическую защиту. Кушать нужно маленькими порциями, но часто, 5-6 раз в сутки. При этом пища должна быть измельчена, чтобы грубые кусочки не повредили раздраженную слизистую.
- В-третьих, соблюдать температурный режим. Это особенно важно в период обострения. Нельзя потреблять как слишком горячие блюда, так и очень холодные. Наиболее благоприятная температура 40 градусов.
- В-четвертых, по возможности избегать негативных факторов извне. Стрессы, различные инфекции, неправильный образ жизни – всё это может стать причиной развития гастрита или образования язвы.
©
Симптомы при нарушении пищеварения

Несварение может проявляться по-разному. Например, болью и ощущением тяжести в области желудка, изжогой, отрыжкой, вздутием живота, а также громким «урчанием» в нем, изменениями стула и другими симптомами. В отдельных случаях может появляться легкая тошнота, которую описывают словом «мутит»1, 2.
В любом случае важно отслеживать частоту, продолжительность и время возникновения жалоб4: связаны ли они с приемом пищи или возникают натощак, а также время с момента принятия пищи до появления первых подобных симптомов. Зная это, легче предположить, из- за чего может нарушаться пищеварение1.
Так, например, если жалобы появляются сразу или через полчаса-час после еды, то, возможно, нарушена работа верхних отделов желудочно-кишечного тракта (ЖКТ): пищевода, желудка, двенадцатиперстной кишки. Таким образом может проявляться функциональная диспепсия. В то же время для ряда заболеваний верхнего отдела ЖКТ характерны и боли в период между приемами пищи или даже ночью1, 2.
Если жалобы также связаны с приемом пищи и включают расстройство стула, повышенное образование газов и вздутие живота, то их причиной может быть нарушение двигательной активности кишечника, недостаточность ферментов или нарушение микробного баланса1, 2, 4.

Так, например, если жалобы появляются сразу или через полчаса-час после еды, то, возможно, нарушена работа верхних отделов желудочно-кишечного тракта (ЖКТ): пищевода, желудка, двенадцатиперстной кишки. Таким образом может проявляться функциональная диспепсия. В то же время для ряда заболеваний верхнего отдела ЖКТ характерны и боли в период между приемами пищи или даже ночью1, 2.
Если жалобы также связаны с приемом пищи и включают расстройство стула, повышенное образование газов и вздутие живота, то их причиной может быть нарушение двигательной активности кишечника, недостаточность ферментов или нарушение микробного баланса1, 2, 4.
Возможные причины нарушенного пищеварения
Недостаточное пережевывание
Процесс пищеварения начинается еще в полости рта. Если человек не может тщательно пережевывать пищу, она недостаточно измельчается в ротовой полости, и пищевой комок недостаточно ферментируется слюной. Это может затруднять прохождение пищи по пищеводу, вызывая его чрезмерное раздражение. Кроме того, сухая пища дольше задерживается в желудке, медленнее пропитывается желудочным соком и пищеварительными ферментами, нарушая переваривание пищи2, 4, 5.
Переедание7
В желудке пища пробудет какое-то время. Для ее переработки организм затрачивает ресурсы, которым требуется восстановление. Если человек постоянно перекусывает, не соблюдая график приема пищи, то органы пищеварения могут работать с «перегрузкой», что в итоге может повышать риск сбоев в их работе1, 7.
Еда «на бегу»
Пища, принятая «на бегу», может оказаться плохо пережёванной. К тому же быстрый темп поглощения пищи может быть связан с непроизвольным заглатыванием большого количества воздуха. А это может вызывать отрыжку1, 2, 4, 6.
Пропуск завтраков и поздние ужины8, 9
Существует понятие «циркадные ритмы». В разное время суток желудочно-кишечный тракт и его ферменты могут работать с меньшей или большей интенсивностью. Эти циклы частично связаны с чередованием периодов дневной активности и ночного покоя. Частое или постоянное нарушение этих циклов также может стать причиной плохого пищеварения10.
Большую часть озвученных выше факторов и причин, не связанных с болезнями, можно устранить организацией правильного режима питания, нормализацией психологического состояния, формированием здоровых привычек2.
Другие факторы, которые могут ухудшать пищеварение
Неправильный состав и способ обработки пищи
Здоровое пищеварение обеспечивается не только налаживанием режима питания. В рационе может оказаться слишком много жирной, соленой, жареной или копченой еды, клетчатки или пищи, стимулирующей избыточное желчеотделение2, 3. Всё это может создавать дополнительную нагрузку на органы пищеварения, поэтому необходимо достаточное количество ферментов, способствующих наиболее полному перевариванию «тяжелой» пищи2, 4.
Самолечение
Лекарственные препараты и средства народной медицины в норме или при нарушении правил их приема могут являться причиной нарушенного пищеварения2. Людям с симптомами диспепсии следует очень осторожно подходить к приёму различных медикаментов, например, нестероидных противовоспалительных препаратов1, 3.
Нездоровый образ жизни
Недостаток или избыток сна, низкая физическая активность, курение, алкоголь, фастфуд и готовые закуски — все это также может плохо влиять на работу желудочно-кишечного тракта1, 3, 9.
Нервное напряжение
Иногда нарушенное пищеварение может быть связано с «перенапряжением» нервной системы человека. Возникновению диспепсии в ряде случаев предшествует значимый стрессовый фактор или сочетание таковых, а также депрессия или беспокойство3, 11.
Лечение диспепсии
Лечение может включать изменение образа жизни, нормализацию питания, применение лекарственных препаратов, а в ряде случаев — методов психотерапии3. Успех терапии во многом зависит от конкретного человека: дисциплинированности по части приёма лекарств, пищи, соблюдения рекомендаций11. Общие рекомендации представлены ниже.
1
Соблюдение режима приёма пищи
В идеале есть нужно 5 или 6 раз в день, небольшими порциями3, 11, не спеша, не заглатывая воздух. Пищу стоит прожевывать тщательно, чтобы она обильно смачивалась слюной и была хорошо измельчена4, 5. Важно не допускать переедания, особенно перед сном. Пищу и напитки следует употреблять тёплыми — не холодными и не горячими, ближе к температуре тела3.

1
1 Соблюдение режима приёма пищи
В идеале есть нужно 5 или 6 раз в день, небольшими порциями3, 11, не спеша, не заглатывая воздух. Пищу стоит прожевывать тщательно, чтобы она обильно смачивалась слюной и была хорошо измельчена4, 5. Важно не допускать переедания, особенно перед сном. Пищу и напитки следует употреблять тёплыми — не холодными и не горячими, ближе к температуре тела3.

2
Ограничение потребления острой еды
2 Ограничение потребления острой еды
Еда не должна быть жирной, чрезмерно острой и соленой. Также следует ограничить кофе. Лучше выбирать блюда, обладающие обволакивающим эффектом: кисели, овощные супы- пюре, жидкие каши, пюре из тыквы или картофеля3.
3
Исключение вредных привычек
Нужно исключить курение и прием алкоголя. Вредные привычки причастны к нарушению двигательной и секреторной активности пищеварительного тракта и могут провоцировать возвращение заболеваний желудочно-кишечного тракта3. Также стоит ограничить употребление снеков: чипсов, сухариков, бургеров и хот-догов — фастфуд зачастую плохо совместим со здоровым образом жизни и «нормальным» процессом пищеварения1, 2, 8.

1
3 Исключение вредных привычек
Нужно исключить курение и прием алкоголя. Вредные привычки причастны к нарушению двигательной и секреторной активности пищеварительного тракта и могут провоцировать возвращение заболеваний желудочно-кишечного тракта3. Также стоит ограничить употребление снеков: чипсов, сухариков, бургеров и хот-догов — фастфуд зачастую плохо совместим со здоровым образом жизни и «нормальным» процессом пищеварения1, 2, 8.

4
Снижение влияния стресса
4 Снижение влияния стресса
Нарушение пищеварения может возникать из-за стрессовых ситуаций3. Чтобы снизить влияние стресса, можно освоить методы психологического расслабления12. В сложных ситуациях стоит обратиться к специалисту — психологу, психотерапевту.
5
Занятия спортом
Адекватные физические нагрузки не только нормализуют перистальтику ЖКТ, они могут влиять на тонус всего организма. Стоит попробовать прогулки перед сном, катание на велосипеде и лыжах, плавание, фитнес, лечебную физкультуру1, 2, 9.

1
5 Занятия спортом
Адекватные физические нагрузки не только нормализуют перистальтику ЖКТ, они могут влиять на тонус всего организма. Стоит попробовать прогулки перед сном, катание на велосипеде и лыжах, плавание, фитнес, лечебную физкультуру1, 2, 9.
Медикаментозная помощь
При жалобах на симптомы диспепсии специалист может посоветовать прием препаратов, содержащих пищеварительные ферменты14. Один из таких препаратов — Фестал®13. Компоненты препарата Фестал® способствуют облечению переваривания белков, углеводов, жиров, выделению собственных ферментов поджелудочной железы, а также уменьшению газообразования в кишечнике13.
При жалобах на симптомы диспепсии специалист может посоветовать прием препаратов, содержащих пищеварительные ферменты14. Один из таких препаратов — Фестал®13. Компоненты препарата Фестал® способствуют облечению переваривания белков, углеводов, жиров, выделению собственных ферментов поджелудочной железы, а также уменьшению газообразования в кишечнике13.

Важно помнить, что разобраться в причинах неприятных ощущений и назначить правильное лечение может только врач. Если симптомы нарушенного пищеварения сохраняются или усиливаются, необходимо обратиться к специалисту.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ.
ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ.