Дата публикации 8 мая 2018Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Урогенитальный трихомониаз — это передающаяся половым путём инфекция мочеполовой системы, вызванная влагалищной трихомонадой (Trichomonas vaginalis).
Насколько распространён трихомониаз
Трихомониаз является распространённой инфекцией. По данным ВОЗ (Всемирной организации здравоохранения) в 2001 году было зарегистрировано 113 миллионов новых случаев в Африке и Азии заболеваний, вызванных влагалищной трихомонадой, и 19 миллионов новых случаев в Европе и Северной Америке.[1] В 2014 году в Российской Федерации уровень заболеваемости составил 71 на 100 000 населения.[2]
Что такое трихомониаз, трихомонады и их виды
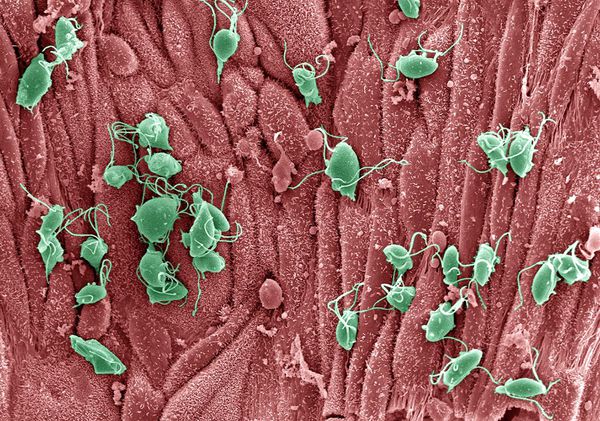
Причиной заболевания является инфицирование мочеполовых органов влагалищной трихомонадой — одноклеточным жгутиковым простейшим организмом изменчивой формы, который в естественных условиях может существовать и размножаться только в организме человека. Помимо вагинальной трихомонады у человека могут паразитировать ещё два вида — кишечная трихомонада (Pentatrichomonas hominis) и ротовая (Trichomonas tenax), однако их роль в возникновении заболеваний мочеполовой системы не установлена.
Трихомонада, так как не образует цист и других устойчивых форм, быстро погибает во внешней среде вследствие высыхания, легко разрушается при кипячении, воздействии антисептиков и этилового спирта. Однако может сохранять некоторое время жизнеспособность во влажной среде. Исследованиями установлено, что трихомонады могут выживать до 45 минут на сидениях унитазов, нижнем белье и в воде ванны.[3]
Как можно заразиться трихомониазом
Пути передачи инфекции:
- Половой путь — передача через вагинальный контакт. Хотя в ряде исследований трихомонады находили в орофарингеальных смывах[4], передача при оральном сексе не доказана.
- Интранатальный — передача инфекции от больной матери новорождённому при родах — составляет менее 5% случаев.[5]
- Контактно-бытовой. Проведённое исследование в Замбии показало, что высокая распространённость трихомониаза у девственниц (27%) обусловлена несексуальной передачей трихомониаза через воду для купания и использование «общего» мыла.[6]
Факторами риска являются:
- случайные половые связи;
- половой контакт, незащищённый барьерной контрацепцией (презервативом);
- злоупотребление алкоголем и наркомания;[7]
- атрофия шейки матки — вследствие снижения защитных свойств из-за уменьшения эстрогенов в тканях;[8]
- наличие других половых инфекций, таких как ВИЧ-инфекция, бактериальный вагиноз, вульвовагинальный кандидоз, генитальный герпес, хламидиоз.[9]
Защищает ли презерватив от трихомониаза
Использование презервативов снижает вероятность заражения. Однако микроорганизмы могут попасть на области, не закрытые ими, поэтому презервативы не могут полностью защитить от трихомониаза [52].
Передаётся ли трихомониаз во время орального секса
Микроорганизмы способны поражать различные части тела, например, руки или рот. Оральный секс с инфицированным партнёром может привести к заражению трихомониазом ротовой полости [52].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы трихомониаза
Чаще трихомониаз диагностируется у женщин, чем у мужчин. У 10-30 % женщин и у 45-50 % мужчин отмечается асимптомное течение заболевания.[10]
Симптомы трихомониаза у женщин
У женщин трихомонады преимущественно поражают влагалище, откуда они могут проникать в уретру, бартолиновы железы, мочевой пузырь и канал шейки матки. В редких случаях трихомонады паразитируют в полости матки, маточных трубах, почечных лоханках и прямой кишке.[11]
Основными симптомами трихомониаза у женщин являются:
- зуд, жжение в области влагалища и вульвы (наружных половых органов);
- дизурия (частое и болезненное мочеиспускание) и боль внизу живота;
- диспареуния — боль во время половых контактов;
- эритема и отёчность преддверия влагалища, малых и больших половых губ;
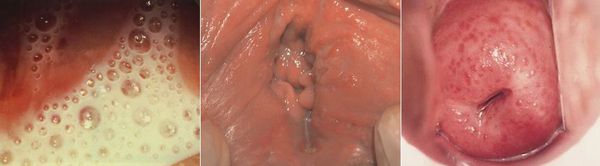
- жидкие выделения из влагалища серо-жёлтого цвета с неприятным запахом в 40-50% случаев; классические «пенистые» выделения выявляются примерно у 10% пациенток .[11]
Редкими проявлениями трихомониаза у женщин являются:
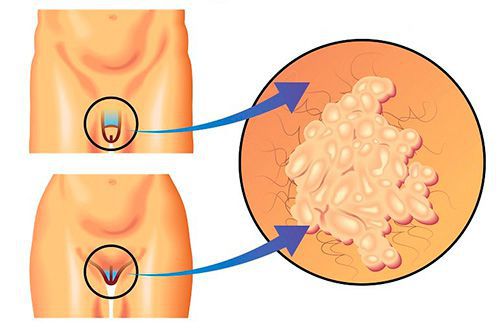
- макулярный кольпит (клубничный цервикс) — кровоизлияния в слизистую влагалища и шейку матки, напоминающее ягоду клубники;[12]
- эрозивно-язвенные поражения вульвы и преддверия влагалища.[13]
Симптомы трихомониаза у мужчин
У мужчин трихомонады поражают слизистую оболочку мочеиспускательного канала, нередко проникая в уретральные железы и лакуны. Ввиду неблагоприятных условий для существования в мужской уретре трихомонад, заболевание часто носит транзиторный (временный) характер. Этим же объясняется и большой процент асимптомных форм трихомониаза у мужчин.[14]
Основными симптомами трихомониаза у мужчин являются:
- зуд, жжение в мочеиспускательном канале;
- дизурия (частое и болезненное мочеиспускание);
- покраснение и отёчность «губок» уретры;
- мутные слизистые, реже прозрачные, тянущиеся выделения из уретры.[11]
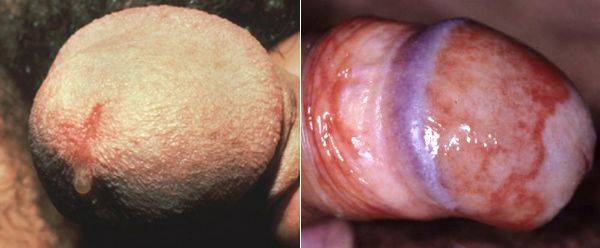
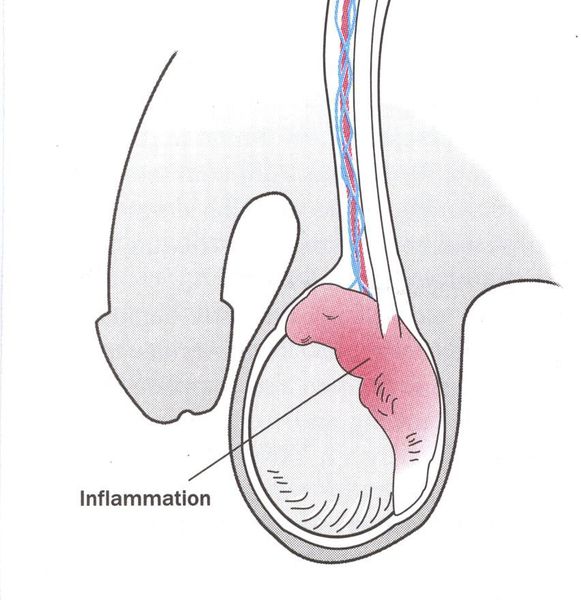
Редким проявлением трихомониаза у мужчин является баланопостит (воспаление головки и крайней плоти полового члена). Описаны его эрозивно-язвенные формы.[15]
Патогенез трихомониаза
Проникая в урогенитальный тракт человека, трихомонады прикрепляются к эпителиальным клеткам, что приводит к повреждению и воспалительной реакции клеток эпителия. В этой реакции важное значение имеет адгезин — белок, продуцируемый паразитом.[16]
Трихомонады выделяют многочисленные протеолитические ферменты, которые участвуют в цитотоксичности, гемолизе (разрушении эритроцитов и выделении гемоглобина) и уклонении от иммунных реакций. Ферменты находятся во влагалищных выделениях инфицированных женщин вместе с антителами, которые их распознают. Важную роль играет фермент муциназа, который значительно облегчает проникновение трихомонад в слизистые оболочки.[17]
Другой значимой особенностью трихомонад является использование макромолекул человека-хозяина, таких как 1-антитрипсин, α2-макроглобулин, фибронектин, лактоферрин, и другие железосвязывающие и железосодержащие белки, липопротеины и липиды. Они являются значимыми для выживания паразита и способствуют метаболизму и патогенности трихомонад либо путём биологической мимикрии («маскировки»), либо путём накопления питательных веществ хозяина.[18]
Способность трихомонад к фагоцитозу — поглощению других одноклеточных организмов — давно известна. При электронной микроскопии в вакуолях трихомонад находили бактерии, вирусы, реже лейкоциты и эритроциты. Особое значение придаётся фагоцитозу возбудителей, сопутствующих трихомониазу половых инфекций — гонококкам, хламидиям и микоплазмам, что вызвало мнение о «сохранности» этих микроорганизмов внутри трихомонад, ведущее к рецидиву заболеваний, вызванных ими. Однако проведённые исследования показали, что внутри цитоплазмы трихомонады все эти микроорганизмы теряют возможность к размножению, а в большинстве случаев уничтожаются паразитом.[19][20]
Трихомонадная инфекция вызывает клеточный, гуморальный и секреторный иммунные ответы. Однако эти реакции не способны защитить пациентов от реинфекции, поэтому повторное инфицирование встречается часто. Антитела и компоненты комплемента, присутствующие в сыворотке крови и секрете половых желез у некоторых больных, могут воздействовать на паразита путём стимуляции нейтрофилов, которые способствуют уничтожению трихомонад через классическую систему комплемента. Также антитела могут блокировать адгезию (прилипание) паразита к поверхности слизистой оболочки.[21]
Классификация и стадии развития трихомониаза
По Международной классификации болезней 10-го пересмотра трихомониаз разделяют на:
A59.0 Урогенитальный трихомониаз;
- Бели (вагинальные выделения), вызванные Trichomonas vaginalis;
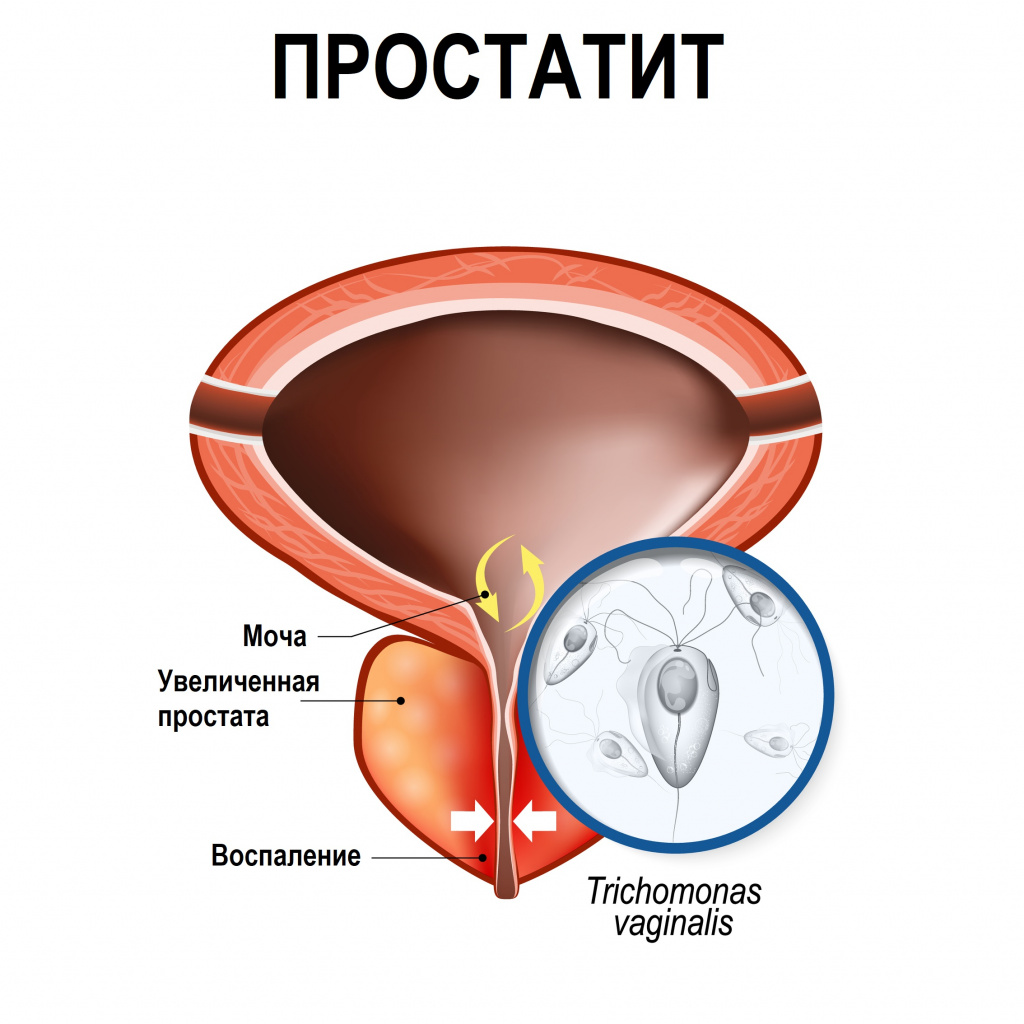
- Простатит (N51.0), вызванный Trichomonas vaginalis;
A59.8 Трихомониаз других локализаций;
A59.9 Трихомониаз неуточнённый.
Стадии заболевания
После скрытого (инкубационного) периода, продолжающегося от 4 до 28 дней с момента заражения, приблизительно у 40-50% мужчин появляются признаки уретрита в виде слизистых выделений из уретры, а у 70-90% женщин — признаки вульвовагинита, характеризующегося зудом, жжением и наличием обильных мутных выделений из влагалища.[10] В остальных случаях болезнь протекает первоначально бессимптомно. В дальнейшем, если вовремя не получено лечение, развитие заболевания происходит по следующим сценариям:
- Длительное бессимптомное носительство, при котором нет никаких субъективных и объективных симптомов.
- Длительное рецидивирующее течение, при котором симптомы заболевания могут временно возобновляться и самопроизвольно исчезать.
- Ранее развитие осложнений может возникать как при течении заболевания с клиническими симптомами, так и при бессимптомном течении.
- Позднее развитие осложнений возникает при длительно текущем бессимптомном или хроническом рецидивирующем процессе.
Осложнения трихомониаза
В отличии от других половых инфекций – хламидийной и гонококковой — осложнения при трихомониазе встречаются гораздо реже.
Осложнения у мужчин
Эпидидимит — воспаление придатка яичка, очень редкое осложнение трихомонадной инфекции. Чаще всего это хронический процесс, хотя встречаются описания острых форм.[22]
Редким осложнением трихомониаза является простатит. Сообщается о нескольких случаях хронического простатита, вызванного трихомонадной инфекцией.[23]
Нарушение фертильности. Проведенные исследования показывают негативное воздействие трихомонад на сперматозоиды мужчин в виде снижения их подвижности.[24]
Сообщается также о случае трихомонадного двухстороннего конъюнктивита.[31]
Осложнения у женщин
Воспалительные заболевания малого таза, вызванные вагинальной трихомонадной инфекцией, являющиеся причиной трубного бесплодия и синдрома хронической абдоминальной боли, описаны, в основном, у ВИЧ-позитивных женщин.[25]
Проведённые исследования указывают на повышенный риск преждевременных родов, рождения ребёнка с низким весом у инфицированных влагалищной трихомонадой женщин.[26]
Также трихомонадная инфекция в 2-3 раза увеличивает риск заражения ВИЧ.[32]
Очень редким осложнением трихомониаза является цистит. В медицинской литературе описано всего несколько случаев.[33]
Прочие осложнения
Сообщалось о паранефральном абсцессе[27], абсцессе головного мозга[28] у новорождённого, абсцессе срединного шва полового члена[29] у мужчины, вызванных вагинальной трихомонадой.
Описаны случаи неонатальной трихомонадной пневмонии у новорождённых, успешно вылеченных метронидазолом.[30]
Диагностика трихомониаза
Для диагностики трихомониаза применяются микроскопические, цитологические, бактериологические, молекулярные лабораторные тесты и инструментальные методы обследования.
Показаниями для диагностики трихомониаза являются[2]:
- наличие признаков воспалительного процесса мочеполовых органов;
- беременность (при постановке на учёт по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель, при поступлении на роды без документов о результатах обследования на половые инфекции);
- предстоящие оперативные вмешательства на половых органах и органах малого таза;
- бесплодие и выкидыши в анамнезе;
- половые контакты с больными половыми инфекциями;
- сексуальное насилие.
Микроскопическое исследование
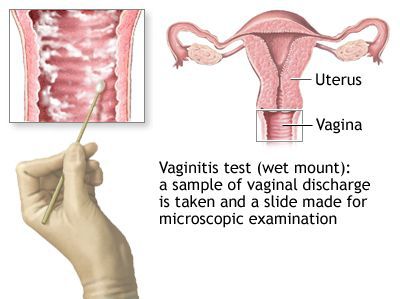
Микроскопия нативного препарата («влажный мазок») является наиболее распространённым методом диагностики T. vaginalis из-за удобства и относительно низкой стоимости. К сожалению, чувствительность этого метода низкая (51-65%) в вагинальных образцах и ещё ниже у мужчин (в уретральных мазках, осадке мочи и сперме). Метод основан на выявлении движущихся трихомонад в мазке, разбавленном физиологическом раствором. Необходим немедленный просмотр препарата, поскольку чувствительность исследования снижается до 20% в течение 1 часа после сбора материала.[34]
Микроскопия окрашенного препарата (окраска по Романовскому, Папаниколау) не рекомендуется из-за субъективизма при интерпретации результатов исследования.[2]
Культуральное исследование
Проведение рекомендовано при малосимптомных и асимптомных формах заболевания, а также для выявления нитроимидазол-устойчивости трихомонад. Считается «золотым» стандартом диагностики с чувствительностью до 95% и специфичностью до 100%.[35] Однако в рутинной практике применяется редко из-за трудоёмкости, длительности исследования и дороговизны.
Молекулярно-биологические методы
Позволяют обнаружить специфические фрагменты ДНК и РНК вагинальной трихомонады с помощью тест-систем, разрешённых к медицинскому применению. Обладают высокой чувствительностью (88-97%) и специфичностью (98-99%). Наиболее часто в России применяют метод амплификации ДНК — полимеразную цепную реакцию (ПЦР).
Материалом для исследования методом ПЦР при диагностике трихомониаза являются:
- у женщин: выделения из уретры, канала шейки матки, влагалища, первая порция мочи);
- у мужчин: выделения или соскоб из уретры, первая порция мочи, секрет предстательной железы, в редких случаях — сперма.[2]
Требования для получения достоверных результатов исследования:
- Забор материала должен осуществляться не ранее чем через месяц после полученного лечения.
- При отсутствии или скудных выделениях из уретры забор материала должен проводиться через 2-3 часа после последнего мочеиспускания, а при наличии обильных выделений — через 10-15 минут после мочеиспускания.
- Во время менструации забор материала для исследования проводить запрещается.
- Должны быть соблюдены сроки и условия доставки образцов в лабораторию.
Серологическое исследование
Метод иммуноферментного анализа (ИФА) для обнаружения антител классов IgA, IgM и IgG к антигенам T. vaginalis применять не допустимо.[2]
«Провокации» перед исследованием
Применение биологических (парентеральное введение пирогенала, гоновакцины), химических (внутриуретральное введение растворов серебра) и алиментарных провокаций (приём алкоголя и острой пищи) с целью повышения выявляемости трихомонад при проведении лабораторных тестов нецелесообразно, так как эффективность этого метода не доказана.[2]
Лечение трихомониаза
Многочисленными исследованиями и клиническими испытаниями было установлено, что наиболее эффективными препаратами для лечения трихомониаза являются препараты группы 5-нитроимидазолов, а среди них — метронидазол, тинидазол и орнидазол.
Современными отечественными и зарубежными руководствами предложены следующие схемы лечения этими препаратами.
Метронидазол (Трихопол, Метрогил, Флагил) — эффективность его применения составляет 90-95%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 7 дней[36] или 2,0 г перорально однократно.[37]
Для осложнённых форм: 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней.[38]
Для беременных: 2,0 г однократно (лечение проводится не ранее II триместра беременности).[39]
Для детей: 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней.[40]
Тинидазол (Фазижин, Тиниба) — эффективность применения составляет 86-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней или 2,0 г перорально однократно.[35]
Для осложнённых форм: 2,0 г перорально 1 раз в сутки в течение 3 дней.[37]
Орнидазол (Тиберал, Гайро, Дазолик) — эффективность применения составляет 90-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней[41] или 1,5 г перорально однократно.[42]
Для осложнённых форм: 500 мг перорально 2 раза в сутки в течение 10 дней.[38]
Для детей: 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней.[39]
Другие препараты из группы 5-нитроимидазолов — менее распространены и изучены, чем вышеизложенные препараты, однако применяются в клинической практике:
- Тенонитрозол (Атрикан) — 250 мг перорально 2 раза в день в течение 4 дней;[43]
- Ниморазол (Наксоджин) — схемы применения при неосложнённом трихомониазе: 2,0 г перорально однократно или 1,0 г перорально через каждые 12 часов – три приёма, или 250 мг перорально 2 раза в день в течение 6 дней.[44]
- Секнидазол (Тагера) — 2,0 г перорально однократно (эффективность 97%).[45]
Причины неудач в лечении
В 5 % случаев трихомонады устойчивы (резистентны) к перечисленным препаратам [46]. Центры по контролю за заболеваемостью (США) в таких случаях рекомендуют увеличить дозировку и длительность применения медикаментов[47]: Метронидазол — 2,0 г перорально однократно в сутки в течении 7 дней или Тинидазол 2,0 г перорально однократно в сутки в течении 7 дней.
Дисульфирам-подобная реакция на препараты
Нитроимидазолы блокируют и снижают выработку фермента алкоголь-дегидрогеназы, что приводит к повышению уровня и накапливанию токсического ацетальдегида в крови. При приёме алкоголя в любых концентрациях во время лечения препаратами, входящими в группу нитроимидазолов, через 10-20 минут возникает реакция в виде тошноты, рвоты, головной боли, затруднения дыхания, судорог. Длительность её составляет несколько часов. Реакция наблюдается при приёме метронидазола, тинидазола [48] и орнидазола [49].
Помимо исключения алкоголя, рекомендаций по изменению привычек или особенностям питания при лечении трихомониаза нет.
Установление излеченности трихомонадной инфекции
Проводится через две недели после окончания лечения микроскопией и культуральным посевом и через 4 недели методом ПЦР. При отрицательных результатах лабораторных тестов пациенты дальнейшему наблюдению не подлежат.[2]
Можно ли заниматься сексом при трихомониазе
Заниматься сексом можно через 7-10 дней после завершения лечения трихомониаза. Примерно каждый пятый выздоровевший заражается вновь в течение трёх месяцев после окончания лечения. Чтобы избежать повторного заражения, лечение должны пройти все сексуальные партнеры. Если симптомы возникли снова, нужно пройти повторное обследование [52].
Прогноз. Профилактика
Прогноз при раннем выявлении и вовремя начатом лечении благоприятный. При неосложнённых формах трихомонадной инфекции после однократного курса выздоровление составляет 95-100%. Лица с осложнёнными формами и метронидазол-устойчивыми формами заболевания после проведённого лечения должны находиться под динамическим наблюдением.
Половые партнёры больных трихомониазом должны быть пролечены независимо от результатов их обследования на наличие трихомонад.
Самой эффективной мерой профилактики является использование презервативов при случайных половых контактах.
Ввиду бессимптомного течения инфекции лицам, имеющим несколько половых партнёров в год или случайные половые связи, рекомендовано ежегодное обследование на наличие трихомонад.
«Экстренная профилактика» после полового акта путём введения в уретру или во влагалище растворов антисептиков, таких как хлоргексидин, мирамистин, цидипол, не рекомендована из-за отсутствия доказательств её эффективности.
В настоящее время вакцины, предотвращающей заражение трихомониазом, не создано. В 80-е годы прошлого века была создана коммерческая вакцина Солкотриховак, состоящая из лиофилизата Lactobacillus acidophilus, которая по утверждению фирмы-производителя оказывает положительный эффект при рецидивирующем трихомониазе и бактериальном вагинозе.[50] Однако последующими исследованиями предположение о том, что защитный механизм действия вакцины связан на антигенном сходстве применяемых штаммов лактобацилл и вагинальной трихомонады, было отвергнуто.[51]
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Чураков А.А.
1
Дерюгина Л.А.
1
Блюмберг Б.И.
1
Попков В.М.
1
1 ГБОУ ВПО «Саратовский ГМУ им. В.И. Разумовского Минздравсоцразвития РФ»
Статья посвящена обзору отечественной и зарубежной медицинской литературы, отражающей современное состояние эпидемиологии и лабораторной диагностики трихомониаза. Показано, что частота обнаружения трихомонад за последние годы в российских и зарубежных лабораториях существенно различается и варьирует от 2,0% до 65,0%. Указаны факторы, которые могут влиять на показатели заболеваемости этой инфекцией. Приведены сравнительные данные о чувствительности методов лабораторной диагностики трихомониаза. Высокая частота бессимптомного течения трихомониаза позволяет отнести его к неконтролируемым инфекциям. Для получения объективной картины первостепенное внимание должно отводиться стандартности лабораторного анализа, использованию регламентированных схем выполнения исследования, разрешенных к применению (сертифицированных) тест-систем, наборов реактивов и питательных сред.
Описан алгоритм обследования больных с воспалительными урогенитальными заболеваниями. Необходимо дальнейшее совершенствование способов детекции трихомонад, основанных на молекулярно-генетических и иммуноферментных методологиях.
трихомониаз
эпидемиология
лабораторная диагностика
полимеразная цепная реакция
иммуноферментный анализ
трихомониаз
эпидемиология
лабораторная диагностика
полимеразная цепная реакция
иммуноферментный анализ
трихомониаз
эпидемиология
лабораторная диагностика
полимеразная цепная реакция
иммуноферментный анализ
трихомониаз
эпидемиология
лабораторная диагностика
полимеразная цепная реакция
иммуноферментный анализ
трихомониаз
эпидемиология
лабораторная диагностика
полимеразная цепная реакция
иммуноферментный анализ
1. Беднова В.Н. Результаты сравнительной лабораторной диагностики трихомониаза у мужчин / В.Н. Беднова, М.О. Танрыбердыева // Вестн. дерматол. и венерол. — 1975. — № 8. — С. 45-50.
2. Безжгутиковая форма Trichomonas vaginalis: морфология, ультраструктура и особенности лабораторной диагностики / Н.Н. Полещук, Л.В. Рубаник, Т.В. Андрюшина и др. // Материалы IX съезда ВНПОЭМП. — М., 2007. — С. 128-129.
3. Геляхова З.А. Оптимизация обследования и лечения женщин с хроническими воспалительными заболеваниями внутренних половых органов с применением баротерапевтических методов : автореф. дис. … канд. мед. наук. — Волгоград, 2012. — 21 с.
4. Диагностика урогенитальной трихомонадной инфекции методом ПЦР / Л.П. Сухова, В.В. Машеро, Р.Г. Белянина и др. // Генодиагностика в современной медицине : тез. докл. 3-й Всерос. конф. — М., 2000. — С. 98-99.
5. Зильман С.Л. Методика постановки реакции иммунофлюоресценции с кровью в диагностике мочеполового трихомониаза у женщин // Вестн. дерматол. и венерол. — 1975. — № 6. — С. 38-40.
6. Ильин И.И. Негонококковые уретриты у мужчин. — М. : Медицина, 1991. — 288 с.
7. К проблеме лабораторной диагностики мочеполового трихомониаза / И.Е. Симещенко, Н.В. Михайлов, Ю.Ф. Захаркиев // Генодиагностика инфекционных заболеваний : тез. докл. IV Всерос. науч.-практ. конф. — М., 2002. — С. 12-13.
8. Клименко Б.В. Трихомониаз. — Л. : Медицина, 1987. — 160 с.
9. Кубанова А.А. Развитие российской дерматовенерологии на современном этапе (по материалам доклада на IX Российском съезде дерматовенерологов) // Вестник дерматол. и венерол. — 2005. — № 6. — С. 4-11.
10. Состояние и перспективы диагностики инфекций, передаваемых половым путём в Российской Федерации / А.А. Кубанова, Н.В. Фриго, В.И. Кисина // Генодиагностика инфекционных болезней : сб. науч. трудов 5-й Всерос. науч.-практ. конф. — М., 2004. — С. 70-72.
11. Палакян А.К. Значение полимеразной цепной реакции в диагностике трихомониаза / А.К. Палакян, В.О. Айрапетян, В.А. Акон // Технологии генодиагностики в практическом здравоохранении : сб. науч. трудов науч-практ. симпозиума. — М., 2002. — С. 171-172.
12. Сюч Н.И. Иммуноферментный анализ в комплексе лабораторных исследований при мочеполовом трихомониазе / Н.И. Сюч, О.П. Сосновцева // Тез. докл. VIII Всерос. съезда дерматовенерологов. — М., 2001. — Ч. II. — С. 54-55.
13. Сюч Н.И. Серологическая диагностика: место в комплексе исследований при мочеполовом трихомониазе // Вестник дерматол. венерол. — 2001. — № 4. — С. 6-8.
14. Теличко И.Н. Проблемы лабораторной диагностики трихомоноза / И.Н. Теличко, А.М. Иванов, Р.А. Раводин // Сб. науч. трудов VI Рос. съезда врачей-инфекционистов. — СПб., 2003. — С. 375.
15. Чураков А.А. Хронический простатит, ассоциированный с трихомониазом и хламидиозом: оптимизация обследования и лечения больных и их половых партнеров : автореф. дис. … д-ра мед. наук. — Саратов, 2007. — 50 с.
16. A pseudoepidemic of Trichomonas vaginalis / A. Smith, S. Portsmouth, J. Browne et al. // Int J STD & AIDS. — 2001. — V. 12. suppl 2. — P. 75.
17. Bowden F.J. Why is Trichomonas vaginalis ignored? / F.J. Bowden, G.P. Garnett // Sex. Transm. Inf. — 1999. — V. 75. — P. 372.
18. Comparison of direct microscopy and in vitro cultures in detection of Trichomonas vaginalis / G.S. Tamer, D.O. Dundar, S. Caliskan et al. // In. 14th Europ.Congres of Clin. Microbiol. And Infect. — 2004. — V. 10, Suppl. 3. — P. 43.
19. Development of a polymerase chain reaction-based diagnosis of Trichomonas vaginalis/D.E. Riley, M.C. Roberts, T. Takayama, J.N. Krieger // J. Clin. Microbiol. — 1992. — V. 30, N 2. — P. 465-472.
20. Diagnosis of trichomoniasis by polymerase chain reaction / J.S. Ryu, H.L. Ching, D.Y. Min et al. // Yonsei Med. J. — 1999. — V. 40. — P. 56-60.
21. Lin P.R. One-tube, nested-PCR assay for the of Trichomonas vaginalis in vaginal discharges / P.R. Lin, M.F. Shaio, J.Y. Liu // Ann. Trop. Med. Parasitol. — 1997. — V. 91. — P. 61-65.
22. Malyszko E. Detection of Trichomonas vaginalis in men / E. Malyszko, T. Jonuszko // Pol. Tyg. Lek. — 1991. — V. 46. — P. 997-999.
23. Prevalence of six sexually transmitted disease agents arising in pregnant inner city adolescents and pregnancy outcome / P.H. Hardy, J.B. Hardy, E.E. Nell et al. // Lancet. — 1984. — V. 2. — P. 333-337.
24. Quinn T.C. Recent advances in diagnosis of sexually transmitted diseases // Sex Trans Dis 1994; 21: 19-27.
25. Shaio M.F. Colorimetric one-tube nested PCR for detection of Trichomonas vaginalis in vaginal ducharge / M.F. Shaio, P.R. Lin, J.Y. Liu // J. Clin. Microbiol. — 1997. — V. 35. — P. 132-138.
26. Schwebke J.R. Update of trichomoniasis // Sex. Transm. Dis. — 2002. — V .78. — P. 378-379.
27. Stefanovic J. Trichomonas in girls during the period of hormonal inactivity // Bratisl. Lek. Listy. — 1990. — V. 90. — P. 780-782.
28. The epidemiology of trichomoniasis in women / K. Wendel, E. Erbelding, D. Duncan et al. // Int J STD & AIDS. — 2001. — V. 12. Suppl 2. — P. 37.
29. Trichomoniasis in men / K. Wendel, E. Erbelding, D. Duncan et al. // Int J STD & AIDS. — 2001. — V. 12. Suppl 2. — P. 131.
30. Trichomonas vaginalis associated with low birth weight and preterm delivery / M.F. Cotch, J.G. Pastorek, R.P. Nugent et.al. // Sexually Transmitted Diseases. — 1997. — V. 24. — P. 353-360.
31. Trichomonas vaginalis, HIV and African-Americans / F. Sorvillo, L. Smith, P. Kerntd et al. // Emerg. Infect. Dis. — 2001. — V. 7. — P. 927-932.
32. Use of an immunochromatographic assay for rapid detection of Trihomonas vaginalis in vaginal specimens / J.S. Huppert, B.E. Batteiger, P. Braslins et al. // J. Clin. Microbiol. — 2005. — V. 43. — P. 684-687.
33. Wasserhett J.N. Interrelationship between human immunodeficiency virus infection and other sexually transmitted diseases // Sex. Transm. Dis. — 1992. — V. 18. — P. 61-77.
34. Zhang Z. Trichomonas vaginalis cause of cervical neoplasia? Resultas from a combined analysis of 24 studies / Z. Zhang, C.B. Begg // Int. J. Epidemiol. — 1994. — V. 23. — P. 682-690.
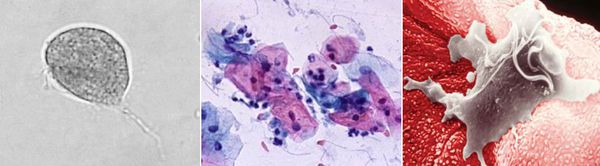
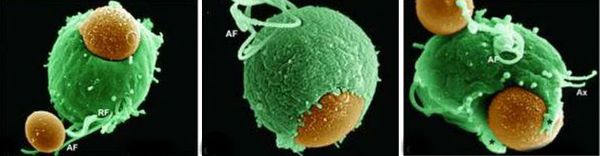
Возбудитель урогенитального трихомониаза (трихомоноза) Trichomonas vaginalis — простейший одноклеточный паразит, по существующей систематике относится к царству высших процистов — Protozoa, классу жгутиковых — Flagella, семейству — Trichomonadidae, роду — Trichomonas. У человека могут обитать три вида трихомонад: Trichomonas tenax (ротовые), Trichomonas hominis (кишечные), Trichomonas vaginalis (влагалищные). Вопрос о самостоятельности каждого вида и его способности вызывать инфекционный процесс дискутировался длительное время. Однако господствующая в настоящее время точка зрения отводит роль инфекционного агента (патогена) исключительно Т.vaginalis.
Трихомониаз во всём мире в последние десятилетия считается наиболее распространённой инфекцией, передаваемой половым путём, является частой причиной хронических воспалительных заболеваний мочеполовой сферы человека [24; 26]. В России в 2002 г. уровень заболеваемости урогенитальным трихомониазом составил 282,9, в 2003 г. — 261,0, в 2004 г. — 201,2 на 100 000 населения [9; 10]. В последние годы наблюдается уменьшение этого показателя, однако данная тенденция не повсеместна и в целом эпидемиологическая ситуация остается напряженной. У мужчин трихомонады также могут быть одной из причин бесплодия, в основе которого, как правило, поражение предстательной железы (ПЖ). По данным М.Л. Амозова (2001), при хроническом простатите T.vaginalis выявляются у 29% больных. Доказана роль T.vaginalis в развитии осложнений при беременности и в её неблагоприятном исходе [23; 30], развитии бесплодия у женщин, в том числе вследствие сальпингитов, развившихся в детском возрасте [27]. Установлено значение влагалищных трихомонад в увеличении риска заболевания ВИЧ-инфекцией [31; 33] и рака шейки матки [34].
Первый вопрос, который возникает при анализе отечественной и зарубежной научной литературы, посвящённой проблемам урогенитального трихомониаза, — это истинная частота заболевания. Актуальность данной темы вызвана тем, что, по данным разных авторских коллективов, показатель заболеваемости может отличается в 4-5 и более раз. Б.В. Клименко с соавт. (2001) в своей монографии «Трихомониаз мужчин, женщин и детей» приводят частоту трихомониаза по результатам различных публикаций за период 1934-1997 гг. При диагностике инфекции, проведённой примерно в одни и те же годы в разных лабораториях, частота обнаружения T.vaginalis у мужчин с уретритами составляла от 2 до 60-85%. У женщин частота трихомониаза при отсутствии урогенитальных симптомов (при профилактических осмотрах) варьировала от 8 до 65%, а у больных воспалительными заболеваниями мочеполового тракта от 12 до 60%.
Проведённый нами анализ частоты обнаружения трихомонад в последние годы в российских и зарубежных лабораториях демонстрирует аналогичное расхождение по данному показателю (табл. 1).
Таблица 1 — Частота обнаружения T.vaginalis у больных с урогенитальной симптоматикой, по данным работ отечественных и зарубежных авторов, опубликованных в 2001—2004 гг.
|
Авторы, год публикации |
Пол обследуемых |
Частота выявления, (%) |
|
Козлюк А.С., Козлюк В.А., 2001 |
Муж. |
0,4-1,4 |
|
— » — |
Жен. |
1,0-1,6 |
|
Wendel K. et al., 2001 |
Жен. |
24,0 |
|
Сrucitti T. et al., 2001 |
Жен. |
18,8 |
|
Kayos S.C. et al., 2001 |
Муж. |
11,6 |
|
Kendrick C.S. et al., 2001 |
Жен. |
21,4 |
|
Wendel K. et al., 2001 |
Муж. |
4,0 |
|
Williams J.A. et al., 2001 |
Жен. |
15,1 |
|
Жабин С.Г. с соавт., 2002 |
Муж. |
12,8 |
|
Литвинова М.М. с соавт., 2002 |
Муж.+Жен. |
1,9 |
|
Агиров А.Х. с соавт., 2002 |
Муж.+Жен. |
22,0 |
|
Введенская Э.В. с соавт., 2003 |
Муж.+Жен. |
35,6 |
|
Шайхутдинов Р.Г. с соавт., 2003 |
Муж. |
42,6 |
|
Сорокина Е.А., Симонова О.Г., 2004 |
Жен. |
6,6 |
|
Симещенко И.Е. с соавт., 2004 |
Муж.+Жен. |
4,17-36,14 |
|
Kesli R. et al., 2004 |
Жен. |
9,0 |
Следует выделить ряд факторов, влияющих на точность лабораторной диагностики. Прежде всего, это ориентация только на один метод лабораторного исследования, особенно при однократном обследовании. На практике нередко наблюдается отрицательная тенденция «диагностики трихомониаза» только по одному мазку (с окраской метиленовым синим) врачом во время приёма больного или по результатам ПЦР-анализа, диагностическая точность которого неоправданно принимается за 100%. Известно, что традиционные микроскопические методы идентификации T.vaginalis не отличаются высокой чувствительностью и специфичностью, особенно при обследовании больных с вялотекущим процессом. При исследовании мазков ложноотрицательные результаты могут иметь место с частотой порядка 25% [11].
Обсуждая вопрос точности ПЦР-анализа, можно привести весьма показательную работу T. Crucitti et al. (2001), в которой было проведено комплексное сравнение чувствительности различных модификаций метода, отличающихся по выявляемой ДНК-мишени (праймерам). В результате уровень чувствительности ПЦР составил от 53,2 до 87,3%. Возможные технические погрешности на этапах пробоподготовки при ПЦР-анализе и вероятность как ложноотрицательных, так и ложноположительных ответов могут свидетельствовать о недостаточной воспроизводимости метода и предостерегают от его излишней идеализации.
Существенное значение в лабораторной диагностике урогенитального трихомониаза имеют особенности проведения исследования и трактовки полученных результатов. Остается проблема оценки детекции неподвижных форм простейших, не учитываемых при микроскопии нативных препаратов, особенно у мужчин, и, напротив, принятие за трихомонады деградированных макрофагов [2; 6; 7; 22]. В литературе описаны случаи выявления контаминирующих питательную среду непатогенных жгутиковых простейших (Pleuromonas jaculans), ошибочно принимаемых за T.vaginalis [16], и примеры контаминации влагалища кишечными трихомонадами.
Очевидно, что для получения объективной картины первостепенное внимание должно отводиться стандартности лабораторного анализа, использованию регламентированных схем выполнения исследования, разрешённых к применению (сертифицированных) тест-систем, наборов реактивов и питательных сред. Перечисленные факторы могут существенно влиять на частоту выявления влагалищных трихомонад и показатели заболеваемости этой инфекцией. Но одной из основных причин разницы в частоте обнаружения T.vaginalis по данным разных авторов, очевидно, следует считать отличия в обследуемых контингентах и качество (тщательность) проведённого обследования. H. Swygard (2004) на основании анализа 369 публикаций, посвященных проблеме трихомониаза, делает заключение, что частота болезни у мужчин составляет 5-29%, у женщин — 5-74% и определяется характером обследуемых групп населения.
Урогенитальный трихомониаз может оставаться незамеченным прежде всего в случаях асимптомного носительства T.vaginalis, которое у мужчин составляет от 10,6 до 27,8% [6]. По данным В.А. Молочкова (2002), в настоящее время около 90% больных приходят к врачу уже с хронической формой инфекции. При этом инфекционный агент может локализоваться в криптах цервикального канала, верхних отделах половых путей женщин, осумкованных очагах воспаления в ПЖ и т.д., и только правильное проведение топической диагностики обеспечит грамотную тактику лабораторного обследования. Субманифестное течение болезни обусловливает повышенные требования к более тщательной лабораторной диагностике трихомониаза. Регламентировано положение, определяющее, что единственным достоверным доказательством трихомониаза служит обнаружение типичных (подвижных) форм паразитов в мазках или посевах. Бактериологические методы при анализе материала от мужчин менее надежны, чем от женщин, так как в отделяемом уретры, как правило, содержится значительно меньше возбудителей и они часто малоподвижны. Диагностическая чувствительность микроскопии нативных препаратов по сравнению с культуральным методом (КМ) составляет, по разным данным, 10-60% [6; 18; 28; 29]. Чувствительность метода микроскопии окрашенного мазка (ОМ) не превышает 60% [19]. Повышению уровня диагностики способствует широкое применение КМ. Однако при малом числе T.vaginalis или их гибели при транспортировке или высеве КМ не позволяет обнаружить трихомонады. Неоднозначные результаты, получаемые с помощью данного подхода, могут объясняться нестандартностью используемых питательных сред.
При обобщении данных отечественных и зарубежных авторов по диагностической чувствительности разных методов выявления трихомонад, выполненных одновременно в сравнительных исследованиях, можно заключить, что чувствительность КМ составляет величину порядка 40-90%, ПЦР — 55-95% и микроскопии (влажного или окрашенного мазка) — 30-70% (табл. 2).
Таблица 2 — Чувствительность методов лабораторной диагностики трихомониаза, по данным отечественных и зарубежных авторов
|
Метод |
Чувствительность, (%) |
Авторы, год публикации |
|
Цитоморфологический ПИФ ПЦР |
14,8 70,4 94,4 |
Кузовкова Н.А., с соавт., 2002 |
|
Микроскопия Культуральный ИФА (АТ) |
75-76,2 85,7-96,2 43,5 |
Барышова М.В. с соавт., 2001 |
|
ПЦР Культуральный Микроскопия |
97 90 70 |
Бутов Ю.С. с соавт., 2001 |
| ПЦР
Микроскопия |
94-96 40 |
Kendrick C.S. et al., 2001 |
|
ПЦР Культуральный |
53-87 38 |
Сrucitti et al., 2001 |
|
Микроскопия |
57-58 |
Wiese W. Et al., 2000 |
|
ПЦР Культуральный Микроскопия |
97 70 36 |
Madico G. et al., 1998 |
|
Культуральный Микроскопия Латекс-аггл. тест |
46 31 98 |
Dymon M. et al., 1994 |
|
Латекс-аггл. тест |
70 |
Navarro F. et al., 1992 |
|
Культуральный Микроскопия |
98 38 |
Philip A. Et al., 1987 |
Приводятся многочисленные данные об эффективности ПЦР при лабораторной диагностике трихомониаза [4; 20; 21; 25 и др.]. Следует отметить, что высокая чувствительность метода сопровождается недостаточной воспроизводимостью результатов. С разной частотой имеют место ложноотрицательные ответы, что возможно как из-за технических погрешностей, например недостаточной очистки ДНК-мишени и ингибирования ПЦР, так и из-за вариабельности генома-мишени T.vaginalis. Данная проблема может быть разрешена путем подбора и применения наиболее эффективных праймеров. Таким образом, вопрос использования ПЦР-диагностики трихомониаза и места метода в системе лабораторных тестов актуален и требует дальнейшего изучения.
В качестве вспомогательных диагностических тестов предложены различные способы иммунодиагностики трихомониаза. Для выявления специфических антител в крови больных разработана ускоренная реакция иммунофлуоресценции РИФ-80 и РИФ-абс [1; 5]. По данным авторов, метод позволяет выявлять противотрихомонадные антитела у 100% больных с диагнозом трихомониаз, подтвержденным бактериологическими методами. Однако, как и другие иммунологические тесты, он не пригоден для констатации факта выздоровления больного, поскольку остается положительным в течение одного года после излечения трихомониаза [8]. М. Cogne с соавт. (1985) был предложен ELISA-тест для выявления сывороточных (IgG) и секреторных (IgA) противотрихомонадных антител. При сравнении этого метода с реакциями иммунофлуоресценции и гемагглютинации он оказался более чувствительным и специфичным, однако был положительным в 100% случаев у больных с ранее перенесенным заболеванием, что затрудняло его использование в качестве диагностического критерия без бактериологического подтверждения трихомониаза.
Отечественными специалистами неоднократно проводились исследования по оценке эффективности различных модификаций ИФА при определении антител к влагалищным трихомонадам, при этом полученные результаты свидетельствуют, что данные ИФА в большом проценте случаев не подтверждаются другими методами [12-14].
Одно из новых направлений — применение для детекции трихомонад варианта капиллярной жидкостной хроматографии, позволяющего в течение 10 мин выявить T.vaginalis с чувствительностью 83,3% и специфичностью 98,8% [32].
Г.А. Дмитриев (2001) на основании анализа современных методов лабораторной диагностики трихомониаза констатирует, что для объективного ответа достаточно грамотного использования регламентированных методов: микроскопии нативного и (или) окрашенного препарата и культурального исследования, а также говорит о недостаточной готовности в настоящее время для широкого применения ИФА и ПЦР, хотя оба эти теста могут быть с успехом использованы в дополнение к регламентированным средствам выявления трихомонад и нуждаются в соответствующих подработках для их практического внедрения.
Дополнительное лабораторное тестирование эндоцервикальных аспиратов у женщин с хроническими воспалительными заболеваниями органов малого таза и секрета простаты у мужчин с хроническим простатитом (после 2-3 сеансов дренирующих процедур) повышает выявляемость трихомонад на 15 и 12% соответственно [3; 15].
На основании данных литературы и собственных исследований предложен следующий алгоритм лабораторной диагностики. На первом этапе выполняют микроскопию нативного мазка (НМ), которая позволяет в ряде случаев (при остром процессе) быстро выявить живых подвижных трихомонад, при отрицательном результате НМ используют КМ (обладает высокой специфичностью), дополненный ПЦР (наиболее оптимально) или окрашенным мазком (ОМ), или реакцией иммунофлуоресценции. Положительные результаты КМ и/или ПЦР оцениваются как лабораторный диагноз урогенитального трихомониаза. Более осторожно следует трактовать положительный ответ ОМ, помня о возможности ложноположительных ответов; его оценка должна проводиться с учетом клинической картины, данных обследования полового партнера [15].
Таким образом, в настоящее время во всём мире наблюдается повышение внимания к урогенитальному трихомониазу. Это обусловлено высокой частотой бессимптомных форм инфекции, что позволяет отнести трихомониаз к неконтролируемым инфекциям [17], относительно частыми осложнениями болезни, трудностью лабораторной диагностики скрытых (хронических) форм. Очевидно, что основной задачей сегодняшнего дня является совершенствование алгоритмов обследования и методов детекции микроорганизмов, основанных на современных достижениях медицинской науки (ПЦР, ИФА и др.).
Рецензенты
- Андрей Л.Б., д.м.н., профессор кафедры кожных и венерических болезней ГБОУ ВПО «Саратовский ГМУ им. В.И. Разумовского Минздравсоцразвития России», заместитель главного врача по лечебной работе Клиники кожных болезней ГБОУ ВПО «Саратовский ГМУ им. В.И. Разумовского Минздравсоцразвития России», г. Саратов.
- Владимир Ф.О., д.м.н., врач-дерматовенеролог ООО «Медицина АльфаСтрахования», г. Саратов.
Библиографическая ссылка
Чураков А.А., Дерюгина Л.А., Блюмберг Б.И., Попков В.М. ТРИХОМОНИАЗ – АКТУАЛЬНЫЕ ВОПРОСЫ ЛАБОРАТОРНОЙ ДИАГНОСТИКИ // Современные проблемы науки и образования. – 2012. – № 2.
;
URL: https://science-education.ru/ru/article/view?id=5909 (дата обращения: 13.02.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Проблема инфекционных урогенитальных заболеваний на протяжении уже нескольких десятилетий продолжает оставаться одной из самых важных в современной медицине. При этом особую не только медицинскую, но и социально-экономическую значимость имеют инфекций, передающиеся половым путем (ИППП), что в первую очередь определяется развитием различных осложнений с тяжелыми последствиями, такими как поражение внутренних органов, нарушение репродуктивной функции больного, инфицирование плода и врожденные заболевания у детей. Вместе с тем уровень заболеваемости ИППП продолжает оставаться высоким, что связано с множеством факторов, среди которых можно выделить: изменение «стандартов» полового поведения в обществе; сексуальную свободу; падение нравов; раннее начало половой жизни; внебрачные и добрачные связи; множество половых партнеров, низкую информированность об ИППП населения, неправильные представления о сути «безопасности» сексуальных отношений; низкую санитарно-гигиеническую культуру; рост безработицы; миграцию населения, самолечение, несвоевременную обращаемость в медицинские учреждения, а нередко и недостаточную надежность лабораторных методов исследования.
Одно из первых мест в структуре инфекций, передающихся половым путем, во всех странах мира занимает урогенитальный трихомониаз (УГТ). По данным ВОЗ ежегодно в мире регистрируется более 333 млн новых случаев инфекций, передающихся половым путем, из них на мочеполовой трихомониаз приходится более 170 млн случаев [1, 2]. В Российской Федерации заболеваемость УГТ в последние годы составляет около 200 случаев на 100 тыс. населения [3, 4]. Среди женщин, обратившихся к врачу по поводу выделений из влагалища, УГТ диагностируют по данным различных авторов в 18–50%, а иногда и 80% случаев, у мужчин с негонококковыми уретритами трихомонадные поражения составляют до 20–34,8% [2, 5–7].
Возбудителем урогенитального трихомониаза является простейший одноклеточный микроорганизм — Trichomonas vaginalis, которая в процессе эволюции приспособилась паразитировать в органах мочеполовой системы человека [8].
Характерными клиническими характеристиками для УГТ являются: полиморфизм, многоочаговость поражения, нередко хроническое течение с рецидивами, возможность транзиторного и асимптомного носительства. Малосимптомные, хронические, вялотекущие формы заболевания, а также трихомонадоносительство, которое составляет 10–35% среди женщин и 2–41% среди мужчин, имеют большое значение в эпидемиологическом плане, способствуя распространению возбудителя среди половых партнеров [7]. Вследствие возможного развития осложнений воспалительного характера УГТ представляет серьезную угрозу репродуктивному здоровью человека [9]. Трихомониаз рассматривается фактором риска заражения ИППП, в том числе ВИЧ-инфицирования. Ряд исследователей отмечают, что инфицирование T. vaginalis, особенно длительно существующая, персистирующая трихомонадная инфекция, может быть фактором риска развития рака шейки матки [10].
Диагностика УГТ основывается на выявлении клинических признаков заболевания и обнаружении T. vaginalis в исследуемом материале.
В «классическом варианте» течения болезни клинические признаки трихомонадной инфекции включают: гиперемию вульвы и влагалища, желто-зеленые пенистые выделения, зуд, дизурию, диспареунию, «клубничный» вид шейки матки и вагины (точечные геморрагии). Однако только на основании клинической картины диагноз не может быть выставлен в силу целого ряда причин:
- указанные клинические симптомы могут быть обусловлены другими инфекционными агентами урогенитального тракта;
- пенистые выделения наблюдаются только у 12% инфицированных женщин;
- «клубничная шейка матки» встречается только у 2% пациенток;
- атипичное (маскообразное) течение заболевания (патогномоничные клинические симптомы, характерные для другого заболевания);
- бессимптомное течение заболевания (регистрируется в 10–50% случаев).
Таким образом, поскольку симптомы трихомониаза, как и большинства других ИППП, непатогномоничны и не являются надежными критериями, в обязательном порядке с целью диагностики трихомонадной инфекции необходимо применение лабораторных методов исследования.
В России основными методами, используемыми для выявления трихомонад в биологическом материале, долгое время оставались только микроскопия нативного, окрашенного препаратов и культуральное исследование.
Для микроскопического исследования производят забор клинического материала из наиболее подозрительных на инфицирование очагов: влагалища, шейки матки, цервикального канала, уретры, предстательной железы и др. Целесообразно проведение микроскопии комплексной — нативного и окрашенного («синькой», по Граму, Романовскому–Гимзе, Лейшману–Романовскому, другим вариантом) препаратов.
Микроскопия нативного препарата — это определение трихомонад в нативном препарате (метод исследования неокрашенного свежего препарата впервые предложен Донне в 1836 г.), который готовят путем смешивания исследуемого материала с каплей теплого изотонического раствора хлорида натрия (лучше раствора Рингера–Локка), затем накрывают покровным стеклом и микроскопируют при увеличении объектива 40 и окуляра 7 или 10. Для исследования берется отделяемое уретры, цервикального канала, влагалища, центрифугат мочи, эякулят, секрет предстательной железы и др. При изучении нативного препарата особое внимание обращается на размеры и форму трихомонад, характер их движения, внутреннее содержимое клеток. Необходимо найти овальное или грушевидное тело, чуть больше лейкоцита (размеры в среднем от 13 до 17 мкм), имеющее жгутики и совершающее характерные толчкообразные поступательные движения. Иногда можно заметить движение свободных жгутиков. Цитоплазма трихомонад обычно зернистая, чаще вакуолизирована. Ядра плохо различимы или чаще вообще не обнаруживаются. Более четко видеть движения и структуру трихомонад позволяет фазово-контрастная микроскопия (с окраской нативного препарата 0,01% раствором сафранина). Однако оценка жизнеспособных, но неподвижных, атипичных форм (без жгутиков, ундулирующей мембраны, атипично делящихся (почкующихся) клеток) методом микроскопии нативного препарата крайне проблематична. В целом чувствительность этого метода варьирует в широких пределах и зависит, прежде всего, от формы заболевания, локализации трихомонад, а также от квалификации персонала, проводящего исследование. Необходимо помнить, что при отсутствии типичных форм трихомонад диагноз трихомониаза может считаться лишь предположительным и должен подтверждаться другими методами.
Микроскопия окрашенных препаратов несколько повышает процент выявления трихомонад по сравнению с нативными препаратами, так как при этом учитываются все, а не только подвижные особи. Кроме того, окрашенные препараты можно использовать для оценки воспалительного процесса (на наличие воспалительного процесса косвенно указывают скопление лейкоцитов на клетках плоского эпителия или вокруг них, большое количество слизи в мазках и др.), выявления гонореи, мицелия грибов, микрофлоры: кокков, палочек и т. д. Методика включает в себя поиск известной формы трихомонады с правильно очерченным, эксцентрично расположенным ядром на фоне нежно-ячеистой структуры цитоплазмы. Для выявления жгутиков и ундулирующей мембраны препарат следует изучать методами окраски по Романовскому–Гимзе, Лейшману.
Однако в течение последних десятилетий у больных УГТ все чаще стали определяться атипичные, амастиготные (метаболически малоактивные особи паразита, лишенные органоидов движения — блефаропласта, жгутиков и ундулирующей мембраны) формы влагалищных трихомонад, что значительно усложнило диагностику инфекции, так как морфология и подвижность — основные критерии выявления простейших.
Необходимо отметить, что эффективность микроскопического метода исследования в целом недостаточная. Относительно других методов лабораторной диагностики, являясь определенно экономически наиболее целесообразным, он имеет низкую чувствительность — от 50% до 64,9% (для культурального — 73–89,2%; для метода полимеразной цепной реакции (ПЦР) — 93–98,7%) [8, 11, 12]. Интерпретация результата субъективная и во многом зависит от опыта специалиста, качества мазка и соблюдения условий забора материала. Ошибки при проведении микроскопических исследований, прежде всего, обусловлены:
- потерей влагалищными трихомонадами характерной подвижности после того, как они извлечены из среды человеческого организма;
- принятием эпителиальных клеток, макрофагов и других клеточных элементов за трихомонады;
- существованием различных форм трихомонад (округлые, безжгутиковые (амастиготные) формы, со сниженной метаболической активностью — разночтения при оценке результатов);
- низкотитражными препаратами (концентрация трихомонад ниже 105 КОЕ/мл с помощью микроскопии уже не определяется [8]) или препаратами, содержащими огромное количество клеток эпителия, лейкоцитов и различного деструктивного материала из очага поражения;
- нередкой потерей типичных морфологических признаков во время фиксации и окрашивания, что создает трудности для этиологической идентификации.
Отмечается снижение чувствительности микроскопического метода при бессимптомных формах заболевания, а также при исследовании недостаточного количества полей зрения [8].
Вместе с этим следует особо подчеркнуть нередкость и ложноположительных результатов микроскопического исследования, которые обусловлены чаще всего принятием за трихомонады эпителиальных клеток или других клеточных элементов. Однако необходимо помнить, что диагноз урогенитального трихомониаза, как и других заболеваний, обусловленных ИППП, ведет за собой целый ряд не только медицинских, но и этических проблем, и ценой диагностической ошибки могут стать недоверие и ухудшение взаимоотношений в супружеской паре, развод, суицидальные последствия и т. п. Поэтому необходимо быть крайне требовательными к верификации диагноза и при малейших сомнениях подтверждать более чувствительными методами исследования.
Несмотря на все недостатки микроскопического метода, он, благодаря относительно низкой стоимости и быстроте исполнения, остается в нашей стране преобладающим в диагностике урогенитального трихомониаза [8].
Культуральное исследование считается методом «золотого стандарта» в диагностике инфекций, вызванных T. vaginalis. Он предполагает выращивание культур трихомонад на питательных средах с последующей идентификацией возбудителя. Это простой в интерпретации метод, для начала роста в культуре он требует менее чем 300–500 трихомонад в 1 мл инокулюма. Однако эффективность культуральной диагностики во многом зависит от состава питательных сред и от условий культивирования трихомонад. Разработано значительное количество сред (Павловой, Джонсона–Трасселя, ССДС, Тераса, 199-ДС, Трихомона–Скин и т. д.), содержащих различные ингредиенты: сыворотку крови человека или животных, солянокислый протеин, гидролизат казеина, печеночный настой, куриный белок, рисовый отвар, дрожжевой экстракт и аутолизат, пептон, витамины, минеральные соли, сахара и др. (в различных концентрациях и пропорциях). Все методики культивирования трихомонад хорошо известны и описаны в многочисленных изданиях. Значимость бактериологического (культурального) метода особенно высока при нетипичной или отсутствующей клинической картине (носительстве) заболевания, повторных отрицательных результатах бактериоскопии, оценке эффективности терапии (диагностические сложности чаще бывают у мужчин), выделении от больного методом микроскопии нетипичных по структуре трихомонад, отдельных ядер (в большинстве клинико-диагностических лабораторий интерпретируются как отрицательный результат, поскольку методические указания Министерства здравоохранения РФ регламентируют подтверждение клинического диагноза «трихомониаз» на основании обнаружения типичных форм влагалищных трихомонад [13]).
Культуральные исследования хоть и повышают эффективность диагностики урогенитального трихомониаза в сравнении с микроскопическими методами, однако существенно уступают методам амплификации нуклеиновых кислот. Вместе с тем существенным недостатком культуральной диагностики трихомониаза является и ее длительность: регламентированная процедура предусматривает культивирование до 17 дней с изучением культуры для идентификации простейших на 3–5 день, при отрицательных результатах на 7–9, 11–17 дни после посева.
В последние годы, согласно клиническим рекомендациям Российского общества дерматовенерологов и косметологов по ведению больных инфекциями, передаваемыми половым путем, и урогенитальными инфекциями от 2012 г. верификация диагноза урогенитального трихомониаза возможна на основании молекулярно-биологических методов исследования, направленных на обнаружение специфических фрагментов ДНК и/или РНК T. vaginalis с использованием тест-систем, разрешенных к медицинскому применению в Российской Федерации [14]. Возросший интерес к использованию для детекции возбудителей ИППП и, в частности, мочеполового трихомониаза таких методов амплификации нуклеиновых кислот, как полимеразная цепная реакция (ПЦР), заключается в значительном преимуществе чувствительности данного метода, для анализа необходима только ДНК, а жизнеспособность организма значения не имеет. Кроме того, ПЦР способна улавливать очень низкие концентрации искомого агента, вплоть до одного микроорганизма в образце [8, 15]. Чувствительность ПЦР, по мнению зарубежных специалистов, составляет 97%, а специфичность — 98% [13, 16]. В России были зарегистрированы несколько тест-систем для ПЦР-анализа урогенитального трихомониаза: «Диаген-Трихомонас», «АмплиСенс-Trichomonas vaginalis-250» и др. Существенное значение в диагностике УГТ имеет и метод амплификации РНК (NASBA, Nucleic Acid Sequence-Based Amplification), который позволяет судить о жизнеспособности возбудителя, что особенно важно для проведения ранней оценки результатов лечения.
Целесообразно применение в клинической лабораторной практике тестов на основе ПЦР и NASBA при обнаружении «атипичных» трихомонад, при сомнительных результатах культурального исследования, а также с целью скрининга, для дополнительного контроля при смешанных инфекциях урогенитального тракта.
Следует отметить, что существующие другие методы лабораторных исследований, в том числе прямую иммунофлюоресценцию (ПИФ) и иммуноферментный анализ (ИФА) для обнаружения антител T. vaginalis, на сегодняшний день не рекомендуется использовать для диагностики трихомонадной инфекции в связи с тем, что существующие наборы не обладают достаточной чувствительностью, позволяющей осуществлять качественную диагностику трихомониаза [8, 17].
К сожалению, ни один из имеющихся на сегодняшний день диагностических тестов не является в 100% случаев совершенным. Главной задачей современной диагностики любой ИППП и, в частности, урогенитального трихомониаза, с целью раннего и достоверного диагноза, является индивидуальный подход к конкретному пациенту с определением роли и места каждого метода и их комплексного применения при выявлении возбудителя.
При выборе диагностического метода необходимо учитывать также половые и возрастные особенности. У мужчин трихомонады обнаружить значительно труднее, чем у женщин, что связано, прежде всего, с тем, что T. vaginalis в отделяемом уретры часто находятся в малоподвижной форме, имеются в небольшом количестве. Поэтому для более достоверных данных обследования у мужчин нельзя ограничиваться анализом только уретрального отделяемого, надо исследовать также осадок свежевыпущенной мочи, секрет предстательной железы, сперму; необходимо проведение множественных лабораторных исследований с использованием различных методов и их комбинаций. У девочек (до наступления менархе) диагноз урогенитального трихомониаза устанавливается на основании микроскопического и/или культурального исследования, подтвержденного молекулярно-биологическим методом.
Необходимо отметить, что лабораторные обследования, как наиболее объективные, с помощью которых устанавливается достоверный диагноз и назначается адекватная терапия, надо проводить на всех этапах инфекционного процесса (первичное обследование, оценка динамики течения воспалительного процесса, определения эффективности лечения).
Особое внимание необходимо уделить также важному этапу обследования — топической диагностике, которая осуществляется с помощью не только тщательного осмотра, но и с применением инструментальных методов (кольпоскопии, трансвагинального ультразвукового исследования (УЗИ) у женщин, трансректального УЗИ у мужчин).
Показанием к проведению лечения является обнаружение T. vaginalis при микроскопическом и/или культуральном исследованиях и/или исследовании молекулярно-биологическими методами у пациента либо у его полового партнера. Одновременное лечение половых партнеров является обязательным.
Целями лечения являются эрадикация T. vaginalis, клиническое выздоровление, предотвращение развития осложнений и предупреждение инфицирования других лиц.
Во избежание развития тяжелых побочных реакций (дисульфирамоподобная реакция) пациентов следует предупреждать о необходимости избегать приема алкоголя и содержащих его продуктов как в ходе терапии метронидазолом и тинидазолом, так и в течение 24 часов после его окончания. При непереносимости перорального метронидазола его интравагинальное назначение также противопоказано.
При лечении трихомониаза рекомендуется применять метронидазол, орнидазол или тинидазол 500 мг внутрь 2 раза в сутки в течение 5 дней.
При лечении осложненного, рецидивирующего трихомониаза и трихомониаза других локализаций метронидазол применяют 500 мг внутрь 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней; орнидазол 500 мг внутрь 2 раза в сутки в течение 10 дней; тинидазол 2,0 г внутрь 1 раз в сутки в течение 3 дней.
При лечении осложненных форм урогенитального трихомониаза возможно одновременное применение местнодействующих протистоцидных препаратов, таких как вагинальная таблетка метронидазола 500 мг 1 раз в сутки в течение 6 дней, гель метронидазола 0,75% 5 г интравагинально 1 раз в сутки в течение 5 дней.
Лечение беременных осуществляется на любом сроке для предотвращения преждевременного разрыва плодных оболочек, преждевременных родов и низкой массы плода: метронидазол 2,0 г однократно.
При лечении детей используют метронидазол 10 мг/кг массы тела внутрь 3 раза в сутки в течение 5 дней или орнидазол 25 мг/кг массы тела 1 раз в сутки в течение 5 дней.
Требования к результатам лечения включают эрадикацию T. vaginalis, клиническое выздоровление. Установление излеченности трихомонадной инфекции на основании микроскопического, культурального метода исследования и методов амплификации РНК (NASBA) проводится через 14 дней после окончания лечения, на основании методов амплификации ДНК (ПЦР, ПЦР в реальном времени) — не ранее чем через месяц после окончания лечения. При отрицательных результатах обследования пациенты дальнейшему наблюдению не подлежат. При отсутствии эффекта от лечения исключают реинфекцию, назначают иные препараты или курсовые методики лечения [18].
В заключение хотелось бы еще раз отметить, что в связи с отсутствием четко специфических симптоматических проявлений клиническая дифференцировка урогенитального трихомониаза достаточно затруднительна и неточна без лабораторной диагностики, результативность которой, особенно для бессимптомных, хронических форм заболевания, будет во многом зависеть от выбранного метода. Полноценное обследование больных с расширением спектра диагностических и параклинических технологий позволит повысить качество диагностической помощи, что в последующем, несомненно, поможет в выборе оптимального объема, содержания и этапности лечебных технологий.
Литература
- Ермоленко Д. К., Исаков В. А., Рыбалкин С. Б. и др. Урогенитальный трихомониаз. Пособие для врачей. СПб-Великий Новгород. 2007. 96 с.
- Захаркив Ю. Ф. Этиологическая структура воспалительных заболеваний урогенитального тракта среди социально адаптированных групп населения и роль Trichomonas vaginalis в их возникновении в связи с устойчивостью штаммов возбудителя к действию лекарственных препаратов. Автореф. дис. … канд. мед. наук. СПб, 2005. 23 с.
- Иванова М. А. Заболеваемость инфекциями, передаваемыми половым путем, в Российской Федерации: 2002–2004 // Клиническая дерматология и венерология. 2005. № 4. С. 9–12.
- Фриго Н. В., Ротанов С. В., Лесная И. Н., Полетаева О. А., Полевщикова С. А. Лабораторная диагностика ИППП в Российской Федерации. Результаты национального исследования // Вестник дерматологии и венерологии. 2008. № 5. С. 33–41.
- Горина Е. Ю. Оптимизация терапии трихомониаза с учетом микробиоэкосистемы урогенитального тракта и иммунного гомеостаза. Автореф. дис. … канд. мед. наук. М., 2002. 21 с.
- Избранные лекции по дерматовенерологии. Учебное пособие в 5 томах / Под ред. Э. А. Баткаева. М., 2006. Т. 2. 263 с.
- Романенко И. М., Кулага В. В., Афонин С. Л. Лечение кожных и венерических болезней. Рук-во для врачей: в 2 т. М.: ООО «Медицинское информационное агентство», 2006. Т. 1. 904 с.
- Рыжих П. Г., Гущин А. Е. К вопросу о лабораторной диагностике, урогенитального трихомониаза с учетом концентрации Trichomonas vaginalis в биологическом материале // Клиническая дерматология и венерология. 2013. № 5. С. 44–48.
- Протокол ведения больных «Урогенитальный трихомониаз» // Пробл. стандарт. в здравоохр. 2005. № 2. С. 130–145.
- Гомберг М. А., Плахова К. И. Инфекции влагалища: взгляд венеролога. Терапия трихомониаза и бактериального вагиноза: проблемы и пути решения // Consilium Medicum 2005. Т. 7. № 3. С. 211–214.
- Ryu J. S., Chung H. L., Min D., Cho Y., Ro Y., Kim S. Diagnosis of Trichomoniasis by Polymerase Chain Reaction // Yonsei Med J. 1999. № 40 (1). Р. 56–60.
- Nye M. B., Schwebke J. R., Body B. A. Comparison of ARTIMA Trichomonas vaginalis transcription-mediated amplification to wet mount microscopy, culture, and polymerase chain reaction for diagnosis of trichomoniasis in men and women // Am J Obstet Gynecol. 2009. № 200 (2). Р. 188–197.
- Дмитриев Г. А., Глазко И. И. Диагностика инфекций, передаваемых половым путем. М.: Издательство БИНОМ. 2007. 320 с.
- Ведение больных с инфекциями, передаваемыми половым путем, и урогенитальными инфекциями. Клинические рекомендации. М: Российское общество дерматовенерологов и косметологов. 2012. 112 с.
- Swygard H., Sena A. C., Hobbs M. M., Cohen M. S. Trichomoniasis: clinical manifestations, diagnosis and management // Sex Transm Infect. 2004. № 80. Р. 91–95.
- Дмитриев Г. А. Лабораторная диагностика бактериальных урогенитальных инфекций. Н. Новгород, 2003. 336 с.
- Савичева А. М., Соколовский Е. В., Домейка М. Порядок проведения микроскопического исследования мазков из урогенитального тракта. Методические рекомендации для лечащих врачей. Серия Ex libris «Журнал акушерства и женских болезней». СПб: Изд-во Н-Л, 2007. 60 с.
- Клинические рекомендации по ведению больных инфекциями, передаваемыми половым путем, и урогенитальными инфекциями / Под ред. А. А. Кубановой. М.: ДЭКС-Пресс, 2012. С. 85–90.
Е. И. Юнусова1, кандидат медицинских наук
Л. А. Юсупова, доктор медицинских наук, профессор
З. Ш. Гараева, кандидат медицинских наук
Г. И. Мавлютова, кандидат медицинских наук
ГБОУ ДПО КГМА МЗ РФ, Казань
1 Контактная информация: elenaiu@mail.ru
Трихомониаз – одна из самых распространенных инфекций, поражающих мочеполовую систему человека. Источник заболевания — трихомонады, обитающие в уретре, семенных пузырьках и предстательной железе (у мужчин) и во влагалище (у женщин). После попадания трихомонад в организм, симптомы появляются не сразу — инкубационный период длится до 4 недель.
КОНСУЛЬТАЦИЯ ПО РЕЗУЛЬТАТАМ АНАЛИЗОВ И УЗИ — 500 руб. (по желанию пациента)
Болезнь опасна осложнениями: заболевших мужчин, если не лечить инфекцию, ждет простатит, а женщин, воспаления мочеполовых органов, проблемы с вынашиванием и т.д.
Причины трихомониаза: особенности трихомонад
Трихомониаз вызывает бактерия Trichomonas vaginalis. Попав в организм трихомонада провоцирует воспаление слизистых оболочек органов мочеполовой системы. Это одна из наиболее распространенных групп бактерий, провоцирующих половые заболевания (ИППП).
Точная статистика отсутствует, но ученые полагают, что на данный момент зараженных или носителей бактерии в мире от 600 млн. до 1 млрд. человек. Ежегодно в мире регистрируется более 50 млн случаев заражения трихомонадами.
Это необычная бактерия. Трихомонада (Trichomonas vaginalis) – простейший одноклеточный организм, образующий колонии. Объединяясь, трихомонады действуют как целостный организм. Они атакуют слизистые оболочки и уничтожают молочнокислые бактерии, создающие нормальную флору слизистых тканей. Всего в организме человека можно обнаружить три разновидности трихомонад, но только Trichomonas vaginalis является опасной разновидностью, способной к агрессивным действиям. Поэтому в анализах на трихомониаз выделяют именно этот подвид.
Колонии бактерий локализуются в области нижних мочеполовых путей:
- Мочеиспускательный канал;
- Влагалище;
- Простой.
При отсутствии должного лечения бактерии распространяются по всем органам мочеполовой системы, требуя комплексного и целенаправленного лечения.
Как можно заразиться трихомониазом: пути передачи инфекции
Основная причина появления трихомониаза – классический половой контакт, болезнь не передается при поцелуях. Что касается бытового пути заражения, то такие случаи в практике врачей встречаются очень редко и обычно ставятся под сомнение.
Риск заражения при незащищенном контакте составляет до 70%. При использовании презерватива риски минимальны, но все-таки остаются — 10%. Презерватив не является абсолютной защитой, поэтому если трихомонады обнаружены, в обязательном порядке нужно проверить и полового партнера, даже если у него нет никаких симптомов болезни.
Передача бытовым путем, через общие полотенце, простыни или сиденье унитаза исключена на 98%. Трихомонады плохо адаптированы к существованию на открытом воздухе и вне человеческого организма способны прожить не более 15 минут. По статистике, процент заразившихся контактно-бытовым путем не превышает 2% от всех заражений.
Как носительство переходит в болезнь
После попадания в организм трихомонады в течении длительного срока могут находиться в инкубационном состоянии, существуя в малых количествах на слизистых тканях и не причиняя вреда носителю. Развитие и активное размножение бактерий, происходит только в случае нарушения флоры слизистых тканей.
В обычном состоянии флора слизистых половых органов включает большое количество лактобактерий. Лактобациллы поддерживают кислотно-щелочной уровень среды слизистых тканей, не позволяющий размножаться патогенным (опасным для здоровья) микроорганизмам. При изменении кислотности или состава флоры (дисбактериозе), трихомонады получают отличную возможность для развития и размножения.
Изменение уровня кислотности и состава флоры происходит по следующим причинам:
- Нарушение правил личной интимной гигиены;
- Использование едких средств для подмывания — можно использовать только специальные нейтральные средства;
- Беспорядочные половые контакты с различными партнерами;
- Несоблюдение гигиены в период менструации — редкая смена тампонов, прокладок;
- Частое ношение ежедневных прокладок;
- Использование синтетического, плотно прилегающего белья;
- Гормональные сбои во время беременности.
Симптомы трихомониаза
При попадании трихомонад на слизистую оболочку в условиях среды допустимой для их жизнедеятельности, бактерии выделяют слизистые вещества для прикрепления к оболочке. Также в процессе жизнедеятельности бактерий выделяется специфический фермент, приводящий к расщеплению клеток слизистой оболочки.
Нарушение слизистой провоцирует воспаление, которое дает следующие симптомы:
- Отек слизистых оболочек;
- Покраснение слизистой;
- Отслоение поверхностного слоя клеток;
- Субфебрильная ( от 37.1 до 38 град.) температура;
- Неприятные ощущения, зуд, жжение.
Воспаление обусловлено естественной защитной реакцией организма. Бактерия атакуется биологически активными веществами иммунных клеток, способствующими раздражению нервных окончаний. Трихомониаз проявляется у женщин и мужчин по-разному.
Симптомы заражения трихомонадами у женщин
После попадания трихомонады в женский организм, развитие заболевания начинается с поражения флоры влагалища, затем бактерии распространяются на мочевыводящие протоки, мочевой пузырь и другие слизистые ткани органов мочеполовой системы.
Симптомы заболевания с разной интенсивностью проявляются через 5-7 дней с момента заражения, заканчивается инкубационный период бактерий через 30 дней с момента попадания в организм. По прошествии этого срока, можно наблюдать ярко выраженную симптоматику.
Трихомониаз проявляется в форме трихомонадного кольпита или вагинита – дисбактериоз влагалища, приводящий к воспалению поверхностных слоев слизистой влагалища.
У зараженной женщины будут наблюдаться:
- неприятно пахнущие выделения из влагалища, выделения имеют желтоватый оттенок;
- чувство жжения или сильный зуд на внешней поверхности половых органов;
- характерная боль при мочеиспускании или половом контакте;
- повышение чувствительности внешних стенок влагалища к травмированию и другим факторам,
- что проявляется кровотечениями и гнойными выделениями.
При вагините, спровоцированном трихомонадой, проявляются следующие симптомы заболевания:
- Неприятно пахнущие выделения с пенистой структурой. Могут быть желтого или серого цвета, в зависимости от стадии заболевания. Пена возникает из-за бактерий, выделяющих газ в процессе жизнедеятельности.
- Ощущение сильного зуда и жжения локализованное в области влагалища — признак воспаления слизистой.
- Покраснение кожи половых губ и вокруг.
Заболеванию подвержены женщины, ведущие активную половую жизнь. Возраст от 18 до 45 лет. Яркие симптоматика и вагинит проявляются в случае ослабления иммунитета, приводящего к быстрому дисбактериозу флоры влагалища. При хорошем иммунитете заболевание может проявляться минимальной симптоматикой, либо протекать в скрытой, хронической форме. В этом случае могут наблюдаться моменты обострения в период перед менструацией.
При обнаружении симптомов трихомониаза независимо от их интенсивности, следует незамедлительно обратиться к гинекологу.
Симптомы трихомониаза у мужчин
При незащищенном половом контакте, трихомонады попадают внутрь мочеиспускательного канала. Если бактерии приживаются, возможно их распространение вглубь канала до простаты. При попадании на простату начинается воспаление, приводящее к острому или хроническому простатиту.
В мужском организме в большинстве случаев болезнь протекает практически бессимптомно. В редких случаях, могут быть выделения из уретры, боль при мочеиспускании. В случае, когда заболевание поражает предстательную железу, симптомы трихомонады могут быть полностью схожими с простатитом.
На этапе хронического трихомониаза появляется уретрит, сопровождаемый следующими симптомами:
- Жжение в мочеиспускательном канале после мочеиспускания;
- Слизистые или пенистые выделения;
- Затрудненное выделение мочи, сопровождаемое болью или напряжением в животе;
- Чувство наполненности мочевого пузыря после мочеиспускания.
Трихомонада передается мужчинам в 65-70% незащищенных половых контактов с носителем инфекции. Часто микроорганизмы покидают организм естественным путем. Через неделю после заражения, трихомонады болезнь выявляется только у 30% мужчин. Обусловлено это тем, что флора внутри уретры не соответствует условиям, необходимым для размножения трихомонад.
У мужчин зараженных трихомонадой, трихомониаз может протекать в скрытой, хронической форме, бессимптомно или с минимальными симптомами до момента обострения, вызванного снижением иммунитета. В этом случае мужчина будет выступать в качестве переносчика инфекции.
Последствия трихомониаза при беременности
Трихомониаз во время беременности дает ряд серьезных последствий. Воздействие бактерий на органы мочеполовой системы во время беременности, а также на этапе зачатия может привести к следующим проблемам:
- Фагоцитоз сперматозоидов – реакция иммунной системы при воспалительном процессе. Повышается концентрация макрофагов и нейтрофилов – клеток, обеспечивающих уничтожение источника воспаления. Наряду с болезнетворными бактериями, иммунитет уничтожает и сперматозоиды, что приводит к мужскому бесплодию.
- Снижение подвижности сперматозоидов – трихомонады активно выделяют токсичные продукты обмена веществ, угнетающие сперматозоиды.
- Выкидыш плода – из-за воздействия трихомонады в кровь выбрасываются простагландины – вещества, провоцирующие сокращения мышечной системы матки, в результате чего может произойти спонтанный аборт;
- Преждевременные роды – по причине описанной выше, из-за повышенного тонуса матки, возможно провоцирование преждевременных родов.
Таким образом, на этапе планирования беременности, в обязательном порядке необходимо сдать анализы на трихомонады и пройти курс лечения.
Диагностика трихомониаза: как выявить трихомонады
Не стоит доводить болезнь до осложнений, для своевременного обнаружения трихомониаза достаточно в профилактических целях посещать врача и сдавать мазок на инфекции. Ну а если у вас начали проявляться первые симптомы, то в клинику следует обратиться незамедлительно.
При обнаружении симптоматики схожей с трихомониазом, специалист (гинеколог или уролог) назначает анализы для выявления патогенных организмов во флоре
Диагностировать трихомониаз можно на любой его стадии, для этого проводятся:
- Исследования препарата (выделений из уретры, влагалища) на микроскопическом уровне, по методу Грама и Романовского – Гимзе;
- Биологически-молекулярные исследования NASBA и ПЦР и др.
Наиболее верным способом обнаружения трихомонад, будет прохождение нескольких этапов проверки.
Популярные анализы на трихомонады
- Метод микроскопического исследования – для диагностики на анализ берут биоматериалы.У женщин — мазок с заднего свода влагалища, канала шейки матки, мочеиспускательного канала. У мужчин берут соскоб из мочеиспускательного канала, секрет предстательной железы и семенную жидкость. Исследование производится под микроскопом. Во взятые материалы добавляется раствор хлорида натрия 0,9% после чего микроорганизмы меняют окрас и их можно увидеть при исследовании. Преимущество метода в его оперативности: исследования необходимо проводить в течении не более чем 30 минут с момента взятия материала.
- Метод культивирования трихомонад – мазок, содержащий биологический материал из организма больного помещается в специальную питательную среду для ускоренного развития микроорганизмов. Через некоторое время производится исследование флоры и если изначально в образце были трихомонады, их количество значительно увеличивается, позволяя с уверенностью говорить о наличии бактерий в организме. Метод позволяет диагностировать степень заражения, этап заболевания, а также выявить наиболее эффективный препарат для уничтожения бактерий.
- Метод ПЦР – для исследования производиться забор любых биологических жидкостей, от мазка влагалища и до анализа крови. При исследовании производится поиск ДНК и РНК патогенных микроорганизмов. Преимущество методики в возможности выявления трихомонад, даже в том случае если болезнь проходит бессимптомно или в хронической стадии. Метод наиболее дорогой по стоимости, но очень точный.
Каждый метод имеет свои преимущества, различается по эффективности и срокам получения результатов. Диагностика назначается лечащим врачом, гинекологом или урологом после проведенного визуального осмотра.
Лечение трихомониаза: комплексное лечение
Простота строения трихомонады обманчива — это старейшие бактерии, сосуществующие с человеком миллионы лет. Этим обусловлена их устойчивость к лекарствам. Лечение трихомониаза назначается врачом индивидуально для каждого пациента, на основе результатов его обследования. Оздоровительный курс должен проходить комплексно, в три этапа, и до полного выздоровления, иначе болезнь, через некоторое время, сможет проявить себя снова. Обязателен контроль излеченности.
- Для лечения инфекции используются противомикробные препараты, принимающиеся перорально или внутривенно. В некоторых случаях требуется совмещенный прием препаратов в различных формах для оказания локального и общего воздействия.
- При употреблении сильнодействующих антибиотиков у женщин может развиться молочница, гинеколог должен учитывать это и при необходимости назначить вагинальные свечи для борьбы с грибком и специальные препараты содержащие молочнокислые бактерии. Препараты могут назначаться в форме свечей или растворов для спринцевания.
- Лечение обязательно дополняют местным лечением: тампонами, ванночками, инсталляциями уретры и мочевого пузыря, свечами.
- В случаях острой формы, курс лечения требует дополнительных процедур, таких как массаж предстательной железы, физио- и иммунотерапия, инстилляция мочевого канала. В любом случае нельзя заниматься самолечением.
Общий курс лечения длится от 2 недель до 1 месяца, в зависимости от эффективности подобранных препаратов и состояния иммунитета пациента. Ни в коем случае нельзя заниматься самолечением. Ошибка в выборе лекарственного средства и недостаточная дозировка приведут к стимуляции иммунитета у бактерий на используемые препараты, что в дальнейшем, только усложнит лечение.
Если у пациента есть постоянный половой партнер, ему также стоит пройти обследование у специалиста и при необходимости пройти курс лечения.
Диета и ограничения
Также на время приема препаратов специалист порекомендует диету и введет некоторые ограничения. В частности рекомендации могут быть следующего характера:
- Исключить из рациона жареную, жирную, острую пищу;
- Добавить кисломолочных продуктов, способствующих восстановлению лактобактерий;
- Категорически воздержаться от интимной близости, так как во время лечения флора наиболее уязвима и есть риск получить дополнительную инфекцию или грибок.
Соблюдение этих рекомендаций позволит ускорить лечение и добиться наилучшего результата с минимальным дискомфортом для организма.
Трихомониаз можно предотвратить: профилактические меры
Для профилактики заболевания необходимо придерживаться простых правил в интимной близости и вести здоровый образ жизни:
- Соблюдать осторожность при половых контактах, не вести беспорядочную половую жизнь, лучше выбрать единственного партнера – взаимное доверие и честность лучшее средство от венерических заболеваний;
- Использовать презерватив во время полового контакта, правильно использовать средства контрацепции;
- Соблюдать правила интимной гигиены – ежедневный прием душа и смена белья, использования мыла из натуральных природных компонентов;
- Своевременное лечение любых урологических заболеваний, провоцирующих дисбактериоз влагалища.
- Ежегодно проходить обследование у гинеколога, уролога, обращаться к специалисту при появлении первых тревожных симптомов.
Придерживаясь этих простых правил можно избежать большинства заболеваний передающихся венерическим путем, снизить риск появления дисбактериоза и сопутствующих инфекций.
Где вылечить трихомониаз в Санкт-Петербурге
Обратиться по поводу диагностики и лечения трихомониаза можно к опытному специалисту в клинику Диана в СПБ. У нас можно сдать анализы на инфекции и пройти лечение анонимно.
Трихомониаз: причины появления, симптомы, диагностика и способы лечения.
Определение
Урогенитальный (мочеполовой) трихомониаз – инфекционное заболевание, вызываемое простейшим паразитом влагалищной трихомонадой (Trichomonas vaginalis). Во внешней среде возбудитель неустойчив, он погибает при температуре +40°С, под воздействием ультрафиолета, дезинфектантов, при высушивании, а также смещении вагинального рН. Заболевание передается половым путем и вызывает поражение урогенитального тракта человека.

У взрослых заражение трихомониазом происходит при незащищенном половом контакте с больным урогенитальным трихомониазом.
Заражение детей возможно интранатальным путем (во время родов). В исключительных случаях девочки младшего возраста могут заражаться при нарушении правил личной гигиены (например, через влажное полотенце, которым незадолго до этого пользовался больной трихомониазом).
Классификация трихомониаза
Классификация урогенитального трихомониаза основана на локализации воспалительного процесса.
1. Трихомониаз нижнего отдела урогенитального тракта у женщин:
- вульвит — воспаление малых половых губ и преддверия влагалища;
- вагинит, или кольпит – воспаление влагалища;
- цервицит – воспаление шейки матки;
- уретрит – воспаление мочеиспускательного канала (уретры);
- цистит – воспаление мочевого пузыря.
2. Трихомониаз органов малого таза и других мочеполовых органов у женщин:
- вестибулит – воспаление вестибулярных желез в преддверии влагалища;
- парауретрит, или скинеит – воспаление парауретральных желез;
- сальпингит – воспаление фаллопиевых (маточных) труб.
3. Трихомониаз нижнего отдела урогенитального тракта у мужчин:
- уретрит — воспаление мочеиспускательного канала (уретры);
- баланит и баланопостит – воспаление кожи головки полового члена и воспаление кожи головки полового члена в сочетании с воспалением крайней плоти соответственно;
- цистит — воспаление мочевого пузыря.
4. Трихомониаз верхних отделов урогенитального тракта и других мочеполовых органов у мужчин:
- эпидидимит – воспаление придатков яичка;
- простатит – воспаление предстательной железы;
- везикулит, или сперматоцистит – воспаление семенных пузырьков;
- парауретрит — воспаление парауретральных желез.
Симптомы трихомониаза
Жалобы пациентов с трихомониазом неспецифичны – аналогичные симптомы могут отмечаться и при других ИППП. Возможно острое и хроническое течение заболевания, часто, особенно у мужчин, болезнь протекает бессимптомно.
Трихомониаз нижних отделов мочеполового тракта.
20-40% больных не предъявляют никаких жалоб.
При наличии клинических проявлений женщин беспокоят выделения из половых путей серо-желтого цвета, нередко – пенистых, с неприятным запахом. Возможны зуд, жжение, болезненность во время половых контактов (диспареуния) и/или при мочеиспускании (дизурия), дискомфорт и/или боль в нижней части живота.
Мужчин могут беспокоить серо-желтые, жидкие выделения из уретры, зуд, жжение в области уретры, боль в промежности, отдающая в прямую кишку, возможны диспареуния и дизурия. Реже болезнь проявляется эрозивно-язвенными высыпаниями на коже головки полового члена. Иногда в сперме присутствует кровь.
Трихомониаз органов малого таза и других мочеполовых органов.
При вестибулите женщин беспокоят незначительные выделения из половых путей серо-желтого цвета, нередко – пенистые, с неприятным запахом, болезненность и отечность в области вульвы. При формировании абсцесса (гнойного воспаления с образованием полости) присоединяются симптомы общей интоксикации, появляются интенсивные боли пульсирующего характера.
При сальпингите женщины отмечают боль в нижней части живота, нередко схваткообразного характера, пенистые выделения из половых путей серо-желтого цвета, с неприятным запахом. При хроническом течении заболевания субъективные проявления менее выражены.
При эпидидимите мужчин беспокоят серо-желтые, жидкие выделения из мочеиспускательного канала, дизурия, диспареуния, болезненность в области придатка яичка и паховой области, боль в нижней части живота, в области мошонки, в промежности, отдающая в прямую кишку, поясницу и крестец.
При простатите пациенты жалуются на боль в промежности и в нижней части живота с иррадиацией в область прямой кишки, дизурию.
При везикулите отмечается боль в области крестца, промежности, заднего прохода, усиливающаяся при мочеиспускании и дефекации, учащенное мочеиспускание, ночные эрекции, возможна примесь крови в сперме.
Диагностика трихомониаза
Заподозрить воспалительное заболевание мочеполового тракта врач может на основании жалоб и данных осмотра пациента. Подтвердить диагноз и главное — установить возбудителя, чтобы назначить адекватное лечение, можно только по результатам лабораторной диагностики.
Поскольку трихомониаз может быть причиной бесплодия и осложнений беременности, исключение этого заболевания требуется половым партнерам при планировании беременности и при обследовании женщин во время беременности, а также в случае гибели плода и бесплодия в анамнезе.
Обследование показано перед предстоящими операциями на половых органах и органах малого таза, а также половым партнерам больных ИППП и лицам, перенесшим сексуальное насилие.
- Основными методами лабораторного подтверждения трихомониаза являются микроскопическое исследование мазка, микробиологический посев и ПЦР-тестирование.
- Trichomonas vaginalis обнаруживается в гинекологических и урологических мазках на микрофлору — микроскопическое (бактериоскопическое) исследование мазка, окрашенного по Граму.
Возможно определение ДНК Trichomonas vaginalis в рамках комплексных лабораторных обследований:
- Выявление возбудителей ИППП (7+КВМ*), соскоб эпителиальных клеток урогенитального тракта;
Заражение Trichomonas vaginalis вызывает развитие иммунного ответа с появлением в крови специфических антител к антигенам возбудителя:
- антител класса IgG к Trichomonas vaginalis. Антитела не обеспечивают полноценной защиты от возбудителя, но свидетельствуют о текущей или перенесенной в прошлом инфекции. Анализ может быть назначен дополнительно к микробиологическим и ПЦР исследованиям при подозрении на трихомониаз.
Пациентов с установленным диагнозом «Урогенитальный трихомониаз» необходимо обследовать и на другие инфекции, передаваемые половым путем, в том числе сифилис, а также ВИЧ, гепатиты В и С.
Обследоваться необходимо и половому партнеру пациента.
После курса лечения сдают анализы для подтверждения эффективности терапии.
Инструментальные диагностические исследования не применяются.
К каким врачам обращаться
Обследованием и лечением пациентов с подозрением или подтвержденным диагнозом «Урогенитальный трихомониаз» занимаются врачи-дерматовенерологи,
гинекологи
и
урологи
.
Лечение трихомониаза
Лечение проводится различными таблетированными противопротозойными препаратами – средствами, уничтожающими простейших.
Для предупреждения повторного заражения лечение проводится как пациенту, так и его половому партнеру.
Во время лечения необходимо воздержаться от половых контактов или использовать барьерные методы контрацепции до установления факта выздоровления у обоих половых партнеров.
Осложнения
У мужчин болезнь часто протекает по типу носительства, то есть без выраженных клинических симптомов, поэтому осложнения, как правило, возникают из-за отсутствия своевременного лечения:
- снижение подвижности и жизнеспособности сперматозоидов;
- бесплодие;
- повышенный риск заражения ВИЧ-инфекцией.
Трихомониаз у женщин провоцируют следующие осложнения:
- трубное бесплодие на фоне латентного воспалительного процесса;
- повышение риска развития онкопатологий шейки матки.
Трихомониаз во время беременности опасен аномальным прикреплением плаценты, угрозой выкидыша, наступлением замершей беременности, преждевременными родами, заражением новорожденного инфекцией во время родов, развитием внутриутробных патологий плода.
Профилактика трихомониаза
Профилактика трихомониаза, как и других ИППП, подразумевает:
- исключение случайных половых контактов;
- использование средств барьерной контрацепции;
- обследование и лечение половых партнеров.
Источники:
- Клинические рекомендации «Урогенитальный трихомониаз». Разраб.: Российское общество дерматовенерологов и косметологов, Российское общество акушеров-гинекологов. – 2021.
- Боровкова Е.И. Современные стандарты терапии инфекций, передаваемых половым путем // Медицинский совет. – 20214. – № 11. – С. 84-89.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Трихомониаз – это уникальное заболевание в полном смысле этого слова. С одной стороны, оно встречается в три раза чаще, чем сифилис, хламидиоз и ВИЧ. Но, с другой стороны, оно часто остается без должного внимания, как со стороны врачей, так и со стороны самих больных.
Нередко женщина проходит длительное лечение уреаплазмоза-микоплазмоза, хламидиоза, кандидоза, дисбактериоза, просто «лейкоцитоза в мазках», которое изнуряет ее организм и подавляет защитные силы, но жалобы на периодические неприятные выделения, вызывающие дискомфорт, продолжаются. В общении с такой женщиной вдруг проскакивает информация, что в мазках иногда обнаруживали трихомонады, которые то исчезают, то появляются снова. Обследовался ли партнер женщины? Из ответов многих женщин узнаешь, что чаще всего сексуальные партнеры остаются в стороне от всяких обследований. И, наоборот, там где обследование партнера проводить не рационально, его посылают на десятки анализов и проводят необоснованное лечение.
Трихомониаз – это типичная инфекция, передающаяся только половым путем, а значит, это малое венерическое заболевание. Если у человека обнаружили трихомонады и диагноз трихомониаза подтвержден правильно, необходимо понять, что заражение произошло половым путем, поэтому сексуальный партнер(ы) должен быть обследован и пролечен. Большинство случаев трихомониаза у мужчин не диагностировано! Незащищенные половые отношения должны быть прекращены на период лечения. Чаще всего в лечении нуждаются оба партнера одновременно.
Распространенность трихомониаза
В мире, по данным ВОЗ, трихомониазом ежегодно болеют 170-180 млн. человек, что значительно превышает частоту заболевания гонореей и хламидиозом. В США трихомонадами заражено до 10 миллионов людей, а в Европе – 11 миллионов человек. Более 150 миллионов людей заражены в развивающихся странах. Эти показатели могут быть значительно выше (по другим данным, в мире заражено более 270 млн. человек). Фактически, это единственное венерическое заболевание, которое не подлежит регистрации и отчетности в преимущественном большинстве стран мира.
Распространенность заболевания зависит от социально-экономических условий населения и наличия своевременной высококачественной медицинской помощи, хорошей гигиены, уровня образования людей. Например, в США трихомониазом чаще заражены чернокожие жители страны. По всему миру увеличивается уровень больных трихомониазом среди подростков, потому что многие из них ведут активную половую жизнь.
Трихомонадная инфекция встречается у 29‑84 % женщин (зависит от региона), и половина этих женщин не имеет жалоб и признаков заболевания. Женщины, имеющие случайные половые связи, страдают трихомониазом в 3,5 раза чаще женщин, имеющих одного полового партнера.
В отношении трихомониаза у мужчин в медицинской литературе существует очень много пробелов: трихомонадная инфекция у мужчин почти не изучена. Последние серьезные публикации на эту тему были около 50 лет тому назад.
Трихомонады
Трихомонадная инфекция вызывается паразитом Trichomonas vaginalis. Влагалищная трихомонада относится к простейшим, классу жгутиковых, роду трихомонад, и представляет собой подвижный одноклеточный организм.
Трихомонада – не просто паразит, а самый настоящий хищник, который поглощает бактерии (например, гонококки), клетки эпителия (влагалища, уретры) и красные кровяные тельца (эритроциты). Она же поглощается защитными клетками организма – макрофагами.
Впервые возбудитель трихомониаза был обнаружен во влагалищных мазках в 1836 году французским врачом Альфредом Донне. Поначалу он предположил связь между патологическими выделениями у женщин и этим микроорганизмом, но потом отказался от этой идеи. В течение 80 лет влагалищные трихомонады считались безвредными живыми существами, пока в 1916 году О.Хён из Германии не подтвердил связь между паразитом и трихомониазом.
Несмотря на то, что трихомонада – одноклеточный организм, ее строение довольно сложное. Форма трихомонад обычно грушевидная, но при прикреплении и взаимодействии с клетками слизистых оболочек у них появляются «щупальца» и по форме они напоминают амёб.
Генетический материал трихомонад содержит около 60 000 генов, отвечающих за выработку белков. На поверхности оболочки этот паразит имеет более 300 разных белков из десяти групп протеинов. Это важно знать, потому что именно из-за такого большого количества белков (антигенов) многие серологические тесты, особенно коммерческие, по определению антигенов и антител являются низкочувствительными.
Энергетический обмен трихомонад полностью зависит от углеводов. Трихомонады не вырабатывают многие питательные вещества, а получают их за счет разрушения клеток хозяина, в первую очередь эпителиальных клеток.
Заражение трихомонадами
К настоящему времени известно более 50 разновидностей трихомонад. В организме человека обитает три вида трихомонад (T. intestinalis, T. elongate, T. vaginalis). По поводу возможности вызывать трихомонадную инфекцию этими представителями простейших проводилось немало серьезных исследований, в том числе на женщинах-добровольцах. Оказалось, что только влагалищная трихомонада может быть возбудителем трихомониаза. Свободно живущий в водоемах вид трихомонад не имеет никакого отношения к заболеванию трихомониазом.
Может ли трихомонадная инфекция передаваться неполовыми путями? На эту тему имеется очень много ложной и спекулятивной информации.Трихомонады быстро теряют жизнеспособность вне человеческого организма. Эти простейшие моментально погибают в 2 % мыльном растворе и очень быстро при высушивании. Крайне редко (меньше, чем в 1 % случаев) трихомонада может передаваться при контакте половых органов с влажными выделениями инфицированного человека (при использовании мочалок, влажных полотенец, грязного белья).
Возбудитель может быть жизнеспособным в течение 24 часов в моче, сперме, в воде и на влажном белье. Если на сидении в туалете есть влажные выделения инфицированного человека, то теоретически возможна передача возбудителя здоровой женщине, однако практически маловероятно, что женщина не заметит выделения на сидении унитаза.
Трихомониаз чаще встречается у мужчин и женщин, имеющих большое количество половых партнеров. Он также чаще встречается в комбинации с другими возбудителями.
Если здоровый мужчина имеет контакт с больной трихомониазом женщиной, у него есть 70% шанса заразиться этой инфекцией. Если здоровая женщина имеет контакт с больным мужчиной, риск заражения составляет 80-100%. Ни одна другая половая инфекция не имеет такого высоко уровня передачи возбудителя. Если учесть, что в течение нескольких дней трихомониаз протекает скрыто (инкубационный период в некоторых случаях может затягиваться больше месяца, но в среднем составляет 4-28 дней), то риск передачи трихомонад чрезвычайно высокий. У мужчин трихомониаз протекает без симптомов чаще, чем у женщин, и об этом тоже необходимо помнить.
Роль железа в жизнедеятельности микроорганизмов
У женщин развитие трихомонадной инфекции имеет зависимость от менструального цикла. Такой феномен был замечен давно, но длительный период времени его не могли объяснить по-научному.
Оптимальными условиями для развития трихомонад является pH среды 5,5‑6,5, поэтому они интенсивно размножаются во время и после менструации, что связано с изменением кислотности содержимого влагалища в этот период.
Однако дело даже не в кислотности среды, а в железе.
Железо является необходимым элементом для трихомонады, в первую очередь для обеспечения ее вирулентности, которая играет очень важную роль в процессе выживаемости этого паразита. Вирулентность характеризует болезнетворность, то есть насколько микроорганизм в состоянии заражать другой организм, насколько глубоко он может внедряться в его клетки и ткани и вызывать заболевание. Железо играет чрезвычайно важную роль в вирулентности и выживаемости всех без исключения микроорганизмов, паразитирующих в организме хозяина.
Окунемся немного в биохимию, чтобы понять роль железа в организме человека и живой природе. На нашей планете железо существует только в виде двух ионов — двухвалентного (Fe2+) и трехвалентного (Fe3+). При наличии перекиси водорода двухвалентное железо может переходить в трехвалентное, и наоборот, с образованием свободных радикалов (известная Реакция Фентона). Свободные радикалы опасны для живого организма тем, что могут провоцировать цепную реакцию других химических процессов и наносить вред клеткам и тканям.
Окислительные процессы с образованием большого количества свободных радикалов – это частое явление при воспалительных процессах. Если бы железо было в свободном состоянии в живых организмах, то оно автоматически разрушало бы эти организмы. Поэтому природа позаботилась о защите, и в живом мире железо связано с белками (протеинами). Внутриклеточное железо связано с белком ферритином и входит в состав гемоглобина, который играет важную роль в переносе кислорода красными кровяными тельцами (эритроцитами). Внеклеточное железо связано с другим белком – трансферрином, и таким образом происходит транспорт железа по всему организму. Все слизистые поверхности многих органов содержат белок, разновидность трансферрина — лактоферрин, который может связывать ионы железа.
Существует два вида лактоферрина: апо-лактоферрин,который не содержит железа, и холо-лактоферрин, связанный с ионами железа. Лактоферрин имеется во всех выделениях – слюне, слезной жидкости, семени, влагалищных выделениях, молозиве и молоке, крови, околоплодной жидкости, выделениях из носоглотки и бронхов. Этот важный белок участвует в обмене железа, защитной функции , антиокислительных процессах (то есть подавляет воспалительные процессы); он имеет противораковые и противомикробные свойства, он также участвует в компенсаторных процессах при анемии беременных.
Все эти благоприятные, положительные свойства лактоферрина имеются в его свободном состоянии, то есть в состоянии апо-лактоферрина. Но как только этот белок соединяется с железом и превращается в холо-лактоферрин, он становится врагом живых клеток. Железо не только подавляет защитные свойства лактоферрина, но оно становится легко доступным питательным веществом для многих микроорганизмов. Холо-лактоферрин помогает бактериям и паразитам размножаться и поражать новые клетки хозяина, вызывая острые и хронические инфекции.
Таким образом, апо-лактоферрин – это убийца для микробов, в то время как холо-лактоферрин – это незаменимый и преданный друг микроорганизмов. Трихомонады научились использовать человеческий холо-лактоферрин для выживания и размножения в организме хозяина.
Менструальный цикл и трихомонады
Менструальная кровь – это отличный ресурс железа. Кровянистые выделения не только создают оптимальную рН среду для размножения ряда бактерий и простейших, в том числе трихомонад, но также содержат большое количество эритроцитов, которые легко разрушаются, а поэтому железо становится легко доступным источником питания и размножения для этих микроорганизмов. Если учесть, что в период менструации уровни гормонов (женских и мужских гормонов, прогестерона) понижены, это тоже понижает уровень защиты, несмотря на наличие большого количества разных видов лейкоцитов в тканях матки и других репродуктивных органов.
Менструация – это состояние пониженного иммунитета. Комбинация таких оптимальных условий приводит к активному росту многих бактерий, поэтому нередко обострение половых инфекций возникает в период менструации или же сразу после ее окончания. Интересно, что перед самой менструацией уровень железа во влагалищных выделениях чрезвычайно низкий, что повышает активность микробов-паразитов, а значит, их вирулентность в поисках источников питания. Хотя кровянистые выделения вымывают часть микрофлоры влагалища и очищают его от «лишних сожителей», трихомонады и другие патологические микробы умеют прикрепляться к клеткам покровного эпителия и использовать появившееся железо быстро и рационально во свое же благо.
В лабораторных экспериментах замечено, что у трихомонад, выращенных на средах, не содержащих железа, выработка белков понижается на 80%, а процесс размножения замедляется в 2.5 раза. Зависимость жизнедеятельности трихомонад от уровня железа изучается многими учеными для создания лекарственных препаратов, которые могли бы блокировать использование железа паразитами или же иметь целенаправленное действие и поглощаться трихомонадами, разрушая их без разрушения клеток хозяина.
Попадая на слизистые оболочки мочеполового тракта, трихомонады фиксируются на клетках плоского эпителия слизистой оболочки и вызывают воспалительный процесс. Трихомонады выделяют во внешнюю среду гиалуронидазу, которая приводит к значительному разрыхлению тканей и проникновению в межклеточное пространство токсичных продуктов жизнедеятельности трихомонад и сопутствующей флоры.
Признаки трихомониаза
До 60 % женщин могут не иметь признаков трихомонадной инфекции. Многие женщины являются носителями трихомонад, которые в комбинации с другими микроорганизмами могут привести к возникновению острого воспаления придатков по истечению определенного периода времени. Чаще всего женщины жалуются на обильное количество серо-желтых (гнойных), иногда пенистых выделений из влагалища, с неприятным запахом, а также на болезненное и частое мочеиспускание, зуд и жжение в области наружных половых органов. В ряде случаев может наблюдаться отечность половых губ, стенок влагалища и шейки матки.
Эта инфекция часто встречается в комбинации с гонореей и/или хламидиозом (только в 10,5 % случаев трихомониаз протекает как моноинфекция, то есть один вредный возбудитель), что может привести к длительному течению воспаления органов малого таза и возникновению бесплодия.
У мужчин трихомонадная инфекция может вызвать воспалительный процесс в уретре. В 50% случаев всех уретритов трихомонада является единственным возбудителем этого заболевания, которое может завершиться образованием спаек мочеиспускательного канала, что в дальнейшем может привести к мужскому бесплодию. Нередко трихомониаз ассоциируется с хроническим простатитом (20% случаев).
У беременных женщин трихомонадная инфекция может быть одним из факторов риска развития преждевременных родов и преждевременного разрыва плодных оболочек. Трихомониаз также ассоциируется с рождением детей с низким весом. Во время родов в ряде случаев трихомонадная инфекция может передаться ребенку.
Трихомониаз и другие инфекции
Связь между трихомониазом и другими опасными инфекциями, передающимися половым путем, замечена давно. Известно, что трихомонадная инфекция удваивает риск длительной (персистентной) вирусной инфекций, которая вызывается вирусом папилломы человека (ВПЧ). У женщин ВПЧ ассоциируется с развитием предракового состояния и рака шейки матки, поэтому можно убедительно сказать, что трихомониаз повышает риск развития этих патологических состояний шейки матки. Самоочищение организма от типов ВПЧ, которые вовлечены в развитие рака шейки матки, у здоровых женщин происходит в течение 1-2 лет (в 90% случаев) – в среднем за 180 дней. У женщин с трихомониазом самоочищение организма от ВПЧ удлиняется в 2.5 раза.
Женщины, страдающие трихомонадной инфекцией, подвергаются риску заражения вирусом простого герпеса (ВПГ) в два раза больше, чем здоровые женщины.
Существуют достоверные данные, что наличие трихомониаза повышает риск инфицирования ВИЧ. Важно понимать, что степень заражения вирусными инфекциями, передающимися половым путем, зависит во многом от состояния слизистого покрова урогенитальной системы. Здоровые клетки эпителия имеют большую силу противостояния вирусному агенту, поэтому заражение людей, не имеющих других половых инфекций, вирусными инфекциями (ВИЧ-инфекция, гепатиты, герпес и др.) происходит не так часто, несмотря на половой контакт с больным человеком. И, наоборот, уровень заражения повышается значительно, если слизистые повреждены, особенно с образованием язвочек, потому что язвы – это открытые ворота для любого вируса. Трихомонады приводят к повреждению клеток эпителия, поэтому защитные силы слизистых оболочек резко понижаются. Трихомониаз называют кофактором в передаче ВИЧ.
Трихомониаз и бесплодие
Современные молодые люди откладывают воспроизведения потомства на многие годы – фактически до того возраста (33-35 лет), когда яичниковый резерв уменьшается значительно, сперматозоиды теряют многие здоровые качества, а генетический материал половых клеток пополняется большим количеством поломок в виде мутаций и полиморфизма. Но не только возраст ударяет по семейным парам, желающим иметь детей. Многие мужчины и женщины страдают трихомониазом, который редко упоминается как причина бесплодия. Американцы подсчитали, что каждый доллар, потраченный на профилактику бесплодия своевременным лечением половых инфекций сохраняет десять долларов, потраченных на госпитализацию и лечение женщин, страдающих серьезными осложнениями таких инфекций.
Хотя трихомонады не вызывают воспаление маточных труб, однако они являются кофакторами в передаче, а также в транспорте гонококков, хламидий и других микроорганизмов, которые вовлечены в воспалительные процессы органов малого таза. Риск возникновения непроходимости маточных труб при наличии трихомонад повышается почти в два раза. Если у женщины наблюдаются повторные эпизоды трихомониаза, риск трубного бесплодия повышается в шесть раз. Трихомонадная инфекция встречается у бесплодных женщин в почти шесть раз чаще, чем у беременных женщин. У 10% бесплодных мужчин имеются трихомонады. Эти паразиты значительно понижают подвижность и жизнеспособность сперматозоидов, изменяют вязкость семенной жидкости.
Трихомониаз часто сопровождается влагалищным дисбактериозом (фактически поддерживает его), негативно влияет на заживление послеоперационных рубцов, сопутствует образованию нагноений (абсцессов) и свищей.
Таким образом, трихомонадная инфекция – это серьезное венерическое заболевание, на которое следует обращать внимание вовремя для своевременного лечения.
Диагностика трихомониаза
Осмотр наружных половых органов, влагалища и шейки матки женщины не является достоверным методом диагностики, хотя выделения при наличии трихомониаза имеют специфический неприятных запах, пенистость или же могут быть обильными, зеленовато-гнойного цвета. При хроническом течении трихомонадной инфекции происходят изменения слизистых покровов шейки матки и влагалища – возникают точечные покраснения эпителия, которые представляют собой маленькие кровоизлияния в тканях плоского эпителия. Поэтому при осмотре окраска шейки матки напоминает клубнику (точечный кольпит), что называют «признаком клубники».
У мужчин признаков трихомониаза и того меньше, поэтому помимо физического осмотра, важно провести ряд лабораторных исследований.
Все методы диагностики условно можно разделить на три группы – старые, новые и новейшие. У каждого метода диагностики есть свои преимущества и недостатки. Оценка этих методов производится через чувствительность (меньше ложно отрицательных результатов) и специфичность (меньше ложно положительных результатов) по отношению к выявлению инфекционного возбудителя. В представленной ниже таблице приведены данные чувствительности и специфичности имеющихся методов диагностики трихомониаза.
| Название метода | Время проведения | Чувствительность (%) | Специфичность (%) |
| Старые методы: | |||
| Нативный мазок | 1-2 мин | 36-60 | 70-90 |
| Окрашенный мазок | 5-10 мин | 30-60 | |
| Цитологический мазок | 10-20 мин | 36-55 | 90 |
| Цитологический мазок на жидкостной основе | 10-20 мин | 61-96 | 99 |
| Культивирование на агаре | 2-6 дней | > 90 | > 90 |
| Новые методы: | |||
| Культивирование на бульоне | 2-7 дня | 85-95 | 95-100 |
| Тест на запах | 1 мин | — | — |
| XenoStrip-Tv | 10 мин | 66 | 100 |
| Новейшие методы: | |||
| Скоростной антигенный тест | 10 мин | 83-90 | 98-100 |
| ПЦР | Несколько часов или дней | 64-98 | 94-100 |
| Неамплификационный VPIII тест | 30-60 мин | 50-90 | 90-99 |
| Нуклеиново-кислотный амплификационный тест (NAAT) | Несколько часов | 88-98 | 98 |
| Амплификационный тест (ТМА) | Несколько часов | 97-98 | 98-99 |
Не все эти методы используются в постсоветских лабораториях.
Чувствительность теста часто зависит от материала, который был взят для анализа. Преимущество необходимо отдавать влагалищным выделениям и соскобу у женщин, и выделениям и соскобу из уретры у мужчин.
Мазок выделений с использованием раствора калия помогает определить неприятный (рыбный) запах, что может наблюдаться при трихомониазе, однако он используется очень редко в современной практике.
Микроскопическое исследование выделений (свежие нативные мазки и окрашенные мазки) позволяет обнаружить трихомонады, а также наличие большого количества измененных лимфоцитов. Чем больше лимфоцитов, тем более выражен инфекционный процесс. Часто при трихомониазе находят другие виды микроорганизмов – коккобациллы.
Цитологические мазки (по Папаниколау) или же жидкостные цитологические мазки – это неплохой метод диагностики. Довольно часто врачи-лаборанты не указывают на наличие трихомонад, однако в заключении пишут: «Выявлены атипические клетки эпителия. Исключить трихомонадную инфекцию». Это прекрасная подсказка для лечащего врача и должна быть принята во внимание.
При отрицательных результатах исследования трихомонады могут быть обнаружены с помощью культивирования отделяемого из уретры, влагалища, секрета простаты и спермы. Культуральный метод имеет большую ценность для распознавания атипичных форм с целью диагностики трихомониаза и для контроля лечения, он также считается «золотым стандартом» диагностики.
Серологические методы диагностики становятся очень популярными, но они должны дополнять, а не заменять другие методы диагностики трихомониаза. Трихомонады имеют чрезвычайно большое количество белков на поверхности оболочки (антигены), поэтому определение антител к ним – это скорее экспериментальный метод диагностики, чем достоверный практический метод.
Имея такой большой выбор в диагностике трихомониаза, большинство случаев этого заболевания остается все же не диагностиванным у людей, посещающих лечебные учреждения. В большинстве этих учреждений нет четких алгоритмов обследования. Обычно врачи посылают больных сразу на несколько тестов, или же только на серологические тесты. Результаты анализов часто противоречат друг другу, врачи не знают, как их интерпретировать, поэтому одни назначают лечение наобум, другие же ничего не назначают вообще, третьи игнорируют обследование и лечение партнера.
Рациональный подход в диагностике трихомониаза
Прогрессивная медицина руководствуется принципом рациональности: как при наименьших затратах времени и финансов провести точную диагностику заболевания.Такой принцип учитывает не только чувствительность и специфичность разных методов диагностики, но и стоимость каждого метода, скорость проведения и обязательно безопасность для человека, проходящего обследование (чем меньше тест инвазивный, то есть чем меньше в тело вводятся иглы, системы, аппараты, препараты и т.п, тем тест безопаснее).
Для диагностики трихомониаза тоже существует рациональный алгоритм обследования, который позволяет избежать лишние расходы (не важно из чьего кармана), лишние ошибки в диагностике, лишний стресс для человека и лишнюю трату времени (чужой жизни тоже).
Правила рационального подхода в диагностике трихомониаза следующие:
1. Физический осмотр больного (гинекологический у женщин) и забор материала на исследование – нативный (свежий или влажный) мазок из влагалища у женщин и из уретры мужчин. Почему нативный мазок, несмотря на его невысокую чувствительность? Потому что это самый дешевый метод диагностики, как и самый быстрый: осмотр выделений под микроскопом необходимо провести в считанные минуты. Если в нативном мазке выявлены трихомонады, дополнительное обследование не обязательно. Конечно же, необходимо учитывать жалобы и результаты осмотра.
2. Если результат нативного мазка отрицательный, можно провести тест на скоростное определение антигена или один из амплификационных тестов. Такие тесты стоят дороже, но результат можно получить в течение 10-30 минут или нескольких часов (в ряде лабораторий в течение нескольких дней). Если результат положительный, можно назначить лечение.
3. Если результат скоростной диагностики отрицательный, большинство врачей рекомендует воспользоваться культивированием при наличии жалоб и признаков трихомонадной инфекции.
Использование большего количества диагностических методов для постановки диагноза трихомониаза не рекомендуется.
Конечно же, у каждого врача могут быть свои принципы диагностики трихомониаза, однако увлечение перестраховкой не должно доминировать в обследовании и лечении.
Лечение трихомониаза
Вплоть до 1960 года, пока на рынке не появился 5-нитроимидалол (метронидазол), лечение трихомониаза было чаще неуспешным, чем успешным. Чуть позже на рынке появились другие препараты из группы 5-нитроимидазолов — орнидазол, тинидазол, секнидазол, которые начали применяться в лечении трихомонадной инфекции.
Современные постсоветские схемы включают длительный прием таблетированных препаратов метронидазола (трихопола), причем в очень высоких дозах. Помимо этого препарата врачи назначают еще один дополнительный препарата из той же группы нитроимидазолов, даже тот же метронидазол, но под другим названием (другого производителя). Плюс антибиотики, противогрибковые препараты, целый список витаминов и БАДов, свечи, ванночки, спринцевания, «промывание» уретры, мочевого пузыря, матки и даже микроклизмы. Большинство людей не выдерживает таких схем лечения, потому что уже на второй день приема лекарств у многих появляются тошнота, рвота, боли в печени, расстройство пищеварения и многие другие побочные эффекты. Женщины устойчивее мужчин, поэтому стойко «добивают» назначенный курс, чтобы потом втянуть себя в многомесячную борьбу с другими появившимся проблемами со здоровьем.
Доказано, что лечение трихомониаза никогда не требовало и не требует удвоения, утроения, многократного увеличения как дозы, так и времени приема лекарств, да и комбинации каких-то лекарств вообще.
Самым популярным и довольно эффективным методом лечения трихомонадной инфекции вот уже более 30 лет является применение метронидазола вовнутрь. Местное лечение в виде влагалищных таблеток и свечей может быть недостаточным, так как трихомонады поражают не только слизистую влагалища, но и бартолиновые железы, уретру.
Многочисленные исследования показали, что применение единичной дозы препарата имеет такой же уровень полного излечения, как и использование других режимов (3-5-7 дней лечения), поэтому все чаще врачи пользуются ударной дозой метронидазола для лечения трихомониаза. Ударная единичная доза метронидазола (трихопола) составляет 2 грамма – и не более. Можно принимать по 250 мг (1 таблетка) трихопола два раза в день в течение 5 дней.
Многие наши врачи не знают, что если трихомонады чувствительны к метронидазолу, то 2 граммов препарата вполне достаточно для выздоровления. Если трихомонады не чувствительны к метронидазолу, то после назначения даже супер-доз, эффекта в лечении не будет, но у больного возникнет немало серьезных осложнений из-за лечения. Поэтому такое перегибание палки в лечении трихомониаза основано на слишком устарелых советских схемах.
Многие инфекции в современной медицине успешно лечатся ударными единичными дозами препаратов, которые переносятся легко и по эффективности не уступают длительным курсам лечения, но имеют меньше побочных эффектов. Полное излечение наблюдается в 90-95% случаев после применения единичной дозы метронидазола.
В течение 48 часов после применения метронидазола человек не должен принимать алкоголь из-за возможного развития антабусной (дисульфирамовой, тетурамовой) реакции, которая проявляется в виде учащенного сердцебиения, недомогания, тошноты, рвоты. Метронидазол также вызывает ощущение сухости во рту и нередко окрашивание мочи по типу мясных помоев.
Рецидивы трихомониаза
Почему же не происходит выздоровление у всех без исключения людей? Впервые устойчивость (резистентность) трихомонад к метронидазолу была обнаружена в 1962 году – через несколько лет после появления лекарства. Длительный период времени альтернативного лекарственного препарата не было, назначение больших доз метронидазола или повторных курсов к выздоровлению не приводило, и это вызывало у врачей некоторый страх и чисто профессиональную неприязнь к этому возбудителю (точно так же, как сейчас многие врачи чрезвычайно агрессивно борются с уреаплазмой или хламидией).
Если не происходит желаемого выздоровления, необходимо ответить на несколько вопросов:
1. Обследовался ли сексуальный партнер(ы) на наличие трихомонад в его организме?
2. Проводилось ли одновременное лечение партнера?
3. Была ли ограничена половая жизнь в период лечения и использовались меры профилактики (презервативы)?
4. У больного устойчивый штамм трихомонад или повторное заражение от партнера (ов)?
Устойчивость трихомонад к метронидазолу встречается не часто. Если она заподозрена (от момента лечения до момента обнаружения трихомонад повторно у человека не было половых контактов, например), назначается тинидазол — нитроимидазол второго поколения, в виде одноразовой дозы (2 грамма). Он также эффективен в лечении амебиаза. Реже назначаются повторные курсы метронидазола, обычно в чуть большей дозе и в течение 5-14 дней.
Людям свойственно скрывать важную информацию от врачей, когда речь идет об их интимной жизни, даже если существует серьезная опасность для здоровья человека. В передаче половых инфекций всегда возникает цепь взаимосвязей: возбудитель-женщина-возбудитель-мужчина-возбудитель-женщина-возбудитель-мужчина-возбудитель и т.д. Поэтому очень важно вовремя прервать эту цепочку передачи инфекционного агента. Рецидивы трихомонадной инфекции, как и других половых инфекций – это чаще всего не проявление неэффективности лечения. Основная причина появления повторных случаев трихомониаза – это существование все той же прочной цепочки передачи инфекции.
Лечение трихомониаза у беременных женщин
В отношении лечения беременных женщин, носителей трихомонады, сейчас появилось много противоречий. Клинические исследования в ряде крупных лечебных центров мира показали, что лечение трихомониаза метронидазолом не понижает частоту преждевременных родов у женщин, у которых трихомониаз протекает без симптомов. Современные рекомендации гласят, что беременная женщина, независимо от того, есть у нее жалобы и признаки трихомониаза, должна пройти лечение этой инфекции.
Однако, в 2001 году в научно-медицинских кругах появилась публикация, которая утверждала, что у женщин, которые прошли лечение трихомониаза метронидазолом, уровень преждевременных родов выше, чем у тех, кто не проходил лечение. Поэтому другие рекомендации предлагали противоположное: у беременных женщин без жалоб диагностику трихомониаза проводить не нужно.
Более детальное изучение американского клинического исследования, на основании которого была опубликована эта статья, показало, что для лечения трихомониаза врачи использовали 8 граммов метронидазола, когда стандартная безопасная доза для беременных женщин составляет 2 грамма, лечение было назначено с опозданием в 4 недели после диагностики трихомониаза, обычно во втором триместре беременности. Исследование не было завершено, потому что врачи посчитали, что применение метронидазола для предотвращения преждевременных родов является неэффективным и сопровождается побочными эффектами.
Большинство врачей все же придерживается мнения, что трихомониаз у беременной женщины должен быть диагностирован и пролечен вовремя, потому что необходимо учитывать другие негативные последствия трихомонадной инфекции, в первую очередь ее взаимосвязь в передаче ряда серьезных половых инфекций. Метронидазол не является тератогеном, то есть не вызывает пороки развития и гибель эмбриона. Это вполне безопасный препарат и может применяться при необходимости и в первой половине беременности.
Лечение сексуального партнера
Должен ли лечиться партнер (мужчина), если у него нет признаков трихомонадной инфекции? Правильный ответ: да, мужчина должен пройти обследование и лечение незамедлительно.Во время лечения необходимо избегать незащищенных половых контактов.
Если учесть дороговизну и время обследования, не проще ли сексуальному партнеру назначить одновременно ударную дозу лекарства заочно? Большинство врачей так и делает, хотя это перечит обязанностям врача не назначать лечение заочно, а только после сбора жалоб, осмотра и обследования человека. И нередко случается следующее: женщина приходит домой после посещения врача и говорит своему мужчине, что он должен принять эти таблетки, потому что она лечится от какой-то там инфекции, и таковы схемы лечения. Примет мужчина эти таблетки или нет, неизвестно. Он может даже не поинтересоваться названием заболевания. Поэтому серьезность диагноза трихомониаза, который является венерическим заболеванием, а не простудным или еще каким-то, теряется и не воспринимается сексуальными партнерами надлежащим образом.
Контроль эффективности лечения
Многих людей интересует вопрос, как узнать, что человек выздоровел и больше не заразен. Как это не звучит неправдоподобно, трихомониаз – это само-излечивающася болезнь (как и ВПЧ-инфекция, и хламидиоз). У людей, не проходящих лечение, трихомониаз обычно длится до 4 месяцев у мужчин и до 5 лет у женщин. У женщин трихомонады находят в среднем в течение 12 недель. Около одной трети женщин все же обратится за помощью из-за появившихся признаков трихомонадной инфекции. У почти трети женщин трихомониаз само-излечится без лечения. Но даже в такой полу-оптимистической картине избавления от половой инфекции существует несколько «но».
Во-первых, о возможном самоизлечении можно говорить только в том случае, если у зараженного человека длительный период нет половых связей. Во-вторых, всегда важно помнить, что процесс выздоровления зависит от защитных сил организма и образа жизни человека. В-третьих, при наличии других половых инфекций самопроизвольное выздоровление практически невозможно. И, в-четвертых, трихомонадная инфекция может быть длительной или персистентной в ряде случаев. Поэтому всегда лучше пройти лечение, чем надеяться на силу и помощь природы.
Устойчивость трихомонад к метронидазолу наблюдается только у 5% людей, но когда именно необходимо проходить контрольное обследование, четких рекомендаций нет. Большинство врачей предлагает для контрольной диагностики использовать ПЦР или ТМА через две недели после лечения, так как нативный мазок и культивирование могут быть отрицательными несколько недель и даже месяцев после лечения. Это объясняется тем, что для выделения культуры необходима определенная концентрация трихомонад в материале, а после лечения количество трихомонад может быть значительно уменьшено. В мазке количество трихомонад тоже может быть низким и поэтому не замеченным при просмотре. Многие врачи рекомендуют провести ПЦР или ТМА несколько раз подряд в течение 3-6 месяцев (один раз в месяц).
На момент наличия признаков острой инфекции половые акты часто сопровождаются выраженным дискомфортом и болью, поэтому не желательны до тех пор, пока воспаление не утихнет. Незащищенные половые акты, то есть без презервативов, с учетом того, что сексуальный партнер здоров, рекомендованы только после подтверждения полного выздоровления, обычно не раньше двух недель после завершения лечения (до получения результатов контрольного анализа). Некоторые врачи советуют пользоваться презервативами от 3 до 6 недель. Планирование беременности в период лечения и контроля выздоровления не желательно.
Профилактика трихомониаза заключается в здоровых сексуальных отношениях, которые подразумевают также использование презервативов, если состояние здоровья полового партнера неизвестно. Соблюдение строгой личной гигиены тоже защитит от заражения этим паразитом.
Трихомонадоносительство. Почему трихомониаз тяжело выявляется и лечится

На самом деле инфекция есть, просто отсутствуют симптомы заражения. Эта форма инфекции называется трихомонадоносительство. Такие больные, не зная о болезни, заражают половых партнеров, а паразитирование простейших вызывает негативные последствия для них самих. Но почему заболевание не дает симптомов, а иммунная система не убивает паразитов?
Трихомонады в засаде
Эти возбудители умеют долго сидеть в засаде, выжидая момент, когда можно начать действовать, вызвав симптомы трихомониаза – пенистые выделения, жжение в уретре, боль при мочеиспускании. Такую возможность микроорганизмы получили благодаря своей физиологии.
В отличие от микробов и вирусов, вызывающих другие ЗППП, трихомонада – достаточно крупный возбудитель, относящийся к простейшим и имеющий свои органы передвижения. Жгутики (реснички), собранные в пучок, позволяют микроорганизму двигаться.
Простейшие являются паразитами, поэтому не могут синтезировать вещества, необходимые для их жизни, и получают их извне. Для этого трихомонада охотится на красные кровяные тельца, из которых забирает железо.
Источником других питательных веществ становятся микроорганизмы, обитающие в половых путях. Поэтому паразит не только отрицательно влияет на состояние половых путей, но и уничтожает полезные микробы, вызывая дисбиоз.
Но почему организм не убивает этих простейших? Причина этого явления – сложное строение микроорганизма, прекрасно приспособившегося к паразитированию.
С помощью железа, получаемого из крови, и вырабатываемых им органических соединений трихомонада инактивирует направленные против неё антитела и белки. Простейшие научились покрывать свою оболочку белками плазмы, поэтому иммунная система не видит притаившихся паразитов.
По способности «сидеть в засаде» этот микроорганизм не имеет себе равных. Он может существовать годами, не вызывая симптомов. При неблагоприятных условиях, например при начатом лечении, паразит отбрасывает жгутики, переходя в амебоидную форму. Уничтожить такую трихомонаду гораздо сложнее.
Цены на услуги уролога
Блокада семенного канатика
ВЛОК (лазерное облучение крови)
Внутривенная инъекция (без стоимости лекарств)
Внутривенная инъекция (без стоимости лекарств, капельница)
Внутримышечная инъекция (без стоимости лекарств)
Все цены на услуги уролога
* Представленные на сайте цены не являются публичной офертой! Точная стоимость лечения определяется на приеме у врача. Цены на услуги ведущих специалистов медицинского центра «Радуга» могут отличаться от указанной на сайте стоимости.
Чем опасно трихомонадоносительство
Несмотря на отсутствие симптомов, трихомонада отрицательно воздействует на организм. Присутствие простейших вызывает:
- Хронические воспалительные процессы половых органов, приводящие к бесплодию. Причиной отсутствия беременности у женщин становятся аднексит и эндометрит, спровоцированные паразитированием простейших. У мужчин трихомониаз вызывает простатит, уретрит, цистит и другие воспалительные процессы мочеполовой системы.
- Появление признаков болезни во время беременности. В этот период заболевание часто обостряется. При этом лечить его проблематично, поскольку препараты для лечения трихомониаза беременным противопоказаны.
- Увеличение риска заболевания раком половых органов увеличивается в 2 раза. У больных часто возникают первичные опухоли без предшествующих предраковых состояний. Существует множество научных работ, доказывающих прямую зависимость онкопатологий от паразитирования трихомонад.
- Снижение местного тканевого иммунитета, способствуя заражению ЗППП. Поэтому трихомониаз часто сочетается с другими половыми инфекциями. Доказано, что паразитирование этих простейших увеличивает риск заражения ВИЧ.
Проглатывая различные микроорганизмы, трихомонады не гнушаются и возбудителями половых инфекций. Поэтому при лечении других патологий, например гонореи и хламидиоза, микроорганизмы остаются внутри простейших, не погибая от лекарств. Трихомонады служат своеобразным транспортом, распространяющим патогенные микроорганизмы.
Поэтому трихомонадоносительство не менее опасно, чем острая форма заболевания. Ситуация усугубляется тем, что больные, не зная о наличии у них инфекции, не лечатся, запускают болезнь и становятся источником заражения.
Как выявить трихомонад при носительстве
Это можно сделать, сдав анализы. Лабораторные методы выявляют микроорганизмы даже при отсутствии симптомов заражения. Однако при осмотре окрашенных мазков под микроскопом простейших удаётся обнаружить далеко не всегда.
Диагностировать трихомониаз можно с помощью ПЦР-диагностики – современного метода, позволяющего выявить возбудителя даже по фрагментам его ДНК. При проведении такого анализа используют специальные маркеры, реагирующие только на определенный микроорганизм, поэтому ложноположительные и ложноотрицательные результаты исключаются.
После обнаружения простейших проводится лечение трихомониаза с помощью специальных препаратов. Лечебный процесс сопровождается контролем анализов. Пациента приходится проверять несколько раз, чтобы убедиться в отсутствии инфекции. Лечение проводится вместе с половым партнером, иначе болезнь возникнет снова.
Заболевание не оставляет иммунитета, поэтому заражаться трихомонадами можно неограниченное количество раз.
Из-за скрытности паразитов никогда нельзя быть уверенным в их отсутствии. Поэтому после сомнительных половых контактов и в качестве диагностической меры нужно периодически сдавать анализы на трихомониаз. Лабораторная диагностика обнаружит инфекцию, а врачи ее устранят.
Информация представлена в ознакомительных целях! При наличии вопросов мы рекомендуем записаться на консультацию уролога.
Можно доверять! Текст проверен врачом и носит общий информационный характер, не заменяет консультацию специалиста. Для рекомендаций по диагностике и лечению необходима консультация врача.
Уролог-андролог, врач высшей категории
Стаж: 20 лет
Урогенитальный трихомониаз
Утратил силу — Архив
Версия: Клинические рекомендации РФ 2013-2017 (Россия)
Категории МКБ:
Трихомониаз других локализаций (A59.8), Урогенитальный трихомониаз (A59.0)
Разделы медицины:
Дерматовенерология
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ УРОГЕНИТАЛЬНЫМ ТРИХОМОНИАЗОМ
Москва — 2015
Шифр по Международной классификации болезней МКБ-10
А59
ОПРЕДЕЛЕНИЕ
Урогенитальный трихомониаз — инфекция, передаваемая половым путем, возбудителем которой является Trichomonas vaginalis.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
A59.0 Урогенитальный трихомониаз
A59.8 Трихомониаз других локализаций
Этиология и патогенез
Trichomonas vaginalis — жгутиковый простейший одноклеточный паразит, вызывающий поражение урогенитального тракта человека.
Урогенитальный трихомониаз является одной из наиболее распространенных инфекций, передаваемых половым путем (ИППП). В структуре всех ИППП трихомониаз занимает одно из первых мест у лиц, обратившихся за специализированной дерматовенерологической, акушерско–гинекологической и урологической помощью по поводу инфекционно–воспалительных заболеваний урогенитального тракта. В Российской Федерации за последние годы отмечается снижение показателей заболеваемости урогенитальным трихомониазом, однако они остаются достаточно высокими; в 2014 году уровень заболеваемости составил 71,1 случай на 100000 населения: у лиц в возрасте от 0 до 14 лет – 1,0 случай на 100000 населения, у лиц в возрасте 15-17 лет — 51,0 случай на 100000 населения, у лиц в возрасте старше 18 лет — 85,9 случаев на 100000 населения.
Клиническая картина
Cимптомы, течение
ПУТИ ИНФИЦИРОВАНИЯ
У взрослых лиц:
— половой контакт.
У детей:
— интранатальный;
— половой контакт;
— контактно-бытовой (в исключительных случаях девочки младшего возраста могут инфицироваться при нарушении правил личной гигиены и ухода за детьми).
КЛИНИЧЕСКАЯ КАРТИНА
У 20-40% больных отмечается субъективно асимптомное течение урогенитального трихомониаза.
Женщины
При наличии клинических проявлений могут быть следующие субъективные симптомы:
— выделения из половых путей серо-желтого цвета, нередко – пенистые, с неприятным запахом;
— зуд, жжение в области половых органов;
— болезненность во время половых контактов (диспареуния);
— зуд, жжение, болезненность при мочеиспускании (дизурия);
— дискомфорт и/или боль в нижней части живота.
Объективные симптомы:
— гиперемия и отечность слизистой оболочки вульвы, влагалища;
— серо-желтые, жидкие пенистые вагинальные выделения с неприятным запахом;
— эрозивно-язвенные поражения слизистой оболочки половых органов, кожи внутренней поверхности бедер;
— петехиальные кровоизлияния на слизистой оболочке влагалищной части шейки матки («клубничная» шейка матки).
К основным осложнениям трихомонадной инфекции у женщин относятся: воспалительные заболевания органов малого таза (сальпингоофорит, эндометрит), цистит. Урогенитальный трихомониаз может неблагоприятно влиять на беременность и ее исход.
Мужчины
При наличии клинических проявлений могут быть следующие субъективные симптомы:
— слизистые выделения из уретры;
— зуд, жжение в области уретры;
— боль в промежности с иррадиацией в прямую кишку;
— болезненность во время половых контактов (диспареуния);
— зуд, жжение, болезненность при мочеиспускании (дизурия);
— эрозивно-язвенные высыпания на коже головки полового члена;
— гематоспермия (редко);
— боли в промежности с иррадиацией в прямую кишку.
Объективные симптомы:
— гиперемия и отечность в области наружного отверстия уретры;
— скудные или умеренные слизистые уретральные выделения;
— эрозивно-язвенные высыпания на коже головки полового члена.
К основным осложнениям трихомонадной инфекции у мужчин относятся простатит и везикулит.
Диагностика
Диагностику урогенитального трихомониаза рекомендовано проводить:
— лицам с клиническими и/или лабораторными признаками воспалительного процесса органов урогенитального тракта и репродуктивной системы;
— при предгравидарном обследовании;
— при обследовании женщин во время беременности (троекратно: при постановке на учет по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель);
— беременным, поступающим на роды без документов о результатах обследования на ИППП;
— при предстоящих оперативных (инвазивных) манипуляциях на половых органах и органах малого таза;
— лицам с перинатальными потерями и бесплодием в анамнезе;
— половым партнёрам больных ИППП;
— лицам, перенесшим сексуальное насилие.
При неустановленном источнике инфицирования рекомендуется провести повторное серологическое исследование на сифилис через 3 месяца, на ВИЧ, гепатиты В и С — через 3-6-9 месяцев.
Клиническим материалом для лабораторных исследований является:
— у женщин: отделяемое (соскоб) уретры, цервикального канала, влагалища, первая порция свободно выпущенной мочи (при исследовании молекулярно-биологическими методами);
— у мужчин: отделяемое (соскоб) уретры, первая порция свободно выпущенной мочи (при исследовании молекулярно-биологическими методами); при наличии показаний — секрет предстательной железы;
— у детей и у женщин, не имевших в анамнезе половых контактов с пенетрацией – отделяемое уретры, задней ямки преддверия влагалища, влагалища; при осмотре с использованием детских гинекологических зеркал – отделяемое цервикального канала.
Для получения достоверных результатов лабораторных исследований необходимо соблюдение ряда требований, к которым относятся:
1. сроки получения клинического материала с учетом применения противопротозоидных лекарственных препаратов: для идентификации T. vaginalis культуральным методом или методом амплификации РНК (NASBA) – не ранее, чем через 14 дней после окончания приема препаратов, методами амплификации ДНК (ПЦР, ПЦР в режиме реального времени) — не ранее, чем через месяц после окончания приема препаратов;
2. получение клинического материала из уретры не ранее, чем через 3 часа после последнего мочеиспускания, при наличии обильных уретральных выделений – через 15 — 20 минут после мочеиспускания;
3. получение клинического материала из цервикального канала и влагалища вне менструации;
4. соблюдение условий доставки образцов в лабораторию.
С позиций доказательной медицины применение биологических, химических и алиментарных провокаций с целью повышения эффективности диагностики урогенитального трихомониаза нецелесообразно.
Верификация диагноза урогенитального трихомониаза базируется на результатах лабораторных исследований — обнаружении T.vaginalis или генетического материала возбудителя с помощью одного из методов:
– микроскопического исследования нативного препарата, или «влажного мазка» (фазовоконтрастная или темнопольная микроскопия). Необходимым условием является проведение исследования немедленно после получения биологического материала. Наибольшая чувствительность (до 70%) и специфичность (до 100%) микроскопического исследования нативного препарата установлена при клинически выраженных формах заболевания, в особенности у женщин;
– молекулярно-биологических методов, направленных на обнаружение специфических фрагментов ДНК и/или РНК T.vaginalis, с использованием тест-систем, разрешенных к медицинскому применению в Российской Федерации (чувствительность – 88-97%, специфичность – 98-99%);
– культурального исследования (чувствительность – до 95%), показанного при мало- и бессимптомных формах заболевания, а также в случаях, когда предполагаемый диагноз не подтверждается при микроскопическом исследовании. Однако метод отличается большей трудоемкостью и длительностью выполнения по сравнению с молекулярно-биологическими методами, что ограничивает его применение.
Микроскопическое исследование окрашенных препаратов не рекомендуется использовать для диагностики урогенитального трихомониаза ввиду субъективизма при интерпретации результатов исследования.
Другие методы лабораторных исследований, в том числе, прямую иммунофлюоресценцию (ПИФ) и иммуноферментный анализ (ИФА) для обнаружения антител к T.vaginalis использовать для диагностики трихомонадной инфекции недопустимо.
Консультации других специалистов рекомендованы по показаниям в следующих случаях:
— акушера-гинеколога — при вовлечении в воспалительный процесс органов малого таза, при ведении беременных, больных урогенитальным трихомониазом;
— уролога — с целью диагностики возможных осложнений со стороны репродуктивной системы, при длительном течении и неэффективности ранее проводимой терапии простатита, везикулита.
Дифференциальный диагноз
Дифференциальную диагностику трихомониаза следует проводить с другими урогенитальными заболеваниями, обусловленными патогенными (N. gonorrhoeae, C. trachomatis, M. genitalium) и условно-патогенными микроорганизмами (грибами рода Candida, микроорганизмами, ассоциированными с бактериальным вагинозом, генитальными микоплазмами), вирусами (вирусом простого герпеса), а также аллергическими вульвовагинитами и баланопоститами.
Лечение
Показания к проведению лечения
Показанием к проведению лечения является идентификация T. vaginalis при микроскопическом исследовании нативного препарата и/или культуральном исследовании и/или исследовании молекулярно-биологическими методами, у пациента либо у его полового партнера.
Одновременное лечение половых партнеров является обязательным.
Цели лечения
— эрадикация T. vaginalis;
— клиническое выздоровление;
— предотвращение развития осложнений;
— предупреждение инфицирования других лиц.
Общие замечания по терапии
Единственным классом препаратов, рекомендуемым для лечения урогенитального трихомониаза, являются 5-нитроимидазолы, к которым чувствительны большинство штаммов T. vaginalis. В рандомизированных контролируемых исследованиях показано, что рекомендуемые режимы приема метронидазола позволяют достичь клинического выздоровления и эрадикации возбудителя у 90%–95% больных, приема тинидазола — у 86%–100% больных [1-9].
Во избежание развития тяжелых побочных реакций (дисульфирамоподобная реакция) пациентов следует предупреждать о необходимости избегать приема алкоголя и содержащих его продуктов как в ходе терапии метронидазолом и тинидазолом, так и в течение 24 часов после его окончания.
При непереносимости перорального метронидазола его интравагинальное назначение также противопоказано.
Врач должен рекомендовать пациенту в период лечения и диспансерного наблюдения воздержаться от половых контактов или использовать барьерные методы контрацепции до установления излеченности.
Показания к госпитализации
Отсутствуют.
Схемы лечения
Рекомендованные схемы лечения
— метронидазол 500 мг перорально 2 раза в сутки в течение 7 дней (А) [1-5]
или
— орнидазол 500 мг перорально 2 раза в сутки в течение 5 дней (В) [6,7]
или
— тинидазол 500 мг перорально 2 раза в сутки в течение 5 дней (А) [2, 8, 9]
Альтернативные схемы лечения:
— метронидазол 2,0 г перорально однократно (А) [10-12]
или
— орнидазол 1,5 г перорально однократно (В) [13, 14]
или
— тинидазол 2,0 г перорально однократно (А) [2, 8, 9, 12, 14].
Лечение осложненного и рецидивирующего трихомониаза
— метронидазол 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней (D) [15]
или
— орнидазол 500 мг перорально 2 раза в сутки в течение 10 дней (D) [15]
или
— тинидазол 2,0 г перорально 1 раз в сутки в течение 3 дней (D) (D) [15].
При лечении осложненных форм урогенитального трихомониаза возможно одновременное применение местнодействующих протистоцидных препаратов:
— метронидазол, вагинальная таблетка 500 мг 1 раз в сутки в течение 6 дней (D) [15]
или
— метронидазол, гель 0,75% 5 г интравагинально 1 раз в сутки в течение 5 дней (D) [15].
Особые ситуации
Лечение беременных, больных урогенитальным трихомониазом, осуществляется не ранее II триместра беременности по схеме:
— метронидазол 2,0 г однократно (А) [16-17].
Лечение детей
— метронидазол 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней (D) [15, 18]
или
— орнидазол 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней (D) [13, 16].
Требования к результатам лечения
— эрадикация T. vaginalis;
— клиническое выздоровление.
Установление излеченности трихомонадной инфекции на основании микроскопического исследования нативного препарата, культурального метода исследования и методов амплификации РНК (NASBA) проводится через 14 дней после окончания лечения, на основании методов амплификации ДНК (ПЦР, ПЦР в реальном времени) — не ранее, чем через месяц после окончания лечения.
При отрицательных результатах обследования пациенты дальнейшему наблюдению не подлежат.
Тактика при отсутствии эффекта от лечения
– исключение реинфекции;
– назначение иных препаратов или курсовых методик лечения (см. Лечение осложненного, рецидивирующего трихомониаза).
Информация
Источники и литература
-
Клинические рекомендации Российского общества дерматовенерологов и косметологов
- 1. Тhin RN, Symonds MAE, Booker R, Cook S, Langlet F. Double-blind comparison of a single dose and a fiveday course of metronidazole in the treatment of trichomoniasis. Brit J Vener Dis 1979;55:354-356
2. Forna F, Gulmezoglu AM. Interventions for treating trichomoniasis in women (Cochrane Review). In:The Cochrane Library, Issue 3, 2000. Oxford: Update Software.
3. Hager D, Brown ST, Kraus SJ, Kleris GS, Perkins GJ, Henderson M, Perkins GJ, Henderson M. Metronidazole for vaginal trichomoniasis seven day vs single-dose regimens. JAMA 1980;244:1219-1220
4. Das S, Huegnsberg M, Shahmanesh M. Treatment failure of vaginal trichomoniais in clinical practice. Intl J STD & AIDS 2005;16:284-286
5. MMWR. Recommendations and reports: Morbidity and mortality weekly report. Recommendations and reports / Centers for Disease Control. 2010; 59(RR-12):1-110 // www.cdc.gov/mmwr
6. Sandvei R, Johannessen KHTidsskr Nor Laegeforen. Treatment of Trichomonas vaginalis. A double-blind trial with 3 different drugs 1979 Feb 28;99(6):316-7.
7. M Sköld, H Gnarpe, and L Hillström Ornidazole: a new antiprotozoal compound for treatment of Trichomonas vaginalis infection Br J Vener Dis. 1977 Feb; 53(1): 44–48.
8. Lyng J, Christensen J. A double blind study of treatment with a single dose tinidazole of partners to females with trichomoniasis. Acta Obstet Gynecol Scand 1981;60:199-201
9. Chaisilwattana P, Bhiraleus P, Patanaparnich P, Bhadrakom C. Double blind comparative study of tinidazole and ornidazole as a single dose treatment of vaginal trichomoniasis. J Med Assoc Thai. 1980 Aug;63(8):448-53.
10. Dykers JR. Single dose metronidazole treatment for trichomonal vaginitis – patient and consort. N Eng J Med 1975; 293; 23-24
11. Spence MR, Harwell TS, Davies MC, et al. The minimum single oral metronidazole dose for treating trichomoniasis: a randomized, blinded study. Obstet Gynecol 1997;89(5 Pt 1):699–703.
12. Prasertsawat PO, Jetsawangsri T. Split-dose metronidazole or single-dose tinidazole for the treatment of vaginal trichomoniasis. Sex Transm Dis 1992;19:295–7.
13. Fugere P, Verschelden G, Caron M. Single oral dose of ornidazole in women with vaginal trichomoniasis. Obstet Gynecol. 1983 Oct;62(4):502-5.
14. Serup J, Jensen RH Treatment of trichomoniasis vaginalis with single oral dosage of ornidazole (Tiberal) and tinidazole (Fasigyn). A controlled study. Ugeskr Laeger. 1978 Jun 19;140(25):1483-4.
15. Клинические рекомендации РОДВК по ведению больных инфекциями, передаваемыми половым путем, и урогенитальными инфекциями . Издательский дом Деловой Экспресс 2012: 1-112
16. Burtin P, Taddio A, Adburnu 0, Einarson TR, Koren G. Safety of metronidazole in pregnancy: a metaanalysis.Am J Obstet Gynecol 1995; 172:525-529
17. Caro-Paton T, Carvajal A, de diego IM, Martin-Arias LH, Requejo AA, Pinilla ER. Is metronidazole teratogenic: a meta-analysis. Br J Clin Pharmacol 1997;44:179-18243.Gülmezoglu AM, Azhar M.Interventions for trichomoniasis in pregnancy// Cochrane Database Syst Rev. 2011 May 11;(5):CD000220. doi: 10.1002/14651858.CD000220.pub2. Review.PMID:21563127
18. Krashin JW, Koumans EH, Bradshaw-Sydnor AC, Braxton JR, Evan Secor W, Sawyer MK, Markowitz LE. . Trichomonas vaginalis prevalence, incidence, risk factors and antibiotic-resistance in an adolescent populationSex Transm Dis. 2010 Jul;37(7):440-4.
- 1. Тhin RN, Symonds MAE, Booker R, Cook S, Langlet F. Double-blind comparison of a single dose and a fiveday course of metronidazole in the treatment of trichomoniasis. Brit J Vener Dis 1979;55:354-356
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Урогенитальный трихомониаз»:
1. Рахматулина Маргарита Рафиковна – заместитель директора ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России по научно-клинической работе, доктор медицинских наук, г. Москва.
2. Малова Ирина Олеговна – заведующий кафедрой дерматовенерологии факультета повышения квалификации и профессиональной переподготовки специалистов ГБОУ ВПО «Иркутский государственный медицинский университет» Минздрава России, доктор медицинских наук, профессор, г. Иркутск.
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
| Сила | Описание |
| А |
По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В |
Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С |
Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D |
Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Трихомониаз- инфекционное заболевание, передающееся половым путем. Несмотря на то, что трихомониаз — наиболее распространенная венерическая болезнь, его диагностика требует самого серьезного подхода. Возбудитель – влагалищная трихомонада, протозойная (простейшая) одноклеточная форма жизни.
Существуют три типа трихомонад.
Они паразитируют в рту, желудочно-кишечном тракте, в анаэробной среде влагалища, предстательной железы, семенных пузырьках и мочеиспускательном канале.
Последняя вызывает урогенитальный трихомониаз.
Трихомонада не принимает форму цисты, соответственно, не способны существовать вне человеческого тела.
Очевидно, что для данной инфекции возможен исключительно половой путь передачи инфекции.
Инкубационный период колеблется от 3 до 30 дней.
Трихомониазом можно болеть несколько раз в жизни, так как иммунитета к данной протозойной инфекции не существует.
Клиническая диагностика трихомониаза
Многоочаговость трихомонадного поражения определяет разнообразие клинической картины.
При торпидной форме: скудные выделения из мочеиспускательного характера, легкая дизурия или отсутствие клинических проявлений
При каких симптомах сдают анализы на трихомониаз?
Трихомонадный уретрит у мужчин:
- Обильные гнойные или грязно-желтые выделения;
- Режущая боль при мочеиспускании;
- Моча мутная, с хлопьями.
Тотальный трихомонадный уретрит
- + учащенные мочеиспускания;
- + гематурия.
Трихомониаз у женщин складывается из вагинита, уретрита, эндоцервицита и эндометрита.
- Большое количество зловонных, раздражающих выделений;
- Постоянный зуд и экскориации в области гениталий;
- Мацерации и опрелости в промежности;
- Дизурия (жгучая боль при попытках помочиться)
Трихомониаз у девочек протекает в форме трихомонадного вульвовагинита.
В дополнение к клинике женского трихомониаза:
- Покраснение и отечность наружных половых органов, бедер и промежности;
- Эрозии и язвочки в области вульвы и влагалища;
- гнойные белесые выделения пенятся и вызывают раздражение кожи;
- Гнойные, пенистые, жидкие раздражающие выделения;
Свежий трихомониаз может перейти в хроническую форму, когда периоды бессимптомного течения сменяются обострением.
Факторы риска обострения:
- половое возбуждение и коитус;
- изменения гормональной функции яичников;
- прием алкоголя;
- изменение pH влагалища
Если все так очевидно, то зачем же нужна диагностика?
Существуют транзиторные формы заболевания, бессимптомное носительство, малосимптомное течение.
Для успешного лечения необходима точная диагностика.
Без лечения трихомониаз может привести к следующим осложнениям:
- Простатит
- Везикулит
- Стриктуры уретры
- Рак шейки матки
- Риск развития других ЗППП, в том числе ВИЧ
Трихомониаз: методы диагностики
Постановка диагноза трихомониаза опирается на клинические и лабораторные методы диагностики.
Клинические методы информативны в острой фазе.
При подостром, торпидном и хроническом течении, а также носительстве врач-венеролог опирается преимущественно на данные лабораторных тестов.
Применяют 4 лабораторно-диагностических метода:
- микроскопический,
- культуральный,
- иммунологический,
- генодиагностический.
Анализ на трихомонады также выполняется совместно с анализом на гонорею.
Культуральный метод и микроскопия при трихомониазе
Безусловным доказательством трихомониаза служит обнаружение простейших, в частности, урогенитальных трихомонад, в естественных биологических материалах.
Широко применяются мазки и микроскопия нативных препаратов влагалищных смывов, эякулята, осажденной мочи.
Культуральный способ диагностики (посев, мазок на флору)
Забор материала у женщины:
- Стенка цервикального канала. Мазок берет врач-гинеколог (венеролог) или акушерка. Стерильный тампон вводят в полоть шейки матки, извлекают и аккуратно упаковывают в стерильную пробирку.
- Влагалище. Мазок выполняется стерильным тампоном, которым врач или акушерка проводят по стенке влагалища. Тампон помещается в стерильную пробирку.
- Анализ мочи. Сплошная порция мочи собирается в стерильную посуду.
Внимание! накануне сбора анализа на чувствительность, «на флору» – за сутки запрещено подмываться, принимать ванну и душ. Стерильный тампон с материалом или моча помещаются в стерильную, герметично закрывающуюся пробирку и быстро доставляются в лабораторию для выполнения анализа
Забор материала у мужчины:
- Анатомия мужского организма снижает риск заражения, но абсолютно не способна его исключить. Забор материала на диагностические исследования проводится в условиях медицинской организации врачом урологом или венерологом.
- Забор эякулята производится в стерильную банку. По завершении мастурбирования выделившийся эякулят собирается в стерильную пробирку.
- Моча сдается по тому же принципу, что и у женщин, в стерильную посуду.
- Секрет предстательной железы врач собирает на стерильный тампон или предметное стекло после ректального массажа простаты.
- Стерильный тампон с материалом или моча в стерильной, герметично закрывающейся пробирке срочно доставляются в лабораторию для выполнения анализа
Содержимое пробирок помещается на растущий куриный эмбрион/ куриный бульон или одну из специфических питательных сред.
Где в особых условиях изучается рост колоний простейших.
Дополнительные сапрофитные (безопасные) и условно-патогенные микроорганизме также станут прорастать.
Поэтому такой мазок называют мазком на флору.
Посев на чувствительность (обычно к метронидазолу (трихополу) или иным антипротозойным средствам) выполняется «ин витро», то есть в пробирке или чашке Петри.
Штаммы («породы») микроорганизмов в каждом поколении дают новые свойства.
Например, устойчивость к воздействию фармакологического препарата.
Поэтому наилучший клинический результат обеспечивается назначением терапии по результатам посева на чувствительность.
Лаборант наносит на чашку Петри разные лекарственные средства в обычной концентрации.
Спустя несколько дней изучает, каким оказался рост колоний под воздействием «лечения».
Неправильно именовать исследование устойчивым оборотом «бакпосев».
Так как никаких сопутствующих бактерий при исследовании на трихомониаз встретить мы не планируем.
В то же время трихомониаз коморбиден (родственен) иным заболеваниям с половым путем передачи.
Поэтому посев на наличие простейших сочетается с бактериальным посевом на гонококки.
А мазок «на трихомонады» сочетается с мазком «на гонорею».
Для культурального метода исследования необходимы значительные сроки изготовления.
Так как возбудитель должен адаптироваться ко внешней среде и продемонстрировать рост колоний.
Спустя 2-4 суток роста посев извлекается и рассматривается под микроскопом.
На следующий день обычно пациенты получают расшифровку анализа.
Посев на трихомониаз: частые вопросы пациентов
Посев на трихомонаду для мужчин и женщин выполняется по-разному?
Разница для пациентов разного пола заключается только в местах забора материала на исследование. Для женщин это канал шейки матки, влагалище и мочеиспускательный канал. Для мужчин – уретра, предстательная железа, эякулят, причем забор семенной и простатической жидкости делает врач
Когда назначают посев на наличие трихомонад?
Когда сдавать посев после заражения?
Посев будет информативен уже в инкубационный периоде. Но максимально благоприятен для диагностики манифест заболевания. Посев необходим для точного определения возбудителя, при непонятной клинической картине. торпидных формах течения болезни. Еще необходим контрольный посев, его выполняют через 2-3 недели по окончании лечения, чтобы убедиться в отсутствии возбудителя.
Когда можно брать после антибиотиков посев на трихомонады?
Если антибиотикотерапия назначалась по поводу другого заболевания, то она будет искажать первичную диагностику. Возможен ложно отрицательный результат посева, то есть колонии на питательной среде не станут прорастать. Следует подождать 1-2 недели по окончании курса антибиотиков, прежде чем сдавать анализ. Тот же принцип используется и при выполнении контрольного посева по окончании лечения. Но если имеется яркая клиника половой инфекции, посев может быть информативен и раньше, чем через пару недель после приема препаратов.
Каким врачом назначается посев на трихомонаду или гонорею?
Назначить такой анализ может любой врач, но если он не умеет забирать материал, то на посев направляют только мочу. Обычно эти назначения делает врач-венеролог или гинеколог.
Мазок у мужчины или женщины показал трихомониаз: что делать?
При наличии явной клинической картины анализ просто подтвердил диагноз. Если симптоматики нет, то нельзя исключить и ложноположительный результат. Но определить заболевание только по одному исследованию рискованно. Поэтому врач назначает ряд исследований. и по совокупности делает заключение о диагнозе. Показатели микроскопии желательно подтвердить при помощи ИФА или ПЦР.
Микроскопия нативных (живых) препаратов при трихомониазе
Материалом данного исследования являются эякулят, влагалищные смывы, осажденная моча.
Лаборант изучает внешний вид, количество, активность простейших.
Материал нужно срочно, за 2 часа, доставить в лабораторию, иначе трихомонады погибнут и не будут обнаружены.
Мазки на трихомониаз
Мазок, в отличие от нативного препарата, окрашивается метиленовым синим или по специальным авторским методикам (Грам, Романовский-Гимзе).
Поэтому долго сохраняется пригодным для изучения.
Дополнительно в мазках можно выявить прочие признаки воспаления, провести генетический анализ.
Диагностика урогенитального трихомониаза у женщин несколько отличается от таковой у мужчин.
Мазки у женщин берутся со свода влагалища. цервикального канала
Подготовка женщины к исследованию на трихомонады
За сутки до забора материала не спринцеваться.
За 3-4 часа не мочиться.
При бессимптомном течении проводится провокация.
Для этого накануне вводится гоновакцина или пирогенал, что усиливает клинические проявления заболеваний и обеспечивает исследователя достаточным количеством материала.
Помимо лекарственных или биологических препаратов, практикуется алкогольная провокация.
Для этого накануне пациент выпивает красное вино или пиво.
Что берется для лабораторных исследований
- отделяемое канала шейки матки;
- смыв или аспират из влагалища;
- осажденная моча после центрифугирования.
Подготовка мужчин к исследованию на трихомонады
За 3-4 часа не мочиться.
При бессимптомном течении – провокация.
Что берется для лабораторных исследований
- отделяемое уретры (зондом или ложкой Фолькмана на 5-7 см в мочеиспускательный канал);
- секрет предстательной железы (после массажа простаты);
- эякулят;
- центрифугат свежевыведенной мочи.
Расшифровка результатов выполняется врачом-клиническим лаборантом.
Обнаруживают грушевидные или овальные простейшие с жгутиками.
Интерпретация микроскопии бывает ошибочной.
Ложноположительный результат: при микроскопии за простейших принимают клетки эпителия.
Ложноотрицательный результат: при микроскопии в забор попало много посторонних клеток.
Или возбудителей мало и их не оказалось именно во взятом материала (низкий титр возбудителя).
Возможно, инкубационный период был слишком короток, паразиты не успели вырасти до видимых размеров.
При неудачах лечения посев повторяют еще раз спустя 2-3 недели.
Тем не менее, культуральный и микроскопический методы распространены и активно применяются в диагностике трихомониаза и гонореи.
Мазок на трихомониаз: вопросы пациентов
В расшифровке мазка указано: трихомониаз, разрушенные клетки эпителия. Что это значит?
Это значит, что при микроскопии увидели простейших, вызывающий урогенитальный трихомониаз, к тому же интенсивно идет процесс воспаления.
Откуда берут мазки на трихомониаз у женщин?
Мазки берет врач на кресле из канала шейки матки, уретры и стенки влагалища. Трихомонады также находят в моче, при этом можно как посмотреть под микроскопом на живые клетки, так и окрасить мочу на мазке. У женщин шприцом забирают аспират содержимого полости матки как анализ на трихомониаз.
Как сдавать анализ мочи на трихомонаду?
Для анализа требуется свежая порция утренней мочи, так как перед сбором не нужно мочиться в течение 3-4 часов, а также спринцеваться и подмываться. Моча проходит центрифугирование и осаждается, то есть отстаивается после центрифуги. Этот материал попадает под микроскоп, предварительно окрашиваясь. Для мужчин используется также центрифугирование эякулята, окрашенного по Маю-Грюнвальду-Гимзе, что информативнее осмотра нативного препарата.
Отличаются ли методы окраски у мужчин и женщин?
Отличия зависят от материала, поэтому эякулят и секрет простаты окрашивают по Маю-Грюнвальду-Гимзе или по Романовскому-Гимзе, аспират влагалища – по Граму. Практически все материалы можно покрасить метиленовым синим, хотя точность будет ниже. Моча окрашивается одинаково для обоих полов.
Альтернативные методы диагностики трихомониаза
Для постановки не обязательно увидеть непосредственно возбудитель.
Можно попытаться обнаружить его ДНК илиотследить реакцию организма пациента именно на данный вид инфекционного или паразитарного агента
ПЦР – полимеразная цепная реакция – генодиагностический метод.
Направлен на обнаружение ДНК или нуклеиновых кислот возбудителя.
Метод не дешев, но точен, особенно при торпидной форме заболевания.
ПЦР определяет мишени генома вирусов. бактерий и одноклеточных организмов, что весьма востребовано в венерологии.
Чувствительность ПЦР — 97%. тогда как посев – 80%. а микроскопия мазка – всего 36%.
Культуральный метод, считающийся «золотым стандартом», способен пропустить около 10 из 100 случаев трихомониаза, затем подтвержденных ПЦР.
По данным японских специалистов, ПЦР одинаково часто с микроскопией обнаруживает хламидии, но в два раза чаще – гонококки и трихомонады.
Генетические тесты назначают при сомнительны посевах, смешанных инфекциях, для контроля излеченности.
Иммунологическая диагностика — иммунологический анализ крови, влагалищного содержимого. эякулята на антитела к трихомонаде.
Иммунологическому анализу подвергается также содержимое уретры или влагалища.
Иммуноблот позволяет варьировать антигенные маркеры: прямая и непрямая агглютинация, флюоресценция антител, метод комплемента и собственно иммуноферментный анализ.
От чего зависит иммунный ответ:
- характер патогена/ антигена (особенности самой трихомонады);
- концентрация патогенов/антигенов в материале;
- показатели стимуляции иммунной системы: перенесенные ранее болезни, длительность настоящего случая.
Иногда получается ложноотрицательная реакция, так как возбудитель слаб или система иммунитета к нему не чувствительна.
При иммуносупрессии реакция скорее всего будет ложноотрицательной.
Ложноположительная реакция бывает, если пациент ранее перенес трихомониаз, так как антитела долго остаются в сыворотке крови.
Есть анализ, направленный на поиск в мазках вагинального соскоба специфических белков трихомонад в биологических пробах с использованием антител моноклональных.
Метод быстрый (в течение часа), но практически столь же точный, что и культуральный (посев).
Особенно удобно применять ИФА мазков для контроля лечения.
ПИФ (прямая иммунофлюоресценция), ИФА (иммуно-ферментный анализ) не очень точны именно при диагностике трихомониаза.
На ранних этапах заболевания иммунологический анализ на антитела к трихомонаде бессмысленен.
Так как иммунитет не успевает отреагировать на вторжение простейших.
Его выполняют только когда иммуноглобулины появляются в крови, то есть после окончания продромального периода инфекции (1-3 недели).
При качественном анализе в венозной крови обнаруживаются иммуноглобулины класса G к трихомонаде.
При количественном анализе изучается титр антител (их количество в мл); при трихомонадной инфекции титр снижается медленно.
Сроки появления антител после инфицирования и сроки их исчезновения после излечения ограничивают информативность иммунологических тестов.
Для контроля излечения они не употребляются, так как сохраняются в крови около года.
ПЦР на трихомониаз: вопросы пациентов
Можно ли проводить ПЦР во время менструации?
Нет, ни во время менструации, ни в течение еще 5 дней материал на ПЦР не забирают. При гонорее месячные могут служить естественной провокацией, поэтому для микроскопии по окончании кровянистых выделений маки берутся. Но для ПЦР они тоже не пригодны в течение 5 дней.
Как убрать из крови антитела к трихомонадам?
Никак. Постепенно они сами уйдут в течение года.
Взаимоисключающие результаты: антитела к трихомонадам отрицательные, а ПЦР положительный или наоборот?
Увы, 100% точной диагностики не существует. Но ПЦР редко дает ложноотрицательные результаты и совсем не допускает ложноположительных. Титр может быть низок или антител нет при выраженнм снижении иммунитета. а вот ДНК или его следы перепутать невозможно. В Вашем примере нужно ориентироваться на ПЦР. Если ПЦР отрицательна, а ИФА положительна, то скорее всего. возбудителя больше нет в организме. но напряженность иммунного ответа сохраняется после недавней болезни.
Сравнение методов диагностики трихомониаза
Совершенства в реальном мире достичь невозможно.
В полной мере это утверждение относится и к лабораторной диагностике трихомониаза.
При яркой и убедительной клинической картине для предварительного диагноза достаточно микроскопии живого препарата или мазка.
Но в дальнейшем спектр исследований расширяется.
Стертая или торпидная форма болезни потребует большей точности.
«Золотым стандартом» диагностики считают посев, то есть культуральный метод.
Он убедителен, не дает ложноположительных результатов, но занимает время около недели.
Иммунологический метод быстрее, но не может применяться в инкубационный период или для контроля лечения.
В первом случае антител еще не будет.
А во втором титр не успеет снизиться, и отличить болезненный процесс от последствий не получится.
При выборе метода врач-венеролог (а какой еще врач направляет на диагностику инфекций, передающихся половым путем?) ориентируется на особенности организма пациента.
Как выявляется трихомонада у мужчин:
- диагностика трихомониаза сложнее, невозможно использовать только один анализ на трихомонаду;
- возбудители в уретре менее подвижны;
- площадь расположения патогенного агента меньше, есть риск ложноотрицательного результата;
- забор материала субъективно неприятнее, могут быть случаи отказа от исследований;
- проводится комбинация как материалов, так и методов диагностики.
Клиническая картина у мужчин также менее выраженная, зато склонность к носительству ничуть не меньше.
Подтверждением служит молекулярно-биологический метод, ПЦР, посев.
Для женщин сдать анализ на трихомонады субъективно проще.
Материала скорее всего будет достаточно для постановки диагноза при ПЦР, посеве, да и микроскопия позволит установить истину в первом приближении.
Отложить диагностику может заставить менструация, но и она способна сыграть роль естественной провокации при стертой форме заболевания.
Влияют на выбор метода диагностики и сопутствующие заболевания.
Гонорея имеет похожую симптоматику. но у женщин обычно проявляется скудными симптомами.
Микроскопия позволит увидеть и простейших, и гонококки в одном мазке.
Посев также обеспечит рост всех имеющихся возбудителей.
А вот альтернативные методы специфичны и не могут «заодно» выявить что-то другое.
При бартолините – воспалении желез в преддверии влагалище – поражаются бартолиновы железы.
Именно они обеспечивают естественную смазку и увлажнение влагалища.
При трихомонадной инфекции, гонорее, молочнице выводные каналы желез закрываются выделениями, начинается воспаление.
Поэтому при появлении уплотнений, болезненности, местном повышении температуры проводят посев на трихомоноз и иные возбудители ЗППП.
Лабораторная диагностика выполняется на всех этапах лечения: первично, в динамике, для контроля.
Через 14 дней по окончании курса лечения проводят:
- микроскопию;
- NASBA (генетический метод поиска специфичных РНК);
- культуральный метод (посев «на флору»).
Через 30 дней по окончании курса лечения проводят ПЦР.
Таким образом, невозможно ответить: какой анализ на трихомонаду лучше.
Все зависит от условий проведения диагностического тестирования, особенностей как колонии возбудителей.
Также и от самого пациента, стадии заболевания и даже материальных возможностей клиники.
Где лучше всего сдавать анализы на трихомониаз
- Там, где забор материала выполняется специалистом по венерическим болезням постоянно, «на потоке».
- Там, где обеспечивается контроль стерильности инструментария.
- Там, где присутствует самая современная диагностика. Например, в последние годы появились экспресс-методы ПЦР или усиленной микроскопии.
- Там, где специалисты будут проводить своевременное и лабораторно контролируемое лечение
- Там, где Вам предоставят наиболее полную и понятную информацию, где пациента уважают как равного участника борьбы с заболеванием.
Для диагностики трихомониаза обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.