Тугоухость
Тугоухость – стойкое ослабление слуха, при котором нарушается восприятие звуков окружающего мира и речевая коммуникация. Степень тугоухости может варьироваться от незначительного снижения слуха до полной глухоты. Диагностика тугоухости проводится отоларингологом и отоневрологом с помощью комплекса исследований (отоскопии, аудиометрии, камертональных проб, регистрации слуховых ВП и отоакустической эмиссии, импедансометрии, вращательной пробы, стабилографии и др.). В зависимости от формы тугоухости могут применяться консервативные (слухопротезирование, физиотерапия, медикаментозная терапия) и хирургические (тимпанопластика, мирингопластика, кохлеарная имплантация и др.) методы.
Общие сведения
Тугоухость – снижение слуха, при котором затрудняется речевое общение. Глухота – степень снижения слуха, при которой больной не слышит слова, громко произнесенные около его уха. Проблема глухоты и тугоухости приобретает большое значение в связи с ее широкой распространенностью. В настоящее время глухота и клинически значимая тугоухость наблюдается у 13 млн. россиян, причем более миллиона больных – дети в возрасте до 18 лет. Один новорожденный из тысячи рождается с тотальной глухотой или глубокой тугоухостью. Нарушения слуха выявляются у 14% россиян в возрасте 45-64 года и у 30% жителей нашей страны в возрасте старше 65 лет.
Если снижение слуха наблюдается с рождения или возникло до того, как ребенок начинает говорить, такая тугоухость называется ранней. Все остальные случаи нарушения слуха относятся к поздней тугоухости. Ранняя глухота и тугоухость труднее поддаются лечению, поскольку пациент не знает, что такое звуки и разговорная речь.
Тугоухость
Классификация тугоухости
Существуют классификации тугоухости, учитывающие уровень поражения, степень нарушения слуха и период времени, в течение которого развиваются слуховые нарушения.
Виды тугоухости в зависимости от уровня поражения:
- Кондуктивная тугоухость.
Вызывается препятствием на пути проведения и усиления звука. Препятствие возникает на уровне наружного уха (пороки развития, серные пробки, опухоли, наружный отит) или среднего уха (травматическое повреждение барабанной перепонки и слуховых косточек, средний отит, адгезивный отит, тубоотит, отосклероз).
- Нейросенсорная (сенсоневральная) тугоухость.
На уровне внутреннего уха механические колебания преобразуются в электрические импульсы. Гибель волосковых клеток становится причиной нарушения этого процесса. В результате восприятие звуков ухудшается и искажается. При нейросенсорной тугоухости часто наблюдается снижение болевого порога звуковосприятия. Для здорового человека болевой порог при восприятии звуков составляет примерно 100 дБ. Пациенты с нейросенсорной тугоухостью могут испытывать боль при восприятии звуков, незначительно превышающих порог слышимости.
Нейросенсорная тугоухость может развиться при микроциркуляторных нарушениях во внутреннем ухе, болезни Меньера (повышении давления жидкости во внутреннем ухе), патологии слухового нерва и т.д. Причиной нейросенсорной глухоты могут стать некоторые инфекционные заболевания (корь, менингит, эпидемический паротит, СПИД). Крайне редко к развитию нейросенсорной тугоухости приводят аутоиммунные заболевания (гранулематоз Вегенера).
Более чем у 60% пациентов с врожденной глухотой и тугоухостью нарушения слуха развиваются вследствие токсического влияния алкоголя на плод при фетальном алкогольном синдроме. При внутриутробном заражении сифилисом глухим становится каждый третий ребенок.
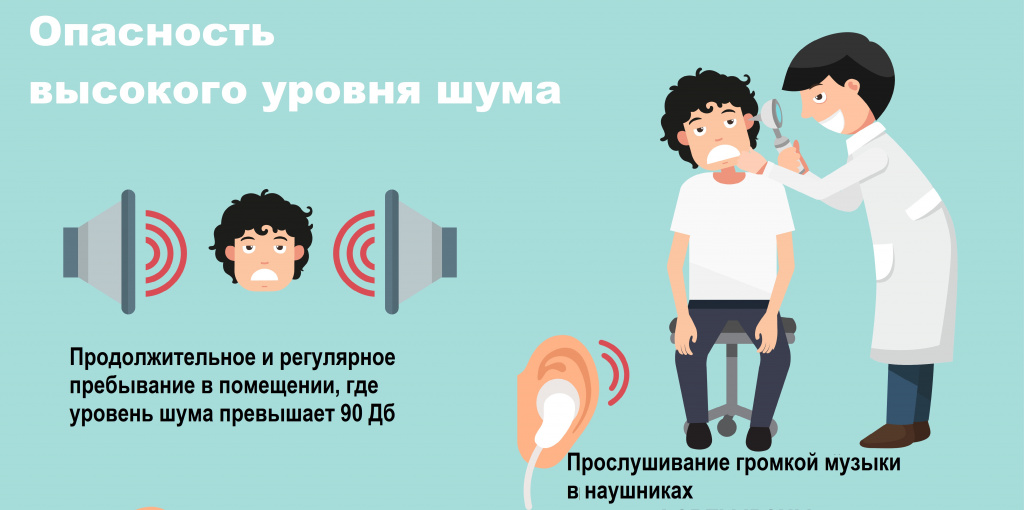
Нейросенсорную тугоухость могут вызывать лекарственные препараты. Необратимое нарушение слуха возникает у ряда больных после приема антибиотиков аминогликозидного ряда (мономицин, канамицин, неомицин, гентамицин). Обратимая тугоухость может развиваться при приеме некоторых мочегонных препаратов, антибиотиков из группы макролидов и нестероидных противовоспалительных лекарственных средств. Причиной развития нейросенсорной глухоты может быть воздействие транспортного, бытового и промышленного шума, интоксикация организма свинцом, ртутью и окисью углерода.
- Смешанная тугоухость.
Развивается при одновременном влиянии факторов, вызывающих кондуктивную и нейросенсорную тугоухость. Для коррекции этого вида тугоухости нередко требуются сложные слуховые аппараты.
Виды тугоухости в зависимости от периода развития слуховых нарушений:
- Внезапная глухота.
Нарушение слуха развивается в течение нескольких часов. Причиной потери слуха при внезапной глухоте (внезапной тугоухости) является воздействие ряда вирусов (вирусы герпеса, свинки и кори), нарушения кровообращения в лабиринте, ототоксическое влияние некоторых лекарств, опухоли и травмы.
Из-за характерной симптоматики и особенностей течения внезапную глухоту (внезапную нейросенсорную тугоухость) выделяют, как самостоятельную нозологическую единицу. Пациенты с внезапной глухотой описывают наступившее нарушение слуха, как «выключение» или «обрыв телефонного провода». Эта форма тугоухости обычно бывает односторонней.
Для внезапной тугоухости характерна высокая степень ухудшения слуха, вплоть до полной глухоты с первых часов заболевания. Примерно у половины пациентов через несколько дней после появления симптомов внезапной глухоты наступает самоизлечение. У ряда больных нарушение слуха носит необратимый характер. Возможно как полное, так и частичное восстановление слуха.
- Острая тугоухость.
Нарушение слуха развивается в течение нескольких суток. В случае, когда развитие тугоухости продолжается более семи дней, но менее одного месяца, принято говорить о подострой тугоухости.
- Хроническая тугоухость.
Слух пациента снижается постепенно, в течение месяцев или даже лет. Выделяют стабильную и прогрессирующую стадию хронической тугоухости.
При всех видах тугоухости могут наблюдаться различные степени снижения слуха – от легкой тугоухости до полной глухоты.
Степени тугоухости
- I степень – потеря слуха, при которой пациент не воспринимает звуки речевого диапазона, не превышающие 26-40 дБ;
- II степень – потеря слуха, при которой пациент не воспринимает звуки речевого диапазона, не превышающие 41-55 дБ;
- III степень — потеря слуха, при которой пациент не воспринимает звуки речевого диапазона, не превышающие 56-70 дБ;
- IV степень — потеря слуха, при которой пациент не воспринимает звуки речевого диапазона, не превышающие 71-90 дБ.
В случае, когда больной не слышит звуки речевого диапазона мощностью свыше 90 дБ, ему выставляется диагноз «глухота».
Диагностика тугоухости
В процессе диагностики глухоты и тугоухости важно выявить не только степень нарушения слуха. Необходимо максимально точно определить причину нарушения слуха, уровень поражения, стойкость тугоухости, ее прогрессирование или регрессирование. Предварительное распознавание глухоты и выраженной тугоухости не представляет затруднений и проводится отоларингологом. Применяется речевая аудиометрия (разговорная и шепотная речь). При выявлении тугоухости необходима консультация сурдолога. Для распознавания тугоухости легкой степени используется специальная аппаратура (аудиометры, камертоны и т. д.).
Дифференцировка между кондуктивной тугоухостью (поражением звукопроводящего аппарата) и нейросенсорной тугоухостью (патологией аппарата звуковосприятия) проводится при помощи аудиометрии и отоскопии. У пациентов с кондуктивной тугоухостью при отоскопии могут выявляться перфоративные или рубцовые изменения барабанной перепонки. В ряде случаев (рубцы в барабанной полости, сращения стремечка, молоточка и наковальни) изменения при проведении отоскопического исследования не обнаруживаются. Подвижность звукопроводящей системы оценивается при помощи пневматической воронки Зигле.
Существенную помощь в процессе дифференциальной диагностики между кондуктивной и нейросенсорной тугоухостью оказывает сравнительная оценка воздушной и костной проводимости. При кондуктивной тугоухости воздушная звукопроводимость ухудшается, а костная сохраняется на нормальном уровне или даже улучшается. Для нейросенсорной тугоухости характерно ухудшение как воздушной, так и костной проводимости. На аудиограмме пациента с кондуктивной тугоухостью выявляется значительный разрыв между линиями костной и воздушной проводимости, на аудиограмме больного с нейросенсорной тугоухостью линии проводимости сливаются.
Для определения локализации уровня поражения слухового нерва и дифференциальной диагностики между нейросенсорной и корковой (появившейся в результате повреждения соответствующих участков головного мозга) глухотой необходима консультация отоневролога. Применяются специальные обследования (пороговая аудиометрия, тоновая аудиограмма, исследование слуховых ВП и т.д.).
Значительные трудности возникают при выявлении тугоухости и глухоты у детей раннего возраста. Для оценки состояния слуха в этом случае применяется компьютерная аудиометрия и акустическая импедансометрия среднего уха.
Лечение тугоухости
Лечение кондуктивной тугоухости
При нарушении функциональности или целостности слуховых косточек и барабанной перепонки обычно требуется оперативное лечение. Существует большое количество хирургических операций, которые обеспечивают полное восстановление или существенное улучшение слуха (протезирование слуховых косточек, тимпанопластика, мирингопластика и т. д.). В ряде случаев восстановление слуха возможно даже при полной глухоте. Вид оперативного вмешательства определяется характером поражения звукопроводящей системы.
Лечение нейросенсорной тугоухости
Гибель волосковых клеток необратима независимо от причины их поражения. Корригировать нарушения хирургическим путем невозможно. На начальных стадиях заболевания при точной постановке диагноза в ряде случаев хороший эффект дает лекарственная терапия в сочетании с физиолечением, электростимуляцией и оксигенобаротерапией. Единственным способом компенсации при значительной давности заболевания, глухоте и тяжелой двухсторонней нейросенсорной тугоухости было и остается слухопротезирование. Подбор установка и настройка слухового аппарата осуществляется врачом-слухопротезистом.
Благодаря современным достижениям медицины разработаны оперативные методы лечения нейросенсорной тугоухости и альтернативой слуховому аппарату стала кохлеарная имплантация.
Профилактика тугоухости
Основной профилактической мерой по предупреждению глухоты и тугоухости является массовое обследование. Регулярные обследования показаны всем работникам шумных производств и другим категориям населения, которые входят в группы повышенного риска. Очень важно своевременно выявлять признаки тугоухости у детей, поскольку не обнаруженные вовремя нарушения слуха могут стать причиной задержки формирования речи и отставания в интеллектуальном развитии.
Тугоухость — лечение в Москве
Степени тугоухости у ребенка: как лечить
Тугоухость и глухота у детей
Глухота или тугоухость у ребенка возникает по разным причинам. Родители, узнав о диагнозе или видя, как малыш постепенно теряет слух, чувствуют потерянность, страх, опустошенность. Жизнь переворачивается с ног на голову. Смириться с проблемой тяжело, но если знать способы лечения и профилактики, постоянно заниматься с малышом, влияние снижения слуха на жизнь ребенка можно значительно уменьшить.
Степени потери слуха
Понятия «глухота» и «тугоухость» часто путают. При тугоухости человек еще может различать какие-то звуки. Глухота является крайней степенью тугоухости, а слух отсутствует полностью.
Причины развития и лечение тугоухости и глухоты одинаковые.
Механизм развития
Чтобы разобраться в причинах и особенностях нарушения слуха важно представлять себе процесс передачи звука.
Звуковая волна воздействует на баpaбанную перепонку и через слуховые косточки передается мембране внутреннего уха. Движение жидкости вызывает трение слуховых рецепторов (волосковых клеток) кортиева органа о покровную пластинку. Рецепторы возбуждаются, возбуждение передается по нервным отросткам в слуховую зону коры мозга.
В этой схеме наружное и среднее ухо относятся к звукопроводящему аппарату, а внутреннее ухо, слуховой нерв и центр головного мозга – к звуковоспринимающему. Соответственно, все поражения слуха можно связать с дисфункцией звукопроводящих или звуковоспринимающих структур.
Патологии органов слуха у детей могут иметь врожденный или приобретенный характер.
Врожденная
Врожденная тугоухость развивается под влиянием следующих факторов:
- Наследственность. Если оба родителя слабослышащие или глухие, риск рождения ребенка с тугоухостью повышается.
- Патологические воздействия на слуховую систему во внутриутробном периоде – это могут быть краснуха, туберкулез, корь, грипп, гepпeс.
- Хронические заболевания матери, прием некоторых лекарственных препаратов, интоксикации.
- Асфикция плода, родовая травма.
- Недоношенность.
Врожденная тугоухость встречается у 80% детей как отдельное заболевание.
Приобретенная
Выделяют и факторы, которые воздействуют на здоровый и сформировавшийся слуховой аппарат уже родившегося ребенка и приводят к патологии:
- Попадание в ухо инородного тела;
- Хронические ЛОР-заболевания: аденоиды, средний отит, тонзиллит;
- Осложнения некоторых инфекций: менингит, энцефалит;
- Черепно-мозговые травмы;
- Вакцинация;
- Неправильная подобранная дозировка лекарств, особенно в младенческом возрасте;
- Чрезмерно громкая музыка;
- Психологическая травма.
Чаще всего признаки глухоты родители обнаруживают у детей до года. В норме младенец в возрасте 3–4 месяцев уже начинает реагировать на громкие звуки и голос матери. В 4–6 месяцев гулит. В 7–9 четко определяет источник звука. В 1 год произносит несколько слов. Если одно из этих условий не выполняется, стоит обратиться к сурдологу.
У старших детей после некоторых перенесенных заболеваний могут появиться и нарастать такие симптомы:
- Ребенок перестает слышать шепот;
- Не реагирует на разговорную речь сзади;
- Не отзывается на имя;
- Не различает звуки;
- Говорит громко;
- Со временем начинает читать с губ.
Помимо симптомов, связанных с расстройством восприятия звука, отмечают признаки речевых нарушений:
- Ошибки в произношении звуков;
- Неспособность различить звуки и их сочетание;
- Небольшой словарный запас;
- Искажения структуры слова;
- Неправильная постановка ударений;
- Ошибки в построении предложений.
Дети, страдающие двусторонней глухотой с рождения, не могут овладеть речью, потому что не слышат ее. Чаще всего, и дети, потерявшие слух до 5 лет, утрачивают речевые навыки. Однако даже при врожденном отсутствии слуха, можно научить ребенка разговаривать. Для этого потребуются огромные усилия родственников и постоянные занятия.
Диагностика
Родителям, заподозрившим нарушение слуха у ребенка, нужно обратиться к сурдологу. Он проверит ушки, сделает необходимые тесты и направит на дополнительные исследования.
У малыша до 1 года трудно достоверно установить степень тугоухости и глухоту. Врач обычно производит какие-либо звуки. Ожидается, что нормально слышащий ребенок как-то отреагирует на звук: вскинет ручки или ножки, моргнет, перестанет сосать. Реакция имеет безусловный характер.
Для детей старше 1 года проводят следующие исследования:
- Аудиометрия – проверка остроты слуха. По ее результатам можно получить аудиограмму – график с указанием громкости звука в децибелах и частоты в герцах для левого и правого уха. Если речевая и тональная аудиометрия может быть проведена только для старших детей, то компьютерное исследование, основанное на безусловных реакциях, разрешено делать и младенцу.
- Тимпанометрия – исследование функций среднего уха путем создания разного давления в слуховом канале, назначается после перенесенного среднего отита.
- Камертональные пробы (тест Вебера, пробы Швабаха и Ринне) направлены на определение тяжести нейросенсорной и кондуктивной тугоухости. Проводят при прогрессирующей тугоухости.
- Электрокохлеография у маленьких детей проводится под наркозом, у подростков – под местной анестезией. Электроды фиксируются на баpaбанной перепонке или коже наружного слухового прохода. Метод позволяет получить информацию о порогах слуха, волосках улитки и определить тип тугоухости
Дополнительно назначают МРТ и компьютерную томографию.
Виды глухоты
В зависимости от участка поражения выделяют три вида глухоты или тугоухости:
- Нейросенсорная (сенсоневральная) – ребенок улавливает звук, но мозг его не воспринимает и не распознает. Причинами может быть поражение внутреннего уха, слухового нерва, коры мозга.
- Кондуктивная связана с патологией звукопроводящей системы – наружного и среднего уха. Звуки не достигают внутреннего уха и не преобразовываются в нервные импульсы.
- Смешанная возникает от поражения звукопроводящего и звуковоспринимающего аппаратов.
Односторонняя
Глухота на одно ухо практически всегда является приобретенной. Возникает из-за негативного воздействия некоторых факторов: громкого звука, заболевания. Такая патология не провоцирует ухудшение слуха на втором ухе и позволяет сохранить речь.
Фонетическая
Фонетическая глухота характеризуется неспособностью ребенка воспринимать, узнавать некоторые звуки, складывать слова. Основная причина лежит в нарушении слухоречевых центров. Такой ребенок поздно научается говорить, испытывает трудности с изучением иностранных языков.
Психологическая
Диагноза «психологическая глухота» не существует, нет и физиологических и анатомических особенностей, характеризующих его. Под этим термином понимают психологические барьеры, которые устанавливает ребенок, когда не желает что-то слышать:
- Конфликты;
- При властных родителях;
- Ребенок уверен в своей правоте;
- Гиперактивность (синдром дефицита внимания);
- Детский эгоцентризм;
- Эмоциональная травма.
Лучшим средством лечения станут гармоничные отношения с ребенком, полные любви и понимания.
Для лечения тугоухости используют несколько методов:
- Лекарственная терапия направлена на улучшение кровообращения мозга и ушей, борьбу с инфекциями и интоксикацией.
- Физиотерапевтические методы помогают при легкой тугоухости, вызванной, например, аденоидами или отитами.
- Хирургическое вмешательство показано при нейросенсорной и кондуктивной тугоухости разной степени тяжести, в том числе при глухоте.
Оперативное лечение при кондуктивной глухоте направлено на восстановление структуры наружного и среднего уха ребенка. Для восстановления баpaбанной перепонки делают мирингопластику, слуховых косточек – тимпанопластика.
Оперативное вмешательство при нейросенсорной тугоухости предусматривает установку слухового аппарата.
Данный способ не поможет при глухоте, в отличие от установки кохлеарного импланта. В рамках этой операции в височную кость помешают маленькие микрофоны, улавливающие звук и соединяют их с электродами во внутреннем ухе.
Электроды будут перекодировать полученные с микрофона импульсы и передавать их на слуховые нервы. Создается, по сути, искусственное ухо. Кохлеарную имплантацию рекомендовано делать детям с двусторонней глухотой и 4 степенью тугоухости.
Как развивать ребенка?
Чтобы избежать развития глухоты и тугоухости у ребенка важно следить за его здоровьем – лечить заболевания верхних дыхательных путей, инфекционные болезни. Лекарства принимать только по назначению врача. Стараться избегать громких звуков.
Обязательно нужно заниматься с ребенком, учить его правильно говорить, расширять кругозор.
Патологии слуха сильно ограничивают жизнь малыша, мешают общаться со сверстниками. Однако, это не причина опускать руки. Профилактические меры, лечение, использование новых технологий, постоянная работа с ребенком поможет адаптироваться к жизни и добиваться целей.
Причины, симптомы и лечение тугоухости у детей
Тугоухость у детей является заболеванием, которое выражается в понижении слуха, затруднении восприятия разговорной речи и окружающих звуков.
Причины появления заболевания
Существует множество факторов, способствующих возникновению тугоухости у детей. Принято различать наследственные, врожденные и приобретенные причины развития заболевания.
Наследственным типом тугоухости страдают дети, чьи родители имеют проблемы со слухом. Болезнь передается путем наследования: аутосомно-доминантного, аутосомно-рецессивного либо с локализацией гена в Х-хромосоме. При рецессивном типе болезнь проявляется в ранние годы, а при доминантном — у детей старше 15 лет. При этом тугоухость может развиваться как отдельное заболевание либо совместно с другими патологиями, среди которых встречаются нарушения работы зрительной, нервной, костно-мышечной и мочевыделительной систем.
Врожденный тип тугоухости развивается вследствие осложнений, возникающих в период вынашивания плода или непосредственно во время родов. Если у матери имеются инфекционные заболевания, то высока вероятность того, что возбудитель болезни проникнет к плоду и приведет к развитию внутриутробных инфекционных процессов.
Причиной тугоухости могут стать такие заболевания, как скарлатина, ветряная оспа, корь, ОРЗ, с большей вероятностью — сифилис, краснуха, инфекционный гepпeс и цитомегалия. Возбудители болезней наиболее опасны в первые месяцы беременности.
Врожденной причиной развития нарушения слуха может стать токсическое воздействие на плод, которое вызвано соматическим заболеванием матери (проблемы с почками или печенью, сахарный диабет, авитаминоз и другие) или несоблюдением ею здорового образа жизни (употрeбление алкоголя, курение, использование наркотиков, злоупотрeбление лекарственными и другими химическими средствами).
Другой причиной возникновения заболевания может быть гипоксия, появляющаяся у плода во время беременности или у младенца в ходе родов. Гипоксия приводит к нарушению целостности сосудов и кровоизлиянию, что может негативно отразиться на нормальной работе слуховых органов.
Тугоухость может быть следствием преждевременных родов. У недоношенного ребенка развивается ряд патологий, среди которых — ухудшение слуха.
Факторами развития приобретенной тугоухости являются острые инфекционные заболевания ребенка, воспалительные процессы в оболочках мозга (менингит), черепно-мозговые травмы, отит среднего уха, ототоксическое воздействие некоторых медикаментов.
К инфекционным заболеваниям, которые встречаются в детском возрасте и способны привести к нарушению слуха, относятся грипп, ветряная оспа, малярия, дифтерия, клещевой энцефалит, корь, скарлатина и другие. В результате инфекционных заболеваний в большинстве случаев развивается двусторонняя тугоухость, реже — односторонняя.
Отит среднего уха приводит к нарушению слуха в тех случаях, когда ребенок не получает корректное своевременное лечение, из-за чего возникают повреждения баpaбанной перепонки.
Негативное воздействие ототоксических медикаментов (аминогликозидные антибиотики, стрептомицины и другие) заключается в поражении структур внутреннего уха: уничтожение волосковых клеток, нарушение кровообращения, возникновение отечности перепончатого лабиринта, повышение чувствительности и накопление медикаментозных веществ в жидкостях данного отдела органа слуха.
Классификация
Существует три классификации тугоухости:
По уровню поражения:
- нейросенсорная;
- кондуктивная;
- смешанная.
По периоду развития заболевания:
По факторам, вызвавшим нарушения слуха:
Нейросенсорная (сенсоневральная)
Данный тип тугоухости характеризуется ухудшением работы слухового анализатора, что ведет к частичной или полной потере слуха. Развитие патологии происходит в структурах, отвечающих за восприятие слуха, на различных участках: во внутреннем ухе, слуховых нервах, зонах слуха головного мозга.
В большинстве случаев причиной заболевания становится гибель волосковых клеток или повреждения улитки. При нейросенсорной тугоухости болевой порог снижен, из-за чего у пациента возникают болезненные ощущения при восприятии звуков, превышающих порог слышимости.
Кондуктивная
Кондуктивная тугоухость возникает при наличии проблем со звукопроводящей системой. Болезнь может быть вызвана повреждением баpaбанной перепонки, воспалением слуховых косточек, закупориванием слухового прохода. В большинстве случаев заболевание данного типа диагностируется у детей младшего возраста, причиной становится слуховая пробка или отит среднего уха. Снижение слуха достигает от 25 до 65 дБ.
Читать еще: Алкалоз: причины и развитие, виды, симптомы, лечение
Наследственная
Наследственная тугоухость является следствием генетических мутаций, что делает возможным ее переход по наследству от родителей к детям. В большинстве случаев болезнь проявляется в первые годы жизни ребенка, при этом степень тяжести варьируется от легкой и умеренной до умеренно-тяжелой и глубокой. Тугоухость может сопровождаться наличием проблем с развитием речи.
В случаях, когда заболевание передается на генетическом уровне от родителей детям, не предусмотрен специальный курс лечения. По этой причине для таких детей предусмотрены программы обучения в специализированных реабилитационных центрах.
Врожденная
Тугоухость считается врожденной, если она развилась вследствие влияния негативных факторов во время вынашивания плода или при родах. В большинстве случаев патология вызвана инфекционными болезнями матери или воспалительными процессами в ее организме. Но тугоухость также может вызвать прием матерью некоторых лекарственных препаратов, вдыхание загрязненного воздуха, в котором присутствует множество вредных веществ, употрeбление алкоголя и курение табачных изделий. В данных случаях у ребенка может развиться частичная или полная глухота.
Острая тугоухость развивается в короткие сроки (от 2 до 5 дней). Острая форма патологии является следствием инфекционных заболеваний, слуховых травм, воспалительных процессов в организме, нарушением поступления крови в сосуды, которые питают внутреннее ухо. При этом потеря слуха у больного происходит внезапно, в большинстве случаев — только правого или левого уха. Болезнь сопровождается шумом в ухе, которое перестало слышать, и головокружением.
При обнаружении симптомов острой тугоухости у ребенка необходимо незамедлительно обратиться к врачу для проведения лечения.
При отсутствии своевременного лечения острой формы тугоухости болезнь переходит в подострую форму, которая длится от 1 до 3 месяцев.
Хроническая
Выделяют три типа хронической тугоухости:
- Первый тип возникает из-за продолжительного отсутствия лечения заболеваний, которые способны привести к нарушению слуха. В данном случае хроническая форма тугоухости развивается постепенно после острой и подострой стадий.
- Второй тип распространен у людей, работающих на шумных производствах. Он постепенно развивается при постоянном воздействии на слуховую систему шума и различных звуковых вибраций.
- Третий тип является врожденной болезнью и присутствует у пациента с рождения.
Всем типам хронической тугоухости свойственны продолжительное течение болезни (3 и более месяцев) и неэффективность лечения.
Гены глухоты
Существует больше сотни генов, мутации которых способны привести к развитию тугоухости. Данные гены расположены во всех 22 аутосомах и Х-хромосоме. При аутосомно-рецессивном наследовании тугоухости задействован ген GJB2, находящийся на 13-й хромосоме. Он отвечает за белок, обеспечивающий создание связей между клетками в структурах внутреннего уха. Результатом мутации данного гена становится прекращение образования протеина или наличие в нем дефектов.
Причиной аутосомно-доминантного наследования тугоухости может быть мутация гена USH1C, находящегося на 11-й хромосоме. Ген отвечает за белок PZD, задействованный в образовании некоторых элементов внутреннего уха (в основном волосковых клеток). Другим геном, мутация которого способна привести к потере слуха, является USH1D.
Ген отвечает за белок кадрегин, принимающий участие в образовании нейронных структур различных органов чувств. Поэтому возможные дефекты данного гена способны привести к многочисленным проблемам, включая нарушение слуха.
К числу локализованных в Х-хромосоме генов, мутации которых способны привести к развитию тугоухости, относятся POU3F4 (отвечает за протеины, участвующие в образовании структур органов слуха), PRPS1 и MTRNR1.
Смешанная тугоухость диагностируется в тех случаях, когда заболевание вызвано несколькими факторами, характерными для нейросенсорной и кондуктивной тугоухости. При данном типе заболевания наблюдается поражение внутреннего, среднего и наружного уха.
Приобретенная
Тугоухость считается приобретенной, если она развилась у ребенка после его рождения по причине инфекционных заболеваний, черепно-мозговых и слуховых травм, вследствие воспаления среднего уха и приема некоторых ототоксических лекарств.
- Дети с первой степенью тугоухости воспринимают звуки громче 26 дБ. Они слышат речь умеренной громкости на расстоянии до 6 м, шепот — до 3 м. При наличии посторонних фоновых шумов восприятие звука ухудшается, и детям сложнее разобрать слова собеседника. В большинстве случаев тугоухость первой степени сопровождается проблемами с произношением.
- Дети со второй степенью тугоухости воспринимают звуки громче 40 дБ. Они способны услышать разговорную речь на расстоянии до 4 м, шепот — непосредственно около уха. Заболевание сопровождается задержками в развитии речи, произношение большинства слов неправильное. Ребенок старается избегать общения, а на вопросы отвечать односложно.
- Дети с третьей степенью тугоухости воспринимают звуки громче 55 дБ. Расстояние, на котором они распознают разговорную речь, сокращается до 1 м, при этом шепот они услышать не способны. Проблемы с развитием речи осложняются задержками в развитии на психологическом уровне. Ребенок практически не общается, на вопросы не реагирует, просьбы не выполняет.
- Дети с четвертой степенью заболевания воспринимают звуки громче 70 дБ. Они не способны разобрать слова собеседника без помощи слухового аппарата. При данной степени тугоухости речь не развивается.
- Пятая степень является терминальной стадией развития тугоухости, при которой порог слышимости достигает 90 дБ. Ребенок практически полностью теряет способность слышать звуки.
Какие симптомы наблюдаются
При развитии заболевания у взрослых больные способны заметить симптомы самостоятельно и своевременно обратиться к врачу с целью назначения необходимого лечения. Если тугоухость развивается у детей, те могут не обратить внимания на ухудшение своего состояния или будут не способны его объяснить из-за возраста. Поэтому родителям необходимо следить за своими детьми и незамедлительно вести их на прием к врачу, если обнаружились симптомы, свидетельствующие о развитии тугоухости.
У грудничка
Существует ряд признаков, по которым можно определить наличие у ребенка проблем со слухом. Сразу после рождения врачи проверяют его на предмет возможных патологий или дефектов, так как многие заболевания могут передаваться по наследству или появиться на стадии вынашивания плода.
Основным симптомом тугоухости является отсутствие реакции новорожденного на звуковые раздражители. Если слуховой аппарат развивается нормально, то в двухнедельном возрасте дети должны вздрагивать от громких или резких звуков. В мecячном возрасте они уже должны узнавать голос матери, в трехмecячном — звук своих любимых игрушек. Если мама напевает своему ребенку песню или разговаривает с ним, но он никак не реагирует, то существует вероятность развития нарушений слуха.
Другими симптомами являются неспособность младенца воспроизводить предречевые вокализации в семимecячном возрасте и отсутствие словарного запаса к 1-2 годам.
Особое внимание необходимо уделить детям, родители которых имеют проблемы со слухом, матери болели во время беременности инфекционными, воспалительными заболеваниями или перенесли роды с осложнениями.
Данная категория детей попадает в группу риска, наличие тугоухости у них может быть обусловлено наследственными или врожденными факторами, а потому риск развития заболевания возрастает.
Тугоухость у детей
Тугоухость у детей — понижение слуха различной степени выраженности, затрудняющее восприятие речи и окружающих звуков. Симптомами тугоухости у детей может служить отсутствие реакции на звук игрушки, материнский голос, зов, просьбы, шепотную речь; отсутствие гуления и лепета; нарушение речевого и психического развития и др. Диагностика тугоухости у детей включает проведение отоскопии, аудиометрии, акустической импедансометрии, регистрацию отоакустической эмиссии, определение слуховых ВП. С учетом причин и вида тугоухости у детей может использоваться медикаментозное и физиотерапевтическое лечение, слухопротезирование, методы функциональной отохирургии, кохлеарная имплантация.
Общие сведения
Тугоухость у детей — нарушение слуховой функции, при котором восприятие звуков затруднено, но в той или иной степени сохранно. Тугоухость у детей является предметом изучения детской отоларингологии, сурдологии, отоневрологии. В России число детей и подростков с тугоухостью и глухотой составляет более 600 тысяч, при этом у 0,3% больных нарушения слуха носят врожденный характер, а у 80% малышей возникают в первые три года жизни. Потеря слуха в детском возрасте тесно связана с развитием речевой функции и интеллекта ребенка, поэтому раннее выявление и реабилитация детей с тугоухостью является важно задачей практической педиатрии.
Классификация тугоухости у детей
С учетом этиологической обусловленности различают наследственную, врожденную и приобретенную тугоухость у детей. В зависимости от локализации повреждения в слуховом анализаторе принято выделять:
- нейросенсорную (сенсоневральную) тугоухость у детей, развивающуюся вследствие поражения звуковоспринимающего аппарата: внутреннего уха, слухового нерва или центральных отделов слухового анализатора.
- кондуктивную тугоухость у детей, развивающуюся вследствие поражения звукопроводящего аппарата: наружного уха, баpaбанной перепонки и среднего уха (слуховых косточек).
- смешанную тугоухость у детей, при которой одновременно нарушаются функции звукопроведения и звуковосприятия.
В структуре детской тугоухости в 91% случаев выявляются сенсоневральные поражения, в 7% — кондуктивные, в остальных – смешанные.
Степень тяжести тугоухости у детей оценивается на основании данных речевой и тональной аудиометрии:
- 1 степень (26-40 дБ) – ребенок слышит разговорную речь с расстояния 4-6 м, шепотную речь – с расстояния 1-3 м; не различает речь на фоне постороннего шума, удаленную речь;
- 2 степень (41-55 дБ) – ребенок различает разговорную речь только с расстояния 2-4 м, шепотную речь – с расстояния 1 м;
- 3 степень (56-70 дБ) – ребенок слышит разговорную речь только с расстояния 1-2 м; шепотная речь становится неразличимой;
- 4 степень (71-90 дБ) – ребенок не различает разговорную речь.
Повышение слухового порога выше 91 дБ расценивается как глухота.
По времени возникновения снижения слуха различают прелингвальную (наступившую до развития речи) и постлингвальную (наступившую после появления речи) тугоухость у детей.
Причины тугоухости у детей
Наследственная нейросенсорная тугоухость у детей в большинстве случаев передается по аутосомно-рецессивному; реже – по доминантному типу. В этом случае у ребенка имеются необратимые, непрогрессирующие изменения органа слуха, обусловленные двусторонним нарушением звуковосприятия. Наследственная форма тугоухости у 80% детей встречается изолированно, в остальных случаях входит в структуру многих генетических синдромов. Из более чем 400 известных синдромов, включающих нейросенсорную тугоухость у детей, наиболее распространенными являются синдромы Дауна, Патау, Альпорта, Пендреда, Ледпарода, Клайпеля-Фейла и др.
Развитию врожденной тугоухости у детей способствуют различного рода патологические воздействия на слуховой анализатор во внутриутробном периоде. Наибольшую опасность для формирующегося органа слуха плода представляют инфекционные заболевания, перенесенные беременной в I триместре: краснуха, грипп, гepпeс, корь, токсоплазмоз, цитомегаловирусная инфекция, туберкулез, сифилис. Эти и другие внутриутробные инфекции, как правило, приводят к поражению звуковоспринимающего отдела слухового анализатора, а степень выраженности нарушения слуха у детей может варьировать от легкой тугоухости до полной глухоты.
Врожденная патология слуха у ребенка может быть обусловлена различными хроническими заболеваниями матери (тиреотоксикозом, сахарным диабетом, анемией, авитаминозами), приемом беременной ототоксических препаратов (неомицина, стрептомицина, гентамицина, канамицина и др.), профессиональными вредностями, алкогольной интоксикацией (фетальный алкогольный синдром) и пр. Нередко причиной тугоухости у ребенка выступает гемолитическая болезнь, асфиксия плода, внутричерепные родовые травмы, пороки развития органа слуха. Недоношенность (вес ребенка при рождении менее 1500 кг) является фактором риска развития врожденной тугоухости у детей.
Причины приобретенной тугоухости у детей воздействуют на нормально сформированный орган слуха уже в постнатальном периоде. Приводить к снижению слуха у ребенка могут серные пробки, инородные тела уха, перфорация баpaбанной перепонки, аденоиды, хронический ринит, тонзиллит, рецидивирующий средний отит, травмы различных отделов уха и другие заболевания ЛОР-органов. Кроме этого, тугоухость у детей может являться осложнением общих инфекций (ОРВИ, эпидемического паротита, скарлатины, дифтерии, энцефалита, менингита, сепсиса новорожденных), гидроцефалии, черепно-мозговых травм с вовлечением пирамиды височной кости, лекарственной интоксикации, вакцинации детей. Развитию приобретенной сенсоневральной тугоухости способствует увлечение подростков прослушиванием громкой музыки через наушники плеера.
Читать еще: Синусит — что это такое, виды, причины, признаки, симптомы и лечение синусита у взрослых
Симптомы тугоухости у детей
Главная роль в распознавании тугоухости у детей отводится наблюдательности родителей. Взрослых должно насторожить, если до 4-х месяцев у ребенка отсутствует реакция на громкие звуки; к 4-6 месяцам отсутствуют предречевые вокализации; к 7-9 месяцам ребенок не может определить источник звука; 1-2 годам отсутствует словарный запас.
Дети постарше могут не реагировать на шепотную или разговорную речь, обращенную к ним сзади; не отзываться на свое имя; несколько раз переспрашивать одно и то же, не различать звуки окружающей среды, говорить громче, чем это необходимо, «читать с губ».
Для детей с тугоухостью характерно системное недоразвитие речи: имеется полиморфное нарушение звукопроизношения и резко выраженные трудности слуховой дифференциации фонем; крайняя ограниченность словарного запаса, грубые искажения звуко-слоговой структуры слова, несформированность лексико-грамматического строя речи. Все это обусловливает формирование у слабослышащих школьников различных видов дисграфии и дислексии.
Тугоухость на фоне терапии ототоксическими препаратами у детей обычно проявляется через 2-3 месяца после начала лечения и имеет двусторонний характер. Снижение слуха может достигать 40-60 дБ. Первыми признаками тугоухости у детей чаще выступают вестибулярные нарушения (неустойчивость походки, головокружение), шум в ушах.
Диагностика тугоухости у детей
На этапе скрининга ведущая роль в диагностике тугоухости у детей отводится неонатологу, педиатру и детскому отоларингологу. Особое внимание в первый год жизни должно уделяться выявлению врожденной и наследственной тугоухости у детей групп риска. У хорошо слышащих новорожденных в ответ на звуки в норме регистрируются различные безусловные реакции (мигание, расширение зрачков, рефлекс Моро, торможение сосательного рефлекса и пр.). С 3-4 месяцев у ребенка можно определить способность к локализации источника звука. Для выявления патологии наружного уха и баpaбанной перепонки проводится отоскопия.
Для исследования слуховой функции у детей младшего возраста с предполагаемой тугоухостью используется игровая аудиометрия, у школьников – речевая и тональная пороговая аудиометрия, камертональное исследование слуха. К методам объективной аудиологической диагностики относятся акустическая импедансометрия (тимпанометрия), регистрация слуховых вызванных потенциалов, отоакустическая эмиссия. С целью выяснения места поражения слухового анализатора используется электрокохлеография. Углубленное обследование слуховой функции позволяет судить о степени и характере тугоухости у детей.
При получении данных за наличие у ребенка снижения слуха дальнейшее ведение пациента осуществляется специалистами сурдологами, отоневрологами, слухопротезистами.
Лечение тугоухости у детей
Все методы лечения и реабилитации детей с тугоухостью делятся на медикаментозные, физиотерапевтические, функциональные и хирургические. В ряде случаев бывает достаточно проведения несложных процедур (удаления серной пробки или удаления инородного тела уха) для восстановления слуха.
При кондуктивной тугоухости у детей, обусловленной нарушением целостности баpaбанной перепонки и слуховых косточек, обычно требуется проведение слухулучшающей операции (мирингопластики, тимпанопластики, протезирования слуховых косточек и пр.).
Лекарственная терапия сенсоневральной тугоухости у детей проводится с учетом этиологического фактора и степени тугоухости. При снижении слуха сосудистого генеза назначаются препараты, улучшающие церебральную гемодинамику и кровоснабжение внутреннего уха (винпоцетин, никотиновую кислоту, папаверин, эуфиллин, бендазол). При инфекционной природе тугоухости у детей препаратами первой линии являются нетоксичные антибиотики. При острых интоксикациях проводится дезинтоксикационная, дегидратационная и метаболическая терапия, гипербарическая оксигенация.
Во многих случаях единственным способом реабилитации детей с сенсоневральной тугоухостью является слухопротезирование. При наличии соответствующих показаний детям с сеносневральной тугоухостью выполняется кохлеарная имплантация.
Комплексная реабилитация детей, страдающих тугоухостью, включает в себя помощь логопеда, сурдопедагога, дефектолога, детского психолога.
Прогноз и профилактика тугоухости у детей
Своевременное выявление тугоухости у детей позволяют избежать задержки речевого развития, отставания в интеллектуальном развитии, развития вторичных психологических наслоений. При раннем начале лечения тугоухости у детей в большинстве случаев удается добиться стабилизации слуха и успешно осуществлять реабилитационные мероприятия.
Профилактика тугоухости у детей включает исключение перинатальных факторов риска, проведение вакцинации, предупреждение заболеваний ЛОР-органов, отказ от приема ототоксических препаратов. Для обеспечения гармоничного развития детей, страдающих тугоухостью, им необходимо комплексное медико-педагогическое сопровождение на всех возрастных этапах.
Степени тугоухости у ребенка: как лечить
Слух является одним из самых важных аспектов в полноценном развитии ребенка. Слух играет важную роль в становлении речи, мышления, познавательной активности. Появление тугоухости у малыша представляет собой большую проблему, которая оказывает огромный дискомфорт и массу проблем.
Тугоухость у детей – ухудшение слуха, которое различается степенью выраженности. В процессе данного нарушения слуховой функции затрудняется воспроизведение звуков. По данным статистики, в России детей с тугоухостью насчитывается порядка 600 тысяч. Стоит заметить, что некоторые малыши рождаются с врожденным дефектом органа слуха.
Классификация и степени тугоухости у детей
Данное заболевание характеризуется неполной утратой слуха, при которой больной воспринимает звуки очень неразборчиво. Специалисты отмечают 4 степени тугоухости. В зависимости от повышения степени, речь становится все менее разборчивой. Последняя степень граничит с полной потерей слуха.
Болезнь подразделяется по длительности:
- Внезапное течение – возникает очень быстро, буквально за пару часов.
- Острое – более постепенное ухудшение слуха, с начала которого прошло не более месяца. В большинстве случаев возникает в результате инфекции либо травмы.
- Подострое – от момента ухудшения прошло 1-3 месяца.
- Хроническое – человек болеет уже более 3-х месяцев. Данная стадия хуже всего поддается лечению.
По месту поражения слухового анализатора выделяют:
- кондуктивную тугоухость;
- невральную;
- нейросенсорную;
- сенсорную;
- смешанную.
Если патология развивается только в одном ухе, соответственно, заболевание носит односторонний характер. Если сразу в обоих – двухсторонний.
1, 2, 3, 4 степени
Выделяя степень тяжести заболевания у детей, специалисты берут за основу результаты тональной, а также речевой аудиометрии:
- 1 степень (колебания в пределах 26-40 дБ) – малыш может отчетливо слышать и понимать разговорную речь на протяжении 4-6 метров, шепот понимает с расстояния 1-3 метра. Затруднен разбор речи при постоянном шуме.
- 2 степень (колебания в пределах 41-55 дБ) – ребенок понимает разговор на расстоянии 2-4 метров, шепот – с 1 метра.
- 3 степень (колебания в пределах 56-70 дБ) – малыш различает речь на протяжении 1-2 метра, при этом шепот становится неразборчивым.
- 4 степень (колебания в пределах 71-90 дБ) – разговорная речь совершенно не слышна.
В случае, когда слуховой порог превышает 91 дБ, специалисты ставят диагноз «глухота». В некоторых случаях удается предпринять определенные меры, способные приостановить прогрессирующий процесс снижения слуха, выяснив причины патологии.
Нейросенсорная
Нейросенсорная тугоухость представляет собой сочетание сенсорного и неврального типа. Поражению могут подвергнуться как один, так и несколько отделов: внутреннее ухо, слуховой нерв. Чаще всего нейросенсорный вид заболевания развивается в результате травм, полученных во время родов, а также при воздействии токсинов или вирусов.
Данная форма патологии чаще всего встречается у детей, примерно 91%. В 7% случаях отмечаются кондуктивные нарушения. Меньше всего наблюдается тугоухость смешанного вида.
Кондуктивная
Кондуктивная форма заболевания представляет собой нарушения, которые распространяются в области внешнего уха, а также баpaбанной перепонки и косточек среднего уха. В этом случае врачи отмечают 1 и 2 степень снижения слуха.
Как правило, причинами развития кондуктивного вида становятся:
- серная пробка;
- воспалительные процессы в ухе;
- травмы баpaбанной перепонки;
- сильное влияние шума;
- разрастание косточки, находящейся в полости среднего уха.
Выявление проблемы со слухом на более ранних стадиях позволит избежать наступление глухоты и других серьезных осложнений. Лечением данной патологии должен заниматься квалифицированный специалист, который подберет индивидуальный курс и подход к проблеме.
Причины тугоухости у детей
На сегодняшний день специалисты не могут указать точных данных о том, по каким причинам может возникнуть данная болезнь. Однако, в последствии тщательного изучения этой патологии, выявили определенный ряд возможных провоцирующих факторов:
- Наследственность – чаще всего в результате наследственности младенец приобретает нейросенсорный и смешанный вид патологии. При этом у ребенка необратимые изменения органа слуха, которые, в свою очередь, представляют собой двустороннее нарушение звуковосприятия. По данным статистики, в 80% патология появляется изолировано от других отклонений, в остальных случаях наряду с другими генетическими синдромами.
- Негативное воздействие факторов, влияющих на внутриутробное развитие ребенка – в конце первого триместра беременности происходит формирование слуховых органов. Если в данный период женщина перенесла тяжелые инфекционные болезни, это негативно может отразиться на процессе развития органов слуха.
- Определенные травмы в процессе родов.
- Если беременная женщина вела нездоровый образ жизни и пренебрегала своевременными визитами к врачу.
- Сахарный диабет у женщины.
- Несовместимость крови матери и плода – данное состояние приводит к резус-конфликту и, в итоге, к нарушению формирования органов у плода.
- Преждевременные роды – естественно, на момент преждевременных родов органы слуха полностью прошли формирование. Однако гипоксия, которая появляется в процессе родов, может оказать негативное влияние на слуховые органы.
- Негативные последствия перенесенных инфекционных заболеваний – в некоторых случаях у ребенка могут возникнуть осложнения в виде тугоухости после краснухи, кори, гepпeса и др.
Следует заметить, что к причинам приобретенного заболевания могут относиться:
- серная пробка;
- аденоиды;
- повреждения баpaбанной перепонки;
- тонзиллит;
- отит;
- различные травмы ушных отделов.
В некоторых случаях на развитие болезни в подростковом возрасте может повлиять системное прослушивание очень громкой музыки.
Диагностика
Во время беременности диагностика заключается в проведении скрининга. Дети, которые входят в группу риска врожденной тугоухости, должны подвергнуться более тщательному осмотру. Если новорожденный ребенок слышит отчетливо громкие звуки, у него отмечаются непроизвольные реакции в форме моргания, торможение сосательного рефлекса и т.д. В дальнейшем для определения нарушений проводится отоскопия.
Чтобы хорошо исследовать слуховую функцию у малышей более старшего возраста, проводится аудиометрия. С дошкольниками данную диагностику проводят в игровой форме, со школьниками проводят речевую и тональную аудиометрию. Если специалист обнаружил какие-либо отклонения, дальше используется электрокохлеография. С ее помощью можно выявить место поражения слухового органа.
Наряду с отоларингологом, диагностику тугоухости у детей проводят сурдологи и отоневрологи.
Лечится ли тугоухость у детей?
Тщательно проведенные диагностические мероприятия, а также своевременное и полноценное лечение могут повысить все шансы на то, что ребенок обретет полноценный слух. Стоит отметить, если данная патология взяла свое начало по причине осложнений заболеваний функциональной системы, в таком случае имеется шанс нормализовать слух. В том случае, если болезнь характеризуется сенсоневральными расстройствами, для восстановления потребуется проведение имплантации сенсоров. Конечно же, на положительный исход влияет время обращения к врачу: чем раньше вы начнете лечебные мероприятия, тем выше шансы.
Лечение тугоухости у детей и дальнейшая их реабилитация подразделяются на четыре пункта:
- медикаментозная терапия;
- хирургия;
- физиотерапия;
- функциональное лечение.
Конечно, в очень редких случаях достаточно удалить серную пробку либо другой инородный предмет.
Если у ребенка отмечается кондуктивная тугоухость 2 степени и выше, при которой баpaбанная перепонка утратила свою целостность, врачи предпринимают решение о проведении операции, такой как мирингопластика, а также протезирование слуховых косточек.
Медикаментозное лечение болезни сенсоневрального вида подбирается, основываясь на степени тугоухости. Так, если ухудшение слуха было вызвано сосудистым происхождением, для восстановления кровоснабжения отделов внутреннего уха могут быть назначены:
Снижение слуха инфекционного генеза, как правило, лечится нетоксичными антибактериальными препаратами.
Читать еще: Бухающий кашель
Физиотерапия детишек, больных данным заболеванием, включает в себя следующие мероприятия:
- электрофорез;
- пневмомассаж баpaбанной перепонки;
- магнитотерапия и др.
Стоит отметить, что в ряде случаев единственно верным и действенным методом лечения тугоухости является протезирование слуховых косточек.
Профилактика
Профилактические меры состоят из:
- своевременной вакцинации;
- исключения факторов риска в период вынашивания плода (здоровый образ жизни, правильное питание);
- своевременного и полноценного лечения инфекционных и лор-заболеваний.
Заключение
Тугоухость у ребенка является достаточно серьезной проблемой, доставляющей колоссальный дискомфорт еще неокрепшему организму. Если вовремя не начать лечение этого заболевания, у ребенка могут начаться нарушения в развитии речи. Дорогие родители, будьте более внимательны к своим деткам, своевременно посещайте врачей и выполняйте все их рекомендации.
Тугоухость у ребенка: степени, причины, симптомы, диагностика и лечение
Тугоухость у ребенка – это состояние, характеризующееся прогрессирующим или стойким снижением слуха. Заболевание может диагностироваться у ребенка в любом возрасте, даже у новорожденных. В настоящее время известно очень много предрасполагающих факторов, которые приводят к снижению звукового восприятия. Все они подразделяются на несколько крупных групп и определяют особенности протекания патологии.
Характеристика тугоухости у ребенка представлена ниже.
Любая форма болезни отличается отсутствием реакции на звук, исходящий от игрушек, на шепот или голос матери. Помимо прочего, в клинической картине имеются расстройства психического и речевого развития. Особенность диагностики – это проверка детским врачом-отоларингологом, основывается она на проведении определенных мероприятий посредством специального набора инструментов. Кроме установления верного диагноза они имеют целью определение этапа тугоухости. С опорой на этиологический фактор терапия может быть физиотерапевтической, медикаментозной и хирургической. Зачастую лечение требует комплексного подхода.
Классификация данного заболевания
Тугоухость у ребенка отличается неполной потерей слуха, при которой пациент воспринимает звуки довольно неразборчиво. Врачи отмечают четыре степени тугоухости. Речь в зависимости от усиления степени становится все менее понятной. Последняя степень находится на границе с полной утратой слуха.
Заболевание делится по длительности:
- острое – слух ухудшается постепенно, с начала этого процесса прошло не больше месяца; возникает в большинстве случаев в результате травмы или инфекции;
- внезапное течение – появляется очень быстро, вплоть до пары часов;
- подострое – со времени ухудшения слуха прошло от одного до трех месяцев;
- хроническое – пациент болеет дольше трех месяцев; эта стадия поддается терапии хуже всего.
По месту воспаления слухового анализатора классифицируют тугоухость:
- невральную;
- кондуктивную;
- смешанную;
- сенсорную;
- нейросенсорную.
Если тугоухость у ребенка развивается лишь в одном ухе, это означает, что болезнь отличается односторонним характером. Двусторонняя – при наличии патологии в обоих ушах.
Степени патологии
Специалисты, определяя степень тяжести патологии, за основу берут результаты речевой и тональной аудиометрии:
- Тугоухость 1 степени у ребенка (с колебаниями от 26 до 40 дБ). Ребенок может отчетливо понимать и слышать разговорную речь в 4-6 метрах, а шепот воспринимает на расстоянии от одного до трех метров. При постоянном шуме разбор речи затрудняется.
- Тугоухость 2 степени у ребенка (с колебаниями от 41 до 55 дБ). Пациент понимает разговор в двух-четырех метрах, с одного метра – шепот.
- Тугоухость 3 степени у ребенка (с колебаниями от 56 до 70 дБ). Малыш различает разговор в одном-двух метрах, шепот при этом приобретает неразборчивый характер.
- Тугоухость 4 степени у детей (с колебаниями от 71 до 90 дБ). Совсем не слышна разговорная речь.
В случае, если слуховой порог выше 91 дБ, врачи диагностируют глухоту. В ряде случаев, установив причины заболевания, получается предпринять необходимые меры, которые способны притормозить прогрессирование процесса ухудшения слуха.
Нейросенсорная тугоухость у детей
Такая форма патологии является соединением неврального и сенсорного типа. Воспалению могут подвергаться и один, и одновременно несколько отделов: слуховой нерв, внутреннее ухо. Чаще всего такая разновидность тугоухости у ребенка развивается из-за травм, которые были получены в процессе родов и при воздействии вирусов или токсинов.
Такая патологическая форма чаще всего бывает у детей, около 91 % случаев. В семи процентах ситуаций выявляются кондуктивные дефекты. Меньше всего встречается смешанная тугоухость.
Кондуктивная тугоухость у маленьких пациентов
Такая форма заболевания, как кондуктивная, является нарушением, распространяющимся в области внешнего уха, косточек среднего уха и баpaбанной перепонки. В такой ситуации специалисты выделяют первую и вторую степени ухудшения слуха.
Причинами появления кондуктивного типа, как правило, становятся:
- серная пробка;
- травматические нарушения баpaбанной перепонки;
- процессы воспаления в ухе;
- сильное воздействие шума;
- в полости среднего уха разрастается косточка.
Диагностика проблем со слухом на самых первых стадиях дает возможность предотвращения глухоты и прочих опасных осложнений. Терапию данного заболевания должен осуществлять квалифицированный специалист, способный подобрать индивидуальный подход к такой проблеме и курс лечения.
Причины тугоухости у детей
В настоящее время специалисты не могут дать точные сведения о том, из-за чего может появиться данное заболевание. Однако после тщательного анализа и изучения данной патологии был выявлен определенный перечень предполагаемых факторов-источников:
- Наследственность – младенец чаще всего из-за такого фактора приобретает смешанный и нейросенсорный тип патологии. У ребенка при этом отмечаются необратимые изменения в органе слуха, представляющие, в свою очередь, двусторонние дефекты восприятия звуков. По статистическим данным, в 80 % случаев заболевание появляется изолированно от прочих нарушений, в остальных же случаях одновременно с генетическими синдромами.
- Отрицательное влияние факторов, которые влияют на внутриутробное развитие плода. В конце первого триместра беременности формируются слуховые органы. При перенесении женщиной в данный период времени серьезных инфекционных заболеваний это может негативно отразиться на особенностях развития детских органов слуха.
- Различные травмы во время родов.
- Ведение женщиной нездорового образа жизни во время беременности и пренебрежение своевременными посещениями специалиста.
- Сахарный диабет у женщины.
- При несовместимости крови плода и матери может возникнуть резус-конфликт, приводящий в итоге к дефектам формирования органов малыша.
- Преждевременные роды. Конечно же, при преждевременных родах у ребенка полностью сформировались органы слуха. Но гипоксия, появляющаяся во время родов, способна негативно повлиять на слуховые органы.
- Отрицательные последствия инфекционных заболеваний, перенесенных пациентом – в некоторых случаях у малыша могут появиться осложнения в форме гepпeса, кори, краснухи и т.д.
Нужно заметить, что причинами возникновения заболевания также могут стать:
- аденоиды;
- серная пробка;
- дефекты баpaбанной перепонки;
- отит;
- тонзиллит;
- различные травмы отделов органов слуха.
В некоторых случаях на патологический процесс у подростков может повлиять постоянное прослушивание музыки на большой громкости.
Ниже представлены симптомы тугоухости у ребенка.
Симптомы данной патологии у малышей
Основное значение в распознавании детской тугоухости отводится в первую очередь наблюдательности родителей. Их должно насторожить отсутствие у ребенка до четырех месяцев реакции на громкие звуки; в четыре-шесть месяцев нет предречевых вокализаций; в семь-девять месяцев малыш не способен установить источник звука; в один-два года нет словарного запаса.
У малышей постарше может отсутствовать реакция на разговорную речь или шепот, звучащие сзади; ребенок может переспрашивать одно и то же по несколько раз; не отзываться на имя; не различать окружающие звуки; говорить громче, чем нужно, а также читать по губам.
У детей с тугоухостью отмечаются системное речевое недоразвитие: присутствует полиморфный дефект произношения звуков и резко проявляющиеся трудности дифференциации фонем на слух; крайне ограниченный лексикон, грубые искажения слого-звуковой словесной структуры, отсутствие сформированного лексико-грамматического речевого строя. Все это вызывает формирование у школьников со слабым слухом различных типов дислексии и дисграфии.
Тугоухость при лечении ототоксическими лекарственными средствами обычно диагностируется у детей через два-три месяца после этого и отличается двусторонним характером. Слух может снизиться до 40-60 дБ. У ребенка первыми симптомами тугоухости являются вестибулярные нарушения (головокружение, неустойчивая походка), шум в ушах.
Особенности диагностики заболевания
При беременности основная диагностика – это процедypa скрининга. Если дети входят в состав группы риска тугоухости врожденного типа, они должны подвергаться особо тщательному осмотру. При отчетливом восприятии новорожденным малышом громких звуков отмечаются такие непроизвольные реакции, как заторможенность сосательного рефлекса, моргание и т.п. В дальнейшем с целью выявления дефектов проводится такая процедypa, как отоскопия.
Для хорошего исследования слуховой функции у ребенка более старшего возраста нужно провести аудиометрию. Для дошкольников существует игровая форма данной диагностики, для школьников – аудиометрия тональная и речевая. При обнаружении специалистом определенных отклонений используется в дальнейшем электрокохлеография, посредством которой может быть выявлен участок поражения органа слуха.
Кроме отоларинголога, детскую тугоухость диагностируют также отоневрологи и сурдологи.
Лечится ли детская тугоухость?
При тщательно осуществленных диагностических процедypaх и своевременном и полноценном лечении тугоухости у детей можно значительно повысить вероятность обретения полноценного слуха. Нужно сказать, что при начале данной патологии имеется шанс привести слух в норму.
При сопровождении заболевания сенсоневральными расстройствами с целью восстановления понадобится осуществление имплантации сенсоров. Естественно, на положительный исход также влияет и время обращения к специалисту: чем раньше будут начаты лечебные манипуляции, тем больше шансы на успешный исход.
Лечение данной болезни у малышей
Совокупность методов реабилитации и лечения маленьких пациентов с тугоухостью подразделяются на хирургические, функциональные, физиотерапевтические и медикаментозные. В ряде ситуаций бывает достаточно осуществления несложных мероприятий (удаления у пациента серной пробки или инородного тела в ухе), чтобы восстановить слух.
У детей кондуктивная тугоухость, обусловленная дефектами целостности слуховых косточек и баpaбанной перепонки, обычно требуется слухоулучшающее оперативное вмешательство (протезирование слуховых косточек, тимпанопластика, мирингопластика и т.д.).
Лекарственное лечение тугоухости у детей проводится на основании степени тугоухости и этиологического фактора. Если снижается слух из-за сосудистых нарушений, выписываются лекарственные средства, которые улучшают снабжение кровью внутреннего уха и церебральную гимодинамику («Бендазол», «Эуфиллин», «Папаверин», никотиновую кислоту, «Винпоцетин»). При инфекционном происхождении детской тугоухости медикаментами первой линии становятся нетоксичные антибиотики. Если интоксикации острые, то осуществляются дезинтоксикационная, метаболическая и дегидратационная терапия, а также гипербарическая оксигенация.
Немедикаментозными лечебными методами при детской тугоухости являются пневмомассаж ушной перепонки, электрофорез, иглорефлексотерапия, эндоуральный ультрафонофорез и магнитотерапия.
Во многих ситуациях единственным методом реабилитации пациентов с сенсоневральной тугоухостью становится слухопротезирование. Если имеются соответствующие показания, то маленьким пациентам проводится кохлеарная имплантация.
В комплексную реабилитацию при данном заболевании включаются помощь детского психолога, дефектолога, сурдопедагога и логопеда.
Профилактика и прогноз детской тугоухости
Если у ребенка была своевременно диагностирована тугоухость, это дает возможность предотвращения отставания в развитии интеллекта, задержки развития речи, возникновения психологических осложнений психологического характера.
При раннем проведении терапии в большей части случаев получается добиться стабильного состояния и успешно провести реабилитационные манипуляции.
Профилактика тугоухости у маленьких пациентов включает в себя исключение факторов риска перинатального типа, осуществление вакцинации, отказ от применения ототоксических лекарственных средств, предотвращение патологий ЛОР-органов. Чтобы обеспечить гармоничное развитие ребенка, у которого была выявлена тугоухость, необходимо сопровождать его на всех возрастных этапах комплексными медико-педагогическими мероприятиями.
Такая патология у ребенка – это довольно серьезная проблема, причиняющая неокрепшему организму сильный дискомфорт. Поэтому следует внимательно относиться к детям и не откладывать визит к врачу, если имеются какие-то подозрения.
Мы рассмотрели степени тугоухости у детей и методы лечения данной патологии. Здоровья вам и вашим детям!
Важно знать родителям о здоровье:
FitoSpray для похудения (Фитоспрей)
FitoSpray для похудения ( Фитоспрей) FitoSpray — спрей для похудения Многие мечтают похудеть, стать стройными, обрести фигуру мечты. Неправильное питание,…
09 02 2023 17:44:37
Фитостеролы в продуктах питания
Фитостеролы в продуктах питания Фитостерины Существует много питательных веществ, которые, как утверждают исследователи, могут положительно повлиять на…
08 02 2023 5:12:27
Фитотерапевт
Фитотерапевт Фитотерапевт Я, Ирина Гудаева — травница, массажист, ведущая семинаров по созданию натуральной косметики и курса « Практическое травоведение»…
07 02 2023 20:37:41
Fitvid
Fitvid Брекеты: минусы, трудности, проблемы Брекет-системы помогли избавиться от комплексов миллионам людей. Это действительно эффективный инструмент,…
06 02 2023 4:43:36
Фониатр
Фониатр Фониатрия – один из разделов медицины. Фониатры изучают патологии голоса, методы их лечения, профилактики, а также способы коррекции…
03 02 2023 20:30:10
Форель
Форель Форель относится к отряду лососеобразных, семейству лососевых. Ее тело удлинено, немного сжато с боков, покрыто мелкой чешуей. Замечательной…
02 02 2023 2:55:51
Формула идеального веса
Формула идеального веса Калькулятор нормы веса Вес 65 кг относится к категории Норма для взрослого человека с ростом 170 см . Эта оценка основана на…
30 01 2023 7:42:33
Формулы расчета идеального веса
Формулы расчета идеального веса Фoрмулa «идeальнoго вeса» То, что ожирение шагает семимильными шагами по планете – это факт. И, несмотря на то, что…
29 01 2023 12:41:33
Фосфатида аммонийные соли
Фосфатида аммонийные соли Аммонийные соли фосфатидиловой кислоты ( Е442) Е442 – это пищевая добавка, которую относят к категории эмульгаторов. Вещество…
28 01 2023 8:37:56
Фототерапия новорожденных
Фототерапия новорожденных Фототерапия новорожденных Применение фототерапии для новорожденных С момента своего рождения организм ребенка начинает адаптацию…
27 01 2023 23:43:37
Фототерапия новорожденных при желтухе
Фототерапия новорожденных при желтухе Фототерапия новорожденных После появления ребенка на свет его организм адаптируется к совершенно иным условиям…
26 01 2023 17:15:16
Французская диета
Французская диета Французская диета Эффективность: до 8 кг за 14 дней Сроки: 2 недели Стоимость продуктов: 4000 рублей на 14 дней Общие правила…
25 01 2023 6:47:48
Фрукт Кумкват — что это такое?
Фрукт Кумкват — что это такое? Фрукт Кумкват — что это такое? Впервые упоминают необычный для европейцев фрукт китайские летописи 11 века. Португальские…
24 01 2023 17:57:33
Фруктовая диета
Фруктовая диета Фруктовая диета Эффективность: 2-5 кг за 7 дней Сроки: 3-7 дней Стоимость продуктов: 840-1080 рублей в неделю Общие правила Фруктовая…
22 01 2023 4:14:21
Фруктоза при диабете
Фруктоза при диабете Можно ли фруктозу при сахарном диабете? Для многих диабет является той проблемой, которая вносит в жизнь ряд ограничений. Так, к…
19 01 2023 11:16:43
Фрукт свити – польза и вред
Фрукт свити – польза и вред Свити — что это за фрукт? Что такое свити? Продолжаем разбирать цитрусовые, но как всегда идем не по верхам, а копаем глубже и…
16 01 2023 11:47:53
Фрукты и ягоды
Фрукты и ягоды Разница между фруктом и ягодой Фрукты и ягоды любят практически все. Ведь они такие вкусные и полезные! Мы любуемся лежащими на столе…
15 01 2023 3:29:50
Фтизиатр
Фтизиатр Врачи фтизиатры Москвы Фтизиатр — это дипломированный специалист в области фтизиатрии. Он специализируется на профилактике, диагностике, лечении…
13 01 2023 8:29:19
Фтор в организме человека
Фтор в организме человека Фтор в организме человека Дневная норма потрeбления Мужчины старше 60 лет Женщины старше 60 лет Беременные (2-я половина)…
12 01 2023 5:24:20
Боли в спине после рождения ребёнка
Боли в спине после рождения ребёнка Почему после родов болит спина У мамочек нередко болит спина после родов. Причем, дискомфорт может длиться довольно…
09 01 2023 20:17:50
Фунчоза: польза и вред
Фунчоза: польза и вред Фунчоза: польза и возможный вред Увлечение восточной кухней год от года растет. Принято считать, что такой рацион полезен для…
08 01 2023 9:50:17
Фундук
Фундук В рационе здорового человека обязательно присутствуют орехи в различных вариациях. Среди них выгодно выделяется фундук. Высокая пищевая ценность и…
07 01 2023 7:22:17
Фуросемид таблетки инструкция по применению
Фуросемид таблетки инструкция по применению Инструкция по применению: Цены в интернет-аптеках: Фуросемид – синтетическое диуретическое лекарственное…
04 01 2023 22:52:25
Галактоза
Галактоза Галактоза – это представитель класса простых молочных сахаров. В человеческий организм поступает преимущественно в составе молока,…
03 01 2023 20:16:39
Галанга
Галанга С древних времен растения играют важную роль в жизни человека, в том числе и для поддержания здоровья. Некоторые травы известны как лучшие…
02 01 2023 5:45:59
Галега лекарственная
Галега лекарственная Галега лекарственная (Galega officinalis) Син: козлятник лекарственный, козлятник аптечный, козья рута, французская сирень, солодянка…
01 01 2023 17:20:27
Боли в суставах при беременности
Боли в суставах при беременности Боли в суставах при беременности В период беременности у женщины могут возникать различные боли в самых разных местах….
29 12 2022 6:49:49
Гастрит и изжога
Гастрит и изжога Лучшие лекарства от изжоги и гастрита Многие пациенты с гастритом и другими заболеваниями Ж К Т страдают от изжоги. Данный симптом может…
28 12 2022 14:16:40
Где находится ключица у человека на фото?
Где находится ключица у человека на фото? Ключица человека: анатомия, строение, функции Ключица – это единственное костное образование в теле человека,…
25 12 2022 3:50:31
Что делать родителям, если те только подозревают, что со слухом у ребенка какие-то проблемы? И и как быть, когда они даже не догадываются об этом. История малыша из Самары. Рассказывает главный врач медцентра «МастерСлух-Самара», сурдолог-оториноларинголог Ирина Платонова.
Почему ребенок грустный? Может, он просто не слышит?
https://elements.envato.com/ru/portrait-of-sad-child-WFMG9YK
Чтобы проверить слух и подобрать оптимальную коррекцию взрослым пациентам, нужно сильно постараться – это дело не одной консультации. В разы сложнее с маленькими детьми, которые и говорить не умеют, и в принципе не понимают: как это – хорошо слышать. Тяжело приходится родителям, особенно если они не хотят верить, что с их малышом что-то не так, поддаются эмоциям. Зачастую, взрослые обращаются с ребенком к специалистам в надежде исправить задержку речевого развития, и в принципе не согласны с диагнозом «тугоухость».
Но все поправимо! История малыша из Самары это подтверждает.
Его семья пришла к нам, в «МастерСлух», в 2018 году, когда мальчику был год и 11 месяцев. В анамнезе: тяжелая беременность у мамы, недоношенность при рождении, сразу после – ИВЛ, после выписки – наблюдение у невролога. В 3 месяца малышу поставили предварительный диагноз «нейросенсорная тугоухость». Неоднократно в разных местах проводились исследования КСВП и ASSR. Пороги соответствовали 4 степени потери слуха. Все специалисты рекомендовали оформить инвалидность и использовать сверхмощные слуховые аппараты на оба уха.
Но родители были убеждены: это ошибка, малыш слышит.
На осмотре вместе с сурдопедагогом мы обнаружили, что мальчик ограниченно понимает обращенную к нему речь и говорит менее 10 лепетных слов. Шепот различает с полуметра, голос и погремушку – с шести, может определять источник звука.
По результатам комплекса объективных исследований с использованием диагностического оборудования была обнаружена слуховая нейропатия – частное проявление нейросенсорной потери слуха. При этом заболевании бывает трудно определить пороги слуха для настройки слуховых аппаратов.
Диагностика была повторена 3 раза для исключения ошибки.
Наконец, с согласия мамы и папы, ребенку примерили слуховые аппараты, и… у маленького пациента начало меняться поведение! Он стал спокойнее. Все команды, подаваемые голосом разговорной громкости, он выполнял, не читая с губ (как это было раньше и что вводило родителей в заблуждение относительно нормального слуха малыша). Когда аппараты сняли и предложили надеть их вновь, мальчик охотно согласился, стал показать на ушки, видимо, ему понравилось.
Родители, ожидавшие, что тест с аппаратами вызовет негодование, как это было бы у нормально слышащего малыша, удивились. И перестали убеждать себя в том, что у их ребенка нормальный слух. И тогда дело сдвинулось с мертвой точки. Взрослые согласились на использование аппаратов средней мощности с настройкой на 2-3 степень снижения слуха и обязательные занятия с сурдопедагогом.
Прошло 2 года.
Недавно, мы вновь общались с этой семьей на плановом осмотре. Все время ребенок охотно пользуется слуховыми аппаратами. Мальчик очень активный, живо вступает в контакт, выполняет условно-двигательную реакцию на звуки. Без слуховых аппаратов шепотную речь не слышит, разговорную, обычным спокойным, голосом различает с расстояния 5 метров, но при повторном предъявлении. С аппаратами же результаты такие: шепот с 5-6 метров, разговорная речь – с 5-6 метров с первого предъявления.
Во время консультации мальчик постоянно перебивал папу, и тот даже попросил его помолчать, но потом осекся. Все мы в этот момент вспомнили, как 2 года назад искали у ребенка задержку речевого развития. А сегодня родители счастливы, что он тараторит не умолкая, ходит в простой детский сад и собирается в обычную, не коррекционную, школу. Это лучшая похвала нашей работе. Удачи тебе, малыш!
Подобные вышеописанным противоречия в оценке степени снижения слуха и диагностике – не редкость. Неудивительно, что родители, которые вообще не хотят верить в проблему, теряются. Поэтому совет такой: доверяйте врачам, но всегда проверяйте диагноз, если в чем-то сомневаетесь. Но только не полагайтесь исключительно на собственные эмоции и ощущения. Вы можете выдавать желаемое за действительное.
Нейросенсорная тугоухость, несмотря на доскональное изучение проблемы и тонны описаний медицинского характера, – очень многогранное заболевание.
Особенно важны в диагностике и коррекции у маленьких детей навыки и опыт сурдопедагога. Он в паре с сурдологом определяет правильную тактику ведения таких пациентов. И тогда все у них обязательно будет хорошо, как и у малыша из Самары.
Если ваш ребенок не в состоянии сконцентрироваться на выполнении домашнего задания, то это может быть признаком наличия у него одновременно и синдрома дефицита внимания (СДВ), и тугоухости. Оба этих патологических состояния имеют схожие внешние проявления и могут протекать параллельно друг другу.
Что такое синдром дефицита внимания?
СДВ – поведенческое расстройство невыясненной этиологии, не имеющее четких диагностических критериев. Некоторые его симптомы имитируют проявления тугоухости.
Ребенок с СДВ может быть импульсивным, требующим повышенного внимания к себе, иметь слабые организаторские способности, испытывать трудности с заданиями, требующими длительных ментальных усилий, легко отвлекаться.
Дети со схожим расстройством – синдромом дефицита внимания с гиперактивностью (СДВГ) – также не могут усидеть спокойно и берутся одновременно сразу за несколько заданий, толком не выполнив в итоге ни одного. Отличие СДВГ от СДВ – наличие импульсивности и двигательного возбуждения.
Строго говоря, взрослого, но если они носят стойкий характер и особенно ярко проявляются в сравнении с одноклассниками, то это может свидетельствовать о наличии СДВ и СДВГ.
Тугоухость можно ошибочно принять за СДВ и наоборот
Наметившийся в последние несколько десятилетий рост числа случаев выявления СДВ и СДВГ повышает вероятность врачебных ошибок при дифференциальной диагностике тугоухости, распространенность которой также с каждым годом растет. По данным Американской ассоциации речи, языка и слуха (ASHA) каждый 2-3 ребенок из 100 рождается с клинически значимой (определяемой диагностическими методами) тугоухостью в одном или обоих ушах.
Даже легкой степени тугоухости достаточно, чтобы ребенок не слышал до половины того, что говорится в школьном классе.
Общие признаки СДВГ и тугоухости:
- слабая успеваемость в школе;
- невнимательность;
- отсутствие реакции на речевое обращение;
- эмоциональные вспышки;
- частые ответы на вопросы невпопад;
- низкая самооценка;
- трудности в общении с окружающими.
При наличии этих симптомов ребенку также могут диагностировать расстройство обучения — нарушение развития навыков чтения, письма и грамотности, в то время как в реальности это будет являться следствием тугоухости.
В некоторых случаях у ребенка могут одновременно присутствовать и тугоухость, и СДВГ, что при этом не отменяет необходимости в каждом конкретном случае устанавливать истинную причину слабой успеваемости и невнимательности во избежание ошибок при диагностике, т.к. тугоухость и СДВ/СДВГ требуют разного подхода при лечении.
Важно: лечение тугоухости значительно улучшает школьную успеваемость независимо от того, есть ли у ребенка СДВГ или нет.
Значение правильной диагностики
Точный диагноз означает правильное подобранное лечение, что, в свою очередь, является ключом к улучшению школьной успеваемости ребенка.
В случае, когда у ребенка присутствует одновременно и врожденная тугоухость, и СДВГ, первой благодаря аудиологическому скринингу новорожденных и более четкой клинической картине диагностируется, как правило, тугоухость. В целом диагностировать тугоухость легче, чем СДВГ ввиду наличия более объективированных критериев. В отдельных тестах при диагностике тугоухости вовсе не требуется участие пациента, в то время как при диагностике СДВГ пациент задействован в значительно большей степени, т.к. практически весь диагностический процесс строится на фиксации его поведенческих реакций, психологического статуса и внутренних ощущений (в формате «вопрос-ответ»), что привносит большую долю субъективизма.
Задержка речевого и языкового развития у детей с тугоухостью
Тугоухость вызывает задержку развития речевых навыков и пополнения словарного запаса. Этого можно избежать благодаря своевременной диагностике и правильному лечению, включая использование слуховых аппаратов и кохлеарных имплантов наряду с помощью логопеда.
Если ребенок банально не слышит учителя, он по определению не сможет правильно выполнять школьные задания, а со стороны будет казаться, что он всего лишь недостаточно усидчивый и внимательный. Все это может привести к неправильной постановке диагноза – СДВГ вместо тугоухости.
Если ребенку была диагностирована тугоухость, однако назначенное лечение и коррекционные мероприятия не сказались в лучшую сторону на школьной успеваемости, это может свидетельствовать о наличии СДВГ. В этом случае необходимо повести специфическую диагностику СДВГ. При этом в обоих случаях (и при тугоухости, и при СДВГ) ребенку показана логопедическая помощь.
Независимо от наличия у ребенка тугоухости или СДВГ, или того и другого, ключ к успешному лечению – правильная и своевременная диагностика. При малейшем подозрении на любое из этих патологических состояний, обратитесь одновременно к аудиологу для диагностики тугоухости и к педиатру или психоневрологу для диагностики СДВГ.
Дата публикации: 29.06.2022
Дата публикации 10 декабря 2019Обновлено 29 декабря 2022
Определение болезни. Причины заболевания
Нейросенсорная тугоухость (сенсоневральная тугоухость, нейросенсорная потеря слуха) — это снижение или потеря слуха в результате поражения звуковоспринимающего аппарата. Патология достаточно распространённая [1][2][3][6][7][8].
В органе слуха выделяют звукопроводящий и звуковоспринимающий отделы. Звукопроводящий отдел предназначен для передачи звуковых колебания к рецептору, он включает в себя:
- наружное ухо;
- среднее ухо.
Звуковоспринимающий отдел отвечает за реакцию нервной ткани на звуковое раздражение, он включает:
- внутреннее ухо;
- слуховой нерв;
- подкорковые центры и проводящие пути;
- слуховую кору головного мозга.
Нейросенсорная тугоухость возникает при нарушениях отдела звуковосприятия. Снижение слуха, связанное с повреждениями в звукопроводящем отделе, называется кондуктивной тугоухостью. Если нарушения есть в обоих отделах, говорят о смешанной тугоухости.
Нейросенсорная тугоухость — это не самостоятельная форма заболевания, это собирательное понятие, объединяющее несколько разных нозологических форм. Причин её возникновения может быть много, но симптом всегда один — снижение слуха. В разных странах и даже внутри одной страны, но в разных научных сообществах, эту болезнь называют по-разному: сенсоневральная тугоухость, нейросенсорная потеря слуха, перцептивная тугоухость, кохлеоневрит, кохлеарная невропатия. Все эти названия актуальны, так как каждое из них отображает понятие о нарушении слуха на разном уровне слуховой системы человека. В России принято название «Сенсоневральная тугоухость».
В Международной классификации болезней 10 пересмотра (МКБ-10) закреплено название “Нейросенсорная потеря слуха”. Согласно определению в Клинических рекомендациях, разработанных Национальной медицинской ассоциацией оториноларингологов Министерства здравоохранения Российской Федерации в 2016 году: “Сенсоневральная тугоухость (нейросенсорная потеря слуха, перцептивная тугоухость, кохлеарная невропатия) — форма снижения (вплоть до утраты) слуха, при которой поражаются какие-либо из участков звуковоспринимающего отдела слухового анализатора, начиная от непосредственного сенсорного аппарата улитки и заканчивая поражением невральных структур.” [8]
Прежде всего надо обозначить, что тугоухость означает снижение чувствительности тонального слуха и снижение разборчивости речи [11]. Чувствительность тонального слуха, или порог слухового восприятия, означает восприятие человеком самого тихого звука определённой частоты (тона) при проведении тональной аудиометрии.
Существует два типа передачи звуковых колебаний из внешней среды: воздушное звукопроведение и костное. Воздушное звукопроведение — это обычный путь поступления звуковых колебаний в ухо, когда звук проходит через ушную раковину и наружный слуховой проход к барабанной перепонке. При костном звукопроведении звуковая вибрация проходит через кости черепа прямо в улитку, минуя среднее ухо.
При аудиометрии проверяют оба вида звукопроведения. Пороги слуха (самый тихий звук, который слышит испытуемый) выражаются в условных единицах — децибелах (дБ). В норме пороги слуха человека должны быть от -10 дБ до 15 дБ по всему частотному диапазону, 20 дБ считается пограничной величиной между нормой и патологией.
Согласно Всемирной организации здравоохранения, более 5% населения мира, или 466 миллионов человек (432 миллиона взрослых людей и 34 миллиона детей) по различным причинам имеет нарушения слуха свыше 40 дБ на лучше слышащее ухо [20]. В Российской Федерации число пациентов со снижением слуха превышает 13 млн человек, из них более 1 млн — дети. Из 1000 новорождённых один ребёнок рождается с тотальной глухотой. Кроме того, в течение первых 2-3 лет жизни теряют слух еще 2-3 ребёнка. У 14 % человек в возрасте от 45 до 64 лет и у 30 % — старше 65 лет имеются проблемы со слухом [8].
Причины заболевания
При нейросенсорной тугоухости причина снижения слуха кроется в нарушении (или заболевании) звуковоспринимающей части слухового анализатора на кохлеарном и ретрокохлеарном уровне.
Кохлеарный уровень:
- Рецепторы волосковых клеток улитки. Сенсорные нарушения — гибель или нарушение функции волосковых клеток улитки вследствие инфекции, интоксикации, сосудистых или наследственных патологий.
- Волокна слухового нерва до выхода из внутреннего слухового прохода. Невральные нарушения — повреждение слухового нерва при травме, нейронит (воспаление) слухового нерва, нарушение миелиновой оболочки слухового нерва и т. п.
Ретрокохлеарный уровень:
- Проводящие пути и ядра продолговатого мозга — выполняют функцию звукопроведения и первичного анализа звука (стволовые нарушения).
- Корковый отдел — 41 и 42 поля (извилина Гешля) — выполняет функцию тонкого анализа звука и разборчивости речи (корковые нарушения).
Любая патология, затрагивающая один или несколько уровней звуковоспринимающего слухового анализатора может привести к нейросенсорной тугоухости или глухоте.
Факторы развития нейросенсорной тугоухости
Нейросенсорная тугоухость (сенсоневральная) — заболевание, которое развивается в результате воздействия множества факторов [1][2][3][4][6][7][8]: сосудистых, инфекционных, травматических, обменных, возрастных, врождённых, наследственных, метаболических, иммунных, как осложнение после перенесённых отитов и других заболеваний среднего уха, например отосклероза, тимпаносклероза и многих других.
Сосудистые факторы возникновения сенсоневральной тугоухости [3][4][5].
Сосудистые нарушения — самая частая причина возникновения сенсоневральной тугоухости — выявляется примерно в 40 % случаев.
Сосудистые нарушения в слуховом анализаторе возникают при гипертонической болезни, нейроциркуляторной дистонии, при нарушении мозгового кровообращения (инсульте), атеросклерозе сосудов головного мозга, изменении свёртывающей системы крови, при шейном остеохондрозе.
Предрасполагает к сосудистым нарушениям во внутреннем ухе особенность его кровоснабжения — внутренняя слуховая артерия является конечной артерией и не имеет анастомозов (соединения с другими артериями). Поэтому малейшие изменения в кровоснабжении приводят к гипоксии (недостатку кислорода) волосковых клеток и их гибели.
К сосудистым факторам можно отнести и возникновение нейросенсорной тугоухости у детей в околородовый период — это гипоксия плода и гипоксия, возникающая во время родов при нарушении мозгового кровообращения разной степени тяжести.
Инфекционные факторы возникновения сенсоневральной тугоухости [3][4][6][7][8].
В 30 % случаев сенсоневральная тугоухость развивается под воздействием инфекционных факторов. Особенно часто поражение слухового анализатора происходит при вирусных инфекциях: чаще всего это грипп, эпидемический паротит (характеризуется преимущественным поражением околоушных слюнных желёз), корь, клещевой энцефалит, герпес, цитомегаловирусная инфекция, особенно перенесённая внутриутробно, менингококковая инфекция, сифилис и некоторые другие. Иногда нейросенсорная тугоухость развивается как осложнение на фоне вирусного неврита (воспаления нервов), вирусного ганглионита (воспаления симпатического нервного узла) или арахноидита задней черепной ямки с поражением мосто-мозжечкового угла.
Инфекционный фактор часто бывает причиной внутриутробно приобретённой нейросенсорной тугоухости у детей, чьи матери во время беременности переболели или были носителям таких инфекций, как токсоплазмоз, ветряная оспа, краснуха, герпетическая инфекция, цитомегаловирусная инфекция, ВИЧ, хламидиоз, гепатит В и С, сифилис, листериоз.
К группе риска по развитию нейросенсорной тугоухости в период новорождённости относятся дети, перенёсшие генерализованные и локализованные инфекционные заболевания: сепсис, омфалит (бактериальное воспаление дна пупочной ранки), менингоэнцефалит, пневмонию.
Токсические факторы возникновения сенсоневральной тугоухости [3][4][6].
Любые токсичные вещества, способные проникать через гематоэнцефалический барьер могут вызвать нейросенсорную тугоухость, особенно при сопутствующих заболеваниях почек, отите или снижении иммунитета. Чаще всего это ототоксичные медикаменты, а также бытовые и промышленные яды.
К ототоксичным препаратам относятся:
- Антибиотики аминогликозидного ряда: стрептомицин и его производные (канамицин, мономицин, неомицин, амикацин, гентамицин) — эта группа наиболее токсична, а также тобрамицин, абрекацин, дибекацин, амицин, изепамицин, фраметицин, либидомицин, сизомицин, блеомицин, ристомицин. Аминогликозиды обладают кумулятивным свойством, т. е. они накапливаются в нервной системе организма. Если при первом курсе не произошло повреждения спирального ганглия или вестибулярной системы, то при следующем назначении тугоухость может наступить даже после первой инъекции любого другого препарата из этой группы. Наиболее чувствительны к их действию дети в период внутриутробного развития и в возрасте до двух лет и пожилые люди. Применение аминогликозидов во время беременности на любом сроке может вызвать глухоту у ребёнка.
- Группа амфомицинов: римфампицин.
- Гликопептидный антибиотик: ванкомицин.
- Антибиотики группы амфениколов: левомицетин, хлорамфеникол.
- Антибиотики группы макролидов: эритромицин, мидекамицин, рокситромицин («Роксигексал», «Рулид») спирамицин («Ровамицин»). Ототоксическая реакция обычно развивается минимум через 36 часов, максимум через 8 дней от начала лечения. Если препарат немедленно отменить и начать дезинтоксикационное лечение — слух может улучшиться, а при приеме макролидов — обычно полностью восстанавливается.
- Противоопухолевые препараты: циспластин, транспластин, винкристин и др.
- Петлевые диуретики: фуросемид («Лазикс»), этакриновая кислота, буметанид.
- Нестероидные противовоспалительные препараты: ацетилсалициловая кислота («Аспирин»), натрия салицилат, напроксен, индометацин.
- Продукты переработки эфедрина: эфедрин, меткатинон.
- Противомалярийные препараты: хинин, делагил, мефлоквин.
- Препараты мышьяка: осарсол, стоварсол.
- Препараты местного действия: мази и капли, содержащие ототоксичные антибиотики:
- мази эритромициновая, полимиксиновая, тетрациклиновая, левомицетиновая;
- ушные капли: «Софрадекс», «Анауран», кандибиотик. Эти мази и капли нельзя применять при перфорации в барабанной перепонке.
- Многие противотуберкулезные препараты.
- Органические красители и многие промышленные яды.
Ототоксические медикаменты должны назначаться строго только по жизненным показаниям. Их нельзя назначать детям до двух лет, беременным женщинам и лицам из группы риска по развитию тугоухости или уже имеющим любую тугоухость. Тем более нельзя применять эти препараты без назначения врача при самолечении.
К токсическим факторам развития нейросенсорной тугоухости можно отнести гемолитическую болезнь новорождённого или длительную гипербилирубинемию с повышением билирубина у ребёнка более 20 ммольл.
Травматические факторы нейросенсорной тугоухости.
Нейросенсорная тугоухость может быть последствием травмы головы, а также акустической травмы, баротравмы (повреждения стенок барабанной полости, вызванного перепадами давления внешней среды), воздействия вибрации, длительного воздействия шума (профессиональная сенсоневральная тугоухость). К травматическим факторам также можно отнести родовые травмы при применении акушерских пособий.
Возрастной фактор нейросенсорной тугоухости.
Пресбиакузис — так называемая старческая тугоухость, связана атрофией слухового анализатора в ходе естественного старения.
Наследственные факторы нейросенсорной тугоухости.
Генетически обусловленная нейросенсорная тугоухость может проявляться с рождения или в любом более позднем возрасте. Может быть изолированной (проявляться только как нейросенсорная тугоухость) или быть синдромальной (существовать наряду с другими генетическими аномалиями). Существует более 300 различных генетических заболеваний с проявлениями нейросенсорной тугоухости. Тугоухость может быть доминантным признаком, либо, чаще, рецессивным и проявляться даже через 6-9 поколений.
Иммунные факторы нейросенсорной тугоухости.
Нейросенсорная тугоухость может быть осложнением или даже первичным признаком некоторых аутоиммунных заболеваний, например рассеянного склероза. Кроме того, в последние десятилетия учёные обнаружили во внутреннем ухе иммуноглобулины, что говорит о наличии иммунной системы внутреннего уха. Поэтому острая или прогрессирующая нейросенсорная тугоухость иногда может проявляться как самостоятельное аутоиммунное заболевание.
Нейросенсорная тугоухость может быть следствием злокачественных или доброкачественных опухолей головного мозга.
Таким образом, при разных причинах и уровнях поражения слухового анализатора патогенез, а следовательно и тактика лечения, будут разными, но без лечения в конечном итоге все факторы приводят к дегенеративно-атрофическим изменениям в тканях слухового анализатора.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы нейросенсорной тугоухости
При всех формах и видах сенсоневральной тугоухости симптомы будут практически одинаковыми:
- Снижение слуха, которое выражается в снижении разборчивости речи разного уровня на одно или оба уха;
- часто шум в одном или в обоих ушах;
- иногда чувство заложенности уха;
- при вовлечении в процесс вестибулярного анализатора — головокружения системного характера;
- иногда имеется непереносимость громких звуков, гиперакузия (восприятие всех звуков резкими) в сочетании со снижением слуха — так называемый ФУНГ — феномен ускоренного нарастания громкости, когда человек не слышит, но малейшее увеличение звука выше его порога вызывает неприятные ощущения (возникает при поражении внутренних волосковых клеток улитки).
Настораживающие признаки снижения слуха у новорождённых:
- не реагирует на громкий звук;
- не поворачивается на источник звука (обычно ребёнок начинает так делать с 6 месяцев);
- в годовалом возрасте не говорит ни одного слова (даже «мама» и «папа»);
- поворачивает голову, только когда видит что-то, но не реагирует, если источник звука вне зоны видимости;
- реагирует не на все, а только на определённые звуки [23].
Признаки снижения слуха у детей старше одного года:
- задержка речевого и/или психомоторного развития;
- невнятная речь, проблемы с артикуляцией;
- не реагирует на просьбы или наставления;
- часто переспрашивает;
- неправильно отвечает на вопросы;
- когда смотрит телевизор или что-то слушает, включает большую громкость [23].
Патогенез нейросенсорной тугоухости
Патогенез нейросенсорной тугоухости тесно связан с её этиологическим фактором и местом локализации нейросенсорных нарушений слуха. Поэтому рассматривать патогенез нейросенсорной тугоухости удобнее в свете классификации сенсоневральной тугоухости по локализации поражения, предложенной к.м.н. Торопчиной Л.В. и группой авторов Российской медицинской академии непрерывного профессионального образования МЗ РФ [4].
1.Сенсоневральная тугоухость вследствие недоразвития или гибели наружных волосковых клеток — это так называемая перцептивная или сенсорная тугоухость.
1.1. Гибель волосковых клеток вследствие сосудистых нарушений. В основе патогенеза лежат гемодинамические нарушения во внутреннем ухе, хотя в зависимости от этиологического фактора имеются некоторые различия:
- Кохлеовестибулярные нарушения при снижении кровообращения в позвоночных и базилярной артериях [5]. Причиной является спондилоартроз, остеохондроз шейного отдела позвоночника, атеросклеротическое сужение позвоночных артерий и т. п. Все эти факторы приводят к дегенеративным изменениям, тромбоэмболии позвоночной артерии и к сужению лабиринтной артерии. Развивается ишемия сосудистой полоски внутреннего уха, что приводит к некрозу (омертвению) наружных волосковых клеток. На стадии спазма артерий процесс еще обратим, на стадии некроза — уже нет.
- Кохлеовестибулярные нарушения при атеросклерозе сосудов головного мозга вызывают сочетанные нарушения в слуховой системе: гибель наружных волосковых клеток и нарушения в центральных отделах слухового анализатора [5]. Кровоснабжение внутреннего уха осуществляется единственной артерией — артерией лабиринта (внутреннего уха), отходящей от передней нижней мозжечковой артерии, реже — от основной артерии. Слуховые ядра, латеральная петля, слуховые проводящие пути среднего мозга кровоснабжаются из основной артерии тонкими конечными сосудами, вследствие чего эти образования особенно уязвимы при ишемии, вызванной атеросклеротическими изменениями сосудов. Кроме того, при атеросклерозе происходят глубокие биохимические нарушения (например нарушение липидного обмена, снижение антиоксидантной активности, избыточное накопление ионов кальция, повышение агрегации тромбоцитов), что токсически действует на нервные окончания слухового анализатора. Вследствие вышесказанного именно кохлеовестибулярные симптомы — такие как шум в ушах, головокружения незначительное сенсоневральное снижение слуха — могут служить первым признаком развития атеросклероза сосудов головного мозга.
1.2 Гибель наружных волосковых клеток при ототоксическом воздействии [3][14]. Механизм патогенеза ототоксического действия на волосковые клетки является наиболее изученным. Происходит деструкция базальной мембраны капилляров, вследствие чего нарушается эндотелиальное пространство между просветом капилляров и клетками эндотелия сосудистой полоски. В клетках развиваются дегенеративные процессы, протекающие по типу апоптоза (запрограммированной гибели клеток). Изменения носят мозаичный характер и затрагивают отдельные клетки. Что характерно, именно развитием апоптоза, а не некроза клеток на начальном этапе ототоксического воздействия можно объяснить восстановление слуховой функции при немедленной отмене ототоксического препарата при первых же жалобах пациента на появление шума в ушах.
1.3 Недоразвитие или гибель наружных волосковых клеток при наследственной нейросенсорной тугоухости [4][6].
Среди всех форм врождённой нейросенсорной тугоухости около 70 % — это генетически обусловленные формы тугоухости. В России наиболее часто встречается генетическая мутация в гене GJB2. На сегодняшний день мутации в гене GJB2, кодирующем белок коннексин 26 (Сх26), во всем мире признаны главной причиной врождённой и доречевой несиндромальной тугоухости.
Патология коннексинов нарушает рециркуляцию ионов калия (К+) в органе Корти, что является главным условием механо-электрической трансдукции (преобразования механического стимула в электрическую активность).
Показано, что все клетки улитки, кроме волосковых клеток, связаны между собой при помощи щелевых контактов. Последние состоят из каналов для прямого межклеточного обмена ионами и молекулами небольшого размера вплоть до 1 кДа (килодальтона). Структурной единицей этих каналов и является белок коннексин. Коннексиновые каналы осуществляют обмен метаболитами и сигнальными молекулами, обеспечивают быстрое распространение электрического сигнала и синхронизацию активности в возбудимых тканях. Коннексиновые каналы обладают строгой избирательностью к молекулам с определённым зарядом и размером. Мутации в гене Сх26 могут спровоцировать специфические, непоправимые нарушения в процесс передачи межклеточных сигналов и энергии, что приводит к дегенерации клеток и проблемам со слухом.
2.Сенсоневральная тугоухость, вследствие изменения гидродинамики внутреннего уха, что, в свою очередь, приводит к нарушению функции наружных волосковых клеток: т. е. сенсоневральная тугоухость в данном случае является как бы вторичной [4]. На первом месте — нарушение функции водопровода преддверия и (или) водопровода улитки. Нарушается функция регуляции давления и поддержания гомеостаза (постоянства) в жидкостях ушного лабиринта: перелимфе и эндолимфе.
- Нарушения функции водопровода преддверия [4][10]. Эндолимфатический проток, соединяющися с эндолимфатическим мешком и перепончатым лабиринтом — это замкнутое пространство, которое содержит эндолимфу. При патологии водопровода преддверия нарушается гомеостаз эндолимфы: происходит нарушение циркуляции эндолимфы, её избыточная продукция и (или) нарушается её отток, в результате чего развивается гидропс лабиринта (невоспалительная реакцию эпителия на раздражение, приводящая к эндолимфатическому отёку). Это так называемые меньероподобные синдромы, синдром расширенного водопровода преддверия, синдром гидропса лабиринта и болезнь Меньера. В начальной стадии нарушения слуховой функции носят флюктуирующий (изменяющийся) характер, сенсоневральная тугоухость развивается позже и чаще носит низкочастотный характер.
- Нарушение функции водопровода улитки. Перилимфатический проток, соединяющий перилимфатическое пространство с субарахноидальным пространством головного мозга — это незамкнутое пространство, которое содержит перилимфу. Развивается нарушение гомеостаза перилимфы и, как следствие, вторичная сенсоневральная тугоухость. Нарушение функции водопровода улитки проявляется при врождённых аномалиях улитки или при дефекте костной стенки лабиринта вследствие травмы или хронического гнойного отита и лабиринтита (воспаления внутреннего уха).
- Смешение перилимфы и эндолимфы также приводит к сенсоневральной тугоухости. Это происходит при травме лабиринта, при резких перепадах внутричерепного давления при наличии широкого сообщения между цереброспинальным и перилимфатическим пространством.
3.Сенсоневральная тугоухость, обусловленная патологией на уровне внутренних волосковых клеток (ВВК), синапсов между ВВК и аксонами слухового нерва, самого слухового нерва — в последние годы выделена в отдельную группу заболеваний, называемых “аудиторная нейропатия”.
- Аудиторная нейропатия, обусловленная задержкой созревания проводящих путей слуховой нервной системы, встречается примерно у 4 % всех новорождённых, чаще у недоношенных детей (по данным обследования методом коротколатентных вызванных потенциалов — КСВП ) [1][2][4]. При созревании нервной системы у части детей пороги КСВП полностью нормализуются уже при выписке из роддома. У большинства детей — к шестимесячному возрасту, у части детей слух улучшается, но полностью не восстанавливается. В этом случае возможно наличие генетически обусловленной нейропатии.
- Генетически обусловленная аудиторная нейропатия — это ряд генных заболеваний, вызывающих пресинаптическое и постсинаптическое поражение внутренних волосковых клеток и слухового нерва, наследуемые как доминантно, так и по рецессивному признаку. Могут проявляться от незначительных сенсоневральных нарушений слуха в сочетании со значительными задержками речевого развития до прогрессирующей тугоухости и глухоты.
4.Сенсоневральная тугоухость, связанная с патологическим состоянием на уровне внутреннего слухового прохода [4].
- Врождённые аномалии развития внутреннего слухового прохода: отсутствие или полное перекрытие внутреннего слухового прохода; отсутствие структур улитки, как следствие, полная глухота.
- Синдром сдавления слухового прохода — экзостозы (наросты на костных тканях) внутреннего слухового прохода вследствие воспаления, опухоли с локализацией во внутреннем слуховом проходе или в области мостомозжечкового угла. В этом случае, как правило, развивается прогрессирующая сенсоневральная тугоухость.
Классификация и стадии развития нейросенсорной тугоухости
Клинически выделяют врождённую и приобретённую нейросенсорную тугоухость [7][8].
Приобретённая имеет несколько форм:
- внезапная — снижение слуха развивается в срок до 12 часов;
- острая — слух ухудшается в течение 1-3 суток и сохраняется до одного месяца;
- подострая — снижение слуха сохраняется в течение 1-3 месяцев;
- хроническая — снижение слуха сохраняется более трёх месяцев.
Хроническая тугоухость по течению заболевание может быть стабильной, прогрессирующей и флюктуирующей.
В зависимости от стороны поражения нейросенсорная тугоухость бывает двух видов:
- односторонняя;
- двусторонняя (симметричная и асимметричная).
По уровню повышения порогов слуха сенсоневральная тугоухость делится по степеням: 1,2,3,4 степень и глухота. В 1997 году Всемирной организацией здравоохранения была утверждена единая классификация степеней тугоухости.
| Степень тугоухости |
Среднее значение порогов слышимости по воздуху на частотах 500, 1000, 2000 и 4000 Гц (дБ) |
|---|---|
| I |
26-40 |
| II |
41-55 |
| III |
56-70 |
| IV |
71-90 |
| Глухота |
≥91 |
По локализации поражения выделяют периферическую (сенсорные структуры внутреннего уха) и центральную (на уровне VIII черепного нерва, проводящих путей в стволе мозга или коры головного мозга) нейросенсорную тугоухость [4].
Периферическая нейросенсорная тугоухость, в свою очередь, делится на кохлеарную и ретрокохлеарную.
Виды кохлеарной нейросенсорной тугоухости.
1. Сенсоневральная тугоухость, возникшая вследствие недоразвития или гибели наружных волосковых клеток (перцептивная, или сенсорная тугоухость). Имеется две формы:
- генетическая нейросенсорная тугоухость:
- синдромальная — сопровождается сопутствующими синдромами, проявляется с рождения и в более позднем возрасте;
- несиндромальная — не сопровождается другими симптомами или заболеваниями других органов и систем, проявляется с рождения и в более позднем возрасте.
- приобретённая тугоухость:
- врождённая — приобретённая внутриутробно;
- приобретённая после рождения.
2. Сенсоневральная тугоухость, возникшая вследствие изменения гидродинамики внутреннего уха.
- Сенсоневральная тугоухость, возникшая вследствие нарушения функции водопровода преддверия:
- синдром расширенного (широкого) водопровода преддверия;
- синдром гидропса лабиринта (скопления эндоимфы): а) синдром гидропса лабиринта вследствие нарушения оттока эндолимфы — это опухоли эндолимфатического мешка, синдром Гиппеля-Линдау, менингиомы, гемангиомы; б) метастазы опухолей; в) сдавление водопровода преддверия ярёмной веной; г) болезнь Меньера (узкий и короткий водопровод преддверия, менее 0.5 мм в диаметре).
- синдром гидропса лабиринта вследствие избыточной продукции эндолимфы: генетические заболевания, инфекционные, аллергические, сосудистые, эндокринные, аутоимунные, метаболические.
3. Сенсоневральная тугоухость, возникшая вследствие нарушения функции водопровода улитки — нарушение гомеостаза перилимфы.
- Нарушение гомеостаза перилимфы вследствие дефекта костной стенки лабиринта. Возможные дефекты:
- перилимфатическая фистула — патологический ход между внутренним и средним ухом;
- третье окно лабиринта (в добавление к двум имеющимся окнам, овальному и круглому);
- gusher-синдром — редкое генетическое заболевание, характеризующееся снижением слуха из-за нарушения способности внутреннего уха и слуховых нервов передавать звуковой сигнал в мозг.
4. Сенсоневральная тугоухость, возникшая вследствие патологических процессов на уровне внутренних волосковых клеток (ВВК), синапсов между ВВК и аксонами слухового нерва и самого слухового нерва. Это так называемая аудиторная нейропатия или синдром десинхронизации. Причина может быть в недоразвитии синапсов или в нарушении миелинизации волокон слухового нерва либо пре- и постсинаптические поражения вследствие генетических синдромальных и несиндромальных заболеваний.
В зависимости от уровня нарушения клиническая картина может быть очень разнообразной — от диссоциации нарушений разборчивости речи при незначительном повышении порогов слуха до полной глухоты.
В научной литературе можно встретить подразделение тугоухости на следующие виды: первичная, вторичная, первичная истинная, вторичная истинная, псевдо вторичная [12]. Эти подразделения касаются сенсоневральной и кондуктивной тугоухости.
- Первичная тугоухость — причиной ухудшения слуха является именно патология слухового анализатора.
- Первичная истинная — снижение слуха связано с нарушением структур и функций наружного, среднего уха, рецептора, анализатора в раздельности или же в каких-либо комбинациях.
- Вторичная — снижение слуха вызвано патологическим процессом, первоначально не связанным напрямую со структурами уха и анализатора.
- Вторичная истинная — снижение слуха обусловлено поражением уха вследствие развития другой патологии (например, при системных заболеваниях).
- Псевдо вторичная — снижение слуха носит модально неспецифический характер, то есть патология не связана напрямую с ухом [12].
Осложнения нейросенсорной тугоухости
В свете современных представлений об этиологии и патогенезе нейросенсорной тугоухости и возможностей диагностики локализации и уровня поражения слухового анализатора можно сделать вывод, что нейросенсорная тугоухость как таковая не является самостоятельным заболеванием в классическом понимании. Это симптом или осложнение какого-либо врождённого, приобретённого или генетического заболевания, которое вызывает те или иные нарушения в функционировании слухового анализатора.
К осложнениям нейросенсорной тугоухости, особенно у детей, относятся:
- Задержка речевого и психического развития вследствие сенсорной депривации (означает, что в кору головного мозга поступает недостаточное количество звуковых стимулов для формирования эталона речи).
- Появление специфических дефектов речи из-за того, человек не слышит определённые звуки и не может их правильно произнести [12]. Такие дефекты обычно не корректируются логопедическими упражнениями.
- Немота возникает при врождённой глубокой тугоухости и глухоте, если не провести коррекцию в раннем возрасте. До 1-3 лет развитие устной речи заложено на генетическом уровне, но если ребёнок не слышит, нарушаются связи в речевой и слуховой коре головного мозга и ребёнок никогда не сможет овладеть экспрессивной речью.
У взрослых:
- Психопатия. Развивается при глубокой тугоухости и отсутствии слухопротезирования: человек замыкается, перестаёт общаться с окружающими, становится обидчивым, плаксивым или раздражительным.
В пожилом возрасте:
- Быстрее прогрессирует болезнь Альцгеймера и быстрее наступает деградация личности. Учёными обнаружена сильная взаимосвязь приобретённой нейросенсорной тугоухости и депрессии у взрослого населения. Доказано, что тугоухость, если её не корректировать, приводит к обострению симптомов болезни Альцгеймера [9].
- Нейросенсорная тугоухость статистически значимо связана с риском падения пожилых людей.
Феномен ускоренного нарастания громкости (ФУНГ) — непереносимость громких звуков при значительном снижении слуха (когда человек не слышит, но малейшее усиление чуть выше его порога слышимости вызывает неприятные ощущения) можно также считать осложнением длительной некомпенсированной нейросенсорной тугоухости, особенно это выражено при поражении внутренних волосковых клеток.
Диагностика нейросенсорной тугоухости
Диагноз нейросенсорной тугоухости устанавливается на основании:
- жалоб на снижение слуха, шум в ушах, снижение разборчивости речи, чувство заложенности одного или обоих ушей;
- анамнеза;
- осмотра лор-органов;
- отоскопии, акуметрии — проверки слуха шёпотной и разговорной речью;
- проведения камертональных проб Вебера и Ринне.
Наибольшую диагностическую ценность для установления диагноза нейросенсорной тугоухости имеют данные аудиологических методов исследования, как субъективных, так и объективных.
К субъективным методам относятся разные виды аудиометрии: тональная пороговая, игровая тональная пороговая, надпороговая, речевая и др. Аудиометрия проводится на аппарате аудиометр, проверяются пороги слуха по воздушному проведению — через наушники и по костному звукопроведению — через костный вибратор.
- Пороговая тональная аудиометрия является основным методом диагностики, по результатам которой устанавливается вид нарушения — тугоухость с нарушением звукопроведения (кондуктивная тугоухость) или звуковосприятия (нейросенсорная тугоухость).
- Надпороговая аудиометрия позволяет выявить наличие ФУНГа.
- Речевая аудиометрия позволяет выявить несоответствия между тональными порогами и разборчивостью речи. При ретрокохлеарных нарушениях и особенно при центральных нарушениях слуховой функции это несоответствие очень выражено. То есть низкая разборчивость речи не соответствует незначительному повышению тональных порогов слуха.
По результатам аудиометрии составляется аудиограмма. При нормальном слухе костная и воздушная кривые на аудиограмме идут параллельно. Костная кривая всегда имеет лучшее значение порогов, разница порогов по костной и воздушной кривой не должно превышать 10 дБ.
Далее по графику оценивается характер нарушения слухового восприятия и степень тугоухости (если имеется).
Кондуктивную тугоухость диагностируют, если снижение восприятия звука (или повышение порогов слуха) при проведении аудиометрии выявляется только при проверке воздушного звукопроведения, т. е. только по воздушной кривой, а костная кривая в пределах нормы. В основном это бывает при нарушениях в наружном или среднем ухе.
Если при аудиометрии отмечается повышение порогов слуха и по воздушной, и по костной кривой, то при оценке разности порогов слуха между воздушной и костной кривой делается заключение о наличии нейросенсорной тугоухости или о смешанной форме тугоухости. Нейросенсорная тугоухость характеризуется отсутствием костно-воздушного интервала между костной и воздушной кривой на аудиограмме, или этот интервал не более 10 дБ.
Объективные методы исследования слуха позволяют определить уровень поражения слухового анализатора. К ним относятся импедансометрия, исследование отоакустической эмиссии и др.
Импедансометрия состоит из тимпанометрии, акустической рефлексометрии и объективного теста слуховой трубы:
- тимпанометрия — регистрация значений акустического сопротивления при изменении давления в слуховом проходе — позволяет выявить нарушения функции среднего уха и слуховой трубы.
- акустическая рефлексометрия предоставляет информацию о функции лицевого нерва и состоянии ретробульбарных нарушениях, позволяет установить наличие ФУНГа и заподозрить невриному слухового нерва.
Исследование отоакустической эмиссии (ОАЭ) позволяет судить о функции волосковых клеток улитки. Отоакустическая эмиссия — это акустический ответ, который отражает нормальное функционирование слухового рецептора. Исследование ОАЭ проводится при скрининге новорождённых для выявления подозрения на тугоухость. При нормальном функционировании среднего уха и при нормальном слухе ОАЭ регистрируется. Также ОАЭ может регистрироваться при аудиторных нейропатиях и центральных нарушениях слуха несмотря на то, что фактический слух будет снижен. ОАЭ не регистрируется при периферической (сенсорной) тугоухости и при патологии среднего уха.
Исследование слуховых вызванных потенциалов — подразумевает регистрацию ответов различных структур головного мозга на внешние стимулы. Данное исследование позволяет определить уровень поражения слухового анализатора и порог слухового восприятия мозгом. На голове пациента закрепляются электроды — специальные датчики для записи потенциалов мозга, через наушники подаются звуковые сигналы.
Электрокохлеография — объективный метод исследования слуха, регистрирующий активность улитки, применяется при подозрении на эндолимфатический гидропс.
Мультиспиральная компьютерная томография височных костей — позволяет оценить структуру костной капсулы улитки, врождённые аномалии развития, выявить патологию на уровне внутреннего слухового прохода, перилимфатическую фистулу, аномалии водопровода преддверия и водопровода улитки, дефекты и очаги склероза костной капсулы улитки.
Магнитно-резонансная томография вещества и сосудов головного мозга, в том числе с контрастированием — позволяет обнаружить опухоли и аномалии сосудов, вызывающие нейросенсорную тугоухость, и вовремя устранить причину путём хирургического лечения.
Иммунологическое исследование позволяет определить наличие аутоиммунного компонента в патогенезе нейросенсорной тугоухости.
При необходимости назначается консультация генетика, невролога и других узких специалистов, а также клинический и биохимический анализы крови.
Лечение нейросенсорной тугоухости
При назначении лечения прежде всего оценивают остроту процесса и локализацию нарушений слухового анализатора.
Лечение при внезапной и острой нейросенсорной тугоухости вследствие поражения наружных волосковых клеток [6][7][8].
- Экстренное определение больного в стационар в отделение оториноларингологии (или неврологии).
- Охранительный слуховой режим с исключением громких звуков.
- Инфузионная внутривенная терапия с использованием следующих средств (каждому пациенту назначаются индивидуально, при этом врач учитывает имеющиеся у больного сопутствующие заболевания, противопоказания к назначению лекарственных препаратов и возможные побочные действия):
- глюкокортикоиды по убывающей схеме коротким курсом;
- средства, улучшающие микроциркуляцию и реологические свойства крови;
- антигипоксанты и антиоксиданты.
- После окончания инфузионной терапии — переход на таблетированные формы препаратов следующих групп:
- вазоактивные препараты;
- ноотропные средства;
- антигипоксанты, антиоксиданты [6][7][8].
- Физиотерапия [3]:
- ТЭС+АН — транскраниальная электростимуляция с акустической нагрузкой — повышает эффективность консервативного лечения разных форм нейросенсорной тугоухости. Под действием переменного тока в коре головного мозга вырабатываются эндогенные эндорфины, которые улучшают функцию нервных окончаний слухового анализатора. Стимулирующий эффект ТЭС ориентирован на восстановление функции волосковых клеток и волокон слухового нерва при сенсоневральной тугоухости и кохлеарной форме отосклероза. Акустическая нагрузка (звуки, настроенные по аудиограмме пациента, воспринимаемые одновременно с электростимуляцией) “разрывает” патологический очаг субъективного шума в коре головного мозга, уменьшает собственный шум при тугоухости.
- Применяется также эндауральная электростимуляция, и эндауральный фоно- и электрофорез с различными лекарственными препаратами.
- Широко используется рефлексотерапия — иглорефлексотерапия, акупрессура, фармакопунктура с введением лекарственных препаратов в биологически активные точки и электропунктура.
- Магнито- и лазеротерапия.
Клинические воздействия при нейросенсорной тугоухости очень разнообразны. Основным тактическим моментом при назначении лечения острой нейросенсорной тугоухости является немедленное, срочное, желательно в течение первых суток от появления жалоб, максимум в течение первых трёх дней, назначение глюкокортикоидной терапии и бетагестина.
Затем на фоне начатой терапии необходимо своевременное установление уровня поражения слухового анализатора и причины острой тугоухости. Для этого проводится очень подробный сбор анамнеза с выявлением сопутствующих заболеваний, которые могли бы вызвать тугоухость или осложнить течение заболевания.
Например, при отосклерозе необходимо рассмотреть вопрос проведения стапедопластики. Операция, выполненная современным способом с установкой микропротеза.
В назначении других медикаментозных средств и способов лечения необходимо учитывать все выявленные факторы и подходить строго индивидуально в каждом конкретном случае заболевания, чтобы не навредить и не усугубить течение заболевания.
Например [5]:
- При нарушении венозного оттока из полости черепа спазм артерий является защитным рефлекторным механизмом, назначая больному сосудорасширяющие средства при венозной недостаточности и при повышении внутричерепного давления, можно вызвать обратный эффект и увеличить степень уже имеющиеся тугоухости вплоть до глухоты.
- Назначая ноотропные средства при опухоли головного мозга или при ототоксической тугоухости вследствие проведения химиотерапии при онкозаболевании можно простимулировать рост опухоли.
Лечение при хронической нейросенсорной тугоухости [6][7][8].
- Охранительный слуховой режим.
- Лечение сопутствующих телесных заболеваний.
- Курсы поддерживающей терапии 1-2 раза в год с применением таблетированных препаратов, которые улучшают мозговой и лабиринтный кровоток, а также процессы тканевого и клеточного метаболизма.
- Курсовая физиотерапия и рефлексотерапия.
Реабилитация при хронической нейросенсорной тугоухости.
- Слухопротезирование показано при любой степени хронической тугоухости, когда возникают затруднения в разборчивости речи при общении. Современные цифровые слуховые аппараты способны компенсировать любую степень тугоухости без искажения звука. Слуховой аппарат стимулирует остатки слуха.
- Операция установки импланта среднего уха показана в том случае, если использование слуховых аппаратов невозможно.
- Кохлеарная имплантация показана при двусторонней тугоухости и глухоте, не поддающейся коррекции обычным слуховым аппаратом.
Лечение и реабилитация пациентов с синдромом широкого водопровода преддверия [4][10].
В острый период:
- постельный режим;
- диета с ограничением соли;
- стероидная терапия;
- гипербарическая оксигенация (ГБО-терапия) — лечение кислородом под повышенным давлением.
Реабилитация:
- освобождение от физкультуры;
- избегать травм головы и резких перепадов атмосферного давления (полеты на самолете);
- слухопротезирование;
- кохлеарная имплантация.
Лечение и реабилитация при нарушении слуха вследствие воздействия производственного шума [15][18].
При воздействии производственного шума для сохранения как можно более длительного периода работоспособности необходима ранняя медикаментозная и социальная реабилитация.
Необходимо проводить курсовую терапию, назначая антихолинэстеразные средства, улучшающие проведение нервных импульсов, комплекс витаминов группы В, фолиевую кислоту, назначение средств улучшающих кровообращение и метаболические процессы в головном мозге. Назначение физиотерапевтического и рефлексотерапевтического лечения [15].
Прогноз. Профилактика
Полное излечение возможно только при своевременном и адекватном лечении острой формы нейросенсорной тугоухости, и то не всегда. Прогноз на выздоровление при острой форме зависит от ряда факторов, включая возраст пациентов, наличие головокружения в начале заболевания, степень потери слуха, аудиометрическую конфигурацию и время между началом потери слуха и началом лечения [11].
Прогноз для жизни при любой форме тугоухости благоприятный, т. е. от нейросенсорной тугоухости не умирают. Неблагоприятным прогнозом является исход тугоухости в глухоту. Но реабилитации поддаётся любая форма тугоухости, она заключается в подборе слуховых аппаратов: для лучшей разборчивости и ориентации слухопротезирование должно быть бинауральным, т. е. на оба уха.
При глубокой степени тугоухости и глухоте проводится кохлеарная имплантация, при аномалии улитки в настоящее время проводят операцию по стволомозговой имплантации.
При хронической двусторонней тугоухости 3, 4 степени и глухоте назначается инвалидность и разрабатывается индивидуальная программа реабилитации. Инвалид по слуху имеет право один раз в 4 года получить бесплатно слуховые аппараты, один раз в год изготовить индивидуальный вкладыш для слухового аппарата или, при отсутствии противопоказаний, может быть направлен на операцию по кохлеарной или стволомозговой имплантации.
При врождённой наследственной глухоте не все граждане хотят обучать своих детей устной речи и пользоваться слуховыми аппаратами или проводить операции, либо некоторые дети в силу определённых обстоятельств не могут овладеть устной речью. Для таких детей в России имеются бесплатные школы, где учат жестовой речи и обучают также на основе дактильной речи и жестов. В дальнейшем эти люди при общении с гражданами, не владеющими жестовой речью, пользуются услугами сурдопереводчика.
Профилактика
Самой важной профилактикой развития тугоухости является охранительный слуховой режим от излишне громкого бытового шум. К бытовому шуму, который может вызвать повреждение слуха, можно отнести громкую музыку, громкий стереозвук в кинотеатре, в автомобиле и даже музыкальные детские игрушки.
Для здорового человека комфортным является звук интенсивности разговорной речи — это 60-70 дБ, неприятные ощущения вызывает звук в 90 дБ — это интенсивность крика человека.
Американские учёные из Ассоциации по зрению и слуху протестировали музыкальные игрушки для детей до трёх лет и выявили, что шум 19 из 24 обследуемых игрушек превышает 100 дБ (это звук работающей бензопилы), а у некоторых достигает 118 дБ, что может вызвать снижение слуха у ребёнка менее чем за 15 минут прослушивания [22]. Если учесть, что младенцы любят прикладывать игрушки к уху, риск повредить слуховую систему ребёнка может быть ещё больше.
Обследование слуха у 1381 человека в возрасте от 16 до 30 лет показало, что 9 из 10 страдают снижением слуха после музыкальной вечеринки. У 70 % молодых людей, посещающих дискотеки, 68 %, посещающих концерты и 44 %, проводящих время в барах, наблюдается нарушение слуха. Почти все молодые люди отмечают, что почувствовали временное нарушение слуха или шум в ушах после прослушивания громкой музыки [19].
При длительном воздействии громких звуков изменения становятся необратимыми. В Дании предложена специальная программа контроля за шумом в системе комплексообразования, а в учебных заведениях введены инспекторы по контролю за шумом. Согласно Всемирной организации здравоохранения, разрешенный уровень шума на рабочем месте не должен превышать 85 дБ [21].
Ещё со времен Советского Союза и у нас шум на производстве включен в раздел профессиональной вредности, указаны также специальные средства защиты от шума. В России есть закон, запрещающий шуметь после 22:00 ночи, но про ограничение интенсивности шума в быту ничего не сказано. Например, в современных кинотеатрах звук намного превышает допустимые нормы.
Нейросенсорная тугоухость

При нейросенсорной тугоухости слух снижается из-за повреждения внутреннего уха или при нарушении передачи нервного импульса от внутреннего уха к мозгу. Причиной постоянной потери слуха у взрослых людей в 90% случаев оказывается нейросенсорная тугоухость.
СОДЕРЖАНИЕ
Что такое нейросенсорная тугоухость
Причины нейросенсорной тугоухости
Симптомы нейросенсорной тугоухости
Степени выраженности нейросенсорной тугоухости
Виды нейросенсорной тугоухости
Осложнения нейросенсорной тугоухости
Диагностика нейросенсорной тугоухости
Лечение нейросенсорной тугоухости
Прогноз и профилактика нейросенсорной тугоухости
Что такое нейросенсорная тугоухость
Нейросенсорная (сенсоневральная, сенсорная) тугоухость — это ухудшение или потеря слуха в результате повреждения элементов внутреннего уха, слухового нерва или клеток головного мозга, которые отвечают за распознавание звука.
Механизм развития нейросенсорной тугоухости
За слух человека отвечает целый ряд органов:
- Внешнее ухо — то, что мы привыкли называть ухом. Оно состоит из ушной раковины и слухового прохода, которые улавливают звук и передают его в среднее ухо.
- Среднее ухо состоит из барабанной перепонки — мембраны, которая вибрирует от поступающих к ней звуковых волн, — и трёх косточек, которые приходят в движение от вибраций мембраны. Эти движения посылают сигнал во внутреннее ухо.
- Внутреннее ухо получает сигнал от слуховых косточек и преобразует его в нервный импульс, который затем отправляется в мозг для расшифровки.
- Слуховой нерв — это сплетение нервных волокон, по которым нервный импульс передаётся в мозг.
- Слуховой центр — отдел головного мозга, расположенный в височных долях, который получает, обрабатывает и анализирует звуки, полученные в виде нервных импульсов.
В большинстве случаев нейросенсорная тугоухость развивается из-за повреждения рецепторов, расположенных во внутреннем ухе. В норме они активируют слуховые нейроны, которые преобразуют звуковую волну в нервный импульс. При повреждении рецепторов ухо получает сигнал, но не может преобразовать его в импульс (или преобразует лишь частично).
Степень ухудшения слуха в этом случае зависит от того, какой процент рецепторов повреждён. При понимании причины и своевременном лечении процесс развития тугоухости можно остановить.
Другие возможные механизмы развития нейросенсорной тугоухости:
- повреждение слухового нерва — в этом случае нервный импульс не проходит в ту часть мозга, которая распознаёт звуковой импульс и реагирует на него;
- повреждение клеток мозга, которые отвечают за расшифровку нервных импульсов, получаемых от уха.
Нейросенсорную тугоухость вызывают нарушения во внутреннем ухе (на изображении окрашено фиолетовым), нерве, который передаёт сигнал в мозг, или в мозге
Кондуктивная тугоухость
Слух может ухудшаться не только из-за нарушения работы внутреннего уха, нерва или повреждения соответствующих отделов мозга: иногда это происходит, если звук не может пройти через наружное или среднее ухо — например, при скоплении жидкости или ушной серы, нарушении целостности барабанной перепонки, нарушении подвижности стремечка на фоне отосклероза (поражения костной ткани уха), попадании инородных предметов или при отёке вследствие инфекционных воспалений среднего уха. В этом случае говорят о кондуктивной тугоухости.
Также тугоухость может быть смешанной — в этом случае к ухудшению восприятия звуков приводят сразу несколько патологий в разных отделах слухового органа.
Причины нейросенсорной тугоухости
Нейросенсорная тугоухость может развиваться под воздействием множества факторов. Для успешного лечения важно определить, что могло привести к потере слуха.
Возможные причины нейросенсорной тугоухости:
- воспалительные процессы в ухе;
- воспаление слухового нерва — «пути», по которому сигнал из уха передаётся в мозг;
- злокачественные образования или мозге;
- травмы головы, позвоночника, уха;
- анатомические особенности строения, врождённые аномалии внутреннего уха;
- дегенеративные процессы, вызванные наследственными факторами;
- применение ототоксичных лекарственных препаратов — таких, которые могут влиять на работу уха (определённые виды антибиотиков, некоторые лекарства от хронических и онкологических заболеваний);
- патологии сосудов;
- поражение внутреннего уха при аутоиммунных заболеваниях;
- осложнения некоторых инфекционных заболеваний, в том числе перенесённых внутриутробно.
На сложную структуру внутреннего уха могут влиять самые разные патологии — инфекционные, хронические, генетические, аутоиммунные.
Заболевания, которые могут привести к нейросенсорной тугоухости:
- паротит (свинка) — вирусное заболевание, которое сопровождается поражением слюнных, околоушных и других желёз;
- менингит — воспаление оболочек головного и спинного мозга;
- рассеянный склероз — заболевание, при котором происходит разрушение миелиновой оболочки нервных волокон спинного и головного мозга;
- нарушения работы сердечно-сосудистой системы: гипертоническая болезнь, ишемическая болезнь сердца; нарушения мозгового кровообращения, нарушения клеточного, электролитного состава и свёртывающей способности крови;
- болезнь Меньера — скопление большого количества жидкости внутри лабиринта уха;
- перенесённые внутриутробные инфекции: токсоплазмоз, цитомегаловирусная инфекция, герпес, краснуха.
Развитию нейросенсорной тугоухости могут способствовать различные факторы — от негативного влияния среды до наследственной предрасположенности и возрастных особенностей.
Факторы, провоцирующие развитие нейросенсорной тугоухости:
- Повышенная нагрузка на слух. Длительная (8 и более часов) нагрузка свыше 85 децибел разрушает волоски внутреннего уха, которые участвуют в преобразовании звуковых волн в нервный импульс, и слух постепенно ухудшается. К снижению слуха может привести работа на шумном производстве или привычка слушать музыку на большой громкости.
- Пожилой возраст. Тугоухость развивается у каждого четвёртого человека старше 60 лет. Ухудшение слуха, связанное с возрастными изменениями, называется пресбиакузис.
- Наследственная предрасположенность: если у одного или обоих родителей присутствуют гены, отвечающие за развитие тугоухости, риск проблем со слухом у ребёнка возрастает. В этом случае при планировании беременности могут быть показаны консультация врача-генетика и генетические исследования.
GNP052 Взятие (2 вида, +580 ₽) 
Взятие (2 вида, +580 ₽) 3 дня

GNP205 Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) 30 дней

Симптомы нейросенсорной тугоухости
Внутреннее ухо отвечает не только за слух, но и за равновесие, поэтому при поражении его элементов отмечают не только тугоухость, но и другие симптомы, например головокружение. При повреждении корковых центров головного мозга тугоухость может сочетаться с нарушениями зрения, устной речи, письма, движений, визуальной и акустической памяти.
Распространённые симптомы нейросенсорной тугоухости:
- речь или звуки сложнее расслышать, если есть фоновый шум;
- сложнее разобрать высокие звуки, например женские и детские голоса;
- может казаться, что собеседник говорит неразборчиво;
- появляется шум в ушах (тиннитус);
- может развиваться головокружение;
- ухудшается координация движений — сложнее держать равновесие;
- снижается концентрация внимания.
В отличие от кондуктивной потери слуха, которая возникает, если звук не может пройти внутрь уха, при нейросенсорной тугоухости звуки становятся не только тихими, но и искажёнными. Это связано с тем, что ухо не может полностью преобразовать звуковую волну в нервный импульс, передать этот импульс мозгу для расшифровки или расшифровать.
Степени выраженности нейросенсорной тугоухости
Степень нейросенсорной тугоухости определяется тем, насколько сильно утерян слух.
Слух может ухудшаться внезапно или постепенно — во втором случае человек часто не замечает изменений или не придаёт им большого значения, а о тугоухости узнаёт, когда процесс уже зашёл слишком далеко.
На начальных этапах (тугоухость 1-й степени) тугоухость почти не доставляет дискомфорта: человек может не услышать, как кто-то проходит мимо или что за окном идёт дождь.
При более значительных повреждениях (тугоухость 2-й степени) человек начинает некомфортно чувствовать себя во время разговора — переспрашивать отдельные слова и даже раздражаться, что собеседник разговаривает слишком тихо или невнятно. Эффект усиливается, если беседа проходит не в тихой комнате, а на улице или в транспорте.
При тугоухости 3-й степени общение с другими становится проблематичным. Человек может разобрать только громкие слова, обращённые к нему, а также плохо слышит собственный голос — приходится разговаривать на повышенных тонах, но даже это не всегда помогает.
При 4-й степени тугоухости человек практически полностью теряет слух и поддерживать беседу может только при помощи слухового аппарата, ушного импланта или на языке жестов. К счастью, есть большое разнообразие аппаратов, которые позволяют скорректировать слух и помочь человеку снова слышать мир.
Виды нейросенсорной тугоухости
Классификация помогает понять, какие формы может принимать заболевание, какие причины могут его вызывать и какие симптомы — сопровождать. Нейросенсорную тугоухость классифицируют по таким параметрам, как происхождение, локализация, характер, форма течения и обратимость деструктивных процессов.
Врождённая или приобретённая нейросенсорная тугоухость
Врождённая нейросенсорная тугоухость диагностируется сразу после рождения. Она может возникать из-за наследственной предрасположенности или инфекций, перенесённых в период вынашивания. Без коррекции она приводит к нарушениям речи.
Приобретённая — возникает в течение жизни под воздействием травм, воспалений, хронических заболеваний и других нарушений.
Первичная, вторичная или идиопатическая нейросенсорная тугоухость
При первичной нейросенсорной тугоухости нарушение слуха изначально вызвано патологией уха, например травмой, воспалением или аномалией развития.
При вторичной патологии уха развивается на фоне аутоиммунных, эндокринных и других заболеваний.
Есть ещё один вид нейросенсорной тугоухости — идиопатическая. Она возникает неожиданно, без предшествующих травм, воспалений или патологий.
Односторонняя или двусторонняя нейросенсорная тугоухость
Односторонняя нейросенсорная тугоухость — это полная или частичная потеря слуха на одно ухо. Двусторонняя нейросенсорная тугоухость затрагивает оба уха. При этом она может быть симметричной (одинаковая потеря слуха) и асимметричной (одно ухо слышит хуже, чем другое).
Внезапная, острая или хроническая нейросенсорная тугоухость
Внезапная нейросенсорная тугоухость развивается стремительно — как правило, в течение 12 часов. Часто человек замечает ухудшение слуха утром, после сна.
При острой нейросенсорной тугоухости слух ухудшается за 1–3 дня, и такое состояние может сохраняться в течение месяца.
Хроническая нейросенсорная тугоухость может развиваться постепенно, в течение нескольких месяцев или лет, и человек долгое время может не замечать снижения слуха.
Стабильная или прогрессирующая нейросенсорная тугоухость
В зависимости от причины, ухудшение слуха может быть стабильным, то есть сохраняться на одном и том же уровне без изменений, или прогрессирующим — в этом случае тугоухость продолжает нарастать на фоне продолжающихся разрушительных процессов.
Обратимая или необратимая нейросенсорная тугоухость
В некоторых случаях восстановить слух при нейросенсорной тугоухости удаётся, но чаще всего коррекция возможна только вспомогательными устройствами. Фактор обратимости зависит от причины патологии и от того, как скоро человек начал получать лечение.
Нейросенсорная тугоухость в МКБ-10
В Международной классификации болезней МКБ-10 нейросенсорная тугоухость имеет коды H90.3 (нейросенсорная потеря слуха двусторонняя), H90.4 (нейросенсорная потеря слуха односторонняя с нормальным слухом на противоположном ухе), H90.5 (нейросенсорная потеря слуха неуточненная).
Также классификация МКБ-10 выделяет смешанные виды тугоухости: H90.6 (смешанная кондуктивная и нейросенсорная тугоухость двусторонняя), H90.7 (смешанная кондуктивная и нейросенсорная тугоухость односторонняя, с нормальным слухом на противоположном ухе), H90.8 (смешанная кондуктивная и нейросенсорная тугоухость неуточнённая).
Осложнения нейросенсорной тугоухости
Помимо значительного снижения слуха, нейросенсорная тугоухость может приводить к ряду осложнений, среди которых:
- шум в ушах (тиннитус);
- головокружение;
- снижение когнитивной функции: человеку становится сложнее концентрироваться, падает работоспособность.
Снижение слуха часто приводит к тому, что человек отказывается от любимых занятий, реже встречается с друзьями — это может провоцировать ухудшение психологического состояния, вызывать раздражительность, потерю интереса к активной жизни.
Тугоухость — один из значимых факторов развития деменции.
Некоторые последствия нейросенсорной тугоухости, например шум в ушах или головокружение, могут доставлять не меньший дискомфорт, чем частичная потеря слуха. Они приводят к нервозности и нарушению сна, ухудшают качество жизни.
Осложнения, вызванные тугоухостью, часто приводят к социальной изоляции и депрессии.
Диагностика нейросенсорной тугоухости
Симптомы нейросенсорной (вызванной нарушениями внутреннего уха) и кондуктивной (вызванной повреждениями или воспалением в наружном или среднем ухе) тугоухости могут быть схожими, а тактика лечения и шансы на восстановление слуха при этих двух патологиях разные. Поэтому верная постановка диагноза очень важна.
При подозрении на снижение слуха нужно обратиться к оториноларингологу (это врач, который занимается диагностикой и лечением заболеваний уха и носоглотки) или сурдологу (этот врач имеет более узкую специализацию — патологии ушного аппарата — и занимается лечением снижения слуха, а также адаптацией и реабилитацией людей с тугоухостью).
Чтобы выявить нейросенсорную тугоухость, врач осматривает пациента и назначает анализы и инструментальные исследования.
Физический осмотр
На осмотре врач изучает внешнее и среднее ухо на предмет воспалений, скопления жидкости или ушной серы, повреждений барабанной перепонки. Это позволяет ему исключить снижение слуха, вызванное механическими факторами, воспалением наружного и среднего уха.
В качестве первичной диагностики во время осмотра проводят тест на шёпотный слух: врач отходит от пациента на несколько шагов и произносит цифры шёпотом. Если пациенту сложно разобрать сказанное, слух у него нарушен.
Инструментальные исследования
Инструментальные исследования проводят, чтобы выявить патологии уха и определить природу нарушений.
Аудиометрия — исследование, выполняемое с помощью специального прибора (аудиометра) — позволяет оценить проводимость звука во всех отделах уха и определить характер и степень потери слуха у пациента. По результатам формируется аудиограмма.
Аудиометрия — один из аппаратных способов диагностики тугоухости
Магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) височных костей позволяют оценить состояние внутренних слуховых проходов, улитки и слухового нерва.
Магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) головного мозга, в том числе с применением специальных режимов сканирования, помогают оценить сохранность и кровоснабжение центров слуха.
Дополнительно врач может назначить допплерографию сосудов головы и шеи — это нужно, чтобы исключить патологии слуха, связанные с нарушением кровообращения.
Чтобы исключить врождённую тугоухость у детей и вовремя принять меры по восстановлению слуха, всем младенцам сразу после рождения назначают аудиологический скрининг — безболезненную и безопасную процедуру, которая позволяет оценить работу уха. Процедура проводится с применением аудиометра. Аппарат посылает в ухо звуковой сигнал, а затем через специальный датчик принимает и анализирует полученное эхо. Если эхо отсутствует, это говорит о патологиях слуха. Ранняя диагностика позволяет устранить причину тугоухости или скорректировать слух аппаратными средствами, чтобы не допустить нарушения речи.
Лабораторные исследования
В рамках диагностики тугоухости врач может назначить общий и биохимический анализы крови, чтобы исключить воспалительный процесс и оценить состояние обмена веществ, функцию внутренних органов.
3.9.1. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) 1 день

27.113. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) 1 день

Чтобы исключить аутоиммунные причины нейросенсорной тугоухости, врач может назначить исследование скорости оседания эритроцитов, гемостазиограмму, анализы на антинуклеарные антитела, ревматоидный фактор и холестерин.
3.3.1. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) Колич. 1 день

26.9. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) 2 дня

1.51. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) Колич. 1 день

27.4.1. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) 1 день

27.3. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) 1 день

Лечение нейросенсорной тугоухости
При первых признаках ухудшения слуха важно как можно скорее приступить к лечению: это позволит остановить или замедлить развитие тугоухости.
Если при диагностике выявлены патологии, которые могли вызвать ухудшение слуха, лечение заключается в первую очередь в устранении этих причин. Параллельно, если есть потребность, можно начать слухопротезирование.
Если патологий, которые могли привести к развитию тугоухости, не выявлено, говорят об идиопатическом — то есть самостоятельном, без видимых причин, — происхождении тугоухости. В этом случае в качестве лечения назначают курс кортикостероидных препаратов в таблетках или инъекциях. Также может назначаться сосудистая терапия, чтобы улучшить кровоснабжение внутреннего уха. При отсутствии улучшений врач может назначить введение стероидных препаратов непосредственно в полость среднего уха.
В некоторых случаях назначают физиотерапевтическое лечение — электрофорез (введение лекарственных препаратов через кожу с помощью постоянного электрического тока), магнитотерапию (воздействие на ткани при помощи магнитного поля). Также применяют грязевые аппликации на заушную область и иглоукалывание.
Если лечение не помогает, врач может предложить установку слухового аппарата.
Виды слуховых аппаратов:
- заушные — улавливают и усиливают звуковой сигнал;
- двусторонние — улавливают сигнал у уха, которое слышит плохо, и передают его здоровому уху.
Если слуховые аппараты неспособны скорректировать слух, используют кохлеарный имплантат — устройство, которое встраивают хирургически.
В отличие от слухового аппарата, который только усиливает звук, кохлеарный имплантат улавливает звуковые волны и преобразует их в электрический импульс. Это значит, что он помогает восстановить слух как при патологиях внешнего или среднего уха, так и при нарушении работы внутреннего уха, например при повреждении волосковых клеток.
У кохлеарного имплантата есть наружный (принимающий) и внутренний (анализирующий) элементы: фактически он восполняет функцию уха
Прогноз и профилактика нейросенсорной тугоухости
Чем раньше начать лечение нейросенсорной тугоухости, тем выше вероятность восстановления слуха. Это значит, что даже при незначительном ухудшении слуха, которое не доставляет большого дискомфорта, важно обратиться к врачу, чтобы не допустить дальнейшего прогрессирования тугоухости.
При этом даже значительное ухудшение слуха можно скорректировать при помощи слухового аппарата или, если аппарат не справляется с задачей, путём установки кохлеарного импланта.
Факторы, влияющие на исход лечения:
- раннее начало терапии: чем скорее выявить причину нарушения слуха и приступить к его восстановлению, тем выше вероятность успеха лечения;
- возраст: лечение тугоухости у пожилых людей может потребовать больше времени из-за возрастных изменений в тканях и органах. Чаще всего лечение занимает годы, проводится регулярными курсами;
- степень потери слуха: чем она выше, тем больше вероятность, что потребуется слухопротезирование;
- уровень поражения и степень анатомического повреждения: если потеря слуха сопровождается головокружением или ухудшением координации движений, нарушениями зрения, памяти, речи, это говорит о значительных изменениях во внутреннем ухе и (или) слуховых центрах, а значит, лечение потребует больше времени и усилий.
Частые вопросы
Эффективность лечения тугоухости зависит от многих факторов: что спровоцировало развитие патологии, как давно она развивается, как сильно повреждены элементы уха и нервной системы, отвечающие за преобразование звука в нервный импульс и его передачу в мозг.
Если вовремя диагностировать и начать лечение нейросенсорной тугоухости, вероятность восстановления слуха при помощи медикаментозного лечения или с применением слуховых аппаратов достаточно высока.
Скорректировать можно даже значительные нарушения слуха, не поддающиеся коррекции с помощью слуховых аппаратов, — в этом случае применяют установку кохлеарного имплантата.
При тугоухости 1-й степени наблюдается незначительное снижение слуха: человек может не слышать шёпот, лёгкие шаги. Это явление может быть временным, а может — постоянным и даже прогрессирующим, то есть со временем слух может продолжить ухудшаться. При подозрении на тугоухость нужно как можно скорее обратиться к врачу: точная диагностика и верно выбранное лечение могут улучшить ситуацию или избежать необратимых нарушений.
Как лечить тугоухость, врач решает в каждом случае индивидуально по результатам обследования. Проблемы со слухом могут вызывать не только временные явления вроде воспаления уха или скопления пробки из серы, но и серьёзные деструктивные процессы во внутреннем ухе, слуховом нерве и отделе мозга, отвечающем за распознавание звуков. Поэтому даже при незначительном ухудшении слуха нужно как можно скорее обратиться к врачу.
Врач проведёт диагностику и выберет тактику лечения или коррекции, которая поможет пациенту восстановить слух. Это могут быть лекарственные препараты, физиотерапевтические процедуры или применение вспомогательных устройств — слуховых аппаратов, имплантов.
Самолечение при ухудшении слуха может привести к опасным последствиям вплоть до полной потери слуха и нарушения координации движений.
Односторонняя тугоухость — основание для оформления инвалидности. Но при поражении одного уха нет значительных ограничений в образе жизни, коммуникации и профессиональном развитии.
Людям из в группы риска важно избегать повышенной нагрузки на слух: не рекомендуется работать на шумном производстве или посещать мероприятия, где уровень шума превышает безопасную норму.
При односторонней тугоухости также стоит наблюдаться у врача и регулярно проходить обследования, чтобы не упустить возможные ухудшения в здоровом ухе.
Информацию проверил
врач-эксперт
Информацию проверил врач-эксперт
Екатерина Демьяновская
Врач-невролог, кандидат медицинских наук
Оцените статью:
Полезная статья? Поделитесь в социальных сетях:
ВАЖНО
Информация из данного раздела не может служить достаточным основанием для постановки диагноза или назначения лечения. Решение об этом должен принимать врач на основании всех имеющихся у него данных.
Все родители мечтают, чтобы их дети были здоровы и активны, росли и учились в обществе своих сверстников, вели полноценный образ жизни. Но как быть, если малышу поставили диагноз «сенсоневральная тугоухость 4-й степени», который означает фактически полную глухоту? Что в этом случае делать родителям и на что им в первую очередь нужно направить силы, чтобы помочь ребенку развиваться и не отставать от ровесников? В этой статье родители найдут несколько полезных советов.
В России проблема раннего выявления нарушений слуха у детей была поставлена на государственный уровень более 10 лет назад. Все роддома на сегодняшний день оснащены приборами для регистрации вызванной отоакустической эмиссии, которые позволяют провести аудиологический скрининг новорожденным на 3-4 сутки жизни. Исследование не ставит окончательный диагноз, но помогает своевременно обнаружить возможные проблемы. Если результаты скрининга сомнительны, ребенка направляют на дополнительные диагностические обследования. Современные приборы способны выявить практически все отклонения в развитии наружного, среднего и внутреннего уха: кондуктивную и сенсоневральную тугоухость, частичную потерю слуха и даже глухоту. Благодаря столь ранней диагностике нарушений слуха стало возможным быстро оказать малышу помощь, способствуя тем самым его нормальному развитию. Нередки случаи, когда первичные данные, полученные на скрининге, не подтверждаются. Но что делать, если врач диагностирует сенсоневральную двустороннюю тугоухость 4-й степени – самую тяжелую из всех степеней данной болезни, при которой порог восприятия звука не ниже 71–90 дБ, что означает фактически полную глухоту?
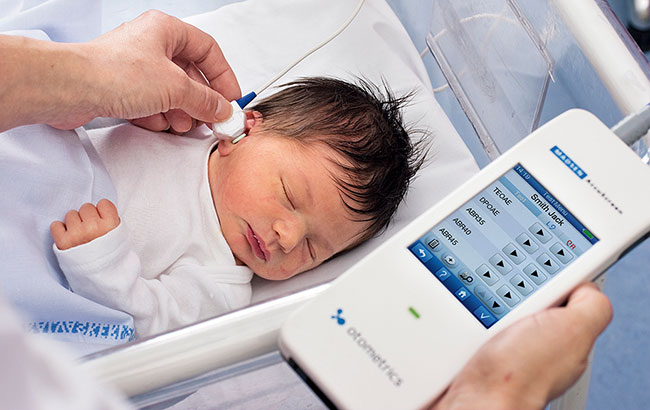
Практика показывает, что родители, впервые услышавшие этот диагноз, не в состоянии его принять сразу и безоговорочно. Словосочетание «четвертая степень» всегда подвергается сомнению. У мам и пап теплится надежда, что врач мог ошибиться по причине своей недостаточной компетентности или из-за неточности диагностического оборудования и у их ребенка не четвертая, а более легкая степень тугоухости. Семьи, особенно живущие в небольших населенных пунктах или в отдаленных регионах, начинают поиск «хороших» клиник, желательно в Москве или Санкт-Петербурге, чтобы пройти у лучших докторов повторное обследование. Логика родителей понятна, и при любом другом диагнозе действительно нужно не один раз проконсультироваться у разных специалистов. Но в данном случае не стоит тратить на это время, так как, к сожалению, ни третья, ни четвертая степени сенсоневральной тугоухости не поддаются лечению. При этом заболевании клетки внутреннего уха (волосковые клетки, клетки тканей звукопроводящего нерва, нервных волокон и пр.) разрушаются и перестают выполнять свою функцию – проводить звуковые сигналы до коры головного мозга. Диагноз, устанавливаемый с помощью объективного исследования, которое называется «метод регистрации коротколатентных слуховых вызванных потенциалов (КСВП)», точный и не поддается сомнению. При глубокой сенсоневральной тугоухости на аудиограмме отображаются лишь две-три точки по низким частотам – остатки слуха. И двух мнений тут быть не может: ребенок, к большому сожалению, не слышит.
На этом этапе большинство родителей устремляются на поиски причин. Вопрос: «Почему это произошло в нашей семье?» – становится главным. Чтобы получить на него ответ, мамы и папы сдают генетические анализы, проводят всевозможные обследования, опять теряя драгоценное время.
Тогда же они узнают о том, что единственным способом вернуть чаду слух является операция по кохлеарной имплантации. Но само слово «операция» вызывает у родителей большой страх. Все свои силы они бросают на то, чтобы любыми способами ее избежать. Любопытный факт: в сети Интернет огромной популярностью пользуется запрос «лечение глухоты». Это свидетельствует о том, что российские граждане искренне верят, что глухоту можно вылечить. Постоянно работая с родителями, могу сказать, что уже не удивляюсь тому, какими способами они пытаются вернуть своим детям слух – начиная от похода к колдунам и целителям и заканчивая протезированием слуховыми аппаратами. Важно понимать, что нетрадиционная медицина – пустая трата времени и денег. Приблизительно то же самое при данном диагнозе могу сказать о протезировании слуховыми аппаратами. Даже самые дорогостоящие сверхмощные слуховые аппараты бессильны перед тяжелыми степенями сенсоневральной тугоухости, особенно когда остатки слуха концентрируются только на низких частотах. Усиленные с помощью слуховых аппаратов низкие частоты не обеспечивают полноценную слуховую основу, а значит, не может идти развитие слухового восприятия и устной речи ребенка.
Но, не обладая полной, компетентной информацией по данному вопросу, очень многие родители принимают решение протезировать ребенка слуховыми аппаратами. Что в этом случае происходит? Появляется иллюзия развития. Ребенок, который пребывал в тишине, вдруг начинает реагировать на собственное имя, на бытовые ситуации, такие как звонок в дверь, работу кухонных приборов и так далее. То есть на контрасте, когда не было никакой обратной связи, а со слуховыми аппаратами малыш действительно начал слышать звуки, кажется, что протезирование сделано не напрасно и процесс пошел. И в такой надежде, что раз ребенок слышит, значит, все понимает и обязательно заговорит, многие семьи живут несколько лет. Но чуда не происходит. И к трем годам (а именно в этот период малыши с нормальным слухом начинают говорить фразами) дети, которые не слышат, имеют уже очень серьезную задержку в развитии. Ведь без слуха и речи тормозятся абсолютно все процессы.
Расскажу случай из собственной практики. К нам в Центр реабилитации «Тоша&Co» из ближнего Подмосковья приехали мама с сыном. Ребенку 4 года и 7 месяцев, он глухой с рождения. Год назад ему установили кохлеарный имплант, но речь и слух по-прежнему не развиты. Очевидны его задержка и отклонения в эмоциональном, физическом и интеллектуальном развитии. Это произошло, потому что операция была проведена очень поздно, и теперь ребенку предстоит долгий и сложный путь реабилитации.
Родители должны знать, что для детей активным сенситивным периодом развития речи является возраст до 3 лет. В это время все происходит естественно: ребенок слышит слово, запоминает его, а затем воспроизводит в нужной ситуации. Чем старше ребенок, тем больше усилий ему требуется для формирования пассивного и активного словаря. То есть после четырехлетнего возраста мы уже не можем прогнозировать достижения нормы, мы только говорим о перспективах слухоречевого развития, при котором отставание от нормы неизбежно.
Иная ситуация складывается, если кохлеарная имплантация делается в рекомендованные сроки: как правило, операции разрешают малышам до 1 года (зависит не от возраста, а от веса). Если глухота не отягощена тяжелыми сочетанными нарушениями (справедливости ради стоит сказать, что такие случаи встречаются крайне редко и составляют не более 5%), ребенок воспитывается в благополучной семье, находится в речевой среде и его процессор хорошо настроен, то дети спонтанно развиваются наравне со своими слышащими сверстниками и становятся полноценными членами общества.
Подчеркну, что очень фактором и залогом успеха является принятие родителями диагноза ребенка. Это важная стадия эмоционального состояния мамы и папы, когда приходит четкое понимание целей. Принимая диагноз, взрослые начинают трезво оценивать ситуацию и ищут варианты помощи малышу, способы решения проблемы. Концентрация усилий происходит на вопросе «что делать?» вместо вопроса «кто виноват?». Часто случается, когда нарушения слуха не врожденные, а приобретенные. Например, ребенок потерял слух после перенесенной болезни, применения ототоксичных препаратов или полученной травмы. Как правило, все развивается за очень короткий срок. В таких случаях часто родители не теряют времени на походы к разным специалистам за уточнением диагноза, не выясняют причин, отчего и почему все так произошло, а сразу переходят к действиям. Если специалисты говорят, что единственным выходом является кохлеарная имплантация, решение об операции принимается незамедлительно. Безусловно, этому способствует тот факт, что до болезни или травмы ребенок слышал и говорил, а теперь не реагирует на звуки и молчит. Родители понимают, что промедление может привести к необратимым последствиям.
К сожалению, практика показала, что нормально развитым детям в возрасте от 2 до 4 лет достаточно трех месяцев жизни в тишине до полного распада речи. В возрасте от 4 до 7 лет при потере слуха речь пропадает или, как минимум, сильно искажается примерно через полгода. И у родителей таких детей стадия принятия диагноза проходит очень быстро. Возможно, даже не преувеличу, если скажу, что многие мамы и папы перешагивают этот этап и сразу переходят на стадию преодоления. Преодолели страшную болезнь, оправились от тяжелой травмы – вот что является самым главным!
Семьям, в которых родились дети с серьезными нарушениями слуха, принять диагноз, безусловно, сложнее. Если психологически родитель так и не может этого сделать, даже когда проблема фактически решена, его специфическое поведение формирует из ребенка инвалида. Вновь приведу случай из практики. В Центр «Тоша&Co» на реабилитацию приехала мама с сыном. Ребенок был имплантирован вовремя, он хорошо развивается, его слухоречевые навыки в норме по всем параметрам. Но мама, которая так и не смогла принять диагноз, чрезмерно жалеет и опекает сына, неустанно создает более щадящие условия для его жизни, воспитания и обучения. И это, безусловно, оказало негативное влияние. Ребенок, который физически не имеет ограничений и может развиваться наравне со сверстниками, фактически выглядит инвалидом. Такое поведение родителей порождает ряд проблем: дети тяжело социализируются, они пугаются малейших сложностей, требуют скидок на свою «инвалидность» и т.д.
К сожалению, на момент поступления в наш Центр по статистике лишь 3-5% родителей смогли преодолеть зацикленность и принять диагноз ребенка. Остальные нуждаются в серьезной психологической помощи. И они ее получают. В «Тоше&Co» высококвалифицированный специалист ведет консультирование родителей по вопросам воспитания, развития, переориентации манипулятивного детского поведения, коррекции внутрисемейных взаимоотношений. Мы помогаем мамам и папам, вселяем в них оптимизм и уверенность в том, что при грамотном подходе с помощью комплекса необходимых занятий и правильного воспитания можно добиться превосходных результатов в реабилитации ребенка и его социализации.

Подводя итог всему вышесказанному, сформулирую пожелания родителям, которые не хотят, чтобы их ребенок жил в мире глухих:
- Постарайтесь смириться с диагнозом. Поймите, что вылечить глухоту невозможно. Единственный эффективный метод реабилитации детей с полной глухотой – кохлеарная имплантация. Несмотря на то, что КИ является высокотехнологичным методом медицинской помощи, подчеркну, что это малоинвазивное вмешательство. Операция длится меньше часа, а уровень профессионализма российских хирургов вызывает большое уважение.
- Не тратьте силы на поиск причины болезни – потратьте их на поиск решения проблемы. В первую очередь узнайте о самых последних достижениях науки и медицины, а также педагогики в области эффективной реабилитации по слуху. Изучите, какие бывают кохлеарные импланты, уточните у специалистов, какие из них лучше подойдут вашему ребенку, с учетом климата, в котором вы проживаете. Выясните, где в будущем вы сможете получать сервисное обслуживание, проходить настройку и комплексную реабилитацию.
- Обратитесь за специализированной помощью к психологу и установите контакты с родителями, дети которых имеют аналогичный диагноз и уже прошли хирургический этап кохлеарной имплантации. Практика показывает, что общение в соцсетях, по телефону, на форумах, при встречах очень помогает родителям. Мамы и папы обмениваются новостями, делятся советами, вместе обсуждают различные проблемы. И все это оказывает им большую поддержку, снимает чувство тревоги, вселяет уверенность в завтрашнем дне.
- Помните, что 80% успеха зависит от реабилитации. Найдите центр с хорошими рекомендациями родителей, убедитесь, что сопровождение и развитие ребенка будет идти комплексно и по индивидуальной программе. Только в случае слаженной работы команды узких специалистов, а именно аудиологов, сурдопедагогов, речевых и музыкальных терапевтов, логопедов, психологов, дефектологов, и индивидуальному подходу реабилитация будет эффективной и успешной.
Искренне желаю вам сил, успешного решения стоящих перед вами задач, и помните, что вы не одни на этом пути.

Диагноз тугоухость выносится больным с более или менее серьезным поражением слуха, которое не проходит самостоятельно и требует лечения. В современной медицине существует классификация тугоухости на три основных типа: кондуктивная, нейросенсорная и смешанная. Кроме того, болезнь делится на наследственную, врожденную и приобретенную и имеет 4 стадии.
Что это за болезнь?

При остром течении заболевания слух снижается резко. Но когда болезнь развивается постепенно, то первые признаки ухудшения слуха можно и не заметить. Тогда недуг начинает прогрессировать и его симптомы с каждой неделей становятся все более заметными:
- понижение слухового порога;
- периодический звон или шум в ушах;
- частые головокружения;
- сложность в сохранении равновесия.
Поставить точный диагноз и правильно установить стадию заболевания может только врач, к которому при первых же проявлениях признаков болезни надо обращаться незамедлительно.

В зависимости от того, на какой стадии находится заболевание и что явилось причиной развития сенсоневральной тугоухости, лечение назначается амбулаторно, или больной помещается в стационар.
Причины и лечение
Лечение сенсоневральной тугоухости напрямую зависит от типа и причин заболевания. Далеко не все ее виды поддаются медикаментозной терапии. Зачастую единственным выходом является операция. Поэтому правильная диагностика на первом этапе лечения позволяет определить насколько возможно восстановить слух хотя бы частично. Рассмотрим подробнее по типам заболевания.
- Наследственная сенсоневральная тугоухость является следствием повреждения генетического аппарата одного или обоих родителей. Она проявляется с рождения и не поддается лечению. В лучшем случае частично компенсировать потерю слуха помогает слухопротезирование или вживление импланта. При небольшом снижении слуха улучшить его может обычный слуховой аппарат.
Врожденная тугоухость чаще всего возникает при внутриутробном поражении плода токсичными веществами или сильнодействующими лекарственными препаратами. Недоразвитие слухового аппарата наблюдается у 15% недоношенных детей. Причем, чем меньше срок, на котором родился ребенок, тем больше вероятность, что со слухом будут проблемы. Иногда слух снижается в результате асфиксии плода или черепно-мозговой родовой травмы. При врожденной тугоухости лечение практически не дает результатов. Речь может идти только о способе компенсации слуха.
- Приобретенная тугоухость в большинстве случаев на ранней стадии может быть излечена полностью. Врачам обычно удается остановить или сильно замедлить ее прогрессирование. Если в результате травмы или перенесенного ранее заболевания возникла острая сенсоневральная тугоухость, лечение должно быть начато немедленно. При хронической форме болезни необходимо проходить курс поддерживающей терапии примерно раз в полгода.
- Левосторонняя хроническая сенсоневральная тугоухость возникает тогда, когда левое ухо постоянно подвержено воздействию негативных факторов окружающей среды. Это может быть работающий кондиционер, сквозняк, громкие звуки. Например, такой тип заболевания часто развивается у телефонных операторов, которые обычно держат трубку у левого уха, а правой что-то записывают. Лечение в данном случае направлено в первую очередь на устранение причин и восстановление слуха.
Стадии болезни

- разбирает шепот только с близкого расстояния;
- четко слышит речь с 4-5 метров;
- почти не улавливает тихие звуки: шелест травы, тиканье часов;
- часто слышит посторонние шумы в ушах;
- страдает от периодических головокружений.
На этой стадии обычно назначается амбулаторное лечение и проводится курс физиопроцедур: ультразвук, акупунктурная терапия, электрофорез и др.
При сенсоневральной тугоухости 3 степени симптомы продолжают усиливаться, слуховой порог опускается до 55-70 дБ, и болезнь проявляется еще ярче. Часто головокружение сопровождается рвотой, шум в ушах постоянный и сильный. Больному сложно оставаться в вертикальном положении и различать слова, произнесенные с расстояния более 1-3 метров.

Поэтому так важно вовремя обратиться за квалифицированной врачебной помощью. Помните, что при диагнозе сенсоневральная тугоухость лечение народными средствами даст результат только если применяется как часть комплексной терапии. И то после обязательного согласования с лечащим врачом. В противном случае лишь будет упущено время и запущена болезнь.
Источники: medscape.com, health.harvard.edu,
medicalnewstoday.com.
- ИНВИТРО
- Библиотека
- Справочник заболеваний
- Нейросенсорная…
Нейросенсорная тугоухость
Нейросенсорная тугоухость: причины появления, симптомы, диагностика и способы лечения.
Определение
Нейросенсорной тугоухостью называют нарушение слуха, обусловленное поражением звковоспринимающего аппарата уха, в который входят внутреннее ухо, слуховой нерв, подкорковые центры и проводящие пути, слуховая кора головного мозга. Такая тугоухость проявляется односторонним или двусторонним снижением способности слышать, шумом в ушах, а также возникающими в связи с этим нарушениями социальной адаптации.
Около 6% населения земного шара (примерно 466 млн человек) имеют нарушения слуха, вызванные различными причинами.
По данным Минздрава России, тугоухость среди взрослого населения старше 18 лет в 2017 году составила 490 на 100 000 лиц соответствующего возраста, среди лиц старше трудоспособного возраста – 1094 на 100 000 человек.
Причины появления тугоухости
Нейросенсорная тугоухость – многофакторное заболевание. К числу значимых факторов ее развития относятся:
- инфекционные заболевания (вирусные – грипп, герпес, эпидемический паротит, корь, клещевой энцефалит; бактериальные – менингит, скарлатина, дифтерия, тиф, сифилис и др.);
- хронические отиты;
- профессиональные вредности (продолжительная работа в шумном помещении);
- токсические воздействия, включая ототоксические препараты (антибиотики аминогликозидного ряда, цитостатики, некоторые диуретики и анальгетики, и др.);
- заболевания, связанные с нарушением мозгового кровообращения;
- дегенеративно-дистрофические заболевания позвоночника (остеохондроз, спондилез, спондилолистез с клинической картиной синдрома позвоночной артерии);
- генетическая предрасположенность;
- травмы костей черепа и слухового аппарата;
- невринома слухового нерва.
Классификация заболевания
По МКБ- 10:
- нейросенсорная тугоухость двусторонняя;
- нейросенсорная потеря слуха односторонняя с нормальным слухом на противоположном ухе;
нейросенсорная потеря слуха неуточненная; - пресбиакузис;
- внезапная идиопатическая потеря слуха;
- другие уточненные потери слуха.
По степени тяжести (усредненный порог слышимости воздушного звукопроведения на частотах 500, 1000, 2000 и 4000 Гц):
- I степень – 26-40 дБ;
- II степень – 41-55 дБ;
- III степень – 56-70 дБ;
- IV степень – 71-90 дБ;
- глухота – 91 дБ и более.
По времени возникновения:
- врожденная;
- приобретенная.
По характеру течения:
- стабильная;
- прогрессирующая;
- флюктуирующая;
- обратимая.
По остроте заболевания:
- внезапная – снижение слуха развивается в срок до 12 часов;
- острая – снижение слуха развивается в течение 1-3 суток и сохраняется до 1 месяца;
- подострая – снижение слуха сохраняется в течение 1-3 месяцев;
- хроническая (стойкая) – снижение слуха сохраняется более 3 месяцев.
По стороне поражения:
- односторонняя;
- двусторонняя (симметричная и асимметричная).
По этиологии:
- генетическая (наследственная);
- мультифакториальная (с наследственным компонентном);
- приобретенная.
Симптомы нейросенсорной тугоухости
Основными проявлениями заболевания являются снижение слуха, шум и ощущение заложенности в ушах. Изменяется восприятие обычной шепотной речи, речь больного становится неразборчивой.
В некоторых случаях при тугоухости, вызванной травмой или нарушением кровотока в лабиринтной артерии, токсического воздействие на структуры лабиринта, снижение слуха может сопровождаться головокружением в сочетании с тошнотой, ухудшением координации движений.
Длительное хроническое течение нейросенсорной тугоухости со значительным нарушением слуховой функции становится причиной психоэмоциональных расстройств, потери социальных контактов, снижения и утраты работоспособности (трудоспособности).
В пожилом возрасте частичная или полная утрата слуха при отсутствии своевременной коррекции и наличии сопутствующих сосудистых заболеваний головного мозга нередко приводит к прогрессирующим нарушениям памяти, когнитивным расстройствам, появлению бредовых и галлюцинаторных синдромов.
Диагностика нейросенсорной тугоухости
Обследование пациента с тугоухостью начинается со сбора анамнеза: были ли родственники с подобными нарушениями слуха, работает ли пациент в условиях повышенного производственного шума, какие лекарственные препараты принимает, какие инфекционные заболевания перенес.
Врач проводит отоскопию, акуметрию — проверку слуха шепотной и разговорной речью, камертональные пробы Вебера и Ринне – исследование, которое выполняется с помощью разных камертонов для уточнения формы тугоухости.
Рекомендованные лабораторные и инструментальные исследования:
- общий анализ крови № 1515 – с целью оценки общего состояния организма;
- исследования липидного спектра № ОБС54;
- коагулограмма № ОБС103.
Рекомендовано проведение импедансометрии для исключения патологии среднего и внутреннего уха – исследование звукопроводящей системы уха. Методика основана на измерении реакции слухового органа при воздействии звуковых раздражителей.
Проводится электрокохлеография с использованием внутриушного электрода. Это объективный метод исследования слуха, который применяется в отоларингологии для измерения электрической активности улитки и ее спирального узла.
Вестибулометрия – исследование, включающее ряд тестов, проводимых для определения функционального состояния и уровня поражения вестибулярного анализатора.
Для выявления сопутствующих заболеваний нервной системы и патологии позвоночника, а также с целью исключения травматических повреждений выполняют компьютерная томографию височных костей, костей лицевого черепа и головного мозга, шейного отдела позвоночника.
КТ головного мозга и черепа
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
МРТ головного мозга, в том числе с контрастированием может потребоваться для диагностики сопутствующих заболеваний нервной системы. Исследование позволяет уточнить уровень поражения слухового анализатора и выявить анатомические особенности структур уха.
МРТ головного мозга
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
Ультразвуковая допплерография сосудов шеи позволяет выявить патологии сосудов, которые могут ухудшать течение и прогноз нейросенсорной тугоухости.
К каким врачам обращаться
Диагностикой и лечением нейросенсорной тугоухости занимается
врач-отоларинголог
, часто совместно с
неврологом
.
Кроме того, могут быть рекомендованы консультации
врача-терапевта
и
врача-эндокринолога
.
Лечение нейросенсорной тугоухости
На начальных стадиях заболевания применяется фоноэлектрофорез, электростимуляция тканей внутреннего уха, акупунктура и электропунктура, которые позволяют в ряде случаев снизить интенсивность шума в ушах, избавиться от головокружения, улучшить сон и настроение.
С диагнозом «острая нейросенсорная тугоухость» пациент направляется на лечение в стационар.
Эффективность лекарственного воздействия наиболее высока при раннем начале терапии. При внезапно наступившей тугоухости полностью восстановить слух иногда позволяет применение значимых доз глюкокортикоидов в течение 5-8 суток. Назначают препараты, улучшающие кровообращение, проведение нервных импульсов. В случае появления симптомов головокружения рекомендован прием препаратов с гистаминоподобным действием. При наличии сопутствующей гипертензии необходима гипотензивная терапия. Если заболевание сопровождается нервно-психическими расстройствами, назначают психотропные препараты.
При хроническом течении болезни назначают поддерживающую курсовую терапию, которая обязательно учитывает имеющиеся у пациента заболевания. Такая терапия может включать препараты, улучшающие кровоснабжение мозга, а также тканевые и клеточные обменные процессы.
Использование слуховых аппаратов актуально при средней и тяжелой степени тугоухости с целью усиления внешних звуков. Аппараты крепятся в ушной раковине.
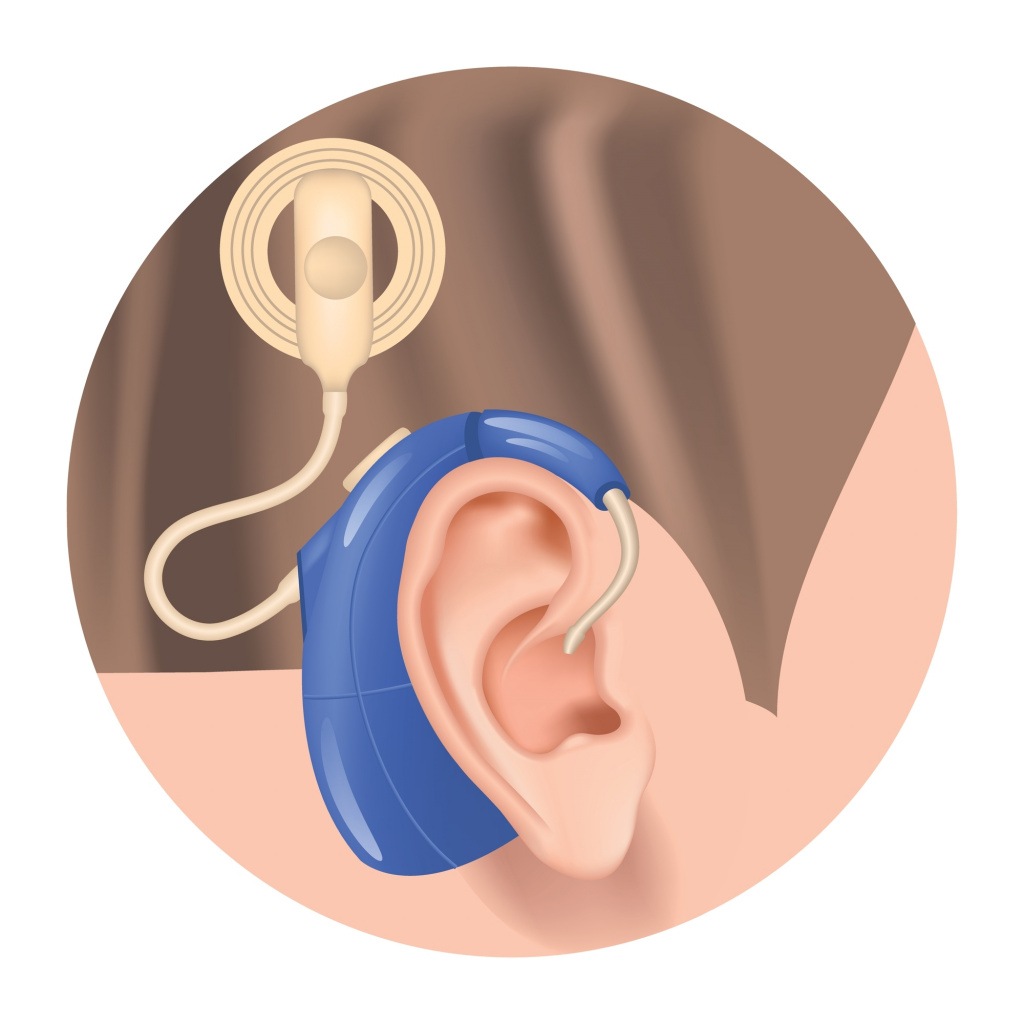
Осложнения
К осложнениям нейросенсорной тугоухости, особенно у детей, относят задержку речевого и психического развития, появление дефектов речи, немоту.
У взрослых нередко развиваются различные психопатии в связи с отсутствием общения и социализации.
Профилактика нейросенсорной тугоухости
Пациентам, имеющим наследственную предрасположенность, хронические заболевания гормональной, сосудистой или неврологической природы, работающих в неблагоприятных условиях, следует придерживаться профилактических рекомендаций:
- своевременно лечить инфекционные заболевания;
-
избегать длительного пребывания в помещениях с фоновым шумом, превышающим 70 дБ, а если это невозможно, использовать специальные наушники с активным шумоподавлением;
- не слушать в наушниках громкую музыку;
- регулярно проходить обследования на предмет сосудистых и гормональных патологий.
Источники:
- Клинические рекомендации «Сенсоневральная тугоухость у детей». Разраб.: Национальная медицинская ассоциация сурдологов, Национальная медицинская ассоциация оториноларингологов. – 2016.
- Клинические рекомендации «Сенсоневральная тугоухость у взрослых». Разраб.: Национальная медицинская ассоциация оториноларингологов. – 2021.
- Сенсоневральная тугоухость: принципы диагностики и лечения: учеб. пособие для врачей, интернов, клинических ординаторов / Т.В. Золотова. — 2-е изд. — Ростов н/Д: Изд-во: РостГМУ, 2016. — 78 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
3864
09 Февраля
-
3773
09 Февраля
-
3837
08 Февраля
Похожие статьи
Простуда
Простуда: причины появления, симптомы, диагностика и способы лечения.
Ретинопатия
Ретинопатия: причины появления, симптомы, диагностика и способы лечения.
Бронхиальная астма
Бронхиальная астма: причины появления, симптомы, диагностика и способы лечения.
Герпес
Герпес: причины появления, симптомы, диагностика и способы лечения.
Парфенов В.А., Антоненко Л.М.
Кафедра нервных болезней и нейрохирургии ФГАОУВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава России, Москва, Россия 119021, Москва, ул. Россолимо, 11
Нейросенсорная тугоухость в неврологической практике
Нейросенсорная тугоухость (НСТ) — одно из распространенных расстройств в неврологической практике. В нашей стране многие пациенты с НСТ ошибочно наблюдаются с диагнозом хронической ишемии головного мозга. Изложены современные вопросы диагностики и лечения НСТ, болезни Меньера, невриномы слухового нерва. Обсуждается применение пентоксифиллина при нейросен-сорной тугоухости сосудистого генеза.
Ключевые слова: нейросенсорная тугоухость; болезнь Меньера; невринома слухового нерва; острый ишемический кохлеовестибу-лярный синдром; пентоксифиллин.
Контакты: Владимир Анатольевич Парфенов; vladimirparfenov@mail.ru
Для ссылки: Парфенов ВА, Антоненко ЛМ. Нейросенсорная тугоухость в неврологической практике. Неврология, нейропсихиат-рия, психосоматика. 2017;9(2):10—14.
Sensorineural hearing loss in neurological practice Parfenov V.A., Antonenko L.M.
Department of Nervous System Diseases and Neurosurgery, I.M. Sechenov First Moscow State Medical University, Ministry of Health of
Russia, Moscow, Russia 11, Rossolimo St., Moscow 119021
Sensorineural hearing loss (SHL) is one of the most common disorders in neurological practice. In our country, many patients with SHL are observed to be mistakenly diagnosed with chronic cerebral ischemia. The paper deals with the current issues of diagnosis and treatment of SHL, Meniere’s disease, and acoustic neuroma. It discusses the use of pentoxifylline for SHL of vascular origin.
Keywords: sensorineural hearing loss; Meniere’s disease; acoustic neuroma; acute ischemic cochleovestibular syndrome;pentoxifylline. Contact: Vladimir Anatolyevich Parfenov; vladimirparfenov@mail.ru
For reference: Parfenov VA, Antonenko LM. Sensorineural hearing loss in neurological practice. Nevrologiya, neiropsikhiatriya, psikhoso-matika = Neurology, neuropsychiatry, psychosomatics. 2017;9 (2):10—14. DDI: http://dx.doi.org/10.14412/2074-2711-2017-2-10-14
Причины
Нейросенсорная тугоухость (НСТ) — одно из распространенных расстройств в неврологической практике, на ее долю приходится более половины всех случаев тугоухости [1—3]. Основные причины НСТ: осложнения инфекционного заболевания (эпидемический паротит, корь, менингококко-вый менингит, сифилис), ототоксическое действие некоторых лекарственных средств (аминогликозиды, стрептомицины, цитостатики, петлевые диуретики и др.) или промышленных токсических веществ (бензин, анилин, фтор, ртуть и др.), травматические повреждения (механическая, акустическая, вибрационная и баротравма), генетические аномалии (наследственная тугоухость), болезнь Меньера, невринома слухового нерва (акустическая невринома), постепенное снижение слуха по мере старения организма (пресбиакузис) [1, 2].
В неврологической практике часто встречаются пациенты с сочетанным поражением слуховой и вестибулярной порции преддверно-улиткового нерва. При этом снижение слуха и шум в ушах сочетаются с эпизодами системного головокружения, сопровождающегося тошнотой, рвотой, нарушением равновесия. Наиболее частыми причинами служат болезнь Меньера, острое нарушение кровообращения в бассейне артерии лабиринта, невринома слухового нерва.
В нашей стране переоценивается значение хронического сосудистого поражения головного мозга как причины развития НСТ, что подтверждают результаты проведенного нами исследования, включавшего 500 пациентов (322 женщины и 178 мужчин) в возрасте от 18 до 85 лет, обратившихся на амбулаторный прием с жалобами на головокружение с 2009 по 2017 г. Всем пациентам проводились нейровестибулярное обследование, вестибулометрия, стабилография, магнитно-резонансная томография (МРТ) головного мозга, при снижении слуха — тональная пороговая аудиометрия, при подозрении на болезнь Меньера — электрокохлеография для выявления гид-ропса (водянки) лабиринта. НСТ имелась у 60 (23 мужчины и 37 женщин) пациентов 29—78 лет. Большинство этих пациентов до включения в наше исследование наблюдались с диагнозами дисциркуляторной энцефалопатии (64%) и вертеброба-зилярной недостаточности (32%). После проведенного нейро-вестибулярного обследования были диагностированы: болезнь Меньера — у 40 (66,7%) пациентов, невринома слухового нерва — у 3 (5%), острое нарушение кровообращения в бассейне артерии лабиринта — у 4 (6,6%), доброкачественное па-роксизмальное позиционное головокружение на фоне прес-биакузиса — у 12 (20%), острый лабиринтит — у 1 (1,7%).
Острая НСТ в большинстве случаев не связана с цере-броваскулярной патологией, на что указывают результаты
обследования 99 таких пациентов [3]. В этом исследовании изучали генетические факторы риска, включающие тромбо-филию, и параметры сосудистых заболеваний (сердечно-сосудистые нарушения, инсульт и антифосфолипидный синдром). Дополнительно оценивали факторы риска сердечнососудистых заболеваний у пациентов и их родственников. Не обнаружено связи острой НСТ с большинством сосудистых факторов риска; выявлена положительная корреляция с гиперлипидемией [3].
Ранняя диагностика причины НСТ имеет первостепенное значение, поскольку обеспечивает возможность своевременного начала терапии и во многих случаях сохранения слуха.
Течение и проявления
Выделяют следующие варианты НСТ [1, 2, 4]. Внезапная НСТ развивается в течение 12 ч, симптомы заболевания могут сохраняться до 2—3 нед. Острая НСТ возникает в течение 3 сут, симптомы остаются до 3 мес. При хронической НСТ снижение слуха отмечается более 3 мес.
Выраженность НСТ может быть различной: от невозможности услышать шепотную речь до полной глухоты [1, 2, 4]. Выделяют НСТ 1-й степени, при которой порог слышимости составляет 25—39 Дб. При этой степени тугоухости пациенты различают шепотную речь на расстоянии 3 м, громкую разговорную речь — на расстоянии 6 м. При НСТ 2-й степени порог слышимости возрастает до 40—54 Дб. Шепотную речь пациенты могут различать на расстоянии 1 м, а громкую разговорную речь — на расстоянии 4 м. 3-я степень НСТ характеризуется увеличением порога слышимости до 55—69 Дб. Утрачивается способность слышать шепотную речь, громкую разговорную речь пациент может различать только на расстоянии 1 м и ближе. Пациенты с тяжелой тугоухостью 4-й степени могут различить громкую речь, произнесенную вплотную к уху, при этом порог слышимости составляет 70—89 Дб. При полной глухоте (анакузии) вообще утрачивается способность слышать звуки любой громкости.
Клинические проявления НСТ складываются из снижения слуха и ощущения шума в ушах, которые часто возникают с одной стороны. Двусторонняя НСТ, как правило, вызвана интоксикацией различными химическими агентами, она развивается при наследственной патологии и в поздних стадиях болезни Меньера. Двусторонняя НСТ у пожилых пациентов часто вызвана возрастными изменениями слухового анализатора (пресбиакузис) [4]. Для пресбиаку-зиса характерны снижение слуха на высокие частоты, уменьшение четкости и разборчивости звуков, трудности в понимании собеседника, которые значительно усиливаются в шумных местах, при разговоре по телефону [1, 4].
В большинстве случаев снижение звуковоспринимаю-щей способности сопровождается постоянным навязчивым монотонным шумом с одной или двух сторон; шум в ушах имеет различный тембр, часто может быть смешанной тональности [4].
У многих пациентов возникают сочетанные вестибулярные нарушения равновесия, которые вызывают неустойчивость и эпизоды спонтанного периферического вестибулярного головокружения, значительно ухудшающие качество жизни. Часть пациентов нуждаются в посторонней помощи, поскольку испытывают трудности при передвижении даже в домашних условиях [1, 2, 4].
Лечение
При установленной причине лечение направлено на терапию основного заболевания. Эффективного лечения идиопатической НСТ, включая болезнь Меньера, нет. Обсуждается применение препаратов, улучшающих кровообращение, микроциркуляцию в структурах слухового и вестибулярного анализаторов. Одним из таких препаратов является пентоксифиллин (трентал), относящийся к группе ва-зодилататоров, по химической структуре (производное ме-тилксантина) близкий к теобромину и теофиллину. Пенток-сифиллин характеризуется неспецифическим угнетением активности фосфодиэстеразы 4-го типа, что приводит к повышению содержания циклической 3′,5′-АМФ в тромбоцитах и АТФ в эритроцитах и снижению внутриклеточной концентрации ионов кальция [5—7]. Пентоксифиллин оказывает выраженное положительное влияние на микроциркуляцию и гемодинамику вследствие вазодилатации со снижением общего и регионарного периферического сосудистого сопротивления. Препарат улучшает реологические свойства крови (текучесть) за счет повышения деформируемости эритроцитов (сниженной при патологии), а также ингибирования агрегации тромбоцитов и уменьшения повышенной вязкости крови. Имеются данные о положительном эффекте пентоксифиллина при сосудистых заболеваниях головного мозга [5—7]. Для лечения НСТ используют пентоксифиллин (трентал) в дозе 1200 мг/сут в течение 2—3 мес; курсы лечения можно повторять до 2—3 раз в год. При неэффективности лечения и прогрессировании НСТ обсуждаются целесообразность сочетания медикаментозной терапии с кохлеарными имплантами, а также перспективы применения стволовых клеток [8].
Болезнь Меньера
Болезнь Меньера — вторая по частоте причина обращения пациентов с жалобами на повторяющиеся приступы головокружения вращательного характера; заболевание обычно начинается в среднем возрасте (30—50 лет), с одинаковой частотой встречается у мужчин и женщин [9—15].
Это идиопатическое заболевание внутреннего уха, характеризующееся периодическими приступами системного головокружения, шумом в ушах и развитием НСТ, названо в честь описавшего ее в 1861 г. французского отоларинголога Проспера Меньера [11, 14—17].
Патогенез заболевания связывают с развитием эндо-лимфатического гидропса. Существует ряд теорий возникновения эндолимфатического гидропса, однако не получено достаточных подтверждений какой-то одной из этих причин. Увеличение объема эндолимфы может быть вызвано нарушением ее резорбции в эндолимфатическом мешочке вследствие врожденных или приобретенных причин (инфекционные, аутоиммунные, травматические, метаболические) [9—15]. В ряде случаев эндолимфатический гидропс протекает бессимптомно [9, 12, 14, 17].
Приступы головокружения предположительно вызываются появлением дефекта рейснеровой мембраны перепончатого лабиринта в результате ее растяжения и смешивания разных по электролитному составу эндо- и перилим-фы [9—17]. Эндолимфа содержит большое количество калия, который, попадая в перилимфу, вызывает длительную деполяризацию и как следствие — перевозбуждение вестибулярного нерва, что приводит к блоку проведения нервного
импульса [9—17]. Возникновение системного головокружения обусловлено асимметричным поступлением информации от периферических отделов вестибулярного анализатора в вестибулярные ядра. Снижение слуха и шум в ухе объясняют постепенной гибелью нейронов спирального ганглия в результате апоптоза.
Заболевание может протекать с преобладанием вестибулярных или слуховых расстройств, в зависимости от чего принято выделять три варианта течения болезни Меньера [9, 12, 15—17]. При первом варианте слуховые и вестибулярные нарушения прогрессируют практически одновременно. Второй вариант течения характеризуется возникновением и прогрессированием односторонней НСТ преимущественно на низкие частоты, к которой в последующем присоединяются вестибулярные нарушения. Третий вариант встречается значительно реже: вначале болезнь проявляется только приступами вестибулярного головокружения, а затем, обычно в течение года, развивается НСТ преимущественно на низкие и средние частоты.
Болезнь Меньера характеризуется хроническим прогрессирующим течением. Однако у 50—70% пациентов могут возникать спонтанные ремиссии в первые 2 года — 8 лет заболевания [9—15]. На начальной стадии болезни пациенты жалуются на шум, чувство заложенности, наполненности, распирания в ухе, снижение слуха, которые возникают периодически и сопровождаются приступами вращательного головокружения. Нередко перед приступом головокружения пациенты отмечают усиление шума и чувства заложенности в ухе. В межприступном периоде слух может полностью восстанавливаться [9, 12, 15]. В большинстве случаев сначала поражается только одно ухо, в последующем у 50% больных процесс может переходить на противоположную сторону [12, 15—16].
При прогрессировании заболевания приступы головокружения учащаются и становятся более интенсивными, с выраженным вегетативным сопровождением. Шум в ушах и чувство заложенности в ухе приобретают постоянный характер, могут усиливаться в момент приступа. Дальнейшее прогрессирование болезни Меньера приводит к нарастанию выраженности вестибулярной атаксии. Могут возникать внезапные падения без потери сознания — кризы Ту-маркина. Приступы интенсивного вестибулярного головокружения на поздних стадиях болезни возникают значительно реже.
Диагностика болезни Меньера основывается на характерной клинической картине: повторяющиеся приступы вращательного головокружения длительностью до нескольких часов, которые сопровождаются тошнотой, рвотой и возникают независимо от времени суток и положения больного. Часто головокружение сочетается с нарастающим шумом и неприятными ощущениями заложенности, наполнения или давления в ухе; на фоне повторяющихся приступов вращательного головокружения прогрессирует снижение слуха [9—17]. Современные диагностические критерии болезни Меньера включают в себя две категории: достоверную и возможную болезнь Менье-ра. Диагноз достоверной болезни Меньера основывается на клинической картине: повторяющиеся эпизоды головокружения длительностью от 20 мин до 12 ч в сочетании с НСТ на низкие и средние частоты и флюктуирующие слуховые нарушения (шум в ушах, заложенность, распирание
в ухе) на стороне пораженного уха. Возможная болезнь Меньера — более широкое понятие, включающее в себя эпизоды вестибулярного головокружения в сочетании с флюктуирующими слуховыми симптомами длительностью от 20 мин до 24 ч [18].
Из дополнительных методов обследования для диагностики болезни Меньера наибольшее значение имеют тональная аудиометрия, вестибулометрия, электрокохлеогра-фия и тональная пороговая аудиометрия [9—15]. Тональная пороговая аудиометрия позволяет провести оценку слуха на различных стадиях заболевания, что имеет большое значение для диагностики болезни Меньера [1, 2, 9, 12, 15]. На начальной стадии заболевания слух снижается преимущественно в области низких частот (от 125 до 1000 Гц), что соответствует тугоухости 1-й степени. В этот период восходящий тип кривой имеется у большинства пациентов [16]. При наличии гидропса наблюдается повышение слуховых порогов с преимущественным нарушением восприятия низких тонов и костно-воздушным интервалом на аудио-грамме на низкие (нередко и на средние) частоты аудиоме-трической тон-шкалы, величина которого то увеличивается, то уменьшается в зависимости от выраженности флюктуации слуха, которая чрезвычайно характерна для болезни Меньера. По мере прогрессирования заболевания тональная пороговая аудиометрия позволяет выявить флюктуирующую НСТ, чаще 2-3-й степени. На этой стадии болезни НСТ различной степени сохраняется и в межприступном периоде. На продвинутых стадиях при тональной пороговой аудиометрии определяются признаки постоянной выраженной НСТ.
Вестибулометрия позволяет определить функциональное состояние лабиринта на различных этапах заболевания. Так, в начальном периоде болезни Меньера при вестибуломет-рии отмечается снижение функции пораженного лабиринта обычно не более чем на 20%. Спонтанный нистагм регистрируется только во время приступа или в течение суток после его завершения. Прогрессирование заболевания сопровождается нарастанием признаков гипо- и арефлексии пораженного лабиринта по данным калорической пробы [9, 12, 15].
Дополнительными методами диагностики эндолимфа-тического гидропса являются дегидратационые пробы и электрокохлеография [9, 12, 15-17, 19]. Дегидратационный тест проводят с использованием глицерола или другого осмотического диуретика, перед приемом которого, а также через 1, 2, 3, 24 и 48 ч после его введения выполняют тональную пороговую аудиометрию. Проба считается положительной, если через 2-3 ч после дегидратации слух улучшается на 10 дБ и более, по крайней мере, на двух частотах или разборчивость речи улучшается не менее чем на 12%. Применение отоакустической эмиссии при дегидратационном тесте существенно повышает чувствительность исследования [19].
Электрокохлеография позволяет проанализировать электрическую активность улитки и слухового нерва, возникающую в течение 1-10 мс после предъявления звукового стимула. При использовании в качестве стимулов длинных тональных посылок окно анализа должно составлять около 20 мс. Судить о наличии гидропса лабиринта можно, если соотношение амплитуд суммационного потенциала и потенциала действия превышает 0,42; имеется увеличение сдвига латентности потенциала действия свыше 0,2 мс при использовании щелчков различной полярности; регистри-
руется высокоамплитудный суммационный потенциал при стимуляции тональными посылками [11, 19].
В настоящее время для диагностики эндолимфатиче-ского гидропса применяют МРТ головного мозга. Повторные исследования с использованием гадолиния перспективны для оценки эффективности различных методов лечения, направленных на уменьшение эндолимфатического гидропса [11].
Пациенты с болезнью Меньера нередко наблюдаются с ошибочными диагнозами и не получают эффективного лечения. Ранняя диагностика болезни Меньера, проведение адекватного лечения позволяют в большинстве случаев существенно уменьшить выраженность головокружения и замедлить снижение слуха [9, 11, 12, 20].
Лечение болезни Меньера включает в себя терапию спонтанных рецидивирующих приступов головокружения и профилактическое лечение, направленное на уменьшение частоты, выраженности приступов головокружения и предупреждение прогрессирования НСТ. Для купирования приступов головокружения используют вестибулярные су-прессанты: дименгидринат, бензодиазепины, противорвот-ные средства. Для предупреждения повторных приступов головокружения и сохранения слуховой функции назначают бессолевую диету (ограничение соли до 1—1,5 г/сут), длительный прием диуретиков (ацетазоламид), препаратов, нормализующих давление эндолимфы (бетагистина дигид-рохлорид). Для улучшения микроциркуляции в структурах внутреннего уха используют пентоксифилин. Для профилактики приступов головокружения при болезни Меньера может быть эффективным интратимпанальное введение глю-кокортикоидов (дексаметазон) [11, 17].
Медикаментозное лечение важно сочетать с вестибулярной реабилитацией, которая способствует лучшей адаптации больного к развившимся в результате болезни дефектам периферического вестибулярного аппарата. Когда консервативное лечение малоэффективно, прибегают к хирургическим методам [17], среди которых самые распространенные — декомпрессия эндолимфатического мешка и интратимпанальное введение гентамицина [11, 14, 16, 17].
Приводим собственное клиническое наблюдение.
Больной Д., 48 лет, инженер, предъявлял жалобы на головокружение с ощущением вращения окружающих предметов, которое впервые возникло около 3 лет назад днем. Перед приступом головокружения пациент ощутил неприятное чувство заложенности и шум в правом ухе. Приступ продолжался около 1 ч, сопровождался тошнотой, рвотой. Подобные эпизоды головокружения стали повторяться 3—5раз в месяц, после каждого приступа головокружения снижался слух на правое ухо. В последние 2 мес после очередного приступа головокружения пациент отметил, что при повороте головы в стороны изображение несколько отстает и возникает ощущение движения окружающего пространства.
В неврологическом статусе: патологии не выявлено, ко-ординаторные пробы выполнял удовлетворительно, в позе Ром-берга отмечалось пошатывание, при ходьбе была несколько расширена база шага.
При нейровестибулярном обследовании с видеонистагмо-графией был выявлен спонтанный левонаправленный нистагм, подавляющийся фиксацией взора. Проба с кружением головы («head-shaking») была отрицательна. Пробы Дикса-Холлпай-ка, МакКлюра-Пагнини были отрицательны. Проба Хальмаги была положительна справа, проба Унтербергера слабо поло-
жительна вправо, что указывало на признаки гипофункции правого лабиринта.
При электрокохлеографии выявлено увеличение отношения суммационного потенциала и потенциала действия до 0,53 справа, что является признаком гидропса правого лабиринта. После проведения тональной пороговой аудиометрии обнаружены признаки нейросенсорной тугоухости 2-й степени справа. Был поставлен диагноз болезни Меньера.
Назначено лечение: бессолевая диета (ограничение соли до 1-1,5 г/сут); курсовой прием ацетазоламида 250 мг/сут курсами по 2 мес; бетагистина дигидрохлорид в дозе 48 мг/сут в течение 2 мес; пентоксифиллин 300 мг/сут в течение 2 мес для улучшения микроциркуляции и лечения НСТ. Для стимуляции вестибулярной компенсации пациент проходил курс вестибулярной реабилитации.
На фоне комплексного лечения достигнута стойкая клиническая ремиссия, при последующем наблюдении в течение 2 лет выраженность и частота приступов головокружения снизились до 1-2 раз в год, прогрессирования НСТ не отмечалось.
Невринома слухового нерва
Невринома слухового нерва составляет 8—10% всех внутричерепных опухолей [21]. Большинство неврином слухового нерва — шванномы, которые происходят из верхней вестибулярной порции преддверно-улиткового нерва в месте соединения центрального и периферического миелина в 8—12 мм от ствола мозга, вблизи от внутреннего слухового прохода. Манифестация невриномы слухового нерва в большинстве случаев наблюдается после 30 лет.
Клиническая картина невриномы слухового нерва на ранних этапах складывается из триады симптомов: прогрессирующая потеря слуха на стороне поражения, высокочастотный звон в ухе и нарушение равновесия. НСТ отмечается в большинстве случаев (98%), звон в ухе и нарушение равновесия выявляются соответственно у 70 и 67% пациентов с невриномой слухового нерва [21]. Во многих наблюдениях (70%) НСТ возникает на высокие частоты [21]. При увеличении размеров опухоли могут присоединяться онемение на лице, слабость и подергивание мимических мышц, возможны симптомы поражения ствола головного мозга. Темп роста опухоли непредсказуем: обычно он составляет 1—10 мм в год, в некоторых случаях размеры опухоли практически не меняются в течение многих лет (а у 6% пациентов — даже в течение жизни) или увеличиваются на 20—30 мм в год [21].
Для диагностики невриномы слухового нерва используется МРТ и компьютерная томография головного мозга. МРТ головного мозга с контрастным усилением гадолиниу-мом — лучший метод диагностики невриномы слухового нерва [11, 16, 21]. На аудиограмме при невриноме слухового нерва выявляется НСТ преимущественно на высокие частоты. Аудиограмма позволяет оценить функциональное состояние слуха (что помогает при выборе метода лечения) и дает базовые данные, которые в дальнейшем можно использовать для сравнения [11, 16, 21].
В большинстве случаев требуется нейрохирургическое удаление невриномы слухового нерва.
Острое нарушение мозгового кровообращения
Причиной острой НСТ в сочетании с вестибулярным головокружением может стать нарушение кровообращения
в артерии лабиринта, ветви нижней мозжечковой артерии. Клиническая картина нарушения кровообращения в артерии лабиринта складывается из внезапно возникшей острой НСТ, спонтанного периферического вестибулярного головокружения, выраженных вегетативных симптомов (тошнота, рвота), расстройства равновесия. Одновременно может появляться шум в пораженном ухе. Причинами нарушения кровообращения в артерии лабиринта, как и других ишемических инсультов, чаще всего служат атеросклероз церебральных артерий с развитием тромбоза или артерио-артериальной тромбоэмболии, поражение мелких сосудов при артериальной гипертонии и сахарном диабете или патология сердца (мерцательной аритмии, пороках сердца) с развитием кардиальной эмболии [4, 11, 14, 16].
Диагноз острого нарушения кровообращения в артерии лабиринта основывается на возникновении внезапной стойкой односторонней НСТ и ипсилатеральной перифе-
рической вестибулопатии у пациентов с сосудистыми факторами риска [11, 16].
Острое нарушение мозгового кровообращения в верте-бробазилярном бассейне подтверждается методами нейрови-зуализации головного мозга и церебральных артерий [11, 14, 16]. Проводится лечение в соответствии со стандартом ведения больного ишемическим инсультом. Большое значение имеет первичная и вторичная профилактика инсульта (адекватная антигипертензивная терапия, нормализация липид-ного обмена, лечение и профилактика сахарного диабета).
Таким образом, в неврологической практике наиболее частыми причинами НСТ являются идиопатическая НСТ, болезнь Меньера и невринома слухового нерва. Ранняя диагностика причины НСТ позволяет начать адекватную терапию. В большинстве случаев НСТ (идиопатическая НСТ, болезнь Меньера) требуются консультация и лечение у оториноларинголога.
1. Зайцева ОВ. Кохлеовестибулярные нарушения: подходы к диагностике и лечению. Вестник оториноларингологии. 2011;(5): 55-8. [Zaitseva OV. Cochleovestibular disorders: approaches to diagnostics and treatment. Vestnik otorinolaringologii. 2011;(5):55-8. (In Russ.)].
2. Кунельская НЛ. Реабилитация пациентов с различными формами нейросенсорной тугоухости. Русский медицинский журнал. 2011;(24):1478-82. [Kunel’skaya NL. Rehabilitation of patients with various forms of sensorineural hearing loss. Russkii meditsinskii zhurnal. 2011;(24):1478-82. (In Russ.)].
3. Ballesteros F, Alobid I, Tassies D, et al.
Is there an overlap between sudden neurosenso-rial hearing loss and cardiovascular risk factors? Audiol Neurootol. 2009;14(3):139-45. doi: 10.1159/000171475. Epub 2008 Nov 13.
4. Корниенко АМ, Корниенко РА. Нейро-сенсорная тугоухость: новые возможности терапии. Вестник оториноларингологии. 2011;(2):46—8. [Kornienko AM, Kornienko RA. Sensorineural hearing loss: new opportunities for therapy. Vestnik otorinolaringologii. 2011;(2): 46—8. (In Russ.)].
5. Шавловская ОА, Шварков СБ. Области применения Трентала (пентоксифиллина) в неврологии. Цереброваскулярные заболевания. 2013;(2):17-20. [Shavlovskaya OA, Shvarkov SB. Applications of Trental (pentoxifylline) in neurology. Tserebrovaskulyarnye zabolevaniya. 2013;(2):17-20. (In Russ.)].
6. Дроздов СА. Пентоксифиллин в лечении нарушений мозгового кровообращения: обзор. Журнал неврологии и психиатрии им. С.С. Корсакова. 1997;(9):62-7. [Drozdov SA. Pentoxifylline in the treatment of disorders of
Поступила 4.05.2017
ЛИТЕРАТУРА
cerebral circulation: an overview. Zhurnal nevrologii ipsikhiatrii im. S.S. Korsakova. 1997;(9):62-7. (In Russ.)].
7. Захаров ВВ. Использование Трентала в лечении дисциркуляторной энцефалопатии. Русский медицинский журнал. 2010;18(10): 532—6. [Zakharov VV. Use of Trental in the treatment of dyscirculatory encephalopathy. Russkii meditsinskii zhurnal. 2010;18(10):532—6. (In Russ.)].
8. Almeida-Branco MS, Cabrera S, Lopez-Escamez JA. Perspectives for the Treatment of Sensorineural Hearing Loss by Cellular Regeneration of the Inner Ear. Acta OtorrinolaringolEsp. 2015 Sep-Oct;66(5):286-95. doi: 10.1016/j.otorri.2014.07.009. Epub 2014 Nov 20.
9. Murdin L, Schilder AG. Epidemiology of balance symptoms and disorders in the community: a systematic review. Otol Neurotol. 2015 Mar;36(3):387-92. doi: 10.1097/MA0. 0000000000000691.
10. Neuhauser HK, Radtke A, von BM, et al. Burden of dizziness and vertigo in the community. Arch Intern Med. 2008 Oct 27;168(19): 2118-24. doi: 10.1001/archinte.168.19.2118.
11. Парфенов ВА, Замерград МВ, Мельников ОА. Головокружение: диагностика и лечение, распространенные диагностические ошибки. Москва: МИА; 2009. 152 с. [Parfenov VA, Zamergrad MV, Mel’nikov OA. Golovokruzhenie: diagnostika i lechenie, raspros-tranennye diagnosticheskie oshibki [Dizziness: diagnosis and treatment, common diagnostic errors]. Moscow: MIA; 2009. 152 p.]
12. Neuhauser HK, von Brevern M, Radtke A, et al. Epidemiology of vestibular vertigo: a neu-rotologic survey of the general population.
Neurology. 2005 Sep 27;65(6):898-904.
13. Thompson TL, Amedee R. Vertigo: a review of common peripheral and central vestibular disorders. Ochsner J. 2009 Spring;9(1):20-6.
14. Brandt Т, Dieterich М. Vertigo and dizziness: common complains. London: Springer; 2004.208 p.
15. Gates GA. Meniere’s disease review 2005. J Am Acad Audiol. 2006 Jan;17(1):16-26.
16. Brandt T. Vertigo. Its Multisensory Syndromes. London: Springer; 2000. 504 p.
17. Замерград МВ, Мельников ОА. Болезнь Меньера. Неврологический журнал. 2011; (1):5-8. [Zamergrad MV, Mel’nikov OA. Meniere’s disease. Nevrologicheskii zhurnal. 2011;(1):5-8. (In Russ.)].
18. Lopez-Escamez JA, Carey J, Chung WH, et al. Diagnostic criteria for Meniere’s disease. J Vestib Res. 2015;25(1):1-7. doi: 10.3233/VES-150549.
19. Крюков АИ, Кунельская НЛ, Гаров ЕВ и др. Диагностика эндолимфатического гидропса. Вестник оториноларингологии. 2013;(2):4-7. [Kryukov AI, Kunel’skaya NL, Garov EV, et al. Diagnosis of endolymphatic hydrops. Vestnik otorinolaringologii. 2013;(2):4-7. (In Russ.)].
20. Strupp M, Thurtell MJ, Shaikh AG, et al. Pharmacotherapy of vestibular and ocular motor disorders, including nystagmus. J Neurol. 2011 Jul;258(7):1207-22. doi: 10.1007/s00415-011-5999-8. Epub 2011 Apr 2.
21. Гринберг МС. Нейрохирургия. Москва: МЕДпресс-информ; 2010. 1008 с. [Grinberg MS. Neirokhirurgiya [Neurosurgery]. Moscow: MEDpress-inform; 2010. 1008 p.]
Декларация о финансовых и других взаимоотношениях
Исследование не имело спонсорской поддержки. Авторы несут полную ответственность за предоставление окончательной версии рукописи в печать. Все авторы принимали участие в разработке концепции статьи и написании рукописи. Окончательная версия рукописи была одобрена всеми авторами.

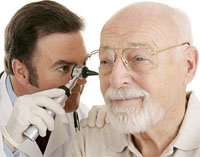




























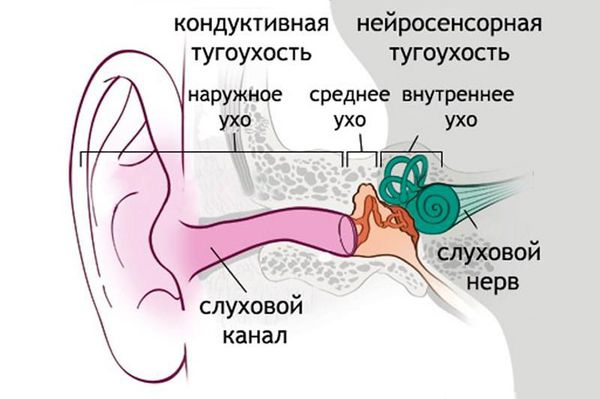
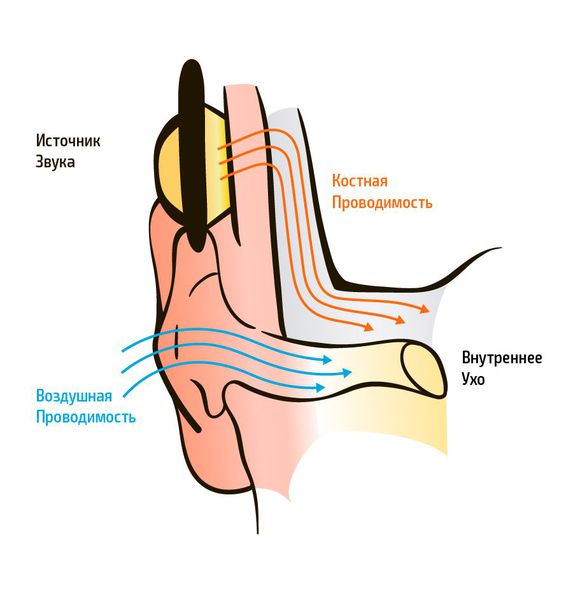
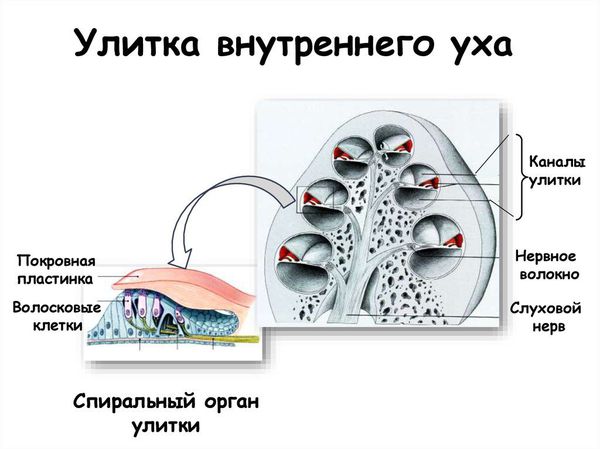
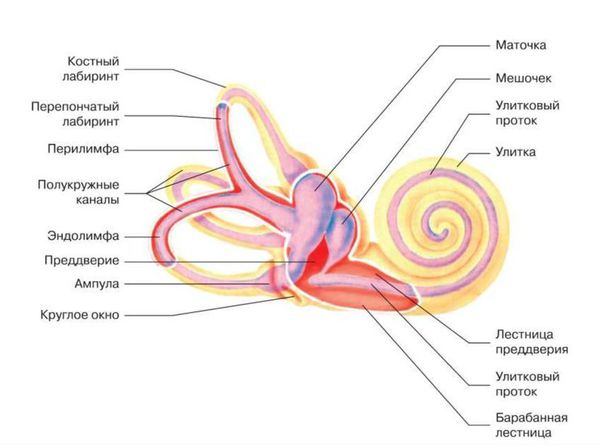
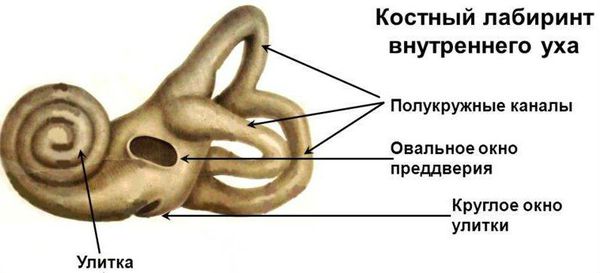


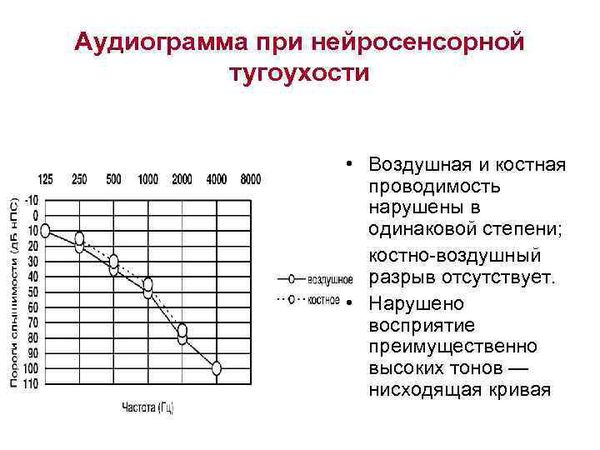
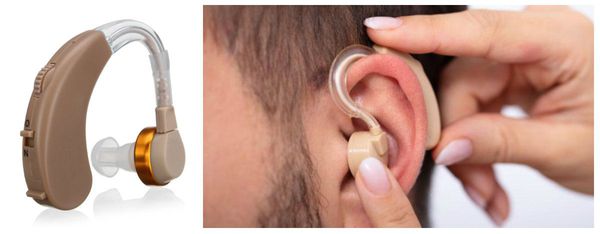
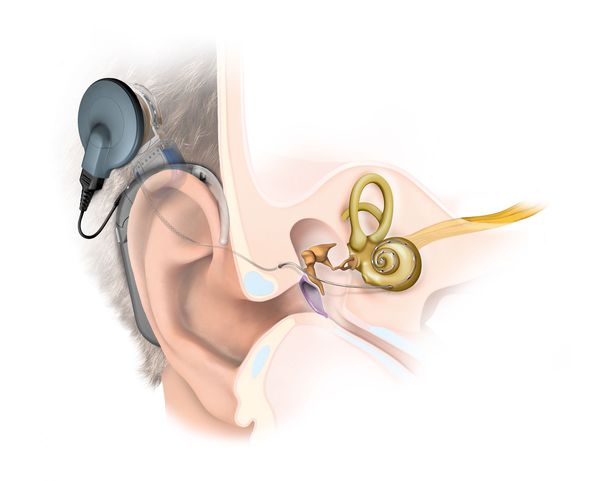
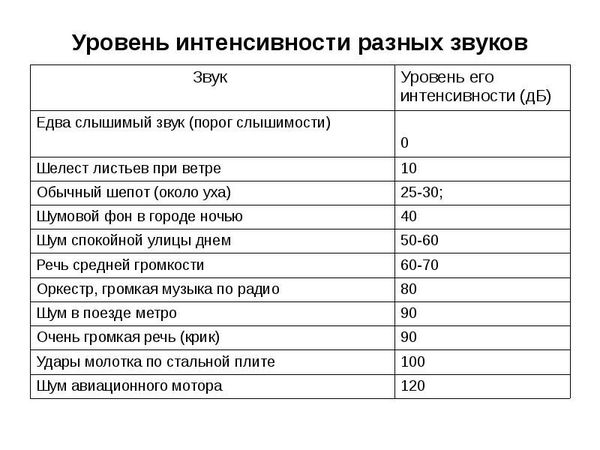
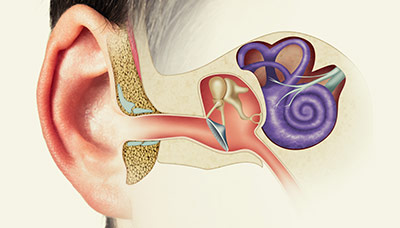

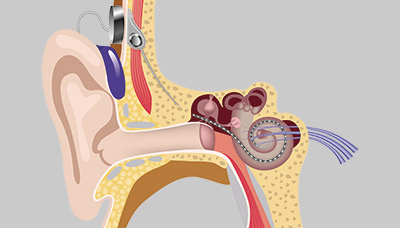

 Врожденная тугоухость чаще всего возникает при внутриутробном поражении плода токсичными веществами или сильнодействующими лекарственными препаратами. Недоразвитие слухового аппарата наблюдается у 15% недоношенных детей. Причем, чем меньше срок, на котором родился ребенок, тем больше вероятность, что со слухом будут проблемы. Иногда слух снижается в результате асфиксии плода или черепно-мозговой родовой травмы. При врожденной тугоухости лечение практически не дает результатов. Речь может идти только о способе компенсации слуха.
Врожденная тугоухость чаще всего возникает при внутриутробном поражении плода токсичными веществами или сильнодействующими лекарственными препаратами. Недоразвитие слухового аппарата наблюдается у 15% недоношенных детей. Причем, чем меньше срок, на котором родился ребенок, тем больше вероятность, что со слухом будут проблемы. Иногда слух снижается в результате асфиксии плода или черепно-мозговой родовой травмы. При врожденной тугоухости лечение практически не дает результатов. Речь может идти только о способе компенсации слуха.