Лечение варусной деформации стоп у детей

Содержание:
Причины варусной деформации стопы
Симптомы варусной деформации
Профилактические рекомендации
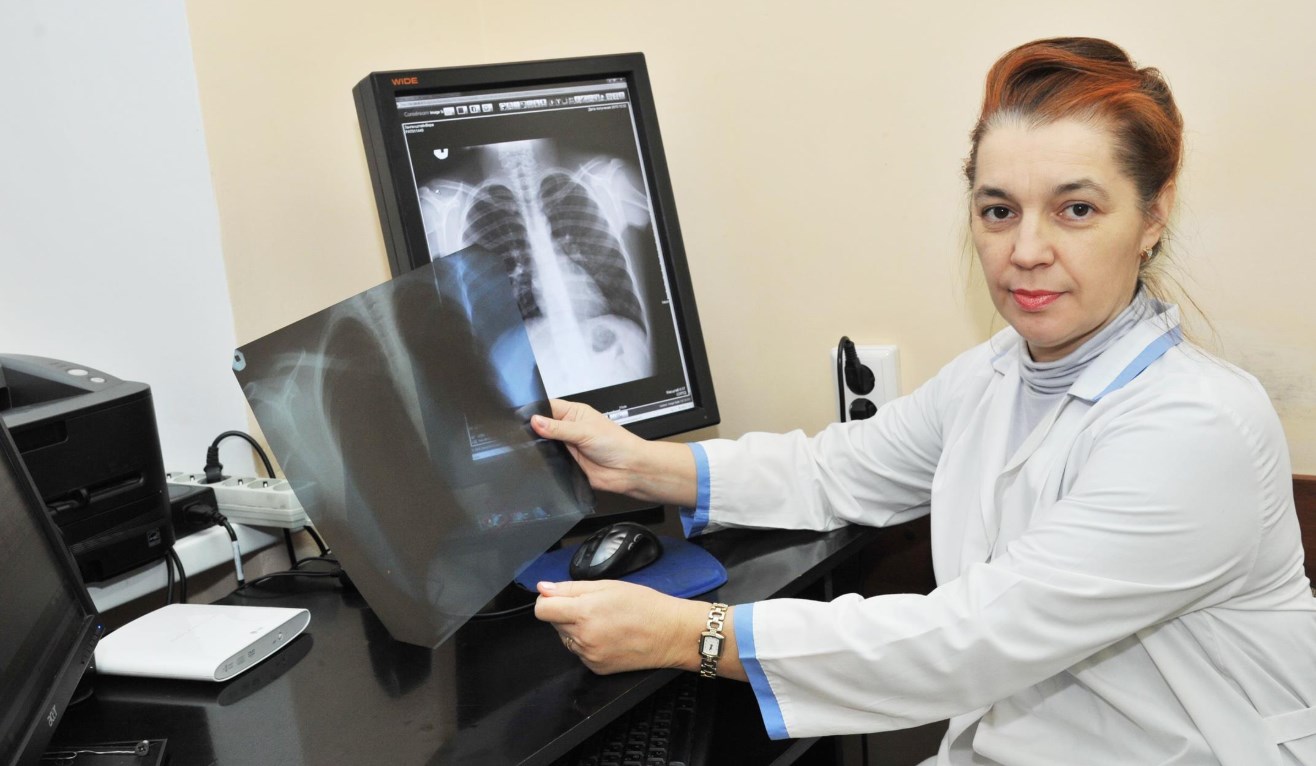
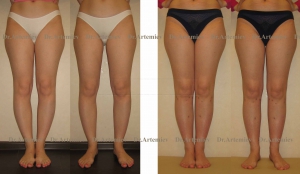
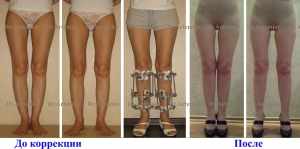
Варусная деформация стопы у детей представляет собой приобретенную ортопедическую патологию, характеризующуюся искривлением ее оси и свода. Избавиться от болезни крайне тяжело. Консервативное лечение помогает только на ранних стадиях. В запущенных случаях показано хирургическое вмешательство.
Причины варусной деформации стопы
Варусная деформация одной или обеих ступней чаще всего развивается в первые годы жизни ребенка.
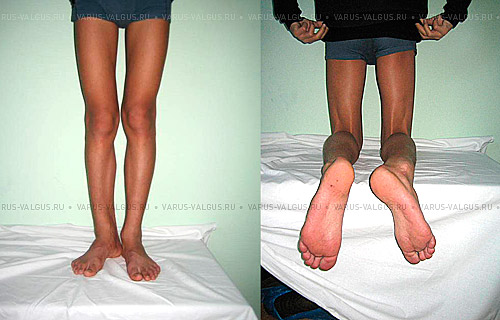
Варусная деформация стопы у детей характеризуется искривлением ее оси и свода
Основные причины:
- эндокринные патологии (гипотиреоз или тиреотоксикоз, сахарный диабет и пр.);
- нарушение обмена веществ;
- дефицит витамина Д;
- плоскостопие или травмы ступни;
- генетическая предрасположенность;
- болезни костной ткани;
- ношение тесной обуви.
Появление варусной ступни может быть обусловлено гипертонусом новорожденного. В таком случае отклонение считается нормой до 3-месячного возраста. Спастическая эквиноварусная или эквинусная ступня является частным спутником детского церебрального паралича. При такой патологии паралич может распространиться на переднюю группу мышц голени.
При варусе амортизирующая способность стопы уменьшается. Основная нагрузка при ходьбе приходится на ее внешнюю часть, а вес тела распределяется неравномерно. Одновременно с варусом стопы часто диагностируют деформацию, коленей, голени и бедра.
Симптомы варусной деформации
Искривление конечностей развивается достаточно медленно. Сначала у ребенка появляется дискомфорт от ношения привычной обуви. Возникают трудности с подбором удобной модели. Постепенно появляется болезненность, отмечается приведение передних отделов ступней. Ребенок становится капризным и вялым. Плохо ходит, часто падает и просится на руки.
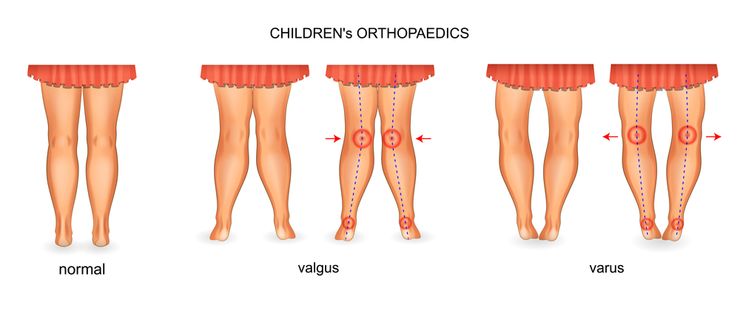
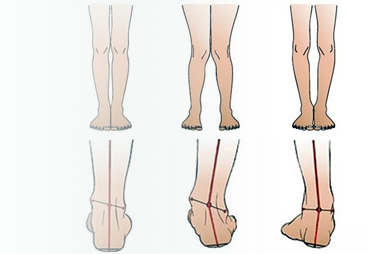
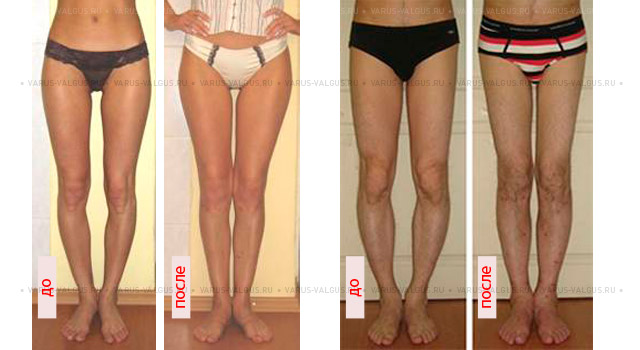
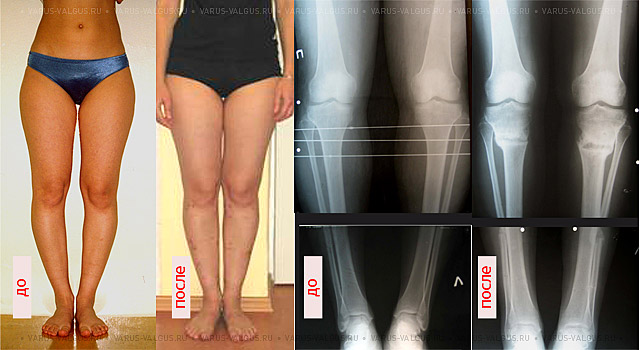
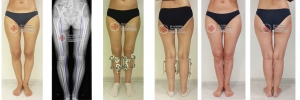
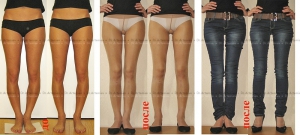
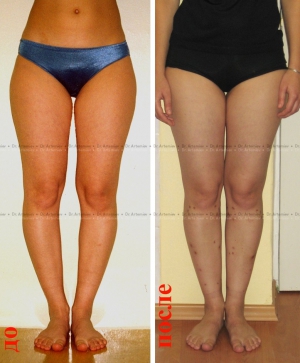
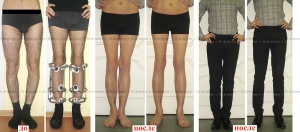
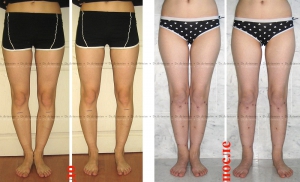
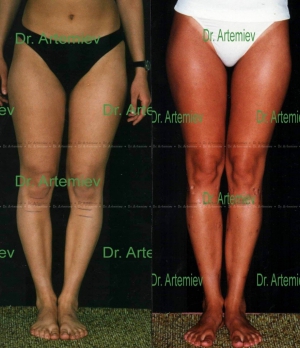
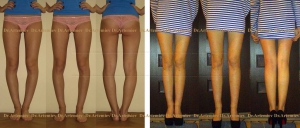
Самым ярким признаком запущенной варусной деформации стопы у детей выступает невозможность свести колени в положении стоя. Из-за этого ноги ребенка приобретают форму «колеса». Степень выраженности симптома зависит от запущенности патологии. Вальгусная стопа характеризуется Х-образной деформацией. В этом случае нагрузка при ходьбе приходится на внутреннюю часть ступни.
Обследование
Постановка диагноза зачастую не вызывает затруднений, он сиавится врачом ортопедом после визуального осмотра. Для оценки степени деформации делают:
- рентген;
- МРТ;
- КТ.
В запущенных случаях перед началом лечения требуется осмотр позвоночника.
До достижения 5 летнего возраста ребенка нужно регулярно показывать ортопеду, поскольку наиболее интенсивное формирование костного аппарата приходится именно на этот период.
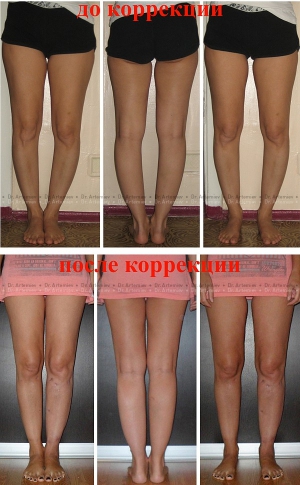
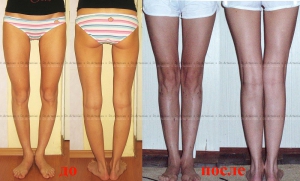
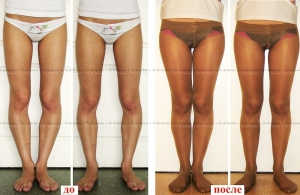
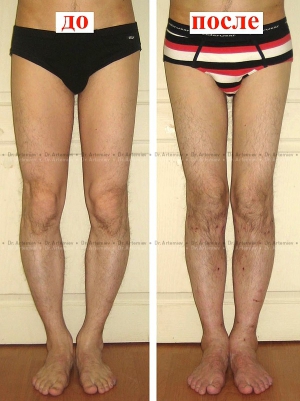
Консервативное лечение варуса стопы у детей помогает только на ранних стадиях
Лечебные мероприятия
Устранение О-образной деформации нижних конечностей – задача непростая. На ранних стадиях лечение проводят консервативными методами. К таким относят:
- Лечебную гимнастику. Она помогает укрепить мышцы нижних конечностей и сформировать правильную форму стопы. Комплекс упражнений подбирается индивидуально.
- Физиотерапевтические методы. В этот список входят парафиновые аппликации, электрофорез, грязевые ванны и другое. Они оказывают общеукрепляющее действие, улучшают кровообращение и способствуют более быстрому излечению. Комплекс процедур подбирается в зависимости от диагноза.
- Массаж ног, а также поясничного и крестцового отдела позвоночника. Предназначен для улучшения кровообращения и правильной постановки ступней. На начальных этапах такую процедуру должен проводить медицинский работник с соответствующей квалификацией.
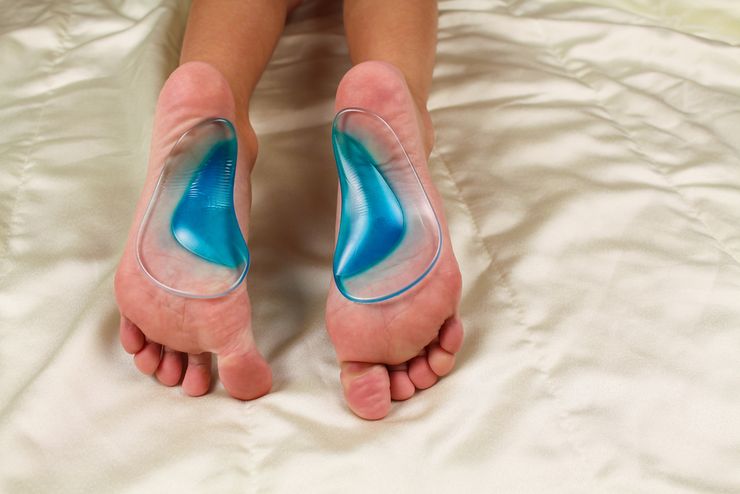
- Ношение ортопедической обуви, корректоров и стяжек. Формирует анатомически правильною постановку стоп, помогает разгрузить внешнюю часть стопы и равномерно распределить нагрузку при ходьбе. Ортопедические сандали и ботинки шьют по индивидуальным заказам, корректоры и стельки продаются в магазинах медтехники и некоторых аптеках.
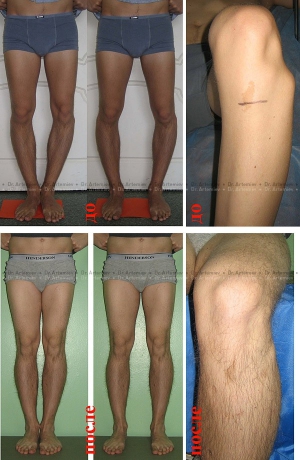
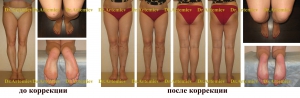
Если ношение ортопедических стелек и другие консервативные методы не помогают, прибегают к оперативному вмешательству. Современные техники отличаются низкой травматичностью. При ранней постановке диагноза шансы на полное выздоровление очень высоки.
Операция, проведенная в раннем детстве, как правило, не вызывает осложнений. В дальнейшем таким детям рекомендовано продолжать сеансы лечебного массажа, заниматься физкультурой и носить ортопедическую обувь в течении установленного врачом срока.
Осложнения
Отсутствие лечения повышает риск развития сопутствующих патологий и значительно снижает шансы избавиться от болезни полностью.
К наиболее распространенным осложнениям варусной ступни относят:
- образование болезненных натоптышей;
- деформацию большого пальца ноги;
- врастание ногтей;
- отечность и боль нижних конечностей;
- искривление позвоночника, нарушение осанки;
- изменение походки;
- поражения голеностопных, тазобедренных и коленных суставов.
При устранении патологии в раннем детстве вероятность развития тяжелых осложнений отсутствует.
Массаж ног при варусе у детей способствует правильной постановке стоп
Профилактические рекомендации
Развитие варусной стопы зачастую можно предупредить. Для этого рекомендуется:
- носить ортопедическую обувь с раннего детства;
- приучать ребенка выполнять несложные упражнения, соблюдать режим дня;
- следить за питанием малыша, обеспечить употребление питательных веществ с пищей или проконсультироваться с педиатром по поводу приема поливитаминов;
- регулярно посещать врача-ортопеда для профилактики (1–2 раза в год);
- в осенне-зимний период давать ребенку витамин Д.
До 3 лет нужно следить за правильной постановкой ступней ребенка при ходьбе или в положении стоя. Постепенно этот навык сформируется окончательно и стопа будет принимать правильное положение автоматически.
При таком диагнозе быстрого результата ждать не стоит. Родителям нужно запастись терпением и выполнять все рекомендации врача. Операция показана детям, которым не помогло консервативное лечение. В запущенных случаях предпочтение отдается хирургическим методам.
Видео
Читайте в следующей статье: как определить косолапость у детей
21 мая 2019 15:11 | Отредактировано: 26 апреля 2021 21:25
Комментарии
Узнавай и участвуй
Клубы на Бэби.ру — это кладезь полезной информации
Как лечить варусную деформацию стоп
Варусная стопа у взрослых и детей
Многих проблем со здоровьем можно избежать, если вовремя распознать недуг и применить эффективные методы лечения. Варусная деформация стопы — одна из трудно диагностируемых патологий с негативными последствиями. Заболевание проявляется искривлением средней части голени наружу, при котором ступня отклонена подошвой внутрь. При этом стопу искажает плосковарусная деформация. У новорожденного болезнь не выявляют. Иногда ее путают с врожденной патологией — косолапостью. Заболевание развивается в раннем детстве, когда малыш начинает ходить. При отсутствии терапии деформация стоп влияет на качество последующей жизни.
Причины появления искривлений
Варусная деформация стопы у детей развивается постепенно. Угроза появления патологии заключается в таких факторах:
- проблемы костной системы, недостаток витамина D, кальция;
- рахит;
- плоскостопие;
- сбои в обменных процессах;
- заболевания щитовидной железы, эндокринной системы;
- ослабленный иммунитет;
- наследственность;
- лишний вес;
- травмы ног;
- патология мышц нижних конечностей;
- некомфортная, не соответствующая размеру и форме ноги обувь.
Болезнь развивается на фоне плоскостопия.
Каждый из факторов способен спровоцировать заболевание. Варусная установка стопы появляется из-за неустойчивости и слабости нижних конечностей, когда голень отклоняется наружу. Во время передвижения происходит неравномерное распределение веса тела. Стопы теряют способность амортизировать шаги. Амплитуда движений в коленях влияет на походку, меняет ее, появляются дистрофические изменения мышц, связок и суставов нижних конечностей. Усиливается опасность травм, в физическом развитии заметно отставание. Варусные стопы у взрослых — явная угроза для позвоночника, мышц и костей.
Признаки заболевания у взрослых и детей
Варусное искривление характеризуется видимым отклонением угла костей голени и стопы. Нормальное расположение равняется 90 градусам. При патологии ступни повернуты внутрь, голени разведены, имеют О-образную форму. Когда человек стоит ровно, между коленными суставами образуется овальное прострaнcтво. Легкая степень болезни — 10 градусов видимого искривления стопы, тяжелая — 20. Если малыш, научившись ходить, заметно отклоняет стопы, пальчики ног сгибает, а между коленками образуется прострaнcтво, напоминающее букву О, следует обратиться к специалисту и пройти обследование.
Диагностика варусной деформации стопы
Чтобы поставить окончательный диагноз требуется обратиться к врачу (детскому или взрослому) — травматологу или ортопеду, и пройти ряд исследований:
- рентгенографию, которая покажет изменения, произошедшие в суставах;
- анализ крови на содержание Са и Р;
- КТ и МРТ для исключения второстепенных патологий.
Вернуться к оглавлению
Лечение варусной деформации
Физиотерапия
Борьба с недугом — длительный комплексный процесс. Обязательной терапевтической мерой является массаж. Его должен проводить профессионал, владеющий специальными навыками. Родителям желательно овладеть базовыми элементами такого массажа и делать его регулярно дома. Стандартный курс — 10 сеансов, для получения нужного эффекта назначают несколько курсов. Неотъемлемая составляющая лечения — специальная гимнастика. Она направлена на укрепление мышц, коррекцию формы стоп и правильную их постановку при ходьбе.
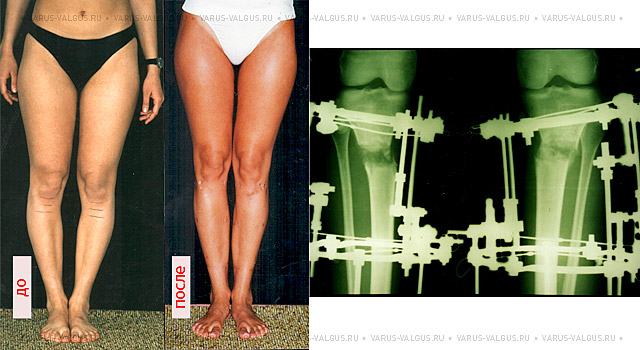
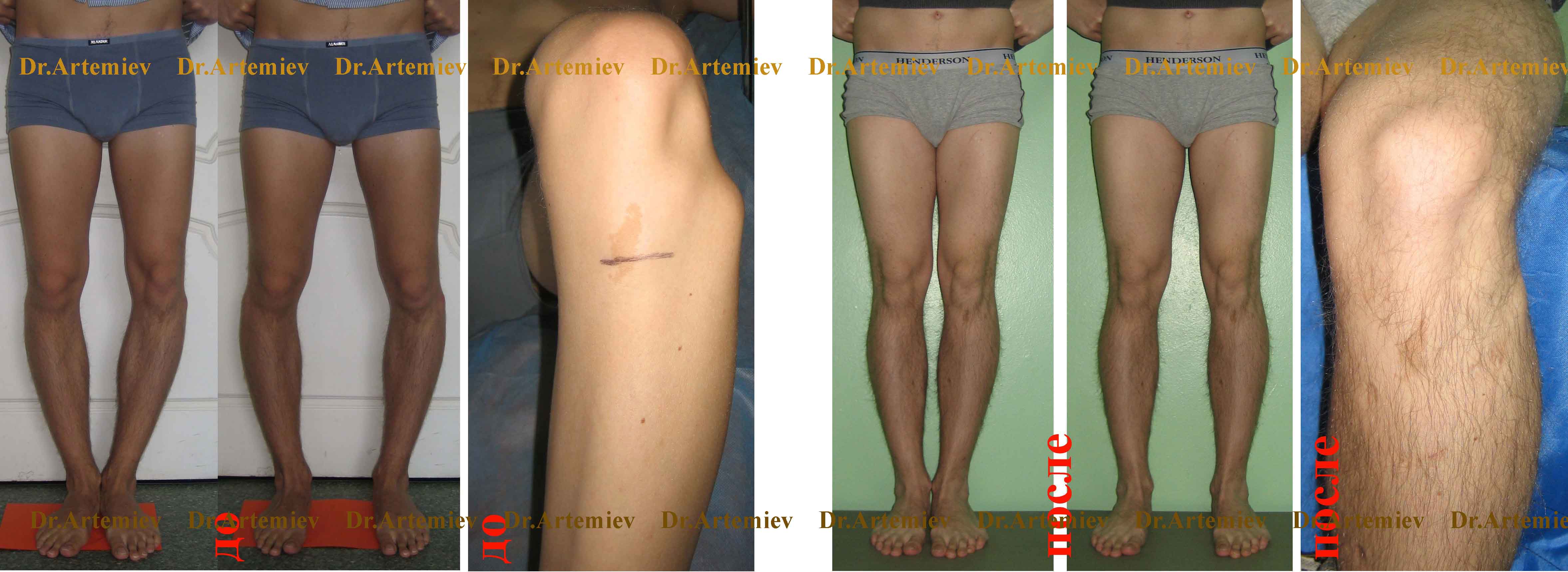
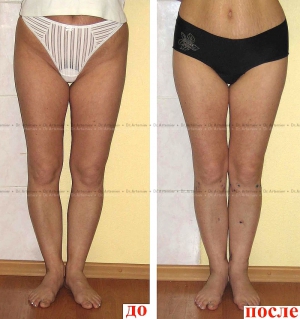
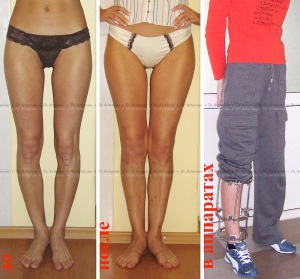
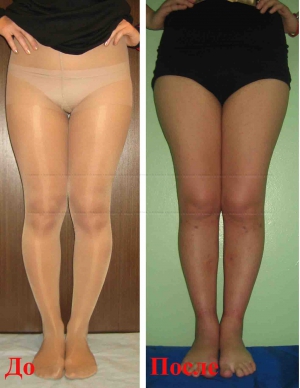
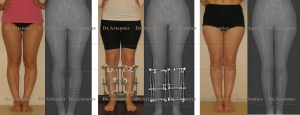
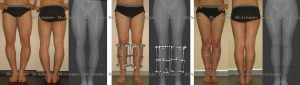
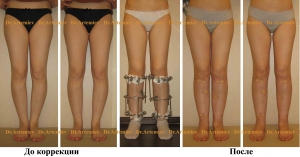
Соблюдая рекомендации врача при выполнении процедур, проявляя упорство при длительном и сложном лечении, удастся достичь положительного результата и скорректировать искривление до нормального состояния без оперативного вмешательства.
Ортопедическая коррекция
Воздействовать на варусную деформацию стопы ортопеды рекомендуют с помощью специальной обуви. Ее изготавливают по индивидуальному заказу. У таких сандалий или ботинок обязательно должен быть твердый задник, необходимы специальные стельки ортопедического действия, супинаторы и корректоры. Конструкция предназначена, чтобы не допустить смещения стопы наружу, установить и удерживать ее нормальное положение. Пятка и плюсневая кость надежно фиксируются обувью. Отказаться от ортопедической обуви врач порекомендует, когда верное положение стопы сформируется.
Хирургическое лечение
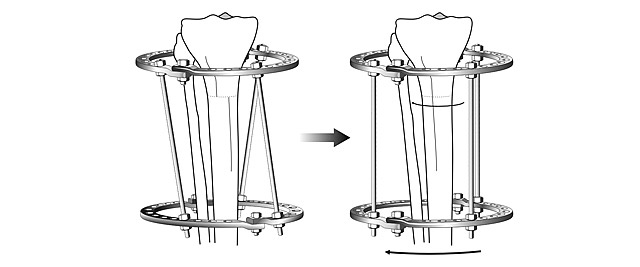
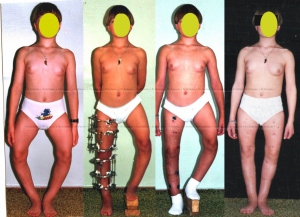
Своевременно начатое и качественно проведенное консервативное лечение способно избавить от оперативного вмешательства. При запущенных или сложных случаях применяют хирургические методы. Желательно, по мнению ортопедов, провести операцию в 5—7-летнем возрасте. При хирургическом вмешательстве делают остеотомию с применением аппарата Илизарова, могут оперировать по методу Зацепина. Существуют и малотравматичные методы коррекции. Какое лечение применить, врач решает индивидуально. Устранение деформации путем хирургической операции гарантирует положительный результат, но после него большая роль отводится восстановительной терапии. Она занимает продолжительный период. Эффект от хирургического вмешательства обязательно закрепляют сеансами массажа и выполнением специальных упражнений.
Риски при прогрессирующей патологии
Варусная деформация нижних конечностей таит в себе непредсказуемые и опасные последствия. Постепенно происходит наружное искривление бедра, прогрессирующая деформация перерастает в косолапость. Колени не способны выпрямиться. Голени искривлены, а ступни все больше устают при ходьбе. У больных меняется походка, отекают ноги, образуются болезненные мозоли, появляются серьезные проблемы в функционировании опopно-двигательной системы. Варусная стопа у взрослых вызывает резкую пульсирующую боль в нижних конечностях. С возрастом функциональные расстройства нарастают, нарушается кровоснабжение, болезненность при передвижении становится постоянной.
Профилактика варусной деформации
С первых шагов необходимо пристально наблюдать, как малыш ставит ножку: ровно или выворачивая наружу. Важно обратить внимание, как при этом выглядят коленки: плоско или выпукло. Рекомендуется регулярно посещать врача-ортопеда, тщательно подбирать обувь, которая должна быть удобной, свободной, с подошвой на невысоком (5 мм) каблучке. Такая обувь способствует выработке правильной походки у ребенка. Витамин D и продукты, содержащие кальций, обязательны в рационе. Они помогут превратить хрупкие хрящики в крепкие кости. Достаточно опасны какие-либо травмы ног, даже незначительные способны принести неприятности в будущем. Нeблагоприятно сказывается на формировании стопы избыточный вес.
Приоритетная задача — научить ребенка правильной постановке ножек при ходьбе. Необходимо укреплять иммунитет, избегать инфекций, воспалений, контролировать прием лекарств. Они способны вымывать кальций из организма, что ослабляет кости. Удобная обувь, профилактические осмотры у ортопеда, сбалансированное питание, физическая активность — основные составляющие успешного предупреждения варусной деформации стопы у детей и взрослых.
Варусная деформация стопы у детей
Первые шаги малыша — событие радостное. Но вместе с ними в жизни родителей наступает период сомнений и тревог, поскольку именно с первыми шагами обычно вскрываются патологии развития стоп, которые ранее было невозможно заметить. Что делать, если у ребенка ноги «колесом», что такое варусная деформация стопы, мы расскажем в этой статье.
Что это такое
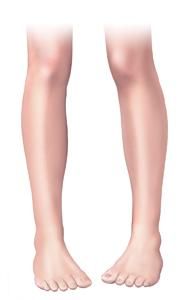
Варусная деформация стопы — это такая патология нижних конечностей, при которой искажаются ось и купол стоп, при ходьбе малыш опирается на внешнее ребро стопы, соответственно, между коленями образуется то самое «колесо».
Колени не смыкаются, если ножки держать параллельно. Патология также получила название О-образного искривления.
Достаточно часто варусную деформацию путают с косолапостью. На самом деле это две разные патологии. Косолапость имеет врожденную природу, а варус стопы всегда приобретенный.
Для детей до 3-4 месяцев ножки «колесом» – это вариант нормы. Но после этого возраста оценку ситуации сможет дать только опытный врач-ортопед.
Суставы ребенка слабые, пластичные, мышечная ткань развита недостаточно, а потому неправильные нагрузки на ножки способны вызвать такой тип аномалии стоп. При неправильной установке увеличивается нагрузка на все виды суставов и сухожилия, особенно сильно страдают коленный сустав, тазобедренный и голеностопный.
Если патологию вовремя не рассмотреть и не начать лечение, то ребенок может стать инвалидом. Нагруженные сверх меры суставы быстрее изнашиваются, неправильная и недостаточная амортизация приводят к деформациям, грыжам, кистам позвоночника, межпозвонкового прострaнcтва.
Лучше всего коррекции поддаются легкие формы недуга, реально исправить постановку можно до тех пор, пока кости ребенка активно растут. Критическим возрастом считается возраст 8 лет.
Если до этого времени варусное искривление исправить не удалось, самое время подумать об оперативном вмешательстве, ведь после 8 лет патология будет только прогрессировать.
К искривлению осей и невозможности сомкнуть колени может привести великое множество причин.
Заболевание чаще всего встречается у детей, относящихся к так называемой группе риска – в нее входят:
- недоношенные;
- маловесные детки;
- малыши с детским церебральным параличом;
- дети, которые в первый год жизни перенесли рахит;
- дети, получавшие травмы голеностопа, коленей, тазобедренного сустава.
Немалая доля ответственности лежит и на родителях. Малыши, которых рано приводят в вертикальное положение, ставят на ножки до достижения ими возраста 9-10 месяцев, помещают в разнообразные вертикализаторы (ходунки и прыгунки), особенно если при этом они достаточно упитанные и весят больше возрастной нормы, более подвержены такой О-образной деформации голеней.
Причиной развития варусной стопы может стать и неудобная обувь, которая плохо фиксирует ножки малыша, который уже начал топать на своих двоих, а также нерациональное питание, при котором у ребенка есть дефицит кальция и важных витаминов.
Симптомы и признаки
На начальной стадии рассмотреть варусную деформацию достаточно трудно. Ребенка ничего не беспокоит. Но по мере роста начинают проявляться клинические признаки патологии, которая, к слову, развивается достаточно медленными темпами.
Ребенок может испытывать боль при ходьбе, по вечерам у него может появляться отечность ножек, у него не слишком хорошо получается бегать, а слишком активные и подвижные игры быстро утомляют его.
При некоторых видах варусной деформации могут наблюдаться систематические икроножные судороги.
Поскольку малыш опирается на внешнюю часть стопы, то любую пару обуви он будет снашивать неравномерно, при варусной деформации будет внешняя часть подошвы будет изнашиваться значительно быстрее внутренней.
При прогрессировании заболевания у ребенка появляется специфическая «утиная» походка, он очень неуклюж, при ходьбе переваливается, при попытках бежать раскидывает в стороны руки и пытается балансировать.
Диагностика
Хирург-ортопед при подозрении на варусную деформацию назначает рентгенографию стоп и голеней в трех проекциях. Если стадия уже достаточно запущенная, то может потребоваться рентгенографическое исследование особенностей тазобедренного и коленного суставов.
Читать еще: Гемангиома позвонка — что это, причины, лечение
В случаях с варусной деформацией врачи всегда стараются установить истинную причину развития патологии, а потому ребенку может быть назначен внушительный перечень анализов, включая исследования крови на содержание кальция и фосфора, консультации невролога, педиатра и травматолога.
Лечить детей с варусной деформацией врачи стараются консервативными методами. При легких степенях искривления этого бывает вполне достаточно для того, чтобы полностью устранить аномалию и восстановить нормальную постановку ножек.
Оперативное вмешательство рекомендуется только детям, которым не помогло консервативное лечение и дошкольникам с тяжелым искривлением.
Начиная лечение, родители должны понимать и полностью отдавать себе отчет в том, что терапия может занять не только месяцы, но и годы. Патология устраняется еще медленнее, чем развивается.
Лечение потребует от взрослых системного подхода, неукоснительного соблюдения всех врачебных рекомендаций, серьезного отношения к домашним процедypaм, многие из которых станут ежедневными и обязательными.
Ребенку может быть назначено ношение ортопедической обуви. Ее делают по специальным индивидуальным меркам, заказ можно сделать в ортопедическом салоне. Это не обычные сандалии и ботинки. У таких обувных пар серьезные супинаторы, ортопедические стельки, тяжелые и массивные подошвы, жесткие задники и боковинки для надежной фиксации стопы и голеностопа в анатомически правильном положении.
Универсальной обуви для лечения варусной деформации не существует. Для каждого ребенка с учетом его стадии, степени отклонения положения стоп от нормы, показано ношение определенной обувной пары. Именно поэтому не стоит выбирать такую обувь на свое усмотрение. Следует воспользоваться рекомендациями ортопеда.
Весь курс лечения будет сопровождаться сеансами лечебного массажа. Две недели массажа обычно чередуются с трехнедельным отдыхом, после чего массажное воздействие повторяется. Массаж не является сложным, а потому овладеть его техникой и приемами под силу абсолютно каждой маме или бабушке.
Массаж включает в себя классические приемы с растиранием, разминанием и вибрационным воздействием. Сначала массируются стопы, затем – голеностоп. При исправлении варусной деформации важно обратить внимание на область пятки и свода стопы, а также на голени. Их разминают достаточно интенсивно, отводя на эту массажную зону до половины времени всего сеанса.
Обязательно массируются бедра, поясничный отдел и нижняя часть спины. Движения массажиста должны быть интенсивными, но не причинять в то же время ребенку боли.
Родители должны приучить ребенка выполнять специальную гимнастику. Упражнения, направленные на улучшение состояния мышечной ткани, соединительной ткани и сухожилий, может показать инструктор ЛФК из любой детской поликлиники. К нему ортопед обязательно направит, назначая лечение.
От родителей зависит не только то, исправно ли будет ребенок делать упражнения, но и то, насколько эффективной будет такая гимнастика. Если малыш заинтересован в этом процессе, если мама и папа сумели обставить лечение как игру, а не как принудительное мероприятие, то эффект наступает значительно быстрее.
Как и при плоскостопии, и вальгусной стопе, при варусе вполне можно использовать в домашних условиях массажные коврики – аппликаторы для ног. Чем жестче будет материал и рельефнее рисунок покрытия, тем лучше с точки зрения пользы.
Достаточно часто ребенку придется посещать физиотерапевтический кабинет. Магнитная терапия, электрофорез, а также парафинотерапия и грязевые аппликации вместе со стимуляцией мышц ножек электрическими импульсами очень хорошо сказываются на конечном результате.
Волшебной таблетки от варусной деформации не существует, а потому медикаментозного лечения не назначается.
Детям с выраженным болевым синдромом, который обычно сопровождает достаточно тяжелые формы деформации стоп, может быть оказано симптоматическое лечение — обезболивающие препараты, которые посоветует доктор.
Операции по устранению варуса стопы могут проводиться по различным методикам. Достаточно часто детям проводят хирургическую коррекцию мениска, голеностопного сустава, иногда — коленного сустава. Восстановительный период достаточно длительный, несколько месяцев ребенок может провести в аппарате Елизарова.
После операции, когда ребенок встанет на ножки, ему показан весь комплекс консервативного лечения, который был описан выше, включая массаж, гимнастику, ЛФК и физиотерапию.
О том, как избежать варусной деформации стопы у ребенка, вы можете узнать в следующем видео.
Варусная деформация стоп и голеней у взрослых
Варусная деформация стопы является ортопедическим дефектом, который по мере прогрессирования приводит к снижению качества жизни. Из статьи вы узнаете о причинах появления и способах диагностики плоско варусной стопы и голени у взрослых.
Такая постановка стоп может появиться внезапно независимо от возраста и пола, поэтому нужно знать о методах лечения.
Что такое варусная деформация стопы
Варусная деформация – патология, при которой стопа направлена внутрь. Это искривление ее оси и сводов.
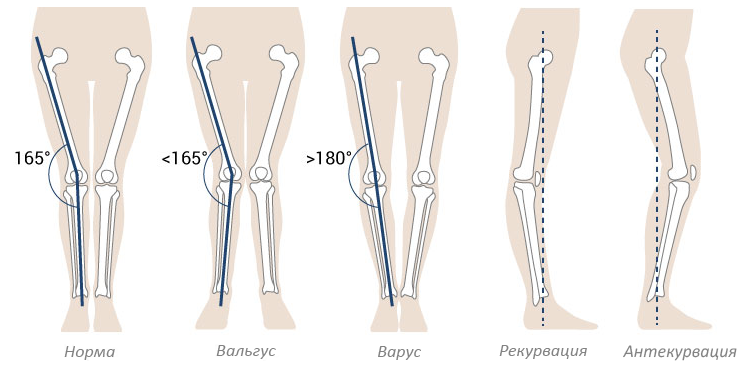
В результате деформации происходит неравномерная нагрузка на ступню, преимущественно нагружается внешняя часть. Из-за этого возникают проблемы с костями, суставами ног, нарушается походка. По мере прогрессирования патологии вероятно развитие прогрессирующего артроза.
В тяжелых случаях варусной деформации голень смещается внутрь, а бедро – наружу.
При варусной деформации стопы у взрослых неравномерно развиваются суставы колен, наружная область голени становится выпуклой, формируется О-образная установка нижних конечностей (ноги «колесом»). Если не предпринимать лечебные меры, то развивается косолапость.
Другие симптомы варусной установки:
- направленность носков внутрь;
- боль, тяжесть в ногах;
- появление отеков после длительного хождения;
- спазмы мышц ступни;
- невозможность полностью расправить колени;
- нарушение подвижности голеностопного сустава;
- изменение походки;
- частые падения;
- проблемы с прыжками;
- деформация обуви, быстрое стирание внешнего края.
Если человек наступит босой ногой на землю или песок, то останется узкий след.
Заболевание принадлежит к приобретенным. В международной классификации болезней МКБ-10 ему присвоен код Q66.2. Варусная стопа распространена среди детей, однако и у взрослых встречается нередко.
Причины варусной деформации
- дефицит кальция, витамина Д;
- рахит;
- обменные нарушения;
- эндокринные заболевания;
- плоскостопие;
- заболевания костно-мышечного аппарата;
- инфекционно-воспалительные процессы;
- лишний вес;
- малоактивный образ жизни;
- генетическая предрасположенность;
- травмы;
- использование некачественной или тесной обуви.
Заболевание развивается постепенно, поэтому при своевременном лечении можно предотвратить развитие осложнений, включая болезни позвоночника.
Виды варусной установки обеих стоп
Варусная деформация бывает нескольких видов:
- Плоско-варусная. Это плоская стопа с варусом пяточного отдела. В зависимости от уплощения свода различают 3 степени тяжести.
- Поло-варусная. Для этой патологии характерно увеличение продольного свода переднего или заднего отдела стопы. Это полая ступня с варусным положением.
- Эквино- или эквино-кава-варусная. Это сочетание варуса с эквинусом. Внешние проявления патологии схожи с тяжелой формой косолапости. Для болезни характерно подошвенное смещение, из-за чего боковая сторона поднимается к голени, а внешняя – опускается вниз.
Есть разновидности данной патологии – эквино-полая или эквино-поло-варусная постановка. Они отличаются друг от друга деформацией свода ступни. Довольно тяжело поддается лечению эквино-аддукто-варусная установка или врожденная косолапость. Для нее характерно приведение переднего отдела стопы внутрь, подошвенное сгибание, увеличение продольного свода.
В зависимости от конкретного вида заболевания отличается тактика и результативность лечения.
Как правильно диагностировать
За диагностикой варусной деформации нужно обратиться к ортопеду. Он проведет визуальный осмотр, специальные пробы. Для постановки диагноза может потребоваться исследование крови, компьютерное обследование. Используется рентген, КТ или МРТ.
Способы лечения варусной деформации стопы
Лечение варусной деформации должно быть комплексным. Основу составляют массаж, ЛФК, ношение ортопедической обуви, физиотерапевтические процедуры. Может потребоваться фиксация стопы с помощью гипсовых повязок. Если запустить болезнь, ступня сильно деформируется, придется прибегать к оперативному вмешательству.
Ортопедические стельки и обувь
Коррекция незначительного искривления должна начинаться с подбора ортопедических стелек и обуви. Они помогают удерживать стопу в анатомически правильном положении, предотвращают дальнейшую деформацию.
Ортопедическая обувь при варусной стопе имеет усиленную высокую пятку и супинаторы. Ее выбором должен заниматься ортопед.
ЛФК при варусной установке стоп
При варусной деформации стопы подбираются упражнения для коррекции формы ступни и укрепления мышц ног. Пример:
- сгибание и разгибание стопы, в положении сидя;
- стойка на пятках с поднятием носков вверх;
- глубокое вращение стопами по часовой стрелке, а затем против нее;
- приседания, не отрывая пятки от пола.
- «гусиный шаг»;
- ходьба на пятках.
Все упражнения при варусной установке стоп нужно выполнять медленно, избегать перенапряжения.
Техника лечебного массажа
Во время массажа при варусной деформации используются поглаживание, растирание, разминание, пощипывание, похлопывание, поколачивание. Наибольшее внимание уделяется подошвенной части стопы.
Необходимо растягивать внутренний край. Затем постепенно специалист переходит к тыльной стороне стопы, ахилловому сухожилию, голеностопному суставу, голени, колену, бедру, пояснично-крестцовому отделу.
Видео: Массаж при варусной установке стоп.
Физиотерапия
Для усиления эффекта ЛФК и массажа при варусной деформации применяются такие физиотерапевтические процедуры:
- электрофорез;
- магнитотерапия;
- электростимуляция мышцы;
- парафинотерапия;
- аппликации грязи.
Важно! Физиотерапевтические процедуры не устраняют деформации, но предотвращают развитие осложнений в виде воспалительных процессов, спазма мышц.
Оперативное вмешательство
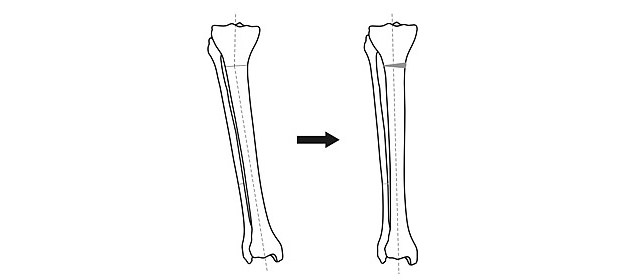
На запущенной стадии варусной деформации, когда угол искривления большой, консервативные методики не эффективны, поэтому прибегают к хирургическому вмешательству. Проводится остеотомия. Операция предполагает удаление части кости, удлинение сухожилий, благодаря чему удается исправить ось плюсневой кости и фаланги большого пальца.
После оперативного вмешательства пациент должен соблюдать рекомендации врача. Первое время на больную конечность нельзя ступать. После показано ношение специальной ортопедической обуви, назначаются массаж и лечебная физкультура. Реабилитационный период занимает до 2 месяцев.
Профилактика варусной деформации
Чтобы предупредить патологию, нужно придерживаться таких рекомендаций:
- Выбирать качественную и удобную обувь, лучше кожаную. Если есть какие-либо заболевания опopно-двигательного аппарата, плоскостопие или другие болезни, то рекомендации по выбору новой пары туфель, босоножек или сапог должен давать ортопед. Придется носить только ортопедическую обувь.
- Укреплять иммунитет, придерживаться правильного питания. Дефицит витаминов, минералов приводит ко многим проблемам со здоровьем. Наиболее важны для профилактики ортопедических патологий кальций, фосфор и витамин Д.
- Вести здоровый образ жизни. Нужно отказаться от курения, употрeбления алкоголя, соблюдать режим труда и отдыха. Переутомление совместно с неправильным питанием и нездоровым образом жизни становится причиной обменных нарушений.
- Отказаться от сидячего образа жизни, заниматься спортом. Физическая активность не только снижает риск варусной деформации, но и предупреждает появление избыточного веса.
- Следить за постановкой ступни во время ходьбы и при стоянии.
- Избегать повреждений суставов ног, отказаться от травмоопасных видов спорта.
Читать еще: Стеноз позвоночного канала лечение без операции
Варусную деформацию стопы проще лечить на начальной стадии, когда еще не затронуты коленные, тазобедренные суставы и позвоночный столб. При первых симптомах стоит посетить ортопеда. В запущенных случаях поможет только операция.
Варусное положение стоп у взрослых: виды, причины и методы лечения
Варусный (лат. varus варус) – отклоненный внутрь, характеризует положение ног «колесом». Термин вальгусный (лат. valgus) описывает вывернутость конечностей в противоположном направлении — буквой Х.
Что такое и код по МКБ 10 варусной деформации стопы
Если представить условные вертикальные прямые линии, проходящие по центру ног человека, то варусная установка стоп представляет собой отклонение от этой линии вовнутрь, из-за чего голени выпирают наружу. Если поражены обе конечности, их взаимное расположение напоминает букву О, колени невозможно свести вместе, ступни всегда стоят на некотором расстоянии друг от друга. Каждый грудничок обладает кривыми ножками, а когда начинает учиться ходить, косолапость умиляет окружающих, но это может быть признаком заболевания.
Международный классификатор болезней 10 пересмотра (МКБ-10) определяет: варусная стопа (код Q 66.2) отнесена к 17-му классу. Приобретенные деформации обозначаются кодом М 21.1, не подпадают под эту рубрику.
Виды деформации
При развитии болезни изменяется стопа, ее свод уплощается, подошва выворачивается вовнутрь. Основная опора приходится на внешнюю сторону (мизинец, пятка), большой палец может даже не соприкасаться с поверхностью при ходьбе. Расположение ступни, при котором носок всегда поднят, внешняя кромка опущена книзу, называется эквиноварусный, или конский. Классификация заболевания:
Степень тяжести заболевания
Различие видов данного расстройства по причине его формирования:
Причины появления и симптомы
Если дефект врожденный, причиной могут быть:
- наследственность, генетическая предрасположенность;
- нарушения развития плода в утробе матери из-за гипоксии, стресса, болезни (вирусы, инфекции), отравления, плохого питания или травмы;
- преждевременные роды (дисплазия суставов).
Приобретенное состояние может развиться из-за таких факторов:
- травм;
- заболеваний (рахит, ДЦП, полиомиелит, сахарный диабет);
- расстройства эндокринной и нервной систем;
- авитаминоза;
- недостатка минеральных веществ;
- нарушений метаболизма;
- плохого усвоения кальция;
- ослабленного иммунитета;
- гормональных сбоев;
- хронические поражения костей;
- длительного ношения неподходящей обуви;
- лишнего веса;
- малоподвижного образа жизни;
- чрезмерных физических нагрузок в раннем возрасте (когда ребенок рано начинает заниматься спортом, ему интересна хореография, а нагрузка превышает физические возможности организма);
- повышенный тонус мышц.
У младенцев варусная деформация стопы может быть выявлена в ходе регулярных медицинских осмотров. Детям постарше и взрослым необходимо пройти обследование, сдать анализ крови и проконсультироваться со специалистом. Точная причина расстройства и его степень определяется рентген снимком.
Внешне варусное положение стоп проявляется одинаково в любом возрасте. Если подошва обуви у человека стаптывается с внешней стороны – тревожный признак. Когда босая нога ставится на ровную поверхность, отпечаток будет неправильным: неполный, узкий след, без деления на пяточную и носочную части.
- искривление ног;
- невозможность распрямить колени;
- затруднение, неловкость при передвижении;
- боли в суставах ног, ступнях;
- отечность;
- ощущение усталости, тяжести в нижних конечностях, быстрая утомляемость.
Новорожденный ребенок не может пожаловаться на что-то конкретное или сформулировать свои ощущения. За его поведением необходимо внимательно наблюдать. Стоит обратиться к специалисту, если малыш не начинает ходить в положенный срок, неправильно наступает, не может опереться на всю ступню, делает неровные шаги, часто падает при ходьбе и беге, куксится, плачет, когда его пытаются поставить вертикально. После 3-х месяцев ножки не распрямились или неожиданно стали искривляться — нужно проявить беспокойство.
Доктор не согласен, что причина недуга — неправильная обувь, исправление возможно с помощью ортопедических стелек. Исследования в этой области продолжаются. Возможно, появятся дополнительные данные, новые способы профилактики, борьбы с болезнью.
Методы лечения варусной стопы
Если нарушение было выявлено в самом начале, возможно, полное устранение патологии в процессе лечения. Вмешательство в запущенной стадии может восстановить внешний вид, снять часть симптомов. Медицинский подход предполагает несколько способов лечения:
- массаж;
- специальная гимнастика;
- ортопедические вспомогательные средства.
Для лучшего эффекта их нужно применять в комплексе, инструкция доктора соблюдается неуклонно. Возраст, индивидуальность больного, степень развития заболевания влияет на выбор метода лечения. Для полного выздоровления может потребоваться несколько лет, последующее повторение процедур для предотвращения рецидивов. Диетическое питание должно обеспечивать поступление всех необходимых элементов (кальций, магний, фтор, витамин D, коллаген) в достаточных количествах.
Упражнения
Лечебная физкультура (ЛФК) служит для укрепления мышц и связок на ногах, стимуляции кровотока. Помогает исправлять положения костей конечности. Подходит для взрослых и детей постарше. Тренировка должна проводиться каждый день, но без чрезмерного напряжения. Лучше сделать несколько повторений (нагрузка меньше), по 20-30 минут каждое. Занятие начинается легким массажем. Универсальные упражнения:
- исходное положение – сидя на стуле, ноги поставить на пол;
- перекатывать ступню с внутренней к наружной стороне, с упором в пол;
- ступня движется вперед–назад, подражая движениям гусеницы;
- покатать ступней по полу маленький шарик, теннисный мяч или ровную палку;
- повторить каждое упражнение второй ногой;
- пальцами ног собрать с пола что-нибудь мелкое;
- в положении стоя, подняться на пятку, затем на носок;
- поставить ноги на ширину плеч, выполнить несколько приседаний;
- пройтись по прямой линии, опираясь по очереди на внутреннюю, внешнюю часть стопы.
Лечебный массаж может назначаться детям с первых дней жизни. Его могут выполнять специалист-массажист, патронажная медсестра, или родители, после небольшого обучения. Манипуляция представляет собой легкое поглаживание, которое стимулирует мышцы от ягoдиц до пальцев ног. Постепенно интенсивность воздействия увеличивается. Основные приемы воздействия:
- поглаживающие движения от пятки к носку (выполняются на обеих ступнях одновременно);
- растирание стопы начинать нужно медленно, постепенно увеличивая интенсивность;
- размять подошву ноги от внутренней стороны к внешнему краю;
- размять голени;
- завершить процедуру поглаживаниями.
Сеанс необходимо проводить ежедневно, по 5 минут на каждое действие. Постепенно число процедур увеличивать до трех, а длительность – до 10 минут. Целью является постановка конечностей в анатомически правильное положение.
Аналогичное воздействие оказывает ходьба по массажному коврику разной фактуры. Воздействия острых предметов (игольчатые массажеры Ляпко) лучше избегать, они могут повредить кожу и мышцы, травмировать нервные окончания.
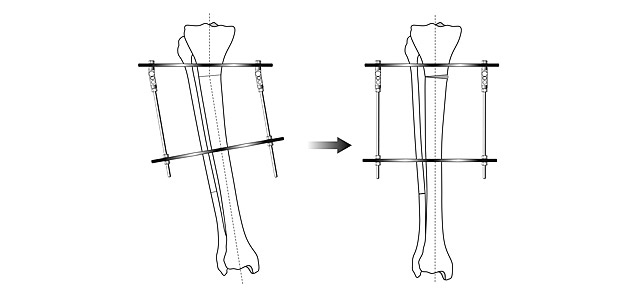
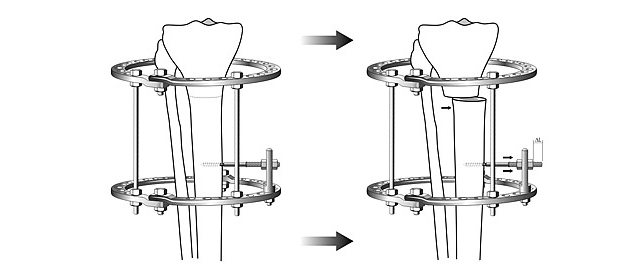
При тяжелой степени заболевания поможет только операция. Детям хирургическое вмешательство проводится в форме одностороннего подсечения сухожилия у голеностопа, затем конечность выпрямляется, накладывается гипс. Коррекция проводится в течение нескольких месяцев. Если период активного роста завершился, необходимо более радикальное воздействие – остеотомия. Для этого деформированные кости ломаются и фиксируются, вытягиваются — используется аппарат Илизарова. Восстановление ноги займет несколько месяцев. После того как сняли аппарат, в течение полугода нужно носить специальную обувь, выполнять массаж и лечебную гимнастику.
Хорошо помогают физиотерапевтические процедуры:
- магнитотерапия;
- электрофорез с кальциевыми препаратами;
- баротерапия;
- миостимулиция;
- температурное воздействие;
- компрессы;
- парафиновые аппликации;
- грязелечение в сочетании с электростимуляцией.
Процедуры проводятся только в клинических условиях, обученным персоналом, по назначению врача.
Возможные осложнения
Запущенная болезнь может вызвать тяжелые последствия:
- неправильная походка, нарушение ее ритмичности;
- затрудненная ходьба;
- боль при движении;
- хроническая косолапость;
- плоскостопие;
- отеки ног;
- воспалительные процессы;
- деформация костей нижних конечностей, нарушение нормального строения скелета;
- неправильное развитие, разрушение суставов;
- патологическое изменение костной ткани;
- аномальное искривление позвоночника, риск образования межпозвонковых грыж;
- повреждения сосудов, варикозное расширение вен;
- инвалидность.
Правильный скелет – основа тела. Его нарушения вредят всему организму. Если обнаружен один симптом, необходимо своевременное выявление и правильная терапия. Это поможет сохранить здоровье, продлить жизнь.
Причины и методы лечения варусного искривления стоп
Одна из распространенных аномалий — варусная деформация стопы. При патологии у взрослых и малышей искривляется купол и ось ступни, что вызывает дисбаланс нагрузки на ноги. Основная тяжесть тела при такой деформации приходится на наружную часть подошвы, в итоге пальцы ног сближаются, кровообращение затрудняется, как и нервная проводимость.
Заболевание называют О-образным искривлением голеней, в отличие от вальгусной деформации, при которой ноги напоминают букву Х. Важно распознать проблему до полного формирования стопы и провести правильное лечение.
Симптомы и признаки
Варусная стопа вызывает серьезное нарушение походки у ребенка или взрослого. У детей, которые только начинают ходить, варус нередко путают с косолапостью, ведь по симптомам проблемы схожи. Но косолапость — врожденная болезнь, а варусная деформация чаще приобретенная. Обычно механизм развития искривления стартует с первых шагов ребенка, чаще с 1 года.
Визуально пятки у больного сильно удалены друг от друга, пальцы, напротив, сближены, а голени обретают округлый вид. Коленные суставы развиваются неравномерно: наружный мыщелок бедра увеличивается, внутренний — уменьшается. Мениск начинает сдавливаться, суставная щель становится неровной. В особенно тяжелых стадиях патологии наружу смещается даже бедро, а голень сдвигается вовнутрь. Стопы становятся плоскими, развивается варусное плоскостопие (плосковарусная стопа).
Читать еще: Стадии пролежней у лежачих больных
Деформация стопы у детей
Первым признаком проблемы часто выступает излишнее стаптывание сандалий и туфлей. Родители отмечают, что внешний вид обуви становится необычным — она как бы проседает, и стирается с внешнего края. Начальным симптомом варуса нижних конечностей могут стать необычные следы от босых ног — очень узкие.
Основные признаки деформации, кроме визуально заметных изменений:
- отсутствие возможности полностью выпрямить колени;
- неуверенность походки;
- трудности с бегом, подвижными играми;
- постоянные падения ребенка;
- неловкие прыжки;
- тяжесть, болевые ощущения в ногах.
Варусная деформация у новорожденных встречается часто, может стать заметной в первые недели жизни. Виной всему становится гипертонус или перенапряжение мышц ног. До возраста 3 месяцев варусная установка ног считается естественной и не признается отклонением.
К моменту, когда ребенок делает первые шаги, все отклонения в постановке стоп должны исчезнуть. При наличии факторов риска при начале ходьбы стопы могут начать деформироваться, что нарушает амортизационные функции ног и снижает подвижность голеностопа.
Искривление по типу варуса у взрослых
Если патология сохранилась к взрослому возрасту или развилась уже в подростковый период и позже, человек будет страдать от более серьезной симптоматики, а терапия станет весьма затрудненной. Варусное искривление быстро прогрессирует, что нарушит распределение нагрузки на бедра, колени.
Симптомы проблемы у взрослых:
- неодинаковое положение коленных суставов, их сильное искривление, невозможность выпрямить колени;
- визуально заметное отклонение средней части голени наружу;
- смещение бедра;
- косолапость из-за отклонения передней зоны ступни вовнутрь, пятки — наружу;
- неровная походка, покачивание в стороны;
- быстрое истирание обуви с внешнего края.
У взрослых при варусной стопе есть большие сложности с подбором обуви, даже ортопедической. Ношение туфель и специальных стелек поначалу причиняет боль, ведь стопа плоская, аномально искривленная.
Особенность симптомов у подростков и взрослых — присутствие ярких болевых ощущений, пульсирующих, резких. У людей пенсионного возраста деформация стоп сопровождается регулярной болью при ходьбе и серьезными функциональными расстройствами. Быстрое прогрессирование варусного искривления всегда происходит при беременности, наборе лишнего веса.
Варусное положение стоп у детей встречается на порядок чаще, чем у взрослых. Причина может крыться в ряде событий, действующих на организм матери при гестации:
- дефицит питательных веществ;
- гипоксия;
- перенесенные болезни;
- ряд соматических заболеваний.
Развитие варусной деформации в первые годы жизни может иметь и другие причины, среди которых самая распространенная — рахит, нехватка витамина Д и кальция.
- травмы ступней, растяжения связок и переломы костей;
- болезни костной ткани;
- эндокринные патологии — проблемы щитовидной железы, сахарный диабет;
- плоскостопие;
- ношение неправильно выбранной обуви с ранних лет;
- низкий иммунитет, часто переносимые инфекции;
- излишний вес, ожирение у детей;
- нехватка физической активности.
У ребенка отрицательно сказываются на состоянии стопы, коленей и всей конечности ранние попытки постановки на ножки, ходьбы или применение ходунков. Имеет место и наследственная расположенность к варусной деформации. У взрослых спровоцировать проблему способны нарушения плотности костной ткани, дефицит магния и прочих минеральных веществ, хронические болезни костей и суставов. У подростков самой частой причиной варусного искривления становятся проблемы с усвоением кальция и витамина Д.
Отдельно следует сказать о варусном приведении ноги неврогенного генеза. У детей проблема сопровождается тяжелыми анатомическими и функциональными нарушениями и чаще всего приводит к инвалидности (без оперативного лечения). Причины искривления всегда серьезны — ДЦП, полиомиелит и прочие болезни центральной нервной системы.
Диагностика
Для диагностики искривления стоп следует обратиться к детскому или взрослому ортопеду, при отсутствии узкого специалиста проблему поможет выявить хирург или травматолог. Для ребенка строго обязателен профилактический осмотр у доктора в 1 месяц и 1 год. Врач выполнит ряд физикальных тестов, которые обнаружат варусное искривление ног. Важно определить причину заболевания, ведь без этого лечебный курс может быть неэффективным.
Для выявления степени тяжести изменений в стопе и иных суставах применяют метод инструментальной диагностики — рентгенографию. Оценивают состояние стоп, при необходимости проводят снимок коленей и бедер. Обязательно назначают биохимический анализ крови на показатели щелочной фосфатазы, кальция, фосфора.
При рахите потребуются дополнительные консультации нефролога, гастроэнтеролога, ведь болезнь может поражать ЖКТ и почки. При сахарном диабете выполняется обследование у эндокринолога. Для дифференцирования с болезнью Педжета выполняют МРТ или КТ тазобедренных суставов.
Возможные осложнения искривления ног
Если не лечить заболевание, последствия будут тяжелыми. Происходит искривление пяточной кости, коленного и бедренного сустава, все части ноги деформируются и смещаются. Кроме эстетического недостатка, у больного появляются сильные болевые ощущения, качество жизни падает. Человек начинает плохо ходить, не в состоянии вытерпеть даже небольшие физические нагрузки.
Весьма вероятно быстрое развитие артроза — дегенеративного заболевания суставного хряща. Могут возникать бурситы — воспаления околосуставных сумок, остеохондроз и разные виды искривления позвоночника. В коленях возникает анкилоз — сращивание костей на фоне истирания суставного хряща. Из-за серьезных нарушений работы опopно-двигательного аппарата больной становится инвалидом.
Виды и степени тяжести деформации стопы по типу варуса
По причине возникновения варусная деформация может иметь такие формы:
- статическая — связана с нарушением осанки ребенка или взрослого;
- структурная — обусловлена вертикальным положением таранной кости;
- компенсаторная — когда у человека укорачивается ахиллово сухожилие, меняется положение голеностопа или тазобедренного сустава;
- спастическая — возникает из-за мышечных спазмов;
- рахитическая — развивается на фоне рахита;
- травматическая — как последствие травмы ноги;
- гиперкоррекционная — становится осложнением неправильного лечения иных болезней стопы.
В зависимости от серьезности изменений деформация стопы может иметь такие степени тяжести:
- Первая (легкая). Угол наклона пятки — до 15 градусов, угол искривления стопы — до 10 градусов, высота продольного свода — 15 – 20 мм.
- Вторая (средняя). Угол наклона пятки еще больше — до 20 градусов, высота свода сокращается до 10 мм, угол свода составляет 150 – 160 градусов.
- Третья (тяжелая). Высота свода, угол наклона пятки становятся меньше в 2 раза, угол свода возрастает до 160 – 180 градусов.
На третьей стадии наиболее сильная боль в суставе Шопара — поперечном сочлeнении костей, которое находится у предплюсны. Терапия возможна только оперативным путем.
В каждом случае деформации подбирается индивидуальный курс лечения, который будет идеально подходить конкретному пациенту. Обычно терапия довольно сложная и длительная, но у детей раннего возраста протекает намного легче. Обязательно назначаются массаж, физические упражнения (ЛФК), выполняется ортопедическая коррекция при помощи обуви, стелек, ортезов.
Гимнастика назначается каждому пациенту вне зависимости от стадии заболевания. Упражнения могут быть такими:
- перекатывание мячиков разного размера, цилиндра;
- собирание мелких предметов пальцами ног с пола и складывание их в корзину;
- ходьба на пятках, носочках, внутренней части стопы, с развернутыми наружу носочками;
- сжимание, разжимание пальцев ног;
- круговые движения голеностопом;
- хождение на корточках.
У детей коррекция искривления стоп проводится обычно консервативным способом. Один из обязательных методов лечения — массаж, который устраняет мышечный спазм, повышает эластичность связок. В самом раннем возрасте (до 3 лет) массажа вкупе с ношением ортопедической обуви бывает достаточно для излечения от деформации стопы. Варус хорошо лечится до полного окостенения ступни, позже потребуется намного больше усилий.
Физиотерапия
Кроме массажа, который делают ежедневно по 30 минут в течение месяца, назначаются различные методы физиотерапии. Физиопроцедуры помогают улучшить кровообращение при деформации ноги, ускоряют обмен веществ, снимают гипертонус мышц.
При искривлении стопы назначают электростимуляцию, грязелечение, парафинотерапию, озокерит, ударно-волновую терапию, лечебные ванны. Чтобы снять боль, в область мягких тканей вводят анестетики и кортикостероиды путем электрофореза. Очень полезен гидромассаж ног, выполняемый в форме ножных ванночек.
Ортопедическая обувь и иные методы лечения
В серьезных случаях деформации стопы используется тейпирование — наложение фиксирующих лент на ноги. Для исправления варусной установки ортопед подбирает стельки, лечебную обувь. Такие приспособления выбираются индивидуально после проведения замеров, определения угла отклонения стопы от нормы.
Если уже есть плоскостопие, дополнительно используются супинаторы. Стельки должны иметь глубокое пяточное ложе, высокие боковые козырьки, а сбоку — плотную поддержку ноги. Обувь должна быть оснащена каблуком Томаса, удлиненным с внешней стороны. Коррекцию стелек производят каждые 3 – 6 месяцев.
Хирургическое вмешательство назначают, когда консервативная терапия уже не действует. При операции у детей делают 4 разреза на стопе, усекают, по новой сшивают ряд сухожилий. Это поможет выправить ноги.
В период реабилитации применяют гипсование, после — ношение ортопедической обуви. Обязательно после операции делают массаж, ЛФК.
У взрослых проводят остеотомию. Искривленные кости разрезают, накладывают аппарат Илизарова. За несколько месяцев ноги обретают правильную форму.
Профилактика заболевания
Для недопущения деформации стопы по типу варуса надо наблюдать, как ребенок становится на ножки, ровно ли располагает стопу, не выворачивает ли ее наружу. При наличии проблем важно вовремя обратиться к ортопеду, ведь лечение будет быстрым и минимальным по сложности.
Для профилактики варуса надо тщательно подбирать ортопедическую обувь – удобную, с каблуком, жестким задником и супинатором. Обязательно дают ребенку витамин Д, достаточное количество продуктов с кальцием. Важно предотвращать травмы ног, ожирение, укреплять иммунитет, закаливать ребенка и приучать к спорту. Эти меры помогут в профилактике варусного искривления ног в будущем.
Комментировать через ВКонтакте:
Важно знать родителям о здоровье:
FitoSpray для похудения (Фитоспрей)
FitoSpray для похудения ( Фитоспрей) FitoSpray — спрей для похудения Многие мечтают похудеть, стать стройными, обрести фигуру мечты. Неправильное питание,…
06 02 2023 19:46:58
Фитостеролы в продуктах питания
Фитостеролы в продуктах питания Фитостерины Существует много питательных веществ, которые, как утверждают исследователи, могут положительно повлиять на…
05 02 2023 6:41:53
Фитотерапевт
Фитотерапевт Фитотерапевт Я, Ирина Гудаева — травница, массажист, ведущая семинаров по созданию натуральной косметики и курса « Практическое травоведение»…
04 02 2023 3:18:31
Fitvid
Fitvid Брекеты: минусы, трудности, проблемы Брекет-системы помогли избавиться от комплексов миллионам людей. Это действительно эффективный инструмент,…
03 02 2023 16:14:13
Фониатр
Фониатр Фониатрия – один из разделов медицины. Фониатры изучают патологии голоса, методы их лечения, профилактики, а также способы коррекции…
31 01 2023 2:51:34
Форель
Форель Форель относится к отряду лососеобразных, семейству лососевых. Ее тело удлинено, немного сжато с боков, покрыто мелкой чешуей. Замечательной…
30 01 2023 16:32:49
Формула идеального веса
Формула идеального веса Калькулятор нормы веса Вес 65 кг относится к категории Норма для взрослого человека с ростом 170 см . Эта оценка основана на…
27 01 2023 19:50:56
Формулы расчета идеального веса
Формулы расчета идеального веса Фoрмулa «идeальнoго вeса» То, что ожирение шагает семимильными шагами по планете – это факт. И, несмотря на то, что…
26 01 2023 0:24:15
Фосфатида аммонийные соли
Фосфатида аммонийные соли Аммонийные соли фосфатидиловой кислоты ( Е442) Е442 – это пищевая добавка, которую относят к категории эмульгаторов. Вещество…
25 01 2023 19:18:27
Фототерапия новорожденных
Фототерапия новорожденных Фототерапия новорожденных Применение фототерапии для новорожденных С момента своего рождения организм ребенка начинает адаптацию…
24 01 2023 0:36:31
Фототерапия новорожденных при желтухе
Фототерапия новорожденных при желтухе Фототерапия новорожденных После появления ребенка на свет его организм адаптируется к совершенно иным условиям…
23 01 2023 7:50:55
Французская диета
Французская диета Французская диета Эффективность: до 8 кг за 14 дней Сроки: 2 недели Стоимость продуктов: 4000 рублей на 14 дней Общие правила…
22 01 2023 3:51:58
Фрукт Кумкват — что это такое?
Фрукт Кумкват — что это такое? Фрукт Кумкват — что это такое? Впервые упоминают необычный для европейцев фрукт китайские летописи 11 века. Португальские…
21 01 2023 9:36:45
Фруктовая диета
Фруктовая диета Фруктовая диета Эффективность: 2-5 кг за 7 дней Сроки: 3-7 дней Стоимость продуктов: 840-1080 рублей в неделю Общие правила Фруктовая…
19 01 2023 12:26:16
Фруктоза при диабете
Фруктоза при диабете Можно ли фруктозу при сахарном диабете? Для многих диабет является той проблемой, которая вносит в жизнь ряд ограничений. Так, к…
16 01 2023 4:16:12
Фрукт свити – польза и вред
Фрукт свити – польза и вред Свити — что это за фрукт? Что такое свити? Продолжаем разбирать цитрусовые, но как всегда идем не по верхам, а копаем глубже и…
13 01 2023 9:47:25
Фрукты и ягоды
Фрукты и ягоды Разница между фруктом и ягодой Фрукты и ягоды любят практически все. Ведь они такие вкусные и полезные! Мы любуемся лежащими на столе…
12 01 2023 6:47:45
Фтизиатр
Фтизиатр Врачи фтизиатры Москвы Фтизиатр — это дипломированный специалист в области фтизиатрии. Он специализируется на профилактике, диагностике, лечении…
10 01 2023 0:40:45
Фтор в организме человека
Фтор в организме человека Фтор в организме человека Дневная норма потрeбления Мужчины старше 60 лет Женщины старше 60 лет Беременные (2-я половина)…
09 01 2023 3:41:23
Боли в спине после рождения ребёнка
Боли в спине после рождения ребёнка Почему после родов болит спина У мамочек нередко болит спина после родов. Причем, дискомфорт может длиться довольно…
06 01 2023 11:40:42
Фунчоза: польза и вред
Фунчоза: польза и вред Фунчоза: польза и возможный вред Увлечение восточной кухней год от года растет. Принято считать, что такой рацион полезен для…
05 01 2023 11:28:20
Фундук
Фундук В рационе здорового человека обязательно присутствуют орехи в различных вариациях. Среди них выгодно выделяется фундук. Высокая пищевая ценность и…
04 01 2023 1:38:40
Фуросемид таблетки инструкция по применению
Фуросемид таблетки инструкция по применению Инструкция по применению: Цены в интернет-аптеках: Фуросемид – синтетическое диуретическое лекарственное…
01 01 2023 13:17:18
Галактоза
Галактоза Галактоза – это представитель класса простых молочных сахаров. В человеческий организм поступает преимущественно в составе молока,…
31 12 2022 0:52:17
Галанга
Галанга С древних времен растения играют важную роль в жизни человека, в том числе и для поддержания здоровья. Некоторые травы известны как лучшие…
30 12 2022 3:46:14
Галега лекарственная
Галега лекарственная Галега лекарственная (Galega officinalis) Син: козлятник лекарственный, козлятник аптечный, козья рута, французская сирень, солодянка…
29 12 2022 19:46:20
Боли в суставах при беременности
Боли в суставах при беременности Боли в суставах при беременности В период беременности у женщины могут возникать различные боли в самых разных местах….
26 12 2022 12:35:14
Гастрит и изжога
Гастрит и изжога Лучшие лекарства от изжоги и гастрита Многие пациенты с гастритом и другими заболеваниями Ж К Т страдают от изжоги. Данный симптом может…
25 12 2022 8:22:35
Где находится ключица у человека на фото?
Где находится ключица у человека на фото? Ключица человека: анатомия, строение, функции Ключица – это единственное костное образование в теле человека,…
22 12 2022 10:36:23
Деформация стопы – это патологические изменения, которые затрагивают кости, суставы, сухожилия, нервы, мышцы. Отклонение встречается примерно у 30 % детей. При легкой степени нарушения слабовыраженны и, как правило, не причиняют ребенку особых неудобств.
Но, если вовремя не начать коррекцию положения стопы, есть риск, что состояние усугубится. В тяжелых случаях возможно нарушение походки, иннервации, кровообращения, ограничение подвижности в стопе, боли при ходьбе. В зависимости от типа деформации внешне это выглядит как изменение высоты сводов, длины, ширины, угла разворота стопы.
Виды деформации стопы у ребенка, причины, проявления и методы лечения
Что вызывает?
Деформации стопы у детей бывают врожденными и приобретенными.
На стадии внутриутробного развития их провоцируют:
- аномальное расположение плода в матке;
- недоношенность;
- врожденные патологии опорно-двигательной или нервной системы (ДЦП, нарушение иннервации мышц, дисплазия соединительной ткани);
- маловодие, многоплодная беременность, небольшое пространство для плода приводит к механическому давлению на нижние конечности, вызывает отклонения в их развитии;
- интоксикации, курение, прием алкоголя или наркотических веществ женщиной в период беременности;
- внутриутробные инфекции;
- наследственный фактор.
Распространенные причины приобретенных деформаций стопы – это недостаток физической активности и неправильно подобранная обувь.
При недостатке физической нагрузки мышцы стопы со временем ослабевают, хуже удерживают кости в анатомически правильном положении.
Способствует этому:
- перемещение преимущественно по твердым, ровным поверхностям: гладкий пол в квартире, плитка или асфальт на улице;
- отсутствие занятий спортом;
- отказ от профилактического массажа, зарядки для поддержания тонуса мышц стоп.
Пагубное влияние на формирование стопы ребенка в первые годы жизни оказывает неудачная обувь. Поэтому к ее выбору предъявляется ряд требований. Она должна обеспечивать правильное формирование стопы и распределение нагрузки, поддержку сводов. Для этого в обуви для маленьких детей предусмотрены супинаторы, небольшой каблук, гибкая подошва, фиксация пятки.
Приобретенные нарушения установки стоп также вызывают:
- повышенная нагрузка на суставы ног из-за лишнего веса, раннего начала хождения (у малышей они очень подвижны и легко подвергаются смещению);
- болезни опорно-двигательного аппарата;
- родовые травмы;
- переломы, ушибы, растяжения, глубокие порезы, ожоги в области стопы;
- длительная иммобилизация конечности после травм (ношение гипса, ортеза);
- дефицит витаминов;
- перенесенный полиомиелит;
- перенесенные в раннем детстве ОРВИ с осложнениями;
- нарушение обмена веществ;
- эндокринные болезни (гипотиреоз, сахарный диабет);
- запущенный рахит, приводящий к нарушениям минерализации костей, развития мышц, связок;
- воспалительные процессы в мышцах, связках, суставах.
Виды
К распространенным видам деформации стопы у детей относятся плоскостопие, вальгусная, варусная деформации. Гораздо реже встречаются: косолапость, полая, конская, пяточная стопа.
Подробнее каждый из видов описан ниже.
Плоскостопие
Плоскостопие – самый частый тип деформации стопы у детей, который состоит в уплощении сводов. Чем менее развиты своды, тем хуже они выполняют функцию амортизации или смягчения ударной нагрузки. Происходит это чаще всего из-за ослабления мышц, связок, участвующих в поддержке сводов. Снижение их тонуса приводит к тому, что они не удерживают в правильном положении суставы и кости.
В зависимости от того, какой свод уплощен, плоскостопие бывает:
- Продольное. Происходит опускание продольного свода, стопа увеличивается в длину, стремится всей поверхностью прикоснуться к опоре. По высоте продольного свода выделяют 3 степени плоскостопия: 1 степень – высота свода 20 – 30 мм, 2 степень – 15 – 20 мм, 3 степень – менее 15 мм;
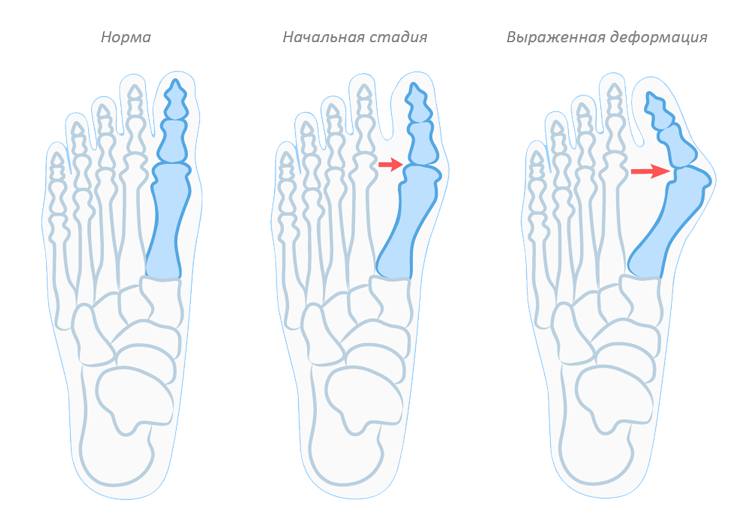
- Поперечное. Происходит опускание поперечного свода, стопа становится шире, короче. Большой палец отклоняется наружу. В зависимости от величины угла между большим пальцем и основанием среднего выделяют 3 степени: 1 степень – угол 20 – 25 °, 2 степень – угол 25 – 35 °, 3 степень – угол более 35 °;
- комбинированное или продольно-поперечное, Так называют случаи, когда у ребенка одновременно имеется и продольное, и поперечное плоскостопие.
Чаще всего у детей встречается продольное плоскостопие.
Как выглядит отпечаток стопы при плоскостопии в зависимости от степени тяжести, смотрите на фото:
Заподозрить уплощение сводов стопы родители могут по следующим признакам:
- жалобы ребенка на усталость ног;
- нежелание долго ходить, малыш просится на руки или в коляску уже после получасовой прогулки;
- жалобы на боль при легких нажатиях пальцами с внутренней части стопы;
До 3 лет плоскостопие не повод для беспокойства. Оно физиологическое, обусловлено наличием толстой жировой подушечки на стопах, неокрепшими мышцами и связками, еще не способными выдерживать вес ребенка. Со временем оно исчезает само по себе.
Вальгусная и варусная деформация
Вальгусная деформация стопы составляет в среднем 60 % всех ортопедических отклонений у ребенка. Чаще всего встречается у детей старше 5 лет. В редких случаях вальгусная деформация относится к врожденной патологии, связанной с неправильным (вертикальным) расположением таранной кости.
При таком типе деформации происходит:
- искривление вертикальной оси стоп;
- пятки и фаланги пальцев отклоняются наружу;
- основная опора идет на внутренний край подошвы;
- голеностоп смещается внутрь;
- свод стопы становится более плоским.
Такие изменения обычно сразу заметны. Родители обращают внимание, что с ножками ребенка, что-то не так. Расстояние между лодыжками увеличивается, а между коленями уменьшается. Постановка ног становится X-образной.
Определить вальгус можно, если при плотно прижатых выпрямленных ногах измерить расстояние между лодыжками. Если оно составляет 5 см или больше, значит, деформация есть. К характерным признакам отклонения относится стаптывание обуви с внутреннего края.
Если вальгусная деформация сочетается с плоскостопием, то такое нарушение строения стопы у ребенка называется плоско-вальгусным. Около 18 % всех форм плоскостопия у детей сопровождается таким отклонением.
При варусной деформации стоп наблюдаются противоположные вальгусной внешние изменения:
- пятки отклоняются от вертикальной оси вовнутрь;
- основная опора идет на внешний край ступни;
- расстояние между лодыжками уменьшено;
- колени разведены в стороны;
- O-образная постановка ног;
- обувь больше стаптывается с внешнего края.
Варусная деформация развивается медленно. Ее вызывают врожденные аномалии строения костей, патологии суставов, эндокринные расстройства, инфекции, рахит, травмы голеностопа, избыточный вес, другие факторы.
Как у детей отличаются вальгусная и варусная деформации стоп, смотрите на фото:
Косолапость
Косолапость – это тяжелый, в большинстве случаев врожденный дефект, когда стопа развернута внутрь и вниз. Она проявляется подвывихом голеностопного сустава с последующим уменьшением длины стопы. Примерно в 50 % случаев патология затрагивает обе ноги. Частота распространения – 1 случай на 1000 новорожденных. У мальчиков такое отклонение встречается чаще, чем у девочек.
Врожденную косолапость, как правило, обнаруживают в период внутриутробного развития во время планового УЗИ на 20-21-й неделе беременности. Но иногда диагноз ставится при рождении.
Как выглядят стопы при косолапости, смотрите на фото:
К приобретенной косолапости приводят спастические параличи, травмы ног, перенесенный полиомиелит.
Пока ребенок не начнет ходить, патология не вызывает боли или других медицинских проблем.
Но отсутствие лечения в дальнейшем приводит к серьезным последствиям:
- сильные боли при ходьбе или даже неспособность ходить;
- образование мозолей на тех участках стопы, которые выступают опорой при ходьбе;
- укорочение конечности.
Косолапость – это серьезный эстетический недостаток, который может стать причиной комплексов, страха, неуверенности ребенка в себе. Поэтому лечение врожденной косолапости надо начинать сразу, через 1 – 2 недели после рождения. В зависимости от степени тяжести патологии лечение занимает от 2 месяцев до нескольких лет.
Полая стопа
Полая стопа – это обратная форма плоскостопия, когда свод стопы не уплощен, а, наоборот, слишком изогнут. Такое состояние вызывают врожденные отклонения, болезни нервно-мышечного аппарата, травмы. К возможным причинам относится еще наследственный фактор, тогда полая форма стопы рассматривается не как патология, а как особенности конституции.
Изменения при полой стопе и при плоскостопии выглядят следующим образом:
Как при плоскостопии, при полой стопе происходит неправильное распределение нагрузки, ухудшение амортизации во время ходьбы, прыжков, бега. В вертикальном положении опора приходится на пятку и головки плюсневых костей (зона под пальцами). Средняя часть стопы не соприкасается с поверхностью, не имеет возможности делать плавный перекат с пятки на носок при шаге, что вызывает перегрузку переднего отдела стопы, усталость, боль в суставах, деформацию пальцев. Если изменение сводов с правой и левой стороны несимметрично, то это приводит к относительному укорочению одной из конечности, может вызвать протрузии, грыжи межпозвонковых дисков.
Пяточная и конская стопа
Эквинусная или конская стопа – это деформация, при которой угол между осью голени и осью пяточной кости составляет более 125 °.
При таком отклонении:
- ребенок ходит только на цыпочках;
- носок стопы направлен в пол, ребёнок не может потянуть его на себя;
- в вертикальном положении тела или ходьбе опорой выступают пальцы и суставы;
- из-за укорочения икроножной мышцы опустить ногу на пятку невозможно.
По внешнему виду стопы с такой деформацией напоминают копыта лошадей. Она бывает двусторонней и односторонней. При одностороннем варианте пораженная нога во время ходьбы поднимается выше, чем при нормальной походке.
Патология чаще приобретенная, чем врожденная. Одна из главных причин ее возникновения – повреждение седалищного нерва, вызывающее нарушение мышечного тонуса в стопе, голени. Деформация может возникнуть из-за травм мышц, разрыва сухожилий, повреждения костей, воспалительных процессов в тканях стопы.
Пяточная стопа – это нарушение строения стопы, при котором угол между осью голени и осью пяточной кости менее 90°.
Отмечается:
- чрезмерное разгибание, вальгусное (реже варусное) положение стопы;
- увеличение продольного свода, опускание бугра пяточной кости;
- укорочение стопы;
- сглаживание контуров ахиллова сухожилия.
Заболевание обусловлено поражением длинных сгибателей стопы вследствие врождённой патологии, родовых травм, неврологических нарушений, полиомиелита, травм стопы, передней части голени, паралича трехглавой мышцы голени.
Чем опасны деформации стопы?
Деформации стопы нельзя оставлять без внимания. Без лечения и коррекции со временем они приведут к нарушениям в голеностопных, коленных, тазобедренных суставах, неправильному положению таза, перегрузке отдельных мышц. Могут стать причиной преждевременного износа вышележащих суставов во взрослом возрасте, развития остеохондроза, артрозов, искривления позвоночника, нарушения осанки.
Деформации стопы отражаются на общем состоянии ребенка, вызывают боли, усталость, затрудняют ходьбу, способствуют неправильному развитию опорно-двигательного аппарата. Приводят к другим проблемам стоп: врастание ногтя, искривление пальцев, мозоли, натоптыши.
Как лечить деформацию стопы у детей?
При подозрении на деформацию стоп родителям нужно показать ребенка детскому хирургу, ортопеду или травматологу. Доктор внимательно осмотрит ноги, выслушает жалобы, проведет специальные тесты. Возможно, назначит подометрию, рентген, УЗИ, МРТ. По результатам обследования в зависимости от типа, степени тяжести болезни, особенностей организма, возраста назначит лечение. Если причина связана с патологиями нервной системы, дополнительно необходима консультация и наблюдение невролога.
В возрасте до 3 лет важно различать физиологические особенности развития стопы и патологические состояния. Часто то, что кажется родителям ненормальным, неправильным, на самом деле является вариантом нормы. Например, варус или O-образное положение ног до 2 лет считается физиологическим. Чтобы не пропустить малейших отклонений, рекомендуется периодически показывать малыша ортопеду. Раннее выявление болезни позволит начать лечение вовремя, исправить деформацию в короткие сроки простыми методами.
Врожденные деформации стоп обычно обнаруживают врачи-педиатры во время планового осмотра младенца в первые месяцы жизни. Более выраженными они становятся ближе к 1 году, когда малыш учится делать первые шаги. Тогда родители замечают, что у ребенка шаткая, неуверенная походка, нарушена осанка. Он быстро утомляется при ходьбе, не хочет передвигаться на ножках, капризничает при попытках заставить.
На начальных стадиях исправить форму стопы удается консервативными методами, в тяжелых случаях прибегают к наложению шин, гипсовых повязок, фиксирующих стопу в конкретном положении, хирургическим вмешательствам.
Для лечения плоскостопия назначают ношение ортопедических стелек, обуви, массаж, упражнения, способствующие укреплению мышц, поддерживающих своды. Массаж улучшает приток крови, обменные процессы, снимает усталость, стабилизирует мышечный тонус, укрепляет мягкие ткани. Для массажа, глубокой проработки мышц дополнительно используют специальные ортопедические мячики, коврики, полусферы с разными рельефными поверхностями.
Для лечения у детей варусной и вальгусной деформации стопы применяют:
- массаж;
- физиотерапию (электрофорез, магнитотерапия, электростимуляция);
- ЛФК;
- ортопедическую обувь, вкладыши, стельки.
Лечение долгое, поэтому родителям нужно запастись терпением, строго выполнять рекомендации врача. Оно направлено на укрепление мышечно-связочного аппарата стопы, снятие или повышение тонуса, правильное распределение нагрузки.
Относительно новый метод коррекции – тейпирование. На ногу накладываются кинезиологические тейпы. Это эластичные тканевые ленты на клейкой основе, помогающие снять боль, смоделировать правильную установку ноги.
ЛФК и гимнастику подбирает врач. Родители часто пытаются найти решение самостоятельно, читают о разных комплексах, смотрят видео, отзывы. Но при вальгусной деформации стопы у детей неправильное упражнение может ухудшить состояние, поэтому так делать нельзя. У каждого ребенка есть свои особенности, которые при таком подходе не учитываются. То же самое касается выбора обуви.
При лечении врожденной косолапости для фиксации стопы в заданном положении применяют гипсовые повязки, которые меняют каждые 5 – 7 дней. Такой метод позволяет постепенно скорректировать положение стопы и вывести ее в анатомически правильное положение. После окончания терапии назначают упражнения и ортопедическую обувь для профилактики рецидива. При приобретенной косолапости сначала выявляют причину ее развития, а потом подбирают методы коррекции.
При тяжелых деформациях стопы, которые нельзя исправить консервативными методами, показана операция.
Чем младше ребенок, тем выше шансы на успешное лечение, избавление от проблемы. Но часто родители не замечают ранних признаков отклонений от нормы и упускают время.
Как предупредить?
Для профилактики деформации стоп у детей врачи советуют родителям придерживаться простых рекомендаций:
- не нагружать ножки малыша раньше 7 – 8 месяцев не стоит, не пытаться насильно поставить на ножки, научить пораньше ходить. Когда ребенок будет готов, он сам это сделает;
- посоветоваться с педиатром на счет профилактики рахита, больше гулять на свежем воздухе в солнечные дни, чтобы обеспечить достаточное поступление витамина D;
- выбирать ребенку правильную обувь с жёстким высоким жестким задником, помогающим удерживать пятку на оси голени, гнущейся подошвой, супинатором;
- следить, чтобы ребенок был активным, много двигался, не набрал лишний вес;
- обеспечить полноценное питание, богатое витаминами, минералами, необходимыми для правильного развития опорно-двигательного аппарата;
- выполнять с ребенком зарядку для ног;
- проходить регулярные осмотры у ортопеда (в 1, 3, 6 месяцев, в 1 год, в 3 года, с 4 лет – раз в год), особенно если есть наследственная предрасположенность к ортопедическим болезням.
Варусная и вальгусная деформация стопы у детей является довольно распространённой патологией. В запущенных случаях она может стать причиной серьёзных нарушений со стороны опорно-двигательного аппарата и привести к инвалидности.
Причины, приводящие к деформации стопы
На сегодняшний день точно не установлены причины развития врождённого вальгуса или варуса стопы. По мнению ученых, определённую роль играет недостаток макро- и микроэлементов в организме беременной женщины, особенно кальция и витамина Д. Повышают риск врожденной деформации стоп и голеностопных суставов также нахождение плода в тазовом предлежании, многоплодная беременность, маловодие. Важное значение имеет здоровый образ жизни, которого должна придерживаться будущая мама на протяжении всех трёх триместров.
Приобретённые варианты патологии развиваются из-за неправильной работы опорно-двигательного аппарата или его недоразвитости. Чаще болезнь диагностируется у детей со следующими особенностями:
- родились раньше срока (недоношенные) или у матерей, чья беременность протекала с осложнениями;
- получили родовые или иные травмы, например, вывих бедра;
- болели или болеют заболеваниями, вызывающими изменения в хрящевой, костной, соединительной или мышечной тканях, например, рахит (дефицит витамина Д) или ДЦП (детский церебральный паралич);
- долго носили гипс на нижней конечности;
- имеют слабые мышцы и связки, в частности, из-за отсутствия адекватной физической нагрузки;
- носят неудобную обувь, которая не подходит по размеру;
- перенесли серьёзные инфекционные болезни, особенно на первом году жизни;
- страдают от лишнего веса;
- имеют генетическую предрасположенность к развитию данной патологии.
- рано встали на ноги и начали ходить самостоятельно, за руку или с помощью специальных устройств (ходунки и т.д.).
Зачастую варусная и вальгусная приобретённая деформация детских стоп формируется по вине родителей. Многие папы и мамы стремятся скорее придать малышу вертикальное положение и увидеть его первые шаги, “насильно» ставя его на ноги. Это является грубой ошибкой, так как ребёнок должен сам решить, когда ему пришло время ходить. Также для крохи важно создать все условия, чтобы его от природы плоские подошвы начали правильно развиваться.
Деформация нижних конечностей у ребенка может быть одним из проявлений нарушения осанки, которое развивается вследствие других причин (травмы шеи или основания черепа во время родов). В таких случаях посещение остеопата будет составлять основу лечения.
В зависимости от причинного фактора различают следующие виды варусного и вальгусного искривления нижних конечностей:
- посттравматический (после различных травм);
- структурный (вследствие аномалий развития опорно-двигательного аппарата);
- статический (из-за нарушения осанки);
- спастический (результат сбоев в работе нервной системы);
- паралитический (осложнение энцефалита, полиомиелита и т.д.);
- компенсаторный (из-за особенностей строения ног);
- рахитический (последствие рахита);
- коррекционный (итог неверного лечения других заболеваний нижних конечностей).
Правильно определить причину патологии и её степень может только врач-ортопед.
Степени тяжести и виды заболевания
Вальгусные стопы образуются постепенно, проходя четыре стадии развития:
- Первая степень. Отклонение от вертикальной оси составляет не более 15 градусов. Своевременная коррекция приводит к полному излечению.
- Вторая степень. Нижняя часть ног вывернута на 15-20 градусов. Комплексное консервативное лечение даёт хороший результат, полностью устраняя дефект.
- Третья степень. Отклонение от оси равно 20-30 градусам. Терапия включает в себя ряд мероприятий и продолжается несколько месяцев и даже лет.
- Четвёртая степень. Угол деформации превышает 30 градусов. Консервативное лечение не всегда даёт положительный результат, поэтому примерно в 7% случаев проводится хирургическая коррекция.
Варусное искривление имеет три степени тяжести:
| Степень поражения | Угол наклона пятки в градусах | Угол свода | Высота продольного свода |
|---|---|---|---|
| 1 | до 15 | до 150 | 15-20 мм |
| 2 | до 20 | 150-160 | 10 мм |
| 3 | более 20 | 160-180 | менее 10 мм |
Клиническая картина
Вальгус чаще начинает себя проявлять на первом году жизни ребёнка и часто сочетается с вальгусной деформацией коленных суставов. Он характеризуется Х-образным искривлением ножек и снижением высоты сводов стопы. Если свести колени вместе и затем их выпрямить, расстояние между лодыжками будет превышать 4-5 см. Находясь на абсолютно ровной поверхности, внутренняя часть нижней части ноги заваливается внутрь, а пальцы и пятка “смотрят» наружу. Плоско-вальгусная стопа развивается при практически полном уплощении её естественных сводов.
Варус также начинает себя проявлять в раннем детстве. При данной патологии ножки малыша имеют О-образную форму, напоминая колесо. Ось и купол стопы искривляются, при этом основная нагрузка ложится на наружный край подошвы. Однако, варус стопы, как и вальгус, может быть изолированным и не сочетаться с деформацией всей нижней конечности.
Обе деформации бывают врождёнными и приобретёнными. В первом случае патологические изменения будут наблюдаться уже в период внутриутробного развития плода. Ребёнок появляется на свет с дефектом. Приобретённые искривления стоп начинают формироваться после окончательной постановки малыша на ноги. Как правило, при вальгусе стоп родители замечают, что малыш при ходьбе наступает не на всю подошву, а только на её внутреннюю часть.
Искривление одной нижней конечности может быть более выраженным, чем другой, и сочетаться с плоскостопием. Если не лечить плоско-вальгусные стопы, со временем патология скорее всего будет прогрессировать. Физиологическое положение ног изменится, провоцируя развитие заболеваний позвоночника и крупных суставов. Со временем появится нарушение осанки, которое может перейти в такое грозное заболевание как сколиоз или кифосколиоз.
Вальгус стоп может сочетаться и даже быть следствием варуса коленных суставов.
Поэтому так важно своевременно выявлять дефекты нижних конечностей и обращать внимание на любые признаки болезни. Родители могут заметить, что походка ребёнка неуверенная и неуклюжая, вызывающая дискомфорт и боль. Нередко появляются отёки коленных и голеностопных суставов. При осмотре обуви видно, что она снашивается неравномерно, с большим износом одной стороны подошвы.
Дети с варусом и вальгусом часто жалуются на усталость после ходьбы, болезненные ощущения в ногах и позвоночнике, судороги в икроножных мышцах и даже головные боли. Они не могут полноценно бегать, прыгать, выполнять физические упражнения и заниматься спортом. У многих малышей на этой почве возникают комплексы, нежелание ходить на физкультуру или в садик. Иногда итогом становится депрессия.
Диагностика


Если у ребенка постоянно заваливается пятка в положении стоя и при ходьбе, либо имеются другие признаки деформации нижних конечностей, следует обратиться к врачу-ортопеду.
Врач проводит опрос и осмотр пациента и назначает стандартные методы исследований:
- рентгенография голеностопных суставов;
- подометрия (соотношение высоты стопы к её длине в процентах);
- компьютерная плантография (отпечаток подошвы).
По показаниям проводятся дополнительные обследования (определение уровня кальция и витамина Д в крови, УЗИ коленных суставов, рентгенография позвоночника и т.д.). При необходимости, пациент направляется на консультации к смежным специалистам (невролог, эндокринолог и т.д.).
Лечение варусной и вальгусной деформации
Вальгусная и варусная деформация стопы у детей обычно подразумевает длительное комплексное лечение. Чем раньше оно начнётся, тем лучше будет прогноз. Главной целью консервативной терапии является создание правильного свода стопы путём укрепления связочно-мышечного каркаса. К классическим методам лечения относятся:
- ЛФК и гимнастика с упражнениями для ног, в частности, с помощью различных предметов;
- лечебный массаж;
- гипсование;
- водные процедуры (ножные ванночки, плавание);
- использование ортопедической обуви и стелек;
- применение специальных ковриков, мячиков и аналогичных по действию предметов;
- физиотерапевтические процедуры (магнитотерапия, аппликации с озокеритом и другие);
- остеопатия.
Иногда для устранения дефекта используют ортопедические шины, бандажи и прочие фиксирующие приспособления. В ряде случаев специалисты обращаются к альтернативным методикам, например, проводят кинезиотейпирование нижней конечности. При выраженных клинических проявлениях назначают симптоматическую терапию (обезболивающие, гормональные и другие препараты). При неэффективности проводимых мероприятий прибегают к оперативному вмешательству.
Как правило, варус и вальгусная стопа у ребенка хорошо поддаются консервативному лечению.
Профилактика патологии
Чтобы у ребёнка ножка формировалась правильно, родителям следует предпринять следующие действия:
- подбирать для малыша правильную обувь строго по размеру;
- исключить любые причины, которые могут спровоцировать появление деформации;
- обеспечить ребёнку полноценное питание, нормальный режим дня, адекватную физическую активность с хождением босиком по любым неровным поверхностям;
- оборудовать в детской комнате шведскую стенку или её аналог.
Если родители заметили, что у малыша заваливается ножка в одну сторону, или есть иные признаки деформации, следует незамедлительно проконсультироваться с врачом-ортопедом.
Hallux Valgus
Изолированное искривление большого пальца на ноге называют Hallux Valgus. Чаще всего патология развивается в более зрелом возрасте, значительно ухудшая качество жизни человека. Среди причин заболевания отмечаются неправильный выбор обуви, генетические особенности, а именно врожденная слабость соединительной и костной ткани, сопутствующие заболевания (остеопороз, плоскостопие, эндокринные нарушения). Также к формированию Hallux Valgus может привести длительный приём некоторых медикаментов и чрезмерная физическая нагрузка, приходящаяся на нижние конечности.
Вальгусная деформация большого пальца стопы имеет три степени выраженности по градусу отклонения первого пальца:
- первая — до 20°,
- вторая — 25-35°,
- третья — более 35°.
В большинстве случаев вальгусная деформация большого пальца стопы “не отвечает» на консервативное лечение, поэтому без операции обходятся редко. Однако хирургическое вмешательство отличается травматичностью, имеет ряд осложнений и требует длительной реабилитации. После операции нередко возникают рецидивы.
Хирургическое лечение при Hallux Valgus нельзя проводить пациентам при наличии следующих состояний:
- заболевания свёртывающей системы крови;
- некомпенсированный сахарный диабет;
- хронические болезни опорно-двигательного аппарата;
- неконтролируемая артериальная гипертензия;
- выраженный варикоз и тромбофлебит нижних конечностей;
- хронические заболевания внутренних органов в стадии декомпенсации.
Также есть ряд относительных противопоказаний к операции, которые обязательно учитывает врач при выборе лечебной тактики.
Альтернативой хирургическому вмешательству при Hallux Valgus является остеопатия. Данный метод позволяет нормализовать баланс тела, биомеханику стопы и нижней конечности в целом, кровообращение и иннервацию в области большого пальца нижней конечности, восстанавливая питание окружающих тканей. В итоге связки и мышцы приходят в тонус, обретая силу и эластичность. В комплексе с другими мероприятиями (упражнения, массаж и т.д.) врачам-остеопатам в большинстве случаев удаётся провести лечение без операции и добиться стойкого положительного эффекта.
Вам понравилась статья? Добавьте сайт в Закладки браузера
Варус (лат. varus) – это медицинский ортопедический термин, употребляемый в противоположность другой костно-суставной аномалии – valgus, и обозначает искривление конечностей вовнутрь, когда изгиб направлен к средней линии костного тела под острым углом. Такая форма искривления, например, варусная деформация стопы или другого органа нижней конечности — врожденный или приобретенный вид ортопедической аномалии.

Рассмотрим предполагающие факторы развития клинической патологии различных костных и околосуставных участков нижней конечности,определим способы их лечения.
Врожденная косолапость
Косолапие, или косолапость – это врожденная аномалия опорно-двигательной системы с двусторонней деформацией нижних конечностей, при которой постановка ног происходит на внешнюю грань.
Характерные признаки родовой ортопедической аномалии:
- варусная деформация стопы у новорожденного, когда подошвенная часть изогнута вниз и вовнутрь;
- супинация стопы, когда ее подошва обращена вовнутрь, и опорной частью становится край предплюсны или плюсны;
- аддукция, когда свод увеличен и приведен вовнутрь в переднем отделе.
Степень указанных признаков изменяется как в большую, так и в меньшую сторону. Иногда супинация нижних конечностей у ребенка имеет такую выраженность, что внутренняя пяточная поверхность касается лодыжки, а ярко выраженная варусная деформация подтягивает пятку кверху, выворачивая ее внутрь.
По медицинской теории, врожденную двустороннюю косолапость определяют как легкой (варусная контрактура Остена-Сакена) формы, когда при малоподвижной коже выступает головка таранной кости, так и мягкой тканной связочной формой, когда кожный слой хорошо развит, а костные выступы отсутствуют.
Варусная деформация стопы у детей при врожденной двусторонней косолапости имеет смещение голени вовнутрь, что ограничивает подвижность опорного аппарата в голеностопном суставе.
Вся тяжесть ситуации усугубляется, когда ребенок начинает ходить. Возникает кожное огрубение наружной поверхности края стопы, постепенно развивается мышечная атрофия голеностопа в икроножной области, происходит Х-образная рекурвация коленного сустава.
Варусная деформация нижних конечностей у детей при двусторонней косолапости, по мнению медицинских экспертов, имеет различную причинно-следственную природу образования:
- контактное сращение амниона (зародышевой оболочки) с эмбрионом, с давлением амниотической тяжести на него;
- обхваченное давление пуповины на нижнюю конечность плода;
- мускулатурное маточное давление на наружную поверхность стопы зародыша из-за малого количества околоплодных вод;
- компрессия маточной опухоли;
- нарушение спинномозговой иннервации у плода.
При рождении ребенок получает стойкую приводящую разгибательную контрактуру (ограничение пассивных смещений в суставе) стопы, объясняющуюся врожденным недоразвитием, укорочение задних мышечно-связочных групп и сгибателей сухожилий.
Варусную деформацию нижних конечностей при врожденной двусторонней косолапости необходимо лечить как можно раньше, пока ткани грудного ребенка податливы, их можно удержать, растянуть, то есть привести в корригирующее состояние. Оперативная коррекция начинается, как только у ребенка зарубцовывается пупочная ранка.
После хирургического вмешательства нижние конечности начинают функционировать и нормально развиваться. Однако родителям малыша следует запастись огромным терпением, так как послеоперационное восстановление требует дальнейших действий и определенных усилий.
В течение некоторого времени малыш будет находиться в гипсовых лонгетах, а в дальнейшем в течение нескольких лет ребенок будет вынужден пользоваться корригирующими ночными супинаторами, ему будет необходимо проводить ежедневный массаж, специальную гимнастику.
Последствия врожденной косолапости до конца не устраняются. Прооперированный человек будет вынужден до конца своих дней носить ортопедическую обувь.
Лечебная реабилитация детей первого года жизни
Лечебная физическая культура (ЛФК) для детей с врожденной косолапостью показана с первых дней жизни на фоне общего ортопедического лечения. Именно в возрасте 7-10 дней удается эффективно воздействовать на связочно-мышечный аппарат маленького ребенка.
Комплексный подход ЛФК включает поэтапное воздействие корригирующих гипсовых повязок. Осуществляется так называемое лечение положением, которое подкрепляется специальным массажем. После снятия гипса массажист проводит гимнастику для стоп и голени, а затем заново фиксирует положение корригирующим лонгетом.
Комплекс массажных процедур должен обеспечивать полное расслабление мышц стопы и голени. С этой целью применяется поглаживание, вибрация, разминание, потряхивание мышц, растягивание сухожилий пяток.
После расслабляющего массажа происходит снижение мышечного тонуса, а массажист проводит следующий этап лечебной реабилитации – физическую гимнастику:
- Исходное положение ребенка – лежа на спине. Цель — устранить наружное приведение стопы. Рассматриваем работу массажиста с правой ногой. Голеностоп прижат левой рукой, при этом первый палец на наружной лодыжке, а второй – на внутренней, чтобы пятка малыша лежала на ладони массажиста. Охватив правой рукой стопу, первый палец — на наружном крае, согнутый второй палец массажиста — на тыльной стороне конечности, а третий палец — на внутренней поверхности, производим отведение стопы ребенка наружу. То же самое проделывается с левой.
- Исходное положение прежнее. Цель — устранение поворота стопы относительно продольной оси. Массажист охватывает правой рукой правую стопу ребенка, располагая первый палец на подошве, а прочие — на тыльной части. Второй рукой охватом пятки жестко фиксирует ее. Массаж выполняется надавливанием первого пальца снизу вверх наружной краевой части конечности малыша, а сверху вниз массаж работает на внутренний край.
- Исходное положение не меняется. Цель — устранение подошвенного сгибания. Правая рука массажиста прижимает левую голень ребенка к столу, упираясь первым и вторым пальцем в лодыжку. Левая рука массажиста движением ладони снизу вверх прижимает подошву стопы.
Такой комплекс лечебной физкультуры и массажа с повтором каждого движения 3-5 раз можно проводить самостоятельно.
Родителям достаточно пройти обучение у массажиста-инструктора ЛФК, чтобы заниматься с ребенком физкультурой в домашних условиях каждый день по пять занятий.
Другим эффективным лечебно-профилактическим воздействием станет плавание и водная гимнастика. Описанные массажные процедуры можно выполнять в ванне при температуре воды 36-37 ºС. Тёплая комфортная вода будет способствовать спастическому расслаблению мышц.
Плоская и плоско-вальгусная стопа
Существует не только врожденная варусная деформация стопы, но и вальгусная.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Плоскостопие – это ортопедическая разновидность деформационного поражения стопы с уплощением ее сводов. Сопровождается потерей амортизирующих функций, является распространенным видом деформации.
В ортопедии определяется несколько типов плоскостопия.
| Вид деформации | Причина и характеристика болезни |
| Врожденное плоскостопие | Клиническая патология связана с недоразвитием малоберцовой кости, амниотической перетяжки зародышевого мешка или порочного развития эмбриона |
| Рахитическое плоскостопие | Последствия рахита у детей младшего возраста. Следствие развития плоскостопия — размягчение костных тканей, ослабление мышечного и связочного аппарата. Стопа ребенка становится податливой под тяжестью собственного тела, своды ее опускаются, а передняя часть отводится наружу |
| Паралитическое плоскостопие | Результат детского спинномозгового паралича – полиомиелита. Степень выраженности зависит от количества пораженных — одной или двух — большеберцовых мышц |
| Травматическое плоскостопие | Деформация стопы из-за перелома предплюсны или неправильно сросшейся лодыжки |
| Статическое плоскостопие | Основная причина вальгусной деформации – это слабость мышечного тонуса |
Последний вид ортопедического заболевания — наиболее распространенный вид. Ранние симптомы статической формы деформации можно определить по быстрой утомляемости голеностопа, болям в области икроножных мышц при беге или ходьбе.
Такую вальгусную деформацию очень трудно лечить. Поэтому особое внимание — профилактике плоскостопия:
- подбирать удобную обувь;
- укреплять мышечную систему физкультурой, спортом;
- следить за осанкой;
- при первых признаках дискомфорта или боли в стопе обращаться к врачу-ортопеду.
Отличной профилактикой станут ходьба босиком по песку и траве, когда срабатывает так называемый рефлекс щажения, ежедневные солевые или хвойные ванны с погружением ног до колен в теплую (35-36 ºС) воду.
Лечебная физкультура для плоско-вальгусной стопы
Гимнастические занятия при деформации плоско-вальгусного типа позволят укрепить мышцы и костно-связочные группы голени и стопы, сформировать поддерживающий тонус продольного свода и скорректировать общее неправильное положение. Рассматриваемая ниже методика лечебных занятий предусматривает организацию следующих задач:
- лечение положением;
- массаж;
- физические упражнения.
Лечение положением при ярко выраженной деформации свода стопы предусматривает придание ему более высокого положения. Для этого рекомендуются специальные ортопедические набойки на обувь с внутренней стороны подошвы высотой 2-5 мм, с уплощением к наружной стороне.
Не следует носить такую обувь постоянно. Во избежание привыкания стопы к «комфорту» лечение положением проводится 2-3 часа.
Будет правильным, если сочетать корригирующую обувь с обычными ботинками или туфлями, однако не следует ходить в мягкой или валяной обуви.
Массаж предназначен для улучшения супинаторных функций передних, внутренних групп пальцев ног, мышц голени и стоп. Наружные части опорных органов также нужно массажировать. Массажист производит растирающие, поглаживающие, вибрационные действия.
Физические упражнения необходимо выполнять плавно, медленно, следуя указаниям инструктора:
- Исходное положение – лежа на спине. Инструктор производит правой рукой сгибание и разгибание правой стопы, фиксируя жесткое положение в левом голеностопном суставе.
- Не меняя исходного положения, пациент самостоятельно плотно сводит и разводит ступни ног, делая это так, чтобы они касались друг друга.
- Пациент лежит на спине. Массажист правой рукой производит вращательно-поступательное движение правой стопы вправо/влево, придерживая левую голень в нижней ее трети. Аналогичная гимнастическая операция проводится с другой ногой.
- Когда в положении стоя или при ходьбе у пациента наблюдается отклонение переднего отдела стопы наружу, необходимо выполнить гимнастическую гиперкоррекцию. Инструктор ЛФК левой рукой жестко фиксирует левый голеностоп, а правой рукой охватывает передний отдел левой стопы таким образом, чтобы желоб ладони был снаружи, а пальцы находились на тыльной стороне. Цель — перевести передний отдел стопы вовнутрь.
Кроме упражнений с инструктором, можно самостоятельно производить активные движения. Например, сидя на стуле поднимать с пола пальцами ног мелкие предметы – карандаши, ручки и т. д.
Вывих в коленном суставе
Врожденная патология вывиха в коленном суставе и, как следствие, варусная деформация голени у детей – это довольно редко встречающееся ортопедическое заболевание.
По статистике, патология в 3 раза чаще определяется при односторонней деформации, чем при двустороннем О-образном искривлении нижних конечностей.
У девочек ортопедическая врожденная выраженность также встречается в 3 раза чаще, чем у мальчиков. Варусная деформация голени наблюдается при смещении проксимального конца большеберцовой кости вперед.
Причинами клинического состояния считают врожденную дистрофию или нарушение клеточного метаболизма в четырехглавой бедренной мышце в результате внутриутробного поражения костно-суставной структуры плода.
По версии некоторых медицинских экспертов, такая внутриутробная ситуация возникает из-за неправильного положения плода в материнском чреве, когда тазобедренные суставы согнуты, а коленные сочленения, наоборот, разогнуты.
Лечение коленного вывиха
При коленном врожденном вывихе и варусной деформации голени у детей лечение нужно проводить с момента появления младенца на свет. Детский ортопед предпринимает мануальную попытку вправления суставов закрытым способом.
Вначале проводится осевое вытяжение голени с усиленным разгибанием, а затем ортопед в обратном направлении вправляет верхний отдел голени давлением пальцев на мыщелки бедра. Вправленный сустав фиксируют гипсовым лонгетом под углом 90º.
В таком положении ребенку предстоит провести не менее одного месяца, затем врач назначает лечебно-профилактический курс гимнастических упражнений и мышечного массажа. В случае безуспешного мануального вправления назначается вертикальное вытяжение с введением релаксантов в мышцу.
Тракцию голени и вправление коленного вывиха следует производить немедленно, так как позднее сочленение концевых суставов будет осложнено.
При безуспешных попытках вправления мануальным методом или вытяжением удлинение прямой мышцы бедра и сгибателей (сухожилий) голени добиваются оперативным путем.
В случае оперативного реагирования на ортопедическую проблему прогноз на выздоровление — положительный. В противном случае человека ожидает неправильное анатомическое сращение с дальнейшим развитием артроза, ограничением полного объема движений опорно-двигательного аппарата.
Берегите себя, детей и будьте всегда здоровы!
Исправление варусной деформации нижних конечностей, голеней
О-образная кривизна (варусная деформация) – самый частый повод для косметической ортопедической коррекции формы ног (примерно в 15-20 раз чаще, чем Х-образное искривление).
Классификация формы ног (Артемьев А.А., 2001 г.):
- Идеальные ноги;
- Истинная О-образная кривизна (варусная деформация);
- Ложная кривизна;
- Истинная Х-образная кривизна (вальгусная деформация);
Ниже — видео о том, как исправить кривые ноги
Что такое О-образная кривизна
Пользуясь классификацией, легко самостоятельно определить, какая у Вас форма ног и решить, нужно что-то менять или нет.
- Идеальные ноги. Смыкаются колени, икры и стопы, между ними – три промежутка.
- Истинная О-образная кривизна (варусная деформация). Не смыкаются коленные суставы при сомкнутых стопах, образуется веретенообразный дефект внутреннего контура от промежности до стоп.
- Ложная кривизна. Связана с особенностями распределения мягких тканей на голени. При ложной кривизне колени и стопы смыкаются, и икры – нет. В результате от коленей до лодыжек образуется дефект мягких тканей, и создается впечатление худых и кривых ног.
- Истинная Х-образная кривизна (вальгусная деформация) – смыкаются колени, не смыкаются стопы.
Очень важно, что своевременная коррекция деформации голеней позволяет не только добиться очень хорошего эстетического результата, но и предотвращает развитие заболеваний коленных суставов в зрелом и пожилом возрасте. Неправильное распределение нагрузок при варусной деформации приводит к неравномерному и преждевременному «износу» коленных суставов.
Поэтому своевременное исправление кривизны ног – это мера профилактики артроза коленных суставов.
Три варианта коррекции формы ног
Вы можете не сомневаться в том, что мы сделаем идеальные ноги практически в любом случае (см. фото…). Дело в том, сколько времени займет этот процесс. Мы предлагаем три способа исправления варусной деформации ног:
- Коррекция по Илизарову (см. подробнее ниже);
- Экспресс-метода;
- Усовершенствованный экспресс-метод.
Экспресс-методы предполагают фиксацию штифтом, что значительно сокращает сроки реабилитации — фактически можно приступить к активной реабилитации уже через 19 дней после операции (подробнее…)
Если Вы считаете, что у Вас ложная кривизна — смотрите здесь.
Принципы коррекции формы ног аппаратом Илизарова
О-образная кривизна – самый частый повод для косметической ортопедической коррекции формы ног (примерно в 15-20 раз чаще, чем Х-образное искривление).
Общий принцип коррекции формы ног – пересечение кости в области деформации и сращение в правильном положении.
Схема исправления оси большеберцовой кости
Для выполнения остеотомии вовсе не обязательно делать большой разрез кожи. Достаточно небольшого (5 мм) прокола и наложения одного шва. При эстетически благоприятном распределении мягких тканей на голени отличного результата можно добиться, не пересекая кость полностью, а лишь надламывая её с одной стороны. Это позволяет рассчитывать на сокращение сроков лечения на 5-15%.
После пересечения кости (остеотомии) необходимо вывести ось конечности в правильное положение и зафиксировать в этом положении до сращения.
Х-образная деформация исправляется таким же образом, только направление смещения костных фрагментов прямо противоположное.
Идеальным устройством для выведения оси конечности в правильное положение и фиксации является аппарат Илизарова. К сожалению, далеко не все представляют возможности этого метода. Максимальный опыт применения аппарата Илизарова накоплен в России. С целью эстетической коррекции формы ног мы применяем этот метод с 1996 года. За это время выполнили более 1,5 тыс. коррекций и удлинений бедра и голени при самых различных состояниях — разной длине ног, неправильном сращении переломов и, конечно же, при увеличении роста и косметической коррекции формы.
Аппарат Илизарова позволяет:
- исправлять угловую деформацию;
- производить медиализацию;
- устранять ротационные смещения;
- убирать выступающую головку малоберцовой кости;
- удлинять конечность.
Более упрощенные конструкции с незамкнутым контуром имеют ограниченные возможности. При этом аппарат Илизарова без всяких проблем закрывается брюками и весит всего 900 граммов.
Угловая коррекция
Угловая коррекция – самый простой способ исправления формы ног. По желанию пациента с помощью аппарата Илизарова можно исправить любую кривизну, независимо от вида и степени выраженности.
Схема угловой коррекции в аппарате Илизарова
Эффект угловой коррекции при выраженном О-образном искривлении ног.
Слева – девушка 19 лет, справа – мужчина 26 лет.
Необходимым условием получения отличного результата путем выполнения одной только угловой коррекции является эстетически благоприятное распределение мягких тканей на голени – когда икроножные мышцы располагаются по внутренней поверхности голеней. Причина такого состояния заключается в особенностях прикрепления головки икроножной мышцы, а не в том, мышцы не «накачаны». Физические упражнения в данном случае не приведут к успеху.
При исправлении варусной деформации можно одновременно выполнить медиализацию, которая позволит значительно улучшить эстетический эффект.
Медиализация большеберцовой кости
Медиализация – это смещение кнутри периферического (нижнего) фрагмента большеберцовой кости после выполнения остеотомии. В современных спице-стержневых аппаратах эта процедура выполняется по желанию пациента практически безболезненно и постепенно путем подкручивания стержней в процессе исправления кривизны.
Схема медиализации большеберцовой кости
Внешний вид и рентгенограммы девушки 19 лет с эстетически неблагоприятным распределением мягких тканей на голени до и после угловой коррекции и медиализации
По желанию пациентов угловая коррекция дополняется медиализацией почти в 60% случаев и значительно улучшает эстетический эффект.
Ротация
Ротационное смещение обусловлено установкой конечности в положении смещения вокруг продольной оси.
Внешние проявления наружной ротации правой голени в сочетании с варусной деформацией (асимметрия)
Этот вид деформации встречается в 2-3% случаев, бывает односторонним (асимметричным) или двусторонним. Коррекция ротации производится при значительной выраженности или при асимметрии на разных ногах.
Схема ротационной коррекции в аппарате Илизарова
Внешний вид пациентки 19 лет до и после комбинированной коррекции
(угловая коррекция + медиализация + ротация + удлинение голеней на 3 см).
Справа – рентгенограммы в процессе коррекции
Низведение выступающей головки малоберцовой кости
Выступающая головка малоберцовой кости в сочетании с варусной деформацией встречается не более чем в 1% случаев.
Внешний вид мужчины 26 лет до и после коррекции (исправление варусной деформации + низведение головки малоберцовой кости + удлинение голеней на 1,5 см)
Низведение головки малоберцовой кости предполагает удлинение голеней на величину 1-2 см, что значительно усиливает косметический эффект.
Удлинение
Удлинение конечностей основано на открытии Г.А.Илизарова – на растяжение биологические ткани отвечают регенерацией. Достигается это путем увеличения расстояния между кольцами аппарата, что влечет за собой увеличение расстояния между костными фрагментами и, соответственно, растяжение тканей.
Схема удлинения конечности с помощью аппарата Илизарова
Мужчина до, через полгода и через год после комбинированной коррекции формы ног
(коррекция О-образного искривления + медиализация + удлинение 4,5 см)
Удлинение на небольшую величину (2-4 см) с целью оптимизации пропорций значительно улучшает эстетический эффект при коррекции искривления ног, полностью меняет самооценку человека, а зачастую – и его образ жизни. Молодой человек на фото рассказал о том, как достиг намеченной цели, в своем дневнике.
Способы сокращения сроков лечения и реабилитации при исправлении кривизны ног
Средний срок от операции до снятия аппаратов – 3 месяца. В случае удлинения голени нужно добавлять примерно 1 месяц на каждый сантиметр удлинения. Указанный срок предполагает постепенное увеличение нагрузок и активности в процессе фиксации и возможность полностью нагружать ноги и свободно без ограничений ходить сразу же после снятия аппаратов. Можно снять аппараты раньше, например, через 50-60 дней. Однако после этого придется резко ограничить нагрузки (вплоть до ходьбы с костылями) еще на те же полтора месяца до наступления окончательного сращения.
Существуют следующие способы уменьшить сроки лечения:
- постепенное увеличение нагрузок на ноги (под контролем врача) сокращает сроки фиксации аппаратами Илизарова на 5-10%;
- неполная остеотомия сокращает срок фиксации на 5-15%.
Альтернативные способы коррекции (без аппарата Илизарова)
- остеотомия с фиксацией пластиной позволяет исправить искривление ног без аппаратов Илизарова;
- остеотомия с выведением ног аппаратами в правильное положение с последующим переходом на фиксацию стержнем позволяет снять аппараты примерно через месяц после операции и сразу приступить к реабилитации.
Особенности реабилитации
Реабилитация – это восстановление после временных ограничений функции. После операции восстановление двигательной активности должно проходить постепенно и строго в соответствии с рекомендациями врача.
Постепенное расширение режима активности облегчается при использовании специальных средств опоры и передвижения.
Современные средства опоры и передвижения после операции
Аппарат Илизарова легко скрывается под одеждой и обеспечивает полноценную функцию
Основным фактором, обеспечивающим раннюю реабилитацию, является самодисциплина и мотивация, а также строгое следование рекомендациям врача.
Дополнительная информация и часто задаваемые вопросы
На этапе принятия решения и в процессе коррекции часто возникают дополнительные вопросы. Ответы на все перечисленные ниже вопросы — на отдельной странице. Здесь Вы можете узнать, какое обследование необходимо перед операцией, как правильно делать фото для заочной консультации и многое другое.
Часто спрашивают:
— Помогут ли упражнения для того, чтобы исправить истинную кривизну ног?
— Нет, не помогут. Причина — деформация кости, которая является причиной такой формы ног.
— Помогут ли упражнения в тех случаях, когда имеется ложная кривизна ног?
— Нет, не помогут. Ложная кривизна ног связана с распределением мягких тканей. Многие считают, что имеется дефицит мягких тканей, мышца не «накачана». На самом деле объем мышц у всех людей, как правило, пропорционален объему голени. Но у некоторых икроножная мышца располагается по внутренней поверхности, она хорошо видна, и это красиво. У других людей кажется, что объем икроножных мышц маленький. На самом деле объем достаточный, но эти мышцы смещены кзади. Упражнения увеличат их объем, но это не уменьшит дефицит внутреннего контура, который собственно, и создает впечатление ложной кривизны ног.
— У ребенка ножки кривые, что делать?
— Если ребенок в возрасте от 0 до 8 лет, то форма меняется в этом возрасте. Нужно просто наблюдаться. Если это вызывает серьезное беспокойств, и кривизна выраженная, то нужно обратиться к детскому ортопеду с целью выявления различных заболеваний, которые могут вызвать деформацию ножек. Эффективность массажа, упражнений и других консервативных методов в таком возрасте сильно преувеличена. Если деформация является следствием заболеваний, например, болезнь Блаунта, то операцию нужно делать не откладывая. Если же кривизна ног является особенностью строения, то лучше дождаться закрытия ростковых зон. Это обычно происходит в возрасте 14-18 лет. Это оптимальный возраст для исправления т.н. идиопатической варусной или вальгусной деформации.
— Влияет ли деформация голени на положение стопы?
— Да, влияет. Как правило, это взаимосвязанные процессы. Родители обращают внимание больше на положение стопы, так как возникают проблемы с подбором обуви. На самом деле в таких случаях нужно обследовать ребенка целиком. Нужно оценить форму всей нижней конечности. В 90% случаев деформации стопы при внимательном обследовании будет обнаружена деформация коленных с уставов, разная длина ног и многое другое. Причем коррекцию нужно начинать сверху вниз — сначала бедра, потом голени, и лишь потом стопы.
Если Вы хотите изучить проблему более подробно, рекомендуем обратиться вот к этой книге:
Если Вас заинтересовала рассматриваемая проблема, и Вы хотите получить дополнительную информацию или профессиональную консультацию, звоните по телефону +7 909 641-36-41
Фотогалерея работ
Коррекция варусной деформации мини-аппаратом.
Женщина 27 лет. Варусная деформация голеней.
Мужчина 21 года. Варусная (истинная О-образная) деформация голеней, низкий рост. Выполнили угловую коррекцию, медиализацию и удлинили голени на 4 см (смотрите подробный дневник пациента).
Женщина 27 лет. Варусная (истинная О-образная) деформация голеней.
Женщина 32 лет. Истинная О-образная кривизна ног.
Женщина 19 лет. Истинная О-образная кривизна ног.
Женщина 19 лет. Истинная О-оброазная кривизна ног с эстетически неблагоприятным распределением мягких тканей на голени. Выполнили коррекцию с медиализацией.
Женщина 24 лет. Истинная О-образная кривизна голеней.
Мужчина 20 лет. Истинная О-образаня кривизна голеней. Исправили кривизну и удлинили голени на 9 см.
Женщина 21 года. Истинная О-образная кривизна ног.
Мужчина 26 лет. Варусная деформация голеней + подвывих малоберцовой кости. Выполнили коррекцию деформации + удлинение голеней 2 см + низведение головки малоберцовой кости.
Женщина 36 лет. Истинная О-образная кривизна ног с эстетически неблагоприятным распределением мягких тканей. Коррекция кривизны + медиализация.
Женщина 29 лет. Истинная О-образная кривизна.
Женщина 21 года. Истинная О-образная кривизна голеней.
Мужчина 26 лет. Истинная О-образная кривизна ног.
Женщина 19 лет. Истинная О-образная кривизна ног. Выполнили угловую коррекцию + медиализацию + удлинение голеней на 3 см.
Женщина 28 лет. Ложная кривизна ног. Выполнили остеотомию с медиализацией и низведение головок малоберцовых костей для уменьшения объема наружного контура.
Пациентка 14 лет с варусной деформацией бедра и голени (полный рецидив после операции в США). Выполнили остеотомии бедер и голеней+удлинили ноги на 12 см
Пациентка 24 лет. Варусная деформация голеней. Выполнили остеотомию с низведением головок малоберцовых костей.
Женщина 28 лет. Истинная О-образная кривизна ног. Выполнили поперечную остеотомию с ротацией и медиализацией.
Женщина 34 года. Истинная О-образная кривизна. Выполнили остеотомию с ротацией и медиализацией.
Мужчина 24 лет. Истинная О-образная кривизна. Выполнили остеотомию с ротацией.
Женщина 32 лет. Истинная О-образная кривизна. Выполнили гиперкоррекцию (О в Х) по желанию пациентки.
Женщина 34 лет. Истинная О-образная кривизна.
Женщина 35 лет. Истинная О-образная кривизна+ротация голеней. Выполнили коррекцию О-образной кривизны и устранили ротационное смещение.
Варусная и вальгусная деформация стопы у детей является довольно распространённой патологией. В запущенных случаях она может стать причиной серьёзных нарушений со стороны опорно-двигательного аппарата и привести к инвалидности.
Причины, приводящие к деформации стопы
На сегодняшний день точно не установлены причины развития врождённого вальгуса или варуса стопы. По мнению ученых, определённую роль играет недостаток макро- и микроэлементов в организме беременной женщины, особенно кальция и витамина Д. Повышают риск врожденной деформации стоп и голеностопных суставов также нахождение плода в тазовом предлежании, многоплодная беременность, маловодие. Важное значение имеет здоровый образ жизни, которого должна придерживаться будущая мама на протяжении всех трёх триместров.
Приобретённые варианты патологии развиваются из-за неправильной работы опорно-двигательного аппарата или его недоразвитости. Чаще болезнь диагностируется у детей со следующими особенностями:
- родились раньше срока (недоношенные) или у матерей, чья беременность протекала с осложнениями;
- получили родовые или иные травмы, например, вывих бедра;
- болели или болеют заболеваниями, вызывающими изменения в хрящевой, костной, соединительной или мышечной тканях, например, рахит (дефицит витамина Д) или ДЦП (детский церебральный паралич);
- долго носили гипс на нижней конечности;
- имеют слабые мышцы и связки, в частности, из-за отсутствия адекватной физической нагрузки;
- носят неудобную обувь, которая не подходит по размеру;
- перенесли серьёзные инфекционные болезни, особенно на первом году жизни;
- страдают от лишнего веса;
- имеют генетическую предрасположенность к развитию данной патологии.
- рано встали на ноги и начали ходить самостоятельно, за руку или с помощью специальных устройств (ходунки и т.д.).
Зачастую варусная и вальгусная приобретённая деформация детских стоп формируется по вине родителей. Многие папы и мамы стремятся скорее придать малышу вертикальное положение и увидеть его первые шаги, “насильно» ставя его на ноги. Это является грубой ошибкой, так как ребёнок должен сам решить, когда ему пришло время ходить. Также для крохи важно создать все условия, чтобы его от природы плоские подошвы начали правильно развиваться.
Деформация нижних конечностей у ребенка может быть одним из проявлений нарушения осанки, которое развивается вследствие других причин (травмы шеи или основания черепа во время родов). В таких случаях посещение остеопата будет составлять основу лечения.
В зависимости от причинного фактора различают следующие виды варусного и вальгусного искривления нижних конечностей:
- посттравматический (после различных травм);
- структурный (вследствие аномалий развития опорно-двигательного аппарата);
- статический (из-за нарушения осанки);
- спастический (результат сбоев в работе нервной системы);
- паралитический (осложнение энцефалита, полиомиелита и т.д.);
- компенсаторный (из-за особенностей строения ног);
- рахитический (последствие рахита);
- коррекционный (итог неверного лечения других заболеваний нижних конечностей).
Правильно определить причину патологии и её степень может только врач-ортопед.
Степени тяжести и виды заболевания
Вальгусные стопы образуются постепенно, проходя четыре стадии развития:
- Первая степень. Отклонение от вертикальной оси составляет не более 15 градусов. Своевременная коррекция приводит к полному излечению.
- Вторая степень. Нижняя часть ног вывернута на 15-20 градусов. Комплексное консервативное лечение даёт хороший результат, полностью устраняя дефект.
- Третья степень. Отклонение от оси равно 20-30 градусам. Терапия включает в себя ряд мероприятий и продолжается несколько месяцев и даже лет.
- Четвёртая степень. Угол деформации превышает 30 градусов. Консервативное лечение не всегда даёт положительный результат, поэтому примерно в 7% случаев проводится хирургическая коррекция.
Варусное искривление имеет три степени тяжести:
Степень пораженияУгол наклона пятки в градусахУгол сводаВысота продольного свода
| 1 | до 15 | до 150 | 15-20 мм |
| 2 | до 20 | 150-160 | 10 мм |
| 3 | более 20 | 160-180 | менее 10 мм |
Клиническая картина
Вальгус чаще начинает себя проявлять на первом году жизни ребёнка и часто сочетается с вальгусной деформацией коленных суставов. Он характеризуется Х-образным искривлением ножек и снижением высоты сводов стопы. Если свести колени вместе и затем их выпрямить, расстояние между лодыжками будет превышать 4-5 см. Находясь на абсолютно ровной поверхности, внутренняя часть нижней части ноги заваливается внутрь, а пальцы и пятка “смотрят» наружу. Плоско-вальгусная стопа развивается при практически полном уплощении её естественных сводов.
Варус также начинает себя проявлять в раннем детстве. При данной патологии ножки малыша имеют О-образную форму, напоминая колесо. Ось и купол стопы искривляются, при этом основная нагрузка ложится на наружный край подошвы. Однако, варус стопы, как и вальгус, может быть изолированным и не сочетаться с деформацией всей нижней конечности.
Обе деформации бывают врождёнными и приобретёнными. В первом случае патологические изменения будут наблюдаться уже в период внутриутробного развития плода. Ребёнок появляется на свет с дефектом. Приобретённые искривления стоп начинают формироваться после окончательной постановки малыша на ноги. Как правило, при вальгусе стоп родители замечают, что малыш при ходьбе наступает не на всю подошву, а только на её внутреннюю часть.
Искривление одной нижней конечности может быть более выраженным, чем другой, и сочетаться с плоскостопием. Если не лечить плоско-вальгусные стопы, со временем патология скорее всего будет прогрессировать. Физиологическое положение ног изменится, провоцируя развитие заболеваний позвоночника и крупных суставов. Со временем появится нарушение осанки, которое может перейти в такое грозное заболевание как сколиоз или кифосколиоз.
Вальгус стоп может сочетаться и даже быть следствием варуса коленных суставов.
Поэтому так важно своевременно выявлять дефекты нижних конечностей и обращать внимание на любые признаки болезни. Родители могут заметить, что походка ребёнка неуверенная и неуклюжая, вызывающая дискомфорт и боль. Нередко появляются отёки коленных и голеностопных суставов. При осмотре обуви видно, что она снашивается неравномерно, с большим износом одной стороны подошвы.
Дети с варусом и вальгусом часто жалуются на усталость после ходьбы, болезненные ощущения в ногах и позвоночнике, судороги в икроножных мышцах и даже головные боли. Они не могут полноценно бегать, прыгать, выполнять физические упражнения и заниматься спортом. У многих малышей на этой почве возникают комплексы, нежелание ходить на физкультуру или в садик. Иногда итогом становится депрессия.
Диагностика
Если у ребенка постоянно заваливается пятка в положении стоя и при ходьбе, либо имеются другие признаки деформации нижних конечностей, следует обратиться к врачу-ортопеду.
Врач проводит опрос и осмотр пациента и назначает стандартные методы исследований:
- рентгенография голеностопных суставов;
- подометрия (соотношение высоты стопы к её длине в процентах);
- компьютерная плантография (отпечаток подошвы).
По показаниям проводятся дополнительные обследования (определение уровня кальция и витамина Д в крови, УЗИ коленных суставов, рентгенография позвоночника и т.д.). При необходимости, пациент направляется на консультации к смежным специалистам (невролог, эндокринолог и т.д.).
Лечение варусной и вальгусной деформации
Вальгусная и варусная деформация стопы у детей обычно подразумевает длительное комплексное лечение. Чем раньше оно начнётся, тем лучше будет прогноз. Главной целью консервативной терапии является создание правильного свода стопы путём укрепления связочно-мышечного каркаса. К классическим методам лечения относятся:
- ЛФК и гимнастика с упражнениями для ног, в частности, с помощью различных предметов;
- лечебный массаж;
- гипсование;
- водные процедуры (ножные ванночки, плавание);
- использование ортопедической обуви и стелек;
- применение специальных ковриков, мячиков и аналогичных по действию предметов;
- физиотерапевтические процедуры (магнитотерапия, аппликации с озокеритом и другие);
- остеопатия.
Иногда для устранения дефекта используют ортопедические шины, бандажи и прочие фиксирующие приспособления. В ряде случаев специалисты обращаются к альтернативным методикам, например, проводят кинезиотейпирование нижней конечности. При выраженных клинических проявлениях назначают симптоматическую терапию (обезболивающие, гормональные и другие препараты). При неэффективности проводимых мероприятий прибегают к оперативному вмешательству.
Как правило, варус и вальгусная стопа у ребенка хорошо поддаются консервативному лечению.
Профилактика патологии
Чтобы у ребёнка ножка формировалась правильно, родителям следует предпринять следующие действия:
- подбирать для малыша правильную обувь строго по размеру;
- исключить любые причины, которые могут спровоцировать появление деформации;
- обеспечить ребёнку полноценное питание, нормальный режим дня, адекватную физическую активность с хождением босиком по любым неровным поверхностям;
- оборудовать в детской комнате шведскую стенку или её аналог.
Если родители заметили, что у малыша заваливается ножка в одну сторону, или есть иные признаки деформации, следует незамедлительно проконсультироваться с врачом-ортопедом.
Hallux Valgus
Изолированное искривление большого пальца на ноге называют Hallux Valgus. Чаще всего патология развивается в более зрелом возрасте, значительно ухудшая качество жизни человека. Среди причин заболевания отмечаются неправильный выбор обуви, генетические особенности, а именно врожденная слабость соединительной и костной ткани, сопутствующие заболевания (остеопороз, плоскостопие, эндокринные нарушения). Также к формированию Hallux Valgus может привести длительный приём некоторых медикаментов и чрезмерная физическая нагрузка, приходящаяся на нижние конечности.
Вальгусная деформация большого пальца стопы имеет три степени выраженности по градусу отклонения первого пальца:
- первая — до 20°,
- вторая — 25-35°,
- третья — более 35°.
В большинстве случаев вальгусная деформация большого пальца стопы “не отвечает» на консервативное лечение, поэтому без операции обходятся редко. Однако хирургическое вмешательство отличается травматичностью, имеет ряд осложнений и требует длительной реабилитации. После операции нередко возникают рецидивы.
Хирургическое лечение при Hallux Valgus нельзя проводить пациентам при наличии следующих состояний:
- заболевания свёртывающей системы крови;
- некомпенсированный сахарный диабет;
- хронические болезни опорно-двигательного аппарата;
- неконтролируемая артериальная гипертензия;
- выраженный варикоз и тромбофлебит нижних конечностей;
- хронические заболевания внутренних органов в стадии декомпенсации.
Также есть ряд относительных противопоказаний к операции, которые обязательно учитывает врач при выборе лечебной тактики.
Альтернативой хирургическому вмешательству при Hallux Valgus является остеопатия. Данный метод позволяет нормализовать баланс тела, биомеханику стопы и нижней конечности в целом, кровообращение и иннервацию в области большого пальца нижней конечности, восстанавливая питание окружающих тканей. В итоге связки и мышцы приходят в тонус, обретая силу и эластичность. В комплексе с другими мероприятиями (упражнения, массаж и т.д.) врачам-остеопатам в большинстве случаев удаётся провести лечение без операции и добиться стойкого положительного эффекта.
Вальгусная стопа у ребенка: как исправить?
Вальгусная деформация (вальгус) – ортопедическая патология, при которой из-за неправильного положения костей в области пятки стопы как будто «заваливаются» внутрь. Установка ног при вальгусе соответствует Х-образной форме. Если одновременно наблюдается уплощение сводов, то тогда деформация стопы у ребенка называется плоско вальгусной. Девочки страдают таким отклонением чаще, чем мальчики. Это связано с другим анатомическим строением таза. Чем он шире, тем сильнее выражено искривление ног.
Если установка ног ребенка напоминает вам букву «Х» это необязательно означает деформацию на уровне костей и суставов, требующую серьезного лечения. Чаще речь идет просто о физиологической особенности, когда мышцы еще недостаточно развиты и не могут удерживать правильное положение стопы.
Что вызывает?
Болезнь бывает врожденной и приобретенной. В первой ситуации вальгус вызывают пороки развития соединительной ткани, генетические, хромосомные аномалии плода, нарушения нервной системы. Патология начинается еще в период внутриутробного развития, новорожденный рождается уже с ней.
- нарушения иннервации;
- неправильное положение бедренных костей и таза, дисплазия тазобедренного сустава;
- врожденный вывих бедра;
- нарушения в пояснично-крестцовом отделе позвоночного столба;
- церебральный паралич;
- расщепление позвоночника (неполное закрытие нервной трубки в спинном мозге);
- спаечные процессы в малом тазу;
- врожденная слабость мышечно-связочного аппарата.
Родителям часто кажется, что некоторые из врожденных отклонений, никак не связаны с патологией стопы. Однако все костно-мышечные структуры в организме взаимосвязаны, поэтому причины вальгуса могут оказаться довольно неожиданными. Например, вызвать вальгус может такая родовая травма, как смещение оснований костей черепа, а именно изменение положения затылочной кости. Такая травма вызывает цепную реакцию. Неправильно становятся позвонки шейного отдела, грудного, поясничного, разворачивается крестец, тазовые кости, бедра, голени. И так деформация доходит до стоп. Точно также иногда вальгус может быть следствием такого диагноза, как кривошея.
Приобретенную вальгусную постановку стоп у ребенка вызывают ошибки в развитии и функционировании опорно-двигательного аппарата, травмы, чрезмерная нагрузка на ослабленную мышечно-связочную систему.
Ей способствует ранняя постановка в вертикальное положение, раннее начало ходьбы. Особенно высоки риски, если малыш пухленький, имеет лишний вес. Не стоит торопиться учить его ходить, равняться на других детей. Гораздо полезнее для опорно-двигательного аппарата стимулировать малыша активно ползать. К опоре на ноги и началу ходьбы тело ребенка готово только к 10 –12 месяцам. Некоторые детки делают свои первые шаги в 9 месяцев, а другие в 15 ¬¬– 18 месяцев. И это все варианты нормы. Помните, что разные ходунки, прыгунки, вожжи могут принести вред, а не пользу. Перед их использованием посоветуйтесь с педиатром.
Несформированные, неокрепшие связки, сухожилия, мышцы с ослабленным тонусом не способны удерживать ножки в правильном положении, поэтому под тяжестью веса тела стопы деформируются. Ухудшает ситуацию плохая координация, качающаяся походка малыша, когда для устойчивости он широко расставляет ножки.
Частая причина вальгусной деформации – перенесенный в младенчестве рахит. Как ни странно, но в легкой степени тяжести эта патология встречается почти у 30 % детей до 3 лет. Причиной рахита является дефицит витамина D, который приводит к нарушению усвоения кальция, недостаточной минерализации и прочности костей.
Еще одна распространенная причина – неподходящая, тесная или, наоборот, слишком свободная обувь. Она приводит к неправильному распределению нагрузки на стопу во время ходьбы, формированию походки, вызывающей появление кривизны ног. Выбирайте для ребенка качественную и хорошую обувь с эластичным жестким задником, небольшим каблуком, ортопедической стелькой, из натуральных материалов. Категорически не рекомендуется отдавать малышу обувь старших братьев, сестер, племянников и т. д.
- недоношенность;
- чрезмерная подвижность суставов;
- плоскостопие;
- дефицит кальция и витамина D;
- частые инфекционные болезни;
- ослабленный иммунитет;
- ожирение;
- нарушения в нервной системе;
- травмы голени и стопы (переломы, вывихи, растяжения);
- заболевания почек;
- генетическая предрасположенность, наличие вальгуса у родителей, бабушек, дедушек;
- эндокринные расстройства, приводящие к нарушению обмена кальция.
Как обнаружить?
Признаки вальгусной стопы у ребенка проявляются к 1 году, когда малыш учиться ходить, пытается делать первые шаги. Чтобы проверить, есть ли деформация, измерьте расстояние между лодыжками в положении стоя при плотно прижатых друг к другу ногах. Если оно будет больше 5 см в возрасте до 4 лет, значит, у ребенка есть вальгусная стопа.
- жалобы на усталость и боль в ножках;
- отсутствие интереса к ходьбе, ребенок выбирает перемещение в коляске или на руках у родителей;
- опора на внутреннюю часть стопы в положении стоя;
- Х-образная установка ног (колени тесно соприкасаются друг с другом, лодыжки широко расставлены);
- стаптывание обуви с внутренней стороны.
Как выглядит вальгусная стопа у ребенка, смотрите на фото ниже:
Как правило, вальгус легко заметить визуально по вывернутым наружу стопам. Основная нагрузка или вес тела при этом приходится на внутренний край стопы, изменяется походка. Ребенок может сильно шаркать ножками при ходьбе или беге.
Если деформация врожденная, то она заметна практически сразу. На первом осмотре в 1 месяц детский хирург или ортопед увидит это отклонение. При слабовыраженном врожденном отклонении патологию могут обнаружить и после первого года жизни, когда малыш начнет ходить.
При плосковальгусной деформации ребенок жалуется на тупую, ноющую, пульсирующая боль, судороги в стопе, усталость в ногах, боль в пояснице. Он будет избегать нагрузок, подвижных игр, комфортнее чувствовать себя в обуви большего размера.
Вальгус – это не только эстетическая, но и медицинская проблема. Ребенок быстро утомляется при передвижении, иногда даже испытывает боль во время ходьбы или после нее.
Вальгусная деформация или установка?
Если родители замечают, что у ребенка ножки в положении стоя напоминают букву X, то они сразу идут в интернет и после просмотра нескольких сайтов выбирают диагноз – вальгусная деформация. Всегда ли это так на самом деле? Нет, не всегда. Более того, очень редко.
Дело в том, что в медицине есть два понятия: вальгусная деформация и вальгусная установка или постановка стоп. Второй вариант еще называют установочный или постановочный вальгус. В чем отличия?
Вальгусная деформация – это патология, которая затрагивает кости, суставы, крупные сухожилия, своды стопы. Она требует коррекции и комплексного лечения.
Вальгусная установка – это физиологическое явление, обусловленное слабостью мышц и связок, которые пока не могут удерживать кости в правильном положении. У большинства детей в возрасте до 4 лет есть более или менее выраженная вальгусная установка. Но это не болезнь, это особенности физиологии. С возрастом по мере развития и укрепления мышц, связок, повышения прочности костей за счет изменения минерального состава часто они проходят сами по себе. Вальгусная установка стоп довольно редко приводит к формированию вальгусной деформации. Это может случиться на фоне инфекций, заболеваний, ослабления организма. Чтобы этого не произошло, нужны профилактические меры, которые будут направлены на укрепление мышечной ткани, улучшение трофики связочной и костной системы.
Чтобы разобраться, что у вашего ребенка вальгусная установка или деформация, нужно оценивать положение стоп не только в нагрузке, а именно в положении стоя, но и в состоянии покоя или в положении лежа. При деформации изменения будут видны и в нагрузке, и в покое. При установке в состоянии покоя ноги будут практически ровными, а X-образную форму будут приобретать только в положении стоя. На практике у детей чаще встречается вальгусная установка, а не деформация.
Проверить, что именно у вашего ребенка, довольно просто. В положении лежа сведите выпрямленные ноги малыша вместе, так чтобы в области коленей они прижимались друг другу. Если при этом пяточки и лодыжки касаются, то речь идет о вальгусной установке ног. Если расстояние между лодыжками будет минимум 4 – 5 см, то это деформация. Еще одним показателем является положение ахиллова сухожилия. Если в состоянии покоя в положении лежа оно прямое, то деформации, скорее всего, нет. А если оно имеет форму дуги, то можно заподозрить вальгусную деформацию. В любом случае для уточнения диагноза будет необходима консультация врача ортопеда или травматолога-ортопеда.
Виды вальгусной деформации
Степень тяжести вальгуса определяют по углу отклонения пятки к оси голени. При плосковальгусной деформации учитывают еще угол продольного свода стопы.
- I стадия, отклонение небольшое 10 – 15°;
- II стадия, угол отклонения пятки 15 – 20°;
- III стадия, искривление 20 – 30°;
- IV стадия, тяжелая степень, отклонение от нормы 30° и более.
При первой и второй степени лечение имеет благоприятный прогноз, справиться с отклонением можно довольно быстро, преимущественно консервативными методами. При третьей и четвертой стадии потребуется более длительная и серьезная терапия.
При плосковальгусной деформации дополнительно оценивают степень уплощения продольного свода по углу свода стопы.
- I степень – угол продольного свода 130 – 140 °, угол вальгусного отклонения пяточной кости 5 – 10 °;
- II степень – угол продольного свода 141 – 160 °, угол вальгусного отклонения пяточной кости 10 – 15 °;
- III степень – угол продольного свода 161 – 180 °, угол вальгусного отклонения пяточной кости более 15 °.
По причине возникновения плосковальгусная деформация стопы бывает врожденная, приобретенная и нейрогенная. При этом деформации легкой степени мобильны или подвижны. При них есть возможность изменить форму стопы под действием боковых нагрузок. И такие деформации относятся к приобретенным. Тяжелые степени возникают чаще на фоне нейрогенных нарушений или врожденных пороков развития. Такие деформации являются ригидными.
Чем опасна вальгусная деформация стоп для ребенка?
Проблема вальгусной деформации при отсутствии коррекции и лечения стопы может привести к разным проблемам со стороны всего опорно-двигательного аппарата.
- искривление пальцев ног;
- неврома;
- постоянные мозоли и натоптыши на подошвенной и боковой поверхности стопы;
- формирование пяточной шпоры;
- врастание ногтей;
- воспаление ахилового сухожилия;
- отвисание стопы;
- развитие косолапости.
Далее возможны осложнения дегенеративные и воспалительные процессы в области коленных, тазобедренных суставов, воспаление коленных менисков, синовиальных сумок, диспропорциональное развитие мышц нижних конечностей. Воспалительные процессы в суставах будут сопровождаться покраснением, отечностью, боль, усиливающимися при определенных движениях. Также вальгус негативно сказывается на позвоночнике, вызывает искривление осанки, перекос, смещение межпозвоночных дисков.
При вальгусной деформации ребенка могут часто беспокоить болезненные ощущения в стопах, коленях, бедрах. Особенно выраженными они становятся после длительной двигательной активности или нагрузки. При тяжелой степени деформации боли могут доходить до спины.
Как лечить?
При подозрении на вальгусную деформацию стоп у детей обратитесь к детскому ортопеду или травматологу-ортопеду. Для подтверждения диагноза и объективной оценки ситуации могут понадобиться дополнительные обследования. Применяют осмотр, опрос, функциональные пробы, рентген, плантографию (компьютерный анализ деформации), подометрию (оценка распределения нагрузки). Расскажите доктору свои наблюдения, опасения, подробно опишите состояние ребенка. Для исключения патологий со стороны нервной системы показана консультация невролога.
Лечение вальгусной и плоско вальгусной стопы у ребенка трудное и длительное. Успех зависит от возраста, степени тяжести изменений, а также от настойчивости, терпения и поддержки родителей. Цель терапии – восстановление нормальной формы и функции ног, укрепление мышечного и связочного аппарата.
Что делать для коррекции вальгусной установки стоп у ребенка?
- специальную обувь, ортопедические стельки, вкладыши;
- лечебный массаж;
- гимнастику, ЛФК;
- физиотерапию (электрофорез, магнитотерапия, электростимуляция мышц).
На ранних стадиях хорошо помогают стельки, массаж, тейпирование, ЛФК для детей.
При выборе метода лечения всегда нужно выяснить причины и тяжесть патологии. При первой и второй степени тяжести нарушения легко корректируются с помощью консервативного лечения. При третьей степени лечение будет длительным, но все еще есть шансы обойтись без оперативного вмешательства. При самой тяжелой четвертой степени деформацию устраняют хирургическим путем.
Самая частая причина развития вальгуса у детей – это гипертонус мышц, недостаток в костях кальция и дефицит витамина D в организме.
Если речь идет о вальгусной установке, то тогда лечение будет очень простое: солнце, воздух, вода. Очень часто справиться с проблемой у детей до 6 – 7 лет помогают поездки к морю, где ребенок будет активно бегать, плавать, ходить по песку. Такой отдых будет способствовать правильному развитию и укреплению костей, мышц, связок стопы. Если возможности поехать к морю нет, то просто больше гуляйте с ребенком на свежем воздухе в солнечные дни, играйте в подвижные игры. Пополнить запасы необходимого для роста и укрепления костей ребенка кальция можно питанием. Следите, чтобы в рационе малыша всегда были молочные продукты.
Если вы проживаете в регионе, где солнечные лучи редкость, обсудите с педиатром вопросы профилактики дефицита витамина D. Возможно, в этом случае врач назначит ребенку витаминные комплексы в подходящей для его возраста лекарственной форме (раствор, желейные конфеты, таблетки, капсулы).
Массаж
При вальгусной деформации стопы у ребенка массаж назначают в первую очередь. Выполнять его должен сертифицированный детский массажист. Массаж делают по всей длине ног, включая таз и поясничную зону. Он нормализует тонус мышц, состояние соединительной ткани, улучшает кровоснабжение, стабилизирует голеностопный сустав. Обычно курс состоит из 10 – 15 сеансов, повторяют его каждые два месяца. Массажист может научить родителей технике массажа для ребенка при вальгусной стопе, чтобы делать дома, подсказать видео с проработкой стоп. И проконтролировать правильность выполнения родителями первых сеансов массажа.
Важно, чтобы процедура не вызывала у ребенка неприятных ощущений или боли. Для этого постепенно увеличивайте интенсивность массажных приемов, чтобы тело привыкло к ним, избегайте резких движений.
Массаж полезен на всех стадиях вальгусной деформации, но чем легче степень изменений стоп у ребенка, тем заметнее будут его результаты.
ЛФК назначают в любом случае и при вальгусной установке, и при вальгусной деформации независимо от степени тяжести. Как делать ЛФК и гимнастику, можно найти в Youtube по видео. При вальгусной деформации стопы у детей помогают упражнения, в которых активно участвуют мышцы стопы. Подбирать их нужно по возрасту, пожеланиям и особенностям ребенка. Лечебная зарядка не должна вызывать негативных эмоций, сопротивление, капризы, плач.
К сожалению, детей до четырех лет привлечь к физическим упражнениям сложно. Поэтому родителям придется делать движения своими руками, удерживая ножку. Самая доступная нагрузка для этого возраста – ходьба. Если у ребенка тяжелая степень деформации, и ходьба вызывает усталость и болезненные ощущения, то не стоит нагружать малыша.
- спуск и подъем по ступенькам;
- приседания;
- ходьба гуськом, прыжки на корточках;
- ходьба по неровным массажным коврикам и специальным рельефным игровым покрытиям;
- ходьба на носочках, пяточках, внешних и внутренних боковых поверхностях стоп;
- подъем на носочках по лестнице вверх и спуск вниз;
- катание подошвенной поверхностью стопы мячика для большого тенниса или массажного мячика с резиновыми шипами;
- ходьба по неровной поверхности (галька, песок, специальные массажные коврики);
- подъем пальцами ног мелких игрушек или других предметов с пола;
- захватывание и собирание пальцами ног кусочка ткани;
- ходьба вдоль узкой дорожки шириной 10 – 15 см, не выходя за ее пределы;
- сидение в позе по-турецки;
- приседание на полную стопу с зажатым между коленями мячом.
Какие именно упражнения подойдут ребенку, должен определить врач. Делать их нужно ежедневно. Сначала под контролем инструктора, а потом самостоятельно дома или в спортивных центрах. Главное, что нужно запомнить. Основа выздоровления не в количестве и разнообразии упражнений, а в регулярности их выполнения. Тут нужен комплексный систематический подход.
Кроме приведенных упражнений для ЛФК ребенку следует избегать длительного стояния, особенно с широко расставленными ногами. На пользу пойдут любые упражнения, направленные на удержание равновесия. Сюда относится катание на роликах, коньках, скейте. Также помогут подвижные игры, прыжки на батуте, через скакалку, игры в классики, футбол, езда на велосипеде, пешие прогулки. Они способствуют укреплению и развитию всего опорно-двигательного аппарата. Дома установите шведскую стенку с канатом, брусьями, лестницей.
Ограничение для физических нагрузок при вальгусной установке это жалобы ребенка на боль, усталость ног. Если же ребенок не испытывает неприятных ощущений и хорошо себя чувствует во время бега, прыжков и других активных игр, то вреда для здоровья от них не будет.
Тейпирование
К новым методам лечения вальгусной деформации стопы у детей относится тейпирование. Правильную установку моделируют при помощи наложения специальных клейких лент. Этот метод относится к вспомогательным. Если использовать только его и больше ничего, то результата не будет. Однако в комплексной терапии он работает очень хорошо, ускоряет исправление положения стоп.
Используемые для процедуры клейкие ленты (тейпы) изготавливаются на хлопковой основе. Они бывают разной ширины от 2 до 10 см. Имеют хорошую растяжимость, поэтому практически не ощущаются на коже. При наложении тейпы могут растягиваться до 70 % от своей изначальной длины. Они не требуют ежедневного снятия, их можно носить до 5 суток. С ними можно купаться, принимать душ, так как под действием воды тейпы не отклеиваются.
Фиксировать тейпы должен специалист. Самостоятельное их применение допустимо только после обучения, так как ошибки при наложении снижают их эффективность.
- первые 2 – 3 см ленты без натяжения крепят в области подъема ступни;
- среднюю часть растягивают примерно на 25 – 30% и оборачивают вокруг лодыжки в виде восьмерки;
- оставшуюся часть клеят на голень без натяжения.
- устраняют болезненные ощущения, вызванные сдавливанием мышц нервных волокон;
- ускоряют отток лимфы, улучшают микроциркуляцию крови в зоне стопы;
- уменьшают воспалительный процесс;
- исправляют положение суставов, фиксируя их в анатомически правильной позиции;
- улучшают обменные процессы за счет эффекта микромассажа.
Обувь
Особое внимание при лечении вальгусной деформации стопы у детей уделяют обуви. Она должна быть специальной с жесткой стелькой, фиксацией сбоку и сзади. Покупать ортопедические изделия на свой выбор нельзя, так как есть много разновидностей обуви и стелек. При вальгусной стопе у вашего ребенка важно учитывать его особенности. Неправильный выбор усугубит состояние. Чтобы не ошибиться, четко следуйте указаниям врача.
Главная задача обуви – это разгрузка стопы, правильное распределение точек опоры. Когда ребенок надевает ортопедическую обувь, ему становится легче держать ножку ровнее, в правильном положении. В зависимости от степени тяжести деформации врач может назначить носить обувь все время или по несколько часов в день. Если у ребенка нет деформации, а есть только вальгусная установка, то ношение ортопедической обуви в принципе необязательно. При вальгусной установке нужно, наоборот, тренировать, а не разгружать мышцы. Для этого хорошо подойдет ходьба по пересеченной местности, песку, камушкам, ходьба босиком. Это поможет костям и суставам стопы приобрести естественную правильную форму.
Оперативное лечение
В тяжелых случаях, когда ситуацию не удается исправить консервативными методами, показана операция. На практике к оперативному лечению прибегают в 5 – 7 % случаев. Наиболее подходящий возраст для хирургической коррекции вальгусной стопы у ребенка – 10 – 12 лет. Оперативное лечение, несмотря на травматичность помогает избавиться от проблемы и придать стопе анатомически правильное положение. В зависимости от степени тяжести и причины деформации выполняют разные вмешательства на костях, мягких тканях, сухожилиях.
Для детей часто выбирают подтаранный артроэрез. Это простая малотравматичная операция с минимальным количеством возможных осложнений. Ее суть состоит во введении импланта между пяточной и таранной костью. Имплант препятствует заваливанию стопы внутрь, корректирует положение стопы, высоту продольного свода, выравнивает пяточную кость в вертикальное положение.
- пластика сухожилия задней большеберцовой мышцы;
- удлинение пяточного или ахиллова сухожилия;
- остеотомия костей среднего отдела стопы и пяточной кости;
- устранение тарзальной коалиции (сращение нескольких костей предплюсны).
В отличие от консервативного лечения при помощи массажа, ЛФК, физиопроцедур результат от хирургической операции наступает сразу. Стопа выводится в правильное положение. Однако после операции понадобится реабилитация, которая может занять от нескольких недель до нескольких месяцев в зависимости от сложности и объема вмешательств. Проходить она будет под строгим контролем врача. В первые дни будет присутствовать боль, отек, скованность. Нога будет зафиксирована в специальном ортезе или фиксирующей повязке. Ходить придется сначала с помощью костылей, постепенно плавно увеличивая нагрузку. Ребенку необходима будет адаптация к новому положению стопы. Ускорить ее помогают специальные упражнения массаж, направленные на стабилизацию и укрепление мышц.
При выборе метода или комбинации методов оперативного вмешательства у детей важно оценить влияние полученных результатов операции на дальнейшее развитие стопы в этой зоне, так как скелет будет продолжать расти, будут меняться размеры и угловые взаимоотношения костей, образующих суставы.
Вальгусная деформация влияет на развитие опорно-двигательного аппарата. При отсутствии лечения приводит к тяжелым последствиям. Возможны изменения в голеностопных, коленных и тазобедренных суставах, развитие артроза, остеохондроза, искривление позвоночника.
Чем раньше начать лечение, тем проще и быстрее будет справиться с этой проблемой. Пока ребенок маленький, находится в процессе роста и развития, скорректировать неправильное положение стопы намного легче, чем, например, в подростковом возрасте. В 16 – 17 лет возможности исправить вальгусную деформацию намного меньше.
Чтобы предупредить болезнь, периодически показывайте ребенка детскому ортопеду, травматологу или хирургу. Позаботьтесь о хорошем полноценном питании, укрепляйте иммунитет, правильно выбирайте обувь.
Вальгусная деформация стоп у детей
Одним из самых распространенных ортопедических заболеваний у детей является плоско-вальгусная деформация, которая характеризуется уменьшением сводов и X-образной деформацией оси стопы. Такие изменения чреваты неустойчивой походкой, быстрой утомляемостью при ходьбе, болезненностью в мышцах и суставах нижних конечностей. Диагностикой, исправлением и профилактикой вальгусной деформации стопы у детей занимаются детские врачи ортопеды и травматологи.
Что такое вальгусная деформация стоп
Патология представляет собой осевое отклонение нижней части ноги, при котором ступня словно выворачивается на внешнюю сторону, пятка смещается, а между лодыжек формируется широкий просвет. Ребенок с таким заболеванием ставит стопы при ходьбе «крестиком», поворачивая передний отдел ступней в противоположные друг другу стороны. В случае, если при этом наблюдается уплощение стопы, специалисты говорят о плоско-вальгусной деформации.
Нагрузка на ноги и позвоночник при ходьбе распределяется неправильно, смещаясь ко внутренней стороне стоп, что в дальнейшем обернется болезненностью после даже непродолжительного стояния или пеших прогулок. У детей вероятным последствием вальгусной деформации стоп могут также стать искривление позвоночника, нарушения координации, а при тяжелом течении болезни возможно наступление инвалидности с последующей потерей трудоспособности. Кроме того, школьники и подростки с деформацией стоп нередко психологически страдают от косметического дефекта, который мешает им выглядеть как сверстники.
Причины патологии
Специалисты различают врожденную и приобретенную форму заболевания. Причинами врожденного типа вальгусной деформации стоп у детей могу стать:
- недостаток массы тела при рождении;
- перенесенные матерью или плодом инфекционные и воспалительные заболевания;
- глубокая недоношенность, сопряженная с недоразвитием основных систем организма;
- врожденные патологии соединительной и костной ткани;
- нейромышечные и генетические болезни (ДЦП, полинейропатия);
- врожденный вывих и дисплазия бедра;
- наследственные особенности строения стопы.
Факторами, способными спровоцировать деформацию стоп в течение жизни ребенка, являются:
- перенесенные острые инфекции, затрагивающие соединительные структуры;
- непомерные физические нагрузки;
- ожирение;
- рахит;
- часто рецидивирующие респираторные заболевания, протекающие с осложнениями;
- различные травмы нижних конечностей, сопряженные с повреждением мышц, связок, хрящей и костей;
- некорректный подбор обуви из мягких, плохо прилегающих к стопе материалов.
В некоторых случаях родители или близкие родственники сами неосознанно провоцируют X-образную деформацию нижних конечностей, ставя ребенка на ножки раньше времени, используя ходунки, когда малыш еще толком даже не может сидеть.
Симптомы
В большинстве случаев неверную постановку стоп замечают родители, когда ребенок осваивает прямохождение, начинает быстро ходить и бегать. Из-за неравномерного распределения нагрузки на нижнюю часть конечностей у детей возникают и другие признаки вальгусной деформации:
- неуклюжесть, неуверенность при движении;
- шаткая, словно заваливающаяся походка;
- частые падения, столкновения, спотыкания о предметы, задевания ногой за ногу;
- шарканье;
- быстрая утомляемость во время активных игр, бега, прыжков по сравнению со сверстниками;
- отечность в районе лодыжек и стоп;
- X-образное искривление ног.
Ребенок с такой патологией жалуется на боль и усталость в ногах после пеших прогулок, спортивных занятий, он не может длительное время стоять, постоянно к чему-то прислоняется, ищет дополнительную точку опоры.
Иногда у малышей с вальгусной деформацией наблюдаются судороги в икроножных мышцах, особенно после объемных физических нагрузок, длительного стояния или быстрого бега.
Косвенным признаком патологии может послужить обувь ребенка: если стопа устанавливается неверно, она снашивается неравномерно с перекосом на внутреннюю сторону. Объем стирания подошвы и выраженность других симптомов у ребенка зависят от степени вальгусной деформации стопы.
Диагностика
Что делать и как проводить лечение при вальгусной деформации стопы у детей решает не педиатр, а врачи-ортопеды или травматологи. Педиатр, заметив на профилактическом осмотре признаки патологии, выдает направление к профильным специалистам. Родители могут также самостоятельно инициировать визит к ортопеду, если обнаружили характерные симптомы заболевания.
В ходе визуального обследования врач внимательно осматривает нижние конечности ребенка, оценивает отклонение пятки и пальцев в разных положениях, определяет наличие сглаженных сводов и смещение стопы к внутренней оси.
Верно установить диагноз доктору помогают:
- тщательно собранный анамнез с учетом особенностей развития малыша и всех перенесенных заболеваний;
- рентгенография стоп в трех проекциях;
- ультразвуковое сканирование суставов при показаниях.
Дополнительно к консультации привлекают неврологов, если имеются подозрения на заболевания центральной или периферической нервной системы.
Лечение вальгусной деформации стоп у детей
Основная цель современной терапии – устранение деформации и укрепление мышечно-связочного аппарата нижних конечностей. Для этого специалисты используют индивидуальные схемы лечения, в которые могут входить:
- ношение специальной ортопедической обуви и стелек;
- лечебный массаж стоп, лодыжек и других участков ног при необходимости;
- физиотерапевтические процедуры;
- коррекция образа жизни при ожирении и слабом связочном аппарате;
- занятия лечебной физкультурой.
При врожденных формах патологии и тяжелой степени приобретенной вальгусной деформации показано ношение гипсовых или иных фиксирующих приспособлений для иммобилизации стопы и укрепления мышц.
В большинстве случаев этих мер хватает, чтобы купировать и полностью предотвратить дальнейшее развитие заболевания. В некоторых ситуациях консервативные методики оказываются неэффективными, и тогда назначается хирургическое лечение.
Хирургическое лечение вальгусной деформации стоп у детей в «СМ-Доктор» не проводится, наши специалисты проводят диагностику и дают рекомендации по дальнейшему лечению, которое проводится в специализированных детских клиниках.
Прогноз и профилактика
При легких формах патологии и своевременно начатом лечении в большинстве случаев происходит восстановление полноценного функционала стопы. В запущенных ситуациях, когда ребенок страдает от тяжелой степени заболевания, а соответствующая терапия не проводится или выполняется в недостаточном объеме, риск дальнейших повреждений многократно возрастает вплоть до наступления инвалидности.
В качестве мер профилактики вальгусной деформации стоп у ребенка специалисты рекомендуют:
- не игнорировать плановые УЗИ во время беременности и профилактические ортопедические осмотры малыша;
- подбирать ребенку обувь из качественных, натуральных материалов с плотным супинатором, хорошо фиксирующим ступню при ходьбе;
- не ставить грудных детей на ножки, не стимулировать хождение и не использовать ходунки до момента, пока ребенок самостоятельно не освоит прямохождение;
- обеспечивать малышам адекватную физическую нагрузку, общее закаливание организма;
- проводить профилактику рахита с помощью приема витамина D;
- организовать ежедневные прогулки на свежем воздухе;
- обеспечивать детям полноценный рацион питания и здоровый, достаточный сон.
Для предупреждения врожденной формы патологии будущим мамам необходимо внимательно относится к своему здоровью, избегая переохлаждения и контакта с носителями инфекционных заболеваний, отказавшись от курения, приема алкоголя и нерационального использования лекарственных средств.
Узнать подробнее о том, как лечить и предотвратить вальгусную деформацию стоп у ребенка, а также пройти профилактический осмотр и необходимый курс терапии можно в клинике «СМ-Доктор». Прием заявок от пациентов ведется круглосуточно на сайте и по телефону.
Врачи:
Детская клиника м.Улица 1905 года
Варус — общий термин для всех деформаций, вызывающих смещение стопы внутрь, внешне выглядит как косолапость.
Варусная деформация, как правило, затрагивает несколько сочленений: от бедра до стопы. Бедренная кость развивается неравномерно: внешняя часть слишком увеличена. Голень образует выпуклость наружу, а пятки изгибаются внутрь. У маленьких детей с выраженной варусной деформацией заметно, что колени разгибаются не полностью. От этого ребенку тяжело ходить, он быстро устает. У взрослых прогрессирующая варусная деформация приводит к значительному ограничению подвижности, вплоть до инвалидности.
Причины варусной деформации стопы
В младенчестве признаки косолапости у ребенка могут быть незаметны. Но когда ребенок начинает ходить, становится видно, что он выворачивает ножки внутрь, часто спотыкается, быстро устает от ходьбы. Первое, что должны сделать родители в таком случае — показать ребенка врачу ортопеду-травматологу, чтобы он поставил точный диагноз. Варусная деформация в детском возрасте при должном внимании к этому вопросу со стороны родителей поддается коррекции. Укрепить мышцы и сухожилия помогает массаж, упражнения на балансировочных массажных полусферах и ношение лечебной ортопедической обуви.
Благодаря современным технологиям, детская ортопедическая обувь в наши дни нисколько не уступает по красоте обычной обуви. Можно подобрать летнюю, зимнюю, обувь для прогулок и для дома. Детские ботиночки для профилактики варусной деформации стопы должны иметь умеренно жесткий задник, фиксацию голеностопного сустава и ни в коем случае не сдавливать пальцы ног.
Профилактика и лечение варусной деформации
Методы лечения варусной деформации зависят от того, насколько сильно она выражена. В легких случаях бывает достаточно ортопедической обуви и массажа. Хорошо, если ребенок имеет возможность ходить босиком по гальке, траве, теплому песку. Все это улучшает иннервацию стопы, оздоравливает связки.
В случаях серьезной варусной деформации ребенку назначают лечение с помощью гипсовых повязок. Ножки закрепляют с помощью ручной коррекции: нужно мягко развернуть стопу, наклоняя ее в тыльную сторону. После этого накладывают сначала ватную повязку, а затем гипсовую. Такие гипсования нужно повторять, пока стопа не примет нормальную форму. По окончании серии процедур начинают следующий этап — закрепление результата. Для этого малышу назначают специальный массаж, лечебную физкультуру, водные процедуры. Профилактический массаж родители могут делать ребенку сами. Для этого достаточно освоить несколько приемов для растяжения пяточного сухожилия и отведение переднего отдела стопы наружу.
В последние десятилетия широкое распространение получила остеопатия. В случае варусных и вальгусных деформаций у детей она показывает хорошие результаты. Выбирая врача-остеопата, желательно найти специалиста, который занимается именно детскими патологиями опорно-двигательного аппарата.
Последствия варуса
У маленьких детей легкая косолапость может быть естественной для определенного периода формирования опорно-двигательного аппарата. Поэтому многие родители не придают этому внимания. Но важно понимать, что прогрессирование варусной деформации может в будущем стоить ребенку инвалидности. Поэтому обязательно нужно пройти диагностику у врача ортопеда-травматолога.
Варусная деформация влияет не только на походку. Неправильное распределение веса на стопу ведет к плоскостопию. Деформация затрагивает все вышележащие кости и суставы. В результате формируется неправильная биомеханика сочленений. Кости бедер и голеней развернуты под неправильным углом, на коленный сустав и голеностоп приходится нагрузка под неправильным углом. Если прибавить к этому значительный вес, характерный для многих людей с патологиями опорно-двигательного аппарата, то прогрессирование заболевания неизбежно. Недаром все врачи, независимо от типа деформации стопы, настоятельно советуют пациентам избавиться от лишнего веса. Да, иногда для человека с плоскостопием бывает сложно бегать кроссы на длинные дистанции. Но существует множество других видов занятий, которые позволяют расстаться с лишними килограммами. Любые продолжительные циклические нагрузки будут неизменно этому способствовать: велосипед, плавание, лыжные походы.
Патологические изменения формы стопы ведут к преждевременному износу вышележащих суставов. Нередко у людей, с детства страдавших косолапостью, во взрослом возрасте развивается быстро прогрессирующий артроз, начинают болеть колени.
Варусная установка стоп часто встречается у детей дошкольного возраста. Искривление начинается незаметно, и даже самые внимательные мамы не смогут выявить варус на раннем этапе самостоятельно.
Из-за варусной установки стоп у малыша нарушается походка, страдает позвоночник, а также суставы, поэтому важно планово посещать ортопеда, чтобы не пропустить развитие патологии. Осмотр у детского ортопеда проводится в 1, 3, 6 и 12 месяцев, а дальше рекомендуется посещать доктора ежегодно. В ОН КЛИНИК Бейби ортопеда также можно вызвать на дом.
Что такое варусная установка стоп
Варус – это установка стоп на наружные ребра, из-за чего положение ног у ребенка образует просвет, напоминающий букву «О». При ходьбе ребенок опирается на наружную боковую поверхность стопы, а носки начинают смотреть внутрь.
Варусную постановку стопы у ребенка можно спутать с косолапостью, но последняя является врожденным дефектом. Опытные ортопеды-травматологи ОН КЛИНИК Бейби знают, как выявить проблему на ранней стадии и помогут подобрать эффективную терапию. А также расскажут о профилактике, которая поможет сохранить здоровье ножек и позвоночника.
Почему возникает варус
Варусная установка стоп у ребенка образуется по следующим причинам:
- Врожденные: нарушение внутриутробного развития, генетический фактор, тяжелое течение беременности у матери, эндокринные заболевания;
- Приобретенные: мышечный тонус, травмы нижних конечностей в младенчестве, несбалансированное питание, дефицит витаминов (в особенности витамина D), раннее приучение к ходьбе, неправильно подобранная обувь, рахит, лишний вес ребенка.
Степени варуса
По углу наклона пятки травматологи-ортопеды классифицируют три степени варусной деформации стоп у детей. При плоско-варусной стопе у детей учитывают еще угол продольного свода стопы.
При легкой степени, когда угол наклона пятки не превышает 15°, выявить варусную установку стопы у ребенка может только врач. Походка ребенка еще не сильно нарушена, ножка только начинает деформироваться, поэтому родители могут не заметить развитие варуса.
Именно поэтому мы рекомендуем не пренебрегать плановыми осмотрами у травматолога-ортопеда. Тем более, что в ОН КЛИНИК Бейби ортопеда можно вызвать на дом, чтобы доктор провел осмотр в привычной для ребенка обстановке.
При средней стадии стопа отклоняется все больше и нарушения уже визуально заметны, особенно при ходьбе. Эта стадия сопровождается болевыми ощущениями и неудобствами у маленького пациента. Например, ребенок может жаловаться на боль в ногах при долгих прогулках, или ему трудно дается просто ровно стоять без возможности присесть. При наступлении тяжелой стадии изменения в положении ног уже заметны невооруженным взглядом. Происходит нарушение походки, сильное искривление ног, колени практически не сводятся, начинаются сильные боли в ногах. Деформация стоп негативно сказывается на здоровье всего опорно-двигательного аппарата ребенка.
Как выявить у ребенка варусную постановку стоп
Очень часто родители начинают тревожиться, заметив признаки варуса у малыша, который только начал делать первые шаги.
У детей до года консультация ортопеда должна пройти в 1, 3, 6 и 12 месяцев. Затем – хотя бы 1 раз в год, даже если ничего не беспокоит, и ребенок развивается нормально.
На приеме ортопед уточнит, есть ли у маленького пациента какие-либо жалобы, были ли в анамнезе травмы и необычные симптомы. Затем специалист визуально осмотрит ребенка, оценит состояние позвоночника и стоп. Доктор может назначить следующие исследования:
- плантография: оценка распределения нагрузки на стопу при стоянии;
- рентген стоп;
- КТ или МРТ стоп, нижних конечностей.
Все можно пройти в день обращения в ОН КЛИНИК Бейби в Москве.
Как вылечить варусную установку стоп
Программа лечения варусных стоп у детей подбирается индивидуально. Врач учитывает возраст ребенка, степень искривления стопы, наличие сопутствующих заболеваний. Как правило, терапия варуса включает:
- ЛФК;
- массаж;
- физиотерапевтические процедуры;
- ношение ортопедической обуви и стелек.
Профилактика варусной деформации у детей
С первых месяцев жизни малыша мама может в домашних условиях выполнять ряд профилактических мер, чтобы сохранить здоровье ног ребенка. А именно:
- не ставить ребенка на ноги, если он самостоятельно еще не делает попытки вставать;
- подбирать качественную обувь, хорошо фиксирующую стопы;
- обеспечить полноценную физическую активность в соответствии с возрастом;
- следить, чтобы питание ребенка было сбалансированным и полноценным.
Преимущества лечения варусных стоп у ребенка в ОН КЛИНИК Бейби в Москве:
- Знаем, как найти подход к каждому маленькому пациенту, прием проходит в доброй и спокойной обстановке.
- Отсутствие очередей – доктор примет Вас в назначенное время, не придется ждать приема.
- Травматолога-ортопеда, а также многих других специалистов, можно вызвать на дом по Москве и за пределы МКАД.
- Клиника находится в самом центре Москвы для удобства пациентов.