Это существенно снижает качество жизни и даже может стать причиной развития артроза голеностопных, коленных, тазобедренных суставов, а также заболеваний, искривлений позвоночника. Поэтому важно не только своевременно диагностировать плоско-вальгусную деформацию стопы, но и сразу же начинать лечение. Это позволит остановить прогрессирование патологии. Но на последних стадиях развития исправить ситуацию можно будет только хирургическим путем.
Что такое плоско-вальгусная деформация стопы
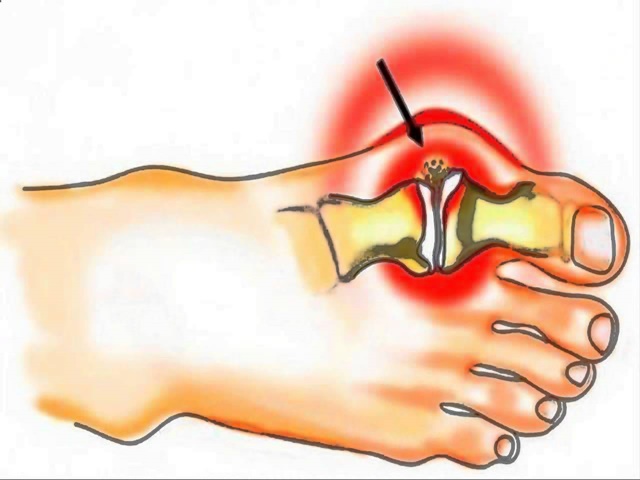
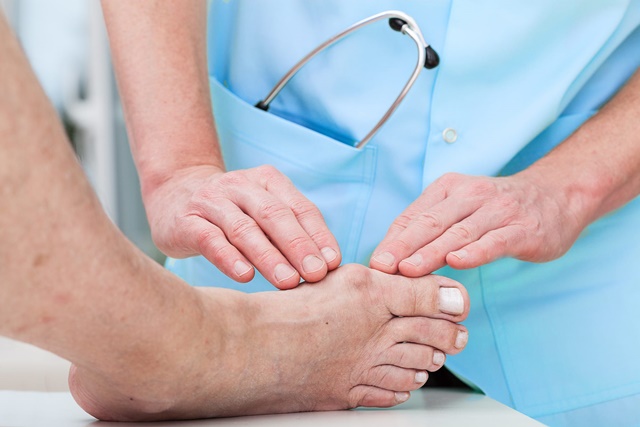
Плоско-вальгусной деформацией стопы называют изменение в строение стопы, при котором происходит уменьшение величины ее продольного свода на фоне нарушения функции сухожилия задней большеберцовой мышцы. В результате происходит искривление оси стопы. Это сопровождается опущением ее среднего отдела и разворотом пятки наружу с примыканием ее внутренней части к опорной поверхности. Другими словами, стопа заваливается вовнутрь, уплощается, а в тяжелых случаях наблюдается и Х-образное искривление голеней. Это можно заметить по наличию достаточно большого расстояния между пятками при занятии положения стоя с соприкасающимися между собой лодыжками.
По данным разных авторов, подобная проблема присутствует у 15—58% людей.
Плоско-вальгусная деформация стопы чревато не только возникновением выраженного косметического недостатка, но и развитием ряда осложнений. Это:
- Бурсит – воспаление синовиальных сумок суставов стопы. Это сопровождается покраснением кожи в проекции пораженного сустава, отечностью, болями, склонными усиливаться при механическом воздействии.
- Артроза – дегенеративно-дистрофических изменений в хрящевой ткани, сопровождающихся ее истончением и возникновением постепенно усиливающихся болей. Впоследствии наблюдается образование остеофитов на суставных поверхностях костей вплоть до их срастания между собой и обездвиживания сустава. При плоско-вальгусной деформации стопы артроз может поражать не только суставы стопы, но и голеностопные, коленные и тазобедренные суставы.
- Пяточная шпора – следствие чрезмерного растяжения плантарной фасции и образования на стороне пяточной кости выступа, что приводит к возникновению резких болей в области пятки при ходьбе. Нередко это сопровождается воспалением ахилового сухожилия.
- Остеохондроз – дегенеративно-дистрофические изменения в межпозвоночных дисках, что приводит к уменьшению их высоты и создает предпосылки для образования протрузий и межпозвоночных грыж.
- Искривление позвоночника – может проявляться углублением физиологических изгибов (кифозов, лордозов) или развитием сколиотической деформации.
Причины

Центральным звеном в развитии заболевания является поворот (ротация) таранной кости в горизонтальной и сагиттальной плоскости. Это приводит к изменению точек опоры стопы и уплощению ее сводов. Этому может способствовать достаточно много факторов, но они крайне редко наблюдаются изолировано. Чаще всего причины плоско-вальгусной деформации стопы кроются в сочетанном действии ряда причин. Поэтому заболевание может становиться следствием:
- врожденных нарушений соединительной ткани;
- прогрессирования плоскостопия любого типа;
- травм нижних конечностей, в особенности костей и связок стоп;
- остеопороза, т. е. заболевания, сопровождающегося снижением содержания кальция в костях, что приводит к повышению их хрупкости;
- нарушений гормонального фона, обусловленных эндокринными заболеваниями, в частности сахарным диабетом, гипотиреозом, а также физиологическими изменениями при беременности и менопаузе;
- наличия лишнего веса и особенно ожирения, что обусловлено повышением нагрузки на стопу и перерастягиванием мышц и связок;
- неврологических нарушений, в том числе полиомиелита, ДЦП;
- рахита;
- чрезмерной нагрузки на стопы, обусловленной необходимостью подолгу стоять, ходить или заниматься тяжелым физическим трудом;
- ношения неправильно подобранной обуви, т. е. чрезмерно узкой и/или на высоком каблуке, что приводит к нарушению распределения нагрузки на стопу;
- аномалий развития стопы.
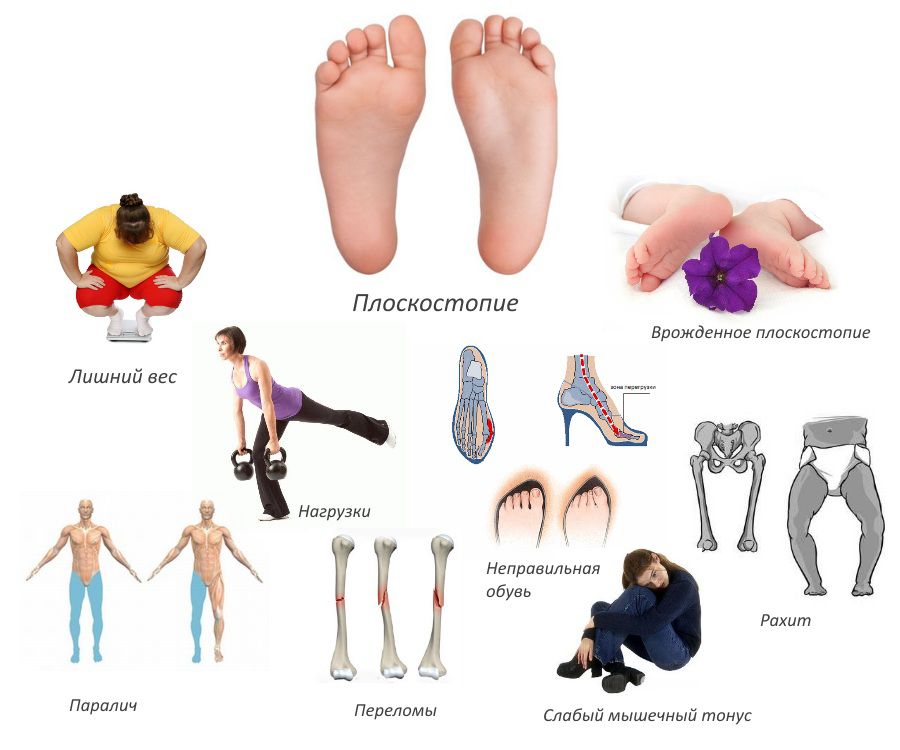
При наличии врожденных аномалий развития, а также наследственно обусловленной гиперэластичности стопы плоско-вальгусные стопы могут обращать на себя внимание практически сразу после рождения ребенка. Но чаще патология диагностируется, когда малыш начинает ходить. Нередко в таких ситуациях нарушения быстро усугубляются в результате выбора неправильной обуви, недостаточной физической активности или наоборот чрезмерной и несоответствующей возрасту.
В большинстве случаев плоско-вальгусная деформация стопы формируется еще в детстве. Если в этот период нарушение не было замечено и не скорректировано, заболевание остается с человеком и в дальнейшем склонно прогрессировать при создании благоприятных условий. У взрослых плоско-вальгусная деформация стопы чаще всего усугубляется во время беременности или на фоне набора массы тела, что обычно сопряжено с малоподвижным образом жизни.
Симптомы плоско-вальгусной деформации стопы
Для плоско-вальгусной деформации стопы характерно постепенное нарастание интенсивности симптомов. Поэтому если изначально патология проявляется лишь незначительным дискомфортом, то на поздних стадиях ее проявления могут стать препятствием для ведения активного образа жизни или даже существенно осложнять просто передвижение. Для заболевания характерны:
- боли в стопе, особенно в заднем отделе, усиливающиеся после длительного стояния, ходьбы или физической работы;
- отечность лодыжек;
- повышение утомляемости при ходьбе;
- уплотнение, образование натоптышей, мозолей и болезненность кожи в области головок малых плюсневых костей, усугубляющаяся при ношении обуви на каблуке и длительных физических нагрузках;
- Х-образное искривление голеней, что со временем приводит к появлению болей в коленях;
- смещение первого пальца стопы, постепенно приводящее к изменениям в других пальцев (Hallux valgus);
- нарушения походки.
Иногда у пациентов обнаруживается добавочная сесамовидная кость в области расположения ладьевидной кости.
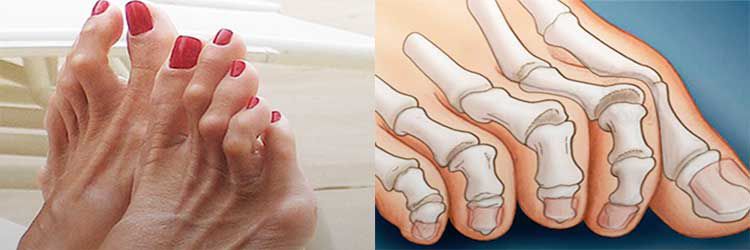
Плоско-вальгусная деформация стопы повышает вероятность врастания ногтя большого пальца. А его отклонение в сторону при сильном искривлении провоцирует изменение формы остальных пальцев. В результате они искривляются, приобретают форму когтей, а суставы утолщаются. Это называют молоткообразной деформацией.
При этом в области плюснефалангового сустава также наблюдается разрастание сустава с образованием на его боковой поверхности костной мозоли, называемой в народе шишкой или косточкой. Это приводит к возникновению затруднений при выборе обуви, делает дискомфортным ношение уже имеющейся.
Степени деформации
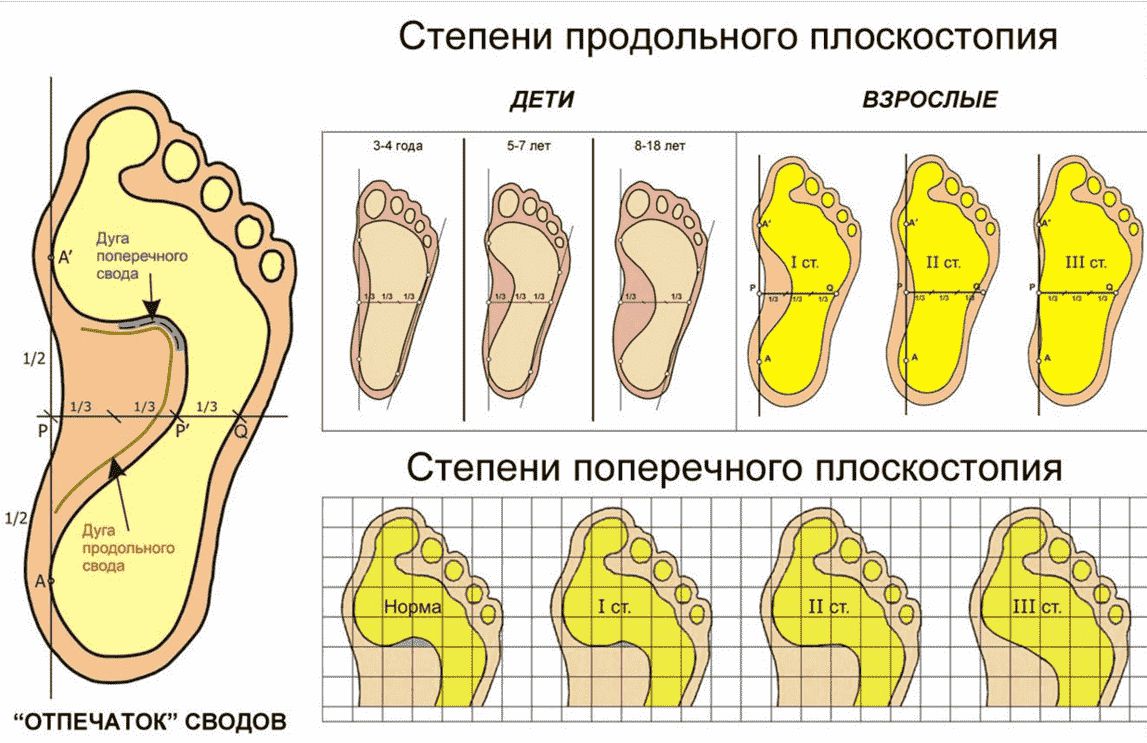
В течении плоско-вальгусной деформации стопы выделяют 4 стадии, каждая из которых сопровождается определенным набором симптомов. Это:
- 1 стадия – в стопе еще отсутствуют костные деформации, но уже иногда возникают боли в области сухожилия задней большеберцовой мышцы, особенно после продолжительного стояния или ходьбы. Это может осложняться тендовагинитом, т. е. воспалением сухожилия задней большеберцовой мышцы. А угол постановки пятки по отношению к оси голени составляет не более 10—15°.
- 2 стадия – наблюдается мягкая деформация стопы с выведением пяточной кости на 15—20°. При этом в состоянии покоя, т. е. когда человек лежит, стопы приобретают нормальную форму. Поскольку еще отсутствует жестко закрепленная деформация, на этом этапе весьма эффективным методом лечения выступает лечебный массаж. Но это не устраняет необходимости в других средствах консервативной терапии.
- 3 стадия – деформация стопы уже становится фиксированной. При этом суставы заднего отдела стопы уже не поддаются пассивным движениям. Угол установки пятки по отношению к оси голени равен 20—30°.
- 4 стадия – стопа сильно деформирована, полностью плоская, изменяется ось голеностопного сустава. При выполнении рентгена и оценке снимков виден боковой наклон таранной кости. Подобное то является прямым признаком несостоятельности дельтовидной связки. Отклонение пятки от оси голени равно 30° и более.
Также выделяют степени плоскостопия. Для их диагностики измеряется угол продольного свода и межплюсневый угол по рентгенографическим снимкам, а также высота свода в миллиметрах.
Патология склонна прогрессировать, причем особенно быстро под воздействием отрицательно сказывающихся на состоянии стопы факторов (ожирение, частый подъем и перенос тяжелых предметов, длительное стояние, неправильная обувь и пр.).
Диагностика
При возникновении признаков плоско-вальгусной деформации стопы важно как можно раньше обратиться к ортопеду. И хотя диагностировать заболевание можно уже на основании результатов осмотра, врач всегда пристальное внимание уделяет анамнезу заболевания и жизни пациента. Полученные в ходе опроса данные предоставляют в распоряжение врача важную информацию, благодаря которой не только удастся установить причины возникновения деформации, но и составить оптимальный план лечения.
Пристальное внимание обращается на симптомы заболевания, условия их возникновения, особенности прогрессирования. Ортопед обязательно уточняет характер болей, их локализацию и продолжительность, наличие неврологических нарушений, присутствие ограничений физических нагрузок и т. д.
После этого обязательно проводится ортопедический осмотр. В рамках него врач оценивает подвижность суставов предплюсны, прося пациента приподняться на цыпочки, совершая пассивные движения и проводя другие тесты. Также ортопед оценивает состояние:
- сосудов нижних конечностей;
- кожи стоп и голеней, ее температуру, характер распределения волосяного покрова;
- чувствительности обеих стоп и голеней;
- тонус мышц нижних конечностей.
Все это помогает определить возможные причины и последствия развития плоско-вальгусной деформации стоп. Это позволяет подобрать наиболее эффективную тактику лечения, которое будет направлено на устранение всех имеющихся нарушений.
Также при диагностике плоско-вальгусной деформации стоп обязательно назначаются инструментальные и лабораторные методы исследования для точного определения степени изменений в стопе и уточнения характера требуемых терапевтических мер. Это:
- рентген стоп в 3-х проекциях;
- плантография;
- подометрия;
- ОАК и ОАМ;
- УЗИ суставов.

В сложных диагностических случаях могут назначаться КТ или МРТ. Это современные методы исследований костей и мягких тканей соответственно, предоставляющие максимально точные и подробные данные об их состоянии.
Консервативное лечение плоско-вальгусной деформации стопы
Практически всегда лечение плоско-вальгусной деформации стопы начинают с назначения консервативной, т. е. безоперационной терапии. Только на 3—4 стадии заболевания пациентам может сразу же рекомендоваться хирургическое вмешательство.
Итак, консервативное лечение плоско-вальгусной стопы всегда носит комплексный характер. Оно заключается в:
- использовании индивидуальных ортопедических стелек;
- ношении удобной или ортопедической обуви;
- медикаментозном лечении;
- ЛФК;
- лечебном массаже;
- кинезиотейпировании;
- физиотерапии.
Дополнительно пациентам будет рекомендовано принять меры для снижения веса, если присутствуют признаки ожирения, а также отказаться от ношения тесной обуви и имеющей высокий каблук. С момента диагностирования плоско-вальгусной деформации стопы следует выбирать и носить только удобную обувь с достаточно широким носком и удобным широким каблуком высотой до 3 см. Она обязательно должна быть изготовлена из натуральных материалов и не сдавливать ногу.
Обувь на абсолютно плоской подошве по типу балеток, кроксов или угги также противопоказаны.
Все эти методы направлены на устранение симптомов, повышение качества жизни больных и остановку прогрессирования деформации. Но полностью вылечить плоско-вальгусную стопу с их помощью можно только при диагностировании нарушения на 1-й стадии у детей.
При вальгусной деформации 1 пальца стопы может назначаться ношение специальных ортезов, отводящих его в правильное положение.

Все пациенты должны понимать, что на течении плоско-вальгусной деформации стоп отрицательно сказываются:
- курение;
- присутствие хронических заболеваний, снижающих иммунитет;
- нарушения рекомендаций врача, касательно физического режима, выбора обуви и т. д.;
- переохлаждение и перегревание;
- наличие других ортопедических нарушений, отрицательно сказывающихся на биомеханике стоп;
- остеопороз;
- инфекционные заболевания.
Поэтому пациентам стоит избегать воздействия этих факторов для повышения эффективности проводимой терапии. При этом если спустя 3 месяца после начала консервативного лечения и выполнения всего назначенного врачом комплекса мероприятий у больных сохраняются боли и отсутствует положительная динамика, это может быть поводом для рассмотрения вопроса о проведении операции.
Индивидуальные ортопедические стельки и обувь
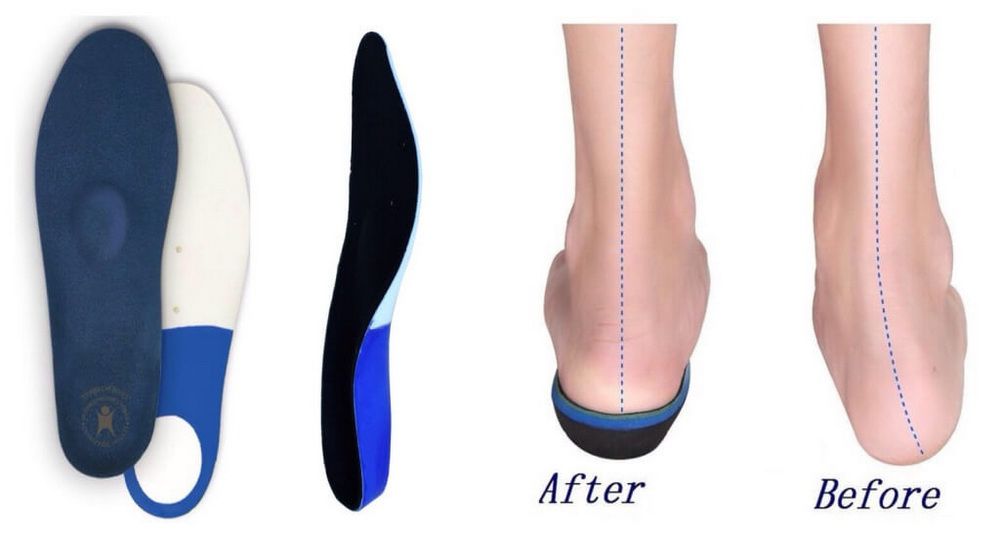
При диагностировании плоско-вальгусной деформации стопы любой степени пациентам обязательно назначается ношение индивидуально изготовленных ортопедических стелек. Их следует вкладывать в обычную обувь вместо тех, что шли с ней в комплекте, а на более поздних стадиях развития патологии – в специальную ортопедическую.
Благодаря тому что они изготавливаются в соответствии с особенностями строения отдельно левой и правой стоп пациента, они позволяют придать им обеим максимально правильное с точки зрения анатомии положение. Это является залогом восстановления нормальной биомеханики движений, устранения усталости ног, отечности и болей. Кроме того, они восстанавливают нормальную ось суставов, что позволяет значительно снизить риск развития осложнений.
Обычные ортопедические стельки серийного производства при плоско-вальгусной деформации стопы не используются.
Таким образом, индивидуальные ортопедические стельки помогают правильно распределить нагрузку на стопу. Это приводит к тренировке чрезмерно расслабленных мышц и расслаблению перенапряженных, т. е. воздействует непосредственно на первопричину развития плоскостопия.
В первые дни ходить с ортопедическими стельками нужно по 2—3 часа. Это обусловлено тем, что изначально они будут вызывать дискомфорт, так как ноге требуется снова перестраиваться на правильное положение. Постепенно длительность ношения стелек увеличивают, доводя до максимально возможного. В большинстве случаев пациенты привыкают к ним и могут без проблем находиться в них в течение всего дня через 2 недели.
При деформации, снашивании стелек их следует заменить новыми. Для этого снова потребуется обратиться к ортопеду, который снимет индивидуальные замеры и передаст их на производство со своими комментариями.
Медикаментозная терапия
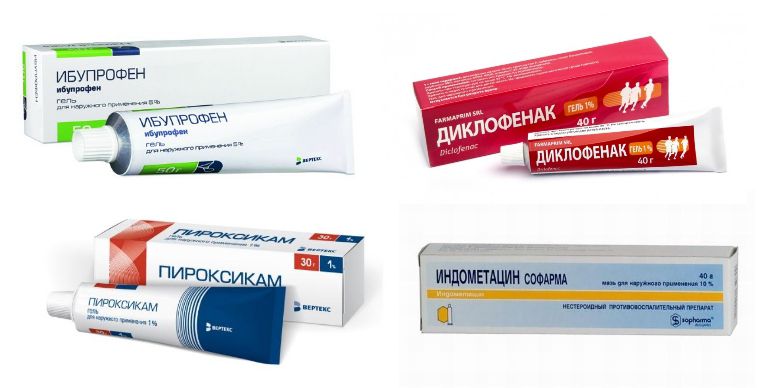
Медикаментозная терапия при отсутствии осложнений плоско-вальгусной деформации стопы носит симптоматический характер. Другими словами она направлена на уменьшение выраженности болей. С этой целью пациентам рекомендуют эпизодическим использовать препараты группы НПВС в виде средств для внутреннего применения или мазей, гелей, кремов. Они помогут быстро купировать боль и улучшить самочувствие.
Также медикаментозная терапия назначается при возникновении нежелательных последствий плоско-вальгусной стопы. Она может заключаться в назначении:
- кортикостероидов – используются для купирования выраженного воспалительного процесса, характерного для бурсита и пр.;
- средств, улучшающих кровообращение – назначаются при застойных процессах в стопе и возникновении признаков варикозного расширения вен;
- хондропротекторов – назначаются при возникновении дегенеративно-дистрофических изменений в суставах и пр.
ЛФК
Лечебная физкультура является неотъемлемым компонентом лечения плоско-вальгусной деформации стоп. Она направлена на укрепление задней и передней большеберцовых мышц, перонеальной группы мышц и икроножных.
Для каждого пациента комплекс необходимых упражнений подбирается индивидуально с учетом степени патологических изменений, возраста и других факторов. Как правило, назначаются упражнения следующего характера:
- катание любого предмета цилиндрической или круглой формы по полу, например, скалки или мячика;
- хождение на носках, а затем на наружных отделах стоп;
- подъем по наклонной доске;
- работа на велотренажере или велосипеде босиком;
- захват и подъем мелких предметов с пола пальцами ног;
- захват и складывание гармошкой газеты или полотенца пальцами ног;
- выполнение скользящих движений стопой одной ноги по голени другой;
- сидение в позе «по-турецки» и вставание из нее.
Очень хорошо на состояние стоп влияет плавание. Поэтому при наличии у больного возможности ему рекомендуется как минимум 2—3 раза в неделю посещать бассейн.
Но ЛФК нужно заниматься систематически. Поэтому занятия должны проводиться ежедневно в комфортной обстановке без спешки. Не лишним будет в любое удобное время, например, при работе за компьютером разуться и покатать стопой мячик. Это поможет снять напряжение со стоп и улучшить самочувствие.
Физиотерапия
Для повышения эффективности консервативного лечения плоско-вальгусной стопы назначаются курсы физиотерапевтических процедур. Они показаны при 2 и выше степени деформации стопы и помогают не только уменьшить выраженность проявлений заболевания, но и производят лечебный эффект.
При плоско-вальгусной деформации стопы показано проведения процедур, оказывающих противовоспалительное, обезболивающее, противоотечное действие. Но приступать к их проведению можно только при отсутствии острого воспалительного процесса. Как правило, назначаются:
- электрофорез;
- магнитотерапия;
- диадинамотерапия;
- УВТ;
- электростимуляция мышц голени и стопы;
- озокеритовые и парафиновые аппликации;
- грязелечение.
Кинезиотейпирование
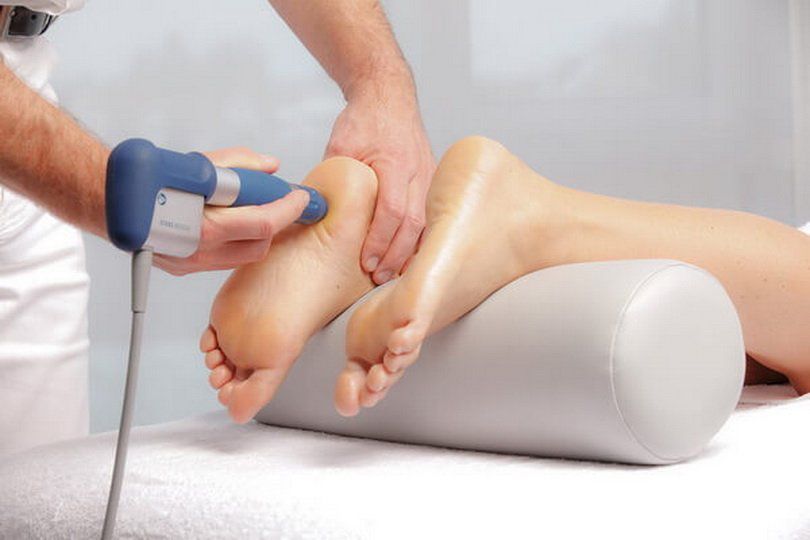
Кинезиотейпирование – новый метод лечение ортопедических нарушений и последствий травм в медицине, подразумевающий приклеивание на кожу специальных эластичных лент. Они помогают разгрузить нужные мышцы и поддержать другие, а также правильно распределить нагрузку на опорные точки стопы. Но чтобы тейпирование работало, врач, накладывающий ленты (тейпы), должен хорошо разбираться в методики и анатомии.
Тейпы изготавливаются из гипоаллергенных материалов и накладываются в среднем на 5 дней. С ними можно надевать любую обувь, заниматься спортом, ходить в душ и т. д. Они никоим образом не мешают и практически не ощущаются на теле. При этом материал тейпов дышит, что устраняет риск развития кожных заболеваний.
Лечебный массаж

Массаж при плоско-вальгусной деформации стопы направлен на нормализацию тонуса мышц нижних конечностей, разработку суставов и улучшение трофики за счет активизации кровообращения. Таким образом, во время сеанса лечебного массажа врач уделит внимание не только стопам и подошвенным мышцам, но и мышцам голени, а также бедра.
Как правило, рекомендуется 4 раза в год проходить курс лечебного массажа, состоящий из 15—20 сеансов. Благодаря им наблюдается заметное улучшение состояния больных, устранение наиболее беспокоящих симптомов плоско-вальгусной деформации стопы или как минимум уменьшение их интенсивности.
Дополнительным бонусом станет приобретение специального массажного коврика. Сегодня существует множество моделей, среди которых можно подобрать подходящую и для взрослого, и для ребенка. Такие коврики отличаются наличием разных по форме выпуклостей. Поэтому ходьба босиком по ним способствует тренировке мышц стопы и активизации кровообращения. Это положительно сказывается на состоянии стоп и повышает эффективность консервативного лечения плоско-вальгусной деформации.
Таким образом, плоско-вальгусная деформация стопы является распространенным ортопедическим заболеванием. Оно способно существенно снизить качество жизни человека и привести к развитию тяжелых осложнений. Поэтому важно как можно раньше диагностировать отклонение от нормы и пройти комплексное лечение. Но если плоско-вальгусная стопа диагностируется уже во взрослом возрасте, консервативная терапия поможет только предотвратить прогрессирование деформации. Тем не менее при начальных формах заболевания этого полностью достаточно для восстановления нормального качества жизни и сохранения возможности вести активный образ жизни. В остальных случаях, а также при неэффективности консервативного лечения восстановить правильную анатомию стопы можно хирургическим путем.
Эффективные упражнения при вальгусной деформации стоп у взрослых
Гимнастика при вальгусе стопы взрослых дает неплохой результат, если речь идет о начальной стадии заболевания. Рекомендуется заниматься по несколько раз в день. Эффективный комплекс упражнений при вальгусной деформации стопы следующий:
- «Велосипед» выполняется, лежа на спине на полу. Ноги имитируют движения, характерные для велопрогулок. В момент выпрямления ноги носок вытягивайте вперед, а при сгибании колена тяните на себя. Голени держите параллельно полу. Эти упражнения для вальгусных ног выполняют по 10 раз дважды в день.
Сядьте на пол. Упритесь руками в поверхность так, чтобы они оказались немного за спиной. Ноги вытяните вперед. По очереди тяните на себя то один носочек, то другой. Сделайте так 10 раз.
- Не меняя позу, разводите пальцы на ногах. Расставьте их как можно шире и постарайтесь удержать подольше. Потом расслабьте ноги. Необходимо 10–15 подходов.
- Следующее упражнение выполняется аналогично предыдущему, но пальцы следует просто сгибать. Повторяйте движения в течение 5 минут.
- «Гусеница» делается, сидя на стуле. Держите осанку. Поставьте ноги ровно перед собой. Согните пальцы, подтяните к ним пятку. Расслабьте ногу и повторите движение. Должны получиться шажки, имитирующие технику передвижения гусеницы.
- Сидя в той же позе, вставьте карандаш между большим и указательным пальцами ноги и рисуйте им что-нибудь в воздухе.
- Поднимите руки вверх и пройдитесь на носочках, а потом на пятках. Уприте руки в бока и походите сначала на внутренней стороне стопы, а затем — на внешней.
- Одно из самых действенных упражнений для исправления вальгуса предполагает потягивание голеностопа на себя из любого положения (встаньте, присядьте или прилягте). Носочки вытяните вперед и пошевелите большими пальцами сначала по очереди, а потом одновременно.
- Сядьте на пол, скрестив ноги по-турецки. Постарайтесь подняться. Если не получается, обопритесь на руки и приподнимайте таз с опорой на наружную сторону стоп. Меняйте ноги (сначала сверху будет одна, а потом другая).
- Присядьте и вытяните ноги. Пальцами постарайтесь собрать и поднять кусок ткани. Также можно перекладывать пальцами небольшие предметы.
- Наберите в ванну воду температурой около 30–40°. На дно положите массажный коврик. Походите по нему. Время процедуры максимум 10 минут.
На выполнение всех упражнений при вальгусной деформации стопы у взрослых достаточно 15–20 минут. Гимнастику делают утром и вечером. Некоторые из этих упражнений при вальгусе можно повторять в течение дня прямо на рабочем месте. Тогда обувь во время занятий снимают, а все движения выполняют на небольшом коврике.
Секреты массажной техники при вальгусе
Массаж при вальгусе стоп является неотъемлемой частью терапевтического комплекса. Курс длится 2 недели. Периодичность терапии определяется с учетом тяжести состояния для каждого пациента отдельно. Процедуры способствуют:
- расслаблению мышц;
- растягиванию и укреплению связок;
- улучшению кровообращения.
Для исправления ситуации бесполезно работать только со стопами. Их деформация влияет и на позвоночник. Медики рекомендуют начинать лечение вальгусной деформации с массажа спины (выше пояснично-крестцового отдела). Очень хороший результат достигается при I стадии вальгусной деформации стопы. При варикозе нижних конечностей массаж противопоказан.

- Сначала следует прогреть спину. Ее гладят, а потом слегка растирают кончиками пальцев. Позвоночник трогать нельзя.
- Затем переходят к воздействию на мышцы. Их следует прогреть и размять. Для этого используется гребнеобразная техника.
- Переходим на пояснично-крестцовую область. Тут применяется та же техника, что и на спине, но движения энергичнее и направлены от центра к бокам и вниз.
- В ягодичной области похлопывания чередуются с круговыми поглаживаниями. Направление движений совпадает с ходом тока лимфы и идет от подколенных впадин наверх и в стороны.
- Над голенями работают щипцеобразными движениями по направлению от ахиллова сухожилия до подколенной ямки.
- Стопу массируют начиная с кончиков пальцев. Внутреннюю ее часть интенсивно гладят. Затем идут поперечные движения. С их помощью как бы формируют физиологически правильный свод.
Массажист должен работать теплыми руками. По наружной стороне ног допускается применение растягивания и вибрации. На внутренних поверхностях следует работать интенсивнее: использовать обе руки, внедрять ударные приемы. С коленными чашечками обращаются аккуратно: сильное или резкое воздействия недопустимы. После обработки каждой зоны ее успокаивают поглаживанием.
ЛФК для профилактики вальгуса
Чтобы предупредить вальгусную деформацию стоп, желательно ходить босиком по гальке, песку или газону. В качестве домашней альтернативы можно перекатывать пальцами и всей стопой небольшой предмет. Желательно взять массажный мячик.
При вальгусе стопы гимнастика дает ощутимое облегчение уже через несколько недель. Спустя 2–3 месяца при начальной стадии заболевания боли уходят полностью.
Безоперационные методы лечения деформаций стопы
Из этой статьи вы узнаете:
-
Причины возникновения вальгусной деформации
-
Диагностика стадии заболевания
-
Безоперационные методы лечения деформаций стопы
-
ЛФК и специальные приспособления для безоперационного лечения деформаций стопы
Безоперационные методы лечения деформаций стопы, (проще говоря, косточки на ноге), наиболее эффективны на начальной стадии заболевания. Подобную деформацию называют вальгусной, и выражается она в искривлении плюснефалангового сустава большого пальца. Выпирающая шишка – это не только эстетический дискомфорт, она может препятствовать ходьбе, вызывать повреждение кожи в виде мозолей и ссадин и даже стать причиной артроза, варикоза или плоскостопия.
В сложных случаях с вальгусной деформацией способно справиться только операционное вмешательство, которое сопровождается длительным восстановлением. Чтобы не допустить развития болезни и не ограничивать свое передвижение в период послеоперационной реабилитации, нужно своевременно диагностировать деформацию и прибегнуть к безоперационным методам лечения.
Причины возникновения вальгусной деформации
С проблемой сталкиваются чаще всего женщины (97–99 %), возраст которых 30 лет и больше. Это распространенная патология стопы, она находится на втором месте после плоскостопия. Из-за прогрессирующей деформации человек лишается полноты движений. Кроме того, при наличии этого заболевания выбор обуви ограничен, носить ее неудобно или больно.
Главные причины появления дефекта:
-
Некомфортная обувь (слишком узкий носок или высокий каблук).
-
Наличие плоскостопия. У нормальной стопы есть поперечный и продольный свод, их образует и поддерживает мышечно-сухожильный корсет. Благодаря сводам стопа во время ходьбы амортизируется, предупреждая деформацию костно-суставных структур. Если мышечная мускулатура ослаблена, происходит уплощение стопы. В результате костно-суставный аппарат начинает испытывать большие нагрузки, что приводит к деформации.
-
Наследственность. Деформация возникает из-за генетической предрасположенности к заболеваниям опорно-двигательного аппарата, нехватки кальция (приводит к остеопорозу), недостатка витамина Д (причина развития рахита), мочевой кислоты (способствует появлению подагры). Имеет место и наследственная специфика строения стоп, когда длина первой кости плюсны больше других, ее наклон изменен или сустав очень подвижный.
-
Работа, связанная с балетом, танцами. Пуанты балерины имеют меньший размер, чем ее обычная обувь. Поэтому ступня вынуждена изгибаться, чтобы была возможность опоры на пальцы. На носках, площадь которых всего 2 см2, держится вес тела целиком. В результате танцевальной деятельности у балерин неминуемо деформируется стопа.
-
Пожилой возраст, в котором происходит сокращение выработки эстрогена, отвечающего за замедление разрушения костных тканей. Без эстрогена кости начинают интенсивно терять кальций, что приводит к остеопорозу.
-
Лишняя масса тела. Из-за нее возрастает нагрузка на стопы.
-
Травмированная стопа, у которой нарушена конфигурация и повреждены фиксирующие структуры.
-
Воспаление суставов (артрит), приводящее к изменению их структуры (усугубляется процесс вальгусной деформации ступни).

Диагностика стадии заболевания
Существует 3 степени заболевания, которые можно различить по проявлениям симптомов и внешнему виду стопы.
-
Начальная (умеренная). Пациент жалуется на неудобство при носке обуви, что проявляется в трении кожи, образовании мозолей на наружном крае первого плюснефалангового сустава. Появляется шишка с покраснением и отечностью близлежащих тканей. Часто в зоне стопы наблюдаются регулярные боли ноющего характера. Рентгенограмма показывает угол вальгусного отклонения меньше 20о.
-
Средняя. Наблюдается артрит (воспаление сустава) с характерным покраснением кожных покровов. Болевые ощущения усиливаются. Внешний осмотр показывает смещение второго пальца первым. Образуются натоптыши на участках под вторым и третьим пальцами. Угол вальгусного отклонения возрастает до 20–40°. На рентгеновском снимке виден подвывих 1-го плюснефалангового сустава.
-
Запущенная. Во всей стопе ощущается болезненность, движения во время ношения обуви становятся скованными. Во многих случаях пациенты теряют трудоспособность. Стопа существенно деформирована. Происходит сильное смещение первого пальца, который оказывается над или под вторым. В основании первого пальца происходит образование большого костного выступа. Кожные ткани под вторым и третьим пальцами грубеют, формируются натоптыши, мозоли. Рентгенограмма показывает, что угол вальгусного отклонения превышает 40 ͦ. Отчетливо виден подвывих или вывих 1-го плюснефалангового сустава.
Необходима консультация специалиста при следующих изменениях:
-
в районе основания большого пальца появилась припухлость;
-
выпирающая косточка покраснела и болит;
-
палец отклоняется кнаружи;
-
ноги сильно устают при ходьбе;
-
наблюдаются отеки;
-
на подошвах образуются болезненные мозоли и натоптыши.
С проблемами деформации стопы нужно обращаться к врачу-ортопеду. При первичном осмотре он выяснит, какова величина отклонения большого пальца, в каком состоянии находятся сосуды, есть ли мозоли, натоптыши, ощущается ли боль в суставе. Кроме того, врач оценит степень подвижности ступни. Чтобы поставить диагноз, одного осмотра недостаточно, необходимо дополнительное обследование: рентген в 3-х проекциях, МРТ, компьютерная плантография.
Заболевание поддается безоперационному лечению лишь на начальных стадиях (1–2) при величине угла отклонения не больше 20 ͦ. Хорошо помогают разнообразные фиксаторы, ортопедическая обувь, занятия лечебной физкультурой, медикаменты. Хирургический способ показан, если угол отклонения пальцев превышает 20 ͦ, боль носит постоянный характер, наблюдается нарушение походки, выпирающий сустав неподвижен.
Консервативное лечение вальгусной деформации противопоказано в следующих случаях:
-
Наличие варикозного расширения вен, тромбофлебита.
-
Открытые незажившие раны на ступнях.
-
Пациент испытывает непереносимость фиксирующих материалов.
-
Выявлены аллергические реакции на медикаменты.
Следует соблюдать осторожность при назначении лечения пациентам с сахарным диабетом, облитерирующим эндартериитом (стопы являются уязвимыми и нуждаются в особом уходе).
Осложнения проявляются в усилении болезненных ощущений, уменьшении подвижности стоп, деформации пальцев, патологии коленного и тазобедренного суставов, нарушении походки.

Если пациент не будет придерживаться рекомендаций ортопеда, это может спровоцировать прогрессирование заболевания. Тогда хирургическое вмешательство неизбежно.
Безоперационные методы лечения деформаций стопы
Консервативный способ направлен на:
-
Устранение причин, по которым стопа искривлена.
-
Исправление деформации конечностей.
-
Снятие симптомов, сопровождающих заболевание (болей, воспалений, отеков).
По прошествии определенного времени, если наблюдается положительная динамика, кость прекращает свой рост, ее размеры уменьшаются, что приводит к нормализации состояния ступни в целом. При условии соблюдения всех предписаний специалиста можно добиться правильного распределения нагрузки на стопу.
Если больной обратился к доктору впервые, его полностью обследуют. Это необходимо для назначения наиболее эффективного курса лечебных процедур.
Самые распространенные диагностические методы, применяемые для изучения патологии:
-
визуальный осмотр деформированной конечности;
-
рентгенографическое исследование с целью выявления всех костных изменений;
-
КТ, МРТ;
-
компьютерная плантография, определяющая степень нагрузки на определенные области стопы.
Подробно изучив и проанализировав полученные результаты, врач-ортопед назначает пациенту оптимальное консервативное лечение. Важными факторами, влияющими на выбор тех или иных методов, являются:
-
возраст пациента (как правило, 50 лет и старше);
-
угол вальгусной деформации (не должен быть больше 30°);
-
отсутствие других патологий стопы.
Сегодня разработан ряд достаточно эффективных безоперационных методов лечения деформаций. Нередко для того, чтобы достичь положительных результатов, применяют сразу несколько медицинских подходов и лечебных препаратов.
Хороший результат в борьбе с вальгусной деформацией стопы показали следующие консервативные методы:
-
Медикаментозная терапия.
-
Применение специальных приборов и приспособлений.
-
Разнообразные лечебные мероприятия.
-
Использование препаратов народной медицины.
Для получения длительного положительного эффекта важен комплексный подход, при котором гармонично сочетаются все известные методы терапии.
С целью устранения негативных симптомов, сопровождающих деформацию ступней, успешно применяется медикаментозное лечение. Чтобы купировать воспалительный процесс, в суставную полость вводятся препараты, содержащие гормоны («Дипроспан», «Гидрокортизон»). Помимо гормональных средств, с этой же целью используются противовоспалительные средства наружного применения. С болевым синдромом хорошо справляются обезболивающие лекарства, такие как ибупрофен, парацетамол.
Существуют негативные факторы, усугубляющие болезнь, которые рекомендуется исключить. К ним относятся:
-
лишний вес;
-
ношение неудобной обуви на высоком каблуке;
-
профессиональная деятельность, связанная с длительной нагрузкой на ноги (учитель, продавец, парикмахер).
Поэтому для быстрого выздоровления важно подбирать удобную обувь, больше ходить босиком, снизить по возможности нагрузку на ноги и четко следовать рекомендациям врача.
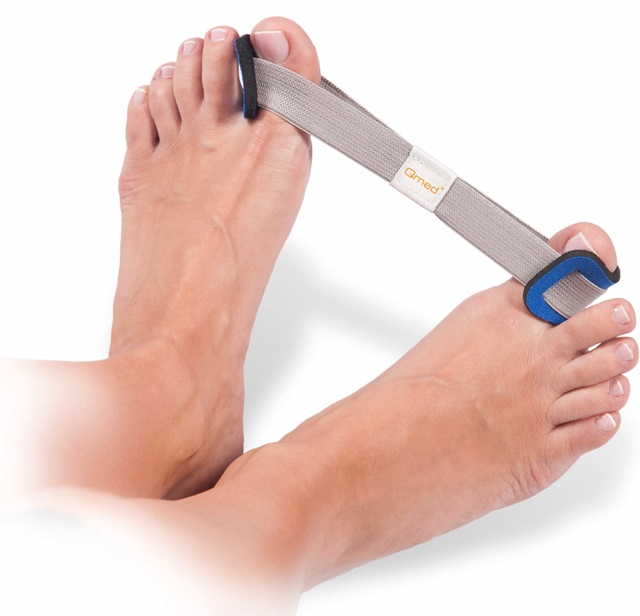
- Бандажи и вальгусные шины
Данные приспособления носят и постоянно, и только в ночное время. Бандажи и вальгусные шины бывают силиконовые, пластиковые, изготовленные из эластичных тканей. Принцип действия шины: специальная накладка фиксирует большой палец в нужном положении и давит на выпирающую косточку.
Функция бандажа заключается в снижении нагрузки на ступни, купировании боли, облегчении ходьбы, предохранении костей от последующего искривления.
- Синусоидально-моделированные токи (СМТ)
Физиотерапевтический метод. Принцип действия: к ногам крепятся электроды, через которые поступает электрический разряд к мышцам и связкам. Процедура является безопасной и не вызывает болезненных ощущений. Благодаря воздействию СМТ происходит стимуляция нервных окончаний, повышается тонус тканей, улучшается кровообращение, устраняется отечность.
- Медикаменты
Назначение лекарственных препаратов требуется для купирования боли, воспаления, отеков. Медикаментозная терапия проводится с применением таблеток, уколов, мазей, гелей. При лечении используются «Ибупрофен», «Кетанов», «Диклофенак», «Индометацин» и другие нестероидные противовоспалительные препараты. Если боли сильные, врач назначает введение гормональных средств внутрь полости сустава.
- Тутор и ортезы
Данные приспособления применяют, если необходимо жестко зафиксировать ногу. С помощью изготовленного из прочного пластика тутора сустав становится неподвижным.
Ортезы бывают 2 видов: безнагрузочные (их используют в ночное время, так как они не допускают движения) и функциональные (в них можно активно двигаться). Для каждого конкретного пациента делается индивидуальный слепок, по которому изготавливается приспособление.
Хорошим домашним средством для ног являются ванночки. Вода в них должна быть теплой (37–38 оС). Процедуру выполняют не более 15 минут. В разнообразные составы ванночек входят, как правило, соль, йод, хвойный или травяной настои. Курс длится 1–2 недели.
Чтобы уменьшить косточку, применяют средства народной медицины. Эффективны различные примочки, компрессы, содержащие прополис, скипидар или глину, йодистая сетка, ванночки с отваром кожуры картофеля или хозяйственным мылом.
Тепловые методы лечения включают парафиновые или озокеритовые обертывания ступней. Это позволяет улучшить микроциркуляцию крови, восстановить поступление питания к мышечным тканям, снять усталость.
ЛФК и специальные приспособления для безоперационного лечения деформаций стопы
Лечебная гимнастика и массаж ног — эффективные мероприятия, направленные на снятие напряжения мышц, укрепления связок. Массаж необходимо проводить курсами по 10–20 сеансов с промежутком в один месяц.
Чтобы вернуть пальцам подвижность, нужно выполнять следующие упражнения:
-
Ходить на носочках.
-
Ходить с упором на наружную сторону ступни.
-
Перекатывать небольшой мяч стопой.
-
Захватывать мелкие вещи пальцами ног.
Кроме того, пользу приносят занятия плаванием, велопрогулки, хождение босиком.
Консервативные методы исправления деформации стопы включают использование специальных ортопедических приспособлений: стелек, стяжек, шин, ночных корректоров и т. д.
-
Стельки, которые изготавливаются для каждого пациента индивидуально, имеют специальное основание. Они способствуют устранению нагрузки на сустав и помогают вернуть ступне ее амортизирующие функции.
-
Супинаторы и межпальцевые перегородки служат для выравнивания фаланг пальцев и уменьшения деформации.
-
Благодаря ночному бандажу-корректору большой палец ноги находится в правильном положении.
-
Накладка ортопедической шины обеспечивает надежную фиксацию пальцев, тем самым способствуя постепенному выравниванию стопы.
Эти приспособления допускается носить постоянно. В некоторых случаях используются специальные стяжки, поддерживающие поперечный свод стопы.
Чтобы лечение было эффективным, важно устранить главную причину заболевания – отказаться от узкой обуви на высоком каблуке. Следует выбирать комфортную натуральную обувь, которая выполнена из мягких материалов, имеет широкий носок и каблук не более 5 см. Только в этом случае нагрузка на стопу будет распределяться равномерно.
Почему клиенты выбирают Клинику эстетической медицины и Салон красоты Veronika Herba:
-
Это Клиника эстетической медицины и Салон красоты, где вы сможете ухаживать за собой по умеренной стоимости, при этом вашим лицом и/или телом будет заниматься не рядовой косметолог, а один из лучших дерматологов в Москве. Это совершенно другой, более высокий уровень сервиса!
-
Получить квалифицированную помощь вы можете в любое удобное для себя время. Клиника эстетической медицины и Салон красоты работает с 9:00 до 21:00 без выходных. Главное — заранее согласовать с врачом дату и час приема.
Запишитесь на консультацию специалиста по телефону +7 (495) 085-15-13, и вы сами в этом убедитесь!
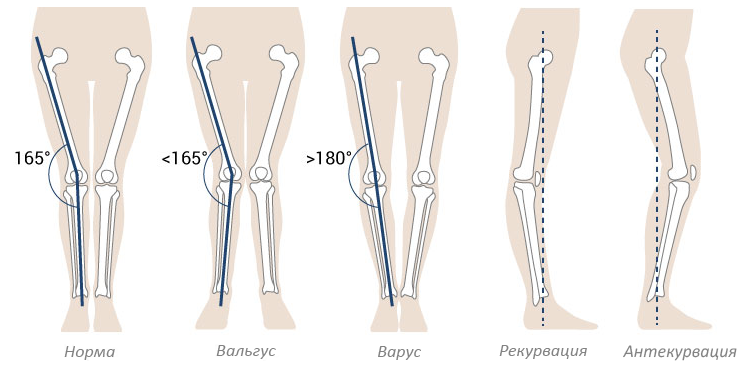
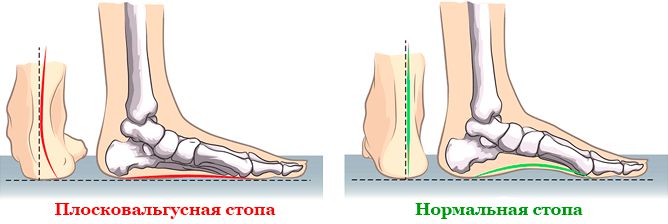
Вальгусная деформация — это изменение формы и конфигурации стопы с ее уплощением и смещением опорных точек. Стопа “заваливается” внутрь, и из-за этого меняется положение голени — формируется Х-образное искривление ног. Это, как правило, врожденная патология, которая проявляется в детском возрасте. Иногда вальгусная деформация может возникать и у взрослых — после травм, с ростом нагрузки на стопу из-за набора веса или беременности, на фоне гормональных нарушений.
Стопа человека — сложный и совершенный биомеханизм, главная функция которого — смягчение ударной нагрузки при ходьбе и беге. Это возможно за счет амортизационных сводов:
- продольного — арки по внутреннему краю стопы между пяточной костью и основанием большого пальца;
- поперечного — изгиба стопы между основаниями первого и пятого пальцев.
Благодаря такой конфигурации, стопа человека в норме имеет три точки опоры — головку первой плюсневой кости, пятую плюсневую и пяточную кости. Ударная нагрузка при этом мягко нивелируется за счет сводчатости, амортизации в мягких тканях и суставах предплюсны. Благодаря этому значительно меньшая нагрузка передается на коленные суставы, которые тоже обладают развитыми амортизирующими свойствами. В результате в уязвимые тазобедренные суставы и позвоночник при ходьбе и беге поступают толчки, в сотни раз слабее исходных.
Сводчатость стопы — не врожденное свойство. Стопа младенца плоская, а физиологические изгибы на ней формируются по мере того, как ребенок встает на ноги. Если это происходит слишком рано, пока связочный аппарат еще не окреп, или если у ребенка недоразвита соединительная ткань — стопа не может нести вес тела на опорных точках и опускается, заваливаясь кнутри. Так формируется вальгусная деформация.
Вальгусное искривление — не только эстетический недостаток. Из-за неправильного распределения нагрузки страдают суставы стопы, колени, таз и даже позвоночник. Мышцы вынуждены компенсировать дефект, находясь в перенапряжении. Именно возникновение болей — сначала при ходьбе, потом и в покое — вынуждает пациентов с вальгусной деформацией обращаться за помощью. Однако лечение наиболее эффективно на начальной стадии заболевания, пока еще нет функциональных нарушений.
Причины развития вальгусной деформации стопы
Вальгусная деформация может быть врожденной и приобретенной. Врожденное искривление обусловлено следующими причинами:
- гипоплазия соединительной ткани — состояние, при котором недостаточно развиты прочные волокнистые тяжи, поддерживающие костно-суставной аппарат, в том числе и стопу. Слабые связки свода, подошвы и голеностопа приводят к опущению стопы и ее повороту кнутри;
- вертикальное положение таранной кости, или врожденный вертикальный таран — в большинстве случаев сочетается с дисплазией соединительной ткани и другими нарушениями опорно-двигательного аппарата;
- короткое ахиллово сухожилие.
У детей без патологий опорно-двигательного аппарата причиной деформации может стать неправильное или несвоевременное формирование навыков ходьбы у ребенка — ранняя ходьба в “ходунках” до готовности стопы к такой нагрузке, ношение обуви с жесткой подошвой, которая не дает формироваться сводам стопы.
Приобретенная вальгусная деформация стопы у взрослых может возникать из-за следующих факторов:
- усугубление плоскостопия;
- компенсация после перенесенных травм — разрывов связок, переломов и вывихов нижних конечностей;
- эндокринные нарушения, приводящие к остеопорозу, в том числе после перенесенного рахита и в постменопаузе;
- неврологические причины — на фоне паралича или гипертонуса мышц;
- гиперкоррекция косолапости;
- нарушения осанки;
- резкое увеличение нагрузки на стопу на фоне выраженной прибавки в весе или беременности.
Классификация вальгусной деформации стопы
Вальгусная деформация стопы различается по причинам возникновения и степени тяжести. В зависимости от причинного фактора выделяют:
- врожденную вальгусную деформацию — диспластическую, структурную или компенсаторную;
- приобретенную вальгусную деформацию — статическую, травматическую, рахитическую и постменапаузальную, паралитическую и спастическую, гиперкоррекционную.
По степени тяжести деформации и ее функциональных проявлений различают:
- легкую степень вальгусной деформации — легкое опущение высоты свода и наклон пятки;
- среднюю степень вальгусной деформации — выраженное опущение свода и ротация пятки, сглаживание латеральной лодыжки, появление болей при длительной ходьбе;
- тяжелую степень — свод стопы сглажен, пяточная кость полностью ротирована. Болевой синдром в покое.
Симптомы вальгусной деформации стопы
Вальгусные стопы могут не проявлять себя клинически на начальных стадиях деформации, и наличие изменений обнаруживается только у ортопеда при осмотре и с помощью инструментальных методов диагностики. Постепенно искривление стопы и голеней становится все более заметным — стопа заваливается внутрь, происходит ротация пятки с ее опорой на внутренний край. При сведенных вместе ногах и соприкасающихся щиколотках между пяточными костями определяется расстояние. Наружная лодыжка сглаживается, внутренняя, напротив, становится более выпуклой, и под ней формируется один или два костных выступа — контурируют смещенные головка таранной и рог ладьевидной костей. На фоне ротации стопы голень Х-образно искривляется, меняется походка. Формируется халюс вальгус — деформация первого пястно-фалангового сустава с искривлением большого пальца кнаружи.
Помимо внешних изменений, деформация проявляет себя болями. Сначала неприятные ощущения, повышенная утомляемость и тянущие боли появляются после длительной ходьбы или статической нагрузки, затем — присутствуют постоянно. Болевой синдром затрагивает не только стопу и голеностопный сустав — постепенно присоединяются боли в коленях, тазобедренных суставах и спине. Это связано с тем, что отсутствие амортизации от стопы приводит к перенапряжению и хронической травматизации суставов всей кинетической цепи. Пациенты с запущенной вальгусной деформацией стоп страдают от артрозов коленного и тазобедренного суставов, из-за повышенной компрессионной нагрузки на позвоночник у них возникают межпозвонковые грыжи.
Диагностика вальгусной деформации стопы
Диагноз устанавливается на основании следующих данных:
- жалобы пациента на деформацию нижних конечностей, боли, повышенную утомляемость, изменение походки;
- анамнез болезни — в каком возрасте появились первые признаки, как развивалось заболевание;
- анамнез жизни пациента — наличие в прошлом заболеваний или травм, предрасполагающих к развитию вальгусных стоп;
- объективный осмотр травматолога-ортопеда — выявляет изменение конфигурации стопы, появление точек болезненности вдоль свода, в области опорных точек, а также в проекции перенапряженных мышц голени;
- рентгенография стопы — позволяет выявить уменьшение высоты сводов стопы и нарушения пространственного взаимоотношения костей стопы, а также признаки артроза суставов стопы;
- подометрия — оценивает распределение нагрузки на стопу;
- компьютерная плантография — применяется для расчета углов свода, наклона пятки и индексов, дающих представление о пространственной организации стопы.
В сложных случаях может понадобиться компьютерная или магнитно-резонансная томографии стоп. Первая позволяет детально оценить состояние костей и суставов, вторая — в том числе и связочного аппарата стопы. При выраженной деформации и наличии жалоб необходимо обследование всех суставных структур кинетической цепи — коленных, тазобедренных суставов и позвоночника. В зависимости от причины приобретенной вальгусной деформации показана консультация эндокринолога, гинеколога, невролога.
Лечение вальгусной деформации стопы
Лечебные мероприятия направлены на формирование правильного положения костей голени и укрепление связочного аппарата. В зависимости от возраста пациента и степени деформации лечение может быть консервативным или хирургическим.
Консервативное лечение наиболее эффективно у детей с вальгусом легкой и средней степени и у взрослых в качестве симптоматического лечения. Применяют массаж, физиотерапевтическое лечение — электрофорез, магнитотерапию, диадинамотерапию, парафин, озокерит. Эффективно кинезиологическое тейпирование, которое формирует правильные своды стопы и фиксирует стопу и голеностоп в необходимом положении. Ношение ортопедической обуви как метод лечения вызывает много споров, так как сформированные своды стелек хоть и выставляют стопу в правильное положение, но ослабляют связки и мышцы еще больше. Потому ортопедические стельки показаны исключительно в сочетании с лечебной физкультурой, иначе они лишь усугубят слабость сводов и деформацию.
Массаж
Массаж — отличная профилактическая и лечебная методика при вальгусной деформации у детей и взрослых. Массаж усиливает приток крови к тканям, способствуя укреплению мышц и связок. Стимуляция рефлексогенных зон подошвы способствует формированию сводов стопы. Массажное воздействие не должно ограничиваться стопами — работа на мышцах голени позволяет снять боль и перенапряжение медиального отдела и повысить тонус ослабленной латеральной группы. После курса массажа полезно закрепить результат кинезиотейпированием, которое продлит “память” мышц и связок и поможет стопе надежнее зафиксироваться в физиологичном положении.
Лечебная физкультура
Лечебная физкультура — это важнейший этап лечения вальгусной деформации. Без укрепления мышц и связок все остальные коррекционные мероприятия, включая хирургическое лечение, будут лишь временной мерой. Упражнения ЛФК формируют свод стопы, укрепляют связки голеностопа, способствуют удлинению ахиллова сухожилия. Также ЛФК снимает нагрузку с мышц голени, балансируя латеральную и медиальную группы. Своевременно проведенный курс лечебной физкультуры позволяет излечить деформацию или уменьшить ее проявление у детей, а у взрослых — продлить эффект хирургического лечения. ЛФК — обязательный спутник ортопедической коррекции стельками, препятствующий окончательному расслаблению сводов стопы.
Хирургическое лечение вальгусной деформации
При неэффективности консервативной терапии вальгуса у детей показано оперативное лечение. У взрослых операция — единственный способ радикально излечить деформацию и остановить развитие патологического процесса и его переход на другие суставы. Выбор методики зависит от причины деформации и ее выраженности. Наиболее часто проводят:
- операцию Доббса — чрезкожная ахиллотомия и спицевая фиксация таранно-ладьевидного сустава после этапной фиксации стопы в правильном положении гипсовыми повязками; применяется при врожденном вертикальном таране;
- ахиллотомия или пластика ахиллова сухожилия при его укорочении;
- артропластические операции — резекции патологических суставов или их фиксация с помощью остеосинтеза.
Доктор Валеев много лет проводит операции по реконструкции вальгусной стопы и является соавтором Доктрины хирургической реконструкции декомпенсированной распластанности переднего отдела стопы.
Примеры операций по лечению вальгусной деформации:
До операции:
После операции:
До:
После:
Профилактика вальгусной деформации стопы
Главный принцип профилактики — выявление ранних признаков деформации у детей и у взрослых. К общим профилактическим мерам можно отнести:
- своевременную диагностику и лечение плоскостопия;
- массаж стоп у детей в период формирования навыков ходьбы;
- исключение раннего вставания на ножки, в том числе в ходунках, контроль правильности формирования навыков ходьбы;
- ношение удобной обуви;
- гимнастика для стоп, самомассаж мячиком после долгой ходьбы.
При раннем выявлении и проведении профилактических и лечебных мер возможно предотвратить дальнейшую ротацию стопы и у детей, и у взрослых. Если же дефект сформировался, то единственным способом избавиться от боли и остановить патологические процессы в суставах нижних конечностей и позвоночника будет операция. Потому при подозрении на вальгусную деформацию у ребенка или у взрослого рекомендуется незамедлительно обратиться за помощью к травматологу-ортопеду.
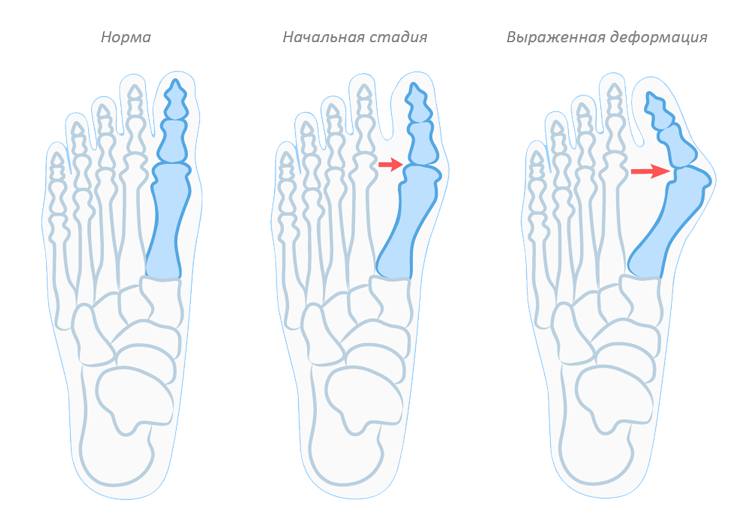
Вальгусная деформация стопы (hallux valgus) – это прогрессирующая патология первого пальца стопы, которая представляет собой формирование костной «шишки» по внутреннему краю стопы и отклонение первого пальца.
Hallux valgus формируется, когда костные структуры передней части стопы теряют стабильность и изменяют свое положение. Первый палец начинает отклоняться кнаружи, изменяя позицию остальных пальцев. Сустав увеличивается в размерах и начинает выпирать, кожа в этой области обычно красная, болезненная на ощупь. Возникает функциональный дефицит сустава. Женщины в большей степени подвержены вальгусной деформации.
Симптомы
- Наличие выпирающей «шишки» у основания большого пальца
- Опухание, покраснение кожи, болезненность при прикосновении к коже в области первого плюснефалангового сустава
- Постоянная или преходящая боль в области большого пальца, которая может усиливаться при ходьбе, ношении обуви
- Ограничение подвижности большого пальца
- Мозоли в месте трения между 1 и 2 пальцем
Причины вальгусной деформации
В формировании вальгусной деформации играют роль следующие факторы:
- Наличие врожденной деформации стопы (плоскостопие)
- Системные заболевания (ревматоидный артрит)
- Большие нагрузки на стопу, которые могут быть связаны с профессиональной деятельностью или занятиями профессиональным спортом
- Генетическая предрасположенность (слабость связочного и мышечного аппарата)
- Ношение неподходящей, узкой обуви
Классификация и стадии развития вальгусной деформации стопы
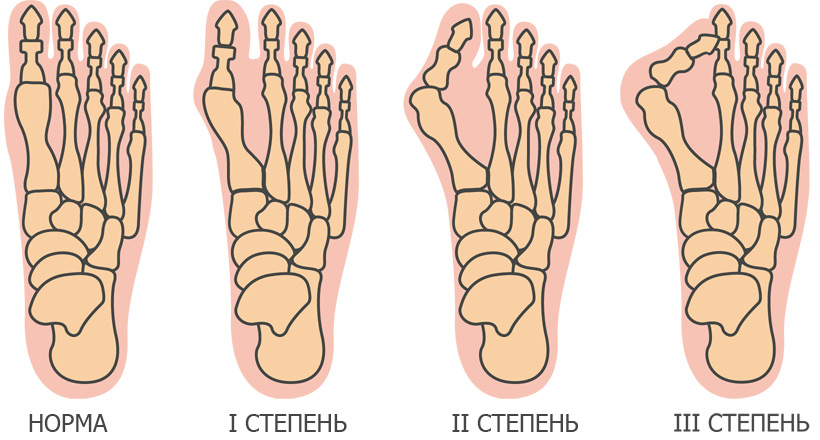
Вальгусную деформацию классифицируют по степеням следующим образом:
- 1 степень – угол отклонения большого пальца составляет менее 20°
- 2 степень – угол отклонения от 25° 35°
- 3 степень – угол отклонения более 35°
Стадию определяют по позиции пятки по отношению к оси голени:
- 1 стадия – стопа расположена плоско, угол отклонения до 15˚
- 2 стадия – угол наклона составляет 15˚- 20˚
- 3 стадия – угол наклона 20˚-30˚, поддается коррекции
- 4 стадия – стопа распластана, угол наклона более 30˚
Диагностика заболевания
Диагноз ставится на консультации травматолога-ортопеда после тщательного осмотра. Выполняют рентгенографию стопы в 3-х проекциях для того, чтобы поставить точный диагноз, степень и стадию вальгусной деформации, и определить тактику лечения. На рентген-снимках также оценивают наличие сопутствующей патологии (артроз, вывих и подвывих). Важное условие – исследование выполняется под нагрузкой (в положении стоя).
При необходимости выполняют дополнительные исследования, такие как плантография для определения степени плоскостопия.
Лечение
Варианты лечения зависят от стадии вальгусной деформации, интенсивности симптомов.
Консервативные методы включают следующее:
- Подбор подходящей, комфортной, свободной обуви
- Использование ортопедических стелек, силиконовых прокладок с целью равномерного распределения нагрузки и давления при движении, уменьшения симптомов, предотвращения развития бурсита (воспалительного процесса в синовиальных сумках сустава)
- Прием противовоспалительных препаратов для уменьшения болей и воспаления
- Прикладывание льда, холодных компрессов
Хирургическое лечение выполняют при неэффективности консервативных методов одним этапом или комбинацией, в зависимости от тяжести процесса:
- Удаление воспаленной ткани вокруг большого пальца
- Выпрямление большого пальца путем удаления части костной структуры
- Изменение положения одной или нескольких костей, придание физиологичной позиции
- Внутрисуставное скрепление костей специальными ортопедическими устройствами
Реабилитационной период может занимать от одной недели до нескольких месяцев, в это время необходимо носить специальную мягкую ортопедическую обувь. Интенсивность физических нагрузок определяется лечащим врачом-ортопедом и врачом-реабилитологом.
Прогноз и профилактика
На фоне вальгусной деформации стопы у взрослых могут происходить следующие изменения:
- Бурсит – воспаление синовиальных сумок в первом плюснефаланговом суставе
- Стойкий болевой синдром
- Сопутствующие вальгусной деформации стопы (по типу «молоткообразной»)
- Артроз плюснефалангового сустава
- Нарушение походки
Для профилактики формирования и прогрессирования вальгусной деформации следует придерживаться следующих рекомендаций:
- Тщательный подбор обуви
- При наличии предрасположенности выполнение комплекса упражнений, направленных на укрепление связочного аппарата стопы
- При развитии первых симптомов вальгусной патологии своевременное обращение к специалисту
Примеры работ
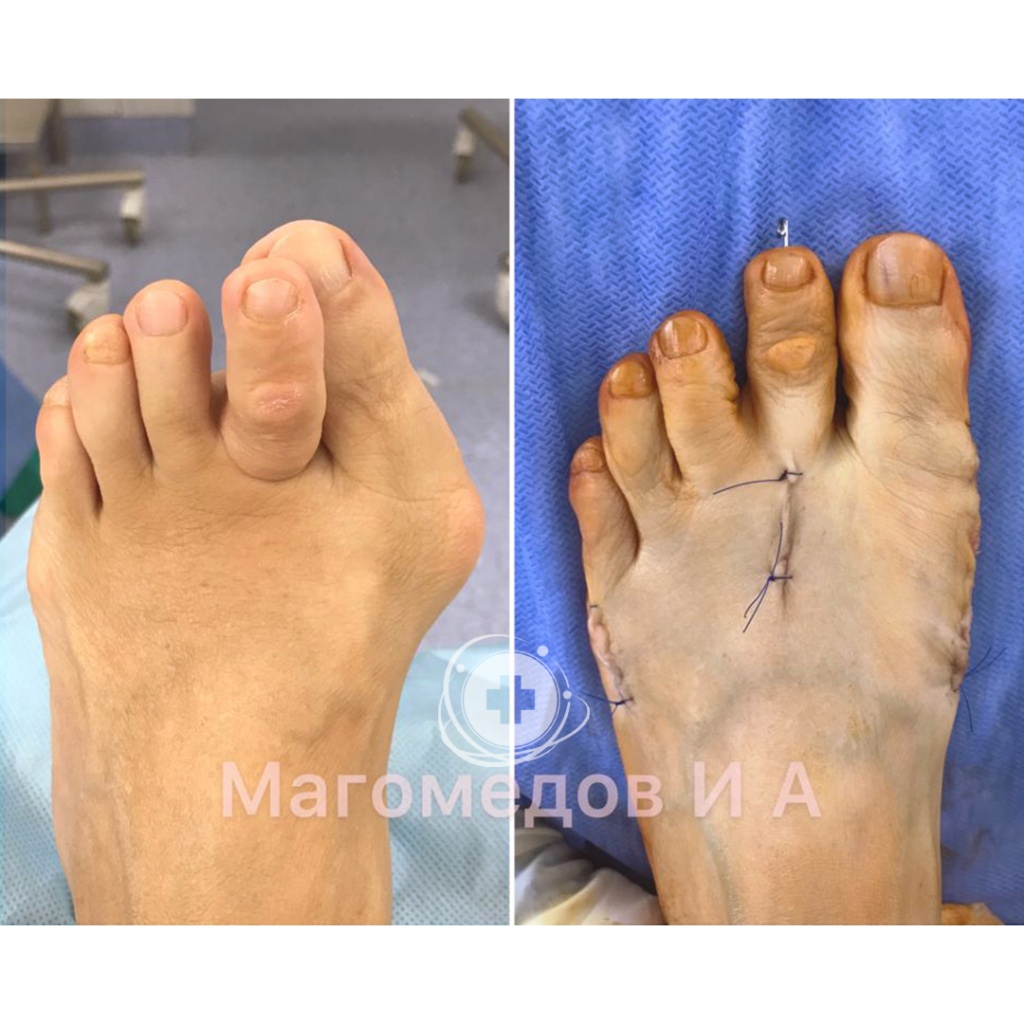
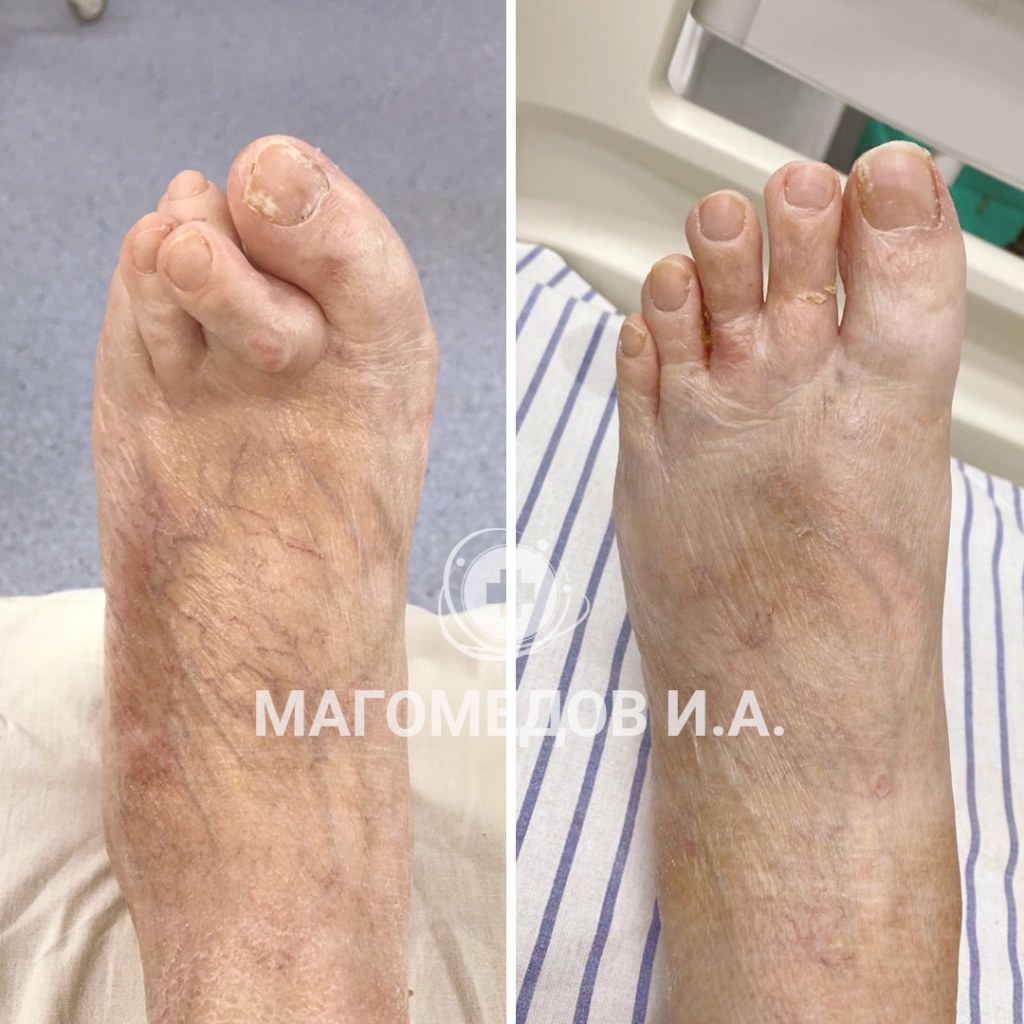
Врачи — травматологи ФНКЦ ФМБА проводят операции по исправлению вальгусной деформации стопы:
Операция: Исправление вальгусной деформации
Врач: Магомедов И.А.
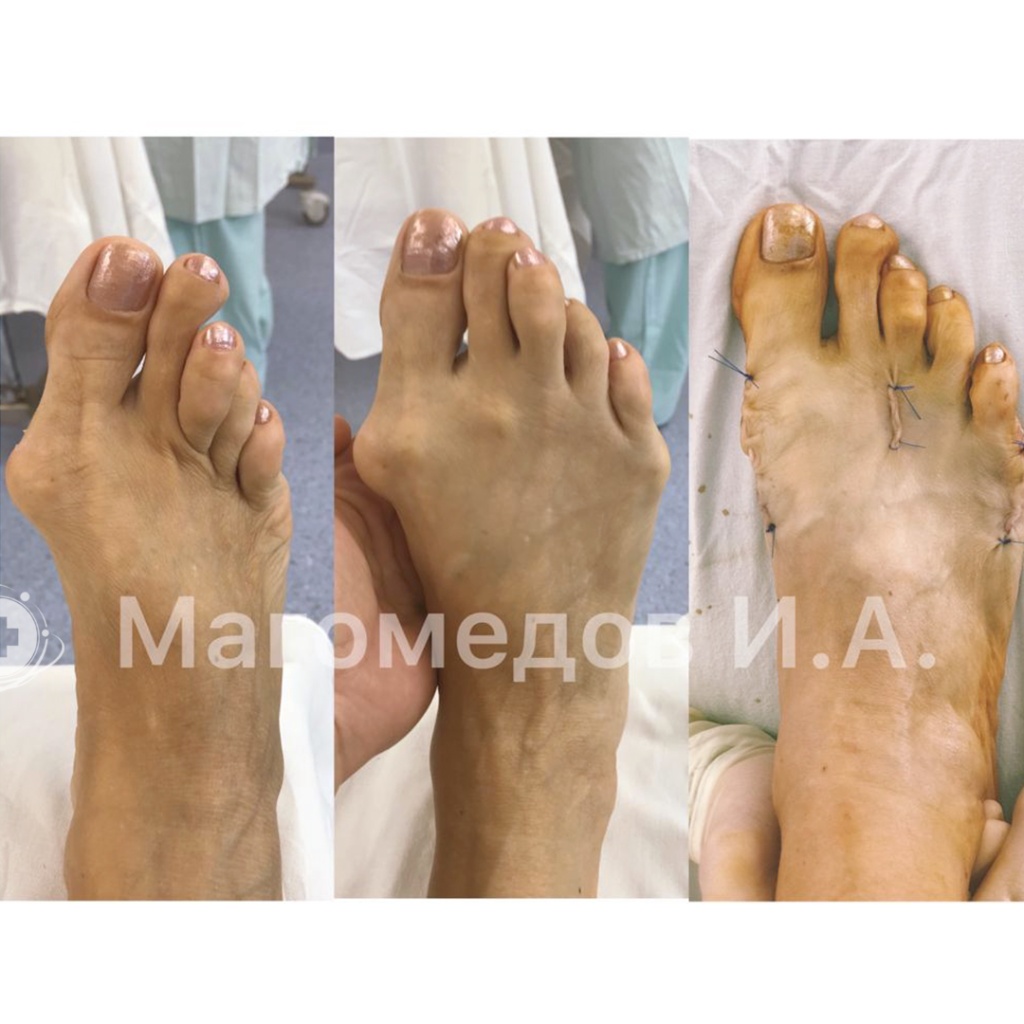
Операция: Исправление вальгусной деформации
Врач: Магомедов И.А.
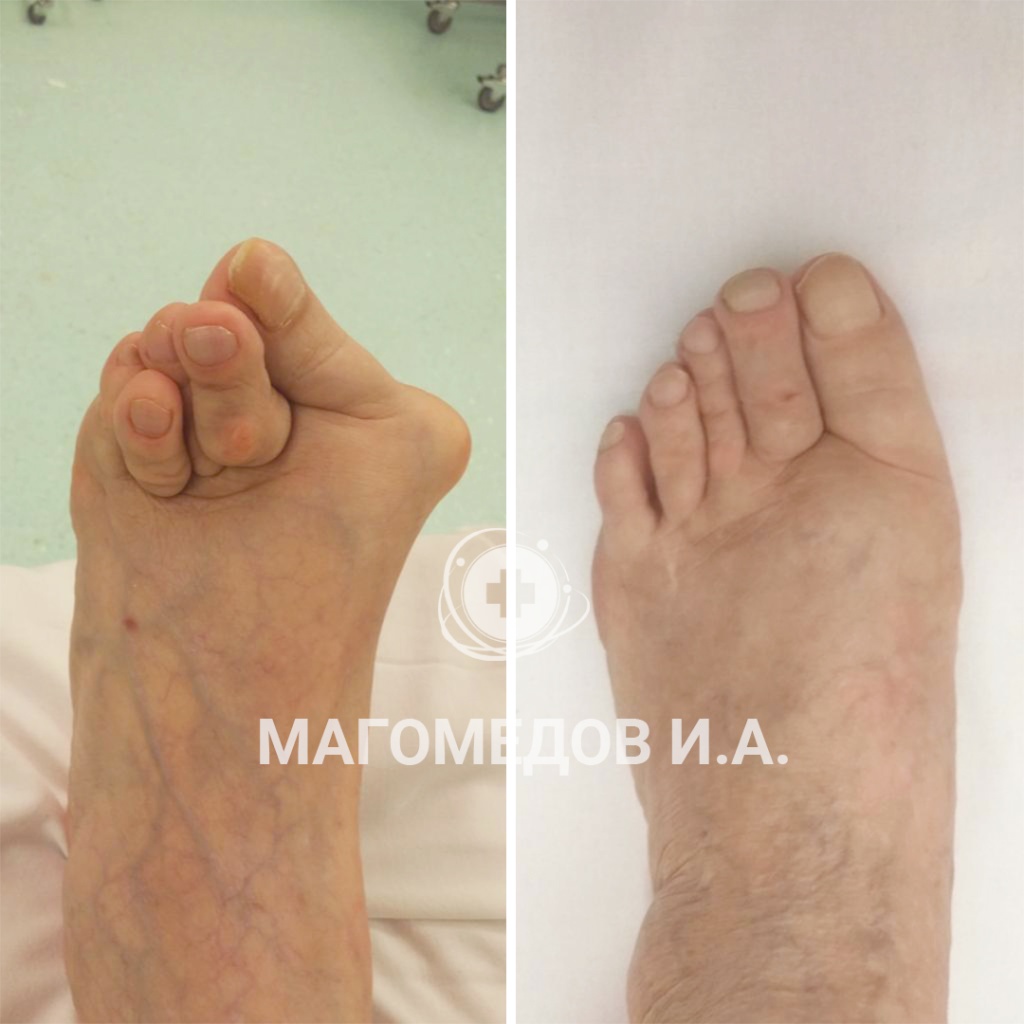
Операция: Исправление вальгусной деформации
Врач: Магомедов И.А.
Операция: Исправление вальгусной деформации
Врач:Магомедов И.А.
Одной из самых распространенных причин болей в ногах и повышенной утомляемости является плоско-вальгусная деформация стоп. Считается, что плоскостопие – это проблема детского возраста, но примерно 15% взрослых людей имеют эту патологию. И одной из разновидностей плоскостопия является плоско-вальгусная стопа. Это самая распространенная форма деформации ступней у детей и взрослых. Патология возникает по разным причинам, а при прогрессировании причиняет человеку большой дискомфорт.
Чаще всего встречаются плоско-вальгусные стопы у детей и женщин после 30 лет. Полностью избавиться от патологии можно только до окончательного формирования ступни – примерно до 12-14 лет. Позже возможно только облегчить состояние пациента, остановить прогрессирование деформации и предотвратить осложнения.
Общая характеристика
Плоско-вальгусная деформация стоп – это патологическое положение ступней, в результате которого снижается высота сводов и искривляется ось голеностопа. При ходьбе человек опирается на внутреннюю поверхность стопы, а пальцы и пятка оказываются вывернуты наружу. В результате ступни в сомкнутом состоянии приобретают X-образное положение.
Чаще всего вальгусная постановка стоп встречается у детей. При этом деформация редко бывает очень сильной, а при своевременном лечении исправляется довольно быстро. Но встречается патология также у взрослых, в основном у женщин. Это связано с особенностью строения связочного аппарата и с ношением неудобной обуви. Так как взрослые люди реже по этому поводу обращаются к врачу, эта патология приводит не только к заваливанию стопы внутрь. Постепенно происходит деформация большого пальца с образованием уродливой шишки. Поэтому в народе такую патологию еще называют «косточкой».
Причины
Довольно часто плоско вальгусная установка стоп имеет врожденный характер. Ребенок может уже рождаться с деформированными ножками. Или же из-за аномалий внутриутробного развития у него наблюдается слабость мышечно-связочного аппарата. Поэтому при постановке малыша на ножки стопа деформируется, так как слабые связки не могут удерживать ее в правильном положении. Чаще всего такое случается у ослабленных, недоношенных детей, которые часто болеют простудными или вирусными заболеваниями.
Причинами появления такой деформации у детей может быть также рахит, полиомиелит, дисплазия тазобедренных суставов, различные эндокринные патологии или врожденные аномалии развития соединительной ткани. Деформироваться стопа может также у малышей, которых рано ставят на ножки. Довольно распространенная причина такой патологии – это неправильный выбор обуви. Малышам недопустимо ходить в мягкой обуви совсем без каблука, без задника.
Среди взрослых людей наиболее подвержены вальгусной деформации женщины, так как они часто носят неудобную обувь, узкую спереди и на высоком каблуке. В результате при ходьбе большая нагрузка приходится на передний отдел стопы, нарушается кровообращение и ослабляется тонус связок, поддерживающих продольный свод. Особенно недопустимо носить такую обувь для подростка, у которого еще не сформированы полностью структуры стопы.
В группе риска по развитию этой патологии находятся также люди, вынужденные длительное время проводить на ногах. Это продавцы, учителя, парикмахеры, танцовщицы. Тяжелый физический труд, поднятие тяжестей, долгая ходьба – все это вызывает повышенные нагрузки на стопу. Но малоподвижный образ жизни также может спровоцировать вальгусную деформацию. Ведь при ослаблении мышц и связок из-за недостаточной физической нагрузки они не могут поддерживать стопу в правильном положении.
Частое ношение узкой обуви и высоких каблуков приводит к развитию вальгусной деформации
Кроме того, есть другие причины плоско-вальгусной деформации:
- частые травматические повреждения нижних конечностей;
- дегенеративно-дистрофические изменения в суставах;
- избыточный вес;
- заболевания вен нижних конечностей;
- длительное хождение в обуви на плоской подошве;
- артриты, артрозы, остеопороз, подагра;
- продольное плоскостопие;
- гормональный дисбаланс в организме во время беременности или менопаузы;
- сахарный диабет, заболевания щитовидной железы;
- неврологические патологии и болезни, вызывающие паралич мышц.
Разновидности
В зависимости от причины развития патологии выделяют паралитическую, рахитическую, травматическую, врожденную и статическую вальгусную деформацию. Кроме того, различают три степени развития патологии.
- При вальгусной деформации 1 степени внешних признаков почти не заметно. Пациент хорошо себя чувствует и редко обращается к врачу. Тревожными признаками болезни являются боли и дискомфорт после длительной ходьбы. Вылечить патологию на этой стадии еще легко.
- 2 степень характеризуется видимыми изменениями формы стопы. Уже сложно подобрать обувь, невозможно ходить на высоких каблуках. У взрослых на этой стадии сильно выпирает косточка около большого пальца, а у детей стопа становится почти плоской и заваливается внутрь.
- При 3 степени деформации стопа приобретает уродливую форму. У взрослых это особенно заметно по искривлению пальцев, которые наклоняются и деформируются. Боли наблюдаются почти постоянно, дискомфорт испытывается даже в мягкой обуви. На этом этапе лечение возможно только с помощью операции.
Кроме распластывания стопы и заваливания ее внутрь, у взрослых характерным признаком патологии является образование шишки у большого пальца
Как проявляется
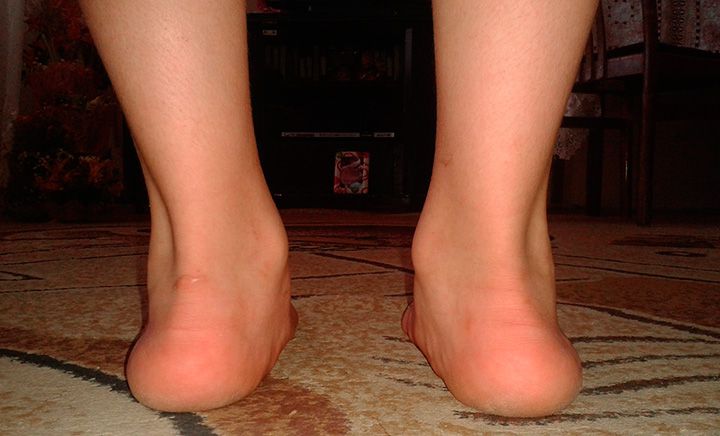
Плосковальгусная деформация стоп имеет четко видимые признаки. Поэтому опытный врач может поставить диагноз уже при внешнем осмотре пациента. Самый главный признак патологии – Х-образное положение ног. При соединении коленей лодыжки отстоят друг от друга не менее чем на 4 см. Кроме того, в положении стоя человек опирается на внутреннюю поверхность ступни.
Но при плоско-вальгусной стопе есть также другие признаки, по которым пациент может определить наличие патологии. Необходимо обратиться к врачу, если появляются такие симптомы:
- боль в ступнях после длительного стояния или ходьбы;
- отеки, тяжесть в ногах;
- нарушение походки;
- невозможность носить высокий каблук;
- проблемы в выборе обуви;
- стаптывание внутреннего края обуви;
- неправильное положение первого пальца ноги;
- частое онемение, ощущение бегающих мурашек на коже;
- появление мозолей, натоптышей, потертостей;
- быстрая утомляемость ног;
- судороги.
Кроме внешних признаков, проявляется плоско-вальгусная деформация быстрой утомляемостью ног и болями в стопах
Особенности патологии у детей
От рождения и примерно до 3 лет стопы у всех детей плоские. Роль амортизатора в них играет жировая подушечка на подошве. Но у ослабленных, недоношенных детей, часто болеющих заболеваниями дыхательных путей или имеющих патологии соединительной ткани, развивается слабость связочного аппарата. Поэтому при ранней постановке на ножки или при использовании слишком мягкой обуви стопа начинает деформироваться. У ребенка развивается вальгусное плоскостопие. Чаще всего этот диагноз ставится после года, когда малыш начинает ходить. Исправить деформацию в этом случае довольно легко с помощью консервативных методов.
В более редких случаях патология начинает проявляться после 5 лет или же в подростковом возрасте. Это уже связано с повышенными нагрузками на ноги, травмами, неправильным выбором обуви или с развитием эндокринных заболеваний. Вылечить вальгусную деформацию после 10 лет намного сложнее, патология чаще вызывает осложнения. Х-образное искривление ног и снижение амортизационных функций стопы приводит к развитию патологий коленных и тазобедренных суставов, к искривлению позвоночника.
Еще реже – примерно в 10% случаев патология диагностируется уже у грудничка, так как имеет врожденный характер. При этом основным методом лечения становится иммобилизация стоп в правильном положении с помощью гипсовой повязки.
У взрослых деформация стопы и пальцев проявляется сильнее, а исправить ее намного сложнее
Проявление патологии у взрослых
Если у детей плоско-вальгусные стопы исправляются легко, так как опорно-двигательный аппарат еще формируется и не закончено окостеневание, то у взрослых вылечить патологию намного сложнее. Чаще всего консервативные методы помогают только снять дискомфорт и боль, а деформация исправляется оперативным путем. Правда, возможна еще коррекция формы стопы с помощью специальных фиксаторов или ортопедической обуви, но такие методы помогают только остановить прогрессирование патологии.
Особенностью вальгусной деформации у взрослых является также то, что кроме распластывания стопы и приобретения Х-образной формы, сильно меняется форма пальцев. Прежде всего, искривляется большой палец. Он отклоняется от своей оси, наклоняясь к остальным. В результате его сустав начинает выпирать, образуя шишку. Она раздражается обувью и воспаляется. Постепенно, если патологию не лечить, палец искривляется еще больше, он давит на остальные, вызывая и их деформацию. Второй палец приобретает молотообразную форму, тоже искривляется. При тяжелой степени деформации стопа приобретает уродливые формы.
Диагностика
Обычно предварительный диагноз врач ставит уже при первом осмотре. Но для его подтверждения, а также для исключения других патологий обязательно проведение обследования. Прежде всего, делается рентген в трех проекциях. Это позволяет подробно рассмотреть состояние костей стопы и оценить степень деформации. Рентген также показывает наличие сопутствующих патологий костей и суставов: артроза, воспаления надкостницы, кисты, асептического некроза.
Рентгенография наглядно показывает степень деформации стопы
Кроме этого, врач может назначить ультразвуковое обследование. А для установления степени деформации применяется компьютерная подометрия и плантография. Эти методы помогают выяснить, насколько стопа уплощена, какова степень искривления пальцев. Это помогает врачу выбрать более эффективные методы лечения.
Как лечить
Лечение вальгусной деформации необходимо начинать как можно раньше. Хотя полностью вернуть стопе ее форму и функции удается только в детском возрасте. Но правильно выбранная терапия поможет остановить деформацию, а также уменьшит болевые ощущения.
Чаще всего применяются такие методы:
- массаж;
- специальная зарядка для ног;
- физиопроцедуры;
- ношение ортопедической обуви;
- противовоспалительные или обезболивающие мази.
При такой деформации в первую очередь рекомендуется обратить внимание на обувь. Если она узкая, жесткая, сделана из некачественного материала, то дискомфорт при ходьбе будет усиливаться. Поэтому рекомендуется использовать специальные ортопедические стельки, которые будут поддерживать своды стопы и предотвращать заваливание ее внутрь. Но для взрослых, особенно при появлении косточки на большом пальце, этого мало. Необходимо приобрести специальную ортопедическую обувь, которая снизит болевые ощущения. А в последнее время вместо стелек иногда применяют тейпирование, фиксируя стопу в правильном положении специальными липкими эластичными лентами.
Лечебная гимнастика помогает откорректировать деформацию и уменьшить болевые ощущения. Особенно эффективны специальные упражнения, если патология вызвана слабостью мышечно-связочного аппарата. Более эффективны занятия в группах здоровья под руководством специалиста, но можно выполнять рекомендованные врачом упражнения дома. Рекомендуется заниматься регулярно, даже по несколько раз в день.
Массаж и лечебная физкультура помогут уменьшить проявление патологии
Профилактика
Не всегда пациенты вовремя обращаются к врачу с такой патологией. Они считают, что знают сами, как исправить деформацию. Чаще всего для этого используются народные методы или современные фиксаторы на большой палец. Но при таком подходе возможно развитие серьезных осложнений. Это может быть артроз, артрит, сколиоз, остеохондроз, нарушение кровообращения нижних конечностей. Деформация постепенно прогрессирует, вызывая искривление пальцев, образование большой шишки с внутренней части стопы около большого пальца.
Но образование плоско-вальгусных стоп можно избежать. Для этого детям и взрослым нужно соблюдать определенные правила:
- избегать сильных нагрузок на ноги;
- правильно выбирать обувь;
- регулярно проходить осмотры у ортопеда;
- делать солевые или контрастные ножные ванночки;
- ежегодно проходить курс профилактического массажа.
Кроме того, необходимо выполнять специальные упражнения для укрепления связок стопы, вести активный образ жизни. Особенно это важно для детей, которым нужно больше играть на свежем воздухе. Полезен самокат, велосипед, плавание.
Плоско-вальгусная деформация стоп в последнее время встречается все чаще. Связано это с ухудшением экологических условий, некачественным питанием, слабостью мышц из-за недостатка движений. Но ведение здорового образа жизни может защитить от патологии. А если деформация уже началась, необходимо как можно скорее начинать лечение.
Варусная и вальгусная деформация стопы у детей является довольно распространённой патологией. В запущенных случаях она может стать причиной серьёзных нарушений со стороны опорно-двигательного аппарата и привести к инвалидности.
Причины, приводящие к деформации стопы
На сегодняшний день точно не установлены причины развития врождённого вальгуса или варуса стопы. По мнению ученых, определённую роль играет недостаток макро- и микроэлементов в организме беременной женщины, особенно кальция и витамина Д. Повышают риск врожденной деформации стоп и голеностопных суставов также нахождение плода в тазовом предлежании, многоплодная беременность, маловодие. Важное значение имеет здоровый образ жизни, которого должна придерживаться будущая мама на протяжении всех трёх триместров.
Приобретённые варианты патологии развиваются из-за неправильной работы опорно-двигательного аппарата или его недоразвитости. Чаще болезнь диагностируется у детей со следующими особенностями:
- родились раньше срока (недоношенные) или у матерей, чья беременность протекала с осложнениями;
- получили родовые или иные травмы, например, вывих бедра;
- болели или болеют заболеваниями, вызывающими изменения в хрящевой, костной, соединительной или мышечной тканях, например, рахит (дефицит витамина Д) или ДЦП (детский церебральный паралич);
- долго носили гипс на нижней конечности;
- имеют слабые мышцы и связки, в частности, из-за отсутствия адекватной физической нагрузки;
- носят неудобную обувь, которая не подходит по размеру;
- перенесли серьёзные инфекционные болезни, особенно на первом году жизни;
- страдают от лишнего веса;
- имеют генетическую предрасположенность к развитию данной патологии.
- рано встали на ноги и начали ходить самостоятельно, за руку или с помощью специальных устройств (ходунки и т.д.).
Зачастую варусная и вальгусная приобретённая деформация детских стоп формируется по вине родителей. Многие папы и мамы стремятся скорее придать малышу вертикальное положение и увидеть его первые шаги, “насильно» ставя его на ноги. Это является грубой ошибкой, так как ребёнок должен сам решить, когда ему пришло время ходить. Также для крохи важно создать все условия, чтобы его от природы плоские подошвы начали правильно развиваться.
Деформация нижних конечностей у ребенка может быть одним из проявлений нарушения осанки, которое развивается вследствие других причин (травмы шеи или основания черепа во время родов). В таких случаях посещение остеопата будет составлять основу лечения.
В зависимости от причинного фактора различают следующие виды варусного и вальгусного искривления нижних конечностей:
- посттравматический (после различных травм);
- структурный (вследствие аномалий развития опорно-двигательного аппарата);
- статический (из-за нарушения осанки);
- спастический (результат сбоев в работе нервной системы);
- паралитический (осложнение энцефалита, полиомиелита и т.д.);
- компенсаторный (из-за особенностей строения ног);
- рахитический (последствие рахита);
- коррекционный (итог неверного лечения других заболеваний нижних конечностей).
Правильно определить причину патологии и её степень может только врач-ортопед.
Степени тяжести и виды заболевания
Вальгусные стопы образуются постепенно, проходя четыре стадии развития:
- Первая степень. Отклонение от вертикальной оси составляет не более 15 градусов. Своевременная коррекция приводит к полному излечению.
- Вторая степень. Нижняя часть ног вывернута на 15-20 градусов. Комплексное консервативное лечение даёт хороший результат, полностью устраняя дефект.
- Третья степень. Отклонение от оси равно 20-30 градусам. Терапия включает в себя ряд мероприятий и продолжается несколько месяцев и даже лет.
- Четвёртая степень. Угол деформации превышает 30 градусов. Консервативное лечение не всегда даёт положительный результат, поэтому примерно в 7% случаев проводится хирургическая коррекция.
Варусное искривление имеет три степени тяжести:
| Степень поражения | Угол наклона пятки в градусах | Угол свода | Высота продольного свода |
|---|---|---|---|
| 1 | до 15 | до 150 | 15-20 мм |
| 2 | до 20 | 150-160 | 10 мм |
| 3 | более 20 | 160-180 | менее 10 мм |
Клиническая картина
Вальгус чаще начинает себя проявлять на первом году жизни ребёнка и часто сочетается с вальгусной деформацией коленных суставов. Он характеризуется Х-образным искривлением ножек и снижением высоты сводов стопы. Если свести колени вместе и затем их выпрямить, расстояние между лодыжками будет превышать 4-5 см. Находясь на абсолютно ровной поверхности, внутренняя часть нижней части ноги заваливается внутрь, а пальцы и пятка “смотрят» наружу. Плоско-вальгусная стопа развивается при практически полном уплощении её естественных сводов.
Варус также начинает себя проявлять в раннем детстве. При данной патологии ножки малыша имеют О-образную форму, напоминая колесо. Ось и купол стопы искривляются, при этом основная нагрузка ложится на наружный край подошвы. Однако, варус стопы, как и вальгус, может быть изолированным и не сочетаться с деформацией всей нижней конечности.
Обе деформации бывают врождёнными и приобретёнными. В первом случае патологические изменения будут наблюдаться уже в период внутриутробного развития плода. Ребёнок появляется на свет с дефектом. Приобретённые искривления стоп начинают формироваться после окончательной постановки малыша на ноги. Как правило, при вальгусе стоп родители замечают, что малыш при ходьбе наступает не на всю подошву, а только на её внутреннюю часть.
Искривление одной нижней конечности может быть более выраженным, чем другой, и сочетаться с плоскостопием. Если не лечить плоско-вальгусные стопы, со временем патология скорее всего будет прогрессировать. Физиологическое положение ног изменится, провоцируя развитие заболеваний позвоночника и крупных суставов. Со временем появится нарушение осанки, которое может перейти в такое грозное заболевание как сколиоз или кифосколиоз.
Вальгус стоп может сочетаться и даже быть следствием варуса коленных суставов.
Поэтому так важно своевременно выявлять дефекты нижних конечностей и обращать внимание на любые признаки болезни. Родители могут заметить, что походка ребёнка неуверенная и неуклюжая, вызывающая дискомфорт и боль. Нередко появляются отёки коленных и голеностопных суставов. При осмотре обуви видно, что она снашивается неравномерно, с большим износом одной стороны подошвы.
Дети с варусом и вальгусом часто жалуются на усталость после ходьбы, болезненные ощущения в ногах и позвоночнике, судороги в икроножных мышцах и даже головные боли. Они не могут полноценно бегать, прыгать, выполнять физические упражнения и заниматься спортом. У многих малышей на этой почве возникают комплексы, нежелание ходить на физкультуру или в садик. Иногда итогом становится депрессия.
Диагностика


Если у ребенка постоянно заваливается пятка в положении стоя и при ходьбе, либо имеются другие признаки деформации нижних конечностей, следует обратиться к врачу-ортопеду.
Врач проводит опрос и осмотр пациента и назначает стандартные методы исследований:
- рентгенография голеностопных суставов;
- подометрия (соотношение высоты стопы к её длине в процентах);
- компьютерная плантография (отпечаток подошвы).
По показаниям проводятся дополнительные обследования (определение уровня кальция и витамина Д в крови, УЗИ коленных суставов, рентгенография позвоночника и т.д.). При необходимости, пациент направляется на консультации к смежным специалистам (невролог, эндокринолог и т.д.).
Лечение варусной и вальгусной деформации
Вальгусная и варусная деформация стопы у детей обычно подразумевает длительное комплексное лечение. Чем раньше оно начнётся, тем лучше будет прогноз. Главной целью консервативной терапии является создание правильного свода стопы путём укрепления связочно-мышечного каркаса. К классическим методам лечения относятся:
- ЛФК и гимнастика с упражнениями для ног, в частности, с помощью различных предметов;
- лечебный массаж;
- гипсование;
- водные процедуры (ножные ванночки, плавание);
- использование ортопедической обуви и стелек;
- применение специальных ковриков, мячиков и аналогичных по действию предметов;
- физиотерапевтические процедуры (магнитотерапия, аппликации с озокеритом и другие);
- остеопатия.
Иногда для устранения дефекта используют ортопедические шины, бандажи и прочие фиксирующие приспособления. В ряде случаев специалисты обращаются к альтернативным методикам, например, проводят кинезиотейпирование нижней конечности. При выраженных клинических проявлениях назначают симптоматическую терапию (обезболивающие, гормональные и другие препараты). При неэффективности проводимых мероприятий прибегают к оперативному вмешательству.
Как правило, варус и вальгусная стопа у ребенка хорошо поддаются консервативному лечению.
Профилактика патологии
Чтобы у ребёнка ножка формировалась правильно, родителям следует предпринять следующие действия:
- подбирать для малыша правильную обувь строго по размеру;
- исключить любые причины, которые могут спровоцировать появление деформации;
- обеспечить ребёнку полноценное питание, нормальный режим дня, адекватную физическую активность с хождением босиком по любым неровным поверхностям;
- оборудовать в детской комнате шведскую стенку или её аналог.
Если родители заметили, что у малыша заваливается ножка в одну сторону, или есть иные признаки деформации, следует незамедлительно проконсультироваться с врачом-ортопедом.
Hallux Valgus
Изолированное искривление большого пальца на ноге называют Hallux Valgus. Чаще всего патология развивается в более зрелом возрасте, значительно ухудшая качество жизни человека. Среди причин заболевания отмечаются неправильный выбор обуви, генетические особенности, а именно врожденная слабость соединительной и костной ткани, сопутствующие заболевания (остеопороз, плоскостопие, эндокринные нарушения). Также к формированию Hallux Valgus может привести длительный приём некоторых медикаментов и чрезмерная физическая нагрузка, приходящаяся на нижние конечности.
Вальгусная деформация большого пальца стопы имеет три степени выраженности по градусу отклонения первого пальца:
- первая — до 20°,
- вторая — 25-35°,
- третья — более 35°.
В большинстве случаев вальгусная деформация большого пальца стопы “не отвечает» на консервативное лечение, поэтому без операции обходятся редко. Однако хирургическое вмешательство отличается травматичностью, имеет ряд осложнений и требует длительной реабилитации. После операции нередко возникают рецидивы.
Хирургическое лечение при Hallux Valgus нельзя проводить пациентам при наличии следующих состояний:
- заболевания свёртывающей системы крови;
- некомпенсированный сахарный диабет;
- хронические болезни опорно-двигательного аппарата;
- неконтролируемая артериальная гипертензия;
- выраженный варикоз и тромбофлебит нижних конечностей;
- хронические заболевания внутренних органов в стадии декомпенсации.
Также есть ряд относительных противопоказаний к операции, которые обязательно учитывает врач при выборе лечебной тактики.
Альтернативой хирургическому вмешательству при Hallux Valgus является остеопатия. Данный метод позволяет нормализовать баланс тела, биомеханику стопы и нижней конечности в целом, кровообращение и иннервацию в области большого пальца нижней конечности, восстанавливая питание окружающих тканей. В итоге связки и мышцы приходят в тонус, обретая силу и эластичность. В комплексе с другими мероприятиями (упражнения, массаж и т.д.) врачам-остеопатам в большинстве случаев удаётся провести лечение без операции и добиться стойкого положительного эффекта.
Вам понравилась статья? Добавьте сайт в Закладки браузера
Вальгусная деформация стопы: причины, степени, лечение
Причины
Симптомы
Диагностика
Лечение
Профилактика
Одним из наиболее распространенных заболеваний опорно-двигательного аппарата является вальгусная деформация стопы (Hallux valgus). Патология связана с отклонением большого пальца внутрь стопы, а внешне это проявляется образованием шишки на косточке первого пальца. Вследствие постоянного трения обуви у человека данный нарост воспаляется и болит.
Недуг сопровождается уплощением стоп и их заваливанием вовнутрь. В районе голеностопных суставов и стоп формируется Х-образное искривление, а пяточная область опирается своим внутренним краем на поверхность.
Медицинская статистика гласит, что болезнь чаще появляется у женской половины населения. Вальгус развивается постепенно, при этом со временем проблема прогрессирует. На первый взгляд такое состояние ног может показаться просто некрасивым, но на самом деле это серьезная ортопедическая проблема, которая затрагивает сухожилия, связки, кости и суставы.
Халюс вальгус может появляться в течение жизни, но также быть врожденной патологией. Болезнь диагностируется и у маленьких детей.
Причины
Врачи выделяют ряд причин формирования вальгусной деформации стопы:
- поперечное плоскостопие;
- травмы стопы и голени;
- врожденные патологии;
- эндокринные заболевания;
- нервно-мышечные болезни или осложнения заболеваний (ДЦП, полиомиелит);
- воспалительные заболевания суставов (артриты);
- неудобная обувь (высокий каблук, плоская подошва, узкий носок).
Медики отмечают, что главным фактором, влияющим на развитие патологии, является врожденная дисплазия соединительной ткани. Нарушения осанки и избыточный вес могут способствовать зарождению вальгуса.
Бывают случаи выявления патологии у новорожденных или у детей, которые начинают делать первые шаги. Связано это с тем, что ребенку подобрана неправильная обувь, у него недостаток физической нагрузки. У беременных женщин часто возникает данная деформация из-за резкой прибавки веса и усугубления старой проблемы.
Принято классифицировать степени вальгуса:
- начальная или умеренная, когда высота продольного свода 15-20 мм, а угол наклона пятки 15 градусов. На данном этапе человек не чувствует болезненных ощущений;
- средняя характеризуется высотой свода до 10 мм и углом пятки до 10 градусов. Больной начинает ощущать при нагрузке боль и дискомфорт;
- тяжелая (запущенная) устанавливается при высоте свода 0-5 мм и наклоне пятки под углом 0-5 градусов. Пациент постоянно жалуется на боли в суставах и мышцах при длительной нагрузке.
Обращаясь к международной классификации болезней (МКБ), становится понятно, что Халюс вальгус обозначается как М-20.1 — наружное искривление большого пальца.
Симптомы
Чаще всего Hallux valgus развивается у детей. Если вовремя не скорректировать патологию, она останется навсегда с человеком. Усугубление недуга может проявиться в любом возрасте. У подростков и молодых людей деформация протекает с болями.
Среди основных симптомов вальгусной деформации пальца стопы пациенты отмечают:
- боли при ходьбе или статической нагрузке;
- дискомфорт после длительного ношения неудобной узкой обуви;
- нарушение походки;
- болезненность в мышцах голени.
Другими жалобами больных выступают:
- отечность, покраснения вокруг основания большого пальца;
- мозоли первого и второго пальцев;
- болезненные ощущения пальцев;
- утолщение кожи вокруг деформированного участка;
- мешающие при ношении обуви шишки на первом пальце.
При врачебном осмотре больного можно выявить:
- выпячивание ниже внутренней лодыжки, возникшее из-за смещения головки таранной кости;
- отведение переднего отдела по отношению к заднему;
- искривление в продольной оси стопы;
- отклонение пятки кнаружи;
- выступ внутренней лодыжки;
- возникновение болезненных ощущений при пальпации по внутреннему края подошвенного апоневроза, над наружной лодыжкой и под ладьевидной костью;
- болезненность в мышцах голени;
У взрослых вальгус сопряжен с морфологическими изменениями. В этот период недуг сопровождается болезненными ощущениями при повышенной нагрузке или длительной гиподинамии, наборе веса. У женщин осложнить течение болезни может климактерический период.
Диагностика
Диагноз Hallux valgus устанавливается на основе внешних проявлений и путем инструментальных исследований. Врач травматолог-ортопед, осматривая пациента, фиксирует уплощение сводов стопы, изменения лодыжек и отклоняющую кнаружи пятку.
Для дополнительной диагностики вальгуса предлагается провести:
- плантографию;
- рентгенографию;
- подометрию.
Рентгенограмма позволяет выявить уменьшение свода стопы, нарушение взаиморасположения отделов стопы и отдельных костей в области предплюсны. Чтобы оценить нагрузку на стопы, проводят подометрию. Наличие и вид плоскостопия можно распознать благодаря компьютерной плантографии.
Больные с паралитическими и спастическими нарушениями проходят диагностирование у врача-невролога или у врача-нейрохирурга. Если есть подозрения на эндокринную этиологию, больной консультируется с эндокринологом. Когда речь идет о климактерическом синдроме, показано обследование у гинеколога.
Лечение
При установленном диагнозе следует незамедлительно обратиться к специалисту. Врач травматолог-ортопед занимается лечением вальгуса.
У детей наиболее эффективным методом исправления патологии считается консервативный, включающий:
- ношение правильной ортопедической обуви;
- массаж;
- озокерит;
- парафин;
- лечебные грязи;
- магнитотерапию;
- электрофорез;
- ЛФК.
Медики настоятельно рекомендуют носить пациентам с вальгусной деформацией стопы ортопедические стельки и ортопедическую обувь, которые облегчают ходьбу, снижают болевые ощущения и корректируют нарушения опорно-двигательного аппарата. На начальной стадии заболевания хорошо себя зарекомендовали бандажи и бурсопротекторы, нормализующие тонус связок и мышц в стопе.
Ортопеды советуют тейпирование — современный действенный метод терапии патологии стопы, заключающийся в снятии ограничений суставной подвижности.
Массаж при Халюс вальгусе нацелен на укрепление связок стопы и снижение высокой нагрузки на суставы. Помимо этого, необходимо делать специальные упражнения при вальгусе:
- разработка мышцы, отводящей первый палец стопы;
- тренировка мышцы, приводящей в движение первый палец;
- разрабатывание задней большеберцовой мышцы;
- на мышцу, сгибающую палец.
Хирургические операции при Hallux valgus назначаются пациентам редко — в случае врожденного вертикального расположения таранной кости или укороченного ахиллового сухожилия.
При тяжелой степени заболевания показаны оперативные вмешательства:
- удаление или артродез таранно-пяточного сустава;
- пересадка сухожилия длинной малоберцовой мышцы.
Профилактика
Фундаментом опорно-двигательного аппарата и всего нашего организма являются стопы. Очень важно следить за их здоровьем и не допускать развития различных патологий. При формировании деформаций важен комплексный и своевременный подход. Это поможет предотвратить более серьезные нарушения и облегчить двигательную нагрузку пациенту.
Профилактическими мерами вальгуса являются ношение комфортной обуви, снижение двигательной нагрузки. Стоит подобрать и регулярно носить ортопедические стельки, постоянно выполнять самомассаж и упражнения.
травматолог-ортопед
опыт работы 14 лет
отзывы оставить отзыв
Клиника
м. Сухаревская
Записаться на прием
Отзывы
Валерия Викторовна
28.06.2020 22:25:53
Огромное спасибо травматологу Старочкину Константину Анатольевичу! Чудесный врач, внимательный, вдумчивый, доброжелательный, только таким и может быть настоящий Врач! За 4 года после операции на колене я обошла большое количество его коллег, везде встречая формальное отношение, и почти смирилась с тем, что боль останется со мной навсегда. А после лечения у Константина Анатольевича боль ушла. У этого человека золотые руки и искреннее желание помочь своим пациентам. Ещё раз огромное спасибо!!!
Алексей
25.07.2019 10:03:41
Добрый день! Хотел бы выразить огромную благодарность травматологу Старочкину Константину Анатольевичу. Он расписал про мое воспаление связки подколенника, показывая в приложении в 3d, как выглядят эти связки. Куда они крепятся и как устроены тоже объяснил. Невероятно компетентный и небезразличный врач!
Константин Анатольевич прекрасный доктор! Профессиональный, внимательный, человек с золотыми руками! Я очень рада, что в трудной ситуации попала к такому врачу!
Антонина
15.05.2019 18:04:55
Выражаю огромную благодарность доктору, хирургу- ортопеду Старочкину Константину Анатольевичу. За его внимание к пациентам, сердечность, золотые руки и высокий профессионализм в своей работе. За умение поддержать больного и уважительное отношение.
Еще раз большое спасибо, с пожеланиями Константину Анатольевичу здоровья, терпения и успехов в этой трудной работе. С уважением, член Союза театральных деятелей Стрешинская Антонина Яковлевна.
Батталова Г.А.
24.12.2018 22:24:10
Добрый день. Хочу выразить свою благодарность врачу-ортопеду Старочкину Константину Анатольевичу за его внимательное отношение и профессионализм. Он помог мне избавиться от боли в косточке на ноге, которая долгие годы меня беспокоила. Я теперь рекомендую его своим друзьям и родственникам, которым нужна квалифицированная помощь врача-ортопеда с положительным результатом. Желаю Константину Анатольевичу всего самого доброго, здоровья, счастья и успехов во всем!
Добрый день. В руки Константина Анатольевича поступила в запущенном состоянии (воспаление плечевого сустава очень серьезно ограничило подвижность руки — следствие сквозняков и халатного отношения к собственному здоровью). Константин Анатольевич быстро и четко смог сформулировать диагноз и назначить схему лечения. В процессе осмотра сразу ставил на мне какие-то отметки, как потом оказалось — это были метки для будущих уколов. Выбор был за мной — страдать дальше или соглашаться на блокаду. Пришлось ставить блокаду на плечевой сустав, то, что я больше всего боялась. Операционная., милая сестричка с огромным шприцом, жуткая игла… Дух захватывает до сих пор. Но «легкая» и в тоже время уверенная рука хирурга, умение отвлечь внимание пациента от болевых ощущений в момент укола помогло пережить это событие (благо второй блокады делать не пришлось). Константин Анатольевич работает четко, аккуратно подходит к назначениям, на все вопросы отвечает. Приятно чувствовать себя в надежных руках профессионала, что позволяет испытывать полное доверие к доктору. Совместные действия невролога (Дмитриевой Ольги Николаевны) и ортопеда (Старочкина Константина Анатольевича) привели к великолепному результату — на момент подготовки этого сообщения подвижность сустава восстановлена на все 100%. Константин Анатольевич, огромное спасибо Вам за профессионализм, за индивидуальный поход, за то спокойствие, которое можете подарить своим действием! Спасибо руководству клиники за то, что в свои ряды собирает только лучший медицинский персонал.
Берёзкина Алла
13.03.2021 17:53:27
Хочу выразить большую благодарность хирургу Старочкину Константину Анатольевичу! Спасибо большое ему за квалифицированную помощь, за профессионализм в своём деле и внимательное отношение к пациенту!
Огромное спасибо Константину Анатольевичу за проведенную операцию по поводу «щёлкающего пальца» на кисти. Как и обещал, всё зажило очень быстро. Никогда бы не подумала, что от этой напасти можно избавиться за 15 минут. Раз и навсегда! Спасибо Вам!
Хочу выразить ОГРОМНУЮ БЛАГОДАРНОСТЬ врачу-ортопеду Старочкину Константину Анатольевичу! Он решил мою проблему просто за несколько минут!!! Теперь у меня колено не болит совсем! Несколько лет меня «лечили» в других поликлиниках. В итоге к больному колену прибавился ещё и больной желудок. Жалею о потерянном времени, что так долго страдала, мучилась… Вот бы сразу так, как сейчас! Теперь только к нему! Он просто волшебник! Спасибо Вам!
Дмитрий
18.04.2019 13:20:39
Добрый день!
Хотел бы выразить большую благодарность Старочкину Константину Анатольевичу! Помог мне избавиться от боли в косточке на стопе левой ноги (возле мизинца). Порядка трех месяцев мучился с данной проблемой, обошел других ортопедов из других клиник, прописывали мази, ванночки и т.п., но ничего не помогало. Константин Александрович за минуту поставил диагноз, удалил мозоль и уже через 5 дней я бегал и радовался жизни. Профессионал своего дела — рекомендую!
Услуги
- Название
- Консультация врача травматолога-ортопеда по результатам исследований в сторонних медицинских организациях2700
- Прием, консультация врача травматолога-ортопеда по направлению врача-специалиста2300

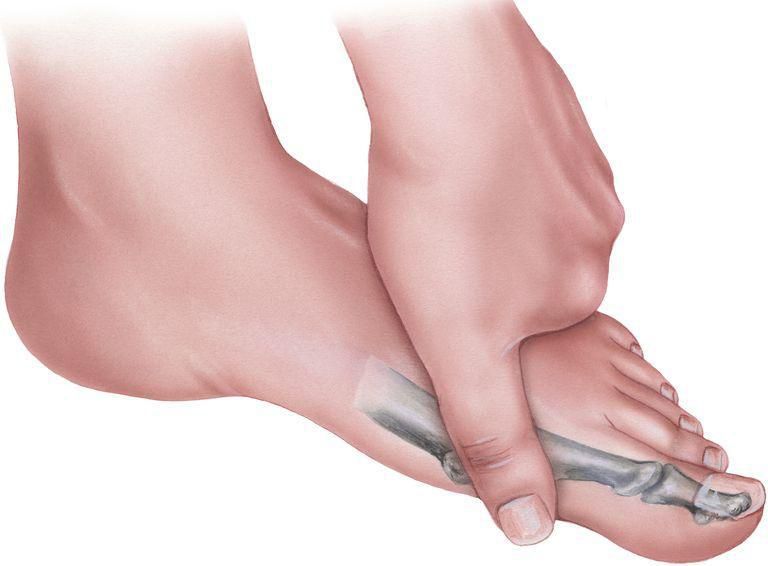
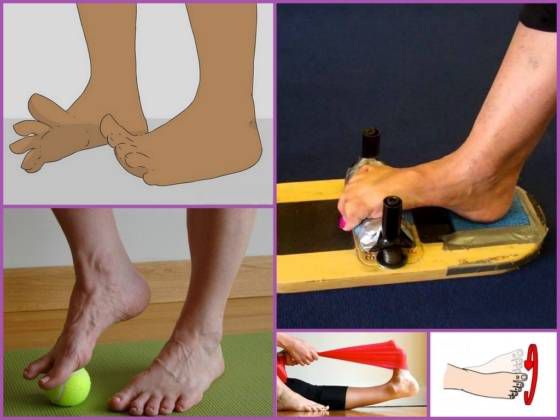
 Сядьте на пол. Упритесь руками в поверхность так, чтобы они оказались немного за спиной. Ноги вытяните вперед. По очереди тяните на себя то один носочек, то другой. Сделайте так 10 раз.
Сядьте на пол. Упритесь руками в поверхность так, чтобы они оказались немного за спиной. Ноги вытяните вперед. По очереди тяните на себя то один носочек, то другой. Сделайте так 10 раз.